La capilaroscopia del lecho ungular es una herramienta relativamente poco conocida fuera de las áreas de reumatología y dermatología, que permite observar la forma, cantidad y organización de los capilares en el lecho ungular. Históricamente, su uso ha sido poco difundido, en parte, por el requerimiento de entrenamiento y equipo especializado, así como la pobre estandarización de este método diagnóstico. No obstante, en los últimos años y gracias al renovado interés y esfuerzo investigativo de la comunidad académica, se han podido superar estos problemas, convirtiendo la capilaroscopia en un recurso real para el estudio de la microcirculación, siendo especialmente útil en la diferenciación del fenómeno de Raynaud primario del secundario. Estas bondades le han permitido a la capilaroscopia ganar importancia en el ámbito reumatológico, específicamente en el diagnóstico temprano de la esclerosis sistémica, enfermedad con importante afección de la microcirculación, donde la alteración del patrón capilaroscópico permite, además, predecir la aparición de complicaciones como úlceras digitales y compromiso orgánico.
Nailfold capillaroscopy is relatively little known tool outside the areas of rheumatology and dermatology. It is used to observe the shape, number and organisation of the capillaries in the nail bed. It has not been widely used in the past, partly as it required specialised training and equipment, as well as the poor standardisation of this diagnostic method. However, in recent years, thanks to renewed interest and research effort of the academic community, these problems have been able to be overcome, turning capillaroscopy into real resource for the study of microcirculation, being especially useful in differentiating primary from secondary Raynaud's phenomenon. These benefits have enabled capillaroscopy to gain importance in the rheumatology field, specifically in the early diagnosis of systemic sclerosis, a disease with significant microcirculation involvement, where the change in capillaroscopy pattern also helps to predict the onset of complications, such as digital ulcers and organ compromise.
La capilaroscopia es una técnica in vivo que, utilizando un instrumento de magnificación óptica, permite el estudio de la microcirculación1. Si bien puede realizarse en cualquiera de las localizaciones anatómicas en las cuales los capilares terminales toman una orientación paralela a la piel (conjuntiva ocular, región periareolar y mucosa labial), son los capilares del lecho ungular de las manos los que, por su accesibilidad, son estudiados de forma rutinaria; por este motivo esta técnica se denomina: capilaroscopia de lecho ungular (CLU)2,3. Este estudio de la descripción de las características cuantitativas y morfológicas de los capilares permite diferenciar el fenómeno de Raynaud (FR) primario del secundario y, a su vez, cuando la causa subyacente es una enfermedad autoinmune (EA), definir la presencia de alteraciones vasculares características de este tipo de enfermedades4–6. Para este procedimiento se pueden utilizar diferentes instrumentos ópticos como: el dermatoscopio7–9, oftalmoscopio, microscopios de luz (estereoscopio) y microscopios USB; sin embargo, el más indicado es el videocapilaroscopio digital, el cual permite valorar las anomalías microvasculares de forma dinámica con un aumento óptico adecuado (200x), así como el estudio computarizado de los distintos parámetros capilares10–13.
MetodologíaSe realizó una revisión narrativa no sistemática de la literatura en idiomas inglés y español, en las bases de datos: PubMed, Embase y Lilacs.
La búsqueda en PubMed se desarrolló con los siguientes términos y descriptores: («Microscopic Angioscopy» [Mesh]) AND «Scleroderma, Systemic» [Mesh] AND «Dermoscopy»[Mesh]) AND «Autoimmune Diseases» [Mesh]) OR («Microscopic Angioscopy» [Mesh]) OR «Scleroderma, Systemic» [Mesh] OR «Dermoscopy»[Mesh]) OR «Autoimmune Diseases» [Mesh]), encontrando 66 artículos.
ResultadosRecuento históricoLa historia de la capilaroscopia se remonta a 1663 cuando Johan Christophorous Kolhaus fue el primero en utilizar un microscopio primitivo para observar los pequeños vasos sanguíneos que rodeaban las uñas3. A mediados del siglo XIX, el físico italiano Giovanni Rasori (1766–1837) mostró la relación entre una conjuntiva inflamada y las anormalidades capilares, usando un lente con aumento y fue descrito como «un nudo inextricable de asas capilares»14. En 1862, Maurice Raynaud presentó su tesis en París acerca del daño isquémico local en manos, pies, nariz y lengua y su nombre quedó ligado a este fenómeno que, en el tiempo, se volvió crucial como evento centinela de muchas enfermedades autoinmunes; y a principios del siglo XX, Hutchinson logró diferenciar un fenómeno de Raynaud primario de uno secundario, basado en los cambios microvasculares encontrados15.
En 1911, Lombard descubrió que, al colocar una gota de aceite de inmersión en la región periungular, se permitía una fácil visualización de los capilares humanos; este hallazgo influenció a Weiss, quien en 1916, estandarizó la técnica de capilaroscopia y produjo las primeras imágenes utilizando una cámara primitiva. Para 1925, Brown y O’Leary utilizaron los análisis de capilaroscopia para mostrar las anormalidades de la microvasculatura en el FR asociado a esclerosis sistémica (ES), permitiendo vincular la capilaroscopia del lecho ungular a las enfermedades reumáticas3,16.
Después de un hiato de varias décadas, se retomó el interés en 1973, cuando Maricq y LeRoy publicaron los patrones específicos en la capilaroscopia de la ES17. Entre 1980 y 1990, distintos autores continuaron con el esfuerzo investigativo incluyendo el uso de fluoresceína18, uso de otros sitios anatómicos para la realización de capilaroscopia19 e integración de otros medios diagnósticos como el láser Doppler20. Finalmente, en 2000, Cutolo et al., redefinieron los patrones de progresión capilaroscópica de la ES, generando un nuevo patrón de clasificación en esta área del conocimiento y sentaron las bases del estudio de la microcirculación en las EA16. A pesar del papel que ha ganado la CLU en los últimos años, existen diversas barreras que hacen que, en gran parte del mundo, continúe siendo poco conocida y utilizada; la pobre estandarización de la técnica y el alto costo del equipo (el cual varía entre 5.000 y 30.000 euros) son los factores determinantes16,21. Esto genera un pobre conocimiento de la herramienta y un uso inadecuado de esta, estimándose que menos del 10% de los reumatólogos realizan la CLU de forma adecuada1,22.
El interés de la comunidad científica en la capilaroscopia ha crecido en los últimos años; esto se ve reflejado, por ejemplo, en una encuesta realizada en 2011 en 32 ciudades de países pertenecientes a la European League Against Rheumatism, donde la capilaroscopia, junto con la ecografía, fueron las herramientas mejor evaluadas22. En respuesta a este creciente interés, en Italia, desde 1996, se ha incluido la capilaroscopia dentro del programa académico de reumatología y cada residente debe realizar 50 evaluaciones dentro de sus estudios, así como asistir a 200 evaluaciones como observador1. Además, en 2010, se creó un grupo de estudio en el American College of Rheumatology (ACR) dedicado a la capilaroscopia en las enfermedades reumáticas22 y cada 2 años se realizan cursos de alcance mundial de capacitación en esta técnica14,16 y se han diseñado y evaluado estrategias educativas de corta duración altamente eficaces23.
TécnicaLa CLU debe realizarse en una habitación que se encuentre entre 20-22°C; el paciente debe estar en reposo durante, al menos, 15 min, sin exponerse a temperaturas extremas para evitar que se presenten zonas vasculares secundarias a vasoconstricción por el frío, hecho que puede generar falsos positivos. Adicionalmente, se debe evitar la realización de manicura entre 15 días a un mes previos al procedimiento, pues el trauma cuticular puede generar hemorragias y, al recoger la cutícula, distorsiona la arquitectura24,25.
La posición adecuada para realizar la CLU es con el paciente sentado y con la mano examinada a la altura del corazón. El examen se debe realizar en todos los dedos, a excepción del pulgar, así como aquellos dedos con infecciones activas o traumas recientes del lecho ungular ya que se puede alterar el patrón normal14,24,25. Si bien esta evaluación puede realizarse en cualquier orden, este debe estar estandarizado para evitar confusión a la hora de comparar los estudios, siendo, desde el punto de vista internacional, aceptado comenzar por el quinto dedo de la mano derecha, terminando en el quinto dedo de la mano izquierda. Previo al procedimiento se debe aplicar una gota de aceite de inmersión, de cedro o almendras (estos 2 últimos dan mejor visibilidad) para aumentar la transparencia de la epidermis. Desde el punto de vista técnico, el cuarto y quinto dedos ofrecen una ventaja, debido a que la piel en estos tiene una mayor transparencia. La correcta observación de todos estos pasos evitará errores técnicos que alteran la interpretación del examen14,21.
La adquisición de las imágenes debe realizarse, idealmente, con una herramienta que provea al menos 60x de aumento para caracterizar de forma adecuada los patrones de alteración vascular e idealmente que permita capturar las imágenes para el análisis posterior. Con respecto a las diferencias encontradas con los diferentes aumentos, los aumentos que son menores a 100x permiten una visión más panorámica, observando el patrón capilar total del lecho ungular, mientras que aumentos superiores permiten evaluar las características morfológicas de cada capilar. En la actualidad el aumento más frecuentemente usado es el de 200x; aumentos superiores (hasta de 1.000x) permiten incluso la observación del paso individual de los eritrocitos por el asa capilar; no obstante, estos lentes se usan principalmente en investigación y no son comunes en la práctica diaria16,24.
A la hora de definir la herramienta a utilizar es importante considerar las características intrínsecas del instrumento de observación (tabla 1). Estudios realizados con el dermatoscopio, por ejemplo, han encontrado resultados comparables entre este y el videocapilaroscopio, con altos coeficientes de correlación para la detección de los diferentes patrones capilares; no obstante, es importante recalcar que el dermatoscopio, al tener bajo aumento, no permite evaluar la morfología capilar ni sus mediciones individuales, siendo entonces particularmente útil para una evaluación rápida en la consulta que permita definir de forma dicotómica si el paciente se beneficia de estudios más completos con CLU14,15,26–28.
Características de los distintos elementos para realización de capilaroscopia de lecho ungular
| Aparato | Ventajas | Desventajas |
|---|---|---|
| Oftalmoscopio | Disponible de forma generalizada Entrenamiento mínimo | Aumento 60X Ángulo de visión estrecho No permite análisis computarizado |
| Dermatoscopio | Costo medio Portátil Visión panorámica que permite ver la totalidad del lecho ungular Permite modificar el ángulo de observación Entrenamiento mínimo | No permite análisis computarizado No permite evaluación de los capilares individuales Un solo aumento |
| Estereomicroscopio | Costo medio Permite diferentes grados de aumento Permite visión panorámica | Posición fija no puede transportarse fácilmente No permite análisis computarizado Dificultades técnicas para realizar el procedimiento en pacientes con contracturas Requiere entrenamiento medio |
| Microscopio USB | Bajo costo Permite aumento de 200x Permite variar el ángulo de observación | Corta vida media No permite análisis computarizado No estandarizado Requiere entrenamiento |
| Videocapilaroscopio | Permite evaluación tanto del patrón capilar general como de las características individuales Aumento variable (con distintos lentes) Permite evaluación computarizada | Alto costo Requiere entrenamiento |
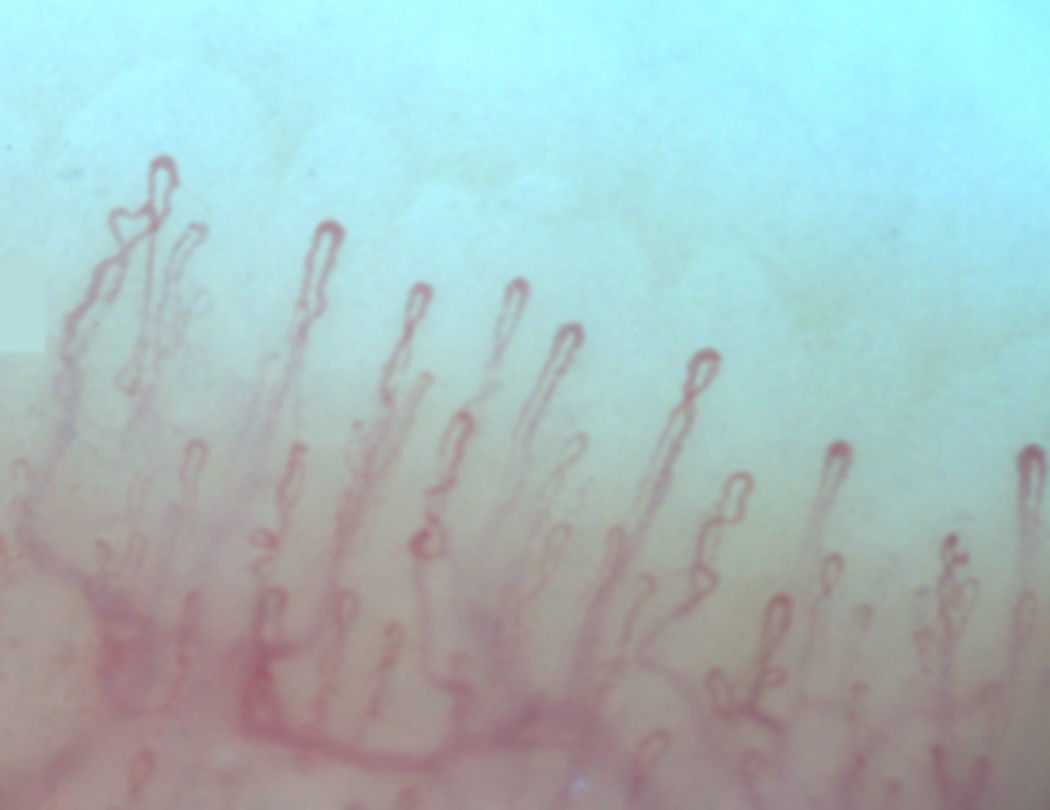
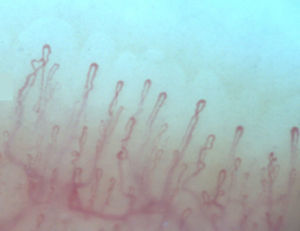
Normalmente, en el lecho ungular, se visualizan de 6 a 14 asas capilares por milímetro (mm); estas se encuentran dispuestas en forma de peine y tanto su número como morfología tienden a permanecer estables en el tiempo3. Al observar estos capilares de forma individual, tienen forma de horquilla o de «U «invertida, presentándose de 1 a 4 por papila dérmica. Cada horquilla está compuesta por una rama de arteriola aferente de 6-19μm, cuya túnica media presenta hasta 2 capas de músculo y una venosa eferente de 8-20μm, la cual no contiene células musculares, que se unen distalmente conservando una relación vena: arteria no mayor de 2:1. Estas ramas son simétricas, con morfología homogénea y pueden medir entre 200 a 250μm de longitud21,24,25,29 (fig. 1). Por debajo de varias filas de capilares pueden verse unos vasos de mayor tamaño que representan el plexo venoso subcapilar, visible hasta en 60% de la población normal3,21,25, el cual se visualiza gracias a la mayor transparencia de la piel y se aprecia, con mayor frecuencia, en caucásicos16.
Con respecto a los cambios con la edad, el patrón capilaroscópico en peine normal puede detectarse a partir de los dos años; la arquitectura capilar de un adulto se adquiere, generalmente, al terminar la niñez21. Las principales diferencias del patrón capilaroscópico pediátrico con el adulto consisten en: una menos densidad capilar, mayor heterogeneidad, especialmente capilares con formas inusuales (36%) y mayor visibilidad del plexo venoso subcapilar30–32, siendo raro en población sana la presencia de megacapilares, observándose en solo un 6% de los pacientes sanos. En los adultos mayores, es difícil definir un patrón capilaroscópico normal, en parte, por la dificultad para encontrar una población control sana; no obstante, es claro que en este grupo etario se observa alargamiento y aumento en la tortuosidad de los capilares, así como dilatación apical secundaria, posiblemente, por un mayor historial de microtraumas, así como a una disminución del gasto cardiaco con aumento de la resistencia vascular periférica. Finalmente, se puede observar también, con mayor facilidad, el plexo venoso subcapilar, en parte por el adelgazamiento de la piel y por la congestión de vénulas y capilares relacionados con el aumento en la apertura de las anastomosis arteriovenosas secundario a cambios microangiopáticos seniles1,14.
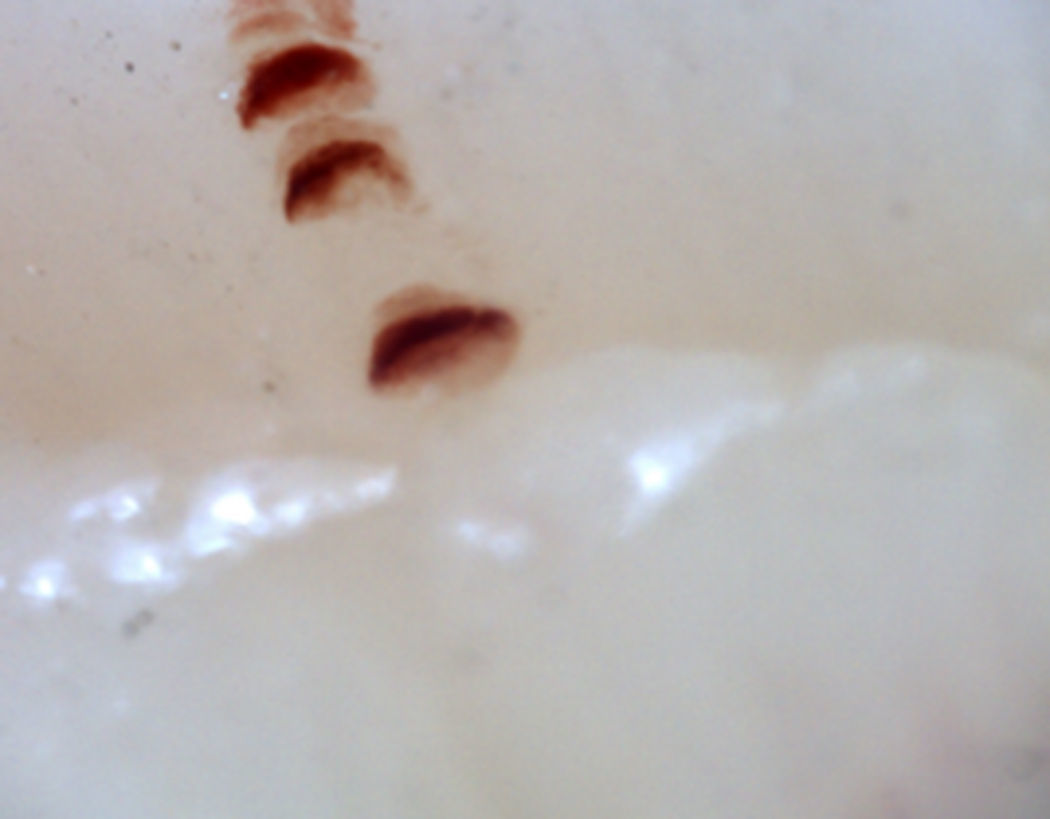
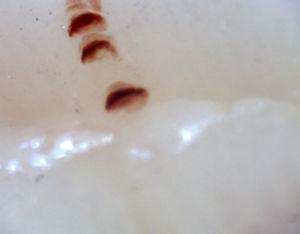
Existen numerosas formas capilares inusuales que no son por sí solas indicativas de enfermedad: los capilares que se entrecruzan, aquellos con un recorrido irregular (tortuosos), capilares con mayor longitud de la usual (alargados) y la presencia de formas inusuales denominada desorganización capilar (que puede encontrarse en sujetos normales de forma leve), así como la presencia de edema capilar reflejando la presencia de plasma en el espacio intersticial, dando la imagen de «niebla» entre los capilares. Otras alteraciones son sugestivas de una causa secundaria de FR como, por ejemplo, la presencia de sangre fuera de los capilares denominada microhemorragia capilar que, debido a los episodios recurrentes de sangrado, conforman una imagen característica en «fumarola». Esta alteración puede encontrarse ocasionalmente en pacientes sanos, de forma aislada. Si bien no es patognomónico, la presencia de microhemorragias es característica de las EA33 (fig. 2).
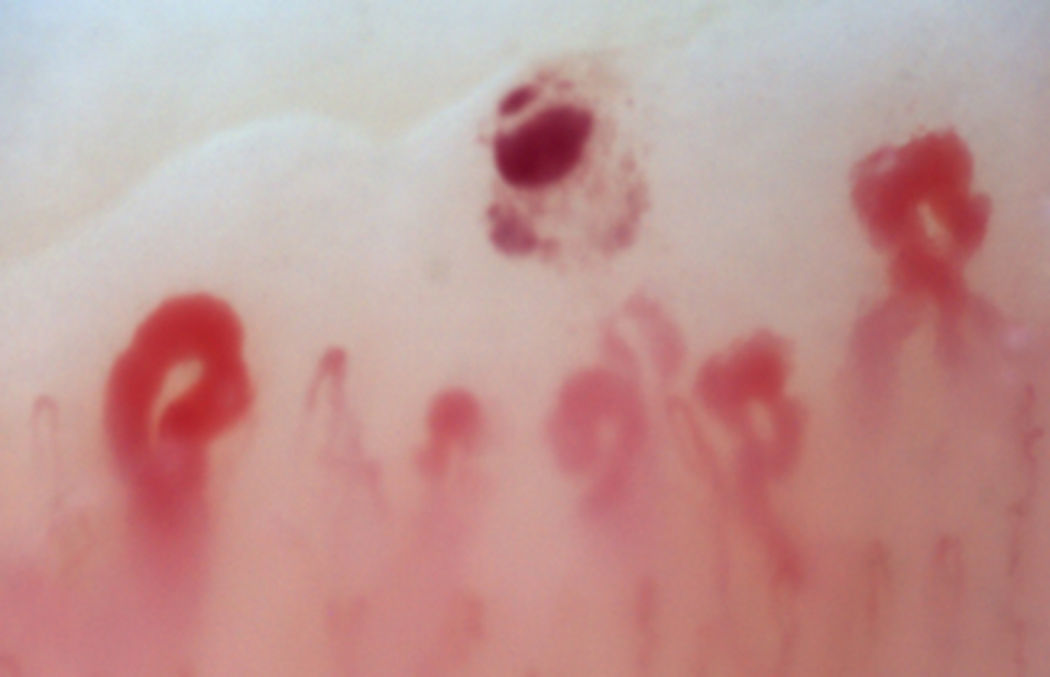
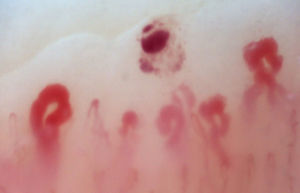
Existe otro grupo de alteraciones que nunca deben considerarse normales, como las zonas avasculares, secundarias a la pérdida capilar que dan imagen de área «desértica» en medio del «bosque capilar», bien sea por la ausencia de 2 capilares en sendas papilas dérmicas o la presencia de un área de 500 micrómetros desprovista de estos. Esta alteración debe distinguirse de la pérdida generalizada de capilares, donde se observa una disminución homogénea en su número al aplicar una presión excesiva sobre el lecho ungular a la hora de realizar la capilaroscopia, donde se puede observar una transición brusca de un área vascularizada a un área completamente avascular que es dinámica conforme varía la posición del videocapilaroscopio. Otro hallazgo que siempre debe considerarse anormal es la neovascularización, la cual es cronológicamente un evento posterior, reflejando un intento por recuperar la perfusión tisular y la arquitectura normal que, no obstante, fracasa, dando paso a una gran heterogeneidad de formas y, en ocasiones, a una revascularización tan intensa que da la forma de un árbol o capilar arborescente. Finalmente, la alteración más importante para el evaluador son los capilares dilatados con un diámetro de asa superior a 50 micrómetros, estos son denominados «megacapilares» y son los marcadores del daño microvascular de la ES por antonomasia16,21,24 (fig. 3); estos no deben confundirse con las dilataciones segmentarias capilares o con la dilatación de una sola de las asas, hallazgos comúnmente encontrados en la hipertensión arterial y la diabetes mellitus34.
Esta gran variedad de formas capilares genera dificultades a la hora de definir la normalidad. Se estima que solo el 40% de la población sana tiene capilares completamente normales, un 50% tiene anormalidades menores y solo el 5% tiene cualquier anormalidad que revista alguna importancia clínica significativa16,29. Estudios en población sana han encontrado, al menos, 3 patrones de normalidad: el patrón «perfectamente normal», donde todos los capilares tienen forma y configuración adecuada; el patrón «normal» en el que se toleran hasta 2 asas capilares tortuosas y el patrón «inusual normal» en el que se puede encontrar, al menos, un capilar arborescente, una microhemorragia o más de 4 capilares tortuosos33. Bajo este orden de ideas, es fundamental contar con centros con amplia experiencia en videocapilaroscopia que sepan interpretar, por ejemplo, cuando una microhemorragia o un capilar arborescente hacen parte de un patrón inusual de la normalidad o cuando hacen parte de un proceso reumatológico incipiente.
Fenómeno de Raynaud: la importancia de la capilaroscopiaEl FR afecta entre 2 a 9% de la población general; este puede ser primario o derivado de alteraciones vasculares o enfermedades sistémicas, en cuyo caso se considera secundario35. Entre el 15–20% de los pacientes que tienen FR con alteraciones videocapilaroscópicas y anticuerpos antinucleares positivos (ANA) seguidos por un periodo de 2 años, pueden desarrollar una EA, siendo la ES la principal enfermedad hacia la que progresan36–38. El diagnóstico temprano del FR secundario es importante, pues permite predecir la aparición de complicaciones tanto locales (úlceras, necrosis y sobreinfección digital)39,40 como predecir compromiso orgánico grave (hipertensión arterial pulmonar)10,41,42 e incluso mortalidad43. Inicialmente, con el fin de diferenciar estos subtipos de FR, LeRoy y Medsger, en 1992, propusieron unos criterios clínicos donde la presencia de asimetría, ulceración digital, alteración en la velocidad de sedimentación, positividad de los ANA o alteración en el patrón capilaroscópico predecían la presencia de un FR secundario44.
Teniendo en cuenta que la principal enfermedad a la cual progresa el FR secundario es a ES, Ingegnoli et al., sugirieron un modelo de estratificación del riesgo de transformación de un FR aislado a una ES, clasificándolo de la siguiente forma: riesgo alto (mayor a 50%) en los pacientes que presentan alteraciones en la capilaroscopia como: disminución en el número total de capilares y capilares gigantes asociada a ANA positivos; riesgo moderado (10-50%) a quienes presentan disminución de los capilares, sin capilares gigantes y con ANA positivos; y riesgo leve (<10%) en aquellos sujetos con número normal o disminuido de capilares y con ANA negativos45. Koenig et al., encontraron, en pacientes con FR y sin otros signos de enfermedad del tejido conectivo, que quienes presentaban alteraciones en la capilaroscopia tenían una posibilidad de 47% de progresar a ES en 5 años y de 79% en 15 años y, cuando este hallazgo se asociaba con ANA positivos, el riesgo de enfermedad se aumenta hasta 15-20% a 2 años26 y a 65,9% a 5 años38.
En 2001, Lonzetti et al., reportaron que la capacidad de los criterios del ACR para identificar pacientes con ES limitada mejoró al adicionar las alteraciones de la capilaroscopia presentadas en el lecho ungular de 34 a 89%. Más recientemente, en un estudio realizado por Hudson et al., en 101 pacientes con ES se encontró que un 67% cumplían los criterios del ACR y que, al adicionar la capilaroscopia ungular realizada con dermatoscopio, esta sensibilidad aumentaba a 99%46,47.
Cambios capilaroscópicos observados en esclerosis sistémicaEl daño microvascular es uno de los pilares fisiopatológicos de la ES; de hecho, la capilaroscopia del lecho ungular muestra hallazgos característicos de la enfermedad en el 80-95% de los casos39,48–50. Estos hallazgos han sido agrupados en patrones que permiten darse una idea del grado de afección generado por la enfermedad. Inicialmente, Maricq et al., clasificaron los patrones de ES en 2 grupos: uno lento, el cual presenta, al menos, 2 megacapilares con mínima disminución en su número en, al menos, 2 de 10 dedos evaluados; y otro grupo activo, el cual presenta una pérdida moderada o grave de los capilares51. Estos patrones capilaroscópicos se correlacionaban con los subtipos de la ES descritos en 1988 por LeRoy et al.52; en consecuencia, el patrón lento se correlacionaba con la forma limitada y el patrón activo con la forma generalizada51,53,54. Posteriormente, Cutolo et al., describieron 3 patrones asociados con ES, que reflejaban la progresión del daño microvascular en esta enfermedad. Este sistema tiene como conditio sine qua non la presencia de, al menos, un capilar gigante (que mide 50 micrómetros), el cual representa, como se mencionó previamente, la primera alteración clara del daño microvascular asociado a ES16.
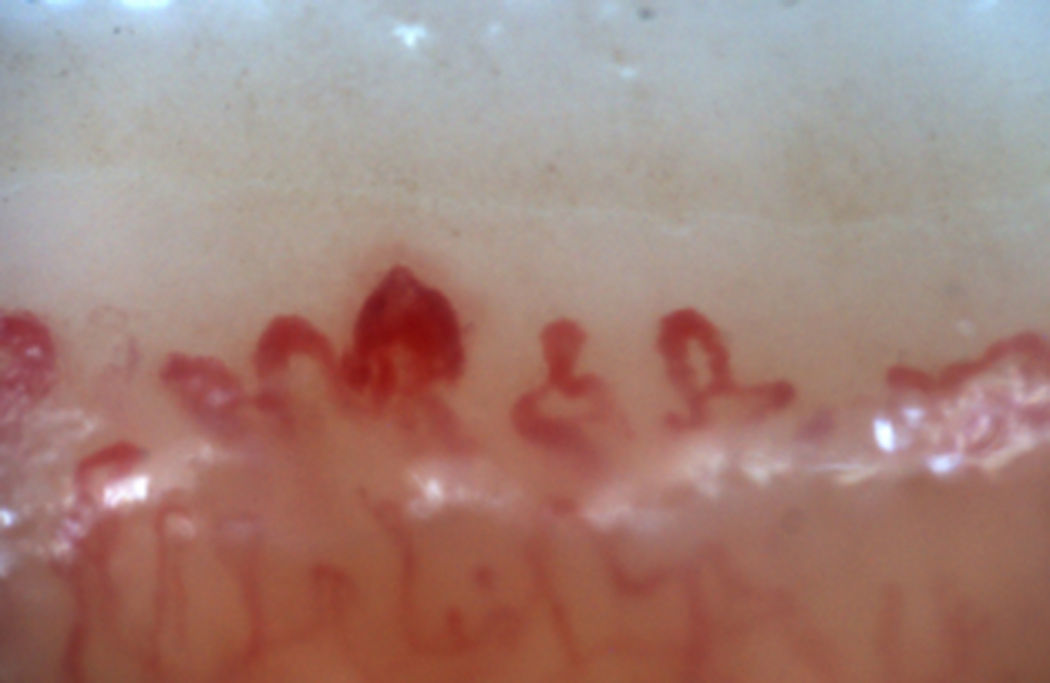
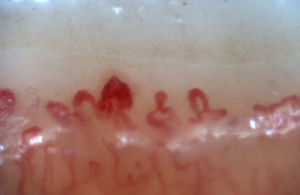
Los patrones descritos por Cutolo et al. (tabla 2) reflejan el proceso fisiopatológico propio de esta enfermedad: la hipoxia sostenida en el tiempo lleva a una modificación de los capilares y neoangiogénesis dirigida por varios factores de crecimiento (VEGF, PDGF, entre otros) en el contexto de un ambiente profibrótico secundario a la activación de los fibroblastos propiciado, entre otros, por el factor de crecimiento transformante β (TGFβ)55. Este proceso es dinámico e inicia con la dilatación de los capilares, configurando megacapilares; estos, debido al proceso previamente mencionado, son lábiles y propensos a la rotura, generando microhemorragias; estos primeros cambios constituyen el patrón temprano. Conforme este proceso avanza, las anormalidades capilares se van generalizando a lo largo de todo el lecho ungular, configurando un patrón activo; posteriormente, los capilares afectados desaparecen, generando áreas avasculares, las cuales progresan hasta la aparición de «áreas desérticas» dando pie al patrón tardío. Finalmente, se produce neovascularización reactiva con una pérdida de la arquitectura microvascular normal (patrón tardío)56,57 (fig. 4).
Patrones de capilaroscopia en esclerosis sistémica
| Característica | Temprano | Activo | Tardío |
|---|---|---|---|
| Capilares gigantes | Ocasionales | Frecuentes | Ocasionales |
| Microhemorragias | Ocasionales | Frecuentes | Ocasionales |
| Pérdida capilar | Ausente | Leve a moderada | Intensa |
| Desorganización capilar | Ausente | Leve | Intensa |
| Ramificación capilar | Ausente | Leve | Intenso |
Se han involucrado varias células y factores de crecimiento en la fisiopatología de los cambios capialroscópicos de ES: se ha descrito una reducción en el número de células endoteliales progenitoras provenientes de la médula ósea que se correlaciona con el patrón temprano58; por el contrario, en individuos con patrón tardío se han encontrado altos niveles de VEGF59. En sujetos con el patrón capilaroscópico activo de ES, se han encontrado altos niveles de pentraxina 3 y niveles bajos de factor de crecimiento fibroblástico 2 (FGF-2)60. Todas estas alteraciones conducen a vasculopatía y se correlacionan clínicamente con compromisos orgánicos (mayor esclerosis cutis determinada por el puntaje de Rodnan modificado, mayor incidencia de úlceras digitales y mayor frecuencia de hipertensión arterial pulmonar).
Si bien los pacientes pueden progresar en el tiempo, esto no es una condición universal; en algunos pacientes, en especial con ES variedad limitada, no se presentan cambios de patrón capilaroscópico en el tiempo. En los pacientes que sí presentan esta progresión, el tiempo de progresión de un estadio temprano a uno activo y de uno temprano a uno tardío es 28± 20 meses vs. 36±29 meses, respectivamente; igualmente, los síntomas clínicos progresan junto con los cambios capilares en 60%22. Es importante tener en cuenta que los pacientes que tienen una progresión rápida (menos de un año) de un estadio temprano a uno activo, la evidencia muestra que se encuentran en riesgo de avanzar rápidamente a un estadio tardío de microangiopatía y se asocian con mayor frecuencia con el subtipo difuso de ES53.
Sistema de calificación o puntuaciónLas alteraciones en la capilaroscopia pueden ser evaluadas de forma cualitativa, cuantitativa y semicuantitativa; en la cualitativa, se observan los diferentes cambios presentados en la arquitectura, morfología, densidad y dimensiones de los capilares y se describen los hallazgos encontrados24,25,61; en la cuantitativa, se tienen en cuenta las medidas de cada capilar evaluado por mm lineal; y en la semicuantitativa se asigna un puntaje de 0-3 y se calcula un promedio según los campos revisados; se tienen en cuenta, generalmente, la pérdida de capilares, los megacapilares, las microhemorragias y los capilares ramificados24.
Para evaluar la pérdida de capilares por medio del método semicuantitativo, los puntajes se obtienen al calcular el porcentaje de pérdida versus el número de capilares por mm normalmente esperados, siendo: 0 = no cambios (más de 9/mm); 1=menos de 33% de alteración/reducción capilar (7-9 capilares/mm); 2=33–66% de alteración o reducción capilar (4-6 capilares/mm); 3 = más de 66% de alteración/reducción capilar (1-3 capilares/mm); por ejemplo, si el paciente solo presenta 6 capilares, la pérdida de capilares corresponde a un 33%, lo que se traduce en una puntuación de 2.
En la evaluación se toman, por lo general, 2 a 4 campos por dedo y se calcula el promedio de los campos evaluados sumando sus resultados y dividiendo por el número de campos (generalmente un total de 16-32 campos por paciente). Para el resto de parámetros evaluados, se tiene en cuenta el número real de capilares que se encuentran en el momento en la fila distal, no el ideal24,25.
Se ha tratado de simplificar el número de campos a evaluar, buscando obtener resultados equiparables al estándar de oro, en el cual se evalúan 32 campos que corresponden a 8 dedos (del 2 al 5), tomando 4 campos por dedo y se logran coeficientes de correlación intraclase de 0,90 al comparar 8/32 campos (IC 95%: 0,84-0,93) y de 0,76 al comparar 4/32 campos (IC 95%: 0,63-0,85), con lo cual el menor número de campos a evaluar para realizar un índice simplificado confiable sería de 8 (evaluando los 8 dedos y un campo por dedo)62,63.
La correlación inter- e intraobservador para el método cualitativo es buena para distinguir la presencia de patrón de ES, encontrando correlación de 90 y 96%, siendo menor para distinguir entre patrones específicos, con una correlación de 62 y 81%, respectivamente62. En cuanto al método semicuantitativo, la correlación intraobservador es excelente en todos los parámetros (0,95) y la correlación interobservador es excelente para la pérdida de capilares (0,96), capilares gigantes (0,84) y microhemorragias (0,90), pero es pobre para los capilares ramificados o arboriformes (0,64)48,62.
Capilaroscopia y compromiso de otros órganosLa capilaroscopia también puede ser utilizada como un factor predictor de aparición de úlceras cutáneas en pacientes con ES. Sebastiani et al., desarrollaron el índice de riesgo de ulceración en ES (CSURI por sus siglas en inglés)39. Este índice se realiza de la siguiente forma: se hace capilaroscopia de los dedos: 2, 3, 4 y 5 de ambas manos y se toma la imagen que contenga el menor número de capilares encontrados por campo (N) y el mayor número de megacapilares (M). La fórmula para calcularlo es: D x M/N2 donde (D) es el diámetro máximo de los megacapilares encontrados. Si el valor obtenido es mayor a 2,96, el paciente está en riesgo de desarrollar una úlcera digital en los próximos 3 meses, con un área bajo la curva de 0,884 (IC 95%: 0,835-0,922), una especificidad de 81,4% y una sensibilidad de 92,9%39,40,64.
La CLU se considera, en la actualidad, un biomarcador putativo, ya que permite detectar qué pacientes pueden llegar a presentar un compromiso de órgano grave en el futuro10,53,65.
Bredemeier et al., en un estudio realizado en 91 pacientes con ES, encontraron que las áreas avasculares en la capilaroscopia se relacionaban con alteraciones cutáneas más graves, enfermedad de larga duración, signos periféricos de isquemia, disfunción esofágica, anticuerpos anti-Scl70 y opacidad en vidrio esmerilado en pulmón66. De hecho, en los pacientes con enfermedad pulmonar intersticial, la CLU permite diferenciar la forma idiopática de la asociada a EA67. En la hipertensión arterial pulmonar, el principal cambio a la capilaroscopia es la disminución del número de capilares, lo cual se relaciona con la gravedad de esta condición, tanto en los pacientes con ES como en sujetos con enfermedad indiferenciada del tejido conectivo68 aunque no todos los autores han encontrado una correlación entre las alteraciones capilaroscópicas y la gravedad de la hipertensión arterial pulmonar69.
ConclusiónLa videocapilaroscopia del lecho ungular, dada la evidencia actual, se constituye en un biomarcador en reumatología; es una herramienta que permite la evaluación adecuada del FR primario y secundario, facilita la detección de enfermedades autoinmunes sistémicas y brinda la oportunidad de evaluar la respuesta terapéutica de diversas intervenciones farmacológicas, previniendo así el desarrollo de vasculopatía irreversible y el daño orgánico acumulado ulterior.
FinanciaciónEl trabajo no fue soportado por alguna beca o por fondos de farmacéutica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.