La osteomielitis crónica multifocal recurrente (OCMR), también conocida como osteomielitis crónica no bacteriana, es una enfermedad autoinflamatoria caracterizada por afectación ósea, de curso en brotes y en ausencia de aislamiento microbiológico. El diagnóstico es de exclusión y el pilar fundamental del tratamiento son los antiinflamatorios no esteroideos (AINES). El objetivo del estudio es describir nuestra experiencia de tres niñas diagnosticadas de OCMR, destacando la presentación clínica, los hallazgos en las pruebas complementarias, el tratamiento y la evolución de la enfermedad.
Pacientes y métodosRevisión retrospectiva de historias clínicas de niños diagnosticados de OCMR en los últimos cinco años, en seguimiento en consulta de reumatología pediátrica de un hospital terciario.
ResultadosPresentamos tres pacientes diagnosticadas de OCMR, todas ellas mujeres adolescentes, con media de edad de 11 años. Consultaron por dolor e impotencia funcional, dos en una única localización y la otra por varios focos de dolor, a nivel cervical y lumbar, asociando debilidad de miembros superiores e inferiores. Con respecto al tratamiento, dos recibieron tratamiento antibiótico. Una niña respondió a antiinflamatorios; otra precisó asociar corticoides, y la restante, además de antiinflamatorios y corticoides, necesitó pamidronato intravenoso.
ConclusionesCon este estudio y a pesar del pequeño tamaño muestral, se pretende resaltar la importancia de esta patología, en muchos casos desconocida e infradiagnosticada, e insistir en la importancia de establecer un protocolo diagnóstico y terapéutico para su correcto abordaje.
Chronic recurrent multifocal osteomyelitis (CRMO), also called chronic non-bacterial osteomyelitis, is an autoinflammatory disease characterised by bone involvement, recurrent flare-ups, and the lack of microbiological isolation. It is a diagnosis of exclusion, and the fundamental basis of treatment is non-steroidal anti-inflammatory drugs. The objective of the study is to describe our experience as a result of three girls diagnosed with CRMO, highlighting the clinical presentation, the findings in the complementary tests, the treatment, and the evolution of the disease.
Patients and methodsRetrospective chart review of children with CRMO in the last 5 years, being followed-up in a paediatric rheumatology clinic in a tertiary centre.
ResultsThe cases are presented of 3 patients diagnosed with CRMO, all of them young girls, with a mean age of 11 years, who consulted due to pain and functional impotence. It was in single location in two cases, and the other with several sources of pain, at cervical and lumbar level, associated with weakness of the upper and lower limbs. Two of the cases received antibiotic treatment. One girl responded to treatment with anti-inflammatory drugs and another required combining corticosteroids. The remaining case, in addition to anti-inflammatory drugs and corticosteroids, required intravenous pamidronate.
ConclusionsWith this study, and despite the small sample size, the aim was to highlight the importance of this, in many cases unknown and underdiagnosed, pathology, and to stress the importance of establishing a diagnostic and therapeutic protocol for the correct approach to this disease.
La osteomielitis crónica multifocal recurrente (OCMR), también conocida como osteomielitis crónica no bacteriana, es una enfermedad autoinflamatoria caracterizada por afectación ósea, de curso en brotes y en ausencia de aislamiento microbiológico1–3. Se trata de una entidad poco frecuente, probablemente infradiagnosticada en pediatría1.
Se suele presentar como dolor e impotencia funcional y, a pesar de lo incapacitante que puede resultar, en la mayoría de los casos tiende a la resolución espontánea. En un 80% de los casos cursa con dolor multifocal y simétrico que afecta fundamentalmente a las metáfisis de huesos largos, clavículas, huesos pélvicos o vértebras. El 20% presenta dolor monofocal recurrente, siendo más complicado en estos casos establecer el diagnóstico, pues precisa realizar el diagnóstico diferencial con un abanico más amplio de patologías como osteomielitis bacteriana, traumatismos o procesos malignos1,2,4–6. Su diagnóstico es de exclusión y se realiza mediante la combinación de hallazgos clínicos, radiológicos e histológicos; aunque estos últimos no resultan imprescindibles. Sin embargo, en casos de afectación monofocal pueden ser necesarios1,2,7.
La base del tratamiento son los AINES, aunque en un alto porcentaje resultan insuficientes para el adecuado control sintomático por lo que, en algunos casos, pueden precisarse corticoides. Cada vez con más frecuencia, se utilizan los bifosfonatos o fármacos contra el factor de necrosis tumoral, que permiten no sólo controlar la clínica, sino también la remisión de la enfermedad1,2,4,8.
El objetivo del estudio es describir nuestra experiencia de tres niñas diagnosticadas de OCMR los últimos cinco años, destacando la presentación clínica, los hallazgos en las pruebas complementarias, el tratamiento y la evolución de la enfermedad en las pacientes.
Pacientes y métodosSe llevó a cabo una revisión retrospectiva de historias clínicas de niños diagnosticados de OCMR en los últimos cinco años, en seguimiento en consulta de reumatología pediátrica, en un hospital terciario con atención en edad pediátrica hasta los 14 años.
A tal efecto se analizaron las siguientes variables: sexo, edad, síntomas presentados (en caso de dolor: localización, focos presentados y tiempo de evolución), resultado de estudios analíticos, pruebas de imagen y hallazgos histológicos, así como el tratamiento recibido y la evolución de la enfermedad.
Los criterios de inclusión empleados fueron: diagnóstico de OCMR y edad al inicio de los síntomas inferior a 14 años.
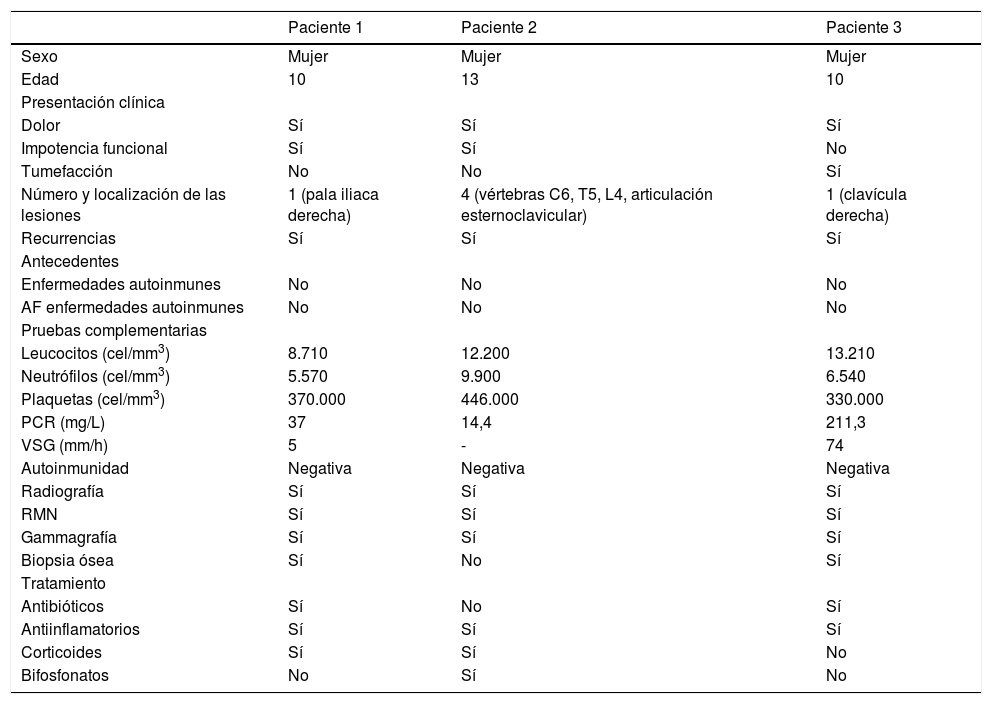
ResultadosSe describen tres casos de niñas adolescentes que consultaron por dolor óseo y con diagnóstico definitivo de OCMR. El resumen de los datos puede verse en la tabla 1.
Datos clínicos, analíticos, pruebas de imagen y tratamiento realizado en tres pacientes diagnosticados de OCMR
| Paciente 1 | Paciente 2 | Paciente 3 | |
|---|---|---|---|
| Sexo | Mujer | Mujer | Mujer |
| Edad | 10 | 13 | 10 |
| Presentación clínica | |||
| Dolor | Sí | Sí | Sí |
| Impotencia funcional | Sí | Sí | No |
| Tumefacción | No | No | Sí |
| Número y localización de las lesiones | 1 (pala iliaca derecha) | 4 (vértebras C6, T5, L4, articulación esternoclavicular) | 1 (clavícula derecha) |
| Recurrencias | Sí | Sí | Sí |
| Antecedentes | |||
| Enfermedades autoinmunes | No | No | No |
| AF enfermedades autoinmunes | No | No | No |
| Pruebas complementarias | |||
| Leucocitos (cel/mm3) | 8.710 | 12.200 | 13.210 |
| Neutrófilos (cel/mm3) | 5.570 | 9.900 | 6.540 |
| Plaquetas (cel/mm3) | 370.000 | 446.000 | 330.000 |
| PCR (mg/L) | 37 | 14,4 | 211,3 |
| VSG (mm/h) | 5 | - | 74 |
| Autoinmunidad | Negativa | Negativa | Negativa |
| Radiografía | Sí | Sí | Sí |
| RMN | Sí | Sí | Sí |
| Gammagrafía | Sí | Sí | Sí |
| Biopsia ósea | Sí | No | Sí |
| Tratamiento | |||
| Antibióticos | Sí | No | Sí |
| Antiinflamatorios | Sí | Sí | Sí |
| Corticoides | Sí | Sí | No |
| Bifosfonatos | No | Sí | No |
AF: antecedentes familiares; PCR: proteína C reactiva; VSG: velocidad de sedimentación globular; RMN: resonancia magnética nuclear.
Niña de 10 años en seguimiento por traumatología debido a cojera en brotes desde los siete años. Consulta nuevamente por episodio de dolor e impotencia funcional, referidos a nivel de cadera derecha, que empeora con el reposo. La paciente refiere proceso infeccioso en la semana previa. A la exploración muestra dolor a nivel de pala iliaca derecha, con flexión de cadera derecha dolorosa en últimos grados, por lo que se decide realizar una radiografía que muestra una lesión osteolítica bien definida, con borde escleroso a su alrededor, a nivel de pala iliaca derecha. Se decide ingreso para completar estudio con diagnóstico de sospecha de osteomielitis y se pauta antibioterapia intravenosa.
El hemograma resulta anodino (hemoglobina 13,3 g/dL, plaquetas 370.000 cel/mm3, leucocitos 8.710 cel/mm3, neutrófilos 5.570 cel/mm3, linfocitos 2.080 cel/mm3). Los reactantes de fase aguda están discretamente elevados, con proteína C reactiva (PCR) 37 mg/L (valor normal < 5 mg/L) y velocidad de sedimentación globular (VSG) 5 mm/1ªh (valor normal < 5 mm/1ªh). Se completa el estudio con hemocultivos que resultan negativos, así como mantoux y serologías negativas para VEB, CMV, VHS, parvovirus y brucella.
Se realiza resonancia magnética nuclear (RMN) que muestra signos de osteomielitis crónica, con ensanchamiento óseo y hallazgos sugestivos de secuestro óseo en pala iliaca derecha. Se obtiene biopsia ósea con predominio de células polimorfonucleares, células gigantes multinucleadas y agregados histiocitarios compatibles con osteomielitis crónica. El cultivo lesional de bacterias, micobacterias y hongos resulta negativo. Tras establecer el diagnóstico y conseguir un adecuado control del dolor, la paciente es dada de alta.
De forma ambulatoria se realiza gammagrafía que muestra únicamente hipercaptación a nivel de espina iliaca, sin revelar lesiones en otras localizaciones. El estudio de autoinmunidad es negativo para ANA, ANCA, anti-DNA, ENAs y HLA-B27. Se inicia tratamiento domiciliario con ibuprofeno a dosis de 10 mg/kg/8 horas, sin mejoría, por lo que se sustituye por prednisona 1 mg/kg/día durante 15 días, con pauta descendente, pero con recaída al iniciar el descenso.
En la actualidad se mantiene con adecuado control del dolor en domicilio, con naproxeno oral, y estabilidad clínica y radiológica.
Caso 2Niña de 13 años que consulta por dolor en región lumbar de cuatro meses de evolución que se asocia con debilidad e impotencia funcional progresiva. La paciente reporta dolor intenso con irradiación a miembro inferior derecho desde el inicio del día, que despierta por la noche y cede parcialmente con ibuprofeno. A la exploración destaca importante disminución de fuerza, con incapacidad para elevación de miembros inferiores contra resistencia y marcha dolorosa. Se asocia dolor paraespinal dorsal y a la flexoextensión de la columna. Se realiza radiografía lumbar que muestra lesión osteolítica de bordes bien definidos en vértebra lumbar L4 y se completa estudio con RMN de columna: edema de médula ósea en cuerpo vertebral de L4 con moderada captación de gadolinio, morfología de cuerpo vertebral conservada, sin evidenciar afectación de elementos posteriores ni masa de partes blandas.
Un mes después presenta nuevo episodio de dolor lumbar, asociando sensación de debilidad de miembros superiores y continuando con impotencia funcional de miembros inferiores. Se repite RMN de columna y se observa alteración de señal en cuerpo, platillo superior y anteroinferior de L4. Aparece también alteración de señal de vértebra C6, T5 y afectación incidental de articulación esternoclavicular derecha. Todas estas alteraciones sugieren la posibilidad OCMR.
Ante lo florido del cuadro se decide el ingreso de la paciente y completar el estudio con analítica (hemoglobina 14 g/dL, plaquetas 446.000 cel/mm3, leucocitos 12.200 cel/mm3, neutrófilos 9.900 cel/mm3, linfocitos 1.500 cel/mm3), reactantes de fase aguda (PCR 14,4 mg/dL), serología (negativa para toxoplasma, rubéola, CMV, VEB, VHS, parvovirus, coxiella burnetii, leishmania, rickettsia, VHA, VHB y VHC) y estudio de inmunidad que resulta negativo para ANA, ANCA, anti-DNA, ENAs y HLA-B27. Se realiza también gammagrafía que muestra captación difusa en las mismas localizaciones descritas en la RMN.
Durante el ingreso se inicia tratamiento con ibuprofeno sin que se consiga controlar el dolor, por lo que se precisa asociar dexketoprofeno intravenoso con mejoría parcial y, finalmente, respuesta completa a naproxeno oral. La paciente es dada de alta a los cuatro días del ingreso.
En domicilio, presenta nuevos episodios de dolor e impotencia funcional, fundamentalmente a nivel lumbar, sin respuesta completa a AINES y corticoides, por lo que se decide asociar tratamiento con bifosfonatos (pamidronato a dosis de 1 mg/kg, dosis mensual durante nueve meses), con buena evolución: resolución de la clínica en tres meses, sin aparición de nuevas lesiones osteolíticas en la gammagrafía de control realizada a los seis meses del inicio del tratamiento y con estabilidad radiológica de las lesiones descritas.
Caso 3Niña de 10 años, procedente de Rumanía, que consulta por omalgia derecha de dos semanas de evolución, sin sobreesfuerzo ni traumatismo previo. No dificulta el descanso nocturno y presenta mejoría parcial con la administración de antiinflamatorios (ibuprofeno). No refiere dolor a otros niveles. En la semana previa al ingreso presenta cuadro catarral y fiebre de hasta 38° C, siendo un cuadro autolimitado que cede en 48 horas.
A la exploración destaca tumoración en extremo proximal de clavícula derecha con calor, eritema y edema en la zona. Presenta dolor selectivo a la palpación en tercio proximal de clavícula derecha, sin limitación a la movilización. No refiere dolor a la palpación del resto de las articulaciones ni en el miembro contralateral. En el Servicio de Urgencias y ante sospecha de proceso infeccioso agudo se realiza analítica, cuyo resultado muestra leve leucocitosis como único hallazgo significativo (hemoglobina 14,6 g/dL, plaquetas 330.000 cel/mm3, leucocitos 13.210 cel/mm3, neutrófilos 6.540 cel/mm3, linfocitos 4.150 cel/mm3) e importante elevación de reactantes de fase aguda: proteína C reactiva 211,3 mg/L (valor normal < 5 mg/L) y velocidad de sedimentación globular 74 mm/1ªh (valor normal < 5 mm/1ªh).
Ante sospecha de osteomielitis infecciosa, se realiza una radiografía de clavícula, la cual no muestra hallazgos patológicos, y tomografía axial computarizada (TAC) que pone en evidencia una lesión hipodensa en el extremo proximal de la clavícula derecha, con intensa reacción perióstica a dicho nivel. Tras la valoración por traumatología se decide desbridamiento quirúrgico de la lesión (las muestras se remiten a microbiología y anatomía patológica) e ingreso en planta de hospitalización para antibioterapia intravenosa, seguimiento y completar el estudio.
Las serologías resultan negativas para CMV, VEB, VHS, toxoplasma, rubéola, parvovirus, coxiellaburnetii, rickettsia y virus hepatotropos (VHA, VHB y VHC). El estudio de inmunidad es normal (ANA, ANCA, anti-DNA, ENAS negativos), los hemocultivos y el cultivo de muestra quirúrgica de lesión son negativos y el análisis anatomopatológico de la biopsia de tejido óseo resulta anodino, con hallazgos inespecíficos, aunque no compatibles con osteomielitis aguda.
Ante la adecuada evolución clínica y la normalización de los reactantes de la fase aguda, se suspende la antibioterapia tras dos semanas de tratamiento. Se realiza gammagrafía ósea previa al alta que muestra hipercaptación en clavícula derecha de forma exclusiva, sin lesiones a otros niveles. Tras dos semanas de ingreso y adecuado control del dolor con dexketoprofeno intravenoso, la paciente es dada de alta y se encuentra asintomática.
En la revisión, a los tres meses del proceso agudo, la paciente refiere dos nuevos episodios de omalgia derecha, en relación con ejercicio físico, lo que coincide con inflamación en región clavicular que se autolimita a los tres o cuatro días y cede con ibuprofeno a dosis de 10 mg/kg/8 horas. La paciente se muestra asintomática entre los episodios de inflamación articular. Se realiza RMN de forma ambulatoria por antecedente de osteomielitis, y se observa persistencia de la hipertrofia ósea con alteración en la intensidad de la señal en el tercio proximal de la clavícula derecha. Tras la administración de contraste se observa captación moderada en el tercio proximal de la clavícula derecha y en las partes blandas adyacentes, así como captación leve en la vertiente superior y derecha del esternón. Todo ello sugiere proceso inflamatorio óseo crónico localizado en el tercio proximal de la clavícula derecha, sugestivo de osteomielitis crónica.
En la actualidad, la paciente se encuentra asintomática, sin tratamiento de forma continuada, y precisa ibuprofeno o naproxeno a dosis antiinflamatorias en procesos puntuales de dolor e inflamación ósea. En pruebas de imagen solicitadas de forma ambulatoria se objetiva estabilidad radiológica, con mejoría de signos inflamatorios en lesión clavicular derecha.
DiscusiónLa OCMR es una enfermedad autoinflamatoria poco frecuente, con incidencia y prevalencia desconocidas que afecta fundamentalmente a niños y adultos jóvenes, con aparición infrecuente en mayores de 20 años. Presenta un claro predominio en el sexo femenino, como ocurre en los casos expuestos aquí, en los cuales las tres pacientes fueron mujeres en edad escolar o adolescente, aunque resultó poco significativo por el escaso número de pacientes1,2,4,5.
Esta enfermedad puede estar asociada a otras enfermedades autoinflamatorias o autoinmunes hasta en un 25% de los casos, como psoriasis, artritis, sacroileítis o enfermedad inflamatoria intestinal y, hasta en un 40% de los casos presenta familiares de primer o segundo grado afectos de enfermedades autoinflamatorias o autoinmunes, lo que sugiere una fisiopatología común y la influencia de factores genéticos1,2,9,10. En nuestra serie, no hubo familiares afectos de enfermedades autoinflamatorias o autoinmunes, aunque ello podría deberse, como se ha mencionado, al pequeño tamaño muestral.
Con respecto a la presentación clínica, el síntoma más frecuente es el dolor óseo, habitualmente de características inflamatorias, y que en ocasiones dificulta el descanso nocturno. En general, se trata de un dolor de intensidad moderada que no suele mostrar una respuesta completa al tratamiento con antiinflamatorios. Puede asimismo asociarse a otros síntomas como impotencia funcional (aparece hasta en un 60-80% de los casos en función de las series) y otros menos frecuentes como fiebre o síntomas sistémicos (astenia o anorexia)1,2,10.
En la mayor parte de los casos, el paciente presenta varios focos simultáneos de dolor musculoesquelético que suele ser simétrico, aunque no es raro que se manifieste como un único foco de dolor que cambia de localización a lo largo de la evolución de la enfermedad1,2,4,5. Su localización típica es la metáfisis de huesos largos, siendo más frecuentemente afectadas las de miembros inferiores (fémur y tibia), seguido de clavícula, costillas, vértebras y huesos pélvicos1,2,4.
En los casos expuestos, sólo una de las pacientes presentó afectación multifocal, mientras que las otras dos tuvieron episodios recurrentes de dolor en la misma localización (clavícula o pala iliaca). Con respecto a la localización, ninguna de las pacientes tuvo afectación en metáfisis de huesos largos. La localización fue: huesos pélvicos, afectación vertebral a varios niveles y clavícula, siendo todos ellos huesos de afectación típica en esta enfermedad.
Aunque se han descrito varios criterios diagnósticos (criterios de Jansson, de Handrick y Bristol o de Roderick), ninguno de ellos se aplica de forma generalizada. El diagnóstico se realiza por la combinación de hallazgos clínicos, radiológicos y en ocasiones anatomopatológicos1. Se trata de un diagnóstico de exclusión, especialmente difícil en casos de una única afectación ósea, en los cuales debe realizarse el diagnóstico diferencial con tumores óseos (sarcoma de Ewing, granuloma eosinófilo o quiste óseo aneurismático) o procesos infecciosos como osteomielitis aguda. En estos casos tiene especial indicación la biopsia ósea que, aun cuando sus hallazgos no son específicos, permite descartar otras entidades importantes como patología tumoral u osteomielitis infecciosa1,2,4.
Con respecto a las pruebas de imagen, no existe un protocolo claramente establecido sobre la mejor prueba que realizar. La radiografía no suele ser de utilidad en estadios iniciales de la enfermedad, debido a que es necesaria una desmineralización importante para llegar a visualizarse las típicas lesiones líticas2,5. La TAC puede ser empleada para filiar lesiones únicas, aunque no es una prueba de imagen adecuada por la escasa información que aporta en caso de patología ósea y por la irradiación que conlleva4. La RMN es la técnica de elección para el diagnóstico diferencial de lesiones óseas, especialmente útil en etapas tempranas de la enfermedad pues permite visualizar hallazgos que pasan desapercibidos para la radiografía o la TAC.
El empleo de RMN corporal total resulta útil en el diagnóstico de esta enfermedad ya que ayuda a detectar lesiones asintomáticas. Es de utilidad en el seguimiento de estos pacientes a largo plazo, habida cuenta que permite evaluar la respuesta al tratamiento1,2,11,12. Por su parte, la gammagrafía, otra prueba muy utilizada, se emplea al igual que la RMN corporal total para completar el estudio de extensión y poner de manifiesto lesiones asintomáticas1,2,12. Por todo ello, ante dolor multifocal en ausencia de traumatismo, de curso en brotes y con hallazgos compatibles en pruebas de imagen, es suficiente para establecer el diagnóstico de OCMR.
En caso de lesión monofocal, resulta imprescindible descartar malignidad, y es necesario, además de los hallazgos clínicos y radiológicos, la realización de una biopsia ósea1,2. En los casos presentados, en todos se realizó radiografía ósea por presentar dolor a un único nivel y en uno de ellos, y ante sospecha de osteomielitis aguda, TAC posiblemente por su mayor accesibilidad desde el Servicio de Urgencias. En todos los casos se completó el estudio con gammagrafía y RMN como estudio de extensión. Se realizó biopsia en las pacientes con lesión única, con resultados compatibles con osteomielitis.
Las alteraciones analíticas suelen ser inespecíficas y muy variables en función del paciente, yendo desde la normalidad hasta hallazgos sugestivos de inflamación sistémica como anemia, leucocitosis o trombocitosis. Otro hallazgo frecuente es la elevación de reactantes de fase aguda, que aparecen elevados hasta en un 70-90% de los casos1,5. En nuestra serie, todos cursaron con cifra normal de hemoglobina y plaquetas. Dos de ellos presentaban leucocitosis leve y todos ligera elevación de reactantes de fase aguda, excepto en el tercer caso que presentó elevación importante de PCR y VSG. Además, y dada la asociación de la osteomielitis crónica multifocal recurrente con otras patologías autoinmunes, en todos los casos se llevó a cabo estudio de inmunidad que resultó negativo en todos ellos1,2,9.
En lo referido al tratamiento, los AINES son el fármaco de elección porque resultan útiles para el control sintomático. Sin embargo, no tienen efecto sobre la imagen radiológica ni permiten controlar la actividad de la enfermedad1. En casos refractarios al tratamiento con antiinflamatorios, persistencia del dolor a pesar de aquel o recaídas frecuentes al intentar la retirada del fármaco, se puede asociar un tratamiento con corticoides a dosis de 1-2 mg/kg/día durante un periodo de cuatro a ocho semanas, con descenso lento y progresivo de la dosis1,2,4,5.
Los bifosfonatos están indicados en caso de no existir respuesta a AINES ni corticoides, así como en respuesta parcial al tratamiento con corticoides o de recurrencia al reducir la dosis de estos. A diferencia de los anteriores, no sólo permiten un alivio rápido del dolor debido a su acción antiosteoclástica, sino también conseguir la remisión de la enfermedad y la normalización de los hallazgos radiológicos1,2,13,14. Dentro del grupo de los bifosfonatos, el pamidronato intravenoso es el más utilizado en la edad pediátrica por la mayor experiencia existente con este fármaco en pediatría13–16.
En los casos refractarios a pamidronato, se puede recurrir a terapia biológica, dentro de la cual están indicados los anti-TNF (adalimumab, infliximab o etanercept) que, al igual que los bifosfonatos, contribuyen a una mejoría sintomática y radiológica que se puede mantener hasta dos años después de finalizar el tratamiento1,2,17,18. El metotrexato es un fármaco efectivo y utilizado con relativa frecuencia en esta patología.
Otros fármacos, aunque de uso menos extendido son la calcitonina, el interferón o incluso, en algunas series, se ha descrito la utilidad de la azitromicina por su efecto antiinflamatorio e inmunomodulador4,5. En nuestra serie, una niña respondió al tratamiento con AINES; otra precisó asociar corticoides a dosis de 1 mg/kg/día y la restante, además de AINES y corticoides, necesitó pamidronato intravenoso, y presentó un adecuado control del dolor. Además, dos de los casos recibieron inicialmente antibioterapia intravenosa, posiblemente por tratarse de afectación unifocal y ante sospecha de osteomielitis infecciosa agua. Sin embargo, en la OCMR está demostrada la ausencia de efectividad de los antibióticos2.
A pesar de lo incapacitante que puede resultar y de su curso en brotes, se trata de una enfermedad con buen pronóstico a largo plazo que suele resolverse entre dos y 10 años tras su inicio, sin dejar secuelas ni presentar nuevos brotes posteriores. Sin embargo, en raras ocasiones pueden darse complicaciones como cierre temprano de la fisis y talla baja secundaria, deformidades óseas y cifoescoliosis como consecuencia de la afectación vertebral, artrosis degenerativa o fracturas patológicas, entre otras1,2. Las recurrencias se han relacionado con un mayor tiempo de evolución de la enfermedad hasta su diagnóstico y con la presencia de otra enfermedad autoinmune o antiinflamatoria concomitante2,19.
ConclusionesCon este estudio y a pesar del pequeño tamaño muestral, se pretende resaltar la importancia de esta patología, en muchos casos desconocida e infradiagnosticada, e insistir en la importancia de establecer un protocolo diagnóstico y terapéutico para su correcto abordaje.
Conflicto de interesesLos autores declaran no tener ningún conflicto de interés.