La púrpura de Henoch-Schönlein es la vasculitis más frecuente en la infancia. La afectación renal continúa siendo la causa de morbimortalidad principal en niños. El espectro del compromiso renal va desde manifestaciones leves hasta el desarrollo de síndrome nefrótico o nefrítico, o insuficiencia renal.
ObjetivoDeterminar las características clínicas al comienzo y el compromiso renal de los pacientes con diagnóstico definitivo de púrpura de Henoch-Schönlein, durante el primer mes, a los 3 meses y al año de seguimiento.
MétodosEstudio descriptivo, retrospectivo, de pacientes con diagnóstico definitivo de púrpura de Henoch-Schönlein, de la consulta de Reumatología Pediátrica, en una institución de Bogotá, Colombia, en el período comprendido de 2010 a 2016.
ResultadosOchenta y seis pacientes fueron incluidos en el estudio, 42 niñas y 44 niños, edad media de presentación 5,3 años, DE 2,4 años (1 a 14 años). Se presentó compromiso renal en 39 pacientes (45%). Se evidenció una tendencia mayor a compromiso renal entre los pacientes con artritis (p=0,053). El hallazgo clínico más frecuente fue proteinuria aislada (49%), seguido de proteinuria/hematuria (28%) y hematuria aislada en el 15%. Había 8/39 pacientes con compromiso renal durante el año de seguimiento que fueron llevados a biopsia, 6 (75%) con compromiso renal al inicio y 25% al mes. El promedio de seguimiento fue de 26,8 meses con una desviación estándar de 17 meses (1 a 72 meses), no hubo disfunción renal a la última valoración en ninguno de los 39 pacientes con compromiso renal.
ConclusiónEl compromiso renal fue más frecuente en las primeras semanas de la enfermedad, así como en las formas severas.
Henoch-Schönlein Purpura is the most common vasculitis in children, with kidney involvement remaining the main cause of morbidity and mortality. The spectrum of kidney involvement ranges from mild symptoms to the development of a nephrotic and/or nephritic syndrome or kidney failure.
ObjectiveTo determine the clinic features at onset, and kidney involvement of patients with a final diagnosis of Henoch-Schönlein Purpura during the first month, 3 months, and up to the first year of follow-up.
MethodsA retrospective study conducted on patients with a final diagnosis of Henoch-Schönlein Purpura in a Paediatric Rheumatology Department in an institution of Bogota, Colombia, during the period between 2010 and 2016.
ResultsThe study included 86 patients, 42 girls and 44 boys. The median age at disease onset was 5.3 years (SD 2.4 years: range 1 - 14 years). Kidney involvement was present in 39/86 (45%) patients. A trend to kidney involvement was observed in patients with abdominal symptoms (p=,053). The most frequent clinical finding was isolated proteinuria (49%), followed of proteinuria/haematuria (28%), and isolated hematuria (15%). Renal biopsy was performed on 8/39 patients with Henoch-Schönlein Purpura nephritis. The mean follow-up was 26.8 months (SD 17 months: range 1–72). There was no evidence of kidney damage in the last assessment in any of the 39 patients with kidney involvement.
ConclusionIn this group of patients, kidney involvement was more severe and common in the first weeks of the disease onset.
La púrpura de Henoch-Schönlein (PHS) es la vasculitis más frecuente en la infancia. Descrita en 1837 por Johann Schönlein como una entidad caracterizada por la presencia de púrpura y artralgia, años más tarde Eduard Henoch, evidencia compromiso renal y afectación gastrointestinal como manifestaciones adicionales, adquiriendo así el nombre como hoy es conocida. Es una enfermedad generalmente benigna y autolimitada1.
La PHS tiene una incidencia aproximada de 13,5 por cada 100.000 niños en edad preescolar, hasta 70 casos por cada 100.000 niños escolares, aunque puede afectar a todos los grupos de edad2,3. La distribución por sexo suele ser homogénea, con un leve predominio del sexo masculino descrito en algunas series (1,2:1). Se ha descrito aumento de casos en épocas de invierno o durante picos de infecciones respiratorias, asociadas frecuentemente a infecciones del tracto superior hasta en un 30–50% de los casos4.
Se postula que los niños con PHS tienen una susceptibilidad innata sumada a un evento disparador externo dentro de los cuales se han identificado agentes infecciosos, junto con otros estímulos antigénicos como picaduras de insectos, vacunas, medicamentos o alérgenos alimentarios. Siendo probable que no haya un solo mediador específico5,6.
El compromiso de pequeño vaso principalmente de piel, articulaciones, tracto gastrointestinal y riñones es lo que determina el comportamiento clínico de esta entidad, documentándose la presencia de depósitos de inmunoglobulina A en el tejido de biopsia7,8.
La afectación renal continúa siendo la causa de morbimortalidad principal en niños9. La glomerulonefritis se presenta en el 30–50% de los pacientes con PHS, el 85% de los casos durante las primeras 4 semanas de la manifestación inicial10–12, el 91% dentro de las primeras 6 semanas y el 97% en los primeros 6 meses. El espectro del compromiso renal va desde manifestaciones leves hasta el desarrollo de síndrome nefrótico o nefrítico, o insuficiencia renal13–15. Se han identificado algunos factores de riesgo predictores para el desarrollo de nefritis: como púrpura persistente o recurrente, síntomas abdominales severos, mayor edad al comienzo y recaída de enfermedad16,17.
La biopsia renal sigue siendo una herramienta importante en los casos de compromiso renal severo o persistente, con el fin de determinar el tipo de compromiso estructural, la necesidad de tratamiento inmunosupresor y el riesgo de progresión a falla renal18.
Materiales y métodosEstudio descriptivo, retrospectivo, de pacientes con diagnóstico definitivo de PHS, de la consulta de Reumatología Pediátrica, en los cuales se aplicó un formulario único de recolección de datos en una institución de Bogotá, Colombia, en el período comprendido de 2010 a 2016.
El objetivo fue determinar las características clínicas y el compromiso renal durante el primer año de seguimiento.
Se incluyeron datos demográficos, clínicos, de laboratorio e histológicos. Se determinó el compromiso de órgano de cada uno de los pacientes. Los pacientes con compromiso renal se clasificaron según el momento en que se presentó el compromiso: al inicio de la enfermedad, al mes, a los 3 meses o entre el mes 3 y el año de seguimiento. El tipo de compromiso renal se definió como: hematuria aislada, proteinuria aislada, hematuria/proteinuria, síndrome nefrótico o síndrome nefrítico. En los pacientes con compromiso que ameritó realización de biopsia renal se documentaron los hallazgos histopatológicos.
Las variables cuantitativas se analizaron mediante medidas de tendencia central y desviación estándar y las cualitativas mediante razones y proporciones. Se realizó análisis bivariado para establecer el grado de correlación entre las variables estudiadas. Los valores de p<0,05 fueron considerados estadísticamente significativos.
Los datos fueron almacenados en una base de datos de Excel 2007 y, posteriormente, analizados estadísticamente en el programa SPSS versión 23.0.
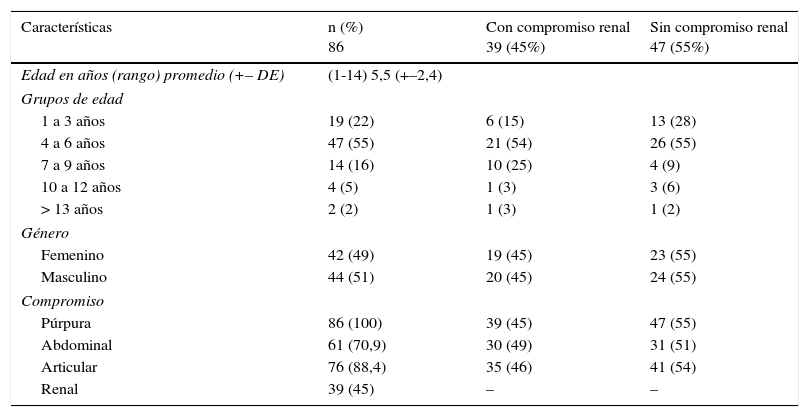
ResultadosSe incluyeron 86 pacientes asistentes a la consulta de Reumatología Pediátrica en una institución de Bogotá. Del total de los 86 pacientes, 42 (49%) fueron niñas y 44 (51%) niños, la edad media de presentación fue de 5,3 años con un rango de 1 a 14. En cuanto a la distribución por edad, el grupo de mayor afectación fue el de los pacientes de 4 a 6 años (55%), en contraste con una baja ocurrencia en los mayores de 13 años (2%). Todos los pacientes presentaron púrpura palpable, 88,4% artritis, 70,9% dolor abdominal y 45% compromiso renal. Las características sociodemográficas se muestran en la tabla 1.
Características sociodemográficas
| Características | n (%) 86 | Con compromiso renal 39 (45%) | Sin compromiso renal 47 (55%) |
|---|---|---|---|
| Edad en años (rango) promedio (+– DE) | (1-14) 5,5 (+–2,4) | ||
| Grupos de edad | |||
| 1 a 3 años | 19 (22) | 6 (15) | 13 (28) |
| 4 a 6 años | 47 (55) | 21 (54) | 26 (55) |
| 7 a 9 años | 14 (16) | 10 (25) | 4 (9) |
| 10 a 12 años | 4 (5) | 1 (3) | 3 (6) |
| > 13 años | 2 (2) | 1 (3) | 1 (2) |
| Género | |||
| Femenino | 42 (49) | 19 (45) | 23 (55) |
| Masculino | 44 (51) | 20 (45) | 24 (55) |
| Compromiso | |||
| Púrpura | 86 (100) | 39 (45) | 47 (55) |
| Abdominal | 61 (70,9) | 30 (49) | 31 (51) |
| Articular | 76 (88,4) | 35 (46) | 41 (54) |
| Renal | 39 (45) | – | – |
El compromiso renal se documentó en 39 (45%) de los 86 pacientes incluidos en el estudio, con una relación hombre mujer de 1:1. De los 39 pacientes con compromiso renal, el 56% lo presentó al momento del diagnóstico, 31% durante el primer mes, el 5% entre el mes 1 y el 3 y el 8% restante entre los 3 a los 12 meses del seguimiento.
El compromiso renal se presentó con mayor frecuencia en el grupo de edad de 4 a 6 años (54%), seguido de los niños de 7 a 9 años (25%), siendo menos frecuente en el grupo de 1 a 3 y mayores de 10 años. No hubo diferencias significativas en la afectación renal por sexos (p=0,57).
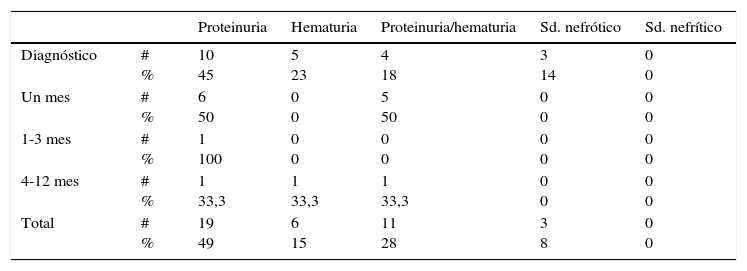
El hallazgo clínico más frecuente fue proteinuria aislada encontrándose en el 49% de los pacientes con compromiso renal, seguido de proteinuria/hematuria en el 28%, hematuria aislada en el 15%, el síndrome nefrótico como manifestación severa se presentó en el 8% de los pacientes, no hubo datos de pacientes con síndrome nefrítico. En todos los pacientes con manifestaciones de compromiso renal severo, este se presentó durante las primeras 4 semanas de inicio de la enfermedad (tabla 2).
Tipo de compromiso renal
| Proteinuria | Hematuria | Proteinuria/hematuria | Sd. nefrótico | Sd. nefrítico | ||
|---|---|---|---|---|---|---|
| Diagnóstico | # % | 10 45 | 5 23 | 4 18 | 3 14 | 0 0 |
| Un mes | # % | 6 50 | 0 0 | 5 50 | 0 0 | 0 0 |
| 1-3 mes | # % | 1 100 | 0 0 | 0 0 | 0 0 | 0 0 |
| 4-12 mes | # % | 1 33,3 | 1 33,3 | 1 33,3 | 0 0 | 0 0 |
| Total | # % | 19 49 | 6 15 | 11 28 | 3 8 | 0 0 |
#: número de casos; %: porcentaje correspondiente a ese número de casos.
Se evidenció una tendencia mayor a compromiso renal entre los pacientes con compromiso abdominal (p=0,053), asociación no observada en los pacientes con compromiso articular (p=0,53).
De los 39 pacientes con compromiso renal durante los 12 meses del seguimiento, 8 (20,5%) fueron llevados a biopsia, 5 (62,5%) con compromiso al inicio, siendo el síndrome nefrótico y la hematuria/proteinuria la indicación de realización del procedimiento, los 3 (37,5%) pacientes restantes fueron llevados a biopsia por presentar proteinuria en rango nefrótico sin síndrome nefrótico asociado a hematuria, durante las primeras 4 semanas de evolución. Ninguno de los pacientes con compromiso renal después de la cuarta semana requirió estudio histopatológico.
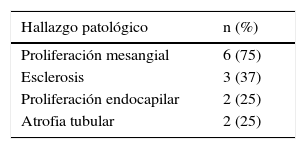
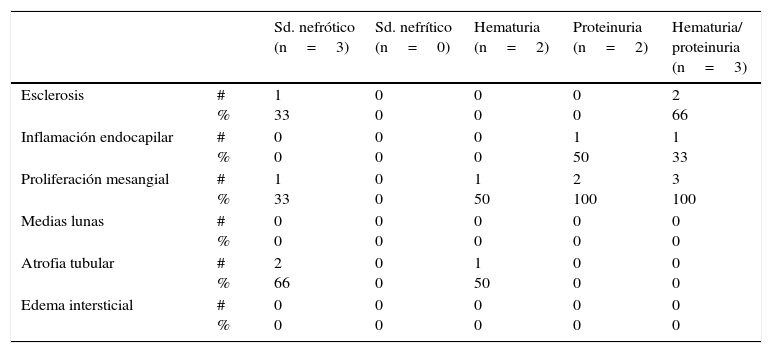
La proliferación mesangial fue el hallazgo más frecuente en 6/8 pacientes, esclerosis en 3/8 pacientes (un paciente con síndrome nefrótico y 2 pacientes con proteinuria/hematuria). No hubo evidencia de semilunas en ninguna de las biopsias (tablas 3 y 4).
Hallazgos histopatológicos según compromiso renal
| Sd. nefrótico (n=3) | Sd. nefrítico (n=0) | Hematuria (n=2) | Proteinuria (n=2) | Hematuria/ proteinuria (n=3) | ||
|---|---|---|---|---|---|---|
| Esclerosis | # % | 1 33 | 0 0 | 0 0 | 0 0 | 2 66 |
| Inflamación endocapilar | # % | 0 0 | 0 0 | 0 0 | 1 50 | 1 33 |
| Proliferación mesangial | # % | 1 33 | 0 0 | 1 50 | 2 100 | 3 100 |
| Medias lunas | # % | 0 0 | 0 0 | 0 0 | 0 0 | 0 0 |
| Atrofia tubular | # % | 2 66 | 0 0 | 1 50 | 0 0 | 0 0 |
| Edema intersticial | # % | 0 0 | 0 0 | 0 0 | 0 0 | 0 0 |
#: número de casos; %: porcentaje correspondiente a ese número de casos.
El promedio de seguimiento fue de 26,8 meses, con una desviación estándar de 17 meses (rango 1 a 72 meses), en los cuales se evaluó periódicamente la función renal. Al término de los 12 meses y al final del seguimiento en total, ninguno de los 39 pacientes con compromiso renal tuvo deterioro de los azoados ni compromiso de la filtración glomerular.
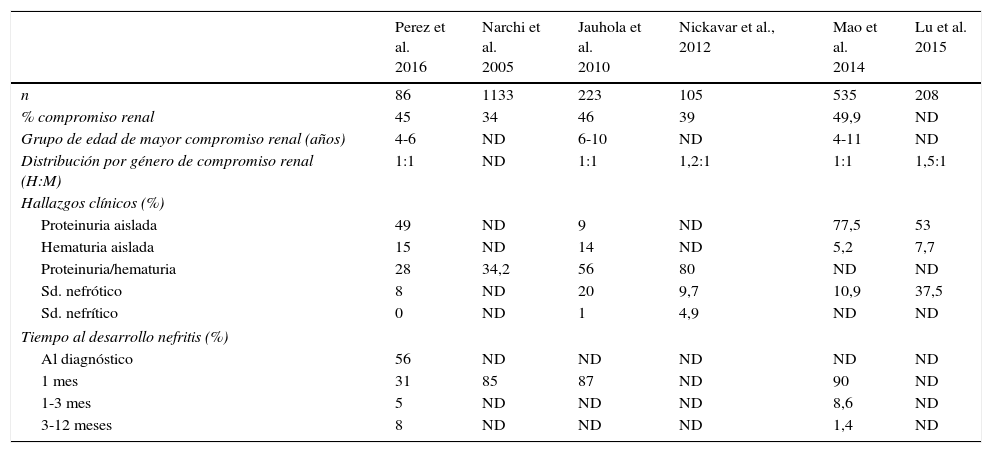
DiscusiónEl compromiso renal en la PHS oscila entre 30 a 50% de los pacientes, condicionando en general el pronóstico a largo plazo. En el presente estudio se documentó afectación renal en 39 de los 86 participantes (45%), porcentaje de afectación similar al descrito en varias series. El estudio más grande reportado en la literatura hasta el momento es una revisión sistemática que incluyó 1.133 pacientes con una frecuencia de compromiso renal del 34%19, series más pequeñas han reportado tasas de afectación renal entre el 39 y 49,9% de los pacientes con PHS20–23 (tabla 5).
Comparación de las manifestaciones clínicas y epidemiológicas
| Perez et al. 2016 | Narchi et al. 2005 | Jauhola et al. 2010 | Nickavar et al., 2012 | Mao et al. 2014 | Lu et al. 2015 | |
|---|---|---|---|---|---|---|
| n | 86 | 1133 | 223 | 105 | 535 | 208 |
| % compromiso renal | 45 | 34 | 46 | 39 | 49,9 | ND |
| Grupo de edad de mayor compromiso renal (años) | 4-6 | ND | 6-10 | ND | 4-11 | ND |
| Distribución por género de compromiso renal (H:M) | 1:1 | ND | 1:1 | 1,2:1 | 1:1 | 1,5:1 |
| Hallazgos clínicos (%) | ||||||
| Proteinuria aislada | 49 | ND | 9 | ND | 77,5 | 53 |
| Hematuria aislada | 15 | ND | 14 | ND | 5,2 | 7,7 |
| Proteinuria/hematuria | 28 | 34,2 | 56 | 80 | ND | ND |
| Sd. nefrótico | 8 | ND | 20 | 9,7 | 10,9 | 37,5 |
| Sd. nefrítico | 0 | ND | 1 | 4,9 | ND | ND |
| Tiempo al desarrollo nefritis (%) | ||||||
| Al diagnóstico | 56 | ND | ND | ND | ND | ND |
| 1 mes | 31 | 85 | 87 | ND | 90 | ND |
| 1-3 mes | 5 | ND | ND | ND | 8,6 | ND |
| 3-12 meses | 8 | ND | ND | ND | 1,4 | ND |
| Factor de riesgo asociado a nefritis | Compromiso abdominal | ND | Compromiso abdominal | > 6 años | > 6 años compromiso abdominal | Compromiso abdominal |
|---|---|---|---|---|---|---|
| Hallazgos biospia renal (%) | ||||||
| Proliferación mesangial | 75 | ND | ND | 100 | ND | ND |
| Esclerosis | 37 | ND | ND | 53 | ND | ND |
| Proliferación endocapilar | 25 | ND | ND | 64,7 | ND | ND |
| Atrofia tubular | 25 | ND | ND | 29,4 | ND | ND |
| Semilunas | 0 | ND | ND | 59 | ND | ND |
| Tiempo promedio seguimiento (meses) | 26,8 | 85 | 6 | ND | 24 | ND |
| Insuficiencia o falla renal al final seguimiento (%) | 0 | 1,8 | 0 | ND | 0 | 1,9 |
En el presente estudio los niños de 4 a 6 años fue el grupo de edad donde más casos de PHS se documentaron, siendo este mismo grupo el de mayor frecuencia de compromiso renal. En la serie de Jahuola et al.20, se reporta la mayor afectación renal en el rango de 6 a 10 años de edad y en el de Mao et al.22, la más alta frecuencia de nefritis se concentró en los pacientes de 4 a 11 años de edad, rangos de edad muy amplios, pero en los cuales se evidencia que los menores de 3 años siguen siendo una población con baja incidencia de nefritis por PHS.
La afectación renal se puede presentar desde el inicio, tardío o en sucesivos brotes condicionando la mayoría de las veces el pronóstico de la enfermedad. En las 6 series comparadas en la tabla 5, se evidencia de manera reiterada que el compromiso renal se presentó hasta en el 90% de los casos durante las primeras 4 semanas de evolución de la enfermedad, siendo en este mismo periodo en el cual se presentan las manifestaciones clínicas severas como: síndrome nefrótico, hematuria/proteinuria nefrótica y falla renal20–23. Es esta la razón por la cual se debe hacer un seguimiento estricto durante este tiempo en busca de alteraciones a nivel del sedimento y pruebas funcionales de orina en pro de la instauración temprana de tratamiento y prevención de progresión a falla renal4.
En el presente estudio el hallazgo más frecuente identificado fue la proteinuria aislada, hallazgo también reportado por Mao et al.22 y Lu et al.23, en el 2014 y 2015, con una presentación del 77,5 y 53%, respectivamente, evidenciándose como formas síndrome nefrótico en los 3 estudios, a diferencia de otras series en que el hallazgo más frecuente fue la hematuria aislada seguido por la combinación de hematuria/proteinuria no nefrótica24. Vale la pena resaltar que en la mayoría de las series el síndrome nefrítico tiene una baja incidencia, como se evidenció en nuestro estudio en el que no se documentó ningún caso.
Se ha identificado claramente que algunas manifestaciones han sido asociadas como predictores de mayor compromiso renal: pacientes con manifestaciones gastrointestinales severas, púrpura palpable prolongada por más de 4 semanas, una mayor edad al inicio de la enfermedad y necesidad de tratamiento con esteroides sistémicos25. En el presente estudio solo se documentó una mayor tendencia a compromiso renal en los pacientes con compromiso abdominal (p=0,05), hallazgo reportado también en estudios previos, en los cuales la media de la aparición de nefritis fue de 14 días posteriores al diagnóstico, identificándose como factor de riesgo para la misma compromiso abdominal (OR 2,1; p=0,017, CI 1,1 a 3,7)20. Mao describió en el 2014 que el compromiso abdominal, la edad mayor a 6 años y púrpura en sitios diferentes a miembros inferiores, fueron los factores de riesgo identificados para el desarrollo de nefritis en 535 niños japoneses22. Situación no evidenciada por Nickavar et al., en el cual la edad mayor a 6 años fue el único predictor de afectación renal21.
El tipo de compromiso renal, la severidad y el tiempo de aparición durante la evolución de la enfermedad han sido correlacionados con los hallazgos histopatológicos de las biopsias renales. Coppo et al., reportan que pacientes con insuficiencia renal grave y nefritis aguda se correlacionan con hallazgos histopatológicos de mal pronóstico26. En nuestro estudio se evidenció que los pacientes con nefritis durante las primeras 4 semanas, se manifestaron como proteinuria aislada, síndrome nefrótico y proteinuria/hematuria correlacionándose de manera directa con la presencia de proliferación mesangial, esclerosis e inflamación endocapilar. Datos similares fueron reportados por Assadi et al., con correlación directa entre estas manifestaciones clínicas iniciales y el compromiso glomerular27. Esta relación no se logró documentar en todas las series debido al pequeño número de pacientes que fueron sometidos a biopsia renal, como también a la utilización de diferentes tipos de clasificación histopatológica, lo cual no permitió hacer una correlación estadísticamente significativa. En nuestro estudio tuvimos en cuenta los hallazgos histopatológicos generales descritos en las biopsias, la correlación con las manifestaciones clínicas, el tiempo de aparición de las mismas y la presencia de factores de riesgo para falla renal.
La PHS es considerada una enfermedad benigna y autolimitada, aunque algunas series describen falla renal hasta en el 1,9% de los pacientes que desarrollan nefritis19,22,23. En nuestro estudio al año y al final del seguimiento ninguno de los pacientes tuvo falla renal. A pesar de que no se incluyó en el estudio el tipo de tratamiento instaurado, los pacientes con compromiso importante recibieron esteroides e inmunosupresores lo cual pudo limitar la progresión a falla renal.
El 20% de nuestros pacientes con nefritis fueron sometidos a biopsia renal, frecuencia reportada en otras series hasta del 25%24. En cuanto a la correlación positiva entre el compromiso renal al inicio de la enfermedad, las manifestaciones severas y los hallazgos histopatológicos en este estudio, se recomienda un seguimiento clínico estricto y consideración de biopsia temprana en casos severos, así mismo como considerar esta intervención en pacientes con proteinuria y hematuria aislada persistente o en ascenso28. Se requieren estudios que incluyan un mayor número de pacientes con estudio histopatológico para establecer una recomendación definitiva.
ConclusionesLa afectación renal en los pacientes con PHS es más frecuente en las primeras 4 semanas del diagnóstico. Las manifestaciones pueden ser severas como síndrome nefrótico y proteinuria nefrótica/hematuria. El compromiso renal se presenta con mayor frecuencia en niños de 4 a 6 años de edad y es la proteinuria aislada el hallazgo clínico más prevalente en estos pacientes.
La estrecha vigilancia durante las primeras 4 a 6 semanas del diagnóstico y la educación a la familia son esenciales para garantizar la identificación de pacientes con compromiso renal y así orientar el tratamiento y prevenir el deterioro de la función renal a largo plazo.
En las formas graves o con afectación persistente, es importante llevar a cabo una biopsia renal con el fin de documentar la presencia de factores de mal pronóstico que permitan la toma de decisiones y modificación de tratamiento.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.