Las dislipidemias son alteraciones del metabolismo lipídico que cursan con concentraciones de lípidos alteradas, tanto por exceso como por defecto. Estas alteraciones están fuertemente asociadas con el proceso aterosclerótico, y se ha demostrado que el control de dichas alteraciones consigue disminuir la incidencia de episodios de origen isquémico. Diagnosticar las dislipidemias desde un punto de vista etiológico es muy importante, ya que el riesgo cardiovascular al que predispone cada una de ellas es diferente, dependiendo del tipo de lipoproteína que esté alterada y de su concentración. Por ello es de gran utilidad disponer de algoritmos diagnósticos sencillos que incluyan magnitudes del metabolismo lipídico disponibles en la mayoría de los laboratorios clínicos, con el fin de realizar el diagnóstico inicial del tipo de dislipidemia, en caso de poseer las herramientas diagnósticas adecuadas identificarla y, en caso contrario, disponer de la información apropiada para recomendar la ampliación del estudio en otro centro que disponga de los recursos necesarios para establecer el diagnóstico.
Dyslipidaemias are alterations in lipid metabolism that involve an excess, as well as a deficit, in lipid concentrations. These alterations are strongly associated with atherosclerosis, and it has been shown that its control reduces the incidence of episodes of ischaemic origin. Diagnosing dyslipidaemias from an aetiological point of view is very important, since the cardiovascular risk to which each one predisposes is different, and depends on the type of lipoprotein that is altered and its concentration. For this reason, it is very useful to have simple diagnostic algorithms that include the measurements of lipid metabolism that are available in most clinical laboratories in order to make the initial diagnosis of the type of dyslipidaemia. In the case of having the right diagnostic tools, identify it; and if not, to have the appropriate information to recommend the extension of the study in another centre with resources to establish the diagnosis
Las dislipidemias son alteraciones del metabolismo lipídico que cursan con concentraciones de lípidos alteradas, tanto por exceso, situación conocida como hiperlipidemia, como por defecto, situación conocida como hipolipidemia. Las alteraciones de las lipoproteínas plasmáticas están fuertemente asociadas con el desarrollo del proceso aterosclerótico, tal y como se ha demostrado en numerosos estudios prospectivos, que muestran que existe una relación causal entre dichas alteraciones y el desarrollo de enfermedad cardiovascular1–4. Además, en los últimos años se ha demostrado que la intervención en el control de dichas alteraciones consigue disminuir la incidencia de episodios de origen isquémico, sobre todo en lo que respecta al control de la concentración plasmática de colesterol asociado a lipoproteínas de baja densidad (LDL)5–7.
Sin embargo, a pesar de esto, no todas las dislipidemias son iguales. El riesgo cardiovascular al que predispone cada una de ellas es diferente, dependiendo del tipo de lipoproteína que esté alterada y de su concentración8–10. Asimismo, debe tenerse en cuenta que además de su importancia como factor de riesgo cardiovascular, el diagnóstico de las dislipidemias que son causa de otras enfermedades es igualmente importante, ya que pueden reflejar estados carenciales crónicos o identificar la causa de un proceso agudo, como en el caso de las pancreatitis en los síndromes de hiperquilomicronemia11.
Para poder identificar el riesgo cardiovascular del individuo es necesario conocer la clasificación de las dislipidemias que, a grandes rasgos, se clasifican según su fenotipo lipídico o su etiología12. De esta manera, podemos identificar 3 grandes grupos según el fenotipo lipídico13: hipercolesterolemias (se manifiestan con un exceso de la concentración plasmática de colesterol [CT]), hipertrigliceridemias (se manifiestan con un exceso de la concentración plasmática de triglicéridos [TG]), o dislipidemias mixtas (se manifiestan con un exceso de CT y TG). Las que se manifiestan tan solo con un aumento de la concentración de CT plasmático reciben el nombre de hipercolesterolemias puras. Cuando hay concentraciones disminuidas de lípidos plasmáticos se denominan hipolipidemias, siendo la más frecuente la hipocolesterolemia.
Según la etiología las dislipidemias pueden clasificarse en primarias (cuyo origen reside en causas genéticas), y secundarias, en las que en su origen predominan los factores ambientales, otras enfermedades o trastornos14. En el diagnóstico etiológico de las dislipidemias se trata de averiguar si el origen predominante es primario o secundario, teniendo en cuenta que, en la mayoría de ellas, la alteración lipídica es el resultado de la interacción entre factores genéticos y ambientales. El diagnóstico de las dislipidemias secundarias es de gran relevancia clínica, ya que pueden ser la manifestación de una enfermedad subyacente15.
Por todos estos motivos es necesario establecer unos criterios estándar para el correcto diagnóstico de las dislipidemias, aprovechando al máximo los medios disponibles de cada centro, y que proporcionen las herramientas diagnósticas para orientar el tipo de dislipidemia a partir de un perfil lipídico básico de laboratorio. Una vez orientada la dislipidemia, en caso de no disponer de las herramientas diagnósticas adecuadas para identificarla, puede convenirse ampliar el estudio en otro centro que disponga de los medios necesarios.
Objetivo y campo de aplicaciónProponer una estrategia para el diagnóstico de las dislipidemias mediante la medición de magnitudes del metabolismo lipídico disponibles en la mayoría de los laboratorios clínicos con el fin de realizar el diagnóstico diferencial del tipo de dislipidemia, en caso de poseer las herramientas diagnósticas adecuadas identificarla y, en caso contrario, disponer de la información apropiada para recomendar la ampliación del estudio en otro centro que disponga de la tecnología necesaria para establecer el diagnóstico.
Definición e implicaciones de las dislipidemiasLas dislipidemias son alteraciones del metabolismo lipídico que cursan con concentraciones de lípidos alteradas, tanto por exceso (hiperlipidemia) como por defecto, situación conocida como hipolipidemia. De manera más rigurosa es una alteración en el metabolismo lipídico que produce variaciones de las concentraciones de lipoproteínas plasmáticas respecto a los percentiles 10 y 90 de la población general16. Hay que tener en cuenta que estas variaciones suelen ser asintomáticas en sus estadios iniciales, que cuentan con una gran prevalencia en los países desarrollados, y que su diagnóstico puede realizarse a partir de un análisis de rutina de laboratorio.
Su diagnóstico es importante, ya que su relación con la enfermedad cardiovascular es causal y presentan una gran morbimortalidad14.
Debe tenerse en cuenta que no todos los análisis de las lipoproteínas plasmáticas que se realizan en el laboratorio clínico están orientados a diagnosticar una dislipidemia; de hecho, la justificación de la solicitud del perfil lipídico es triple.
En primer lugar, dado que existen valores discriminantes universales de riesgo cardiovascular1,7 para las concentraciones plasmáticas de colesterol asociado a lipoproteínas plasmáticas y triglicéridos, se solicita el perfil lipídico como cribado en la población general.
En segundo lugar se justifica su solicitud para estimar el riesgo cardiovascular individual según las diferentes escalas de riesgo, como la escala Systematic Coronary Risk Evaluation (SCORE) o en población mediterránea Registre Gironí del Cor (REGICOR). Sin embargo, no existe consenso universal, ya que existen varias recomendaciones en función del tipo de población y los factores de riesgo cardiovascular añadidos, según los cuales merece o no la pena calcular el riesgo4–9.
Por último, la tercera justificación es para el diagnóstico de las dislipidemias. En este caso las concentraciones plasmáticas de las lipoproteínas que se esperan han de ser las establecidas mediante los percentiles 10 y 90 de la población general, y teniendo en cuenta el sexo y la edad, y no mediante los valores discriminantes universales16.
Centrándonos en el riesgo cardiovascular, se ha de tener en cuenta que hay fundamentalmente 3 causas que están relacionadas con el riesgo cardiovascular: la historia familiar, los factores de riesgo cardiovascular y sobre todo del tipo de dislipidemia4–10. Es decir, que un individuo no tendrá el mismo riesgo cardiovascular si tiene una u otra dislipidemia, por lo que su diagnóstico está sobradamente justificado.
Consideraciones previas para el diagnóstico de las dislipidemiasAntes de establecer una estrategia para el diagnóstico de las dislipidemias es necesario tener en cuenta varios factores de la fase premetrológica. Por un lado, deben mantenerse controladas todas aquellas fuentes de variabilidad biológica intraindividual. Existen algunas condiciones que afectan a la concentración de lipoproteínas, siendo las más importantes: la falta de ayuno, el ejercicio, el embarazo y la lactancia, la ingesta de alcohol, otras enfermedades, enfermedad cardiovascular reciente, el consumo de tabaco y el tratamiento farmacológico15. Por tanto, antes de tratar de establecer un diagnóstico se debe tener conocimiento de si existen estas fuentes de variabilidad, y en caso de existir, evaluar su influencia. Si la sospecha de dislipidemia es razonable debe valorarse la interacción farmacológica y, si fuese posible, eliminar el fármaco en el momento del análisis de lipoproteínas.
Por otro lado, existe una fuente de variación también premetrológica debida a la variabilidad biológica intraindividual. Esta es la debida a la homeostasis dentro del propio individuo. Por ello, para evitar fluctuaciones debidas a este proceso, debe confirmarse el primer resultado con una nueva extracción y un nuevo análisis en un tiempo de al menos 2 semanas15. También es importante mantener al paciente con su dieta habitual y peso estable durante las 2 semanas previas al análisis, realizar las extracciones de sangre en la misma postura y suspender cualquier medicación no imprescindible. Si ha sufrido una enfermedad leve debería transcurrir al menos un tiempo de 3 semanas para la extracción. El análisis debe realizarse tras 12horas de ayuno15. Se deja aparte la evaluación de la hipertrigliceridemia posprandial, cuyo valor semiológico ha recibido en los últimos años un gran interés, ya que aún no existe consenso en su inclusión en el perfil lipídico.
Además, deben tenerse en cuenta las fuentes de variabilidad metrológica. Estas incluyen el empleo de métodos validados frente a un método de referencia definitivo y que genere resultados fácilmente trazables y transferibles, así como una imprecisión, un sesgo y error de medida máximo permitido. Todos estos conceptos se detallan en el documento de la comisión Recomendaciones para la estandarización de la medida de lípidos y lipoproteínas publicado en el año 2018. Paralelamente a este documento se ha publicado un documento de consenso entre varias sociedades, la Sociedad Española de Medicina de Laboratorio, Sociedad Española de Aterosclerosis, Sociedad Española de Medicina Familiar y Comunitaria y Sociedad Española de Médicos de Atención Primaria, que recoge todos estos aspectos y cuyo título es Homogeneización de los valores del perfil lipídico, al que se puede acudir para consultar estos aspectos y se puede encontrar en la Web de la Sociedad Española de Medicina de Laboratorio, donde está accesible para los socios.
Todas estas consideraciones hacen que sea necesaria la medición de la concentración plasmática de las lipoproteínas en 2 ocasiones distintas para confirmar la dislipidemia.
Valores de referencia para el diagnóstico de las dislipidemiasLos valores de referencia para el diagnóstico de las dislipidemias merecen un apartado especial y deben diferenciarse de los valores discriminantes empleados en la práctica clínica para el cribado de la población de las guías National Cholesterol Education Program, National Institute for Health and Care Excellence, European Atherosclerosis Society y los valores discriminantes para el cálculo de riesgo individual (SCORE, REGICOR). Es imprescindible disponer de los valores de referencia para realizar el diagnóstico de las dislipidemias, pero también de los discriminantes, por lo que incluir ambas informaciones en el informe de laboratorio clínico sería ideal.
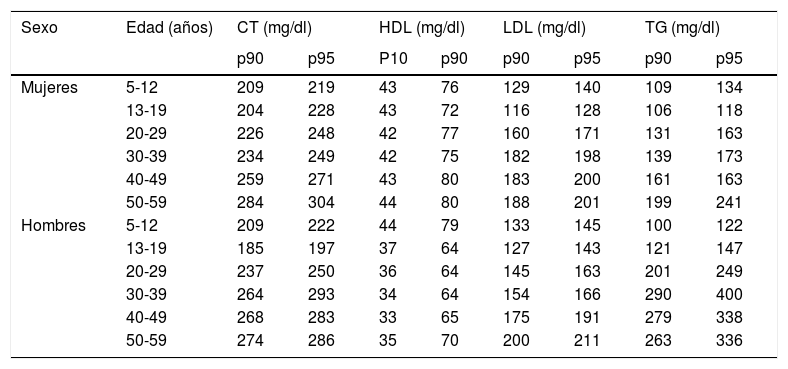
Los valores de referencia para el diagnóstico de las dislipidemias dependen en gran medida del tipo de población que se trate, de la edad y del sexo. Es importante tener en cuenta este punto, ya que la aterosclerosis provocada por las dislipidemias constituye la primera causa de muerte en los países desarrollados, pero comparando las tasas de mortalidad por enfermedad cardiovascular en España con las de otros países se observa que las de nuestro país son relativamente bajas. Para la población española disponemos de unos valores de referencia basados en el cálculo de percentiles p5 y p95 por edad y sexo. Para el cálculo de estos valores participaron 4.787 personas (2.324 hombres y 2.463 mujeres) seleccionadas aleatoriamente, estratificadas por edad y sexo, con un rango de edad de 5-60 años y representativas del total de la población española de estas características, durante un periodo de 2 años16.
Dado que las dislipidemias familiares monogénicas comienzan en la edad infantil, es muy importante para poder realizar un diagnóstico precoz disponer de unos valores establecidos para esta franja de edad. Ante la sospecha clínica de una dislipidemia en población pediátrica debe realizarse el estudio del perfil lipídico, especialmente si existen antecedentes familiares.
En el caso particular de pacientes hospitalizados lo ideal es esperar a que se resuelva el motivo del ingreso y realizar el estudio en condiciones fisiológicas.
La tabla 1 muestra los percentiles del estudio DRECE (dieta y riesgo de enfermedades cardiovasculares en España) para población española por sexo y edad16.
Percentiles para la concentración plasmáticas de magnitudes lipídicas en población española sin dislipidemia extraídos del estudio DRECE
| Sexo | Edad (años) | CT (mg/dl) | HDL (mg/dl) | LDL (mg/dl) | TG (mg/dl) | ||||
|---|---|---|---|---|---|---|---|---|---|
| p90 | p95 | P10 | p90 | p90 | p95 | p90 | p95 | ||
| Mujeres | 5-12 | 209 | 219 | 43 | 76 | 129 | 140 | 109 | 134 |
| 13-19 | 204 | 228 | 43 | 72 | 116 | 128 | 106 | 118 | |
| 20-29 | 226 | 248 | 42 | 77 | 160 | 171 | 131 | 163 | |
| 30-39 | 234 | 249 | 42 | 75 | 182 | 198 | 139 | 173 | |
| 40-49 | 259 | 271 | 43 | 80 | 183 | 200 | 161 | 163 | |
| 50-59 | 284 | 304 | 44 | 80 | 188 | 201 | 199 | 241 | |
| Hombres | 5-12 | 209 | 222 | 44 | 79 | 133 | 145 | 100 | 122 |
| 13-19 | 185 | 197 | 37 | 64 | 127 | 143 | 121 | 147 | |
| 20-29 | 237 | 250 | 36 | 64 | 145 | 163 | 201 | 249 | |
| 30-39 | 264 | 293 | 34 | 64 | 154 | 166 | 290 | 400 | |
| 40-49 | 268 | 283 | 33 | 65 | 175 | 191 | 279 | 338 | |
| 50-59 | 274 | 286 | 35 | 70 | 200 | 211 | 263 | 336 | |
Fuente: Gómez-Gerique et al.16.
Para realizar una correcta estrategia para el diagnóstico de las dislipidemias es importante conocer su clasificación y las características fundamentales de cada una para identificarlas correctamente y empezar el tratamiento farmacológico en los casos que sea necesario.
Las dislipidemias pueden clasificarse desde el punto de vista del fenotipo lipídico o de la etiología. Desde el punto de vista del fenotipo lipídico (basadas en la clasificación de Fredrickson-OMS) pueden clasificarse como hipercolesterolemias solo si hay un aumento de colesterol plasmático, hipertrigliceridemias si solo hay un aumento de triglicéridos plasmáticos, o dislipidemias mixtas si hay un aumento de ambas magnitudes lipídicas. También deben tenerse en cuenta las hipolipidemias, que cursan con concentraciones disminuidas de lípidos en plasma.
Actualmente la clasificación etiológica es más interesante. Según esta clasificación podemos clasificar las dislipidemias en primarias si en cuyo origen predominan las causas genéticas, o secundarias, en las que predominan los factores ambientales u otros trastornos o enfermedades. En el diagnóstico etiológico de las dislipidemias el objetivo es identificar si el origen es primario o secundario, considerando siempre que en la mayoría de ellas la alteración de los lípidos es una interacción de factores genéticos con ambientales.
Clasificación de las dislipidemias según su etiopatogenia7Dislipidemias primariasSu desarrollo se debe principalmente a una causa genética y afectan a entre un 5-10% de la población general. La mayoría son de origen poligénico, es decir, que su aparición se debe a la presencia de numerosas variantes genéticas (SNPs), y las diferencias interindividuales se deben a la exposición a determinados factores dietéticos, médicos o ambientales que marcarían la diferencia en la expresión de la dislipidemia a igualdad de susceptibilidad genética. Sin embargo, también existen dislipidemias causadas por mutaciones en un solo gen, las denominadas monogénicas y que exhiben un patrón de herencia mendeliana de tipo autosómico dominante, codominante o autosómico recesivo.
Dislipidemias primarias poligénicas: son las más habituales y se deben a la presencia de numerosas variantes genéticas (SNPs fundamentalmente).
Dentro de ellas podemos destacar: la hipercolesterolemia poligénica, la hiperlipidemia familiar combinada y la hipertrigliceridemia poligénica.
Dislipidemias primarias monogénicas: suelen cursar con concentraciones extremas de colesterol o triglicéridos, y en el caso de las hipercolesterolemias se asocia a una historia familiar de enfermedad cardiovascular arterioesclerótica precoz y cursan con signos y síntomas característicos, como los xantomas eruptivos, xantelasmas o arco corneal en menores de 45 años.
Dentro de ellas podemos destacar: las hipercolesterolemias monogénicas, las hiperlipidemias mixtas monogénicas, las hipertrigliceridemias monogénicas, las hipolipidemias primarias y las hipertrigliceridemias primarias.
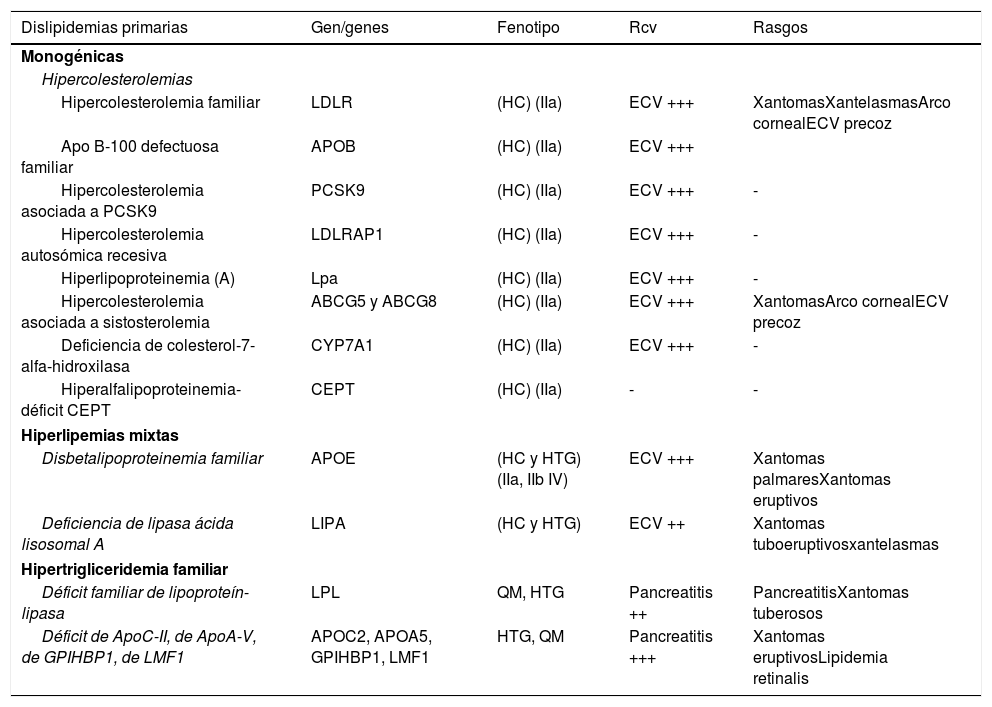
A continuación se muestran 3 tablas donde se resume la clasificación de las dislipidemias según el punto de vista etiológico, actualizada con las últimas consideraciones publicadas recientemente17–21 La tabla 2 recoge las principales hiperlipidemias primarias de origen monogénico.
Hiperlipemias primarias de origen monogénico
| Dislipidemias primarias | Gen/genes | Fenotipo | Rcv | Rasgos |
|---|---|---|---|---|
| Monogénicas | ||||
| Hipercolesterolemias | ||||
| Hipercolesterolemia familiar | LDLR | (HC) (IIa) | ECV +++ | XantomasXantelasmasArco cornealECV precoz |
| Apo B-100 defectuosa familiar | APOB | (HC) (IIa) | ECV +++ | |
| Hipercolesterolemia asociada a PCSK9 | PCSK9 | (HC) (IIa) | ECV +++ | - |
| Hipercolesterolemia autosómica recesiva | LDLRAP1 | (HC) (IIa) | ECV +++ | - |
| Hiperlipoproteinemia (A) | Lpa | (HC) (IIa) | ECV +++ | - |
| Hipercolesterolemia asociada a sistosterolemia | ABCG5 y ABCG8 | (HC) (IIa) | ECV +++ | XantomasArco cornealECV precoz |
| Deficiencia de colesterol-7-alfa-hidroxilasa | CYP7A1 | (HC) (IIa) | ECV +++ | - |
| Hiperalfalipoproteinemia-déficit CEPT | CEPT | (HC) (IIa) | - | - |
| Hiperlipemias mixtas | ||||
| Disbetalipoproteinemia familiar | APOE | (HC y HTG) (IIa, IIb IV) | ECV +++ | Xantomas palmaresXantomas eruptivos |
| Deficiencia de lipasa ácida lisosomal A | LIPA | (HC y HTG) | ECV ++ | Xantomas tuboeruptivosxantelasmas |
| Hipertrigliceridemia familiar | ||||
| Déficit familiar de lipoproteín-lipasa | LPL | QM, HTG | Pancreatitis ++ | PancreatitisXantomas tuberosos |
| Déficit de ApoC-II, de ApoA-V, de GPIHBP1, de LMF1 | APOC2, APOA5, GPIHBP1, LMF1 | HTG, QM | Pancreatitis +++ | Xantomas eruptivosLipidemia retinalis |
Entre paréntesis muestran los fenotipos clásicos establecidos por Fredrickson.
ECV: enfermedad cardiovascular; HC: hipercolesterolemia; HTG: hipertrigliceridemia; QM: hiperquilomicronemia.
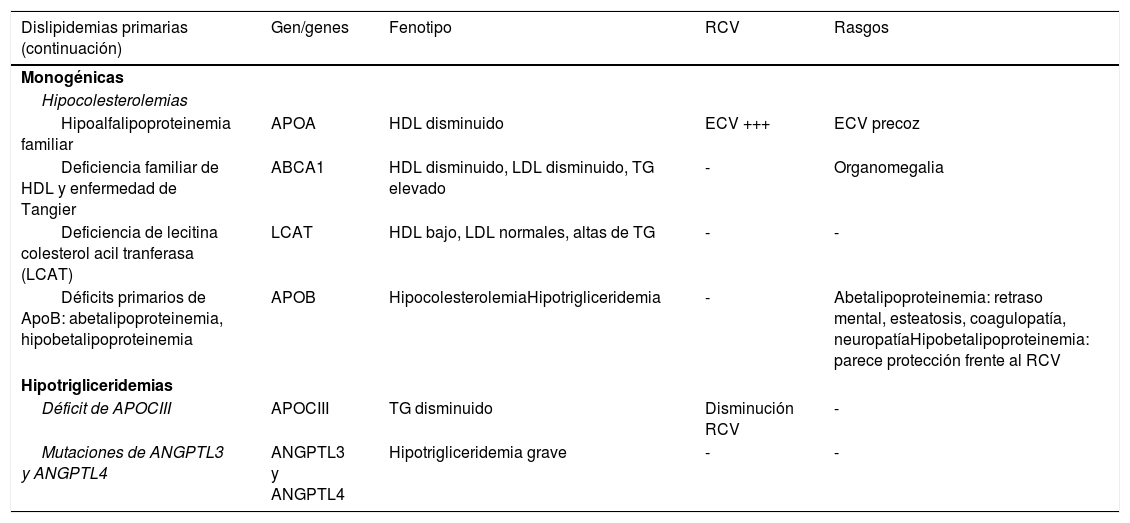
A continuación se muestran las hipolipidemias primarias monogénicas tabla 3.
Hipolipidemias primarias de origen monogénico
| Dislipidemias primarias (continuación) | Gen/genes | Fenotipo | RCV | Rasgos |
|---|---|---|---|---|
| Monogénicas | ||||
| Hipocolesterolemias | ||||
| Hipoalfalipoproteinemia familiar | APOA | HDL disminuido | ECV +++ | ECV precoz |
| Deficiencia familiar de HDL y enfermedad de Tangier | ABCA1 | HDL disminuido, LDL disminuido, TG elevado | - | Organomegalia |
| Deficiencia de lecitina colesterol acil tranferasa (LCAT) | LCAT | HDL bajo, LDL normales, altas de TG | - | - |
| Déficits primarios de ApoB: abetalipoproteinemia, hipobetalipoproteinemia | APOB | HipocolesterolemiaHipotrigliceridemia | - | Abetalipoproteinemia: retraso mental, esteatosis, coagulopatía, neuropatíaHipobetalipoproteinemia: parece protección frente al RCV |
| Hipotrigliceridemias | ||||
| Déficit de APOCIII | APOCIII | TG disminuido | Disminución RCV | - |
| Mutaciones de ANGPTL3 y ANGPTL4 | ANGPTL3 y ANGPTL4 | Hipotrigliceridemia grave | - | - |
Fenotipos clásicos establecidos por Fredrickson.
DLP: dislipidemia; ECV: enfermedad cardiovascular; RCV: riesgo cardiovascular.
Por último, en la tabla 4 se muestran las hiperlipidemias primarias poligénicas, que son las más frecuentes y cuya manifestación tiene una base genética y una base ambiental.
Dislipidemias primarias de origen poligénico
| Dislipidemias primarias | Gen/genes | Fenotipo | Rcv | Rasgos |
|---|---|---|---|---|
| Poligénicas | ||||
| Hipercolesterolemias | ||||
| Hipercolesterolemia poligénica | Múltiples genes herencia familiares primer grado<10% | (HC) IIa | ECV +++ | - |
| Hiperlipidemia familiar combinada | Múltiples genes, incremento síntesis ApoB | ApoB elevada, VLDL pequeñas, HDL disminuido | ECV +++ | Cardiopatía isquémica familiar |
| Hipertrigliceridemias | ||||
| Hipertrigliceridemia familiar poligénica | GWAS, APOCII, APOAV, APOAIV | TG elevados, HDL disminuido, asociación con apoB baja | ECV ++ | 50% familiares primer grado Tg similaresQM si factores estresantes |
Entre paréntesis muestran los fenotipos clásicos establecidos por Fredrickson.
DLP: dislipidemia, ECV: enfermedad cardiovascular. QM: hiperquilomicronemia.
Las dislipidemias secundarias son aquellas que se deben a factores ambientales o a malos hábitos higiénico-dietéticos o a la presencia de otra enfermedad.
Identificarlas es muy importante, ya que si se identifica la causa subyacente puede corregirse, y porque puede poner de manifiesto una enfermedad no diagnosticada, como el hipotiroidismo o las hepatopatías. Además, constituyen un factor de riesgo per se, ya sea de enfermedades coronarias o de pancreatitis. Y por último, y no menos importante, porque es necesario para confirmar o descartar una hiperlipidemia primaria, ya que los cuadros clínicos son similares pero la aterogenicidad y el riesgo cardiovascular que comporta tener una dislipidemia primaria siempre es mayor. Aunque en la dislipidemia secundaria en muchos casos podría estar indicada la administración de fármacos hipolipidemiantes, será siempre prioritario el tratamiento y control previo de la enfermedad de base, así como una corrección de los hábitos.
Existen numerosas situaciones que pueden dar lugar a una dislipidemia secundaria. Es importante tenerlas en cuenta, ya que facilitan el diagnóstico, la instauración del tratamiento y la correcta evaluación del riesgo cardiovascular del paciente.
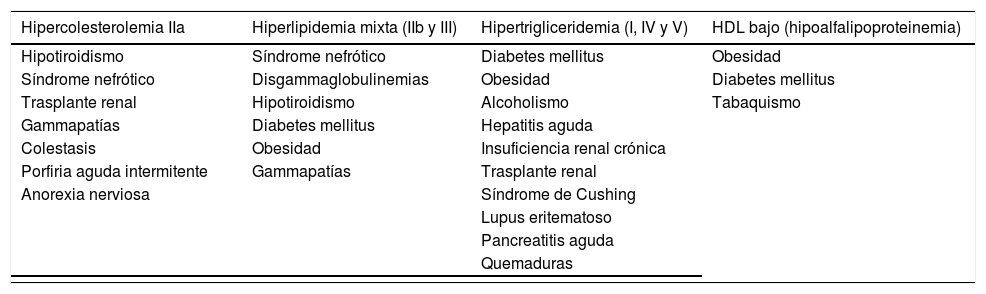
En la tabla 5 se muestran las principales dislipidemias secundarias. Una vez identificada una de las causas que provoca la dislipidemia, debe tratarse si es posible y también emplear las tablas de cálculo de riesgo cardiovascular (REGICOR, SCORE) para establecer el riesgo del paciente. El uso de estas tablas está muy extendido y se emplea en numerosas situaciones, exceptuando la existencia de las dislipidemias primarias que per se confieren al individuo un riesgo muy elevado.
Principales causas de dislipidemia secundaria
| Hipercolesterolemia IIa | Hiperlipidemia mixta (IIb y III) | Hipertrigliceridemia (I, IV y V) | HDL bajo (hipoalfalipoproteinemia) |
|---|---|---|---|
| Hipotiroidismo | Síndrome nefrótico | Diabetes mellitus | Obesidad |
| Síndrome nefrótico | Disgammaglobulinemias | Obesidad | Diabetes mellitus |
| Trasplante renal | Hipotiroidismo | Alcoholismo | Tabaquismo |
| Gammapatías | Diabetes mellitus | Hepatitis aguda | |
| Colestasis | Obesidad | Insuficiencia renal crónica | |
| Porfiria aguda intermitente | Gammapatías | Trasplante renal | |
| Anorexia nerviosa | Síndrome de Cushing | ||
| Lupus eritematoso | |||
| Pancreatitis aguda | |||
| Quemaduras |
| Fármacos | ||
|---|---|---|
| Progestágenos | Glucocorticoides | Bloqueadores beta |
| Ciclosporinas | Anticonceptivos orales | Anticonceptivos orales |
| Tiacidas | Fenitoína | Glucocorticoides |
| Corticoides | Inhibidores de proteasas | Tiacidas |
| Andrógenos | Isotretinoína | Inhibidores de proteasas |
| Amiodarona |
Entre paréntesis se muestran los fenotipos clásicos establecidos por Fredrickson.
Teniendo en cuenta lo comentado en los anteriores apartados, se propone una estrategia general para el diagnóstico de las dislipidemias.
En los últimos años ha sido controvertido el establecimiento de los perfiles lipídicos para el cribado de la población general, especialmente si la concentración de colesterol plasmático no supera el valor discriminante para riesgo cardiovascular, 200mg/dl (5,2mmol/l). Sin embargo, más recientemente se ha recomendado incluir en el perfil general de bioquímica, también en prevención primaria de la aterosclerosis, la medición de las concentraciones plasmáticas de colesterol LDL, HDL y triglicéridos1. Aprovechando esta situación actual, establecida para el cálculo del riesgo cardiovascular individual, es posible disponer de estos resultados, que de estar alterados podrían indicar la existencia de una dislipidemia.
Para el diagnóstico de una dislipidemia hay que disponer inicialmente de la concentración plasmática de CT, colesterol de HDL y triglicéridos y calcular colesterol de LDL. En cuanto al cálculo del colesterol LDL se recomienda emplear la fórmula de Friedewald, teniendo en cuenta sus limitaciones22–25, principalmente que no se puede utilizar cuando la concentración de TG es superior a 400mg/dl y que a partir de una concentración de TG superior a 200mg/dl de TG ya comienza a infraestimarse la concentración de colesterol LDL.
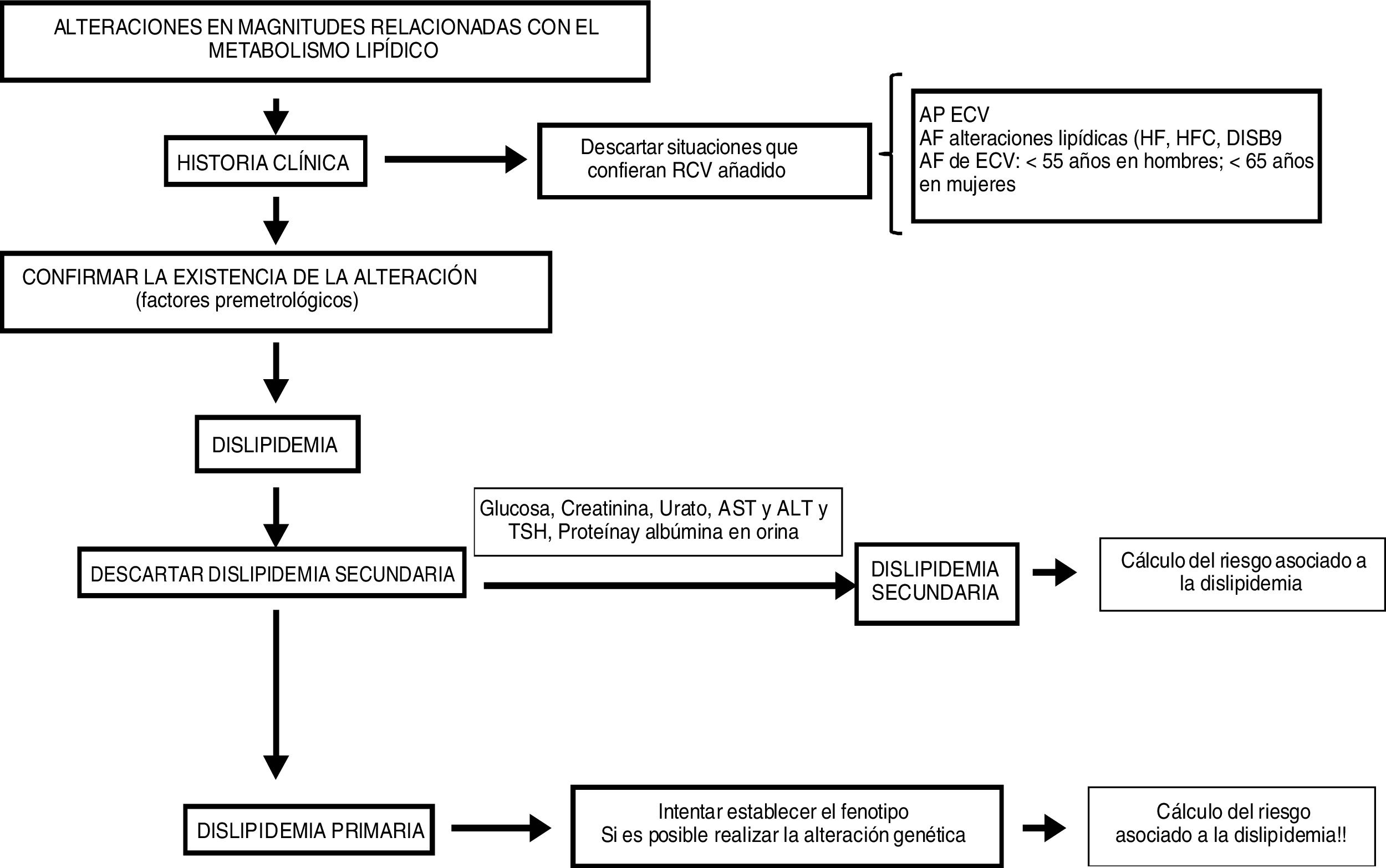
En cuanto a la medición de la concentración de colesterol no-HDL, si bien es útil para la estimación del riesgo cardiovascular, para el diagnóstico de una dislipidemia no lo es tanto, al no aportar información sobre el tipo de lipoproteína que vehiculiza el colesterol y su tamaño. En la figura 1 se muestra un esquema de este proceso.
Como ya se ha comentado para establecer un diagnóstico de dislipidemia deben valorarse los resultados del perfil lipídico mediante comparación con los valores de referencia de la población general, expresados mediante los p10 y p90 teniendo en cuenta el sexo y la edad, y no mediante valores discriminantes de riesgo cardiovascular. Tal y como se ha comentado, es interesante consultar el documento de consenso entre varias sociedades titulado Homogeneización de los valores del perfil lipídico al que se puede acudir para consultar los valores discriminantes de riesgo cardiovascular.
Una vez se dispone de los resultados del perfil lipídico básico en ayunas, se debe confirmar por segunda vez sin realizar modificaciones en los hábitos del paciente en un periodo de 2 o 3 semanas posteriores. Además, es necesario revisar la historia clínica del paciente para descartar situaciones que confieran un riesgo cardiovascular añadido o que orienten hacia una posible dislipidemia primaria. Si los resultados se confirman podemos establecer el diagnóstico de dislipidemia.
El siguiente paso consiste en la clasificación etiológica. Lo indicado es empezar por descartar una dislipidemia secundaria, que es la más frecuente.
Para ello, además de la anamnesis del paciente, útil sobre todo para descartar la dislipidemia secundaria a la administración de fármacos, puede ser necesario ampliar el análisis de otras magnitudes bioquímicas para evaluar las funciones tiroidea, renal y hepática principalmente.
En el caso de confirmar la presencia de una dislipidemia secundaria debe calcularse el riesgo cardiovascular asociado a la misma y, de ser posible, comenzar el tratamiento, sea o no farmacológico. En estos casos puede ocurrir que se descubra una enfermedad subyacente y a través de la corrección de la misma que se resuelva la dislipidemia. El riesgo cardiovascular asociado dependerá del tipo de dislipidemia secundaria y tendrá que tenerse en cuenta el tipo de lipoproteínas que se encuentran aumentadas y su concentración para valorar su aterogenicidad. En términos generales la corrección de la concentración de colesterol LDL ha de ser prioritaria, siempre y cuando no estemos ante una hipertrigliceridemia grave1,6–10.
Cuando no se pueda evidenciar una causa secundaria de dislipidemia esta debe orientarse como una dislipidemia primaria. Es interesante realizar la mayor aproximación posible al tipo de dislipidemia de cara al cálculo del riesgo asociado a la misma e instauración del tratamiento precoz.
En la figura 2 se muestra el esquema para la estrategia del diagnóstico de las dislipidemias.
Tal y como se muestra en la figura 2 se propone estudiar el metabolismo lipídico mediante un primer análisis. Una vez identificadas alteraciones de las lipoproteínas se debería consultar la historia clínica del paciente para descartar situaciones que confieran un riesgo cardiovascular añadido, como antecedentes personales de enfermedad cardiovascular, antecedentes familiares de alteraciones en el metabolismo lipídico o antecedentes familiares de enfermedad cardiovascular prematura.
Posteriormente, se debe confirmar la existencia de la alteración mediante un segundo análisis para evitar factores premetrológicos que hayan podido interferir. Es en este momento cuando se puede hacer el diagnóstico de dislipidemia.
Debe realizarse una analítica más completa de acuerdo a la clínica del paciente para descartar dislipidemias secundarias. Si se confirma que es una dislipidemia secundaria, entonces debe calcularse el riesgo asociado para llevar a cabo el tratamiento oportuno. Si no existen causas que hagan sospechar de la existencia de una dislipidemia secundaria, entonces debe tratarse como primaria. En este momento debe intentar establecerse el fenotipo de la misma, y si es posible la causa genética asociada para poder establecer el riesgo vinculado a la misma.
Estrategia particular en el diagnóstico de las dislipidemias primariasUna vez orientada la dislipidemia hacia una etiología primaria es importante saber de qué clase se trata ya que, dependiendo de la lipoproteína alterada, el riesgo es diferente. La medición de la concentración de colesterol, cLDL, cHDL y triglicéridos plasmáticos, y su valoración frente a los valores de referencia de la población sana recomendados anteriormente por edad y sexo, pueden orientar el diagnóstico del tipo de dislipidemia.
A continuación se propone un esquema algoritmo para el diagnóstico de cada una de las dislipidemias, teniendo en cuenta que una vez orientada cada una de ellas, la comisión dispone de documentos específicos para cada una donde se profundiza individualmente.
Primero se plantea un posible algoritmo diagnóstico para las hipercolesterolemias primarias. Este esquema trata de ser tan solo un algoritmo que permita actuar con agilidad. Si se necesita más información pueden consultarse los documentos monográficos de la comisión de cada dislipidemia en particular.
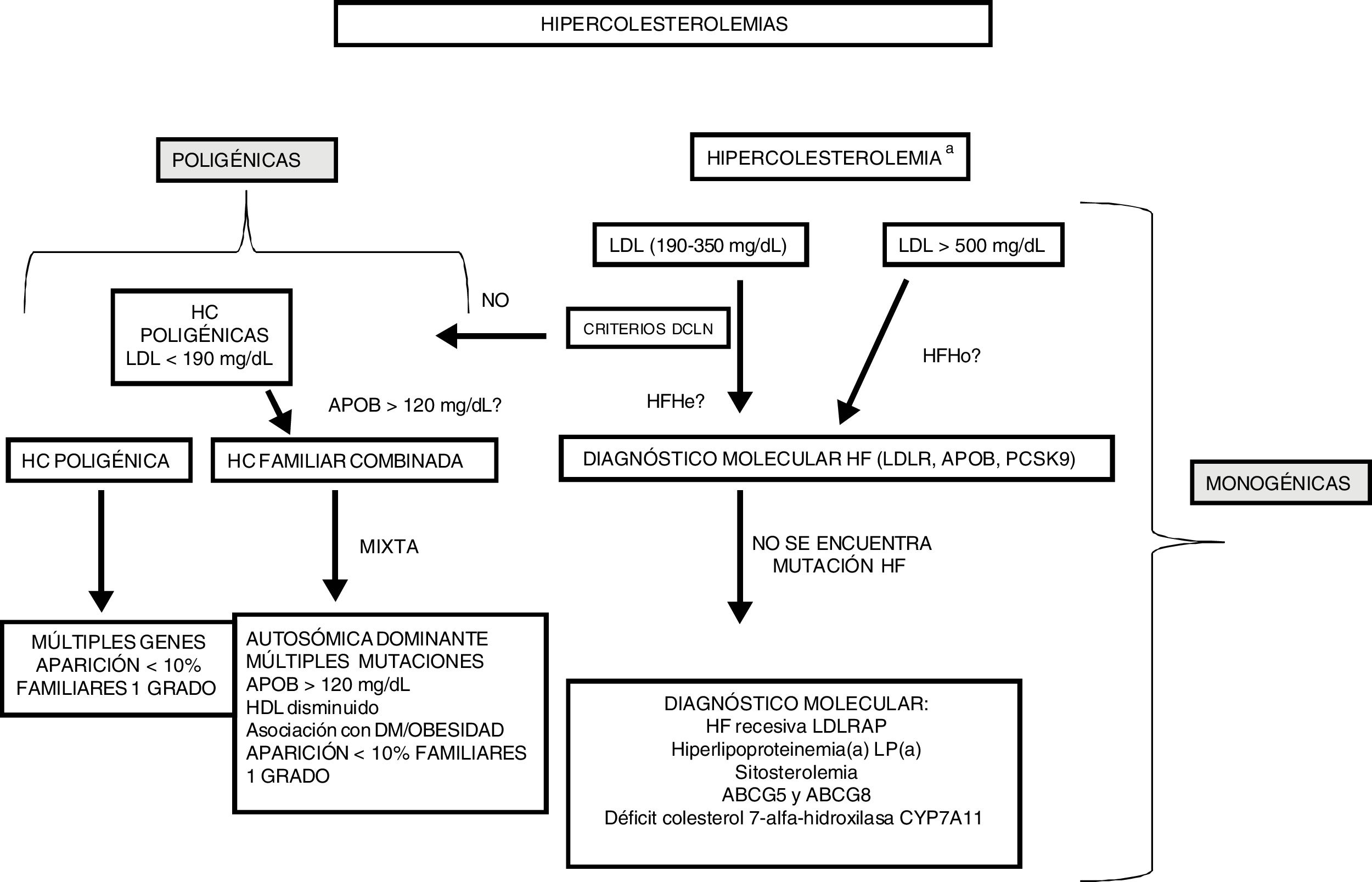
Hipercolesterolemias primariasTal y como se muestra en la figura 3 se parte de un algoritmo de decisión en función de la concentración de colesterol de LDL. Dependiendo de esta concentración se puede orientar la hipercolesterolemia como hipercolesterolemia familiar homocigota, heterocigota o como hipercolesterolemia poligénica. Dependiendo en qué situación se esté puede ser necesario realizar el diagnóstico molecular de HF mediante la secuenciación de varios genes (hipercolesterolemias monogénicas), o profundizar en la historia del paciente y realizar la medición de apoB para identificar una hipercolesterolemia poligénica.
Propuesta para el diagnóstico de las hipercolesterolemias primarias en el laboratorio clínico.
DCLN: criterios Duth Lipid Clinic Network.
a Recomendaciones para el diagnóstico de las hipercolesterolemias monogénicas (recomendación, 2014). Comisión de lipoproteínas y enfermedades vasculares.
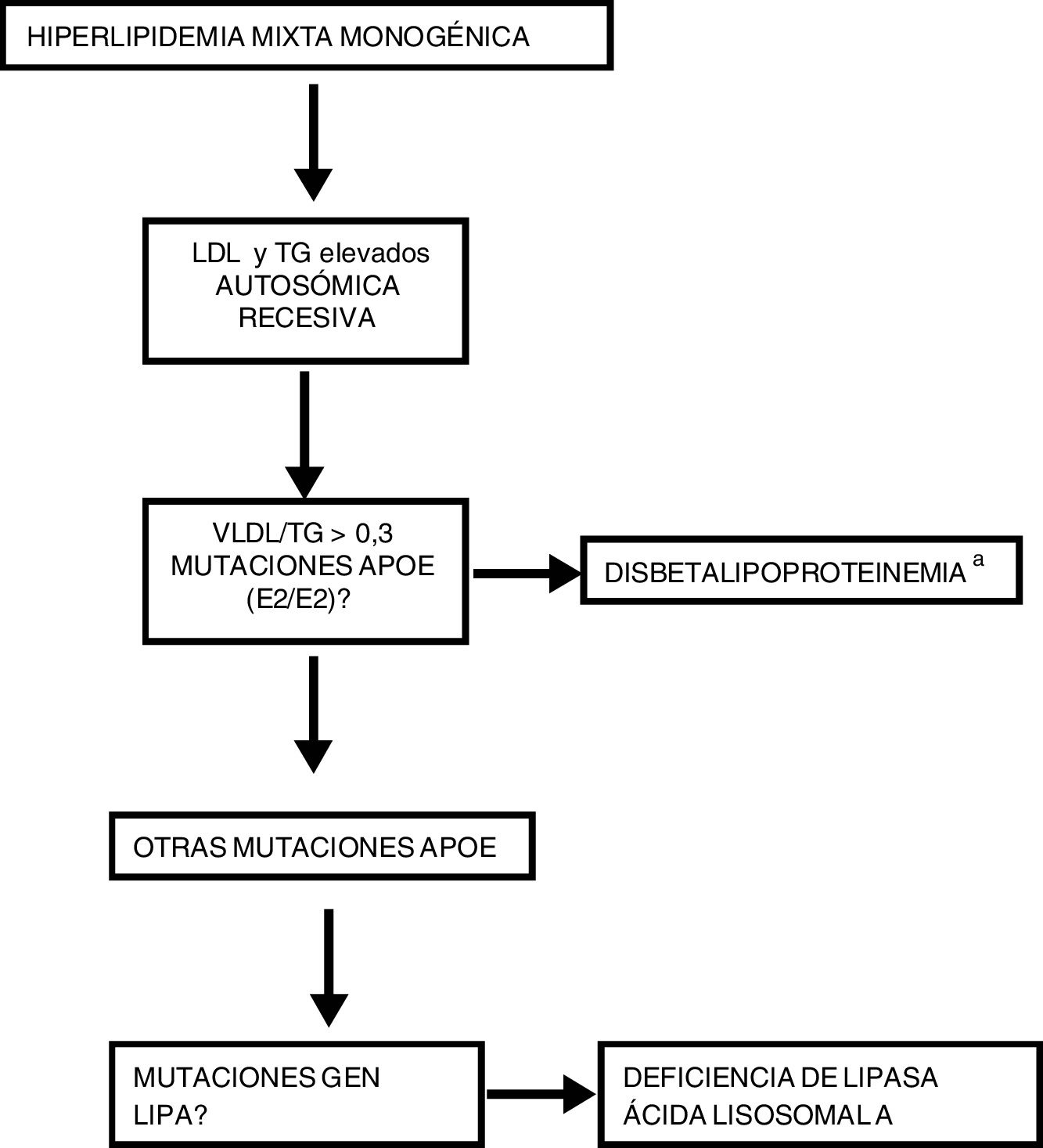
En el caso de que estén aumentados 2 tipos de lipoproteínas, y se hayan descartado causas secundarias de dislipidemia, es necesario seguir el diagnóstico de una dislipidemia mixta monogénica (fig. 4).
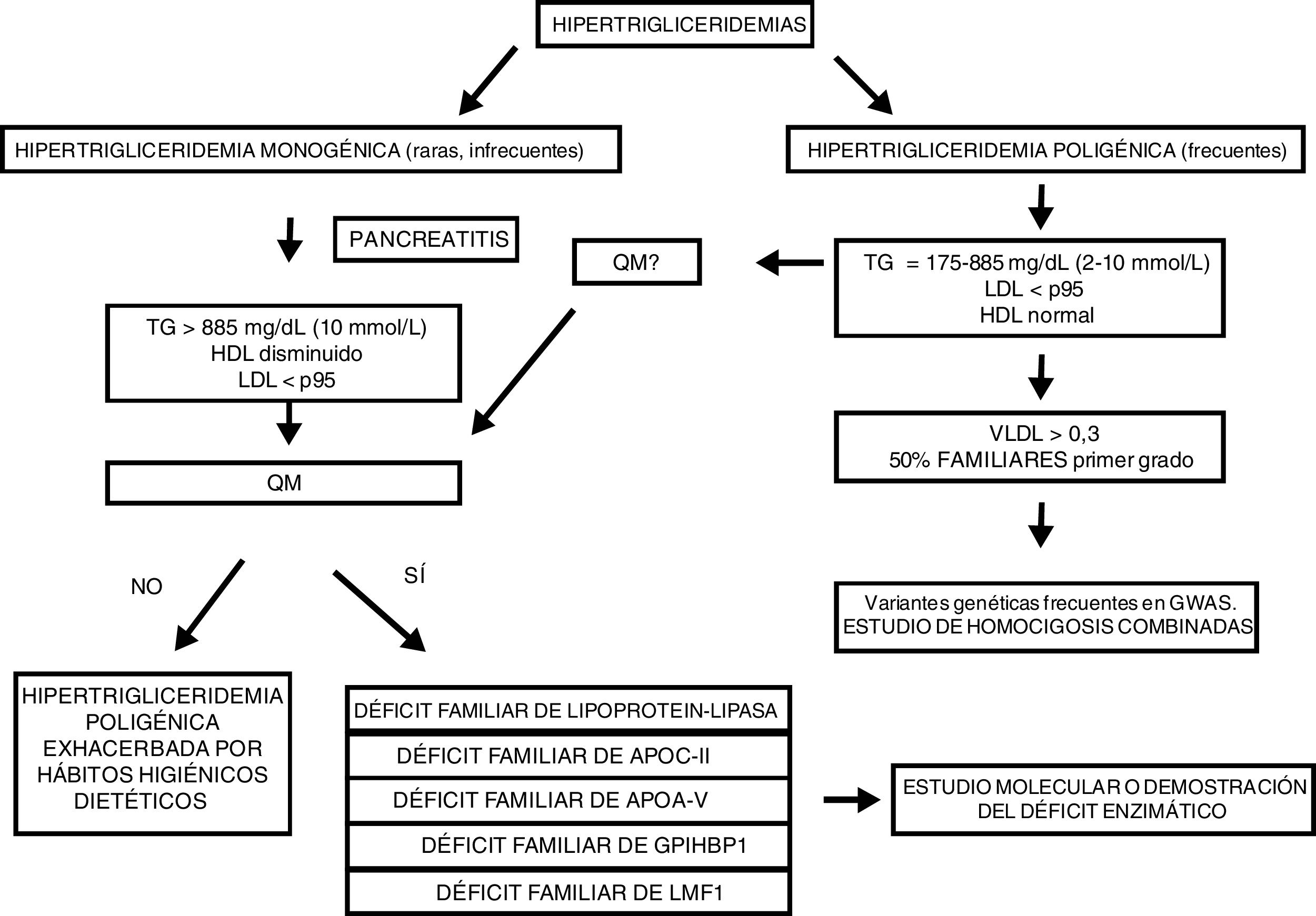
En el caso que solo encontremos un aumento de los triglicéridos plasmáticos se plantea el algoritmo diagnóstico expresado en la figura 5.
Hipertrigliceridemias primariasEn un primer momento es necesario analizar la clínica del paciente y tener en cuenta que las hipertrigliceridemias monogénicas son muy poco frecuentes. Sin embargo, dada su gravedad, es importante identificarlas ya que comportan un riesgo aumentado de pancreatitis. Es importante partir del análisis de la concentración de triglicéridos en ayunas y valorarla. Según las últimas guías clínicas de hipertrigliceridemia una concentración de triglicéridos superior a 10mmol/l, con un LDL por debajo del p95 de la población general, y sin causas secundarias de dislipidemia, orienta a una hipertrigliceridemia monogénica. Por otro lado, si esto no es así, probablemente se esté frente a una hipertrigliceridemia poligénica, mucho más frecuente y de la que es interesante estudiar algunas variantes genéticas, especialmente heterocigosis combinadas.
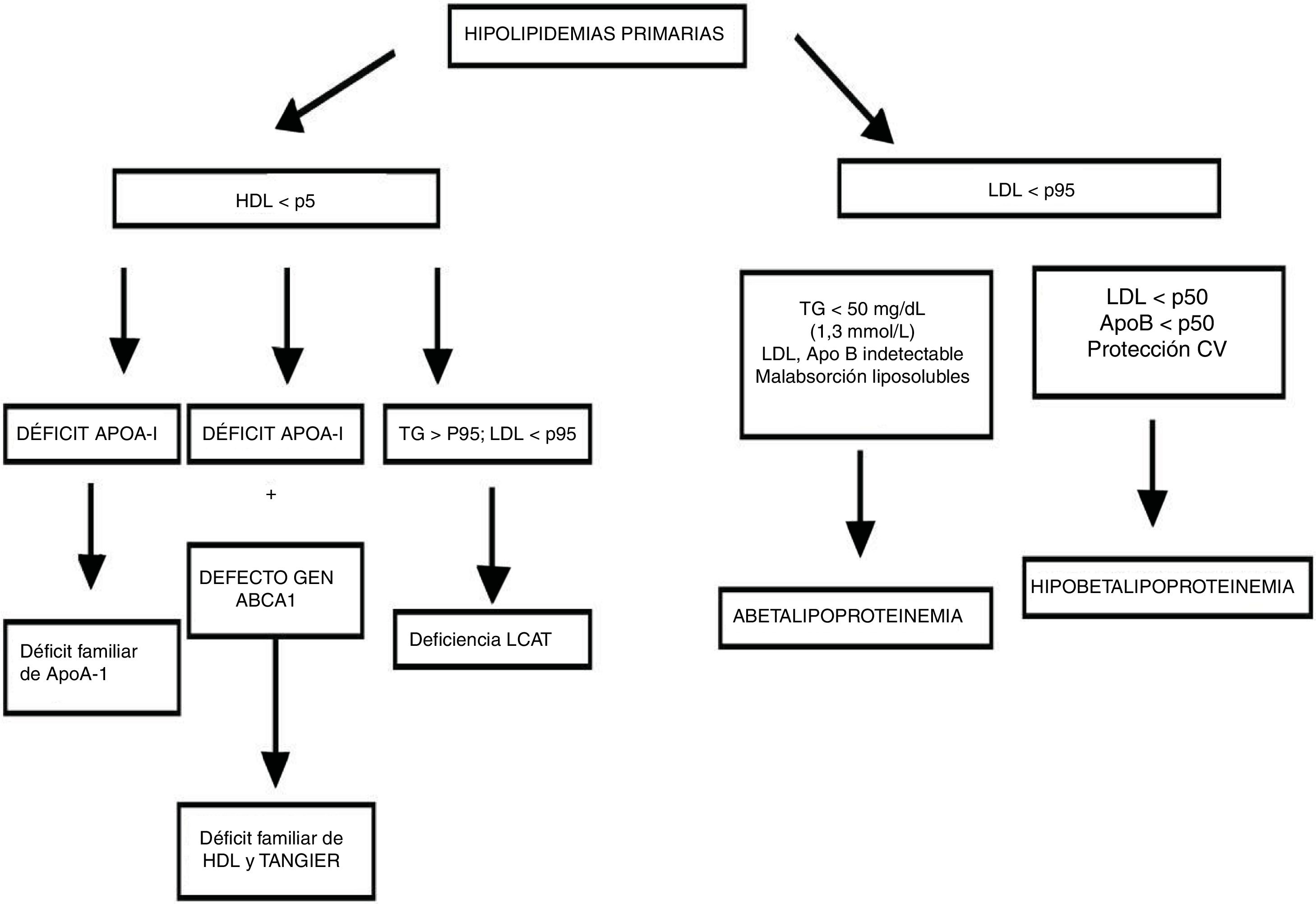
Finalmente, se encuentran las hipolipidemias primarias. Pueden ser de causas nutricionales (secundarias), tal y como se ha comentado anteriormente, o primarias, es decir, debidas a un defecto genético. El algoritmo diagnóstico parte de la base de encontrar concentraciones inferiores o muy inferiores a los percentiles establecidos para la población general. Se puede hablar de 2 entidades fundamentalmente: que presentan una concentración de HDL disminuida o hipoalfalipoproteinemias, o hipobetalipoproteinemias. En el primer caso existe un riesgo añadido a la dislipidemia, ya que la concentración de HDL está disminuida hasta el punto que puede ser indetectable (déficit familiar de ApoA1, Tangier o deficiencia de la enzima lecitín colesterol acil transferasa si la concentración de LDL también se encuentra disminuida).
En el caso de los déficits parciales de apoB (hipobetalipoproteinemia) existe un riesgo disminuido de enfermedad cardiovascular, y no comporta problemas al individuo, sino una mejora, pero en el caso de las apobetalipoproteinemia existe un riesgo de malabsorción de vitaminas liposolubles que puede ser muy perjudicial (fig. 6).
Hipolipidemias primariasRecomendacionesLas dislipidemias son el principal factor de riesgo de enfermedad cardiovascular. Sin embargo, no todas son igualmente aterogénicas, por lo que su identificación es necesaria y el laboratorio clínico desempeña un papel fundamental. Es clave mantener controladas las fases premetrológica y metrológica, y además disponer de los valores de referencia adecuados para su diagnóstico.
- 1.
Ante una sospecha de dislipidemia se ha de repetir el análisis tras al menos 2 semanas. Una vez confirmado, debe estudiarse su historia clínica personal y familiar, ya que ayuda en el diagnóstico de una dislipidemia primaria.
- 2.
Ante una sospecha de dislipidemia lo primero es descartar una etiología secundaria, ya que es lo más frecuente. Su diagnóstico es importante para calcular el riesgo asociado a la misma.
- 3.
Una vez descartada la etiología secundaria debe orientarse como una dislipidemia primaria. En este caso debe estudiarse su historia familiar y, dependiendo de la magnitud alterada, orientar el diagnóstico de la dislipidemia primaria.
- 4.
Si se sospecha que se trata de una hipercolesterolemia primaria realizar el diagnóstico diferencial entre hipercolesterolemia familiar heterocigota, hipercolesterolemia familiar combinada e hipercolesterolemia poligénica.
- 5.
Las pruebas genéticas para el diagnóstico de las dislipidemias deben solicitarse dentro de la estrategia diagnóstica adecuada. Si no es así, la eficiencia diagnóstica disminuye y dejan de ser coste-efectivas.
Sociedad Española de Medicina de Laboratorio Comité Científico Comisión de Lipoproteínas y Enfermedades Vasculares.