El síndrome de huesos hambrientos es actualmente una complicación poco frecuente en el postoperatorio del hiperparatiroidismo primario debido al diagnóstico temprano de la enfermedad.
Exponemos el caso de una mujer de 76 años que presentaba bocio multinodular e hiperparatiroidismo primario asintomático y que tras la extirpación de un adenoma paratiroideo presentó hipocalcemia severa sintomática debida a síndrome de huesos hambrientos e hipovitaminosis D. La paciente ha requerido hospitalización en varias ocasiones y tratamiento con altas dosis de calcio por vía intravenosa y metabolitos activos de la vitamina D.
El déficit de 25-OH vitamina D agrava la hipocalcemia postquirúrgica en severidad y duración y ha sido propuesto como un importante factor de riesgo del síndrome de huesos hambrientos.
The hungry bone syndrome is still a rare post-surgical complication of primary hyperparathyroidism due to the earlier diagnosis of disease.
The case is presented of a 76 year- old woman with multinodular goiter and an asymptomatic primary hyperparathyroidism, who after removal of a parathyroid adenoma developed severe symptomatic hypocalcaemia due to a hungry bone syndrome. The patient has required hospitalization several times, as well as treatment with high doses of intravenous calcium and active metabolites of vitamin D.
25-OH vitamin D deficiency increases the severity and duration of post-operative hypocalcaemia, and has been proposed as an important risk factor for the development of hungry bone syndrome.
El hiperparatiroidismo primario (HPP) es la principal causa de hipercalcemia en la población sana adulta y se presenta cuando una o más glándulas paratiroideas, secretan la hormona paratiroidea (PTH) en exceso, siendo un adenoma único la situación más común hasta en un 85%1. El HPP constituye el tercer desorden endocrino, con una mayor incidencia entre los 50 y 60 años y es más frecuente en la mujer, con una relación de 3:11. La presentación clínica ha cambiado sustancialmente en las tres últimas décadas y la forma asintomática de la enfermedad es la más prevalente. Las severas, con cálculos renales y trastornos metabólicos óseos, son poco frecuentes, significando el 5% de los casos de HPP2. La resección del adenoma es el tratamiento definitivo1,3.
Los pacientes sometidos a paratiroidectomía experimentan un rápido descenso de los niveles de calcio después de la exéresis exitosa de la glándula. Habitualmente el descenso es transitorio y se resuelve en los cuatro días siguientes a la cirugía4. Durante el periodo postquirúrgico puede presentarse un requerimiento alto de calcio por los huesos, originando crisis hipocalcémicas severas y prolongadas. Esta situación, denominada «síndrome de huesos hambrientos» (SHH), está relacionada con un desequilibrio entre la formación y la resorción ósea, debida principalmente al estado de hipoparatiroidismo funcional o relativo postparatiroidectomía. La repentina bajada de la PTH induce la parada en la resorción ósea por los osteoclastos sin afectar a la actividad osteoblástica. Consecuentemente se produce un incremento de la captación ósea de calcio, fosfato y magnesio, originando hipocalcemia, hipofosfatemia e hipomagnesemia4–6.
Generalmente este proceso es transitorio porque las glándulas paratiroideas recuperan su función rápidamente (aproximadamente en una semana). Se consideran factores de riesgo de SHH los adenomas grandes (> 5cm), la edad > 60 años, y los niveles preoperatorios elevados de PTH, calcio y fosfatasa alcalina (ALP)5–7.
Caso clínicoExponemos el caso de una mujer de 76 años con antecedentes de bocio multinodular tóxico, que fue tratada con 15 mCi de I-131 y con antitiroideos, manteniéndose normotiroidea en revisiones posteriores.
Doce años después la paciente presentó un bulto cervical derecho, sin clara disfagia. En la analítica destacaban niveles elevados de PTH: 733 pg/mL (15-65); hipercalcemia: 13,6mg/dL (8,5-10,5); hipofosfatemia: 1,9mg/dL (2,5-4,8); hipercalciuria: 0,52g/24horas (0,10-0,30) y ALP elevada: 169 U/L (35-104); normofunción tiroidea y renal (filtrado glomerular > 60mL/min). Posteriormente se realizó una ecografía cervical que reflejó múltiples nódulos quísticos y mixtos bilaterales, el mayor en el lóbulo derecho de 3,7x5cm ocupando prácticamente su totalidad. No se visualizaron adenopatías patológicas en las cadenas laterocervicales. La citología por punción con aguja fina de dicho nódulo tiroideo resultó negativa para malignidad.
La gammagrafía paratiroidea con 99 Tc-sestamibi no evidenció depósitos sugerentes de tejido hiperfuncionante, la tomografía axial computarizada cervical confirmó el bocio multinodular identificando componente intratorácico a expensas del lóbulo derecho y la ecografía transesofágica no localizó tejido paratiroideo en otras localizaciones.
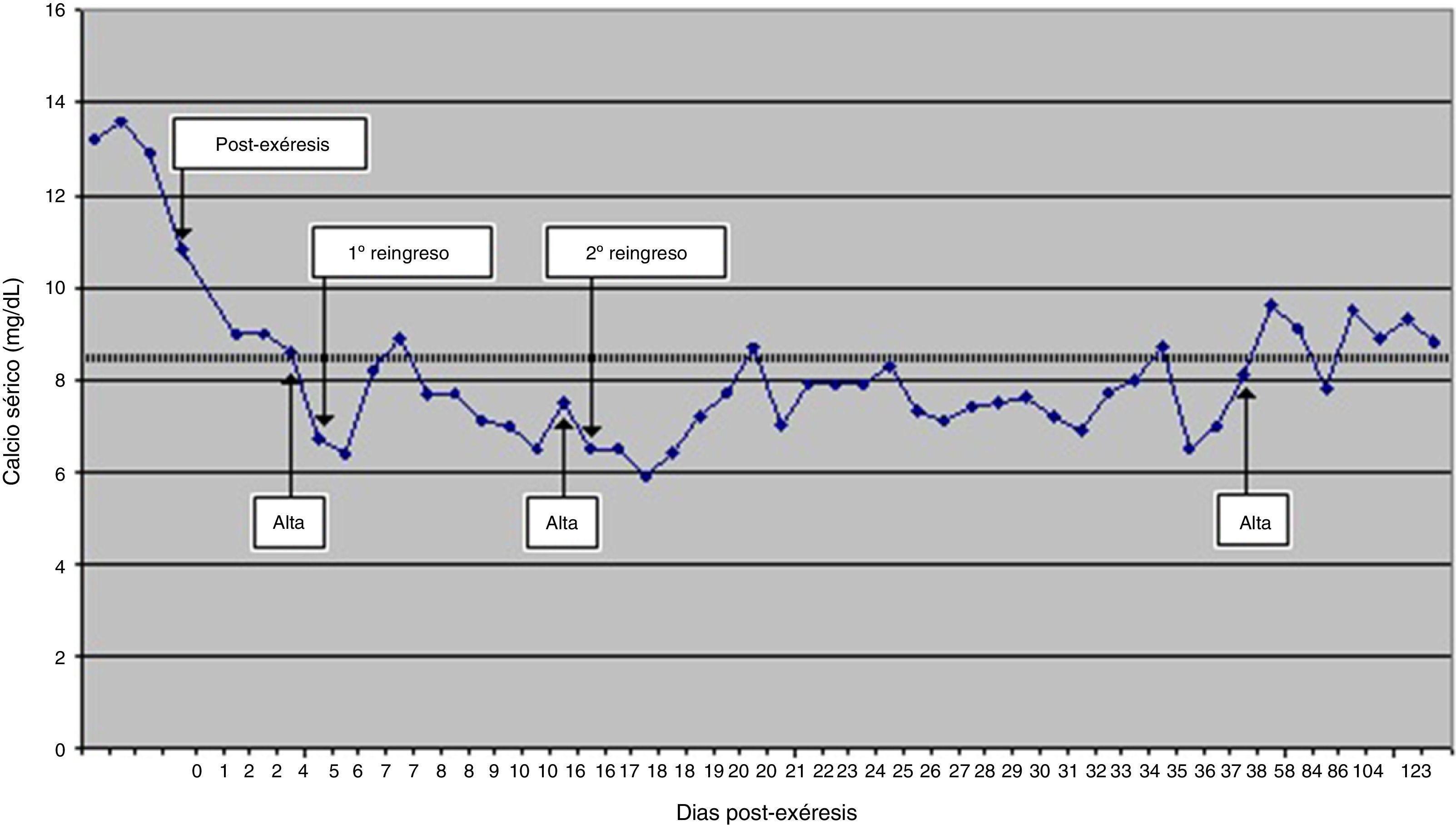
La paciente fue derivada al Servicio de Cirugía y se le practicó tiroidectomía total con presunción de adenoma paratiroideo intratiroideo. Se encontraron las 2 glándulas paratiroides izquierdas de aspecto y tamaño normal, y una inferior derecha, que se dejó in situ. El estudio patológico describió varios nódulos tiroideos fuertemente calcificados en ambos lóbulos, así como un adenoma de paratiroides de 3,9cm de diámetro mayor, con patrón trabecular y sólido, y degeneración quística y hemorrágica, adherido al lóbulo tiroideo derecho (intratiroideo). Los niveles de PTH preexéresis fueron 1.558 pg/mL y postexéresis de 81 pg/mL. Se monitorizó la calcemia cada 12 horas obteniéndose valores normales y la paciente recibió el alta el cuarto día del postoperatorio estando normocalcémica (8,6mg/dL). (fig. 1). Se pautó levotiroxina de 75 mcg/día.
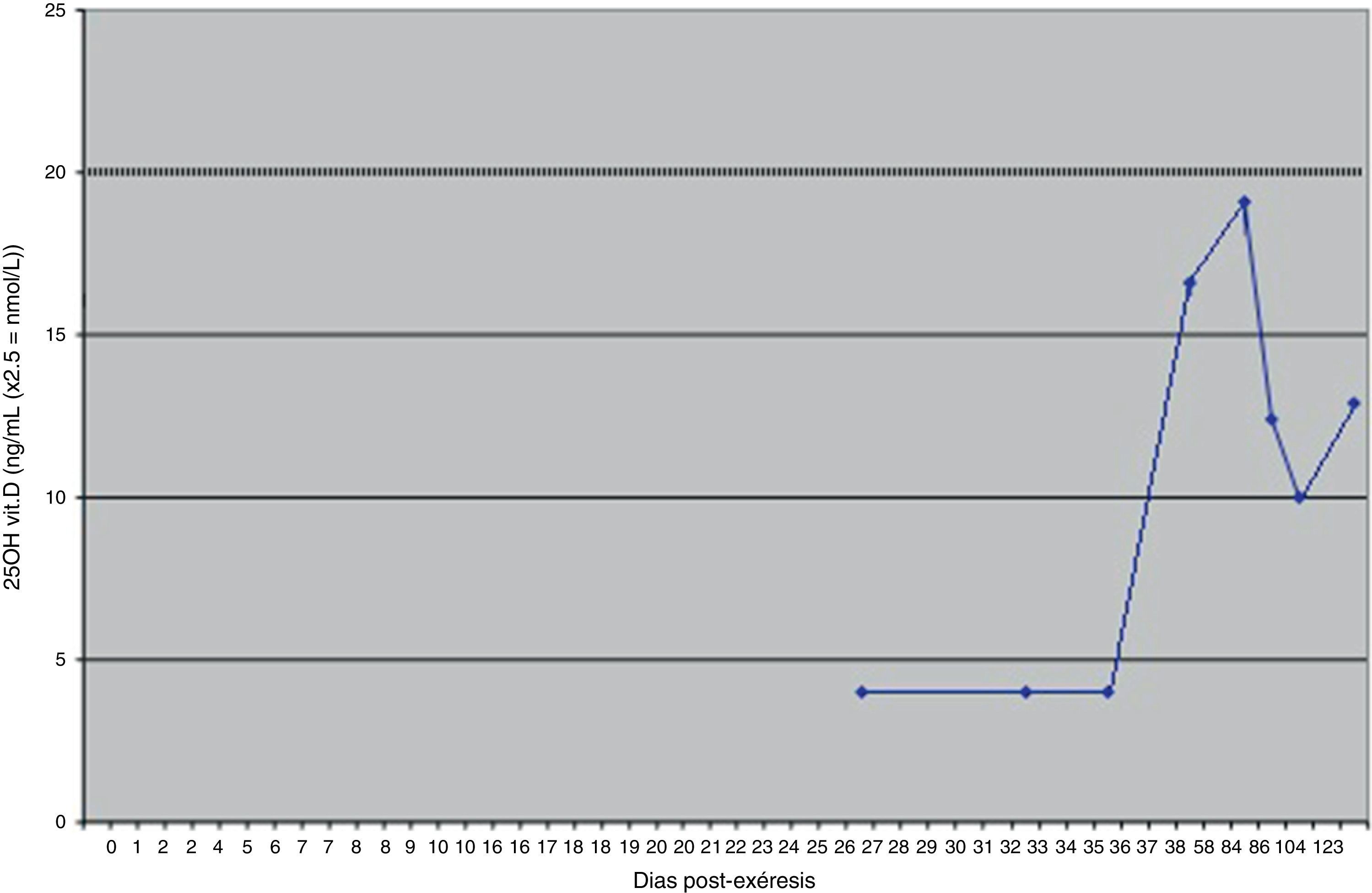
Al transcurrir 24 horas del alta, la paciente presentó hipocalcemia severa sintomática (calcio: 6,7mg/dL), con temblores y parestesias en miembros superiores e inferiores que requirieron hospitalización. Se pautó una perfusión intravenosa de gluconato cálcico (10mL/8horas) hasta estabilización de la calcemia, objetivándose un déficit de 25-OH vitamina D: 4,0ng/mL (< 20). Al cuarto día se instauró el tratamiento con carbonato cálcico oral (10g/día) y calcitriol (1,5mcg/día). La paciente permaneció asintomática, procediéndose al alta hospitalaria en el décimo día del postoperatorio.
Una semana después la paciente ingresó de nuevo por referir los mismos síntomas que fueron confirmados por el signo de Trousseau positivo y la calcemia de 6,5mg/dL. Se instauró nuevamente el tratamiento con gluconato cálcico por vía intravenosa a dosis más altas (30mL/8 horas). Al tercer día del ingreso se procedió a disminuir paulatinamente la velocidad de perfusión del gluconato y a reinstaurar progresivamente el calcio oral, pero la paciente presentó nuevamente los síntomas, con calcemias bajas y se retomó la dosis inicial de gluconato añadiendo suplementos de magnesio.
Habiendo descartado las principales causas de malabsorción realizando gastroscopia y la determinación de anticuerpos antitransglutaminasa IgA, se disminuyó paulatinamente el tratamiento con gluconato cálcico y se retomó, a dosis más altas, el carbonato cálcico (12,5g/día) y el calcitriol (3mcg/día) manteniendo el magnesio (1,5g/día). Tras tres días sin calcio por vía intravenosa la paciente logró mantener la calcemia normal (8,1mg/dL) con el calcio oral y sin síntomas de hipocalcemia, siendo dada de alta 38 días después de la cirugía.
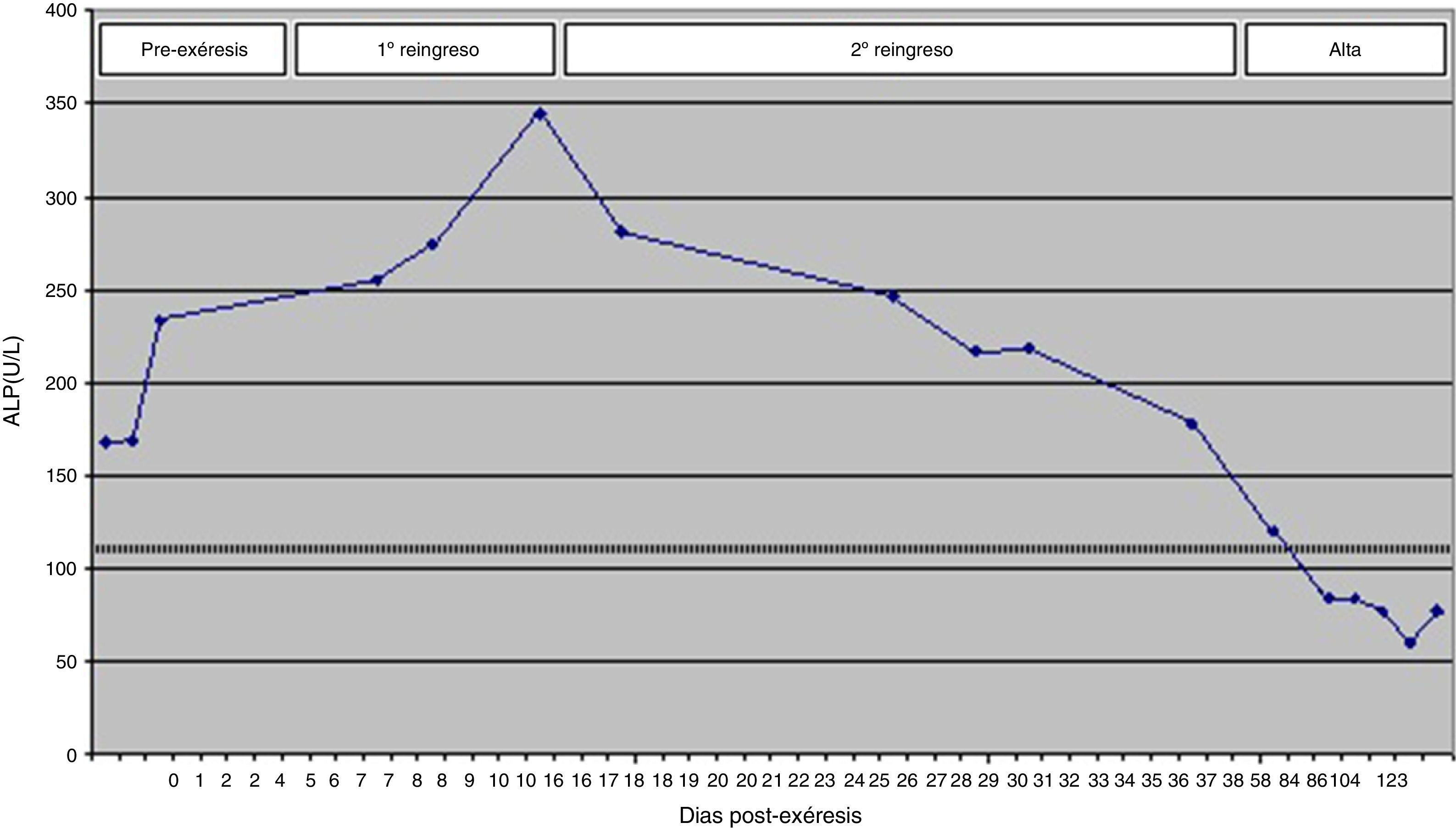
Tres semanas después, en una revisión ambulatoria, la paciente presentaba niveles séricos de calcio: 9,6mg/dL; ALP: 120 U/L; PTH: 10,4 pg/mL y 25-OH vitamina D: 7ng/mL. Se redujo la dosis de calcio que probablemente suprimía la secreción de PTH (valor anterior 17 pg/mL). En controles posteriores la analítica reflejaba valores de PTH, ALP, calcio y fósforo dentro de rango, pero la vitamina D se mantenía en niveles de insuficiencia (figs. 2 y 3).
La hipocalcemia severa postparatiroidectomía persistente durante más de 4 días puede deberse a un hipoparatiroidismo transitorio por compromiso vascular o a un hipoparatiroidismo definitivo. En estas situaciones la hipocalcemia se acompaña de hiperfosfatemia. Alternativamente se puede originar una hipocalcemia con compromiso esquelético severo por remineralización ósea, que va acompañada de valores normales o bajos de fósforo y magnesio, como ocurre en el SHH6.
El SHH es una complicación presente en el 12-13% de los pacientes tras la cirugía paratiroidea4,6,7. Con el incremento de la detección del HPP en estadio asintomático, por la determinación rutinaria de la calcemia, los pacientes son tratados antes de desarrollar enfermedad paratiroidea ósea y la incidencia del SHH ha disminuido, siendo más frecuente en el hiperparatiroidismo intenso debido a grandes adenomas o a carcinomas paratiroideos asociados con un alto remodelado óseo4,7. El diagnóstico se basa en hipocalcemia sintomática (<8,5mg/dL) postparatireidectomía, junto con valores normales o bajos de fósforo (≤3mg/dL), y elevación de la ALP6,7. En nuestro caso la ALP continuó elevándose después de la intervención, durante los 2 reingresos, y no estuvo dentro de rango hasta 2 meses después de la paratiroidectomía, indicando normalización de la actividad osteoblástica.
La hipocalcemia aguda está asociada a irritabilidad neuromuscular manifestándose con espasmos carpopedales (Trousseau positivo) y parestesias como las observadas en nuestra paciente en los 2 reingresos posteriores a la paratiroidectomía. El magnesio desempeña un papel importante en la velocidad de normalización de la calcemia. El déficit de magnesio puede determinar disminución de la secreción de la PTH y resistencia a su acción en los receptores8. En nuestro caso aunque la concentración de magnesio sérico se mantenía dentro de rango: entre 0,73-0,83 mmol/L (0,69-1,03), al ser este un ión intracelular, las cifras de magnesio en sangre no reflejan el contenido total en el organismo (solo el 1%)9,10 y se decidió administrar suplementos del mismo en el segundo reingreso.
Un factor de riesgo importante para presentar el SHH es la edad en el momento de la cirugía. Mayor edad está con frecuencia asociada a déficit de vitamina D, debido al descenso de la actividad 1
Los bajos valores de 25-OH vitamina D que presentaba la paciente en el caso expuesto después de la paratiroidectomía sugieren que existía un déficit preoperatorio. Los pacientes con HPP tienen mayor riesgo de presentar déficit de vitamina D que los eucalcémicos. Por un lado la PTH elevada estimula la hidroxilación renal y a su vez el alto nivel de calcitriol resultante induce la enzima D-24hidroxilasa (CYP24), que se expresa en casi todos los tejidos y que constituye la principal vía de inactivación de los metabolitos de la vitamina D11,12. Bajas concentraciones de vitamina D pueden representar un factor de riesgo para desarrollo del SHH independiente de la edad y el déficit de vitamina D ha sido propuesto como el más significativo factor de riesgo4.
El HPP con déficit de vitamina D asociado presenta una mayor severidad de la enfermedad, manifestándose con unos valores séricos de calcio, ALP y PTH más altos, así como adenomas de mayor tamaño13. En los últimos años se ha propuesto la administración preoperatoria de calcitriol durante 5-10 días, que puede disminuir la concentración de PTH sin incrementar la calcemia o el uso de bifosfonatos, que inhiben la resorción ósea, pudiendo así reducir la severidad y la duración de la hipocalcemia postparatiroidectomía, e incluso influir en la evolución postoperatoria4,14,15.