La leishmaniasis es una enfermedad parasitaria ocasionada por protozoos del género Leishmania, cuya forma de transmisión habitual es vectorial. Actualmente está clasificada como enfermedad tropical desatendida. A pesar de esto, se ha visto un aumento de casos en los últimos años en relación con 3 hechos: falta de medidas de control, movimientos de población y presencia de inmunosupresión.
A continuación, exponemos el caso de un varón de 26 años sin antecedentes previos, que presentaba un cuadro de 2 meses de evolución inespecífico con predominio de sensación de distermia, astenia, diaforesis e hiperoxia. En la exploración se evidenció hepatoesplenomegalia y en la analítica inicial se objetivó una marcada neutropenia y anemia. Se procedió al estudio citomorfológico de sangre periférica y aspirado de médula ósea donde se evidenció parasitación por Leishmania, a pesar de no presentar ningún factor de inmunosupresión; característica habitual de esta dolencia.
Leishmaniasis is a parasitic disease caused by protozoa of the genus Leishmania. Its usual transmission form is vectorial. It is currently classified as a neglected tropical disease. Despite this, cases have been increasing in recent years due to three factors: lack of control measures, population movements, and presence of immunosuppression.
The case is presented of a 26 year-old male with no previous history, who had a clinical profile of two months non-specific evolution with dysthermic feeling, asthenia, diaphoresis and hyperoxia. On physical examination he had hepatosplenomegaly and the initial laboratory results showed a marked anaemia and neutropenia. A cyto-morphological study of peripheral blood and bone marrow aspirate were performed that reported a Leishmania parasite infestation, but no evidence of any immunosuppressive factor, which is a regular feature of this disease.
La Leishmania en un protozoo de la familia Trypanosomatidae, cuya transmisión es debida a la picadura de flebótomos infectados (pertenecientes a los géneros Phlebotomus o Lutzomya) y a un huésped apropiado como el hombre, entre otros. Su infección puede ocasionar una enfermedad llamada leishmaniosis; endémica en la cuenca mediterránea y de carácter oportunista y emergente en pacientes inmunodeprimidos1,2. Los protozoarios afectan principalmente el sistema reticuloendotelial del huésped. Las especies de Leishmania generan diversos síndromes clínicos que varían desde úlceras cutáneas de resolución espontánea hasta la enfermedad visceral3.
Se estima que existen 1,3 millones de nuevos casos/año y entre 20.000 a 30.000 muertes/año mundialmente2.
La leishmaniasis visceral (LV) puede comprometer la vida del paciente si no se trata. Se caracteriza por episodios irregulares de fiebre, pérdida de peso, espleno y/o hepatomegalia y anemia.
Más del 90% de los casos de LV se producen en: Brasil, Etiopía, India y Sudán2.
En nuestro país es causada principalmente por Leishmania infantum3, que tiene un gran reservorio canino y se observaba principalmente en lactantes antes del advenimiento del VIH. En la región mediterránea de Europa, el 70% de los casos en adultos se acompaña de sida4.
Se considera también que los casos de LV han aumentado en los últimos años en relación con 3 hechos: falta de medidas de control, movimientos de población y presencia de inmunosupresión (principalmente VIH y, en menor medida, la relacionada con trasplante de órganos)1,5.
Caso clínicoPaciente varón de 26 años quien consulta al Servicio de Urgencias por un cuadro de 2 meses de evolución consistente en: astenia, adinamia, sensación de distermia intermitente, diaforesis nocturna, hiperoxia y dolor persistente en hipocondrio derecho. Entre los antecedentes personales destaca: fumador de 20 cigarrillos/día, trabajador manual en el campo, no consta existencia de antecedentes de viajes previos ni prácticas sexuales de riesgo o contacto con animales de compañía.
A la exploración se observó palidez mucocutánea y deshidratación de mucosas, hipoventilación bibasal, hepatoesplenomegalia palpable de aproximadamente 5cm por debajo del reborde costal y febrícula de 37,6°C.
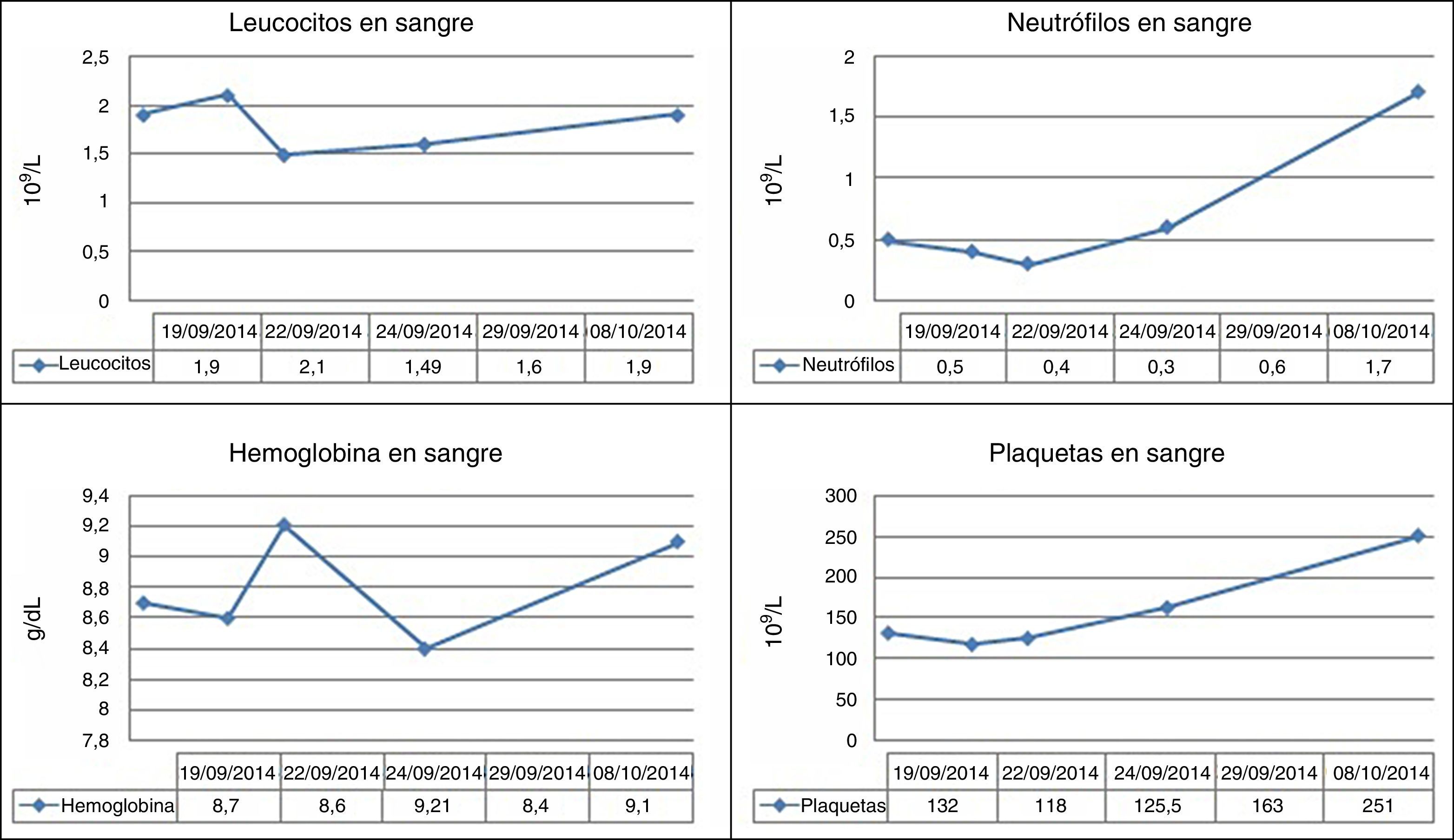
En el hemograma inicial destaca: anemia normocítica: hemoglobina 8,7g/dl (13,5-18); hematocrito 26% (42-52); VCM 80,6fL (78-100).
Leucopenia con neutropenia severa: leucocitos 1,9×109/L (4,0-10,5); neutrófilos: 0,5×109/L (1,3-6,0).
Trombocitopenia leve: plaquetas 132×109/L (135-350).
Se procede a estudio de frotis de sangre periférica, observándose: discreta anisocitosis eritrocitaria, sin otras alteraciones morfológicas significativas.
En la bioquímica sérica destaca: bilirrubina total 0,7mg/dl (0,3-1,2); GPT 51 UI/L (10-41); PCR 4,9mg/dl (0,0-0,5); sodio 130mEq/L (136-146).
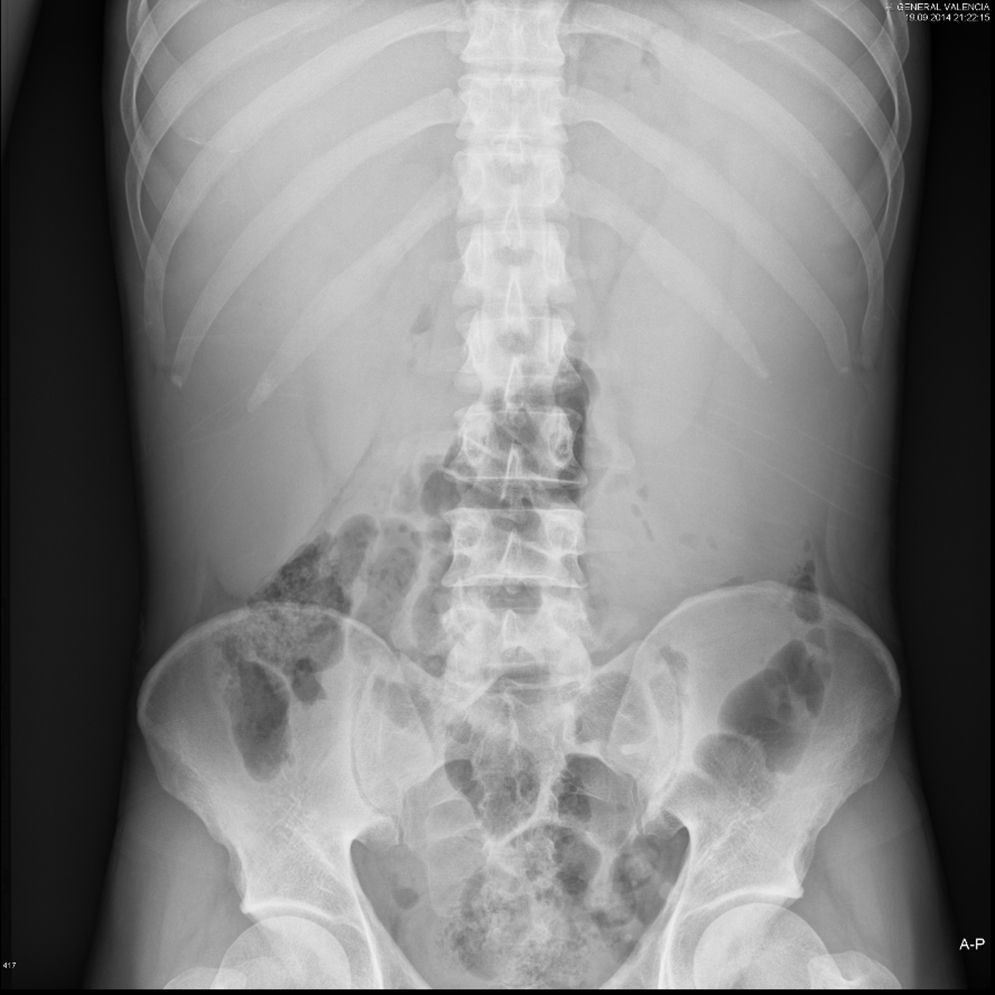
Radiografía abdominal (fig. 1): se observa hepatoesplenomegalia.
Ecografía abdominal: marcado crecimiento hepatoesplénico, con parénquima homogéneo sin lesiones focales. Eje esplenoportal con porta algo dilatada (13mm con flujos y velocidades normales). Sin crecimientos ganglionares ni líquido libre.
TAC de cuello: sin alteraciones reseñables.
TAC torácica: adenopatía de 25mm de diámetro en el eje largo de la carina.
TAC abdominopélvica: porta permeable de 14mm. Gran hepatoesplenomegalia sin lesiones focales en su interior, observándose formaciones ganglionares subcéntricas en los territorios abdominopélvicos visualizados.
Ante los hallazgos descritos (hepatoesplenomegalia, síndrome febril y bicitopenia), se ingresó al paciente en el Servicio de Hematología.
En analítica de control destaca:
Hemograma: reticulocitos 0,90% (0,5-1,85%). Poblaciones linfocitarias con leve elevación del porcentaje de linfocitos T: 86,43% (50,0-83). Resto de poblaciones dentro de la normalidad.
Hemostasia: tiempo de protrombina discretamente alargado 15,5seg (8,9-12,5), Índice de Quick 65% (75-100) e INR 1,32 (0,8-1,15). Resto de parámetros con valores dentro del rango de la normalidad.
Bioquímica sérica: ferritina 1.108μg/L (20-300); hierro 26μg/L (70-180); IST 13,3% (25-50); bilirrubina total 0,63mg/dl (0,3-1,2); GOT 117UI/L (10-35); GPT 70UI/L (10-45); GGT 213UI/L (8-55); fosfatasa alcalina 467UI/L (40-129); LDH 508/L (208-378). Resto de parámetros sin alteraciones.
Inmunología: IgG 6.110mg/dl (800-1.400); IgA 198mg/dl (100-300); IgM 509mg/dl (70-280). Proteinograma en suero: disminución de la albúmina 28,7% (55,8-66,1); α1-globulina 6,3% (7,1-11,8); β-globulina 5,4% (8,4-13,1); aumento de γ-globulina 55,5% (11,1-18,8); y cociente albúmina/globulina disminuido 0,4% (1,2-1,8) sin pico monoclonal.
Marcadores tumorales: β2-microglobulina 13.427ug/L (800-2400).
Serología microbiana: hepatitis B, hepatitis A, CMV, VEB y VIH negativos. Hemocultivos negativos. No se solicitó serología para Leishmania.
Durante su ingreso, el paciente presentó persistencia de la diaforesis diurna, sensación de plenitud posprandial, sin picos febriles.
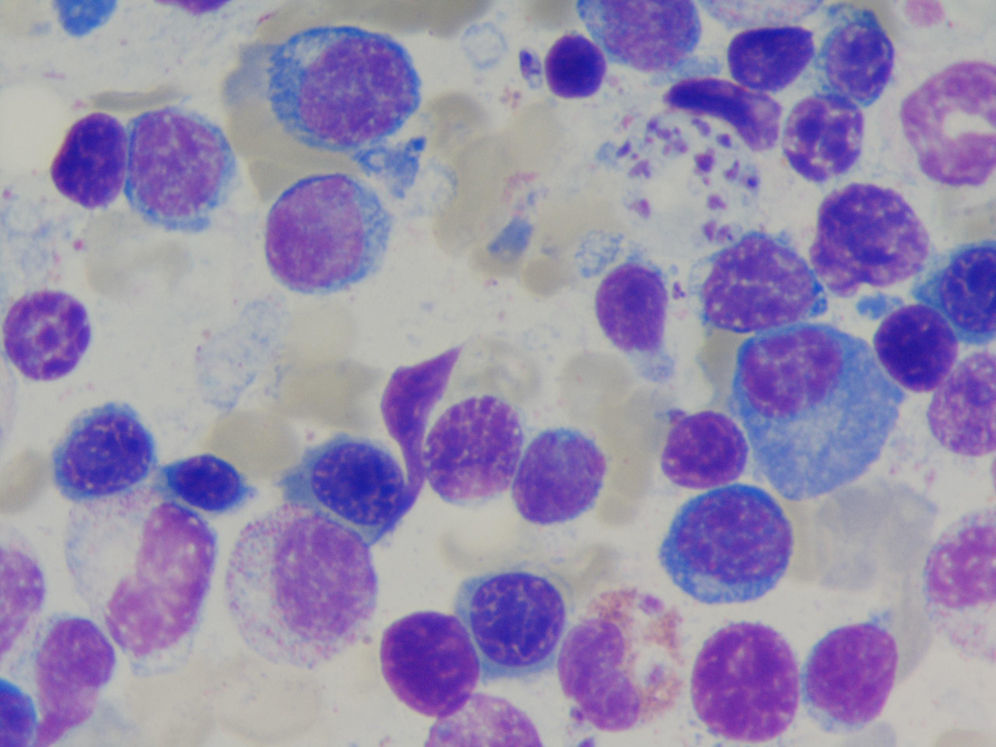
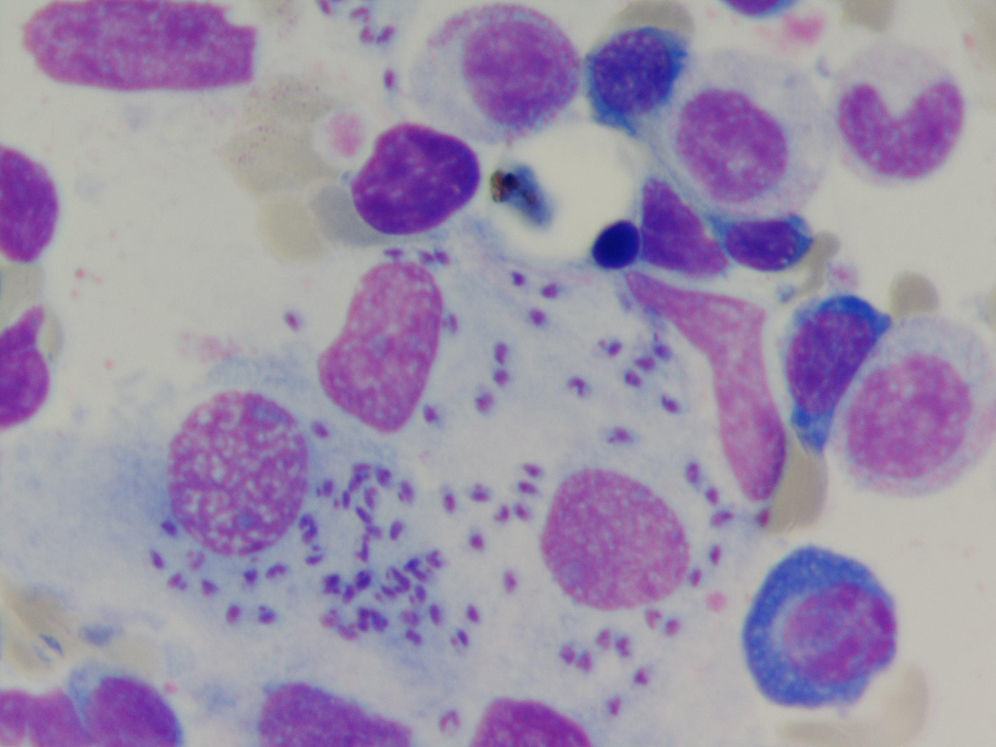
A la palpación se objetivaron pequeñas adenopatías inguinales bilaterales, que indujeron sospecha de posible linfoma. Se realizó un aspirado de médula ósea cuyo resultado puso de manifiesto la presencia de hemoparásitos tipo Leishmania, hiperplasia de las 3 series hematopoyéticas, plasmocitosis de probable origen reactivo y patrón de distribución del hierro de tipo inflamatorio. La biopsia de médula ósea demostró hipercelularidad y aumento del número de megacariocitos e infiltrado inflamatorio linfoplasmocitario disperso y moderado. Presencia de múltiples cuerpos redondeados u ovalados intracitoplásmicos en el interior de los histiocitos con Leishmania en su forma de amastigote (figs. 2 y 3).
Tras interconsulta a la unidad de infecciosas y con el diagnóstico de «LV en paciente inmunocompetente»; se pautó tratamiento con anfotericina B 300mg/24h, evolucionando favorablemente con buena tolerancia al tratamiento, remitiendo la diaforesis, el malestar general y disminuyendo el dolor en hipocondrio derecho.
Después de 5 días de tratamiento intrahospitalario, se observó mejoría de los parámetros hematimétricos (fig. 4): leucocitos 2,1×109/L (4-10,5); neutrófilos 0,6×109/L (1,3-6); manteniendo niveles de hemoglobina similares a los iniciales: 8,4g/dl (13,5-18). Plaquetas 163×109/L (135-350).
Finalmente, tras 10 días de ingreso se decidió alta hospitalaria, pautándose las siguientes 2 dosis de anfotericina B ambulatoriamente; con control analítico en el hospital de día: leucocitos 3,9×109/L (4-10,5); neutrófilos 1,7×109/L (1,3-6); 9,1g/dl (13,5-18). Plaquetas 251×109/L (135-350)].
DiscusiónNos encontramos ante un paciente que consulta por sintomatología inespecífica asociada a sensación distérmica de aproximadamente 4 semanas de evolución sin antecedentes de interés. El hallazgo de visceromegalias y los resultados analíticos iniciales objetivaron pancitopenia e hipergammaglobulinemia.
Tras la valoración del frotis de sangre periférica, se descartaron alteraciones citomorfológicas que indicaran una posible afección de origen hematológico.
De acuerdo a la clínica y estudios posteriores, se descartó causa hematológica, estableciéndose finalmente un diagnóstico de kala-azar mediante la biopsia de médula ósea.
La aspiración/biopsia de médula ósea continúa siendo el método habitual de diagnóstico en la LV clásica6, aunque cabe recalcar que los principales problemas de los estudios morfológicos son la baja sensibilidad en aquellos síndromes de baja carga parasitaria y la imposibilidad para la detección de la especie implicada, lo cual sí es posible con los métodos serológicos5,6, aunque en este caso no fueron solicitados en el momento del diagnóstico.
Según la literatura consultada, la LV tiene una menor incidencia en adultos inmunocompetentes y es característico en estos pacientes una alta positividad en pruebas serológicas y negatividad en el frotis de médula ósea7. En consecuencia, cabe destacar que nuestro paciente no presentase ningún resultado analítico indicativo de inmunosupresión, pudiendo atribuirle como factores de riesgo los considerados actualmente por la OMS2: el desplazamiento a diferentes zonas endémicas rurales, un estado nutricional deficiente, cambios ambientales y climáticos. Consideramos que ello puede condicionar que lugares no endémicos presenten una mayor incidencia de leishmaniasis y que pacientes con aparente inmunocompetencia puedan presentar formas clínicas graves de la misma. En cuanto a la evaluación de curación, no disponemos de datos por incomparecencia del paciente a consultas posteriores.
FinanciaciónDeclaramos que no existe fuente de financiación.
Conflicto de interesesDeclaramos que no existe conflicto de intereses.
Agradecemos al Servicio de Hematología su deferencia al permitirnos el acceso a los resultados de la biopsia de médula ósea del paciente objeto del caso clínico expuesto.