El objetivo ha sido describir y evaluar un nuevo protocolo de comunicación de resultados críticos en un Área Sanitaria de Andalucía.
Material y métodosSe analiza el tamaño y tipo de los valores críticos del Área Sanitaria para pacientes de Atención Primaria. Se evaluó un nuevo sistema de notificación informatizado, a tiempo real, a través de la Historia Digital de Salud Diraya, que integra el módulo de pruebas analíticas (MPA). Dicho protocolo se complementa en colaboración con la tecnología de la información (TI), con el servicio de mensajes cortos (SMS) «WebMovil» de la Junta de Andalucía.
ResultadosLos valores críticos para los pacientes de Atención Primaria representan el 26,33% del total. El número total de valores críticos para Atención Primaria fue de 138 desde noviembre 2010 a septiembre 2011. El aviso más frecuente fue por hemoglobina baja (52,17%).
El tiempo promedio de notificaciones fue de 13 min. La tasa de éxito de las notificaciones ha sido del 95,7% y se obtuvo un 0% de abandonos. En el 99,93% de los casos se constató el contacto con el enfermo y en el 98,55% la actuación médica.
ConclusionesLa comunicación por un sistema informatizado unida a la tecnología SMS demostró una reducción en el tiempo de notificación y produjo beneficios adicionales, como eliminar el riesgo de errores cuando por parte del receptor no hay una repetición de la información recibida por el laboratorio. Además, el uso de mensajes SMS asegura que a los médicos de guardia siempre les llegue la información de una forma inmediata.
To describe and evaluate a communication protocol of critical results in the context of primary care in Health Management Area.
Material and methodsWe analyze the size and type of critical values of the Health Care Area for outpatient patients. We evaluated a computerized reporting system, in real-time through Diraya Digital Health Records, which is the management and information system for health management in Andalusia and integrates the Analytical Test Unit (MPA), in connection with the Laboratory Information System (LIS). This protocol is complemented, in collaboration with the information technology (IT), by the Andalusion Regional Government Short Message Service Mobile Web (SMS), «WebMovil».
ResultsCritical values for primary care patients represent about the 26.33% of the total. The most common notice was for low hemoglobin (52.17%). The total number of critical values for primary care was 138. The average time of notification by the new protocol was 13minutes. The success rate of notifications was 95.7%, and those for abandonments 0%. In 99.93% of the cases contact was made with the patient, and medical action was taken in 98.55% of the cases.
ConclusionsThe communication by a computerized system linked to SMS technology showed a reduction in the time of notification and produced additional benefits, such as eliminating the risk of errors when the step of repetition by the receiver is not used.
Furthermore, the use of SMS ensures that doctors on-call will always get the information immediately.
El término «valor crítico», fue definido por Lundberg1, hace más de 30 años. Se refiere a los resultados de pruebas de laboratorio que deben comunicarse de forma inmediata al médico responsable del paciente, porque se considera que requieren una atención clínica urgente. Se refiere tanto a pruebas de rutina como urgentes y ha sido ampliamente implantado en los laboratorios clínicos. El desarrollo de un política de comunicación de valores críticos se ha convertido en una práctica de calidad en los procedimientos de laboratorio clínico y, en los Estados Unidos, los requisitos son específicamente descritos en las normas de las agencias de acreditación, tales como la Joint Commission on Accreditation of Healthcare Organizations (JCAHO), y el Colegio Americano de Patólogos (CAP)2. Desde 2005, la JCAHO ha publicado directrices para la comunicación de valores en «National Patient Safety Goal»3. A nivel internacional, la norma más aceptada en la comunidad de laboratorios clínicos ISO EN 15189:2007, incluye (en la cláusula 5.8.7) la inmediata notificación de un valor crítico como un requisito especial4.
En 2008, la Organización Mundial de la Salud (OMS) editó un documento de comunicación de valores críticos5 para mejorar la seguridad de la atención y facilitar el desarrollo de las políticas de seguridad del paciente y las prácticas en todos los Estados miembros, y en el que se constata que: «la comunicación precisa, efectiva y a tiempo a los profesionales sanitarios de los resultados críticos es esencial para asegurar una atención y tratamiento adecuados».
Por lo tanto, la definición y la elaboración de comunicación de los valores críticos es una fase importante del proceso de laboratorio, con el fin de informar a los profesionales al cuidado de la salud, y también para el seguimiento y la mejora de la puntualidad de los informes y la recepción de los resultados.
Numerosas publicaciones hacen referencia a la necesidad de una comunicación efectiva de las pruebas y valores críticos, por su incidencia en el diagnóstico o tratamiento6–8 y a la calidad de su selección9.
Sin embargo, no existe un consenso sobre muchas cuestiones relacionadas con los valores críticos y su comunicación. En particular, existe una gran variabilidad, tanto en la elección de las pruebas como en los límites reales críticos, en la comunicación de los valores críticos, en la presentación de los informes y en la recepción de los datos, y en la existencia de los procedimientos escritos y la documentación10.
La comunicación ineficaz se cita como uno de los eventos adversos capaces de producir daño en los pacientes11,12, y es uno de los elementos de la fase postanalítica a tener en cuenta a la hora de establecer una matriz de riesgos o un Análisis Modal de Fallos y Eventos (AMFE). De hecho, una cuestión clave en la calidad de la fase postanalítica está representada por la eficacia en la comunicación de los datos de laboratorio, en especial la comunicación de los valores críticos13.
La Unidad de Gestión Clínica de Laboratorio del Área de Gestión Sanitaria Este de Málaga-Axarquía, posee desde 2008, un protocolo de comunicación de pruebas y resultados críticos para pacientes extrahospitalarios (de consultas externas y Atención Primaria) y otra para hospitalizados (urgencias y hospitalización). Pero, especialmente en el ámbito de la Atención Primaria, factores como la falta de notificación dentro del plazo objetivo, el alto tiempo requerido para las llamadas telefónicas, la gran dispersión de los médicos responsables y el alto número de abandonos, decidieron que se plantease establecer un protocolo dotado de más efectividad. Desde finales de 2010, se estableció un protocolo nuevo para pacientes de Atención Primaria, basado en la utilización de la Historia Digital de Salud y la tecnología de la información.
En el presente estudio se analiza el tamaño y tipo de los valores críticos del Área Sanitaria para pacientes ambulatorios y la implantación del nuevo protocolo. Con este fin, se evaluó un sistema de notificación informatizado «on line», a tiempo real, a través de la Historia Digital de Salud Diraya, que es el Sistema de Gestión e Información para la gestión sanitaria en Andalucía e integra el módulo de pruebas analíticas (MPA). El MPA es un módulo centralizado y se encarga de resolver las peticiones analíticas, extracción de las muestras y recepción de los resultados desde los laboratorios donde se realicen los análisis. Este módulo MPA tiene conexión con el Sistema de Información de Laboratorio (SIL), en nuestro caso Omega 3000, receptor del área hospitalaria, el cual recibe de cada punto de extracción las muestras identificadas con la petición y genera los resultados que tiene que enviar al módulo de pruebas analíticas de Diraya.
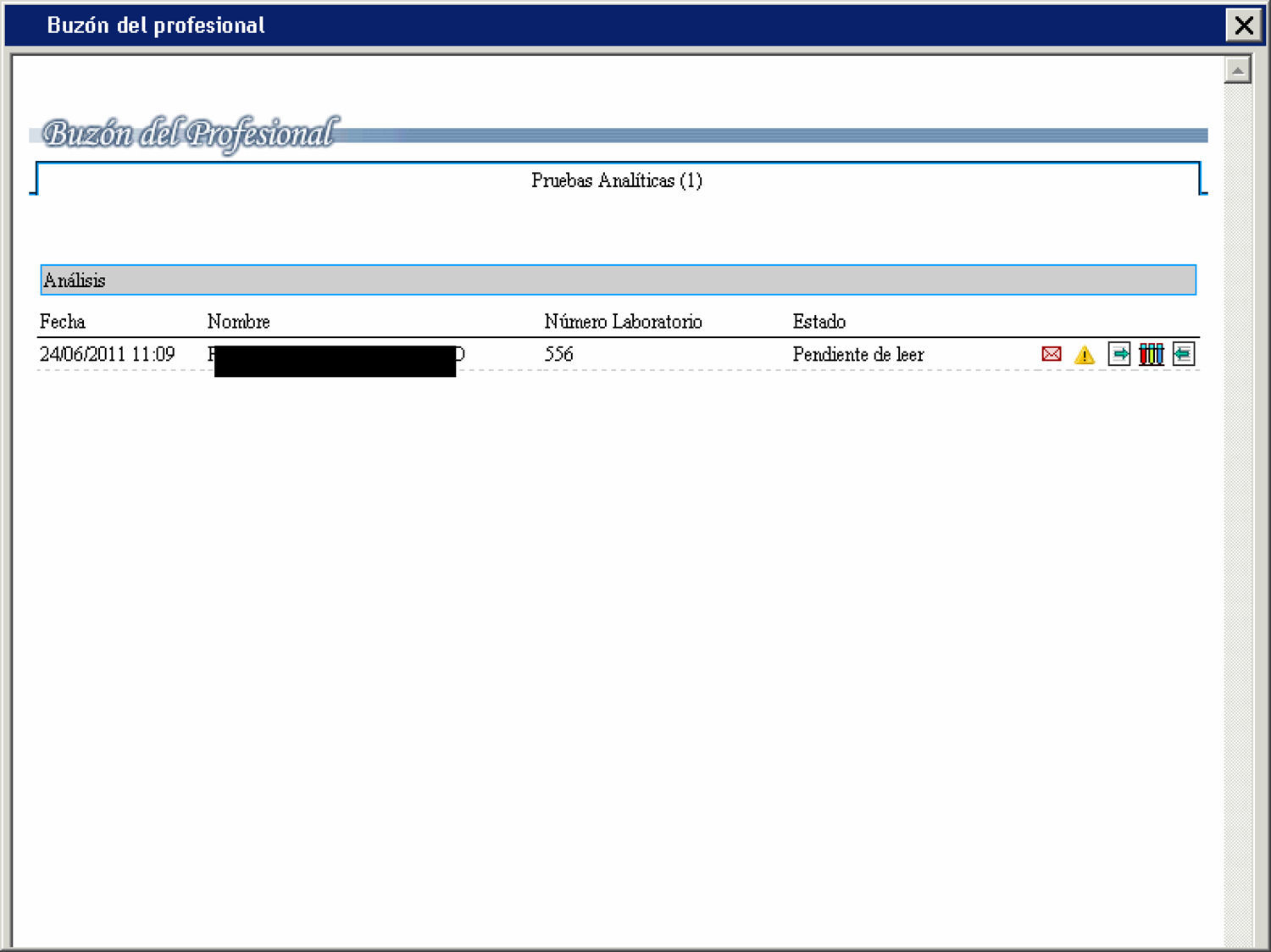
Un mensaje de alerta con un icono amarillo, en el ordenador de sobremesa, en la terminal Diraya, a tiempo real y a través del buzón del profesional, proporciona la notificación automática del valor crítico, y el profesional accede directamente a los resultados de la petición desde el mismo buzón. Se discute la eficacia del proceso antes y después del sistema de alerta informatizado.
Para mejorar la notificación oportuna y la tasa de notificaciones con éxito, dicho protocolo se complementa en colaboración con la tecnología de la información (TI), con el servicio de mensajes cortos «WebMovil» de la Junta de Andalucía (SMS).
Material y métodosA finales de 2010 se implantó el nuevo protocolo de comunicación de pruebas y resultados críticos de pacientes extrahospitalarios de Atención Primaria de la Unidad de Gestión Clínica de Laboratorio del Área de Gestión Sanitaria Este de Málaga-Axarquía. Se valoró su implantación entre noviembre 2010 a septiembre 2011.
Criterios de selección de los valores de alarma- 1.
Se tuvieron en cuenta las características del Centro: área sanitaria que abarca una población de 148.305 habitantes y un hospital tipo 4 del Sistema Sanitario Público Andaluz. Cartera de servicios adaptada al entorno.
- 2.
Se atendió también a la base de datos Diraya para conocer los procesos y programas más frecuentes a través del Programa «Diabaco».
- 3.
Se consultaron publicaciones en la literatura científica: encuestas y ejemplos concretos de listas de valores críticos6,8,13–21.
- 4.
Se establecieron comités multidisciplinares e interniveles en el Área de Gestión. Se enfocó desde una perspectiva clínica, ajustando en base a necesidades clínicas concretas del área, conociendo las limitaciones y utilizando siempre criterios médicos.
- 5.
Se estableció un grupo de trabajo dentro del laboratorio: revisando bases de datos de resultados con estudios retrospectivos sobre pacientes y estudios prospectivos sobre pacientes controlados.
- 6.
Fueron realizados estudios en la propia institución por diversas Unidades de Gestión Clínica de Atención Primaria.
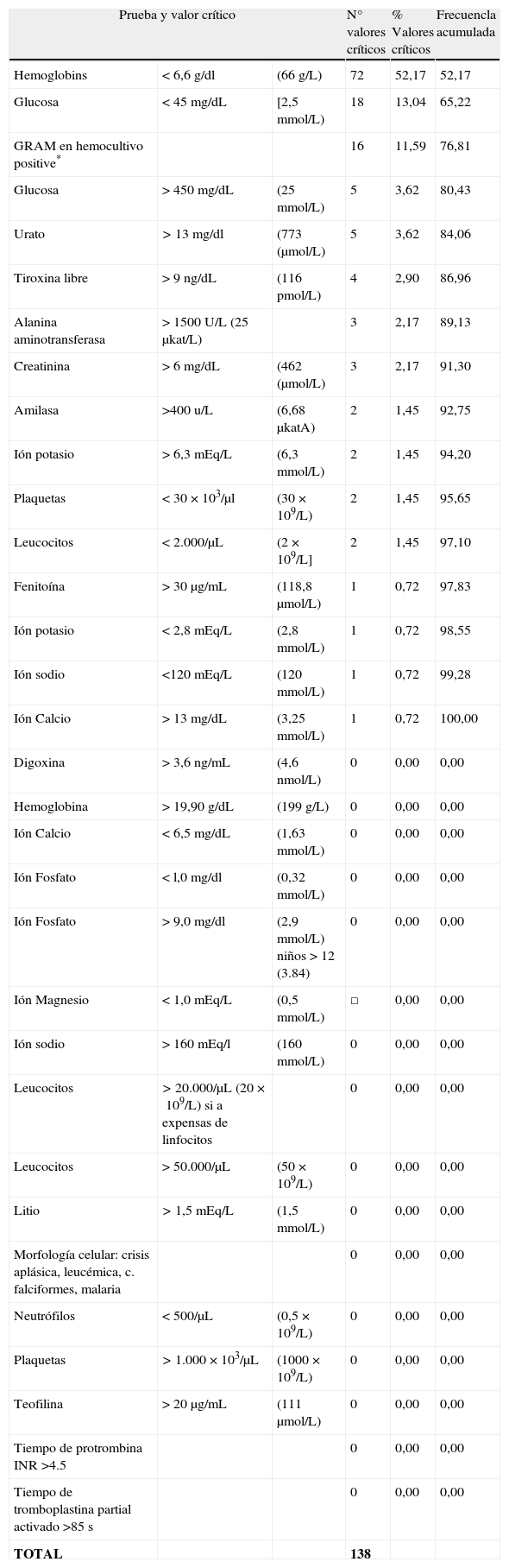
Se elaboró de esta forma un listado de pruebas y valores críticos para pacientes extrahospitalarios de Atención Primaria, definidos y consensuados con los Directores de Centros de Salud, y estos a su vez con los médicos de cada Centro13–15,17, a través de la Dirección Médica del Área (tabla 1).
Pruebas y valores críticos para pacientes de Atención Primaria
| Prueba y valor crítico | N° valores críticos | % Valores críticos | Frecuencla acumulada | ||
| Hemoglobins | < 6,6 g/dl | (66 g/L) | 72 | 52,17 | 52,17 |
| Glucosa | < 45 mg/dL | [2,5 mmol/L) | 18 | 13,04 | 65,22 |
| GRAM en hemocultivo positive* | 16 | 11,59 | 76,81 | ||
| Glucosa | > 450 mg/dL | (25 mmol/L) | 5 | 3,62 | 80,43 |
| Urato | > 13 mg/dl | (773 (μmol/L) | 5 | 3,62 | 84,06 |
| Tiroxina libre | > 9 ng/dL | (116 pmol/L) | 4 | 2,90 | 86,96 |
| Alanina aminotransferasa | > 1500 U/L (25 μkat/L) | 3 | 2,17 | 89,13 | |
| Creatinina | > 6 mg/dL | (462 (μmol/L) | 3 | 2,17 | 91,30 |
| Amilasa | >400 u/L | (6,68 μkatA) | 2 | 1,45 | 92,75 |
| Ión potasio | > 6,3 mEq/L | (6,3 mmol/L) | 2 | 1,45 | 94,20 |
| Plaquetas | < 30×103/μl | (30×109/L) | 2 | 1,45 | 95,65 |
| Leucocitos | < 2.000/μL | (2×109/L] | 2 | 1,45 | 97,10 |
| Fenitoína | > 30 μg/mL | (118,8 μmol/L) | 1 | 0,72 | 97,83 |
| Ión potasio | < 2,8 mEq/L | (2,8 mmol/L) | 1 | 0,72 | 98,55 |
| Ión sodio | <120 mEq/L | (120 mmol/L) | 1 | 0,72 | 99,28 |
| Ión Calcio | > 13 mg/dL | (3,25 mmol/L) | 1 | 0,72 | 100,00 |
| Digoxina | > 3,6 ng/mL | (4,6 nmol/L) | 0 | 0,00 | 0,00 |
| Hemoglobina | > 19,90 g/dL | (199 g/L) | 0 | 0,00 | 0,00 |
| Ión Calcio | < 6,5 mg/dL | (1,63 mmol/L) | 0 | 0,00 | 0,00 |
| Ión Fosfato | < l,0 mg/dl | (0,32 mmol/L) | 0 | 0,00 | 0,00 |
| Ión Fosfato | > 9,0 mg/dl | (2,9 mmol/L) niños > 12 (3.84) | 0 | 0,00 | 0,00 |
| Ión Magnesio | < 1,0 mEq/L | (0,5 mmol/L) | □ | 0,00 | 0,00 |
| Ión sodio | > 160 mEq/l | (160 mmol/L) | 0 | 0,00 | 0,00 |
| Leucocitos | > 20.000/μL (20×109/L) si a expensas de linfocitos | 0 | 0,00 | 0,00 | |
| Leucocitos | > 50.000/μL | (50×109/L) | 0 | 0,00 | 0,00 |
| Litio | > 1,5 mEq/L | (1,5 mmol/L) | 0 | 0,00 | 0,00 |
| Morfología celular: crisis aplásica, leucémica, c. falciformes, malaria | 0 | 0,00 | 0,00 | ||
| Neutrófilos | < 500/μL | (0,5×109/L) | 0 | 0,00 | 0,00 |
| Plaquetas | > 1.000×103/μL | (1000×109/L) | 0 | 0,00 | 0,00 |
| Teofilina | > 20 μg/mL | (111 μmol/L) | 0 | 0,00 | 0,00 |
| Tiempo de protrombina INR >4.5 | 0 | 0,00 | 0,00 | ||
| Tiempo de tromboplastina partial activado >85 s | 0 | 0,00 | 0,00 | ||
| TOTAL | 138 | ||||
INR: cociente internacional normalizado.
Tras la validación del resultado crítico por el facultativo, una vez agotado el protocolo de actuación frente a un resultado crítico antes de su emisión14, se genera a tiempo real un mensaje de alerta a Diraya, cuyo módulo MPA está integrado con el SIL.
Dicho mensaje aparece en la Historia Digital de Salud, en la terminal del puesto de trabajo, en el buzón del profesional, generando un mensaje de alarma simbolizado con un triángulo amarillo, que contiene un signo de admiración (si situamos el cursor encima nos indica que hay resultados con valores críticos) (fig. 1).
Paralelamente se crea un SMS a través de la aplicación corporativa «WebMovil» a través de intranet, a los móviles de los siguientes profesionales, cuya responsabilidad fue establecida de forma consensuada entre el laboratorio y las direcciones de los Centros de Salud:
- -
Director del Centro de Salud.
- -
Coordinador de Enfermería del Centro.
- -
Médico de guardia.
De conformidad con la ley de protección de datos, los mensajes SMS incluyen los códigos adecuados para la identificación del paciente (historia y número de petición laboratorio), médico responsable, el analito con el valor crítico, el facultativo responsable de la validación, y cómo puede confirmar la recepción. Así mismo, se solicita al receptor que confirme la puesta en contacto con el enfermo.
Se han elegido estos 3 números de teléfono corporativos, como receptores de los mensajes SMS, porque implican un alto nivel de seguridad de notificación, ya que anteriormente se producían retrasos en la comunicación si un médico no estaba disponible en el Centro o su número de teléfono móvil no estaba disponible o no se encontraba. Ello conllevaba un alto número de fallos en la comunicación de los resultados. Al mismo tiempo, se genera en el SIL una prueba trazadora no imprimible de «aviso crítico».
Mecanismos de confirmación- 1.
Confirmación por parte de la aplicación «WebMovil» de la recepción.
- 2.
Respuesta al SMS de los 3 profesionales (al menos uno) de la recepción del aviso.
- 3.
Confirmación a través de Diraya de que los resultados han sido leídos en el listado de peticiones, petición en cuestión, pestaña de resultados y que ha sido señalada la marca «informe leído», tras el aviso por buzón.
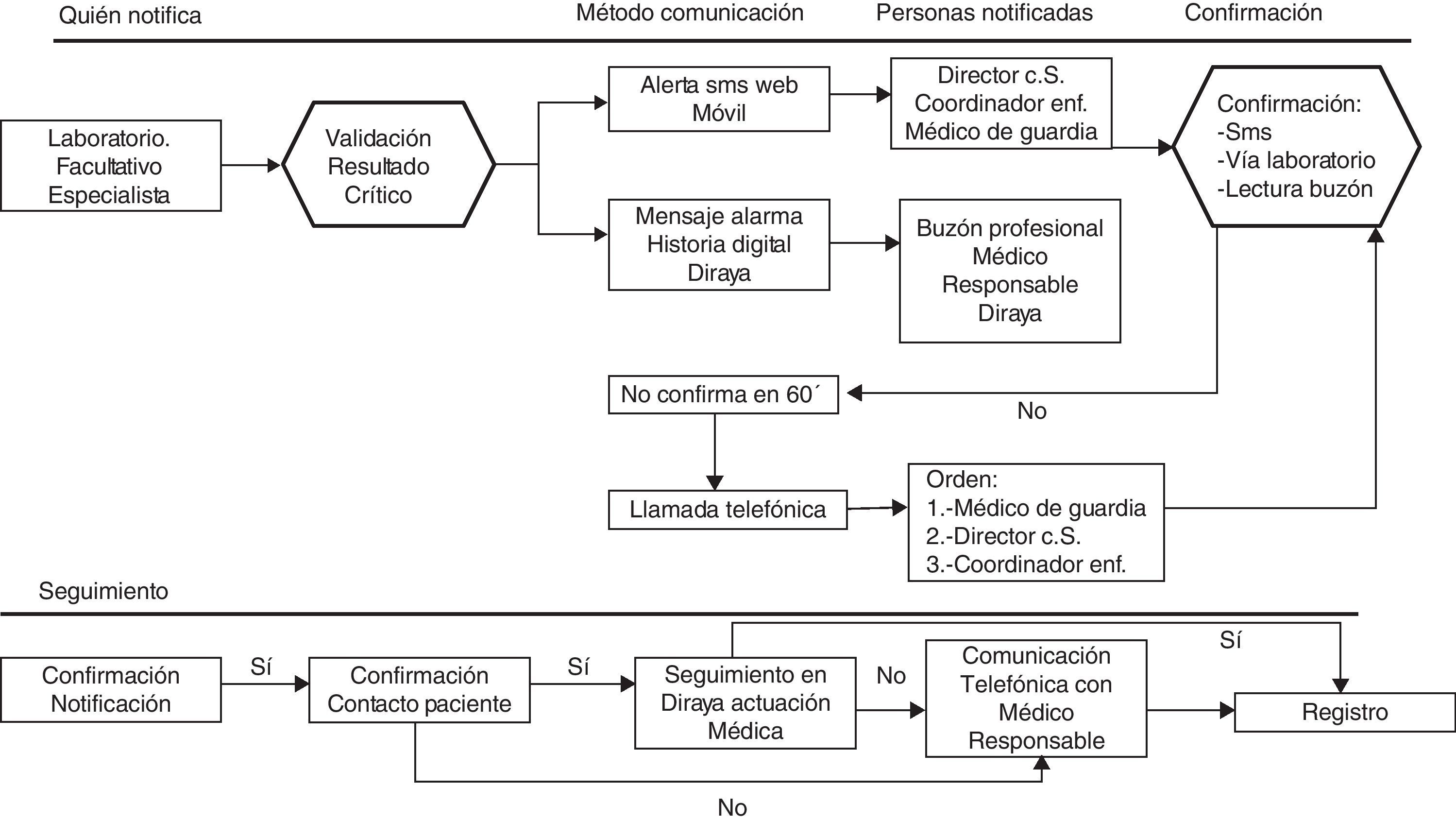
- 4.
Llamada desde Laboratorio por teléfono a los 3 profesionales citados en los casos de notificaciones sin éxito: el límite se calculó teniendo en cuenta un lapso de tiempo de una hora desde la detección del valor crítico en cuestión. Si ninguno de los mecanismos de confirmación ha funcionado, antes de que hayan transcurrido 60 min desde la notificación, el aviso se realiza por llamada telefónica a los profesionales antes mencionados, en el orden indicado en la figura 2. En estos casos, y para considerar correcta una comunicación se siguen las recomendaciones de la Joint Commission on Acreditation of Healthcare Organizations (JCAHO) en sus «National Patient Safety Goal» (NPSG.02.03.01: «Improve the effectiveness of Communication among caregivers»)3. El interlocutor se identificará claramente, y el proceso de comunicación incluirá siempre y como mínimo el número de historia, nombre del paciente, dato crítico y su resultado. En todos los casos de notificación oral es necesario que se confirme la recepción correcta de la información por parte de la persona con la que se contacta. Para ello, esta debe tomar nota y repetir a su informante la información que ha captado, lo que se ha denominado read-back22,23.
- 5.
Posterior confirmación de que se ha contactado con el paciente si no ha sido notificada por alguno de los 3 responsables.
- 6.
Seguimiento y confirmación en la Historia Digital Diraya de la actuación médica.
- 7.
Si no hay registro en Diraya, se localiza telefónicamente al médico responsable.
- 8.
Se procede a realizar un registro de calidad con todos los datos.
La figura 2 resume todo el protocolo del sistema de notificación y del seguimiento.
Documentación de la notificaciónEl personal del laboratorio debe documentar todas las notificaciones, incluyendo los intentos fallidos. Se realiza un doble registro, como documento de calidad:
- 1.
En el SIL (Omega 3000) se genera una prueba «aviso resultado crítico» en la solicitud objeto del resultado crítico. En ella se constatan la identificación de la persona que realiza la comunicación y de la persona que la recibe, la comunicación de la recepción, la confirmación de la recepción correcta por parte de esta o si se ha necesitado comunicar por teléfono, read-back, el medio por el que se notificó y, si no se ha conseguido la comunicación, una explicación2,19. En la aplicación «WebMovil», además del móvil de aviso, queda registrado fecha, hora, persona comunicada, persona comunicante, historia y número de petición, valor crítico y médico responsable.
- 2.
La notificación queda recogida en un registro (un documento de calidad), junto con la fecha, la hora de la llamada, la identificación del paciente, código de barras, la ubicación, resultado de la prueba, el médico que comunica el valor crítico, y el destinatario de la información. Igualmente, el responsable de calidad, cumplimenta la confirmación del contacto con el médico responsable, el registro de actuación en la Historia Electrónica, y la actuación médica, con la confirmación o cambio de tratamiento, derivaciones a Especialista, Urgencias u Hospitalización.
Se establecieron como indicadores el número de comunicaciones realizadas, el tiempo de demora de la comunicación y si el posible retraso ha podido generar algún efecto adverso. Así mismo, se reflejó el porcentaje de avisos en los que se confirmó el contacto con paciente y la actuación médica. También se establecieron los siguientes indicadores:
- -
Número de avisos por magnitud.
- -
Tiempo de respuesta total y en cada fase.
- -
Tanto por ciento de abandonos (casos en los que no se llega a contactar con el médico, que puede considerarse adecuado hasta el 10%)24.
El seguimiento se ha realizado siguiendo escalonadamente los siguientes pasos:
Consulta en la Historia Digital Diraya, desde laboratorio, si habido actuación médica. Si no hay registro se contacta con el médico responsable y se constata si ha habido actuación y las causas por las que no se registró.
Finalmente se cumplimentan los registros con la información referida al registro en la Historia Digital y la actuación médica.
Recopilación de datos y análisis estadísticoLos datos informados en el presente estudio se obtuvieron de los informes generados por el SIL y exportados a Microsoft® Excel® (Microsoft®, Redmond, WA). Los análisis estadísticos se realizaron utilizando el software MedCalc®, versión 9.6.4.0 (MedCalc® Software, Mariakerke, Bélgica).
ResultadosDurante el período de estudio se realizaron un total de 524 avisos críticos en el área, sobre un total de 1.435.704 procedimientos. De ellos, 138 avisos correspondieron a Atención Primaria (sobre 707.174 procedimientos). Los valores críticos en Atención Primaria representan el 26,33% del total.
La prevalencia de los valores críticos para toda el área fue de 0,036/100 y para Atención Primaria de 0,02/100.
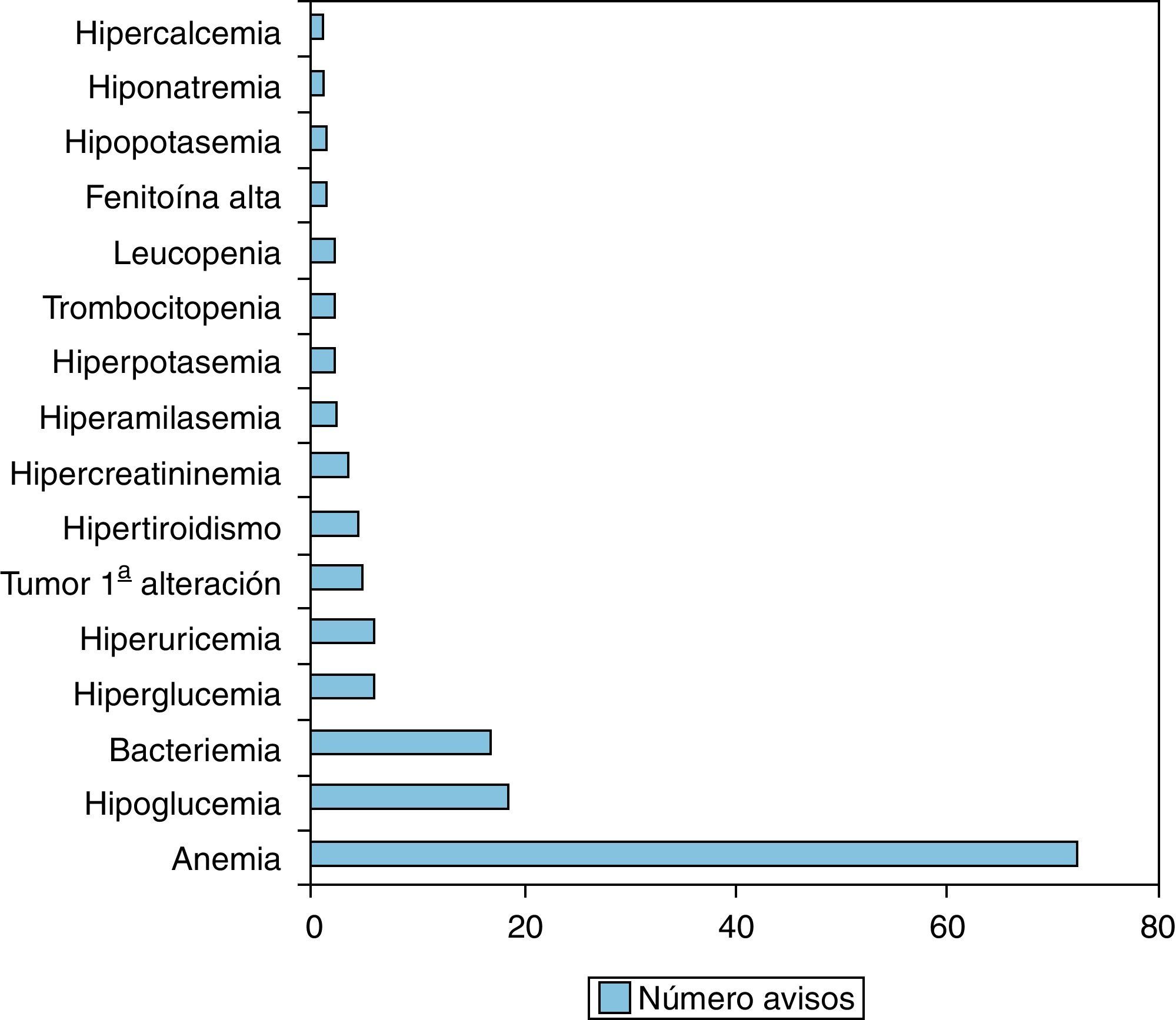
El aviso más frecuente ha sido por hemoglobina baja (n=72; 52,17%), seguido de hipoglucemia (n=18; 13,04%) y bacteriemia, localizada en hemocultivos obtenidos en Urgencias, con posterior remisión del paciente a su domicilio (n=16; 11,59%) hiperglucemia e hiperuricemia (n=5; 3,62%) (fig. 3). La tabla 1 muestra las pruebas y valores críticos, así como la frecuencia para los pacientes ambulatorios.
Se ha revisado el proceso antes y después de la puesta en marcha del sistema de notificación informatizada con SMS, y se realizó una evaluación de las mejoras logradas con esta tecnología. Los valores críticos observados durante el período de estudio con el nuevo sistema de notificación se compararon con los observados en el mismo período anterior, cuando se realizó la notificación por teléfono. Se calculó el tiempo necesario para la comunicación. El tiempo medio de notificación mediante el sistema anterior con llamada telefónica fue de 30 min, teniendo en cuenta el tiempo total (búsqueda del número de teléfono, marcaje, localización del médico responsable, transmisión de la información, y la repetición). Más del 40% de las notificaciones no tuvieron éxito (es decir, la notificación se realizó después de un intervalo mayor de una hora).
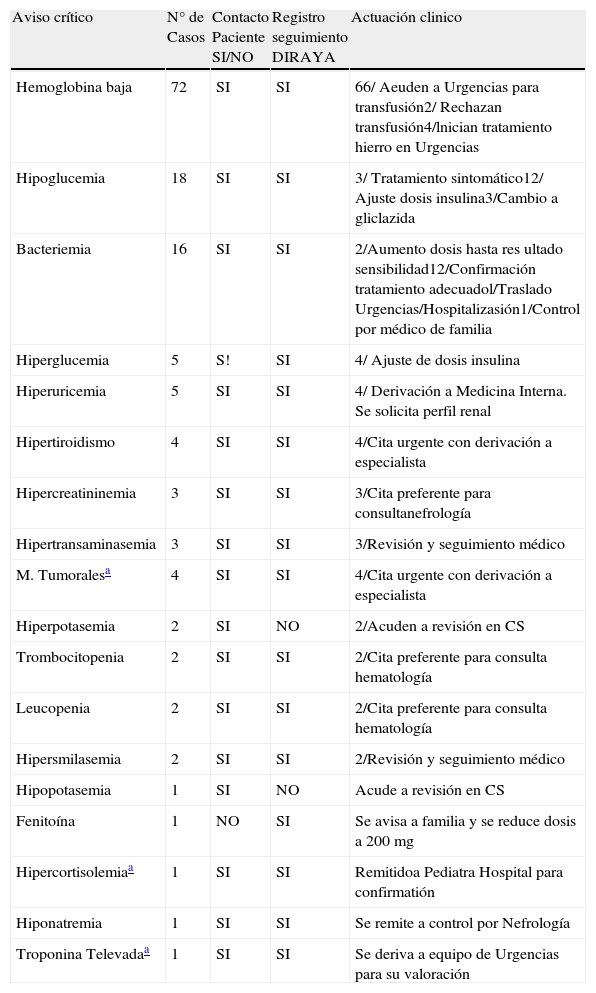
El tiempo promedio de notificaciones por el nuevo protocolo fue de 13 min, teniendo en cuenta el tiempo total para la recepción de la alerta y la confirmación. La tasa de éxito de las notificaciones ha sido del 95,7% y se obtuvo un 0% de abandonos, entendiéndose como tales aquellas notificaciones en las que no se puede localizar al médico. En el 4,3% de los casos la notificación se realizó más allá de los 60 min. En el 99,93% de los casos se confirmo el contacto con el paciente y en el 98,55% se confirmó el registro de actuación en la Historia Digital. La tabla 2 muestra el seguimiento de la actuación médica en cada tipo de valor crítico notificado.
Avisos críticos y seguimiento de la actuación médica
| Aviso crítico | N° de Casos | Contacto Paciente SI/NO | Registro seguimiento DIRAYA | Actuación clinico |
| Hemoglobina baja | 72 | SI | SI | 66/ Aeuden a Urgencias para transfusión2/ Rechazan transfusión4/lnician tratamiento hierro en Urgencias |
| Hipoglucemia | 18 | SI | SI | 3/ Tratamiento sintomático12/ Ajuste dosis insulina3/Cambio a gliclazida |
| Bacteriemia | 16 | SI | SI | 2/Aumento dosis hasta res ultado sensibilidad12/Confirmación tratamiento adecuadol/Traslado Urgencias/Hospitalizasión1/Control por médico de familia |
| Hiperglucemia | 5 | S! | SI | 4/ Ajuste de dosis insulina |
| Hiperuricemia | 5 | SI | SI | 4/ Derivación a Medicina Interna. Se solicita perfil renal |
| Hipertiroidismo | 4 | SI | SI | 4/Cita urgente con derivación a especialista |
| Hipercreatininemia | 3 | SI | SI | 3/Cita preferente para consultanefrología |
| Hipertransaminasemia | 3 | SI | SI | 3/Revisión y seguimiento médico |
| M. Tumoralesa | 4 | SI | SI | 4/Cita urgente con derivación a especialista |
| Hiperpotasemia | 2 | SI | NO | 2/Acuden a revisión en CS |
| Trombocitopenia | 2 | SI | SI | 2/Cita preferente para consulta hematología |
| Leucopenia | 2 | SI | SI | 2/Cita preferente para consulta hematología |
| Hipersmilasemia | 2 | SI | SI | 2/Revisión y seguimiento médico |
| Hipopotasemia | 1 | SI | NO | Acude a revisión en CS |
| Fenitoína | 1 | NO | SI | Se avisa a familia y se reduce dosis a 200 mg |
| Hipercortisolemiaa | 1 | SI | SI | Remitidoa Pediatra Hospital para confirmatión |
| Hiponatremia | 1 | SI | SI | Se remite a control por Nefrología |
| Troponina Televadaa | 1 | SI | SI | Se deriva a equipo de Urgencias para su valoración |
CS.: Centro de Salud.
Existe un amplio consenso de que los errores en la comunicación de resultados de las pruebas son frecuentes y potencialmente peligrosos, y varios grupos han definido las directrices y estrategias útiles para mejorar la comunicación de valores críticos25,26. Kuperman et al.27 observaron que, cuando los médicos reciben una adecuada notificación de los valores críticos, el tiempo de la terapia disminuyó un 11% y el tiempo medio para la resolución de un proceso fue un 29% más corto. En otro estudio, Kuperman et al.28 demostraron que un sistema de alerta automática reduce el tiempo para instaurar un tratamiento adecuado. En nuestro medio, la comunicación informatizada unida a la tecnología SMS demostró una reducción en el tiempo de notificación y produjo unos beneficios adicionales. En este aspecto coincidimos con los datos de otros estudios similares24,28. Se elimina el riesgo de errores que se producen en la notificación telefónica y la identificación del paciente, e información de la prueba y su valor cuando no se utiliza el paso de la repetición.
Los datos disponibles en la literatura indican una tasa de error del 3,5% para todas las llamadas telefónicas hechas desde los laboratorios29. El uso de la Historia Digital y el servicio SMS es, por tanto, de crucial importancia en la reducción de la tasa de error en la comunicación. La comunicación informatizada y por SMS no requiere la repetición a los informantes, ya que garantiza una comunicación fiable y la interpretación de los resultados. Además, el uso de mensajes SMS asegura que a los médicos de guardia siempre les llegue la información de una forma inmediata30.
Se ha conseguido que el tiempo promedio de notificaciones por el nuevo protocolo sea de 13 min, frente a los 30 del sistema tradicional. La tasa de éxito de las notificaciones ha sido del 95,7% y se obtuvo un 0% de abandonos. Actualmente el sistema de notificación SMS está implantado también en nuestra Área a nivel de hospitalización, pero los mayores beneficios se han obtenido a nivel de Atención Primaria, por la dificultad ya comentada en la localización telefónica del médico en este ámbito. Está descrito que las mayores demoras se producen en la comunicación a pacientes ambulatorios o en casos en que no se dispone de información sobre el médico o el servicio peticionario14.
En la actualidad, la información informatizada de los valores críticos y el uso de la tecnología de la información cumple con los requisitos de acreditación y el médico tiene el potencial de mejorar la seguridad del paciente. Una mejor comunicación, garantizando la notificación correcta de los resultados importantes como los valores críticos, es clave para mejorar los resultados del paciente.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este trabajo recibió el III Premio AEFA a la Calidad e Innovación 2011.