Las complicaciones cardio y cerebrovasculares mayores son la principal causa de morbimortalidad en los pacientes intervenidos de cirugía no cardíaca1. Entre ellas, la más frecuente es el infarto agudo de miocardio (IAM), con una incidencia del 3-5%, seguido de la muerte por causa vascular, con una incidencia del 1,4%, y del paro cardíaco no fatal y el accidente cerebrovascular, con incidencias del 0,5% para ambos1. En nuestra población, la tasa de complicaciones cardio y cerebrovasculares mayores se aproxima al 4,5%, como fue demostrado por el estudio ANESCARDIOCAT, realizado en el año 2011 en diferentes hospitales de Cataluña2.
La etiopatogenia del IAM perioperatorio es actualmente un importante tema de debate. Se proponen 2 mecanismos principales. El primero de ellos es la formación de un trombo en la arteria coronaria debido al estado inflamatorio y de hipercoagulabilidad inducidos por el estrés quirúrgico y la lesión tisular3. El segundo es debido a un desequilibrio entre la oferta y la demanda de oxígeno por parte del miocardio4. La respuesta fisiológica al estrés quirúrgico, que persiste varios días después de la intervención, aumenta el consumo de oxígeno, mientras que la hipotensión, la anemia, la hipoxia o la hipovolemia, disminuyen su aporte.
Por tanto, las herramientas terapéuticas destinadas a prevenir la aparición de complicaciones isquémicas miocárdicas en los pacientes intervenidos de cirugía no cardíaca deben ir dirigidas a evitar la puesta en marcha de estos mecanismos y/o sus consecuencias.
Para evitar la respuesta fisiológica al estrés quirúrgico, el uso de betabloqueantes es, a día de hoy, una de las estrategias más controvertidas. El estudio PeriOperative ISchemic Evaluation (POISE)-11 propuso el tratamiento con metoprolol perioperatorio para la disminución de eventos isquémicos miocárdicos, y aunque los resultados demostraron una disminución significativa de los IAM en el grupo que recibió metoprolol, también se observó un aumento de la mortalidad y de los accidentes cerebrovasculares en este grupo, en relación con un mayor número de episodios de hipotensión arterial clínicamente significativa.
A raíz de estos resultados y de metaanálisis recientes5 que muestran que los betabloqueantes incrementan en un 27% el riesgo de muerte por cualquier causa a 30 días de la cirugía, se han revisado recientemente las recomendaciones en las guías de práctica clínica6,7.
El estudio POISE-28, cuyos resultados han sido publicados recientemente en The New England Journal of Medicine, propone actuar sobre los 2 mecanismos potencialmente implicados en el IAM perioperatorio. Para ello evaluó de forma separada la eficacia del ácido acetilsalicílico (AAS) frente al placebo, y de la clonidina frente al placebo, en relación con el IAM y la muerte a los 30 días de la cirugía no cardíaca. También evaluó la seguridad en cuanto a riesgo de sangrado (AAS) y de hipotensión (clonidina).
El AAS, debido a su efecto antiagregante plaquetario, ha demostrado reducir la incidencia de reinfartos, de mortalidad por causas cardiovasculares y de mortalidad global en la población con enfermedad ateroesclerótica o en alto riesgo de padecerla9. Sin embargo, su beneficio no está tan claro en pacientes de alto riesgo sometidos a cirugía no cardíaca, y las recomendaciones sobre su manejo en el perioperatorio son variables según la sociedad científica que consultemos (americana, europea, española)6,7,10.
La clonidina, como agonista alfa-2 que actúa sobre los receptores centrales y presinápticos inhibiendo la descarga de norepinefrina, puede reducir el flujo simpático central.
Metodología del estudio PeriOperative ISchemic Evaluation 2El estudio POISE-2 es un ensayo internacional, aleatorizado, controlado y doble ciego en el que se han incluido 10.010 pacientes de 23 países. En España se han seleccionado un total de 538 pacientes entre los 8 centros colaboradores: Hospital General Universitario Gregorio Marañón, Hospital Universitario Fundación de Alcorcón, Hospital Universitario de La Princesa (Madrid), Hospital Universitari Vall d’Hebron, Hospital Clínic, Hospital de Sant Pau, Fundación Puigvert (Barcelona) y Hospital de Donostia (San Sebastián).
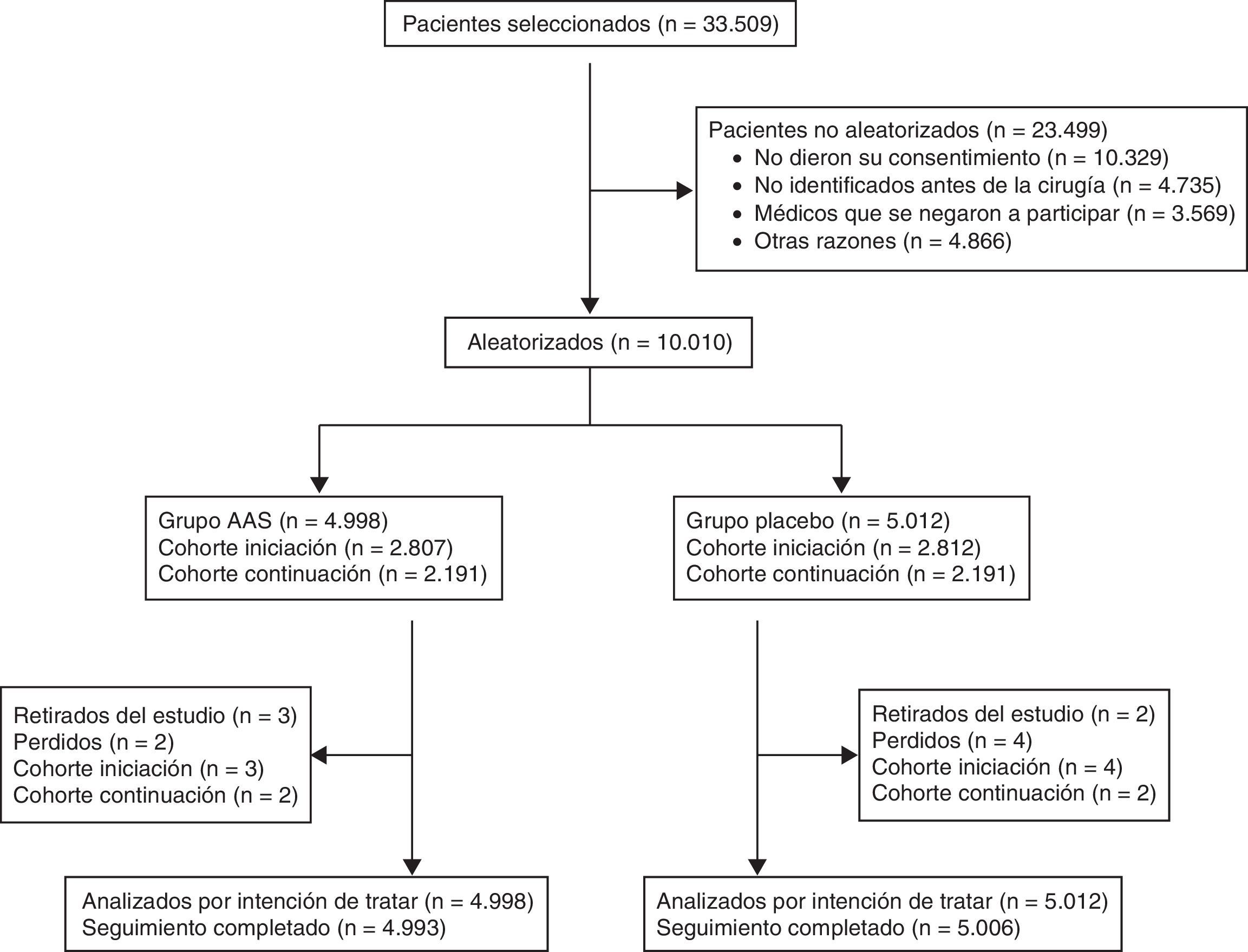
Se incluyeron pacientes mayores de 45 años con enfermedad vascular conocida y/o con factores de riesgo cardiovascular intervenidos de cirugía mayor no cardíaca. Los criterios de inclusión y de exclusión se muestran en la tabla 1. Los pacientes fueron clasificados según si no habían tomado nunca AAS (cohorte iniciación) o si ya tomaban AAS crónicamente (cohorte continuación). A este último grupo de pacientes se les pidió que suspendieran el tratamiento con AAS los 3 días previos a la cirugía. Los pacientes fueron aleatorizados en 4 grupos de tratamiento: 1) AAS más clonidina; 2) AAS placebo más clonidina; 3) AAS más clonidina placebo, y 4) AAS placebo más clonidina placebo (fig. 1).
Criterios de inclusión y exclusión de pacientes en el estudio POISE-2
| Criterios de inclusión. Pacientes intervenidos de cirugía no cardíaca que cumplían: |
| 1. Edad≥45 años |
| 2. Ingreso hospitalario al menos una noche después de la cirugía |
| 3. Que cumplan uno de los siguientes 5 criterios: |
| A. Historia de enfermedad coronaria |
| B. Historia de enfermedad arterial periférica |
| C. Historia de accidente cerebrovascular |
| D. Intervención de cirugía mayor |
| E. Al menos 3 de los siguientes 9 criterios: |
| i. Edad≥70 años |
| ii. Intervención de cirugía mayor: intraperitoneal, intratorácica, retroperitoneal o cirugía mayor ortopédica |
| iii. Historia de insuficiencia cardíaca congestiva |
| iv. Historia de accidente isquémico transitorio |
| v. Diabetes en tratamiento con antidiabéticos orales o insulina |
| vi. Historia de hipertensión arterial |
| vii. Creatinina sérica preoperatoria>175μmol/L (>2,0mg/dL) |
| viii. Fumador en los últimos 2 años |
| ix. Intervención quirúrgica urgente o emergente |
| Criterios de exclusión. Se excluyeron los pacientes que cumplieran alguno de los siguientes criterios: |
| 1. Hipersensibilidad o alergia conocida al ácido acetilsalicílico o clonidina |
| 2. Consumo de ácido acetilsalicílico en las 72h previas a la cirugía |
| 3. Presión arterial sistólica<105mmHg |
| 4. Frecuencia cardíaca<55lpm o bloqueo auriculoventricular de segundo o tercer grado, en paciente sin marcapasos definitivo |
| 5. Úlcera péptica activa o sangrado intestinal en las últimas 6 semanas |
| 6. Hemorragia intracraneal en los 6 meses previos a la cirugía |
| 7. Hemorragia subaracnoidea o hematoma epidural en los 6 meses previos a la cirugía |
| 8. Stent coronario farmacoactivo colocado en el último año previo a la cirugía |
| 9. Stent coronario convencional colocado en las 6 semanas previas a la cirugía |
| 10. Tratamiento con tienopiridina o ticagrelor en las 72h previas a la cirugía o intención de utilizarlas durante los primeros 7 días después de la cirugía |
| 11. Tratamiento con agonistas alfa-2, alfametildopa, inhibidores de monoaminaoxidasa o reserpina antes de la cirugía |
| 12. Plan de usar dosis terapéuticas de anticoagulación durante los 3 primeros días después de la cirugía |
| 13. Cirugía prevista: intracraneal, endarterectomía carotídea o cirugía de retina |
| 14. Rechazo a participar en el estudio POISE-2 |
| 15. Pacientes ya aleatorizados previamente en el estudio POISE-2 |
La primera dosis de AAS o AAS placebo fue de 200mg y fue administrada 2h antes del inicio de la cirugía, y continuada a dosis de 100mg/d durante 30 días en la cohorte iniciación, y durante 7 días en la cohorte continuación; estos últimos suspendieron la medicación del estudio (AAS o AAS placebo) y retomaron su dosis de AAS habitual a partir del séptimo día.
La dosis de 200mg de AAS preoperatoria que se administró fue justificada por la necesidad de cubrir el efecto antitrombótico causado por la retirada del AAS 3 días antes.
En cuanto a la clonidina o clonidina placebo, se administró 0,2mg por vía oral y en forma de parche cutáneo de liberación prolongada antes de la cirugía. El parche cutáneo liberaba 0,2 mg de clonidina diarios, empezaba a actuar a partir de las 24 h de su aplicación, y se mantuvo durante 72 h postoperatorias.
ResultadosDe los pacientes seleccionados, el 39% fueron intervenidos de cirugía ortopédica y traumatología, el 27% de cirugía general, el 17% de cirugía ginecológica o urología, el 6% de cirugía vascular, y el 11% restante correspondió a otras cirugías, siendo el 78% de los pacientes intervenidos de cirugía mayor.
Resultados con ácido acetilsalicílicoLos resultados mostraron que el tratamiento con AAS antes de la cirugía y en el periodo posoperatorio no tuvo un efecto significativo sobre la frecuencia de muerte o IAM en los primeros 30 días tras la cirugía con respecto al placebo (7 vs. 7,1%; hazard ratio [HR] 0,99; IC 95% 0,86-1,15; p=0,92). Al analizar los resultados por separado tampoco hubo diferencias entre la cohorte iniciación, 5.628 pacientes (HR 0,99; IC 95% 0,81-1,21; p=0,92) y la cohorte continuación, 4.382 pacientes (HR 1; IC 95% 0,81-1,23; p=0,97). No hubo un efecto significativo de la clonidina sobre los resultados de comparar AAS con placebo.
Un tercio de los pacientes del estudio (3.271 pacientes) presentaban enfermedad cardiovascular conocida, del tipo cardiopatía isquémica, enfermedad arterial periférica o accidente cerebrovascular, y recibían AAS como profilaxis secundaria.
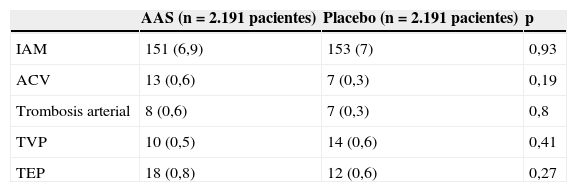
La retirada del AAS (ya fuera solo antes de la cirugía o antes y durante 7 días posoperatorios en los que recibieron placebo), en el grupo de pacientes de la cohorte de continuación, no aumentó el riesgo de complicaciones trombóticas (tabla 2).
Efectos del ácido acetilsalicílico sobre complicaciones trombóticas a los 30 días de la cirugía en la cohorte de continuación (n=4.382)
| AAS (n=2.191 pacientes) | Placebo (n=2.191 pacientes) | p | |
|---|---|---|---|
| IAM | 151 (6,9) | 153 (7) | 0,93 |
| ACV | 13 (0,6) | 7 (0,3) | 0,19 |
| Trombosis arterial | 8 (0,6) | 7 (0,3) | 0,8 |
| TVP | 10 (0,5) | 14 (0,6) | 0,41 |
| TEP | 18 (0,8) | 12 (0,6) | 0,27 |
ACV: accidente cerebrovascular; AAS: ácido acetilsalicílico; IAM: infarto agudo de miocardio; TEP: tromboembolismo pulmonar; TVP: trombosis venosa profunda.
Datos expresados como n (%).
En el análisis de subgrupos tampoco se observaron diferencias entre el efecto del AAS y el placebo sobre la mortalidad y el IAM, cuando se evaluó: 1) el tipo de cirugía (vascular o no); 2) la presencia o no de enfermedad vascular conocida; 3) el riesgo quirúrgico mediante la escala Revised Cardiac Risk Index, y 4) la cohorte a la que pertenecía el paciente (iniciación o continuación).
En cuanto a los objetivos de seguridad, el sangrado fue más frecuente en el grupo de AAS (HR 1,23; IC 95% 1,01-1,49; p<0,05). La mayoría de los sangrados (78%) requirieron 2 o más concentrados de hematíes, pero no amenazaron la vida del paciente, y ocurrieron en la zona quirúrgica. El riesgo de sangrado se mantuvo significativamente superior en el grupo que recibió AAS hasta el octavo día poscirugía.
Cabe destacar, por su posible influencia en este mayor riesgo de sangrado, que el 65% de los pacientes recibió tratamiento anticoagulante en dosis profilácticas al menos durante los 3 primeros días del posoperatorio.
Resultados con clonidinaLa clonidina tampoco presentó beneficios en la reducción de muerte o IAM en los 30 días que siguieron a una cirugía no cardíaca, y sin embargo, aumentó el riesgo de parada cardíaca (HR 3,20; IC 95% 1,17-8,73; p<0,05), hipotensión clínicamente importante (HR 1,32; IC 95% 1,24-1,40; p<0,05) y bradicardia (HR 1,49; IC 95% 1,32-1,69; p<0,05).
Tanto el sangrado mayor como la hipotensión severa fueron factores de riesgo independientes de IAM (HR 1,82; IC 95% 1,40-2,36; p<0,05, y HR 1,37; IC 95% 1,16-1,62; p<0,05, respectivamente).
DiscusiónCon estos resultados, el estudio POISE-2 concluye que en pacientes con riesgo bajo o moderado de trombosis que van a ser intervenidos de cirugía no cardíaca, el hecho de iniciar o continuar AAS durante el perioperatorio no tiene efectos (ni perjudiciales ni beneficiosos) sobre la frecuencia de muertes o de IAM en los 30 primeros días poscirugía, y que, por el contrario, aumenta el riesgo de sangrado.
El aumento del riesgo de sangrado posoperatorio y su asociación con los IAM puede explicar el efecto neutro observado en estos pacientes. El AAS pudo haber evitado algunos IAM al inhibir la trombosis, pero también pudo haber provocado otros por el desequilibrio entre aporte y demanda de oxígeno al miocardio secundario al sangrado.
Es importante resaltar, sin embargo, que la seguridad de la retirada del AAS en los pacientes portadores de stent coronario que cumplían criterios de inclusión (stent coronario convencional colocado como mínimo 6 semanas antes de la aleatorización, o stent farmacoactivo colocado al menos un año antes de la aleatorización) no pudo ser establecida a partir de los resultados de este estudio, pues solo representaron un 4,3% de los pacientes incluidos.
Otros estudios publicados al respecto hasta el momento muestran resultados dispares:
El metaanálisis de Burger et al.11, que incluía 49.590 pacientes intervenidos de cirugía no cardíaca, y de los cuales 14.980 tomaban AAS de forma crónica, concluyó que la retirada de este precedía al 10,2% de los eventos cardíacos perioperatorios, y que mantenerlo incrementaba el riesgo de sangrado (RR 1,5; p<0,05), pero sin alcanzar un compromiso vital. Por ello, los autores consideraron que estaría justificado suspender el AAS, incluso a dosis bajas (75-100mg), si el riesgo de sangrado fuera comparable al riesgo de complicaciones cardiovasculares que podrían observarse tras la retirada del mismo.
Sin embargo, los estudios incluidos en el metaanálisis eran principalmente observacionales, y entre los procedimientos evaluados, la mayoría eran de bajo riesgo de sangrado (cirugía oftálmica, amigdalectomías, extracciones dentales, biopsias, etc.).
Por otra parte, los estudios aleatorizados controlados aportan resultados difíciles de comparar por tratarse de poblaciones, dosis y tiempos de administración de AAS diferentes.
El estudio de Oscarsson et al.12 incluyó 220 pacientes de alto riesgo cardiovascular intervenidos de cirugía mayor. Se comparó AAS 75mg vs. placebo en los 7 días previos a la cirugía, y su continuación en los 3 días posoperatorios (los pacientes previamente en tratamiento con AAS reiniciaron su medicación al cuarto día), encontrándose una reducción de los eventos cardiovasculares a favor del AAS (1,8 vs. 9%; p=0,02) en los 30 días posoperatorios. El estudio no alcanzó la potencia suficiente para estudiar los eventos hemorrágicos.
En otro estudio realizado con 291 pacientes de moderado-alto riesgo trombótico, se sustituyó su tratamiento antiagregante habitual por AAS 75mg o placebo desde 10 días antes de la cirugía, sin encontrarse diferencias entre ambos grupos en relación con complicaciones trombóticas o de sangrado, ni en el posoperatorio inmediato ni a los 30 días13. Estos pacientes recibieron profilaxis antitrombótica en el posoperatorio y reiniciaron su tratamiento antiagregante habitual cuando su equipo médico consideró que el riesgo de sangrado posoperatorio era bajo.
Por otro lado, también se ha evaluado el AAS a dosis de 160mg/d frente a placebo para prevenir el riesgo de tromboembolismo pulmonar en pacientes posoperados de fractura de fémur14. Este estudio, realizado con 13.356 pacientes, demostró una reducción significativa del riesgo de tromboembolismo pulmonar (HR 0,43; IC 95% 0,18-0,60) con AAS, pero a la vez, un aumento significativo del riesgo de IAM (HR 1,33; IC 95% 1,00-1,78) y de transfusión (HR 1,24; IC 95% 1,1-1,53).
A la luz de estos estudios, incluido el POISE-2, parece que la interrupción corta del AAS preoperatoriamente y en el posoperatorio inmediato de una cirugía mayor no incremente el riesgo trombótico en pacientes de bajo o moderado riesgo, y en cambio, permite reducir su riesgo hemorrágico, especialmente si está prevista la profilaxis trombótica con heparinas de bajo peso molecular. Sin embargo, la valoración del riesgo-beneficio en cada caso será necesaria para decidir si continuar o suspender el AAS.
ConclusiónPOISE-2 es el primer ensayo clínico controlado, aleatorizado, y con un número suficiente de pacientes intervenidos de cirugía mayor no cardíaca, que tiene como objetivo valorar en términos de eficacia y seguridad la administración de AAS y clonidina en el perioperatorio. Los resultados del estudio POISE-2 muestran que el inicio del tratamiento con AAS desde 2h antes de la cirugía hasta el día 30 posoperatorio no reporta ningún beneficio en relación con la mortalidad y la prevención del IAM en pacientes con riesgo trombótico bajo o moderado, intervenidos de cirugía mayor, aumentando, sin embargo, de forma significativa, el riesgo de sangrado. Al mismo tiempo, en los pacientes en tratamiento crónico con AAS, la interrupción del mismo desde 3 días antes de la cirugía hasta el séptimo día posoperatorio tampoco ha demostrado un aumento del riesgo de complicaciones trombóticas ni de muerte.
La clonidina, en el contexto perioperatorio, ha demostrado tener un perfil riesgo-beneficio desfavorable.
Los resultados de este estudio han sido considerados en las actuales guías de las sociedades europeas y americanas6,7 sobre el manejo cardiovascular en el perioperatorio de la cirugía no cardíaca. Creemos que deberían tenerse en cuenta también en la revisión de las guías de la Sociedad Española de Anestesiología y Reanimación.
FinanciaciónEl estudio POISE-2 ha contado con financiación del Canadian Institute of Health Research y de la convocatoria de ayudas para proyectos de investigación clínica no comercial (TRA-061).
Autoría/colaboradoresRedacción del manuscrito: Virgina Cegarra-Sanmartin y Pilar Paniagua Iglesias.
Revisión del manuscrito: Virginia Cegarra-Sanmartin, Pilar Paniagua Iglesias, Pablo Alonso-Coello, Ekaterina Popova, Adrià Font-Gual, M. Luz Maestre-Hittinger, Carmen Fernández Riveira, Santiago García del Valle, Esperanza Mata Mena, Miriam de Nadal Clanchet, Raúl González Rodríguez, Pilar Plou, Sergi Sabaté Tenas, Beatriz Tena Blanco.
Los autores y autores-colaboradores han leído y aprobado el manuscrito para su envío.
Conflicto de interesesLos autores y autores-colaboradores declaran que no tienen conflicto de interés.
El estudio POISE-2 ha sido coordinado internacionalmente por el Population Health Research Institute (PHRI), de la Universidad de McMaster (Canadá), y en España, por el Hospital de Sant Pau (Barcelona).