Puede ser necesaria una reflexión sobre cuál es el mejor abordaje para las enfermedades agudas concomitantes que pueden desarrollar los pacientes críticos con COVID-19. Estos requieren una sospecha diagnóstica y un tratamiento precoz, basados en el trabajo de equipos multidisciplinares. Presentamos dos casos de enfermedades concomitantes en pacientes con COVID-19. Un paciente diagnosticado de COVID-19 con buena evolución respiratoria que tras extubación presentó una colecistitis acalculosa y un paciente con neumonía por COVID-19 que presentó una sobreinfección con neumonía necrotizante, cuyo primer síntoma fue hemoptisis y fue finalmente tratado con embolización arterial por radiología intervencionista.
It may be necessary a consideration about the best approach to the acute concomitant problems that critical COVID-19 patients can develop. They require a rapid diagnosis and an early treatment by a multidisciplinary team. As a result, we would like to describe two clinical cases a patient with diagnosis of COVID-19 pneumonia with good respiratory evolution that, after extubation suffered an acalculous cholecystitis and a patient with COVID-19 pneumonia that suffered an overinfection with necrotising pneumonia that presented with haemoptysis and was finally treated with arterial embolisation by the interventional radiologist's team.
El tratamiento de la insuficiencia respiratoria, de la respuesta inflamatoria y de la hipercoagulabilidad son los principales retos terapéuticos en los pacientes con COVID-19 ingresados en unidades de cuidados críticos (UCC). Es necesaria una reflexión sobre los principios básicos de cuidados críticos1 para decidir el mejor abordaje a los distintos problemas agudos y graves de los pacientes con COVID-19. Debido a su complejidad y gravedad, no es sorprendente que estos pacientes puedan desarrollar otras enfermedades concomitantes típicas de pacientes ingresados en UCC, como por ejemplo eventos tromboembólicos2, insuficiencia renal aguda o segundas infecciones como la neumonía necrotizante o la colecistitis acalculosa3–5. La mortalidad global descrita en series españolas ha alcanzado el 31%, siendo mayor en los pacientes con estas complicaciones3. Describimos dos casos de complicaciones sobrevenidas en pacientes críticos ingresados por COVID-19.
Caso 1Varón de 65 años que ingresó en el hospital tras 10 días de fiebre, tos y disnea. Sus antecedentes médicos más remarcables eran: alergia a aspirina y AINES, exfumador e hipertensión arterial, en tratamiento con enalapril. La radiografía de tórax al ingreso mostraba infiltrados intersticiales bilaterales. Tras detección de material del virus SARS-CoV-2 por PCR (reacción en cadena de la polimerasa), se inició tratamiento con hidroxicloroquina, lopinavir/ritonavir, amoxicilina-clavulánico e interferón beta. El cuarto día de ingreso presentó empeoramiento clínico con taquipnea de hasta 45 respiraciones por minuto y SaO2 de 80% con soporte con ventilación mecánica no invasiva (VMNI) a altas concentraciones de oxígeno. Se procedió a intubación orotraqueal sin complicaciones en la UCC. Seguidamente, y tras maniobras de reclutamiento, se decidió ventilación en decúbito prono. En UCC se inició tratamiento con dosis única de tocilizumab y administración de dexametasona durante 10 días.
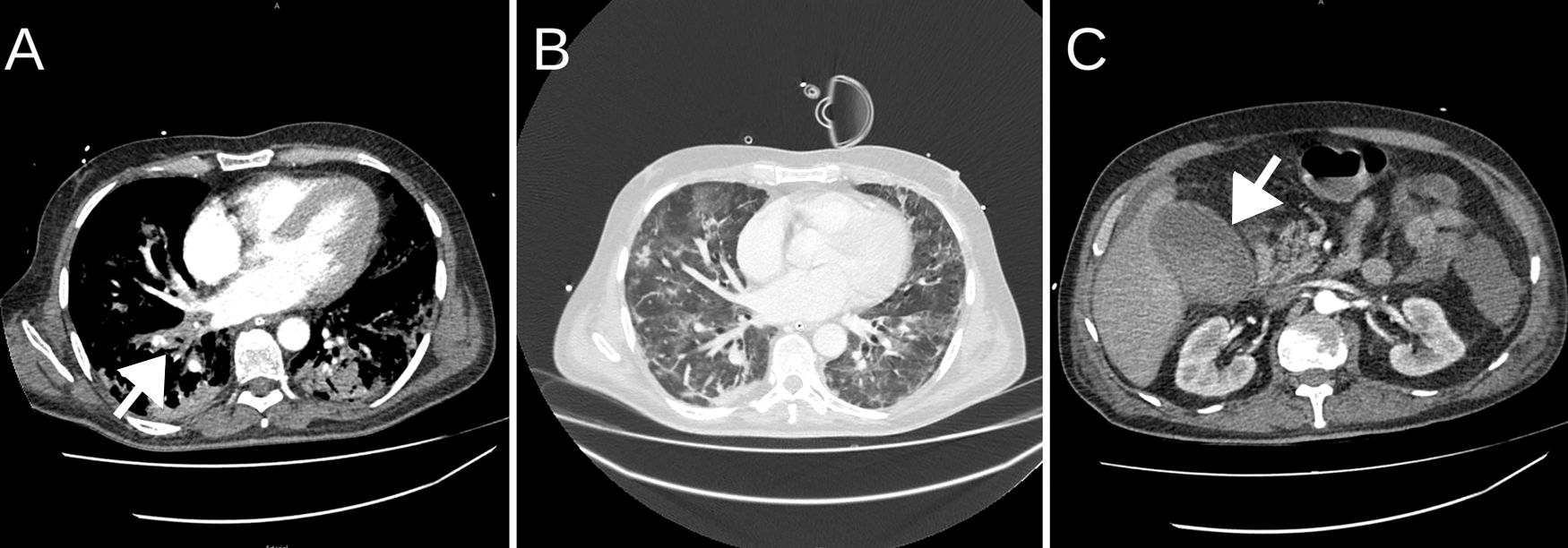
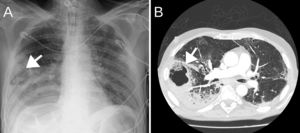
El paciente, tras 24 horas en posición de prono, presentó una evolución favorable pudiendo ser extubado a los cinco días del ingreso con gafas nasales de alto flujo (GNAF), hasta el séptimo día, cuando progresivamente desarrolló taquipnea junto con intenso dolor abdominal con defensa a la exploración en hipocondrio derecho. Se procedió a reintubación por empeoramiento clínico y gasométrico con PaO2 de 65 mmHg y PaCO2 de 30 mmHg. Con sospecha de patología biliar se realizó TC urgente, se evidenció colecistitis acalculosa (fig. 1), TEP masivo bilateral y colitis isquémica. El paciente presentó shock séptico de probable origen biliar con crecimiento de Enterobacter aerogenes en hemocultivos de sangre periférica y necesidad de infusión de noradrenalina a 0,3 mcg/kg/min. Se procedió al control de la infección mediante drenaje percutáneo ecoguiado de la vesícula biliar, además de ertapenem 1 g/24 h. Asimismo, fue anticoagulado con enoxaparina 1 mg/kg/12 h debido al TEP. A los 14 días del ingreso y tras mejoría de los parámetros inflamatorios y retirada de noradrenalina fue extubado con PaFi > 250, manteniéndose con GNAF. El paciente presentaba importante debilidad muscular. En el 17° día de ingreso presentó una hemorragia digestiva baja en forma de hematoquecia con inestabilidad hemodinámica, por lo que el paciente fue intubado de nuevo y se reinició perfusión de noradrenalina 0,2 mcg/kg/min. Una TC urgente mostró colitis isquémica sin sangrado activo ni perforación. El 19° día se procedió a traqueostomía. Tras procedimiento de destete respiratorio el 34° día fue desconectado de la ventilación mecánica. El paciente actualmente permanece en UCC con oxigenoterapia convencional por traqueostomía y sesiones de fisioterapia intensiva.
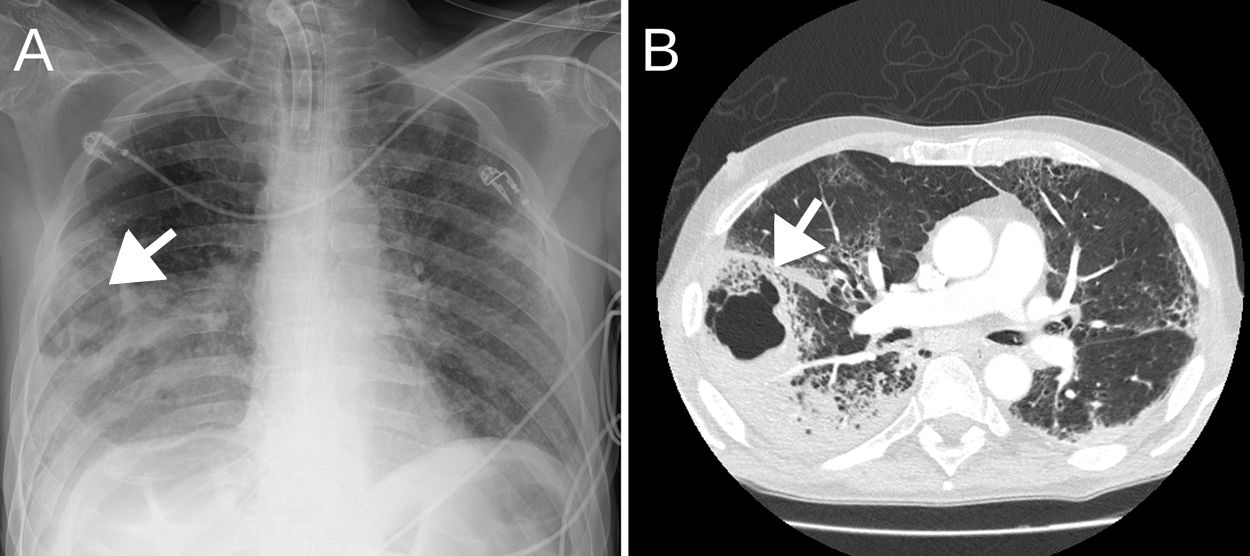
Caso 2Varón de 57 años de 68 kg de peso con antecedentes de enolismo activo, exfumador, laringectomizado en 2016 por carcinoma supraglótico sin enfermedad activa y tratado por tuberculosis 15 años atrás. Consultó en nuestro centro tras seis días desde el inicio de síntomas consistentes en picos febriles y disnea de reposo. Se realizó radiografía de tórax al ingreso con hallazgo de infiltrados alveolares bilaterales, siendo positivo para SARS-CoV-2, por lo que se inició tratamiento con hidroxicloroquina, lopinavir/ritonavir, amoxicilina-clavulánico, tratamiento antiinflamatorio con metilprednisolona durante tres días, tocilizumab (dos dosis) y tacrolimus. La evolución en planta destacó por presentar un síndrome confusional debido a un posible síndrome de abstinencia enólica. Al sexto día de ingreso, se evidenció hemoptisis en el aspirado de tráquea, que ocasionaba taquipnea y desaturación, iniciándose piperacilina-tazobactam. En radiografía y angio-TC de tórax, se evidenció posible cavitación pulmonar lóbulo inferior derecho (LID) y TEP (fig. 2).
El séptimo día ingresó en UCC, el paciente se encontraba hipotenso e hipoxémico. Se inició sedoanalgesia con remifentanilo y propofol para iniciar ventilación mecánica, así como noradrenalina a 0,25 mcg/kg/min.
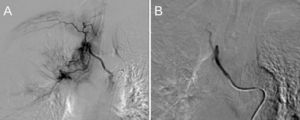
Se inició tratamiento con enoxaparina 40 mg cada 12 horas tras balancear riesgo hemorrágico frente el trombótico por el TEP. Asimismo, se tomaron muestras de aspirado broncoalveolar (BAS), donde crecieron Staphylococcus aureus y Proteus mirabilis, cultivos y tinción de auramina negativos para tuberculosis, además de frotis nasofaríngeo negativo para MRSA (Staphylococcus aureus resistente a meticilina). Los galactomananos en suero fueron levemente positivos, pero nunca se aislaron colonias de hongos en muestra respiratoria. Los episodios de hemoptisis persistieron durante 48 horas, por lo que de acuerdo con radiología vascular e intervencionista se solicitó arteriografía diagnóstica.
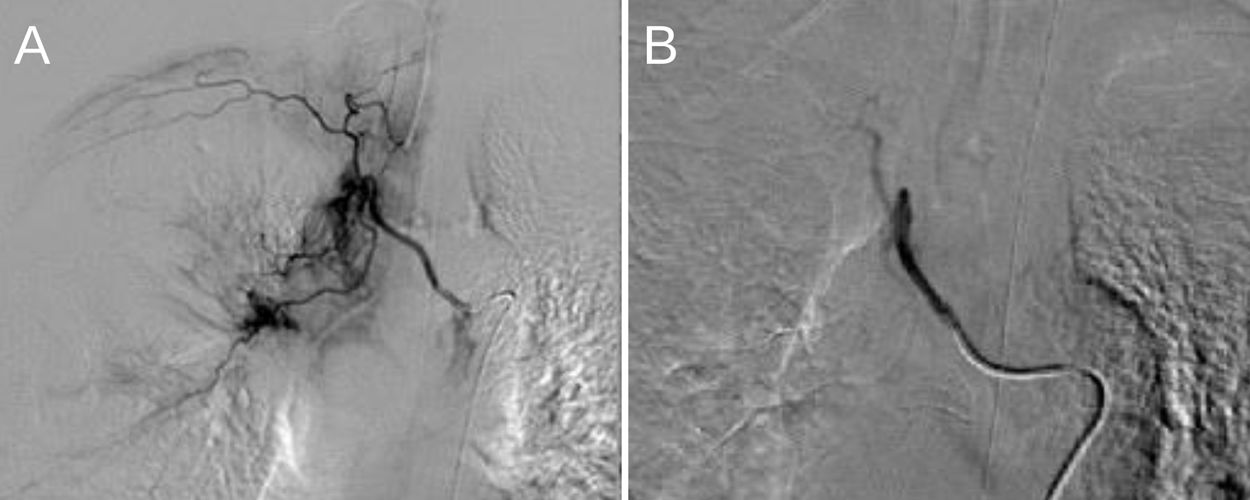
En la imagen se evidenció hipertrofia de las arterias bronquiales con vascularización patológica del LID (tronco intercostobronquial derecho y rama derecha de tronco bibronquial), por lo que se realizó embolización de dichas ramas sin incidencias (fig. 3). Mejoraron los episodios de sangrado con desconexión de la ventilación mecánica dos días después. El paciente desarrolló insuficiencia renal aguda AKI 2 (AKIN) con hipernatremia e hipopotasemia que mejoró progresivamente. A los ocho días de ingreso en UCC fue dado de alta a la Unidad de Cuidados Semicríticos de Neumología.
DiscusiónEn los pacientes críticos con COVID-19 es muy probable que podamos observar la coexistencia de distintas patologías que sea necesario diagnosticar y tratar de forma precoz3.
La colecistitis acalculosa es una entidad que se ha descrito de forma característica en el paciente crítico después de cirugía mayor y trauma6,7. El ayuno prolongado, la hipotensión arterial y la nutrición parenteral que predispondrían a una alteración de la motilidad de la vesícula biliar con formación de estasis biliar, son factores de riesgo previamente descritos. La mortalidad en estos casos es de hasta un 50%, con peor pronóstico que la colecistitis litiásica7. Esto se justifica en gran parte por su dificultad diagnóstica y por la población característica a la que afecta. Requiere de una alta sospecha diagnóstica que permita indicar una prueba diagnóstica de imagen específica, ya sea una ecografía o una TC abdominal. En el caso descrito, fue clave que el paciente estuviera consciente.
La neumonía necrotizante que se diagnosticó en el segundo paciente es una entidad poco frecuente entre las neumonías del adulto, siendo su prevalencia menor del 1%. Entre los factores de riesgo descritos se hallan el alcoholismo, la diabetes mellitus o la terapia con corticoesteroides8. Son muchos los patógenos descritos como causantes, siendo uno de los más frecuentes el Staphylococcus aureus. Otros agentes etiológicos son bacterias anaerobias, micobacterias u hongos, en especial en pacientes inmunodeprimidos. En nuestro caso, la hemoptisis, que en ocasiones puede ser masiva, fue el primer síntoma que ayudó a orientar el caso y a elegir las pruebas diagnósticas radiológicas y microbiológicas. El tratamiento habitual es la antibioterapia empírica, y posteriormente dirigida según los resultados de los cultivos, reservando la cirugía o a la embolización de arterias bronquiales para los casos graves que no responden a tratamiento médico o cuando existe la indicación de anticoagulación como es el caso que nos ocupa8,9.
Es reconocido que los pacientes COVID-19 cursan con una constelación de disfunciones en varios órganos, como son pulmones, corazón, hígado, riñón y de una forma cada vez más evidente el endotelio vascular10. Un abordaje multidisciplinar puede ser beneficioso, como reflejan estos dos casos que hemos presentado.
ConclusiónEl paciente gravemente enfermo ingresado por neumonía por SARS-CoV-2 puede sufrir otras patologías que necesitan un diagnóstico y tratamiento precoz, siendo muy beneficioso el abordaje multidisciplinar.
FinanciaciónLos autores no han recibido ningún tipo de financiación para la publicación de este artículo.
Conflicto de interesesLos autores de este artículo no presentan conflictos de intereses que declarar.