Se han introducido recientemente técnicas de anestesia regional, para aportar analgesia en la cirugía de mama. Dichas técnicas son raramente utilizadas como anestesia primaria, debido a la complejidad de la inervación de la mama, con numerosas estructuras que pueden verse potencialmente alteradas durante la cirugía.
Caso clínicoPaciente femenino de unos 70 años con diagnóstico de carcinoma ductal invasivo en la mama izquierda, programada para mastectomía simple. Tras la evaluación anestésica e identificación de complicaciones cardiovasculares perioperatorias de alto riesgo, fue propuesta para cirugía con anestesia regional únicamente. Se realizó una combinación exitosa de bloqueo del nervio pectoral (Pecs II), bloqueo fascial pecto-intercostal (PIFB) y bloqueo ecoguiado del nervio supraclavicular.
ConclusiónEste es el primer caso que reporta una técnica novedosa en una paciente con enfermedad cardiopulmonar severa, a quien se practicó cirugía de mama en la era de la COVID-19.
Regional anesthesia techniques were recently introduced to provide analgesia for breast surgery. These techniques are rarely used as the primary anesthesia due to the complexity of breast innervation, with numerous structures that can potentially be disrupted during breast surgery.
Case reportA female patient in her sixties diagnosed with invasive ductal carcinoma on her left breast was scheduled for a simple mastectomy. After anesthetic evaluation, identification of high risk perioperative cardiovascular complications, it was proposed to perform the surgery only with regional anesthesia. A combination of pectoral nerve block (Pecs II), pecto-intercostal fascial block (PIFB) and supraclavicular nerve block ultrasound-guided were successfully performed.
ConclusionThis is the first case reporting a novel approach in a patient with severe cardiopulmonary disease who underwent breast surgery in a COVID-19 era.
Las cirugías de mama se encuentran entre las cirugías más comunes realizadas en hospitales. La mama está inervada principalmente por los nervios intercostales 2° y 6°. Los nervios intercostales recorren la costilla correspondiente entre la capa más profunda y el músculo intercostal interno. Aproximadamente a la altura del ángulo de la costilla, surge la rama cutánea lateral del nervio intercostal, que aporta inervación cutánea al lateral del tórax1. La continuación del nervio intercostal termina dividida en las ramas cutáneas anteriores, que aportan inervación cutánea al tórax medial y al esternón. Una fuente adicional de inervación es el nervio supraclavicular, que es una rama del plexo cervical superficial, e inerva el polo superior de la mama1.
Otra fuente importante de inervación de la pared torácica es el plexo braquial. El músculo pectoral mayor está inervado por el nervio pectoral lateral (C5-7), mientras que el nervio pectoral medial (C8-T1) inerva el músculo pectoral menor y la parte inferior del músculo pectoral mayor1,2.
La mayoría de los procedimientos regionales utilizados en la cirugía de mama se realizan con técnicas analgésicas en pacientes sometidos a anestesia general, y no como anestesia primaria2,3. El uso de bloqueos torácico paravertebral, del nervio pectoral (Pecs I y II), y del plano del músculo serrato anterior son las técnicas de preferencia2–4.
Caso clínicoMujer de unos 60 años (1,55 cm, 51 kg) con diagnóstico de carcinoma ductal invasivo en su mama izquierda, programada para mastectomía simple cinco meses antes, tras someterse a cirugía conservadora de mama y quimioterapia neoadyuvante.
La paciente desarrolló cardiomiopatía inducida por quimioterapia, con insuficiencia cardiaca congestiva (NYHA clase II), reducción severa de fracción de eyección ventricular izquierda (∼ 22%) e hipertensión pulmonar (presión arterial pulmonar media 29 mmHg). Durante el periodo de seguimiento en la consulta de cardiología, se realizó optimización preoperatoria con tratamiento farmacológico. La serie de ensayos de los niveles de pro-péptido natriurético tipo B n-terminal (NT pro-BNP) reflejó una tendencia descendente progresiva (último valor preoperatorio 963 pg/mL. Como presentaba una enfermedad cardiaca estable, y necesidad urgente de tratamiento del cáncer, se adoptó una decisión multidisciplinar para proponer una mastectomía simple a la paciente.
Además, la paciente presentó hipertensión idiopática controlada con una combinación de dos fármacos anti-hipertensivos, dislipidemia, y síndrome de apnea obstructiva del sueño leve.
El análisis de sangre preoperatorio reflejó anemia leve (Hemoglobina 11,6 mg/dL), sin otras alteraciones.
Tras la evaluación anestésica, propusimos realizar la cirugía con anestesia regional, y obtuvimos consentimiento informado escrito.
Preparación de la anestesia
A lo largo de la intervención se colocó a la paciente una mascarilla quirúrgica, conforme a nuestro protocolo institucional para pacientes con resultado negativo de la prueba de SARS-CoV-2.
Se situó a la paciente en posición supina y se realizó la monitorización conforme a los estándares de ASA, incluyendo monitorización invasiva de presión arterial. Se administró oxígeno suplementario con sistema de bajo flujo a través de cánula nasal. Se realizó acceso intravenoso, administrándose 2 mg de midazolam. Los autores decidieron realizar bloqueo Pecs II, bloqueo fascial pecto-intercostal (PIFB) y bloqueo de la rama del nervio supraclavicular.
Se limpiaron las regiones supraclavicular, infraclavicular y axilar izquierdas con una solución de povidona yodada. Se utilizó un sistema ecográfico portátil con sonda de matriz lineal de banda ancha (5-12 MHz).
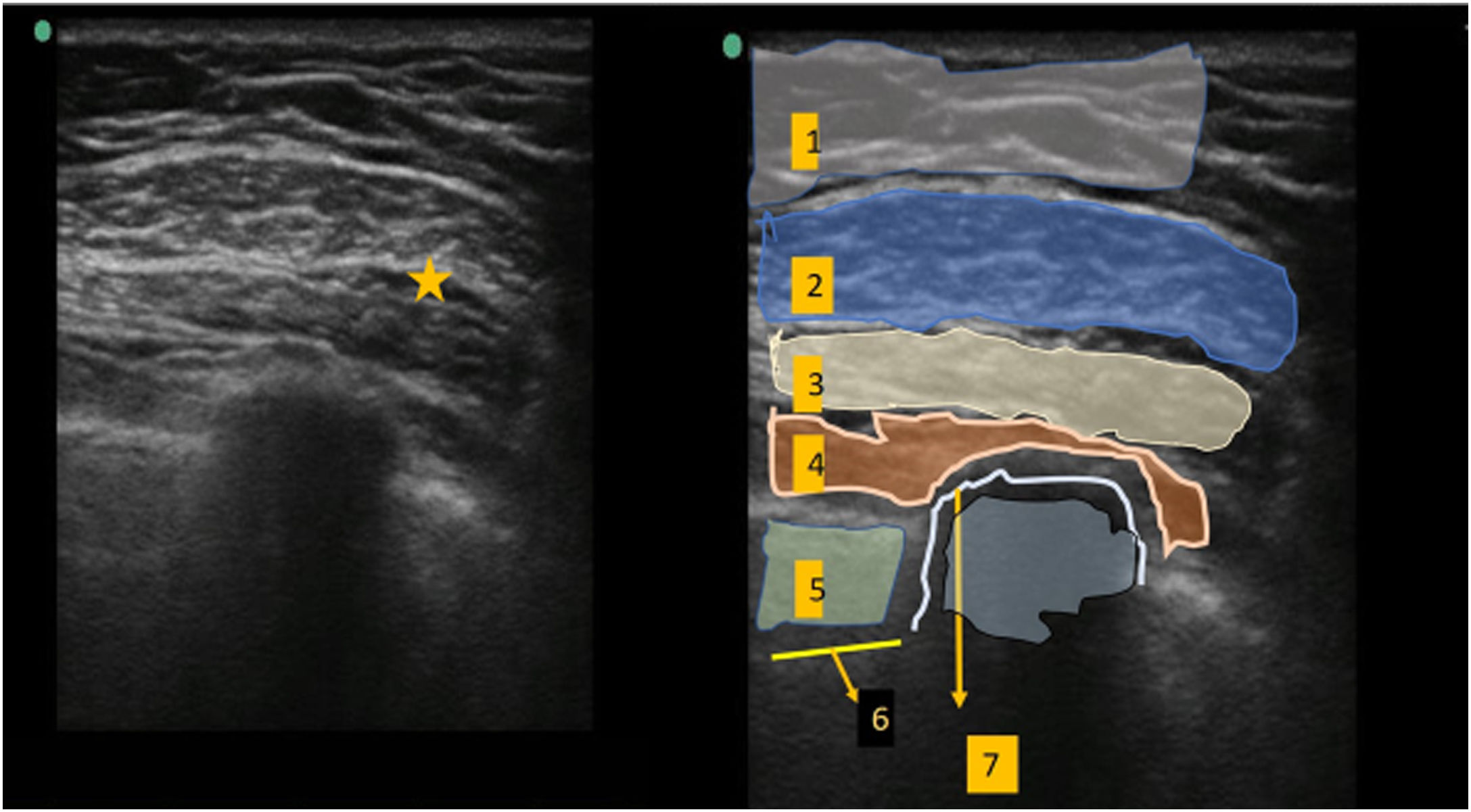
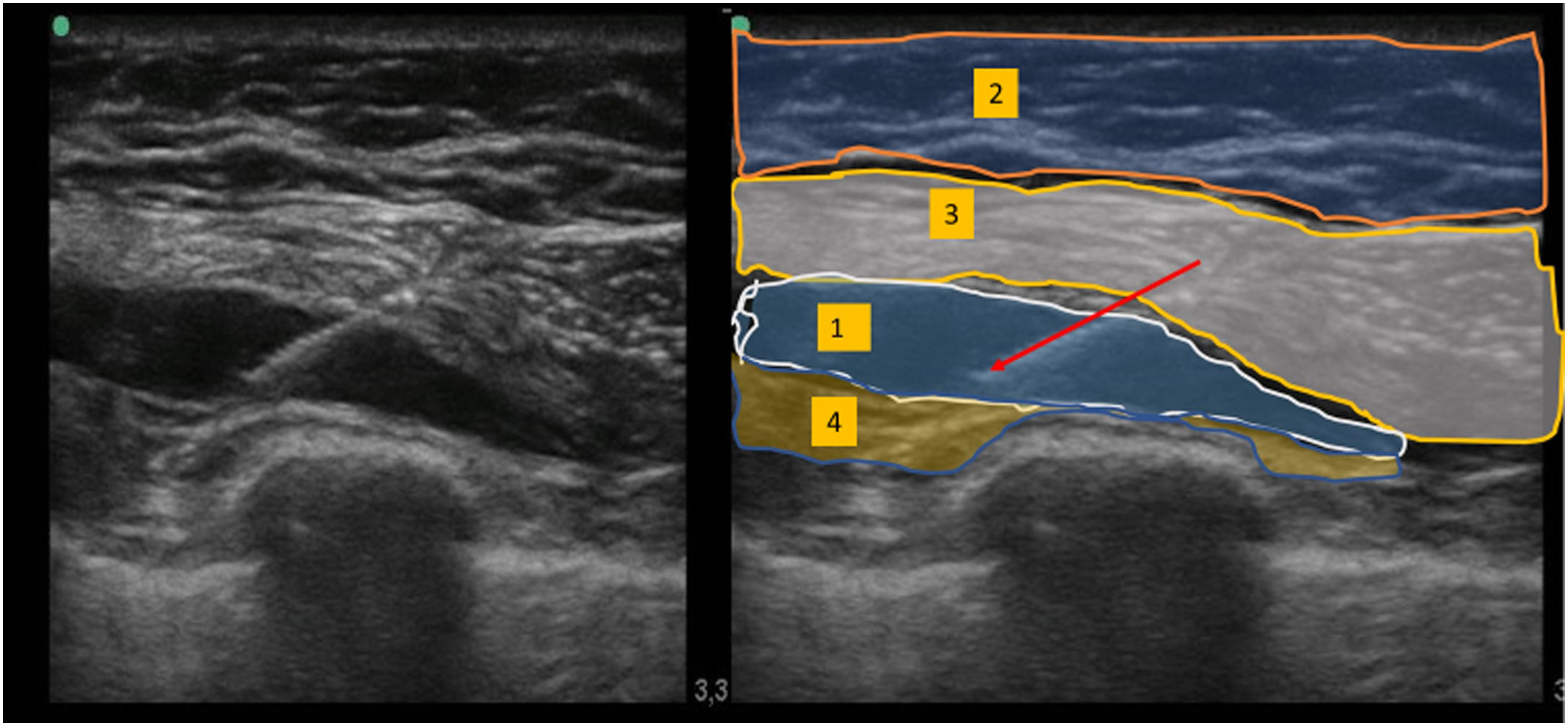
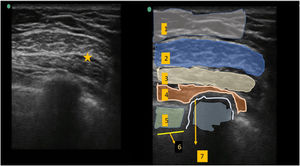
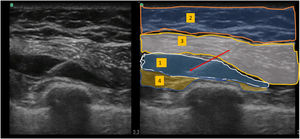
Bloqueo Pecs IILa sonda ecográfica se situó bajo el tercio lateral de la clavícula. Tras localizar la arteria y vena axilares, se movió distalmente la sonda hacia la axila, hasta identificar el músculo pectoral menor, que se utilizó como referencia hasta identificar el músculo serrato anterior al nivel situado entre la 3ª y 4ª costillas. Tras reconocer las estructuras anatómicas adecuadas, se realizó el bloqueo utilizando un abordaje dentro del plano medial-lateral con una aguja de bloqueo de calibre 20. Utilizando hidrodisección salina, se hizo avanzar la aguja al plano tisular entre el músculo pectoral mayor y pectoral menor: se inyectaron 10 mL de ropivacaína al 0,5% (fig. 1). De modo similar, se inyectaron 20 mL de ropivacaína al 0,5% entre el músculo pectoral menor y el músculo serrato anterior (fig. 2).
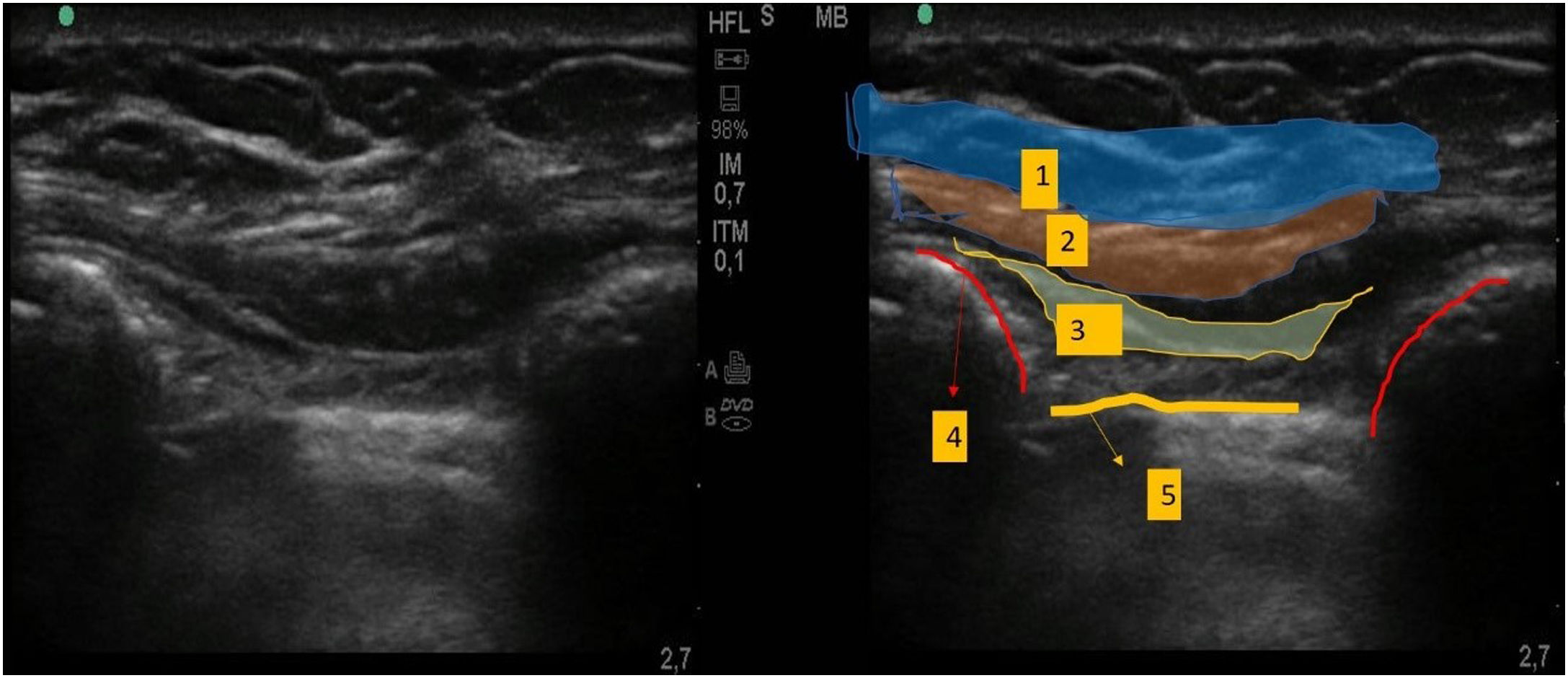
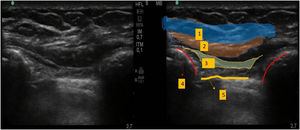
Se situó la sonda ecográfica a unos 2 cm en paralelo al eje longitudinal del hueso esternón. En primer lugar, identificamos las costillas y la pleura, y en un plano más superficial el músculo pectoral mayor y los músculos intercostales. Se hizo avanzar una aguja de bloqueo de calibre 20 hasta situar la punta en el plano fascial entre el músculo pectoral mayor y los músculos intercostales, inyectándose a continuación 10 mL de ropivacaína al 0,25% (fig. 3).
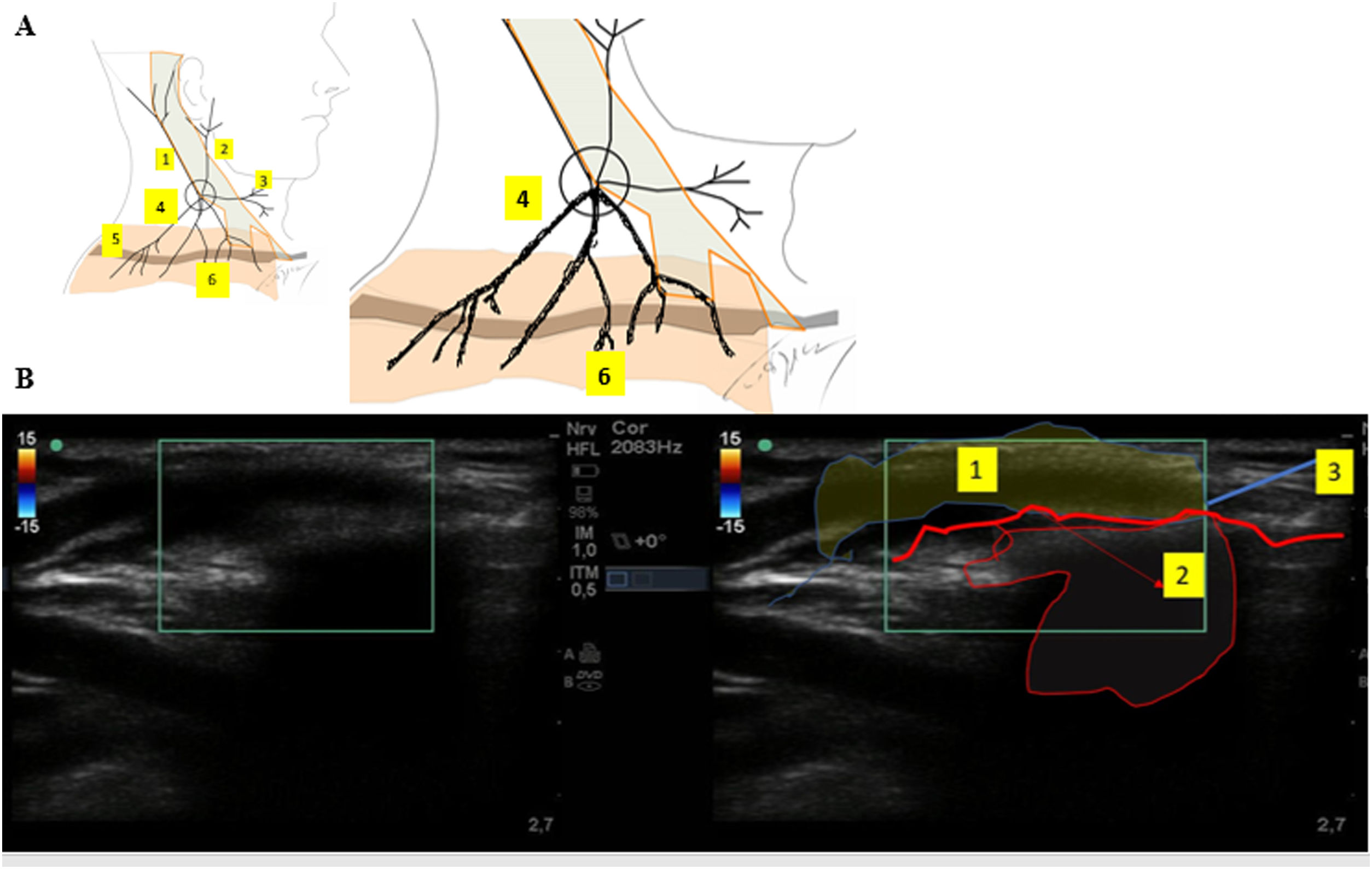
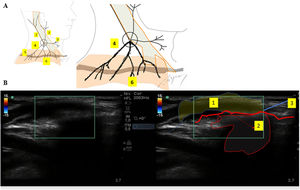
Bloqueo de las ramas del nervio supraclavicularSe situó a la paciente en posición supina, con la cabeza girada hacia la derecha, situándose la sonda por encima de la clavícula (fig. 4-A). Administramos una inyección subcutánea de 10 mL de ropivacaína al 0,25%, con el objetivo de alcanzar las ramas superficiales del nervio supraclavicular (fig. 4-B).
A) Figura esquemática de los nervios del plexo cervical superficial.
1. Nervio occipital menor. 2. Nervio auricular mayor. 3. Nervio cervical transverso. 4. Nervios supraclaviculares. 5. Clavícula. 6. Dermatoma de los nervios supraclaviculares. B) Ecografía del bloqueo de las ramas del nervio supraclavicular.
1. Infiltración subcutánea. 2. Sombra acústica. 3. Clavícula.
El tiempo total para obtener el bloqueo adecuado del nervio para la cirugía fue de alrededor de 30 minutos. Se realizó la prueba del cubo de hielo para confirmar el área anestesiada.
Durante la cirugía, la paciente reportó incomodidad asociada a la manipulación del aspecto medial de la pared torácica (3/10 en la escala de calificación numérica) y, por tanto, el cirujano administró 50 μg de fentanilo y 10 mL de lidocaína al 1% mediante infiltración. Para analgesia postoperatoria multimodal se administraron paracetamol (1.000 mg) y parecoxib (40 mg) antes de finalizar la cirugía. El tiempo total del procedimiento fue de aproximadamente dos horas.
En la unidad de cuidados post-anestésicos, los signos vitales fueron estables, sin náuseas ni vómitos postoperatorios, y la paciente no reportó dolor (0/10 en la escala de calificación numérica). No fue preciso el ingreso en la unidad de cuidados intensivos.
Durante la estancia hospitalaria la paciente permaneció hemodinámicamente estable. El análisis de sangre realizado durante las primeras 12 h post-quirúrgicas coincidió con la evaluación preoperatoria (NT pro-BNP 635 pg/mL). La puntuación de dolor máxima registrada fue de 2 en la escala analógica visual, transcurridas 48 horas de la cirugía. La paciente recibió el alta a las 72 horas de la cirugía.
DiscusiónLa anestesia regional puede aportar analgesia de alta calidad anestésica con reducción de la activación del sistema nervioso autónomo simpático, reduciendo posteriormente el trabajo cardiaco y el consumo de oxígeno cardiaco, aspectos pertinentes dado el alto riesgo cardiovascular de esta paciente. También tiene un menor impacto en la función respiratoria, en comparación con la anestesia general, minimizando la incidencia de complicaciones pulmonares postoperatorias y, por último, beneficiando a la paciente dada su hipertensión pulmonar. Como este caso se produjo durante la pandemia de COVID-19, existió un interés especial por reducir los ingresos en cuidados intensivos, y la estancia hospitalaria. En comparación con la anestesia general, la anestesia regional puede jugar un papel destacado en casos confirmados o sospechosos de COVID-19, ya que evita el manejo de la vía aérea, reduce las intervenciones con formación de aerosoles, y la contaminación potencial del personal. Por todos estos motivos se propuso la anestesia regional a esta paciente.
Debido a la complejidad de la inervación de la mama, la mastectomía simple requirió bloqueos Pecs II, PIFB y de la rama del nervio supraclavicular, convirtiendo este caso en el primer reporte de combinación de estos tres bloqueos para obtener anestesia quirúrgica. Dada la naturaleza periférica de estas técnicas, el riesgo de complicaciones graves es previsiblemente bajo y su desempeño relativamente bajo.
El bloqueo Pecs II es un bloqueo del plano fascial dirigido a grupos nerviosos distintos: la rama cutánea lateral de los nervios intercostales, los nervios pectorales y los grandes nervios torácicos y toracodorsales1,5. Aunque existe riesgo de neumotórax y lesión vascular, no se reportaron complicaciones graves tras el bloqueo ecoguiado Pecs II5. De forma alternativa, los bloqueos múltiples de los nervios intercostales pudieron realizarse en una mastectomía simple, a pesar de que existen riesgos asociados a estas punciones multi-nivel (neumotórax)1. Además, el bloqueo nervioso no cubre la inervación a la pared torácica desde los plexos cervical y braquial. Este último pudo contribuir al dolor miofascial causado por la alteración, estrechamiento o espasmo de los músculos o fascia pectorales, incluso para una mastectomía simple1.
Se ha reportado el uso exitoso del bloqueo torácico epidural y paravertebral (PVB), combinado con bloqueo del plexo braquial, infiltración de anestésico local y/o sedación intravenosa para mastectomía simple6. Los autores decidieron no realizar estas técnicas más invasivas, dado el potencial de bloqueo de las fibras simpáticas cardiacas (T1 a T4), que origina reducción del gasto cardiaco, hipotensión y necesidad de soporte aminérgico en una paciente con función cardiaca comprometida6. Comparando el PVB torácico y el bloqueo Pecs II para cirugía de mama, encontramos que no existían diferencias significativas en cuanto a puntuaciones de dolor, tiempo de necesidad del primer analgésico y consumo de opioides de 24 h4,6. El bloqueo del plano del músculo erector de la columna a nivel de T5 podría haber sido una alternativa potencial como técnica anestésica para cirugía de mama2. Sin embargo, estos bloqueos regionales no habrían aportado anestesia para la manipulación de los músculos pectorales y la región infraclavicular.
Es previsible que el bloqueo Pecs II en solitario dejara intacta la inervación sensorial de la mama medial y, por tanto, fue preciso el bloqueo PIFB para las ramas anteriores de los nervios intercostales. Esta técnica fue descrita recientemente como complementaria para la cirugía de mama, precisando aproximadamente 2-3 mL de anestésico local por dermatoma para aportar analgesia7. Sin embargo, en nuestro caso, el bloqueo sensorial de la pared medial del tórax fue insuficiente, requiriéndose un suplemento de anestésico local durante la cirugía. Los autores consideran que la dosis de anestésico local podría haber sido insuficiente, dado que sólo se inyectaron 10 mL de ropivacaína al 0,25% en el plano interfascial. Existe un informe anterior que utiliza PIFB como modalidad anestésica para mastectomía total con una inyección de 15 mL de ropivacaína al 0,3%8. Además, al igual que con todos los bloqueos del plano fascial, existe probablemente una variabilidad interindividual en cuanto a la difusión física del anestésico local, e intensidad y alcance de la analgesia. Una alternativa al bloqueo de las ramas anteriores de los nervios intercostales es el bloqueo del plano del músculo transverso del tórax. Este bloqueo consiste en la infiltración de anestésico local entre los músculos intercostal interno y transverso del tórax. Sin embargo, la identificación ecográfica del músculo transverso del tórax puede ser difícil, con alto riesgo de lesión vascular y neumotórax, por proximidad de la pleura al sitio de inyección.
Las ramas supraclaviculares perforan la fascia profunda situada encima de la clavícula, atraviesan este hueso y aportan piel por encima del polo superior de la mama9. El bloqueo de las ramas del nervio supraclavicular con infiltración subcutánea a nivel clavicular podría ser una técnica efectiva y ventajosa. Es fácil de realizar y evita los efectos colaterales asociados a los abordajes superficial e intermedio del bloqueo del plexo cervical, es decir hematoma cervical desde la punción de la vena yugular externa y bloqueo de otros nervios. En cuanto al bloqueo del plexo cervical intermedio, podría producirse parálisis hemi-diafragmática debido al bloqueo del nervio frénico. Junto con la relajación del músculo esternocleidomastoideo, puede derivar en efectos negativos para la función respiratoria, particularmente en pacientes con enfermedad pulmonar.
Recientemente se ha descrito un bloqueo ecoguiado selectivo del nervio supraclavicular en el plano entre el borde escaleno medio y posterior de los músculos esternocleidomastoideos9. Aunque el volumen de anestésico local es mucho menor (2-3 mL), con reducción asociada del riesgo de toxicidad sistémica, su sonoanatomía es más compleja, lo cual llevó a los autores a descartar esta alternativa9.
La búsqueda bibliográfica reflejó que este es el primer caso que describe el bloqueo ecoguiado de la rama del nervio supraclavicular a nivel clavicular. El uso del ecógrafo fue ventajoso para excluir la inyección intravascular y certificar la inyección de anestésico local en el plano subcutáneo, con dispersión adecuada.
La monitorización pre y postoperatoria de los niveles de NT pro-BNP ha resultado ser útil para predecir los episodios cardiacos perioperatorios tras la cirugía no cardiaca10. En este caso, los autores encontraron una ligera reducción de NT-pro-BNP tras la cirugía, por lo que piensan que la opción anestésica elegida podría haber contribuido al resultado favorable de la paciente. Sin embargo, hasta el momento no han existido estudios que compararan los niveles postoperatorios de NT-pro-BNP tras los bloqueos de los nervios periféricos, lo cual hace que la investigación futura sea necesaria.
En conclusión, se han introducido diversas técnicas regionales para aportar anestesia en la cirugía de mama. Sin embargo, este es el primer caso que reporta un enfoque novedoso exitoso para una paciente con enfermedad cardiopulmonar grave. La combinación de bloqueos ecoguiados Pecs II, PIFB y de la rama del nervio supraclavicular parece ser una opción válida como única técnica anestésica para mastectomía simple, particularmente durante la pandemia de COVID-19, minimizando la necesidad de cuidados intensivos.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Quisiéramos agradecer al Dr. Carlos Correia su ayuda a la hora de editar las imágenes ecográficas, así como su amabilidad por la elaboración de sus dibujos anatómicos.