La clasificación histológica de la Organización Mundial de la Salud (OMS) junto con mejores estudios de imagen aportan información relevante para el manejo de los cánceres de parótida. Sin embargo, su pronóstico depende de otros factores diferentes de la histología y la extensión tumoral. El presente trabajo valora la utilidad de la clasificación pronóstica de Vander Poorten creada en 1999 de los cánceres parotídeos que incluye todos estos factores en los pacientes de nuestro medio.
MétodosSeguimiento de 19 pacientes con carcinomas de parótida distintos de tumores linfoideos o metástasis intraparotídeas entre los años 1998 y 2012. Se obtuvo su índice pronóstico a partir de las fórmulas propuestas por Vander Poorten, que incluyen los factores de edad, tamaño tumoral, afectación ganglionar, invasión cutánea, afectación del nervio facial, crecimiento perineural y márgenes de resección, antes de la cirugía (PS1) y después (PS2). Se relacionó la supervivencia global a los 5 años de cada paciente a partir de su inclusión en alguno de los 4 grupos de riesgo definidos.
ResultadosLa estratificación de riesgo de Vander Poorten según los resultados PS2 se distribuyó en grupos de riesgo (GR) 1 (3 pacientes, 15,7%), 2 (5 pacientes, 26,3%), 3 (un paciente, 5,8%) y 4 (10 pacientes, 52,2%). Los 6 pacientes que fallecieron durante el seguimiento pertenecían al GR4. De los 4 supervivientes del GR4 solo uno ha superado el seguimiento de 5 años.
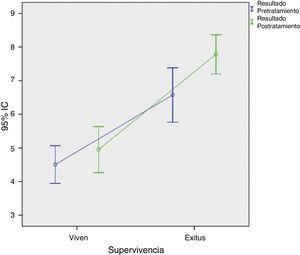
La comparación de las medias que relacionan las variables de resultado pretratamiento (PS1) y postratamiento (PS2) mostró una mejor supervivencia global en los pacientes con valores de PS1<4,5 y PS2<4,9, mientras que la mortalidad fue mayor a partir de los índices de PS1>6,5 y PS2>7,7.
ConclusionesEl índice de Vander Poorten es aplicable en áreas hospitalarias con escaso número de carcinomas de parótida. Permite establecer un pronóstico de supervivencia más certero sobre pacientes individuales.
The histological classification of the World Health Organization (WHO), along with improved imaging studies, provide relevant information for the management of parotid carcinomas. However, the prognosis depends on factors other than histology and tumor extension. This article evaluates the usefulness of a prognostic classification of parotid cancers, including these factors in patients in a hospital area.
MethodsA follow-up was conducted on 19 patients with parotid carcinomas, excluding lymphoid tumors or intra-parotid metastases, between 1998 and 2012. The prognostic index was obtained from the formulas proposed by Vander Poorten, with factors including age, tumor size, lymph node involvement, skin invasion, facial nerve involvement, perineural growth and margins of resection, before surgery (PS1) and after (PS2). Overall survival was related to 5 years for each patient based on their inclusion in any of the 4 risk groups defined.
ResultsRisk stratification based on the results Vander Poorten PS2 was distributed into Risk Groups (GR) 1 (3 patients, 15.7%), 2 (5 patients, 26.3%), 3 (1 patient, 5.8%) and 4 (10 patients, 52.2%). The 6 patients who died during follow-up belonged to GR4. Only one of the 4 patients belonging to GR4 has exceeded the 5-year survival up to the current time.
The comparison of the values that relate the pretreatment (PS1) and after treatment (PS2) results showed overall survival in patients with PS1<4.5 and PS2<4.9, whereas mortality was greater with indices of PS1>6.5 and PS2>7.7.
ConclusionsVander Poorten index can be applied in hospital areas with small numbers of parotid carcinomas. It enables a more accurate prognosis for individual patients.
Los tumores malignos de la glándula parótida se caracterizan por una baja incidencia (1-3% de los cánceres de cabeza y cuello) y una marcada heterogeneidad histopatológica1. Aproximadamente el 70% de los tumores malignos de glándulas salivales mayores son parotídeos2.
El diagnóstico es inicialmente clínico, precisando de la punción aspiración con aguja fina (PAAF) para determinar la naturaleza tumoral. La tomografía axial computarizada (TC) y la resonancia nuclear magnética (RM) son piezas clave en el estudio anatómico, quirúrgico y de extensión3.
El tratamiento de elección es siempre la parotidectomía, con la preservación del nervio facial siempre que sea posible4,5. La asociación de radioterapia6, quimioterapia o vaciamiento cervical linfático dependerá del estadificación, el grado de agresividad y del tipo histopatológico.
En la actualidad, el manejo del cáncer de las glándulas salivales mayores está poco unificado debido a la existencia de muchos subtipos, cada uno con un fondo molecular único y un comportamiento clínico variable7. A pesar de todo, el control locorregional del cáncer es satisfactorio, siendo la aparición de metástasis a distancia la causa más frecuente de fracaso terapéutico8. Aunque el control de la enfermedad sigue siendo variable, el pronóstico individual de pacientes se podría predecir mediante análisis multivariantes. La capacidad de predicción pronóstica del cáncer ofrecería la posibilidad de conocer cuál será la evolución de este.
La estratificación de riesgo de Vander Poorten9 como índice predictivo podría resultar de utilidad, dado que interrelaciona muchas de las variables que influyen en el pronóstico de supervivencia de los pacientes con carcinomas parotídeos: edad al diagnóstico, tamaño tumoral, afectación ganglionar, cutánea o del nervio facial, crecimiento perineural y márgenes de resección. Todo ello valorado antes y después del tratamiento propuesto.
MétodosPara el estudio se eligió la escala pronóstica de Vander Poorten4,9, cuyo índice establece 2 valores numéricos para estimar las probabilidades de supervivencia según el resultado de las fórmulas antes del tratamiento (PS1) y después (PS2).
En este caso se dividieron los resultados en 4 grupos ordenados de menor a mayor riesgo basados en las escalas postratamiento descritas por Vander Poorten4,9 en su estudio original: GR1: <3,99; GR2: 3,99-4,80; GR3: 4,81-5,67 y GR4: >5,67. Según los datos obtenidos, se aplicó numéricamente el resultado para establecer la predicción de supervivencia global poblacional de nuestra área en los pacientes diagnosticados desde el año 1998 hasta el 2012 con un seguimiento máximo de 5 años. Además, se compararon las medias de puntuación obtenidas con el índice de Vander Poorten para relacionar las variables de resultado PS1 y PS2 respecto a la supervivencia global.
Se realizó un estudio de prevalencia o de corte retrospectivo sobre los pacientes de nuestra área hospitalaria (551.856 habitantes) diagnosticados de algún tumor maligno de parótida incluido en la clasificación de la OMS del año 20057 (tabla 1) que recibieron tratamiento quirúrgico, quirúrgico+radioterápico o quirúrgico+radioterápico+quimioterápico. Estos pacientes además debían contener una adecuada estadificación clínica según la escala TNM del American Joint Committee on Cancer (AJCC) para el año 2010, donde T hace referencia al tamaño de la lesión, N abarca la existencia de metástasis ganglionares cervicales y M las metástasis a distancia. Entre los criterios de exclusión están los pacientes con tumores malignos de glándulas salivales mayores no localizados en la glándula parótida, los tumores de parótida malignos no incluidos en la clasificación WHO 2005 (tabla 1), metástasis intraparotídeas y de origen no epitelial y aquellos pacientes que no cumplieron los criterios de inclusión.
Tumores malignos de glándulas salivales mayores
| Tumores malignos de glándulas salivales mayores (WHO 2005) |
|---|
| Carcinoma de células acinares |
| Carcinoma mucoepidermoide |
| Carcinoma adenoide quístico |
| Adenocarcinoma polimorfo de bajo grado |
| Carcinoma epitelial-mioepitelial |
| Carcinoma de células claras (sin otra especificación) |
| Adenocarcinoma de células basales |
| Carcinoma sebáceo |
| Linfoadenocarcinoma sebáceo |
| Cistoadenocarcinoma |
| Cistoadenocarcinoma cribiforme de bajo grado |
| Adenocarcinoma mucinoso |
| Carcinoma oncocítico |
| Carcinoma del ductus salivar |
| Adenocarcinoma (sin otra especificación) |
| Carcinoma mioepitelial |
| Carcinoma sobre adenoma pleomórfico |
| Carcinosarcoma adenoma pleomórfico metastásico |
| Carcinoma de células pequeñas |
| Carcinoma de células gigantes |
| Carcinoma linfoepitelial |
| Sialoblastoma |
Se recogen los tumores malignos de las glándulas salivales mayores actualizados según la Organización Mundial de la Salud, año 2005.
Se seleccionaron los carcinomas de parótida desde el año 1998 hasta el 2012 a través de la base de datos del servicio de Anatomía Patológica de nuestro hospital (Excel Microsoft). La revisión clínica se llevó a cabo con los sistema Medicx, Medicx 3 y Diraya, siendo necesaria en casos concretos la revisión física de algunas historias clínicas.
El análisis estadístico para el estudio descriptivo y de comparación multivariante de medias aritméticas se realizó con el software de Statistical Package for the Social Sciences (SPSS). Para las variables estadísticamente significativas el cociente de riesgo fue de un intervalo de confianza del 95% con una p<0,05.
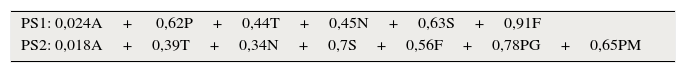
El valor pronóstico de cada paciente se calculó de acuerdo con los índices de Vander Poorten4,9. Con PS1 se determinaron los valores previos a la cirugía y con PS2 los posteriores (tabla 2).
Índices pronósticos de Vander Poorten
| PS1: 0,024A+ 0,62P+0,44T+0,45N+0,63S+0,91F |
| PS2: 0,018A+0,39T+0,34N+0,7S+0,56F+0,78PG+0,65PM |
El índice pronóstico de Vander Poorten según los resultados pretratamiento (PS1) y postratamiento (PS2) depende de la edad del paciente, el dolor, la clasificación TNM, la invasión cutánea, la disfunción del facial, la invasión perineural y los márgenes quirúrgicos.
A: edad; F: disfunción del nervio facial; N: clasificación clínica N; P: dolor en la presentación; PG: invasión perineural; PM: márgenes quirúrgicos; S: invasión cutánea; T: clasificación clínica T.
De las 30 tumoraciones parotídeas malignas incidentes registradas en nuestro hospital desde 1998 hasta 2012 se tuvieron en cuenta los 19 pacientes que tenían un carcinoma, excluyendo 6 tumores de estirpe linfoidea y 5 metástasis intraparotídeas.
El rango de edad al diagnóstico fue de 20 a 84 años, con una media de edad de 61,7 años y una desviación típica de 16,8. El predominio en varones se encontró en la relación 11:8.
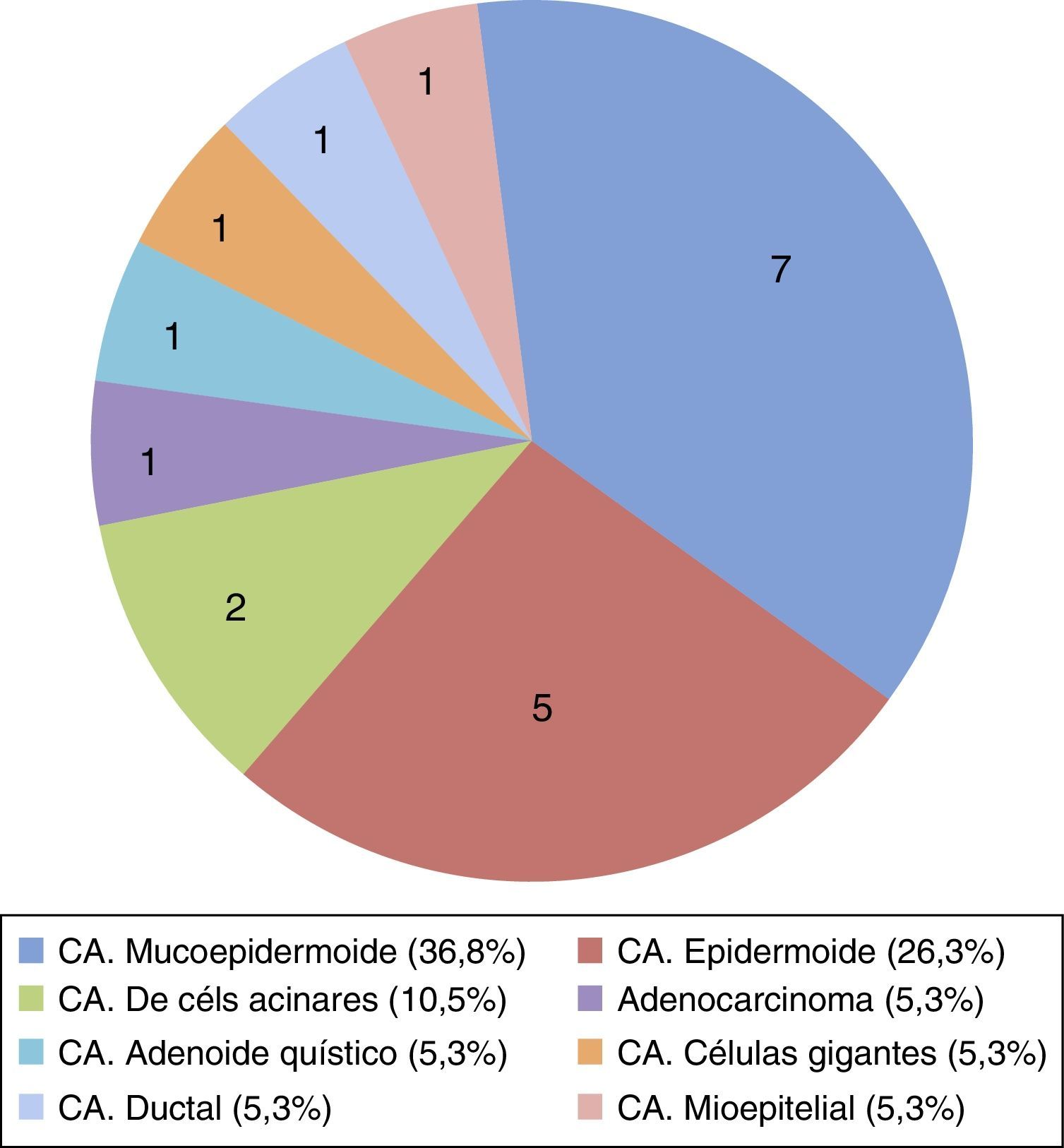
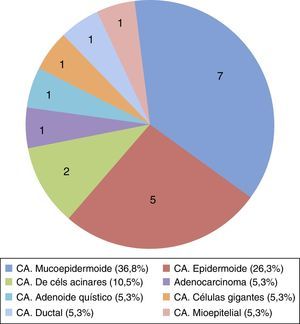
Los cánceres se agruparon siguiendo la Clasificación histológica de los tumores malignos de glándulas salivales mayores (WHO 2005)7, con un predominio de los carcinomas mucoepidermoides (36,8%) y, curiosamente, de los carcinomas epidermoides (26,3%) ya que son infrecuentes en nuestro medio (fig. 1).
El dolor al diagnóstico fue registrado en 6 pacientes (31,6%), un 42,1% experimentó invasión cutánea, 4 (21,05%) refirieron algún grado de paresia o parálisis facial previamente a la cirugía y 11 (57,8%) tuvieron afectación de los márgenes de resección.
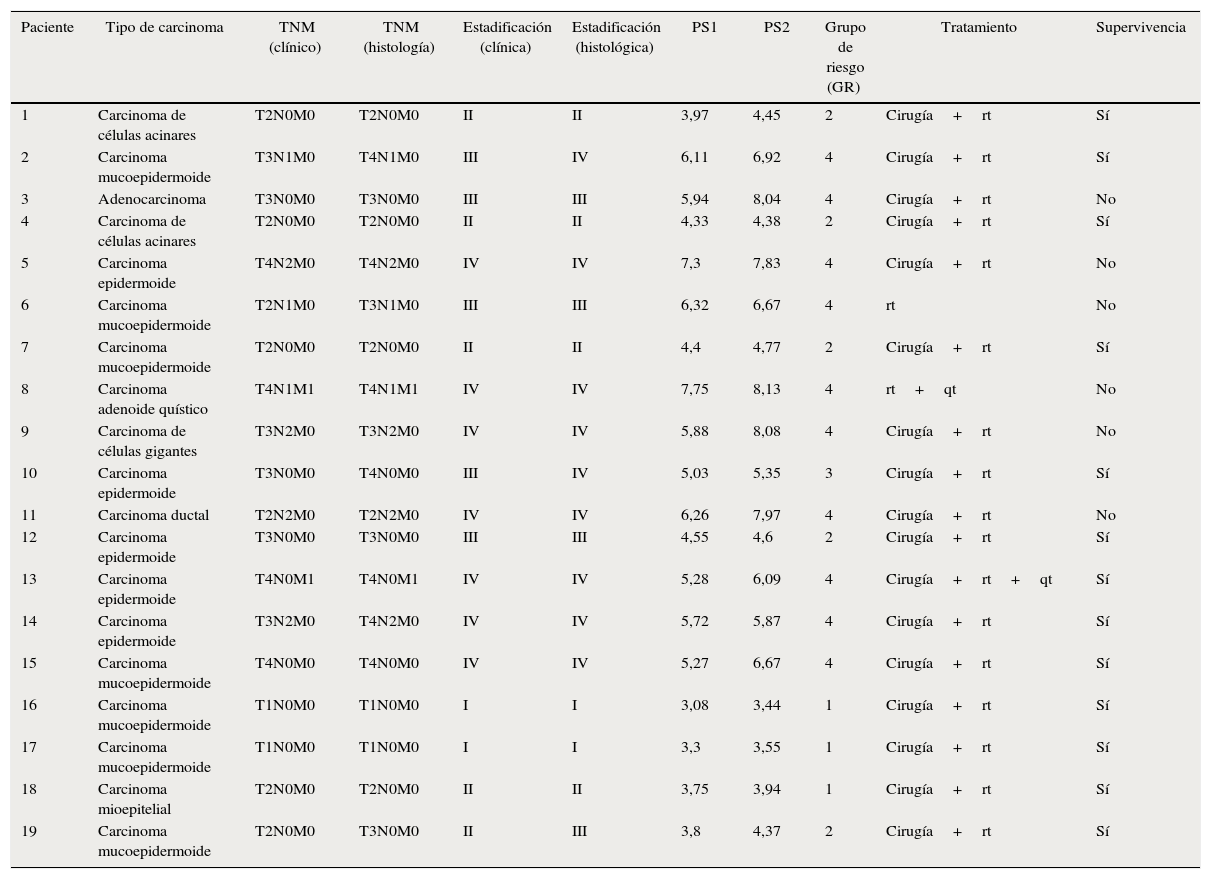
La distribución según la clasificación TNM del AJCC para el año 2010 varió según fuese clínica o histopatológica (tabla 3). Según el TNM clínico, 2 pacientes (10,5%) fueron T1, 7 (36,8%) T2, 6 (31,5%) T3 y 4 (21,2%) T4. En 12 casos (61,5%) no hubo adenopatías metastásicas laterocervicales (N0); 3 (15,7%) fueron N1 y 4 (21,2%) N2. En 2 pacientes (10,5%) se registraron metástasis a distancia. En el TNM anatomopatológico, 2 pacientes (10,5%) fueron T1, 5 (26,35%) T2, 5 (26,35%) T3 y 7 (36,8%) T4. Hubo 12 pacientes (61,5%) N0; 3 (15,7%) N1 y 4 (21,2%) N2. En 2 pacientes (10,5%) se registraron metástasis a distancia.
Clasificación, resultados y características de los pacientes del estudio
| Paciente | Tipo de carcinoma | TNM (clínico) | TNM (histología) | Estadificación (clínica) | Estadificación (histológica) | PS1 | PS2 | Grupo de riesgo (GR) | Tratamiento | Supervivencia |
|---|---|---|---|---|---|---|---|---|---|---|
| 1 | Carcinoma de células acinares | T2N0M0 | T2N0M0 | II | II | 3,97 | 4,45 | 2 | Cirugía+rt | Sí |
| 2 | Carcinoma mucoepidermoide | T3N1M0 | T4N1M0 | III | IV | 6,11 | 6,92 | 4 | Cirugía+rt | Sí |
| 3 | Adenocarcinoma | T3N0M0 | T3N0M0 | III | III | 5,94 | 8,04 | 4 | Cirugía+rt | No |
| 4 | Carcinoma de células acinares | T2N0M0 | T2N0M0 | II | II | 4,33 | 4,38 | 2 | Cirugía+rt | Sí |
| 5 | Carcinoma epidermoide | T4N2M0 | T4N2M0 | IV | IV | 7,3 | 7,83 | 4 | Cirugía+rt | No |
| 6 | Carcinoma mucoepidermoide | T2N1M0 | T3N1M0 | III | III | 6,32 | 6,67 | 4 | rt | No |
| 7 | Carcinoma mucoepidermoide | T2N0M0 | T2N0M0 | II | II | 4,4 | 4,77 | 2 | Cirugía+rt | Sí |
| 8 | Carcinoma adenoide quístico | T4N1M1 | T4N1M1 | IV | IV | 7,75 | 8,13 | 4 | rt+qt | No |
| 9 | Carcinoma de células gigantes | T3N2M0 | T3N2M0 | IV | IV | 5,88 | 8,08 | 4 | Cirugía+rt | No |
| 10 | Carcinoma epidermoide | T3N0M0 | T4N0M0 | III | IV | 5,03 | 5,35 | 3 | Cirugía+rt | Sí |
| 11 | Carcinoma ductal | T2N2M0 | T2N2M0 | IV | IV | 6,26 | 7,97 | 4 | Cirugía+rt | No |
| 12 | Carcinoma epidermoide | T3N0M0 | T3N0M0 | III | III | 4,55 | 4,6 | 2 | Cirugía+rt | Sí |
| 13 | Carcinoma epidermoide | T4N0M1 | T4N0M1 | IV | IV | 5,28 | 6,09 | 4 | Cirugía+rt+qt | Sí |
| 14 | Carcinoma epidermoide | T3N2M0 | T4N2M0 | IV | IV | 5,72 | 5,87 | 4 | Cirugía+rt | Sí |
| 15 | Carcinoma mucoepidermoide | T4N0M0 | T4N0M0 | IV | IV | 5,27 | 6,67 | 4 | Cirugía+rt | Sí |
| 16 | Carcinoma mucoepidermoide | T1N0M0 | T1N0M0 | I | I | 3,08 | 3,44 | 1 | Cirugía+rt | Sí |
| 17 | Carcinoma mucoepidermoide | T1N0M0 | T1N0M0 | I | I | 3,3 | 3,55 | 1 | Cirugía+rt | Sí |
| 18 | Carcinoma mioepitelial | T2N0M0 | T2N0M0 | II | II | 3,75 | 3,94 | 1 | Cirugía+rt | Sí |
| 19 | Carcinoma mucoepidermoide | T2N0M0 | T3N0M0 | II | III | 3,8 | 4,37 | 2 | Cirugía+rt | Sí |
Un total de 17 pacientes (89,5%) fueron tratados mediante cirugía con paroidectomía total o parcial y radioterapia complementaria (tabla 3) con intención curativa, de los cuales, 6 (35,2%) sufrieron algún tipo de disfunción del facial postoperatoria. Actualmente uno (5,8%) se encuentra en tratamiento paliativo con quimioterapia debido a una recidiva no operable de la enfermedad. Los 2 pacientes (10,5%) que no recibieron tratamiento quirúrgico ni radioterápico fueron tratados con intención paliativa mediante radioquimioterapia (tabla 3).
La tasa de supervivencia global a los 5 años fue del 60% (se tuvieron en cuenta solo 15 de los 19 carcinomas, ya que 4 de los 13 supervivientes hasta la fecha no había superado los 5 años de seguimiento), con una distribución del 100% de supervivencia para los estadios histológicos i y ii y del 33% para los de estadio iii y iv.
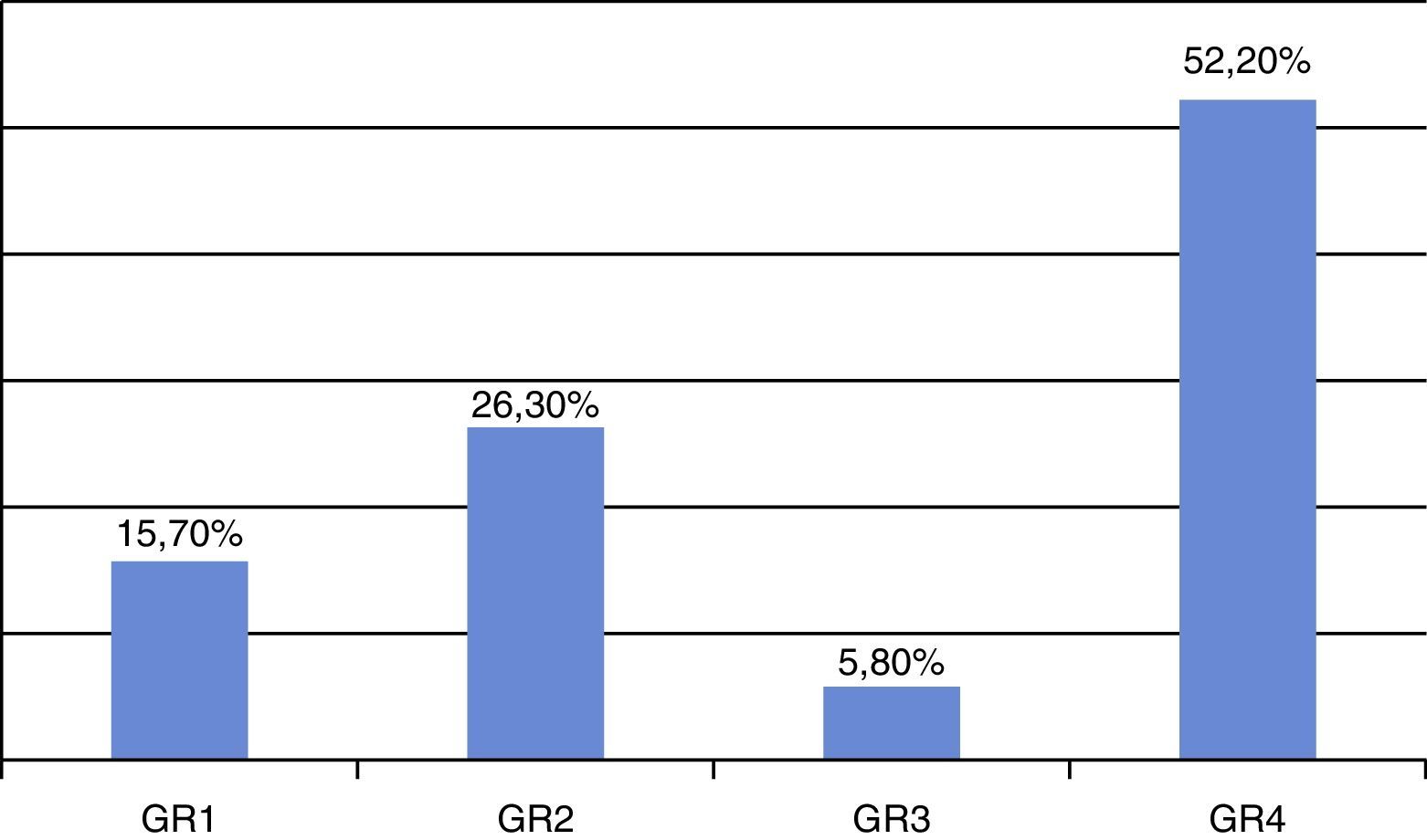
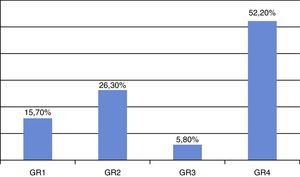
Los grupos de riesgo (GR) según los resultados PS2 (tabla 3) se distribuyeron como GR1: 3 pacientes (15,7%), GR2: 5 (26,3%), GR3: 1 (5,8%) y GR 4: 10 (52,2%) (fig. 2). Los 6 que fallecieron pertenecían al GR4 (100%).
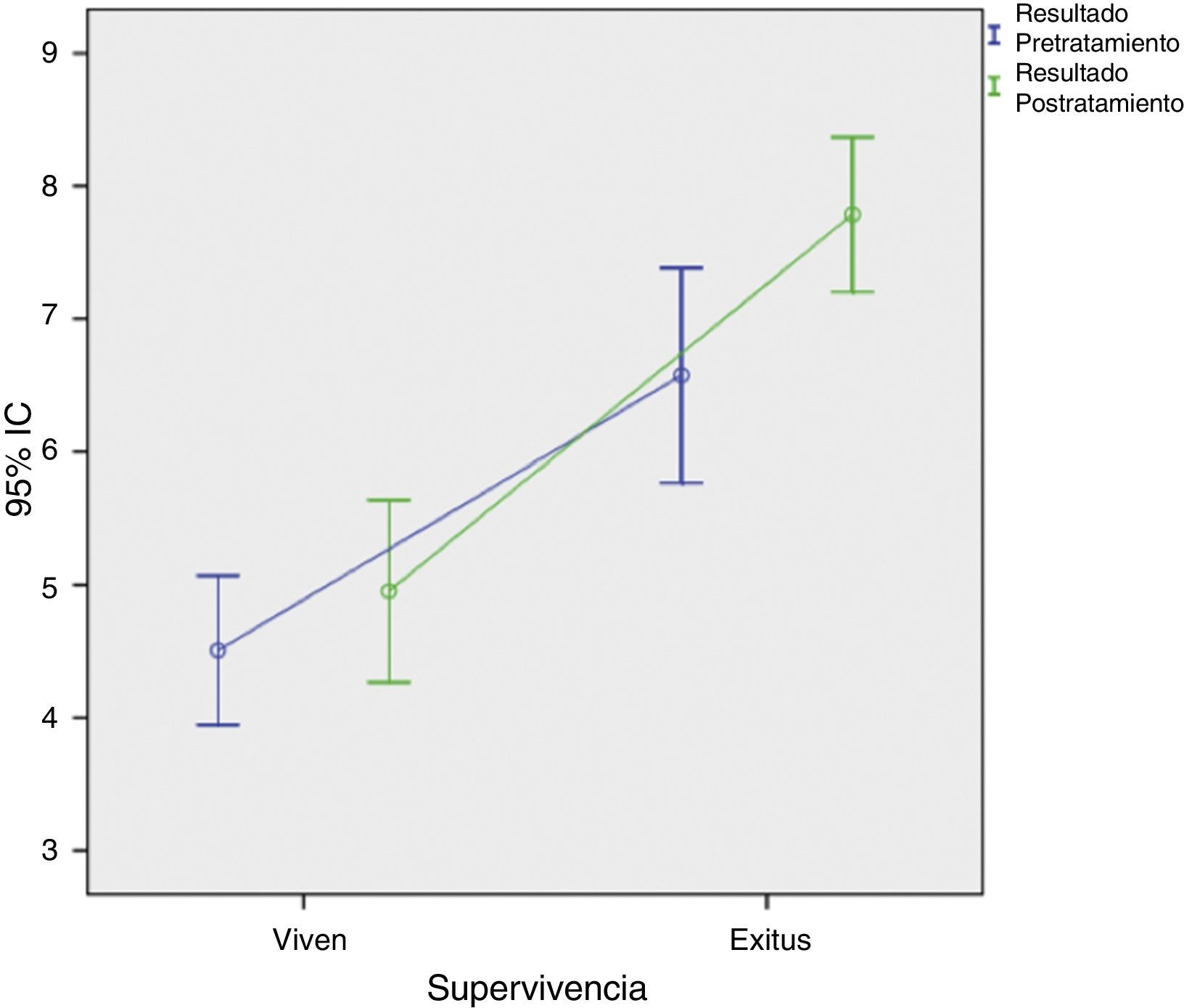
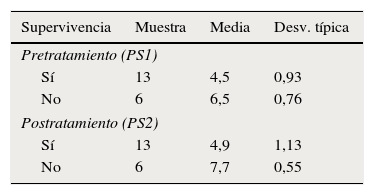
Tras la aplicación del índice de Vander Poorten4,9 a partir de la cumplimentación de las distintas fórmulas con los datos de los 19 pacientes y la comparación de las medias de puntuación para relacionar las variables de resultado pretratamiento (PS1) y resultado postratamiento (PS2) con la supervivencia de los pacientes, se obtuvo que existían diferencias a favor de aquellos pacientes con PS1<4,5 y PS2<4,9 que sobrevivían más respecto a los resultados PS1>6,5 y PS2>7,7 (tabla 4). Además existía correlación lineal (fig. 3) entre los resultados, ya que los pacientes con menores puntuaciones vivían y, conforme se incrementaba la puntuación, la tasa de fallecimientos era mayor.
Resultados aplicados a los índices pronósticos de Vander Poorten
| Supervivencia | Muestra | Media | Desv. típica |
|---|---|---|---|
| Pretratamiento (PS1) | |||
| Sí | 13 | 4,5 | 0,93 |
| No | 6 | 6,5 | 0,76 |
| Postratamiento (PS2) | |||
| Sí | 13 | 4,9 | 1,13 |
| No | 6 | 7,7 | 0,55 |
Una vez aplicados los índices de Vander Poorten se obtuvieron los resultados pretratamiento (PS1) y postratamiento (PS2). La tabla recoge la relación entre la media de las puntuaciones y la supervivencia.
En el año 1991, Frankenthaler et al.10 realizaron estudios referentes al pronóstico de los tumores malignos de parótida. Analizaron retrospectivamente a 178 pacientes, tratando quirúrgicamente al 59,9% y mediante cirugía y radioterapia al 40,1% restante. El seguimiento medio fue de 7,5 años desde el diagnóstico. Concluyeron que el pronóstico dependía de la etapa evolutiva del tumor, de la estadificación, del tipo histológico, de la invasión linfática y perineural, del tamaño tumoral, de la afectación de la fascia, de los márgenes de resección, de la edad y de la presencia de metástasis. A partir de este estudio, se propusieron medidas para analizar el procedimiento quirúrgico óptimo y las razones para la selección del tratamiento combinado. Hocwald et al.11 establecieron los factores pronósticos de los carcinomas de glándulas salivales mayores mediante un estudio retrospectivo de 78 pacientes, determinando la supervivencia a los 5 años. Trataron quirúrgicamente a todos los pacientes con independencia del tipo de tumor: un 56% recibió radioterapia y un 13% quimioterapia. La supervivencia libre de enfermedad a los 5 años fue de un 65%. Examinando los resultados clínicos e histopatológicos, determinaron que la presencia de metástasis linfáticas cervicales y la invasión perineural fueron factores de mal pronóstico independientes a la supervivencia. Indicaron que la quimioterapia adyuvante y la radioterapia pueden mejorar la supervivencia. Harbo et al.12, en su estudio «Indicadores pronósticos para los tumores malignos de glándula parótida», establecieron una relación pronóstica entre los tumores y su grado evolutivo e histológico. Sobre una muestra de 152 pacientes con carcinomas de parótida realizaron un estudio retrospectivo, midiendo la supervivencia global a los 5 años del diagnóstico de la enfermedad (50%). La estadificación fue estadísticamente significativa a favor de los pacientes que se encontraban poco avanzados. El estadio I (65%) tenía mejor supervivencia que el estadio II (50%) y así hasta alcanzar el estadio IV (9%). Los tumores histológicamente bien diferenciados (52%) también tuvieron un mejor pronóstico respecto a los pobremente diferenciados (19%). Concluyeron que el sistema TNM es un buen predictor del resultado del tratamiento y que el uso de una combinación de factores clínicos e histológicos ayudaría al diseño de estrategias de tratamiento. En el año 2005 el Servicio de Otorrinolaringología del Hospital Gregorio Marañón13 realizó un estudio sobre los resultados en el diagnóstico y tratamiento de los cánceres de parótida en su hospital entre los años 1991 y 2002. Determinaron que la supervivencia global en su medio a los 5 años fue del 56% (60% en nuestra serie): 68% para los estadios I y II y 43% para los III y IV, y concluyeron que en esta enfermedad de baja incidencia y alta mortalidad la estadificación y la histología son un factor pronóstico muy importante.
La importancia del índice pronóstico de Vander Poorten4,9 radica en la combinación de factores multivariables: edad, tamaño tumoral, invasión perineural, afectación de márgenes de resección, dolor… Estos factores predictivos nunca habían sido combinados para establecer un pronóstico determinado. La incorporación de una herramienta que relacionase estos factores adversos mejoraría la predicción de supervivencia global en los pacientes con carcinomas de parótida. La puntuación pronóstica (PS) situaba al paciente en uno de los 4 subgrupos de riesgo ordenados de menor a mayor. En los subgrupos sobre la base de la puntuación de pronóstico postoperatorio, la tasa libre de enfermedad a los 5 años osciló entre el 95% (GR1) y el 42% (GR4). De esta forma, la puntuación pronóstica de Vander Poorten4,9 proporcionó un sistema de agrupación de variables para el tratamiento y la predicción de supervivencia de los pacientes con carcinomas de parótida. El estudio de Takahama et al.14 compara las puntuaciones pronósticas y la estratificación de los riesgos del grupo de Vander Poorten4,9 frente al grupo de Carrillo15. Destaca que los propios autores tienden a confirmar la validez de sus modelos, pero por lo general los demás investigadores tienen menos éxito en hacerlo. Determinó que el grupo de Carrillo15 era más parecido al suyo y concluyó que la puntuación con la escala de Carrillo15 mostraba las curvas de supervivencia con más claridad, aunque la determinación de los grupos con un pronóstico más favorable fue difícil para ambos puntos (Vander Poorten4,9 y Carrillo15). Por lo tanto, los resultados no fueron totalmente reproducibles para su grupo de pacientes.
Nuestro estudio se ajusta a los resultados pronósticos del ensayo de Vander Poorten et al.4,9. Incluso reconociendo las limitaciones estadísticas que representa una muestra pequeña (19 pacientes), al estratificar en subgrupos nuestros resultados, observamos que el 100% de los pacientes fallecidos pertenecen al GR4 (PS>5,67), cifra que previsiblemente aumente ya que 3 de los 10 pacientes de este grupo aún no han alcanzado el seguimiento a 5 años.
Hemos obtenido una relación matemática mediante el estudio de comparación de medias por la que aquellos pacientes con un PS1<4,5 o un PS2<4,9 tienen mayores probabilidades de supervivencia que los pacientes con PS1>6,5 o PS2>7,7 que reducen considerablemente sus opciones de vida. Y aunque no deja de ser un mero dato numérico en un tamaño muestral pequeño, estos resultados podrían tenerse en cuenta a la hora de valorar tasas de supervivencia.
Nuestro grupo muestral se ajusta a las características clínicas e histopatológicas de los tumores malignos de parótida, la distribución según el sexo y edad, el TNM y el tratamiento recibido.
El punto clave que determina el mal pronóstico evolutivo de un paciente para Vander Poorten et al.9 es la recurrencia de la enfermedad medida a los 5 años de supervivencia. De los 19 pacientes de nuestro estudio, solo uno superó con vida los 5 años en estudio desde que fue diagnosticado. Por este motivo, hemos considerado el factor «fallecimiento» como punto clave de nuestro estudio, teniendo en cuenta que todos los pacientes fallecieron a causa de la propia enfermedad tumoral.
Conclusiones
A pesar de la heterogenicidad histológica de los cánceres de parótida y sus factores de riesgo, el índice de Vander Poorten estratifica con precisión en grupos de riesgo el pronóstico individual de pacientes con cánceres de parótida en hospitales de áreas sanitarias con baja incidencia o que no sean centros de referencia para su manejo.
Se precisarían estudios que incluyeran un número suficiente de pacientes para validar nuestro hallazgo de que la comparación de las medias de las puntuaciones en PS1 y PS2 permite matizar con mayor rigor el índice pronóstico de Vander Poorten.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de interés.