El síndrome de disfunción temporomandibular (SDTM) engloba un amplio abanico de síntomas que van desde molestias a la palpación de la musculatura masticadora hasta episodios de imposibilidad para la apertura o el cierre oral e incluso degeneración articular irreversible. El manejo de los pacientes con sintomatología propia de esta enfermedad es controvertido; generalmente los episodios inflamatorios agudos son susceptibles de tratamiento conservador y no precisan, en principio, valoración por un especialista.
Como centro de referencia de la Comunidad de Madrid nuestra impresión es que la derivación de esta dolencia desde Atención Primaria es masiva y poco orientada, lo que, de ser cierto, ocasionaría un aumento de los costes sanitarios directos e indirectos, así como una saturación de las consultas de especialidad.
Material y métodosEn este trabajo realizamos un análisis prospectivo de la derivación de los pacientes con SDTM desde Atención Primaria al Hospital Universitario La Paz en un período de 6 meses mediante un sistema de cuestionarios anónimos cumplimentados por el especialista y el paciente.
ResultadosLa muestra del estudio la constituyen 101 pacientes. El 35,6% de los pacientes derivados presentan una evolución crónica (mayor de 6 meses) de la enfermedad, con una sintomatología leve y en el 65,3% de los casos no se había instaurado ningún tipo de tratamiento por un médico/dentista antes de acudir a nuestra consulta. El gasto extra total anual provocado por la incorrecta derivación desde Atención Primaria asciende a 54.309,024 euros anuales.
ConclusionesPor su elevada prevalencia, el SDTM constituye un foco interesante de acción a la hora de optimizar los tratamientos y minimizar el gasto dentro de las entidades maxilofaciales. Este trabajo pone de manifiesto la situación actual y alerta sobre la necesidad de elaborar protocolos de derivación en consenso con Atención Primaria.
Temporomandibular joint syndrome (TMJS) includes a wide range of signs and symptoms that vary from mild pain in masticatory muscles to inability to open and close the mouth, and even irreversible joint derangement. Management is controversial, with the more acute inflammatory episodes being good candidates for conservative treatment. These patients do not need, at least initially, to be evaluated by a maxillofacial surgeon.
As a maxillofacial referral centre in the Madrid area, it seems that patients affected by this syndrome are referred to our centre from Primary Care on a large scale, and are completely uninformed about their disorder. If this is the case, unnecessary direct and indirect health care costs would be increased, as well as contribute to medical consultation overload.
Material and methodsA prospective analysis was performed on TMJS patient referral from Primary care to the Hospital Universitario La Paz during a 6 months period. A self-report anonymous questionnaire was also completed by the professional and the patient in order to collect data.
ResultsOf the101 patients evaluated, 35.6% had chronic onset (more than 6 months) and with mild symptoms. Almost two-thirds (65.3%) of patients had not received any kind of treatment before coming to the centre. Annual additional costs due to incorrect patient referral were 54,309.024 euros.
ConclusionsDue to its high prevalence, TMJS is an interesting focus for action when it comes to controlling extra costs and medical consultation overload. This report shows the present situation, and stressed the need for a consensus referral protocol in Primary Care.
El síndrome de disfunción temporomandibular (SDTM) engloba un amplio abanico de síntomas que van desde molestias a la palpación de la musculatura masticadora hasta episodios de imposibilidad para la apertura o el cierre oral e incluso degeneración articular irreversible.
Se estima que hasta un 30% de la población puede presentar en algún momento de su vida sintomatología relacionada con este síndrome1. Los episodios inflamatorios agudos iniciales pueden, en un principio, ser diagnosticados y tratados en consultas de Atención Primaria mediante medidas conservadoras consistentes en hábitos de higiene articular y medicación miorrelajante. El fracaso de estas medidas tras su empleo durante un mínimo de 4semanas debería ser el criterio de derivación a un especialista en Cirugía Oral y Maxilofacial.
Como centro de referencia de Cirugía Oral y Maxilofacial en la Comunidad de Madrid, nuestra percepción es que los pacientes con sintomatología propia del SDTM no son derivados adecuadamente, sino que en muchos de los casos se realiza una derivación inminente en forma de cita preferente o de consulta de urgencia, sin indicarle previamente al paciente ningún tipo de tratamiento. Así mismo, la impresión general es que los pacientes son derivados sin prueba de imagen de cribado (ortopantomografía [OPG]) que permita al especialista un diagnóstico completo inicial. Esto obliga al profesional a iniciar el tratamiento conservador en una primera visita y solicitar la OPG, lo que motiva una segunda consulta en casos en los que esta podría ser evitable.
También consideramos que, en ocasiones, este tipo de pacientes son diagnosticados de forma errónea de dolores óticos o cefaleas, y que acuden a consultas de especialidad para ser valorados por otros especialistas de Otorrinolaringología o Neurología, que finalmente los remiten a Cirugía Maxilofacial.
Estas actuaciones erróneas, de ser ciertas, motivarían un aumento de los costes sanitarios directos, indirectos e intangibles.
El objetivo de nuestro estudio consiste en analizar las características de los pacientes con SDTM derivados a nuestro centro y contabilizar el gasto extra tanto directo como indirecto que supone esta derivación subóptima de pacientes y que sería potencialmente evitable con un sistema de derivación adecuado.
Material y métodosSe realiza un estudio prospectivo basado en un sistema de cuestionarios que se entregan a los pacientes que acuden a nuestro servicio (consulta externas o consulta de urgencia) con sospecha o diagnóstico de SDTM.
Los cuestionarios se suministraron a los pacientes desde el 15 de junio de 2015 hasta el 10 de enero de 2016 y constan de 2 partes. La primera parte (fig. 1) es rellenada por el especialista que evalúa por primera vez al paciente y la segunda (fig. 2) es completada por el paciente.
Se trata de un cuestionario completamente anónimo que se entrega de forma aleatoria a los pacientes que aceptan participar en el estudio y en el que no se especifican datos de carácter identificativo. Se incluye al paciente en un formato anónimo con un identificador numérico preasignado que se otorga simultáneamente a los 2cuestionarios rellenados por el paciente y por el especialista.
Las encuestas son recogidas y codificadas semanalmente.
Dado el carácter puramente observacional, no intervencionista y anónimo del estudio, se considera que no es necesaria la aprobación del comité de ética del hospital, sin detrimento de cumplir con la Declaración de Helsinki de los derechos humanos de los pacientes.
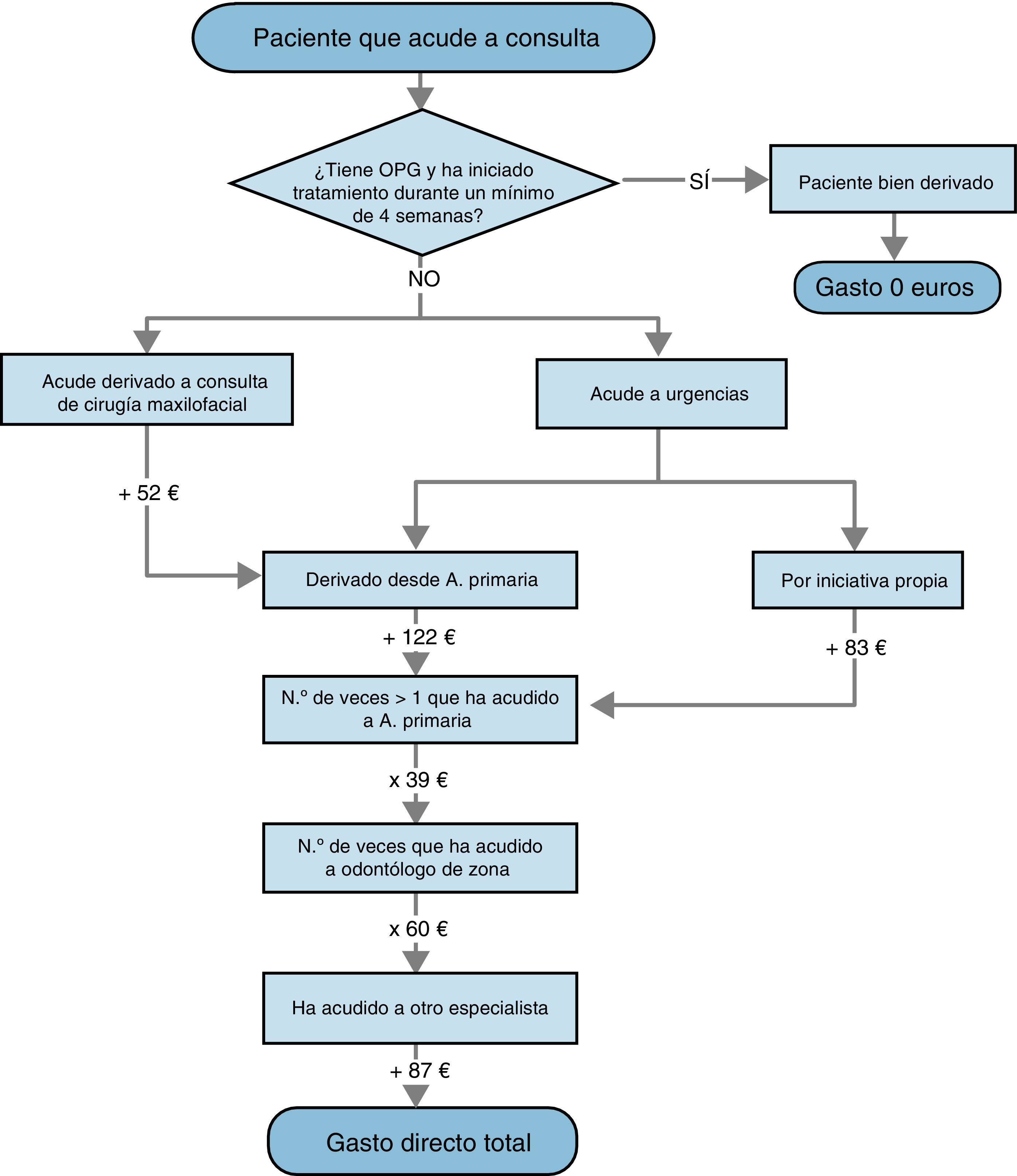
Cálculo del gastoCostes directosTodas las asistencias sanitarias que se realizan en los hospitales y los centros de salud madrileños tienen un precio fijado, en vigor desde 2009, que se suele cobrar a aseguradoras o a mutuas de trabajo en caso de accidente laboral y que se encuentra especificado en la Ley de precios públicos de la Comunidad de Madrid (fig. 3).
En nuestro centro actualmente no existe ningún sistema de derivación consensuado con Atención Primaria. En este contexto, se debería esperar que un paciente con sintomatología propia del SDTM acudiese a una consulta de Atención Primaria y que fuese derivado a nuestro servicio con una prueba de imagen de cribado (OPG) y habiendo iniciado algún tipo de tratamiento conservador.
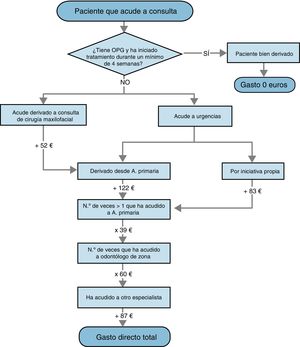
Para el cálculo del gasto directo hemos creado un algoritmo (fig. 4) en el que, en función de distintas variables (número de veces que ha asistido a cada consulta, existencia o ausencia de pruebas, existencia o ausencia de tratamiento, etc.) se van añadiendo distintas cantidades al gasto extra por paciente.
Costes indirectosLa pérdida de productividad se calcula mediante el método del capital humano en función del salario mínimo interprofesional para 2015. Calculamos la media de las horas perdidas por consulta y lo multiplicamos por el coste por hora, según los baremos anteriormente mencionados. Por lo que, teniendo en cuenta que el horario laboral normal es de 8 h de trabajo, la pérdida de una hora de trabajo cuesta 2,7 euros.
Sesgos del estudio y cómo se han solucionadoUna de las limitaciones a las que hemos tenido que hacer frente en este estudio ha sido la elevada presión asistencial a la que estamos sometidos tanto en consultas externas como en consulta de urgencia, lo que limita la entrega de cuestionarios. Unido a esto, no todos los pacientes deseaban participar en el estudio. Las consecuencias de este sesgo son las siguientes:
- a)
Se infraestima el número real de pacientes afectados con SDTM.
- b)
Se infraestima el coste real provocado por la incorrecta derivación de pacientes.
Para solventar la magnitud de este error:
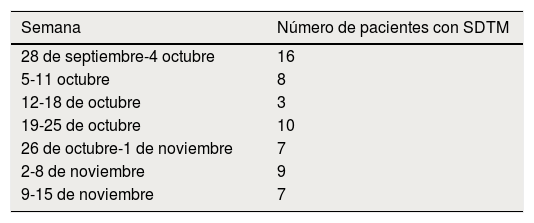
Se realiza un registro de todos los pacientes que acuden a consultas externas como primeras visitas con SDTM en el período del 1 de octubre de 2015 al 1 de diciembre de 2016 (tabla 1). Estos datos se extrapolan para determinar el número total de pacientes con SDTM que acuden anualmente a nuestras consultas como primeras visitas.
Registro de pacientes que acudieron a consultas externas desde el 1 de octubre hasta el 1 de diciembre de 2016
| Semana | Número de pacientes con SDTM |
|---|---|
| 28 de septiembre-4 octubre | 16 |
| 5-11 octubre | 8 |
| 12-18 de octubre | 3 |
| 19-25 de octubre | 10 |
| 26 de octubre-1 de noviembre | 7 |
| 2-8 de noviembre | 9 |
| 9-15 de noviembre | 7 |
| 16-22 de noviembre | 6 |
| 23-29 de noviembre | 8 |
| 30 de noviembre-6 de diciembre | 5 |
Se recogen 106 encuestas en un total de 26 semanas, de las cuales 5 están incorrectamente cumplimentadas, por lo que se desechan.
Para el análisis general de las variables se emplean los métodos descriptivos básicos, de modo que, para las variables cualitativas, se obtiene el número de casos presentes en cada categoría y el porcentaje correspondiente y, para las variables cuantitativas, el mínimo, máximo, media, desviación típica, mediana y rango intercuartílico.
La comparación entre grupos se realiza mediante el test de t de Student o U de Mann-Whitney en función del tipo de variable y el cumplimiento de los supuestos de normalidad se comprueba con el test de Kolmogorov-Smirnov y el de homogeneidad de varianzas con el test de Levene.
La correlación entre variables se estudia mediante el coeficiente de correlación de Spearman.
El análisis estadístico se realiza con el programa SPSS 23.0 para Windows. Las diferencias consideradas estadísticamente significativas son aquellas cuya p<0,05.
Características de los pacientes con síndrome de disfunción temporomandibularLa muestra del estudio se ha constituido con 101 pacientes, de los cuales un 83,2% (n=84) son mujeres y un 16,8% (n=17) hombres. La edad oscila entre los 13 y los 84 años, con un promedio de 43,2 años (DE=16,8).
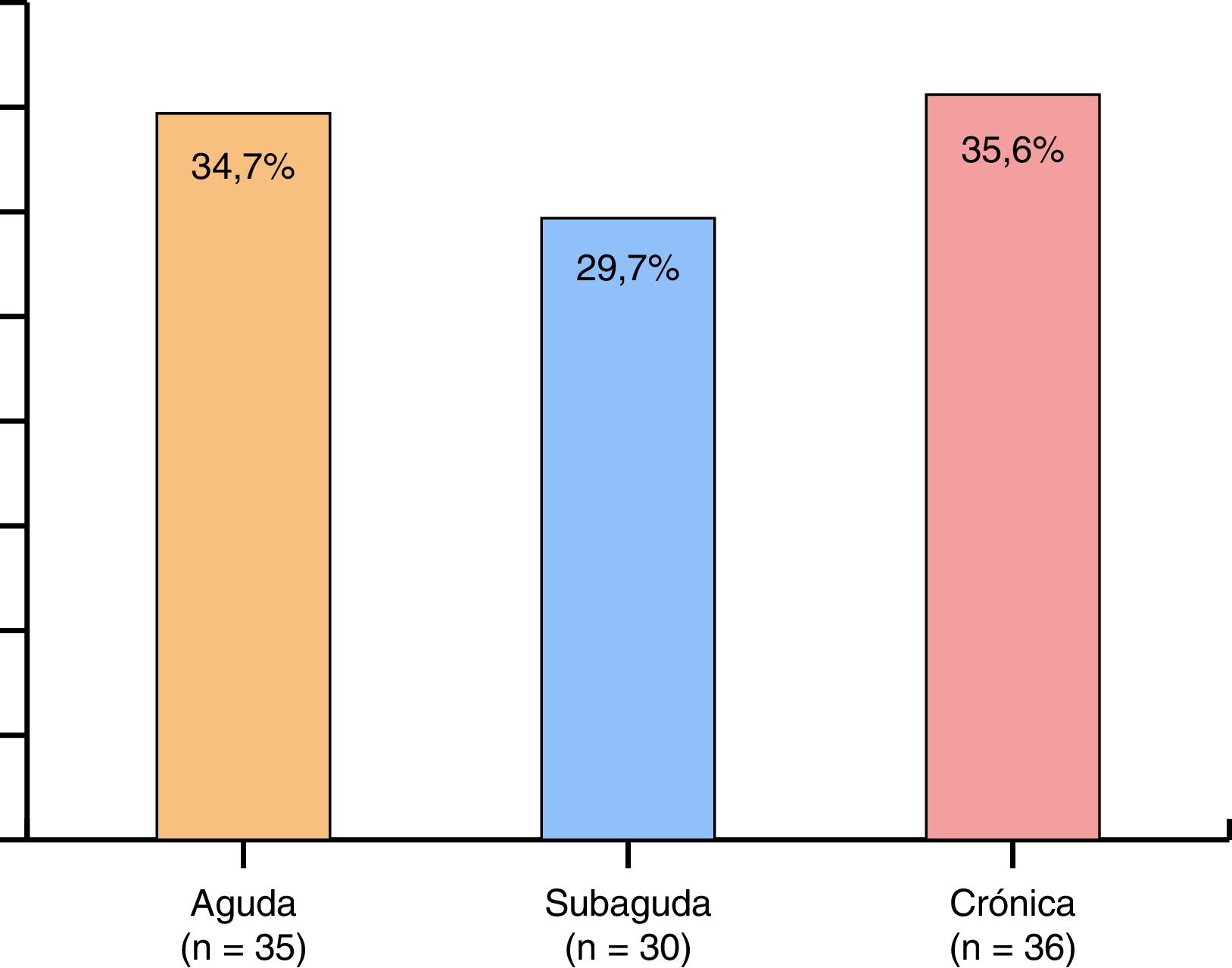
En cuanto al tiempo de evolución de la sintomatología, existe una gran dispersión, por lo que se ha dividido a los pacientes en 3grupos:
- -
Agudo (tiempo de evolución menor de 3 meses).
- -
Subagudo (tiempo de evolución entre 3 y 6 meses).
- -
Crónico (tiempo de evolución mayor de 6 meses).
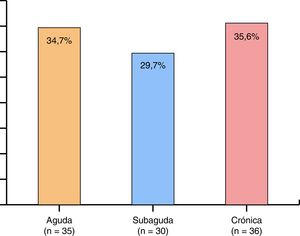
En la figura 5 se muestra la distribución de los pacientes según sintomatología, en la que se observa que un 35,6% son crónicos.
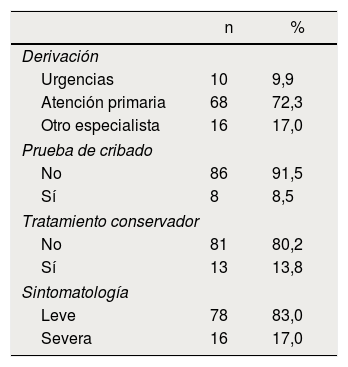
Del total de la muestra, el 93,1% de los pacientes están incorrectamente derivados: un 91,5% no aportan ninguna prueba de imagen y en un 80,2% no se ha instaurado tratamiento conservador durante un mínimo de 4 semanas. Por otra parte, el 83,0% de los pacientes presentaron una sintomatología leve. En la tabla 2 se muestran los detalles.
El 65,3% (n=66) de los pacientes no ha iniciado tratamiento alguno recomendado por un médico/dentista, frente al 34,7% (n=35) que sí lo ha iniciado, durante un promedio de tiempo de 40,6 días (DE=154,4).
El 93,1% de los pacientes son derivados desde Atención Primaria, el 9,9% desde Urgencias y el 17% restante desde otro especialista.
La media de veces que los pacientes acuden a consulta de Atención Primaria por esta dolencia es de 1,6 veces.
El 67,3% de los pacientes no ha sido evaluado en ninguna ocasión por su odontólogo de zona. La media de veces que han acudido los pacientes de la muestra al odontólogo ha sido de 0,7. El 9% de los pacientes que han sido valorados por el odontólogo de zona y posteriormente derivados a nuestra consulta lo hacen con prueba de imagen y habiendo iniciado tratamiento conservador. El 58,82% de los pacientes que han sido valorados previamente por el odontólogo no ha iniciado ningún tipo de tratamiento y el 20,58% no aporta una OPG. El 85,3% de los pacientes derivados por el odontólogo presentaron sintomatología leve y, de estos pacientes con sintomatología leve, el 17,24% habían iniciado tratamiento conservador durante un mínimo de 4 semanas. De estos pacientes con sintomatología leve el 62,06% no habían iniciado ningún tipo de tratamiento. Del 37,93% de los pacientes que habían iniciado algún tipo de tratamiento (no necesariamente prescrito por el odontólogo), la media de la duración de dicho tratamiento fue de 122,50 días, con una DE de 204,895 días. De los pacientes con sintomatología severa el 40% habían iniciado tratamiento conservador un mínimo de 4 semanas.
El 31,7% de los pacientes han sido evaluados por otro especialista antes de acudir a nuestra consulta.
El tiempo medio de derivación de los pacientes a nuestra consulta es de 43,20 días.
La media de horas de trabajo perdidas por los pacientes para acudir a su centro de salud es de 0,53. El tiempo medio perdido por los pacientes por desplazamiento a su centro de salud es de 14,24 min, mientras que el tiempo medio perdido por desplazamiento a nuestro hospital es de 37,33min.
El 74,3% de los pacientes no va acompañado a su centro de salud. Y el 63,4% de los pacientes no viene acompañado a nuestra consulta.
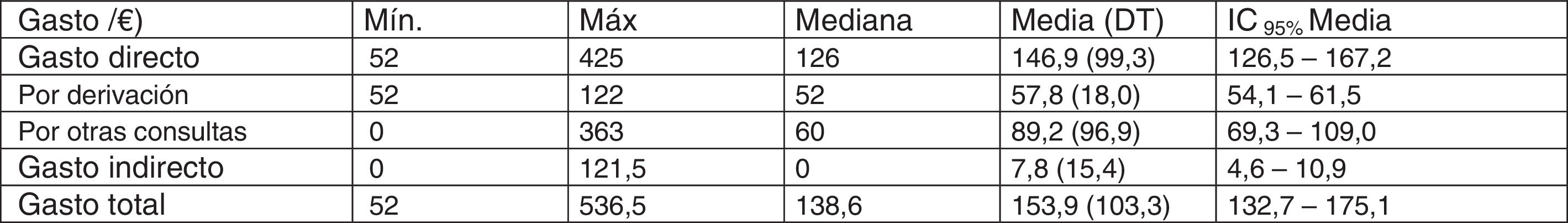
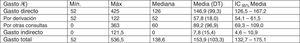
Gasto extra totalEn la figura 6 se muestra el análisis descriptivo del gasto en función del tipo. El gasto total medio por paciente mal derivado es de 153,9 euros (IC 95%: 132,7-175,1). El gasto total máximo en un paciente mal derivado es de 536,5 euros. Por tipos, el gasto directo es el de mayor contribución al gasto total (88,4%) frente al 2,1% del gasto indirecto.
El gasto total en la muestra de 101 pacientes es de 14.465,22 euros. Extrapolando los datos obtenidos en nuestra muestra de pacientes a la estimación realizada entre octubre y diciembre de 2015 del total de pacientes valorados en nuestro servicio anualmente (379,2 pacientes), el gasto anual total estimado es de 54.309,024 euros.
DiscusiónLa crisis económica de nuestro país experimentada en los últimos años ha golpeado fuertemente a la sanidad pública. Nuestro sistema nacional de salud es una seña de identidad de nuestro Estado y un orgullo para todos los profesionales médicos que trabajamos en él. Por ello, la valoracio¿n que los médicos hagamos de la situacio¿n y los cambios y propuestas que salgan de nuestra profesio¿n deben ser sensatos y meditados, pero de igual manera deben ser firmes y encaminados a investigar y tratar focos potencialmente mejorables del sistema sanitario.
El SDTM es una dolencia muy prevalente y es, potencialmente, un área de actuación a la hora de disminuir la saturación de las consultas de la especialidad y de reducir el gasto, ya que en la mayoría de los casos son cuadros clínicos solucionables con tratamiento conservador.
El SDTM puede suponer un gran reto para los profesionales de Atención Primaria e incluso para los especialistas que no están familiarizados con su diagnóstico y manejo. Según un trabajo realizado por Arant et al.2, la gran mayoría de los odontólogos encuestados no exploraba de rutina la articulación temporomandibular ni la musculatura masticadora y desconocían la relación entre el SDTM, la sintomatología otológica y el tinnitus. Estos datos coinciden con los de nuestro trabajo, en los que la gran mayoría de los pacientes derivados por Odontología de Atención Primaria presentan enfermedad leve y no han iniciado ningún tipo de tratamiento.
García del Hombre3 comenta que cada vez son más numerosas las interconsultas por pacientes con SDTM a los que no se les dedica la suficiente atención e indistintamente se derivan a consultas de Otorrinolaringología, Maxilofacial o Neurología. Dicha afirmación es corroborada por nuestro estudio, en el cual el 32% de los pacientes han acudido previamente a consulta de otro especialista. Según este autor, los médicos en Atención Primaria pueden proporcionar un servicio valioso al descartar otras enfermedades y diagnosticar inicialmente la disfunción temporomandibular y, si bien no tienen a cargo el tratamiento del paciente, pueden cooperar a que se realice una derivación adecuada, evitando con ello el paso del enfermo por numerosas especialidades.
Annemiek et al.4 realizaron un estudio basado en encuestas a pacientes con SDTM que habían solicitado valoración por un especialista. La causa fundamental de la consulta era el miedo de que las molestias que estaban sintiendo estuvieran traduciendo una enfermedad grave. Estos mismos pacientes, según refiere el autor, son críticos y no están fácilmente satisfechos con la opinión de un médico general, por lo que buscan atención especializada. Finalmente, cuando comprenden el origen de la sintomatología y su elevada incidencia, quedan aliviados de que sea una enfermedad relativamente común. Las guías sobre el manejo de pacientes con SDTM en Atención Primaria5 hacen hincapié en la necesidad de informar al paciente sobre la naturaleza benigna y fluctuante de su enfermedad y de instruirlo acerca de un manejo conservador y reversible que le permita controlar y autolimitar los episodios. Según Leeuw, el diagnóstico de la enfermedad articular y los dolores orofaciales durante la exploración clínica forma parte de la práctica integral de la Odontología2.
El Collaboration On Networked Dental an Oral Research group (grupo CONDOR) en su artículo «The feasibility of a clinical trial of pain related to temporomandibular muscle and joint disorders»6 llevó a cabo una encuesta para determinar las estrategias empleadas por los odontólogos de Atención Primaria para el manejo del dolor relacionado con el SDTM. Según esta encuesta, los odontólogos de Atención Primaria tratan una media de 3 pacientes con SDTM al mes; la mayoría de los profesionales tratan el dolor derivado del SDTM con protocolos similares y los tratamientos más extendidos son las medidas de higiene, la feruloterapia y la medicación antiálgica y miorrelajante. La mayor barrera a la hora de recomendar medidas conservadoras es la falta de conocimiento (9%), el largo tiempo que consume informar al paciente (9,8%) y su escasa eficacia a largo plazo (18,8%).
En nuestra muestra, el 60% de los pacientes valorados por el odontólogo de zona no habían iniciado tratamiento y el 21% acudieron sin OPG. A pesar de que se trata de un estudio descriptivo cuyos datos deben ser interpretados con cautela, estas cifras alertan sobre el posible desconocimiento del manejo del SDTM por el odontólogo de Atención Primaria.
Según nuestro conocimiento, los únicos estudios realizados en el territorio español sobre la derivación de pacientes con SDTM son los publicados por el Hospital Virgen de la Macarena de Sevilla7,8.
En un primer trabajo8, se realiza un estudio retrospectivo de los pacientes con SDTM evaluados en su consulta y concluyen que el 67,4% de los pacientes derivados presentaron o bien dolencia primaria muscular o bien estadios i, ii y iii de Wilkes, por lo que podrían haber sido correctamente asistidos en su centro de Atención Primaria, evitando costes y desplazamientos innecesarios. En nuestra muestra los pacientes con un grado leve de enfermedad suponen una cifra algo mayor (83%), lo que eleva aún más la cantidad de los costes evitables.
En un segundo trabajo, Salazar et al.7 analizan el empleo de la telemedicina aplicada a la derivación de pacientes con SDTM comparándola con el sistema de derivación clásico. En este trabajo evalúan entre los años 2008 a 2010 un total de 1.052 pacientes y, según este estudio, la efectividad de ambos métodos de tratamiento es la misma: la telemedicina presenta una reducción de 76,3 días de espera en la consulta y una disminución del 88,4% de los pacientes atendidos en consulta. Adicionalmente, la telemedicina reduce la pérdida de horas de trabajo en un 50%.
Por las peculiaridades de nuestro sistema de salud, es complicado y a veces infructuoso relacionar sistemas de derivación de otros países con el nuestro.
En el ámbito estadounidense el SDTM constituye el segundo dolor musculoesquelético más frecuente tras la lumbalgia, con un gasto anual estimado de 4.000 millones de dólares6.
El estudio realizado por Windecker et al.9 tiene por objetivo estudiar los costes directos derivados del tratamiento de los pacientes con SDTM. Se trata de un estudio restrospectivo que se realizó en el Departamento de Prostodoncia de la Universidad de Bern entre los años 2003 y 2006 y, entre otras variables, determina los costes totales, el número de citas, la duración del tratamiento y los costes reembolsados por las aseguradoras privadas. El trabajo incluye un total de 242 pacientes. La edad media de los pacientes es de 40,4 años. Cada paciente acude a una media de 4 citas durante unas 21 semanas. El 95% de los pacientes son referidos a la clínica desde clínicas odontológicas privadas (por un lado, esto puede indicar que se trataba de casos complejos, pero, por otro lado, puede reflejar una cierta reticencia de los odontólogos privados a tratar el SDTM por desconocimiento del diagnóstico y el tratamiento de dichos pacientes). El 54% de los pacientes referidos a la clínica no reciben ningún tipo de orientación de su médico de Atención Primaria. El diagnóstico más frecuente es de síndrome miofascial (5,8%) con o sin limitación de la apertura oral, que es casi igual de frecuente que el desplazamiento discal anterior con recapturación. Los tratamientos consisten en medidas de higiene y ejercicios (36%), fisioterapia (26,3%) o férulas oclusales (32,6%). El coste medio de los tratamientos es de 644 francos suizos (unos 592 euros). Los pacientes con artrosis de la articulación temporomandibular son los que suponen un mayor coste (1.177 euros) frente a los pacientes con artralgias simples (263 euros). En la mayoría de los casos los pacientes son tratados con modalidades baratas de tratamiento. Los servicios generalmente más prestados (informar sobre la enfermedad y dar instrucciones y medidas de higiene articular) son los que más tiempo consumen y los peor remunerados.
Según nuestro estudio, el gasto extra directo anual producido por la incorrecta derivación de pacientes y la ausencia de un protocolo de manejo de la enfermedad articular consolidado ascendería a 51.826 euros. La creación de sistemas de derivación, en teoría, mejoraría el manejo de los pacientes, aliviaría la saturación de las consultas y permitiría una reducción modesta del gasto.
ConclusionesPor su elevada prevalencia, el SDTM constituye un foco interesante de acción a la hora de optimizar los tratamientos y minimizar el gasto dentro de las dolencias maxilofaciales. Este trabajo pone de manifiesto la situación actual y alerta sobre la necesidad de elaborar protocolos de derivación en consenso con Atención Primaria.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.