El mieloma múltiple es una neoplasia de células plasmáticas con repercusión sistémica y lesiones osteolíticas. Su diagnóstico a raíz de una lesión mandibular es bastante infrecuente. Por ello presentamos un caso de mieloma múltiple diagnosticado a partir de sintomatología dolorosa e inflamatoria por una lesión osteolítica en la rama mandibular y revisamos la literatura para establecer el perfil clínico e imagen radiológica típica que nos faciliten sospechar el diagnóstico con más certeza.
Material y métodosMujer de 46 años acude al servicio de Urgencias por inflamación y dolor preauricular. La ortopantomografía muestra una imagen radiolúcida multilobulada a lo largo de la rama y cóndilo mandibulares. El estudio anatomopatológico y de extensión desenmascaran un mieloma múltiple. Se hace además una revisión de la base de datos Pubmed para casos de diagnóstico de mieloma múltiple a partir de una lesión mandibular en los últimos 5 años.
ResultadosSe encontraron 13 casos incluyendo el presente. La edad media era de 61 años con ligero predominio del sexo masculino; la clínica más frecuenta era inflamación indurada de la región mandibular afectada con o sin ulceración mucosa, y la imagen radiológica característica osteólisis uni o multilocular, en un caso con reacción perióstica.
ConclusionesLa presentación inicial del mieloma múltiple mediante una lesión mandibular es poco frecuente. Sin embargo, el cirujano maxilofacial debe sospechar una neoplasia de células plasmáticas ante imágenes radiolúcidas mandibulares y no demorar un estudio más exhaustivo.
Multiple myeloma is a neoplasic proliferation of plasma cells with systemic repercussion and osteolytic lesions. The initial diagnosis by a mandibular lesion is extremely rare. Therefore we present a clinical case of multiple myeloma diagnosed following pain and swelling from an ostelytic mandibular lesion, and we review the literature in order establish a clinical profile and a typical radiological image that would allow us to suspect the diagnosis with more certainty.
Material and methodsA 46 year-old woman comes to the Emergency Department complaining about preauricular pain and swelling. The orthopantomography shows a radiolucid multilolocular image along the mandibulary ramus and condyle. The histology and extension follow up concludes with a multiple myeloma diagnosis. A systematic review of Pubmed database was made searching for mandibular lesion at initial diagnosis of multiple myeloma within the last 5 years.
ResultsWe found 13 cases including ours The mean age was 61 years with a slight male predominance; the most common clinical presentation was a firm to hard mandibular swelling with or without mucosal ulceration; and the most characteristic radiological image was a uni or multilocular osteolysis, with periostic reaction in one case.
ConclusionsA mandibular lesion as a first sign of multiple myeloma is infrequent. Nevertheless, a maxilofacial surgeon should suspect a plasma cell neoplasia in cases of mandibular osteolytic images and start further studying without delay.
El mieloma múltiple se caracteriza por una proliferación neoplásica de células plasmáticas, productoras de inmunoglobulinas monoclonales patológicas con repercusión sistémica. Las células plasmáticas proliferan en la médula ósea y originan destrucción lítica del hueso en múltiples localizaciones, osteopenia y fracturas patológicas1.
El diagnóstico del mieloma múltiple a partir de una lesión osteolítica mandibular es raro2. Según la revisión sistemática hecha por Goetze et al.3 de los últimos 30 años, solo han sido publicados 13 casos.
En este artículo presentamos el caso más reciente que hemos tenido, así como una revisión sistemática de casos publicados en los últimos 5 años. Queremos resumir el perfil clínico y los datos radiológicos del paciente, para que el cirujano maxilofacial pueda realizar el diagnóstico temprano con mayor facilidad.
Material y métodosMujer de 46 años, sin antecedentes relevantes, acude a Urgencias del Hospital de la Princesa refiriendo dolor e inflamación de 48 h de evolución en la región preauricular izquierda.
La exploración muestra un chasquido articular. Presenta inflamación de tejidos blandos en la región preauricular y maseterina, a lo largo de la rama ascendente mandibular izquierda, que la paciente afirma había apreciado desde esta mañana.
La apertura oral es de amplitud normal y sin laterodesviación. No se objetivan focos odontogénicos infecciosos evidentes. Se palpa la mucosa yugal izquierda edematosa e inflamada, no indurada, sin clara relación con piezas dentarias. La zona de inflamación facial es firme, mal delimitada, no dolorosa a la presión y sin alteraciones cutáneas. El conducto de Stenon es permeable.
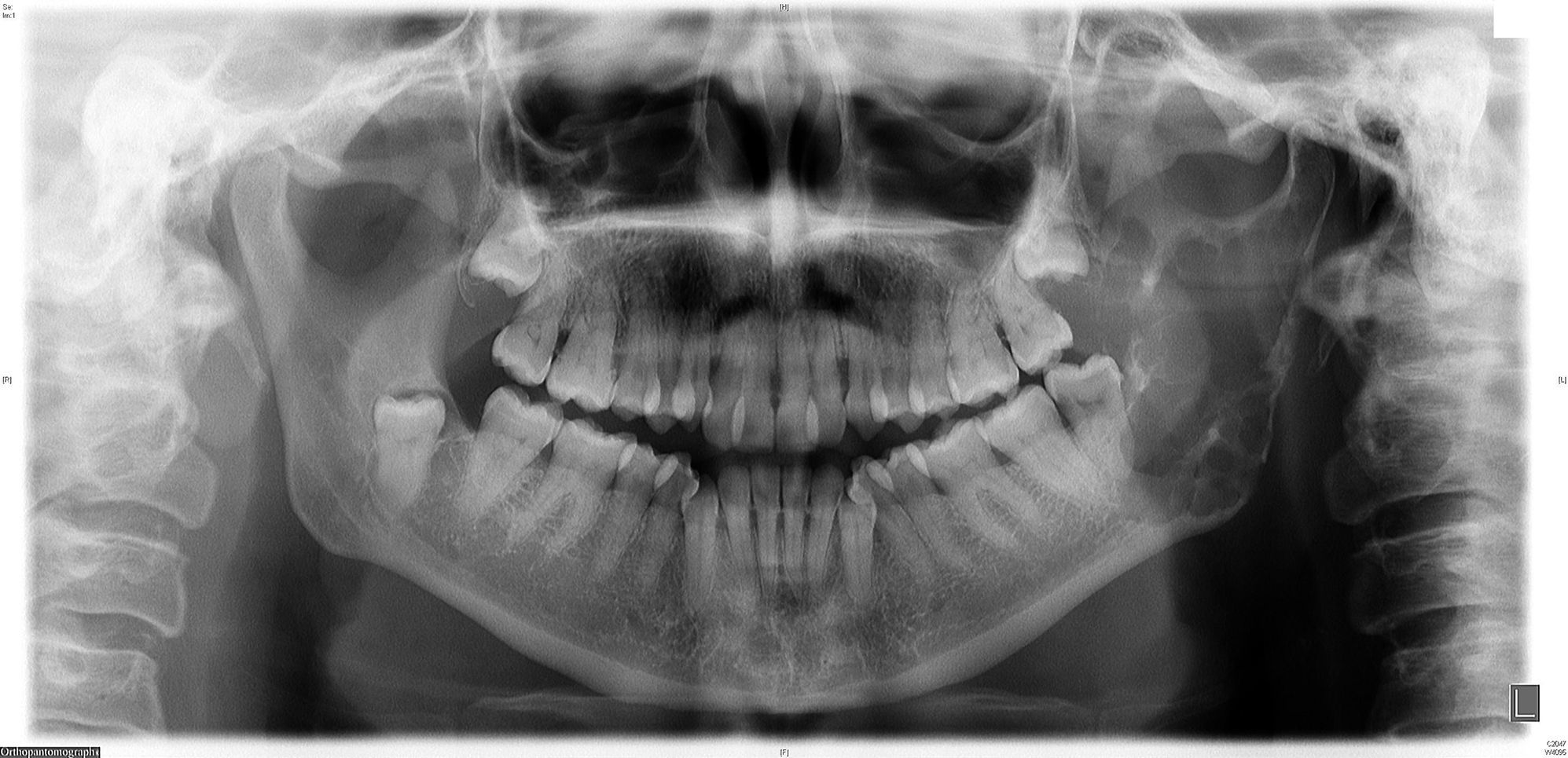
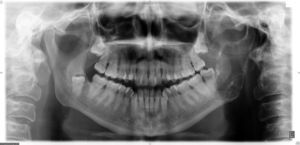
Realizamos una ortopantomografía (fig. 1), donde apreciamos una lesión osteolítica en la rama mandibular ascendente izquierda. Presenta trabeculación interna y esclerosis periférica.
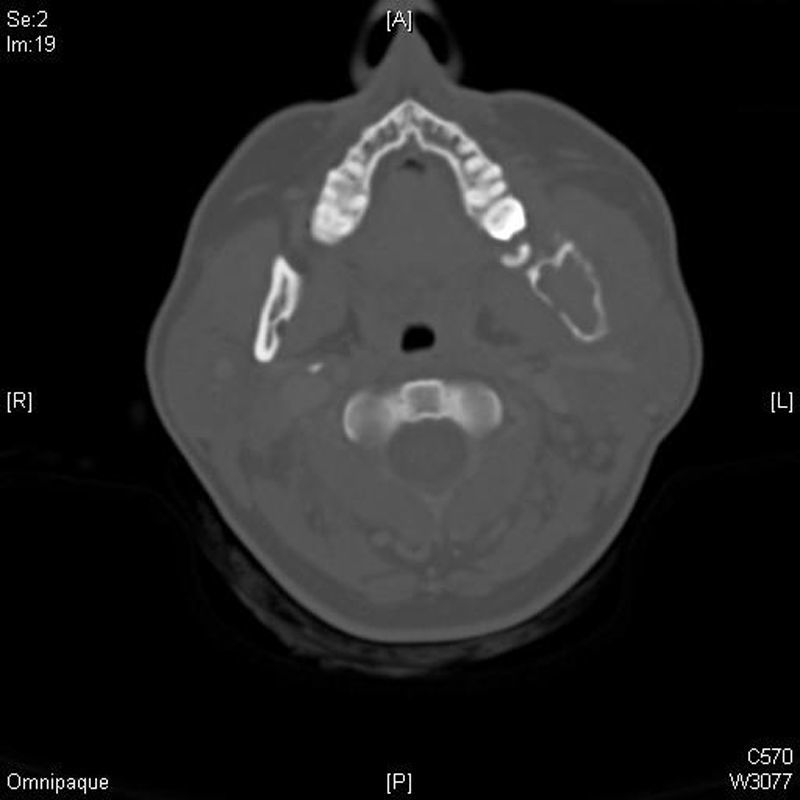
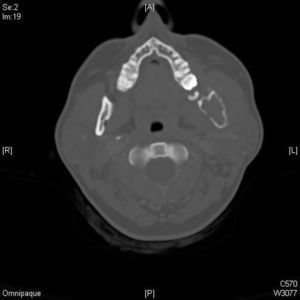
El TC muestra una tumoración ósea del ángulo mandibular y rama ascendente izquierdos, expansiva y que rompe la cortical, borrando los planos grasos del espacio masticador y aumentando partes blandas asociadas (fig. 2)
El diagnóstico anatomopatológico es neoplasia de células plasmáticas con expresión monotípica de cadenas ligeras lambda y secretor de IgG.
La resonancia magnética y la tomografía por emisión de positrones (PET-TC) desvelan lesiones en el esternón, hueso sacro, ilíaco, cuello femoral derecho y tibia izquierda.
Completando el estudio mediante aspiración de médula ósea, el diagnóstico es mieloma múltiple IgG lambda estadio iiA del International Staging System (ISS) 1 con plasmocitoma en rama ascendente de mandíbula izquierda.
En Comité de Tumores se decide tratar la lesión mandibular mediante radioterapia, administrando 50Gy (2Gy/día). Precisa descanso en 2 ocasiones por mucositis y dermitis grado2,3.
Posteriormente, recibe 6 ciclos de bortezomib-dexametasona, así como tratamiento con zolendronato por vía intravenosa. Se le realiza a continuación un trasplante autógeno de progenitores hematopoyéticos de sangre periférica.
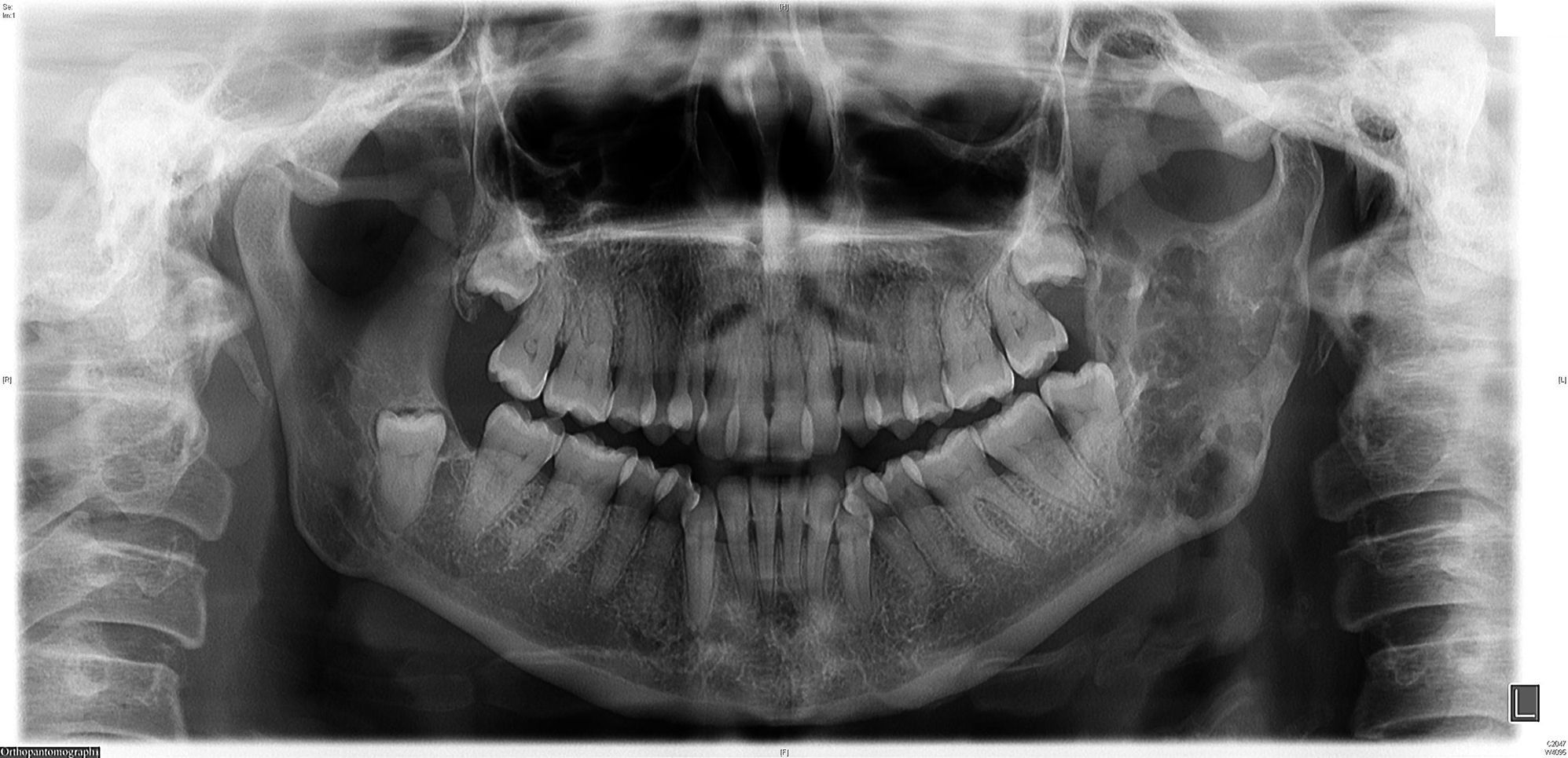
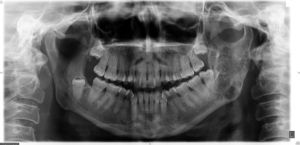
Actualmente, se encuentra con terapia de mantenimiento con bortezomib trimestral. La enfermedad está en remisión, persistiendo las lesiones líticas sin cambios a nivel metabólico (fig. 3).
Desde hace un mes, la paciente ha desarrollado una osteonecrosis en el hemicuerpo mandibular izquierdo en estadio 1, con exposición ósea asintomática. Está en seguimiento por nuestro Servicio ante el riesgo de progresión de la osteonecrosis.
Se ha realizado una revisión sistemática de la base de datos Pubmed para casos publicados en los últimos 5 años de mieloma múltiple diagnosticados a partir de una lesión mandibular. Hemos utilizado los términos «multiple myeloma mandible» NOT «bisphosphonate» para descartar artículos que se centraran en la osteonecrosis por bifosfonatos indicados a raíz de un mieloma; «multiple myelomaprimary lesion jaw»; «multiple myeloma primary manifestation mandible» y «multiple myeloma mandibular lesion».
Hemos descartado aquellos artículos en los que le lesión mandibular no se presentaba al diagnóstico y para los que el abstract no era accesible en inglés.
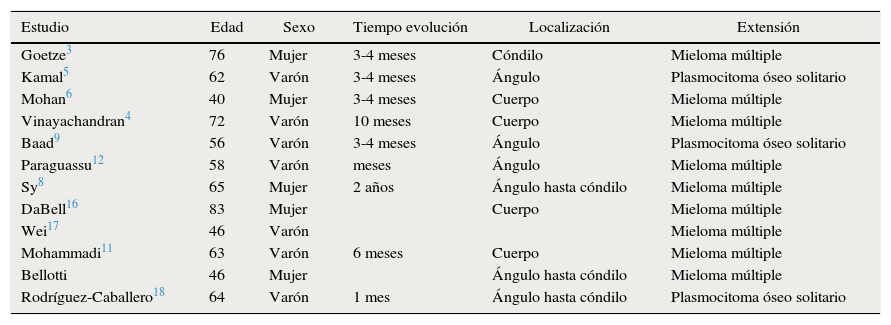
ResultadosEn nuestra revisión hemos recogido 12 casos con 12 pacientes con plasmocitoma óseo mandibular como primer hallazgo de la enfermedad neoplásica de células plasmáticas. En 8 de los 12 pacientes, así como en nuestro caso, el diagnóstico final fue mieloma múltiple. En un paciente el mieloma múltiple se presentó 5 años después del plasmocitoma. En los 3 casos restantes, los artículos no objetivaron extensión de la enfermedad a día de la publicación (tabla 1).
Casos de MM diagnosticado a partir de una lesión mandibular publicados entre los años 2011 y 2015
| Estudio | Edad | Sexo | Tiempo evolución | Localización | Extensión |
|---|---|---|---|---|---|
| Goetze3 | 76 | Mujer | 3-4 meses | Cóndilo | Mieloma múltiple |
| Kamal5 | 62 | Varón | 3-4 meses | Ángulo | Plasmocitoma óseo solitario |
| Mohan6 | 40 | Mujer | 3-4 meses | Cuerpo | Mieloma múltiple |
| Vinayachandran4 | 72 | Varón | 10 meses | Cuerpo | Mieloma múltiple |
| Baad9 | 56 | Varón | 3-4 meses | Ángulo | Plasmocitoma óseo solitario |
| Paraguassu12 | 58 | Varón | meses | Ángulo | Mieloma múltiple |
| Sy8 | 65 | Mujer | 2 años | Ángulo hasta cóndilo | Mieloma múltiple |
| DaBell16 | 83 | Mujer | Cuerpo | Mieloma múltiple | |
| Wei17 | 46 | Varón | Mieloma múltiple | ||
| Mohammadi11 | 63 | Varón | 6 meses | Cuerpo | Mieloma múltiple |
| Bellotti | 46 | Mujer | Ángulo hasta cóndilo | Mieloma múltiple | |
| Rodríguez-Caballero18 | 64 | Varón | 1 mes | Ángulo hasta cóndilo | Plasmocitoma óseo solitario |
Predomina el sexo masculino, con un 58% de pacientes. La edad media es de 61 años aproximadamente, manteniéndose cuando se excluyen los valores extremos de la paciente de 83 y la de 40 años.
La moda del tiempo de evolución es un trimestre. En un caso era de 2 años, y en el nuestro la paciente no refería síntomas más allá de las últimas 48 h.
Los signos clínicos y los hallazgos radiológicos eran similares, tal y como se comenta en el siguiente apartado.
DiscusiónNuestro objetivo era dar a conocer un caso diagnóstico poco frecuente y, junto con la revisión actualizada de la literatura, establecer con más exactitud un perfil clínico y radiológico ante el que sospechar un mieloma múltiple.
El mieloma múltiple consiste en una proliferación neoplásica de células plasmáticas –derivadas de linfocitos B– productoras de una inmunoglobulina monoclonal denominada paraproteína4.
La neoplasia de células plasmáticas fue estudiada por Dalrymple y Bence Jones en 18465, y el mieloma múltiple también se denomina enfermedad de Kahler, por el médico austríaco Otto Kahler, que la describió en su obra publicada en el año 18886.
Se han propuesto múltiples factores de riesgo: sexo masculino, edad avanzada, raza negra, antecedentes familiares, exposición a productos derivados del petróleo, radiactividad y obesidad4.
Afecta de forma similar a ambos sexos, con edad media de presentación alrededor de los 66 años, y solo un 10% de los pacientes menores de 50 años1. La media de supervivencia de pacientes con mieloma múltiple puede variar de 64 a 29 meses, según el International Staging System (ISS).
Representa el 10% de cánceres hematológicos en raza caucásica, el 20% en individuos de raza negra, el 1% de todos los cánceres y es el tumor óseo primario maligno más frecuente4. La incidencia es aproximadamente de 5/100.000 habitantes en nuestro medio7.
La patogénesis responsable de la clínica incluye: sustitución de células normales de la médula ósea por células plasmáticas neoplásicas, que origina anemia e infecciones recurrentes; aumento de un factor de estimulación de osteoclastos, que provoca hipercalcemia, dolor óseo y fracturas patológicas; finalmente, el aumento de concentración de la inmunoglobulina monoclonar provoca hiperviscosidad, que ocasiona daños en diferentes órganos, como el riñón4.
Los síntomas más comunes publicados por Kyle et al.1 fueron la anemia y el dolor óseo. Otros signos y síntomas incluyen la hipercalcemia, la insuficiencia renal, infecciones recurrentes, trombosis venosas e isquemias arteriales, alteraciones neurológicas, afectación extramedular de múltiples órganos, amiloidosis concomitante con síntomas gastrointestinales y masas óseas o en tejidos blandos4.
Las neoplasias de células plasmáticas se clasifican en 3 grupos: mieloma múltiple, plasmocitoma óseo solitario y plasmocitoma extramedular8.
El plasmocitoma óseo solitario representa el 3-10% de los casos5 y aproximadamente el 70% se transforma en mieloma múltiple al cabo de un promedio de 20,7 meses8. Sin embargo, autores como Baad et al.9 opinan que la fuerte tendencia a la transformación en mieloma se debe a casos mal diagnosticados, con una enfermedad diseminada oculta. Esta es la razón por la que en nuestra revisión hemos incluido 3 casos en los que el diagnóstico a día de la publicación era de plasmocitoma óseo solitario.
La localización mandibular de una lesión neoplásica de células plasmáticas es rara5,10. Si bien el plasmocitoma extramedular suele localizarse en un 80% de casos en la región cráneo-cervical (senos nasales, orofaringe, laringe, etc.), solo el 4,4% de plasmocitomas óseos solitarios se localizan en la mandíbula5. En el caso del mieloma múltiple, solo del 8 al 15% de los pacientes comienzan con la misma4,10.
La revisión de los casos publicados de pacientes diagnosticados de mieloma múltiple a partir de una lesión mandibular nos muestra que el perfil epidemiológico es consistente con la literatura, si bien con una ligera predominancia del sexo masculino y una edad media menor.
La clínica con la que se presentaban los pacientes es bastante uniforme: tumoración firme, indurada y bien definida. En algunos casos se acompañaba de ulceración mucosa — SY, Baad y Kamal— y en otros la mucosa estaba intacta –nuestro caso, Vinayachandran y Sankarapandian, Mohan et al. y Mohammadi et al. En el caso de SY, la lesión era además blanda-fluctuante, probablemente por lo avanzado de la evolución.
La clínica puede consistir en dolor, periodontitis grave, movilidad dentaria, fracturas patológicas, parestesias10, macroglosia por amiloidosis asociada y hasta sensación de boca ardiente como único síntoma inicial4.
El diagnóstico diferencial debe incluir, entre otros: ameloblastoma, tumor de células gigantes, carcinoma metastásico, fibrosarcoma, rabdomiosarcoma, sarcoma de Ewing, histiocitoma, tumor neuroectodérmico periférico, neuroblastoma y quiste odontogénico6,8,11.
La imagen radiológica suele consistir en lesiones osteolíticas con bordes irregulares, márgenes con destrucción cortical y múltiples imágenes radiolúcidas con patrón trabecular alterado6. Este fue el hallazgo en la ortopantomografía de nuestra paciente y la que describen Vinayachandran y Sankarapandian. Mohan et al. informan de una imagen radiolúcida con 5 lóbulos divididos con septos finos y definidos, sin reacción esclerótica ni erosión del córtex inferior. Esto se debe probablemente al factor de activación de osteoclastos producido por las células plasmáticas5.
La reabsorción radicular no es un hallazgo frecuente6; sin embargo, Baad et al. la refieren en su artículo9.
La osteoesclerosis es rara, con incidencias del 3%, y se clasifica en difusa, focal y con espículas sobre la superficie. Mohammadi et al.11, sin embargo, publican un caso diagnosticado gracias una lesión lítica con reacción perióstica en «rayos de sol», asemejándose a la imagen típica de un osteosarcoma.
El estudio se suele iniciar con una radiografía simple, seguida de tomografía computarizada y resonancia magnética. Ambas más sensibles y específicas que la primera. Según Mohan et al.6, la resonancia incluso podría ser superior a la tomografía computarizada, pues evalúa directamente la médula ósea.
La PET-TC con 18-fluorodesoxiglucosa como radiotrazador es insensible a la infiltración difusa de médula ósea, pero puede detectar lesiones ocultas que pasan desapercibidas mediante otras técnicas8.
El tratamiento se realiza con quimioterapia, radioterapia y trasplante autógeno de progenitores hematopoyéticos. Los agentes más usados son el melfalán, el bortezomib, la lenalidomida, la talidomida, la ciclofosfamida y la doxorrubicina. Se suelen combinar con prednisona o dexametasona4.
La radioterapia se administra para reducir los plasmocitomas en zonas localizadas, consiguiendo el control de la enfermedad local hasta en el 80% de los casos5. Se recurre a la cirugía para tratar o prevenir fracturas patológicas, como informan Mohammadi et al.11 y Paraguassu et al.12 en sus respectivos artículos.
Los bifosfonatos por vía intravenosa interfieren en la resorción ósea de los osteoclastos y reducen la incidencia de fracturas en pacientes con osteopenia u lesiones osteolíticas13,14. Sin embargo, la osteonecrosis mandibular es una complicación potencialmente grave15. En el caso de nuestra paciente el riesgo aumentó por el tratamiento con radioterapia localizada sobre la mandíbula.
Líneas de investigación futuras podrían profundizar en la relación de riesgo-beneficio en casos de radioterapia mandibular concomitante con bifosfonatos por vía intravenosa, hallazgos radiológicos en plasmocitomas mandibulares en todos los estadios de la enfermedad y el papel de la cirugía en el tratamiento de los mismos.
ConclusiónLa presentación del mieloma múltiple mediante una tumoración mandibular es poco frecuente, pero tenerla en cuenta es esencial. Nuestro objetivo ha sido definir mejor el perfil clínico y las presentaciones radiológicas con las que un cirujano maxilofacial puede sospechar esta enfermedad.
La afectación mandibular puede manifestarse con inflamación de tejidos blandos, movilidad dentaria, dolor o neuropatía mentoniana. La imagen radiológica varía: lesiones uni o multiloculares, bien o mal definidas, con bordes nítidos o irregulares, hasta la resorción radicular o la reacción perióstica en «sol naciente» pueden estar presentes.
El cirujano maxilofacial debe incluir esta posibilidad en el diagnóstico diferencial ante lesiones radiolúcidas, no demorar su estudio y facilitar un tratamiento precoz.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.