La osteotomía sagital de rama mandibular bilateral es uno de los procedimientos quirúrgicos más comunes durante la cirugía ortognática. Con relación a ello se han descrito múltiples reportes que indican cambios a nivel neurosensitivo en el nervio alveolar inferior. Los rangos posquirúrgicos de parestesia han sido descritos entre un 12,5 y el 100%. El objetivo de este trabajo fue determinar el porcentaje de recuperación sensitiva del territorio inervado por el nervio alveolar inferior después de una osteotomía sagital de rama mandibular bilateral durante el primer año postoperatorio.
MétodoSe incluyó a 32 pacientes con dismorfosis dentofacial de clase II y III; el procedimiento quirúrgico debía involucrar osteotomía sagital de rama mandibular bilateral. Se realizó seguimiento a 1, 3, 6, 9 meses y al primer año postoperatorio. La evaluación incluyó el uso de monofilamentos de tipo von Frey en un área de mentón cuadriculada estandarizada en cada paciente, un cuestionario y una escala de hipoestesia. El umbral para significación estadística fue una p < 0,05. Los resultados se presentan con relación al área estudiada, género, clase esqueletal y técnica quirúrgica.
ResultadosLa recuperación neurosensitiva del nervio alveolar inferior alcanzó un 74% total al 1.er año postoperatorio. El promedio de recuperación de la sensibilidad en las 8 zonas de la cuadrícula de la región mentoniana fue de un 65%.
ConclusionesLos sujetos estudiados alcanzaron una recuperación de la sensibilidad clasificada como hipoestesia moderada al primer año postoperatorio. El género femenino alcanzó mayores valores de recuperación (83 vs. 69%) y en un menor tiempo que el género masculino. Destacamos el uso de 3 métodos de evaluación que nos permiten comparar lo objetivo y subjetivo, obteniendo resultados concordantes entre sí.
Bilateral sagittal split osteotomy is one of the most common surgical procedures performed during orthognathic surgery. Postoperative reports have described neurosensory changes related to the inferior alveolar nerve. Paresthesia has been described in relation to its damage ranging between 12.5 and 100%. The aim of this study was to determine the percentage of sensitive recovery in the compromised area after bilateral sagital split osteotomy during the first postoperative year.
MethodThe study included 32 patients with class II and class III dentofacial deformity. Surgical procedure must include bilateral sagittal split osteotomy. Follow-up was performed at 1st, 3rd, 6th, 9th and 12th postoperative months. The evaluated area was determined by a novel technique that consists in dividing the chin in squares of 8 equal parts. Sensorial recovery was tested using calibrated von Frey monofilaments. Results are displayed in relation to the studied area, gender, skeletal class and surgical technique. Statistical significance was accepted with a P<.05.
ResultsIn this study, the inferior alveolar nerve reached 74% recovery rate after the first postoperative year. The average sensitivity recovery, over the chin region, in the eight-grid zone was 65%.
ConclusionStudied subjects reached a sensitivity recuperation that could be classified as mild hypoesthesia after the first year since surgery. The female population reached higher recovery values (83 vs. 69%) than the male population. They also seem to recover in less time than males. Importantly, we have observed that the use of these 3 methods of evaluation allow us to compare the objective and subjective characteristics of the population with similar results.
En cirugía ortognática, la osteotomía sagital de rama mandibular (OSRMB) es el procedimiento de elección para la corrección del prognatismo, retrognatismo y asimetrías mandibulares1–8. Fue descrita por Trauner y Obwegeser2,5, sin embargo, se han introducido modificaciones2 con el objetivo de minimizar la morbilidad y maximizar la estabilidad del procedimiento; actualmente es la técnica quirúrgica utilizada en nuestro servicio en la gran mayoría de los casos.
Es una técnica flexible que tiene ciertos méritos, como lograr una amplia área de contacto óseo entre las superficies de la rama5. Sin embargo, la principal consecuencia de la OSRMB es la pérdida de sensibilidad del labio inferior1,2,5,7,9,10. El daño al nervio alveolar inferior (NAI) se ha descrito en un porcentaje del 12,5 hasta el 100%4,6,11. El grado de parestesia puede estar influido por múltiples causas, incluyendo los métodos de fijación, la edad del paciente, el edema postoperatorio y la técnica quirúrgica, particularmente si se produce una mala fractura de las tablas óseas1,6. Existen, además, teorías relacionadas con la tensión que se transmite al nervio durante la cirugía, refiriéndose a la compresión y descompresión de este1. La realización de una genioplastia simultánea aumentaría la tensión e hipostesia al NAI4,12. La duración del daño poscirugía ortognática parece depender directamente de la relación del NAI con la superficie de la rama que se fractura, del método de fijación (como la fijación rígida con tornillos bicorticales), del cuidado y prolijidad del procedimiento intraoperatorio1. Con relación al tiempo de recuperación se ha descrito que la mayoría de los pacientes intervenidos presentan parestesia durante los primeros 3-6 meses poscirugía1,13–15. Kim et al., a su vez, describen que la disfunción sensorial decrece paulatinamente después de los 6 meses postoperados3,5,14 y en más de un 60% de los pacientes se logra una recuperación espontánea al término de un año14. Estudios revisados proponen un tiempo de seguimiento que incluye una semana, un mes, 3 meses, 6 meses y un año1,3,4,6,8,11,16–18. Nuestra investigación pretende responder la pregunta de nuestro paciente ¿cuánto tiempo tendré el labio dormido? Por lo que el objetivo de nuestra investigación es determinar el porcentaje de recuperación de la sensibilidad posterior a una OSRMB, durante el primer año postoperatorio.
MétodoTamaño de la muestraEste estudio incluyó a todos los pacientes que fueron operados mediante cirugía ortognática que involucró OSRMB entre marzo de 2012 y marzo de 2013 en el Hospital San Borja Arriarán de Santiago de Chile (Chile) y contó con la aprobación del Comité de Ética y de Bioseguridad de la Facultad de Odontología de la Universidad de Chile.
Fueron incluidos:
- 1.
Pacientes con diagnóstico de DDF clase II o III operados mediante cirugía ortognática que incluyera OSRMB.
- 2.
Rango de edad entre 16 y 50 años.
- 3.
Pacientes ASA I.
- 4.
Consentimiento informado firmado por ellos o su apoderado, previamente a la intervención.
- 5.
Pacientes intervenidos por el equipo de cirujanos maxilofaciales (6) de la institución calibrados para el desarrollo de la técnica OSRMB (y que cuentan al menos con 10 años de experiencia en dicha técnica).
- 6.
Pacientes con OSRMB fijada por medio de una placa de osteosíntesis sistema 2.0 con puente y 4 tornillos monocorticales.
Fueron excluidos:
- 1.
Pacientes con malformaciones congénitas, sindrómicos o que hayan sufrido trauma facial.
- 2.
Pacientes que hayan sufrido neurorrafia del NAI o manipulación durante la OSRMB.
- 3.
Pacientes que no estén capacitados para entender y firmar el consentimiento informado o que no cuenten con un apoderado que los autorice.
- 4.
Pacientes que hayan reportado trastornos neurosensoriales previamente.
- 5.
Pacientes que no asistan a los controles agendados.
Técnica quirúrgica utilizada: Se utilizó la técnica de OSRMB descrita por Epker y Wolford19. Se utilizó hoja de sierra reciprocante desde una región superior y posterior hasta la língula por la cara interna de la rama mandibular, siguiendo hacia anterior por el borde anterior de la rama y hacia caudal hasta la región retromolar desde donde se continúa por el cuerpo de la mandíbula, lateral a los dientes mandibulares hasta la zona del segundo molar desde donde desciende con cierta pendiente hacia anterior hasta el borde basilar. Este procedimiento se realiza bilateralmente. El resto de la osteotomía se continúa con cinceles para lograr la separación entre las porciones distal y proximal de la mandíbula, teniendo siempre en consideración que la apertura de la rama sea lateral al conducto mandibular.
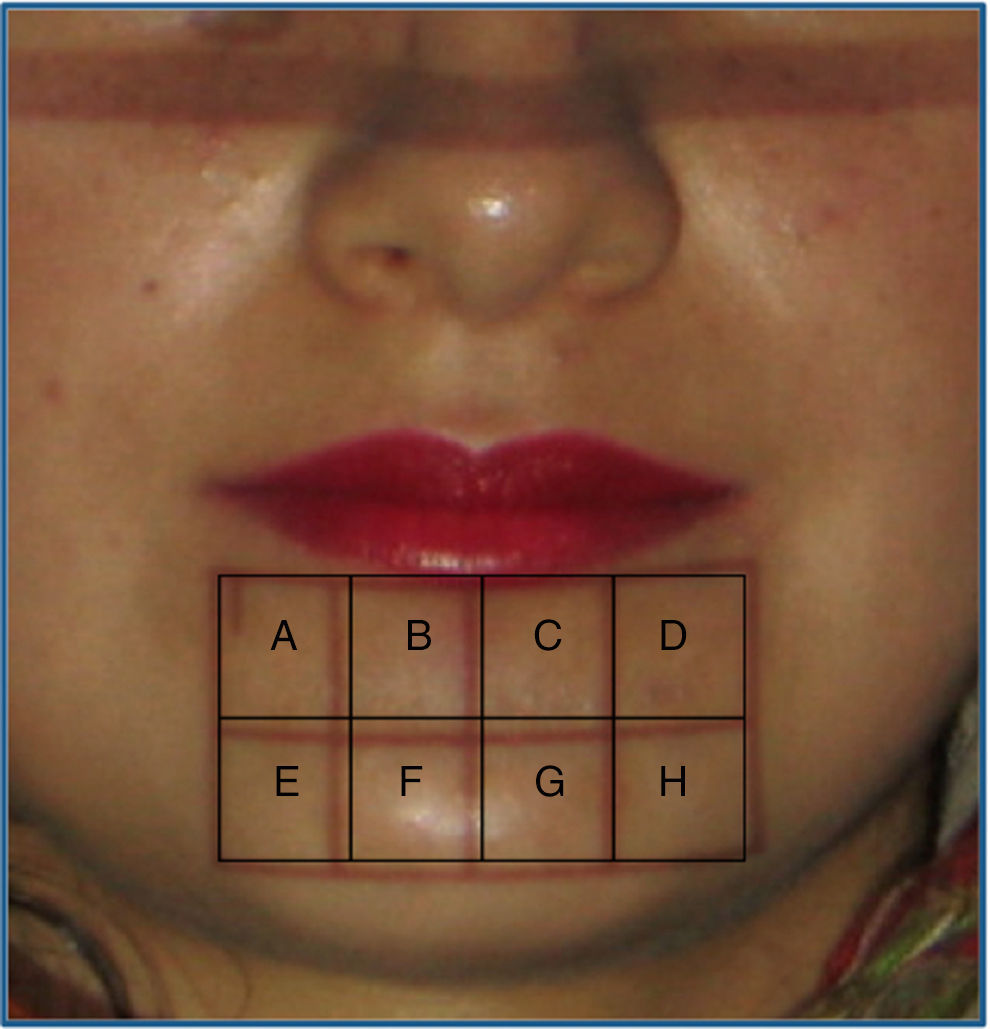
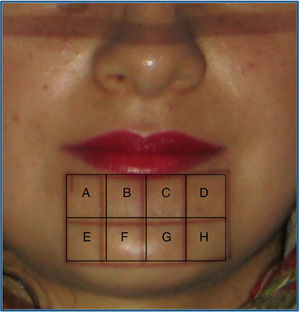
Territorio evaluadoÁrea cuadrangular delimitada superiormente por la línea de la comisura labial prolongada 1cm hacia distal en cada lado, desde donde parten 2 líneas verticales que llegan al borde basilar que constituye el límite inferior del rectángulo. Este rectángulo se dividió en 8 partes iguales a las que se asignó una letra desde A hasta H (fig. 1). Se controló a los pacientes al 1.er mes, 3 meses, 6 meses, 9 meses y a un año postoperatorio.
Metodos para evaluación- 1.
Escala de hipoestesia: La que asignó números del 1 al 5 (1=anestesia y 5=sensibilidad normal, prequirúrgica) (fig. 2).
- 2.
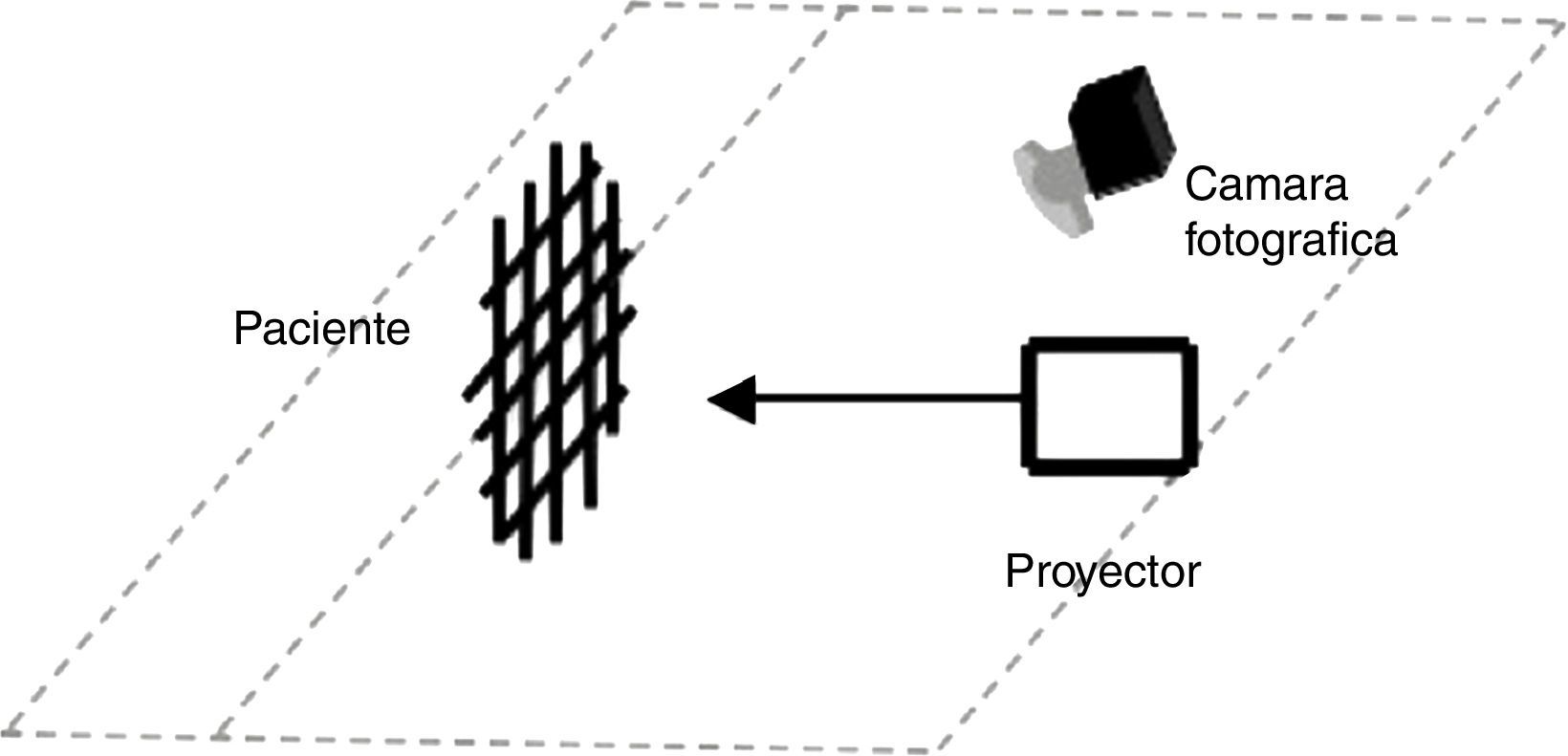
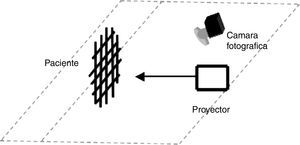
Test de sensibilidad por medio de monofilamentos de tipo von Frey calibrados, que se utilizaron tocando una sola vez la piel del área a evaluar; el paciente debía usar la escala de hipoestesia al ser consultado. La cuadrícula se proyectó en el paciente a una distancia personalizada y el registro se realizó con una cámara fotográfica (fig. 3).
- 3.
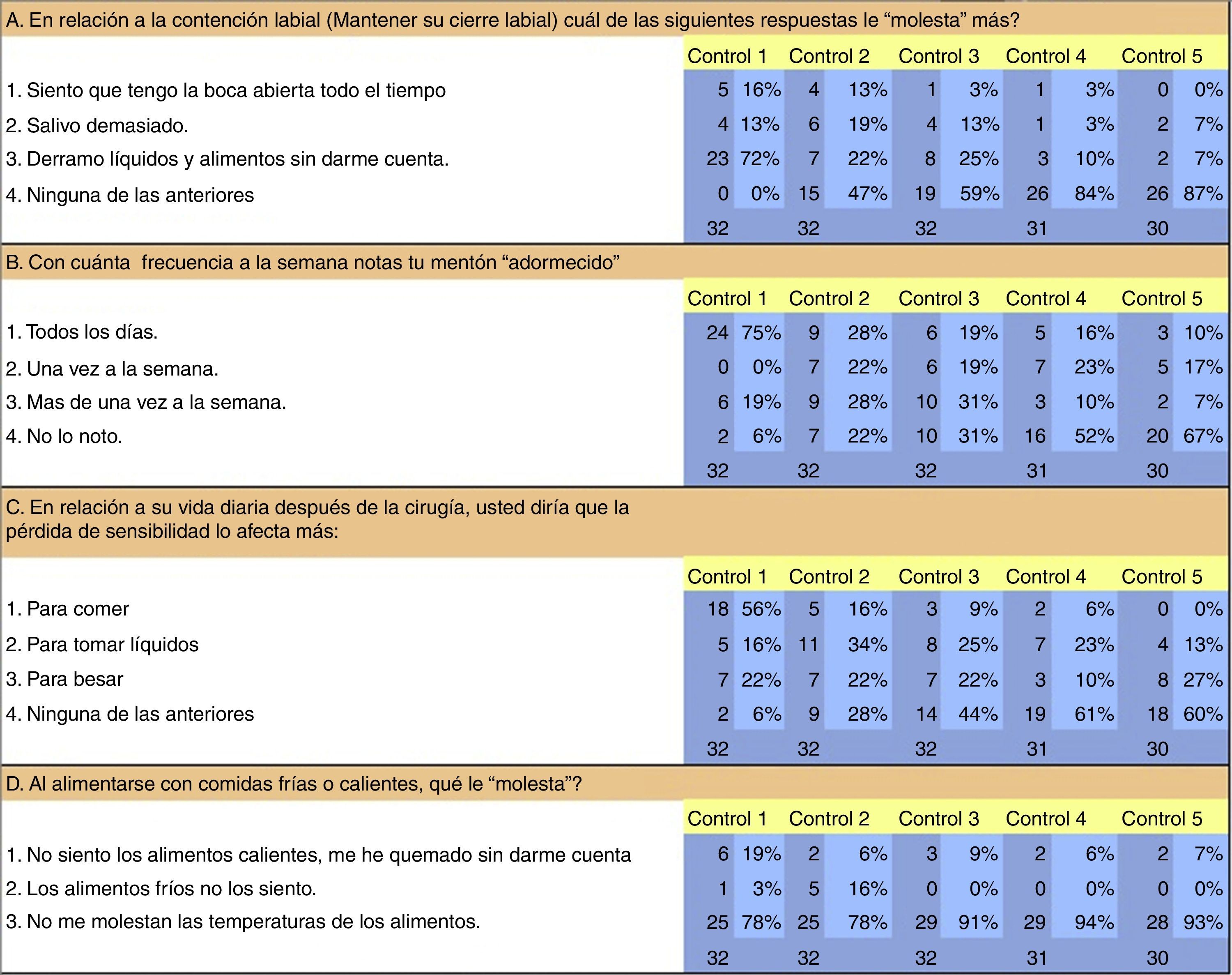
Cuestionario con 4 preguntas de selección de respuestas múltiples, que incluyó los siguientes temas: competencia labial, percepción de la sensación, compromiso de la pérdida de la sensibilidad en la vida diaria y sensibilidad térmica.
- 4.
Para aplicar la escala de sensibilidad diseñada (escala de hipoestesia) se obtuvo el promedio de cada casilla en cada uno de los 5 controles y se dividió en porcentajes de la siguiente manera: 0% anestesia, 25% hiposensibilidad intensa, 50% hiposensibilidad moderada, 75% sensibilidad subnormal, 100% sensibilidad normal.
- 5.
Análisis estadístico: A cada paciente se le asignó aleatorizadamente un número del 1 al 32 y se establecieron las variables independientes para cada control TPO1, TPO3, TPO6, TPO9 y TPO12; el género de cada paciente (1=masculino; 0=femenino); la clasificación según diagnóstico, DDF II y DDF III); la técnica quirúrgica (1=Lefort+OSRMB, 2=OSRMB+GENIOPLASTIA; 3=LEFORT+OSRMB+GENIOPLASTIA); la cuadrícula evaluada (A–H) y el monofilamento von Frey utilizado (1=0,01mg; 2=0,02mg; 3=0,1mg). En STATA® se tabularon de forma cruzada cada una de las variables con cada uno de los monofilamentos en los 5 tiempos, y se crearon tablas de contingencia que proporcionan una imagen básica de la interrelación entre 2 variables, lo que ayudó a encontrar interacciones entre ellas. Todos los datos p se redondearon a la tercera cifra significativa para evitar el sesgo de seudoprecisión. Se realizó además en STATA® un análisis descriptivo de la evolución de cada paciente según las variables estudiadas, estableciendo la recuperación mínima (Rec. Mín.), la recuperación máxima (Rec. Máx.), la media aritmética (Promedio) y la desviación estándar (DE), considerando un intervalo de confianza del 95% (p<0,05).
Desde marzo de 2012 hasta julio de 2013 se realizaron 39 cirugías ortognáticas, se incluyó a 32 pacientes debido a que 3 abandonaron el estudio por motivos personales: uno por necesidad de reintervención y 2 por daño de paquete vasculonervioso alveolar inferior en el intraoperatorio.
La muestra final fue de 15 hombres y 17 mujeres. Dividimos la muestra en clases esqueletales (26 pacientes a DDF III y 6 DDF II) y en técnica quirúrgica. Hubo 5 pacientes operados con técnica 1, 10 con técnica 2 y 17 con técnica 3. Con relación al área de mentón estudiada, las 8 cuadrículas evaluadas por medio de estimulación táctil con monofilamentos tipo von Frey fueron sensibilizándose paulatinamente en todos los pacientes controlados, con una progresión estadísticamente significativa a partir del sexto mes (p<0,05). No existe una diferencia estadísticamente significativa en la respuesta al estímulo táctil según gramaje del filamento utilizado en los 5 controles posquirúrgicos.
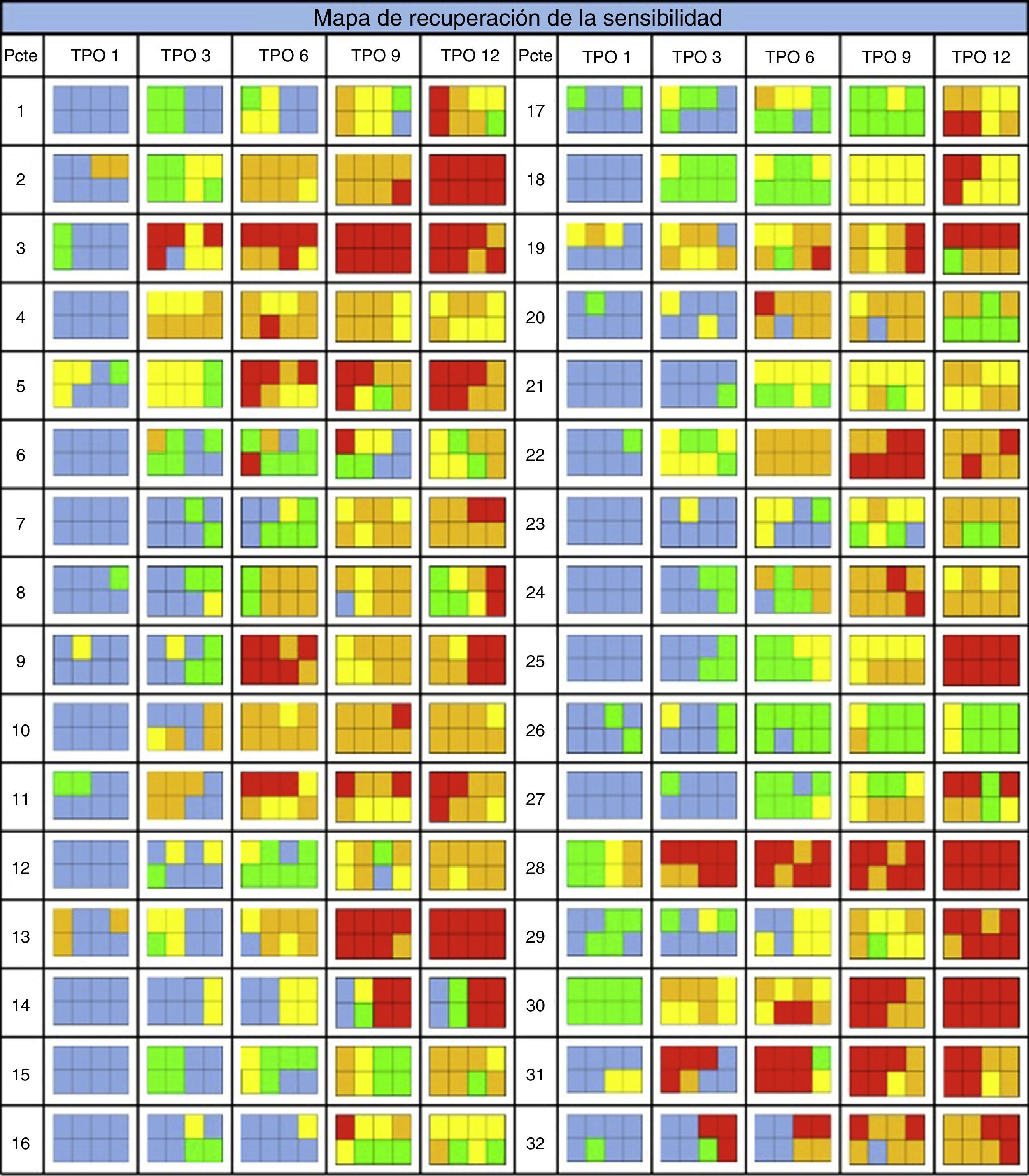
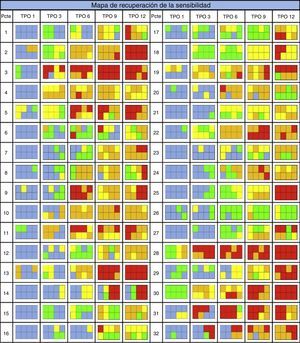
Se observa que la evolución sensitiva de las cuadrículas evaluadas al lado derecho (A, B, E, F) fue similar a las del lado izquierdo (C, D, G, H) durante los 12 meses posteriores a la cirugía. La recuperación en cada área estudiada alcanzó un promedio final del 65,0%, lo que permitió establecer un mapa de recuperación y el patrón establecido (fig. 4).
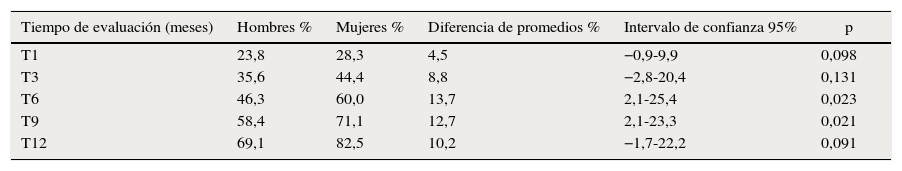
Con respecto al género, a los 12 meses postoperatorios un 9,55% de las mujeres alcanzaron una sensibilidad entre anestesia e hipostesia intensa; un 47,05% entre hipostesia moderada y sensibilidad subnormal y un 43,38% alcanzó la recuperación de la sensibilidad normal. Estadísticamente significativa es la recuperación con relación al TPO9 (9 meses postoperatorios) (p<0,05). Un 24,44% de los hombres respondió entre anestesia e hipostesia intensa. Un 51,66% entre hipostesia moderada y sensibilidad subnormal. Un 23,88% alcanzó la recuperación de la sensibilidad normal (p<0,05). Las mujeres mostraron mayor recuperación que los hombres, con un 83 versus un 69% al año (significación estadística de diferencias por género al mes 6 y 9 p<0,05) (tabla 1).
Recuperación de la sensibilidad según género y período de seguimiento postoperatorio
| Tiempo de evaluación (meses) | Hombres % | Mujeres % | Diferencia de promedios % | Intervalo de confianza 95% | p |
|---|---|---|---|---|---|
| T1 | 23,8 | 28,3 | 4,5 | −0,9-9,9 | 0,098 |
| T3 | 35,6 | 44,4 | 8,8 | −2,8-20,4 | 0,131 |
| T6 | 46,3 | 60,0 | 13,7 | 2,1-25,4 | 0,023 |
| T9 | 58,4 | 71,1 | 12,7 | 2,1-23,3 | 0,021 |
| T12 | 69,1 | 82,5 | 10,2 | −1,7-22,2 | 0,091 |
Clase: clase esqueletal; DDF: dismorfosis dentofacial; T: tiempo de evaluación en meses postoperatorios.
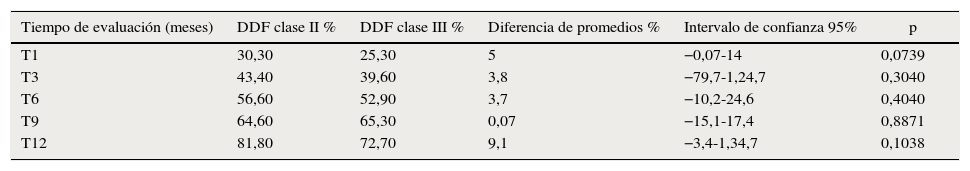
Según la clase esqueletal, al cumplir el año postoperatorio los pacientes con DDF III alcanzaron un 3,36% de recuperación de la sensibilidad interpretada como anestesia; un 35,2% entre hipostesia intensa e hipostesia moderada; un 32,8% sensibilidad subnormal y un 28,64% de estos alcanzó sensibilidad normal (p<0,05). Los sujetos DDF II alcanzaron un 2,09% anestesia; un 9,58% hipostesia intensa e hipostesia moderada; un 19,58% sensibilidad subnormal y un 58,74% sensibilidad normal (p<0,05). En total, las DFD II alcanzaron una recuperación de 81,80% y las DDF III un 72,70% a los 12 meses de seguimiento. Concluimos que no existe diferencia estadísticamente significativa en la recuperación sensitiva entre las distintas técnicas en cada tiempo de control (tabla 2).
Recuperación de la sensibilidad según clase esqueletal del paciente y período de seguimiento postoperatorio
| Tiempo de evaluación (meses) | DDF clase II % | DDF clase III % | Diferencia de promedios % | Intervalo de confianza 95% | p |
|---|---|---|---|---|---|
| T1 | 30,30 | 25,30 | 5 | −0,07-14 | 0,0739 |
| T3 | 43,40 | 39,60 | 3,8 | −79,7-1,24,7 | 0,3040 |
| T6 | 56,60 | 52,90 | 3,7 | −10,2-24,6 | 0,4040 |
| T9 | 64,60 | 65,30 | 0,07 | −15,1-17,4 | 0,8871 |
| T12 | 81,80 | 72,70 | 9,1 | −3,4-1,34,7 | 0,1038 |
Clase: clase esqueletal; DDF: dismorfosis dentofacial; T: tiempo de evaluación en meses postoperatorios.
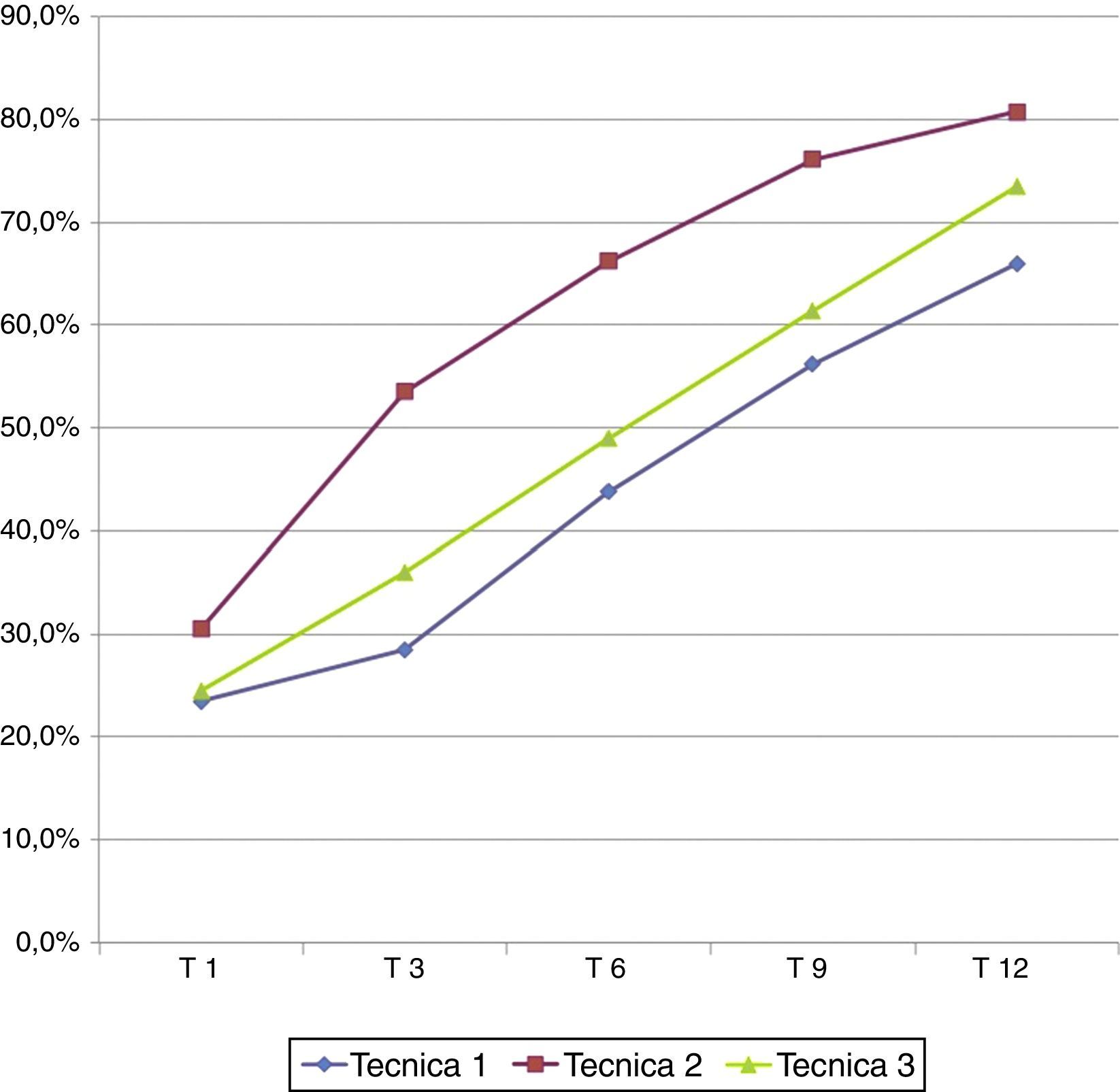
Con respecto a la técnica quirúrgica utilizada en los sujetos de estudio, los pacientes intervenidos con la técnica 3 tuvieron menor respuesta sensitiva al estímulo con monofilamentos que los pacientes tratados mediante técnica 2 en cada control efectuado. Sin embargo, presentaron mejor respuesta que los pacientes tratados mediante técnica 1. La recuperación de la sensibilidad para las 3 técnicas fue estadísticamente significativa (p<0,05) en el sexto y en el noveno mes.
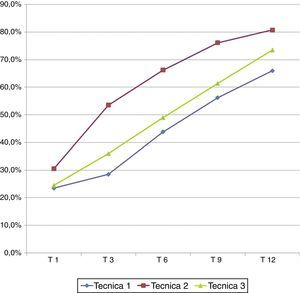
Existen diferencias estadísticamente significativas (p<0,05) en la recuperación sensitiva entre las técnicas 1 y 2 a los 3, 6 y 9 meses postoperatorios. Al año postoperatorio el porcentaje promedio de recuperación sensitiva final entre los pacientes tratados mediante técnica 3 fue del 73,5%, para la técnica 2 fue del 80,8% y con la técnica 1 se alcanzó el 66,0% (fig. 5).
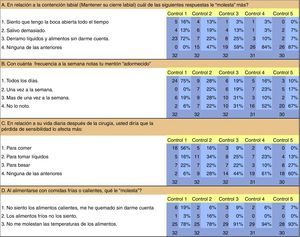
Por último, los resultados del cuestionario aplicado se representan en la figura 6.
DiscusiónEn los pacientes estudiados durante el primer mes de seguimiento el promedio de recuperación alcanzó un 22,0%, lo que según nuestra escala es compatible con anestesia. Sin embargo, en todos los controles se va notando una progresión en la recuperación de cada zona, que al año postoperatorio llega a un promedio final de un 65%. La evaluación por zonas tenía por objetivo establecer un mapa y patrón de recuperación de sensibilidad (céntrico o excéntrico). Podemos notar que en el primer mes postoperatorio las zonas de los extremos A, D, E y H presentaron una diferencia de aproximadamente 2 puntos con relación a las zonas del centro de la cuadrícula B, C, F y G, y que llegaron al último control (12 meses) sin lograr la recuperación de sensibilidad normal en ninguna de ellas. Podemos determinar, aunque sin diferencias significativas, que la recuperación de la sensibilidad en el territorio inervado por NAI se produce de manera excéntrica.
El método para la medición de sensibilidad fue introducido por Weinstein. En el análisis del umbral táctil notó que el rostro es la parte más sensible del cuerpo y en su evaluación de la discriminación sensitiva estableció que las mujeres presentan mayor sensibilidad táctil que los hombres, pero solo durante el examen del umbral de presión, lo que puede explicar el porqué las mujeres alcanzaron una recuperación del 83% y los hombres un 69% en nuestro estudio. Esta ventaja en la evolución de la recuperación se mantiene de forma sostenida desde el 3.er mes hasta el año, y alcanza la diferencia más alta (de aproximadamente un 15%) a los 6 meses. El número total de mujeres incluidas en el estudio fue de 17 y 15 hombres, por lo que descartamos que la causa se deba a que los superan en cantidad. Aun cuando se ha demostrado que la evolución de la recuperación de la sensibilidad en las mujeres es mayor, no hemos encontrado una explicación clara. Una de nuestra hipótesis apuntaría a las características de la piel de la zona evaluada, por la presencia de folículos pilosos (barba) en los hombres y el mayor grosor de la dermis, lo que podría disminuir la percepción de la presión.
Con relación a las clases esqueletales, la DDF III es la que mayormente se opera en nuestro centro. Se intervino a 26 pacientes con DDF III y a 6 con DDF II; la recuperación alcanzada por los pacientes con DDF II fue mayor que los con DDF III; nuestro reporte concuerda con datos publicados en la literatura con relación a que la recuperación mayor se alcanza en pacientes tratados mediante una OSRMB de avance. Por otro lado, los pacientes operados mediante cirugía ortognática con técnica 2 experimentaron los más altos niveles de recuperación al año de seguimiento. Tomando en cuenta que, al haber más mujeres operadas con la técnica 2, se observó una evolución de la recuperación más rápida en esta técnica a pesar de que se involucra el nervio mentoniano. Otra razón que podría relacionarse es, que al estar 2 nervios comprometidos, a partir del 3.er mes diversas sensaciones de recuperación como corriente o picazón podrían dar falsos positivos de recuperación de NAI.
Durante los 12 meses de seguimiento los 32 pacientes alcanzaron una recuperación de un 75,4%, lo que no llega al 80% planteado en la hipótesis del trabajo según lo que se ha publicado y no es considerado según el diseño de este trabajo como sensibilidad normal.
La encuesta aplicada a los pacientes en cada control mostró un 72% de problemas en el primer mes con relación a la contención labial, específicamente en el derrame de líquidos y alimentos; lo que va disminuyendo hasta llegar al 7% al año. La mayor afectación de la vida diaria post-OSRMB al 1.er mes de control fue para comer, con un 56%; al año un 60% no manifiesta molestias con relación a los temas evaluados.
En la actualidad, existen reportes de modificaciones en la técnica quirúrgica de la clásica OSRMB para reducir la incidencia de lesiones nerviosas al NAI, introduciendo osteotomías que involucran menor superficie de corte20. Paulus y Kater describen una técnica en la que la osteotomía sigue una línea oblicua desde la espina de Spix hacia inferior y lateral en dirección hacia la región supraangular, comprometiendo el borde posterior mandibular, lo que permite evitar el canal mandibular y su manipulación. No obstante, no está indicada en grandes avances21. Finalmente, la incorporación del motor piezoeléctrico en las osteotomías para disminuir la probabilidad de daño al NAI constituye una herramienta prometedora y cada vez de más fácil acceso, que reduce la incidencia de alteraciones neurosensitivas posteriores a OSRMB22.
ConclusiónLa evolución de la recuperación de la sensibilidad del territorio del nervio alveolar inferior, secundario a una OSRM, alcanza un 74,2% un año después de la cirugía. Los pacientes con deformidad dentofacial de clase II obtienen mayor recuperación que los pacientes con deformidad dentofacial de clase III, atribuyendo este resultado a la técnica quirúrgica de avance. La OSRMB conjuntamente con la genioplastia experimenta los más altos niveles de recuperación a los 12 meses de seguimiento, con una tasa superior al 80%.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A todo el equipo de cirujanos maxilofaciales de nuestro hospital durante 2012-2014, al personal técnico paramédico, a los residentes de la especialidad y a los pacientes que aceptaron colaborar en el estudio.