Se presenta el caso clínico de un hombre de 46 años de edad, con antecedentes patológicos de diabetes metabólicamente descompensada de 4 años de evolución, quien posterior a una odontectomía de primer molar superior izquierdo, cursó con proceso infeccioso en región maxilar de evolución aguda que fue diagnosticado histopatologicamente como mucormicosis rinocerebral.
La mucormicosis es una enfermedad de baja prevalencia frecuentemente fatal y rápidamente progresiva causada por hongos de la familia Mucoraceae del orden mucorales. Es la enfermedad fúngica fatal de más rápida evolución en los humanos. Es una entidad importante de considerar, porque su rápida detección y tratamiento son los elementos claves para la supervivencia.
A clinical case is presented on a 46-year-old male who, after an odontectomy of the first upper left molar, developed an infection in the upper jaw. The patient already has a chronic systemic disease, uncontrolled diabetes. The infectious process of acute onset was diagnosed histopathologically as Rhinocerebral Mucormycosis.
Mucormycosis is a disease of low prevalence, frequently fatal and rapidly progressive, caused by fungi of the family Mucoraceae, of the order Mucorales. It is an acute fungal disease with a high mortality rate. It is the most rapidly fatal fungal disease in humans. It is an important condition to consider as early detection and treatment are the key elements to survival.
La mucormicosis, también conocida como zigomicosis o phyocomycosis1, es una enfermedad de baja prevalencia, frecuentemente fatal y rápidamente progresiva, causada por hongos de la familia Mucoraceae, orden mucorales2. Fue descrita por primera vez por Paltauf en 1885 como una enfermedad micótica aguda de alta mortalidad presentada en pacientes deshidratados y acidóticos1.
Esta infección fúngica ocurre normalmente en huéspedes inmunocomprometidos bajo condiciones predisponentes como: diabetes, falla renal o hepática, terapia con agentes inmunosupresores, quimioterapia, leucemia, neutropenia, desnutrición, politraumatismo, tratamiento con corticosteroides, abuso de drogas, sida, tuberculosis, quemaduras extensas, etc.1,3,4.
La presentación clínica más frecuente es la rinocerebral, generalmente asociada a diabetes mellitus metabólicamente descompensada, inmunosupresión y drogadicción intravenosa2. Esta es una de las formas de más rápido avance y fatalidad de las infecciones por hongos en humanos, y por lo general comienza en la nariz y senos paranasales5.
En un principio, la mayoría de los pacientes se quejan de síntomas típicos de una rinosinusitis aguda bacteriana, pero se deterioran rápidamente y no responden a la terapia antimicrobiana3. Es una entidad importante de considerar ya que su rápida detección y tratamiento son los elementos claves para la supervivencia6. Si no se diagnostica y trata tempranamente, la mucormicosis se establece y conduce rápidamente hasta la muerte7.
Caso clínicoVarón, de 46 años de edad quien acude a urgencias del Hospital General Xoco del DF, México refiriendo dolor y aumento de volumen en hemicara izquierda de 5 días de evolución secundaria a extracción dental de primer molar superior izquierdo. A su ingreso presentaba dificultad a la apertura bucal y ptosis palpebral, sintomatología dolorosa, malestar general con lenguaje incoherente, desorientado y agitación psicomotriz. Se le ingresa en la Unidad de Terapia Intensiva (UTI), con un desequilibrio hidroelectrolítico y ácido-base severo y diabetes mellitus metabólicamente descompensada.
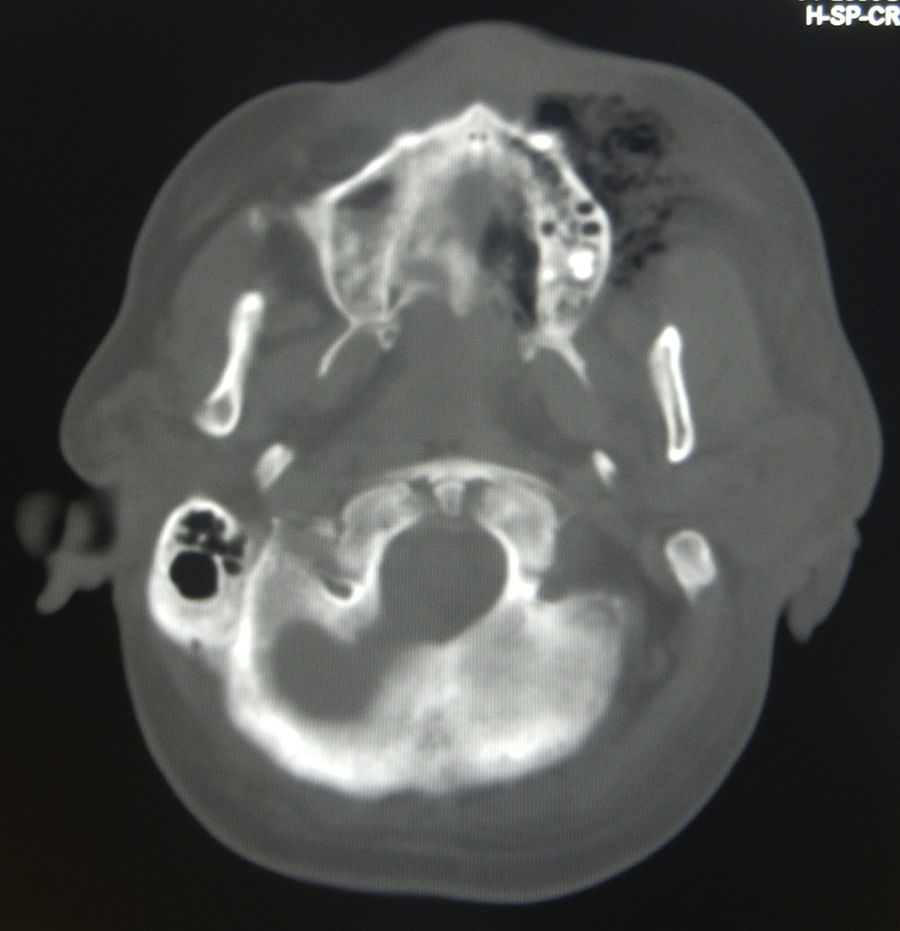
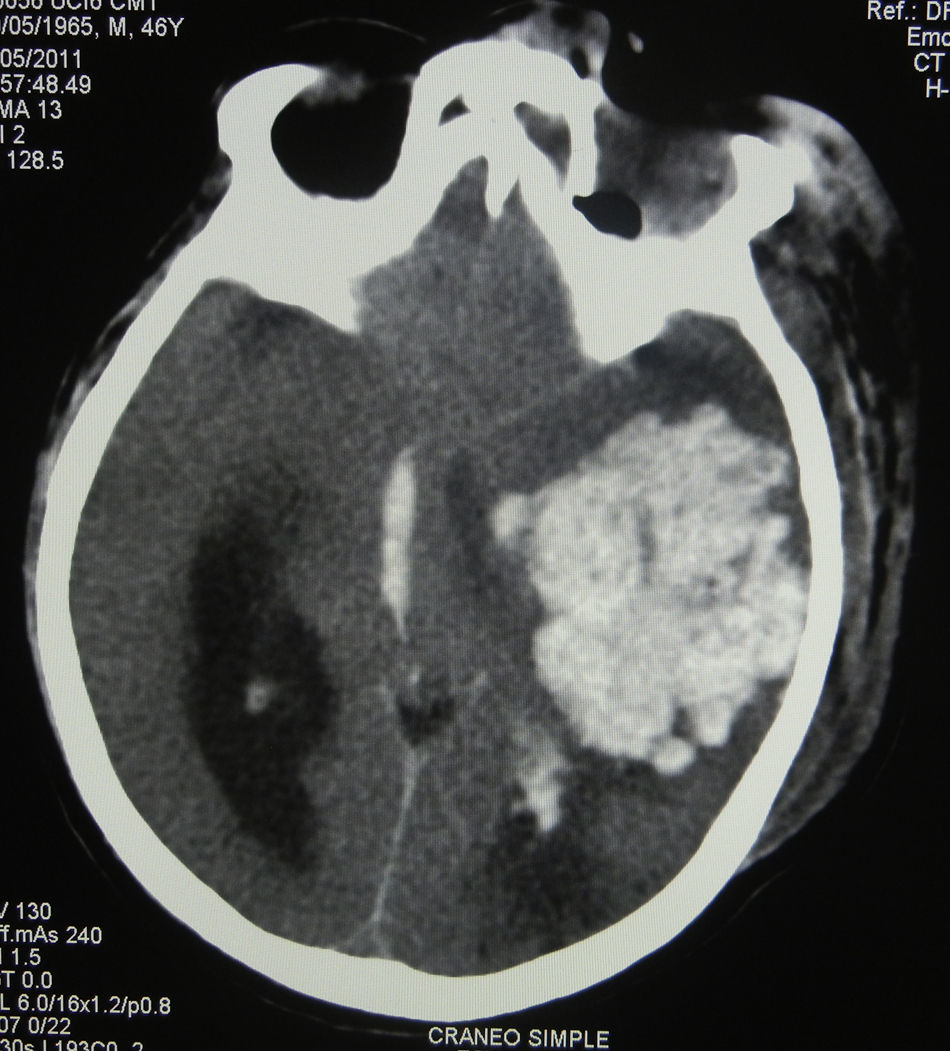
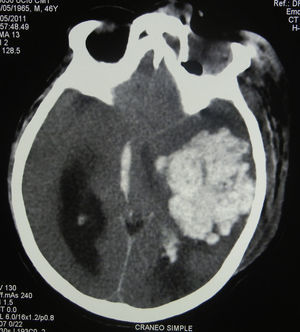
Se inicia terapia antimicrobiana empírica con ceftriaxona y metronidazol, además del tratamiento establecido para las enfermedades de base. En la tomografía computarizada (TC) inicial se observa la presencia de infartos corticosubcorticales segmentarios en ramas de la arteria cerebral media izquierda (ACMI) con alta posibilidad de desarrollar absceso cerebral por émbolos sépticos a partir de foco séptico facial (fig. 1).
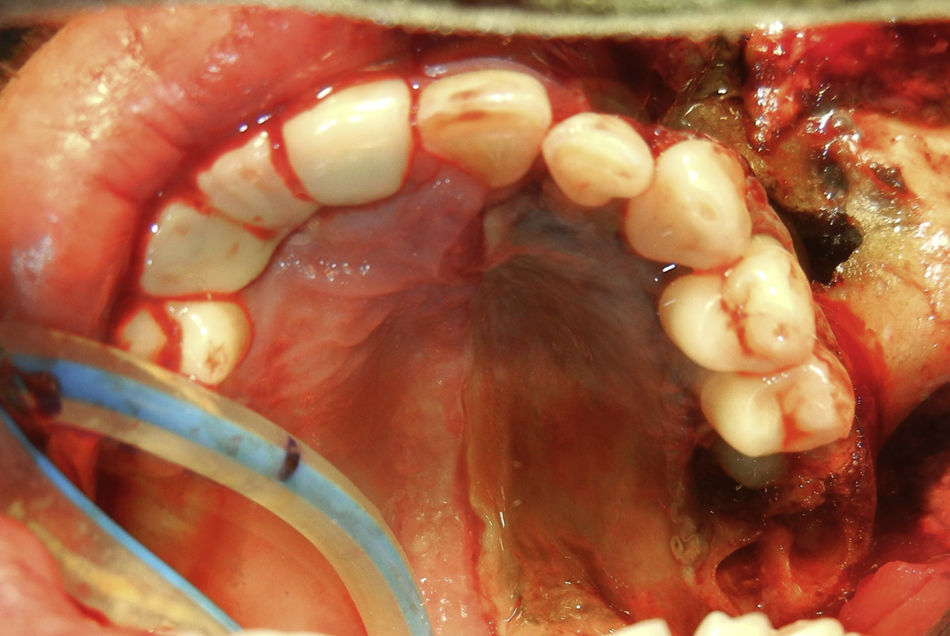
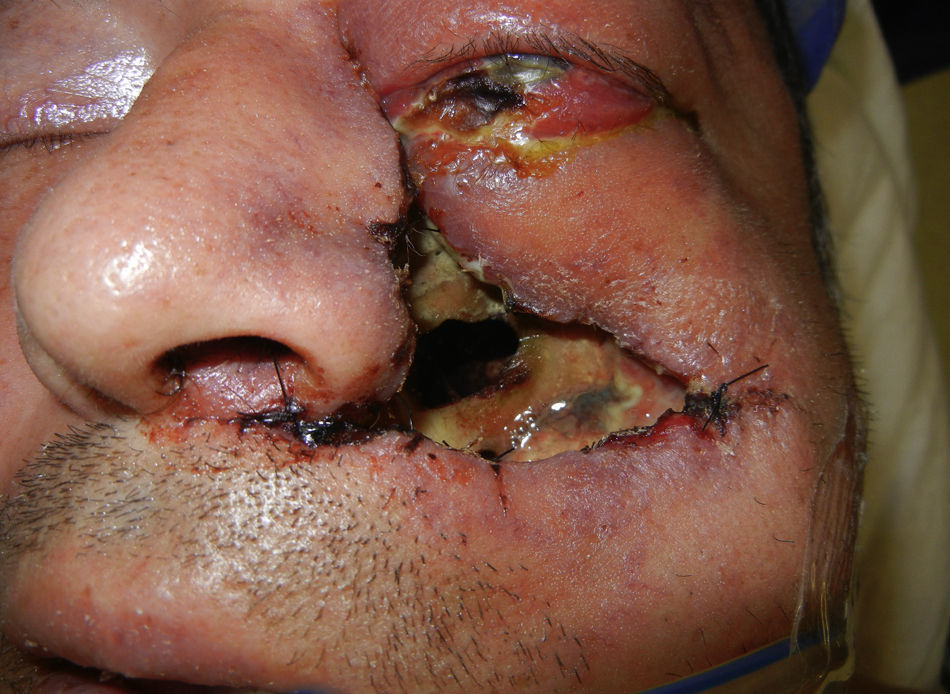
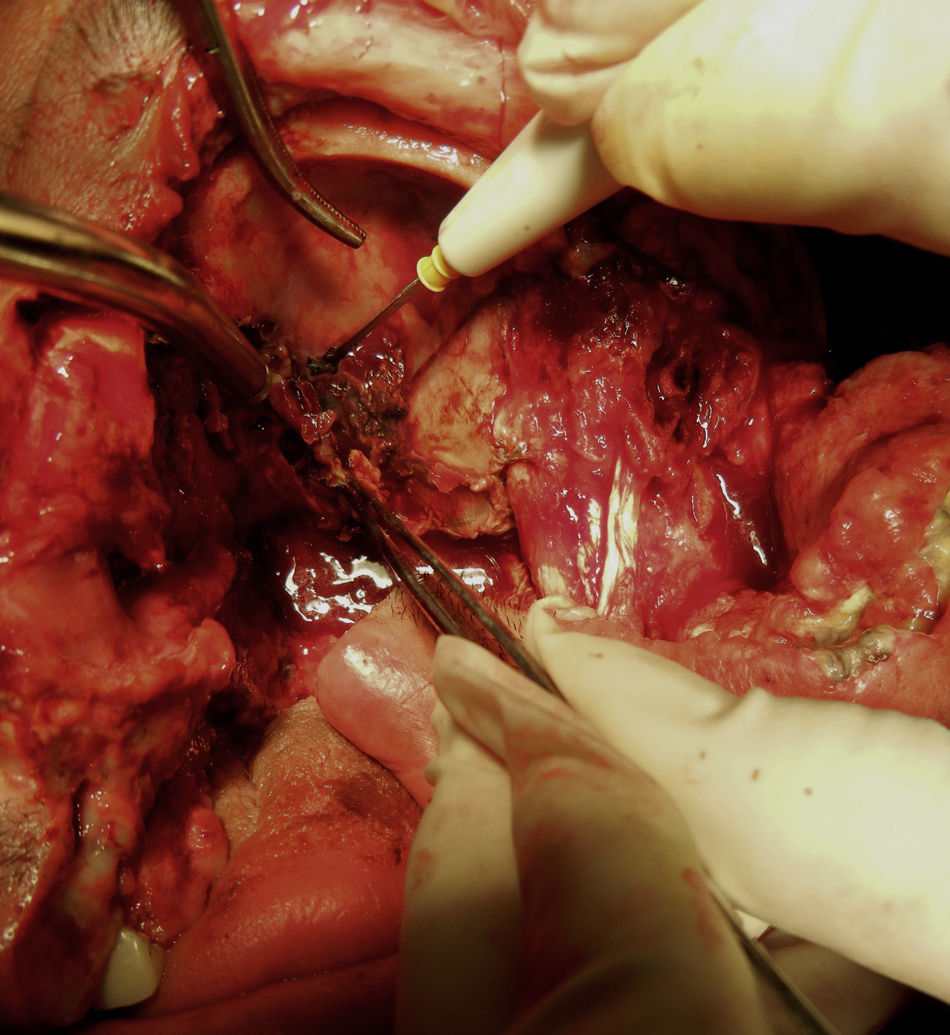
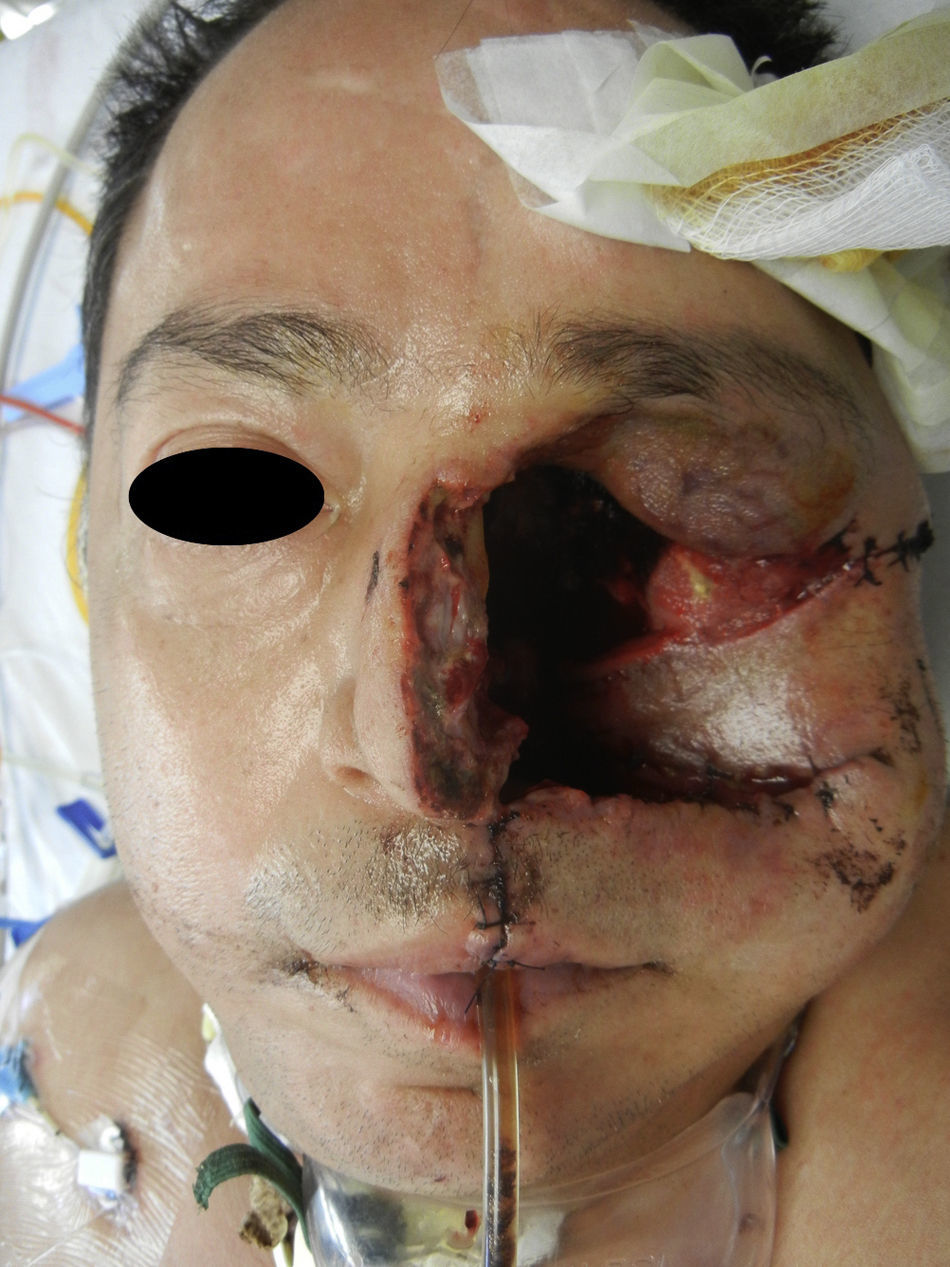
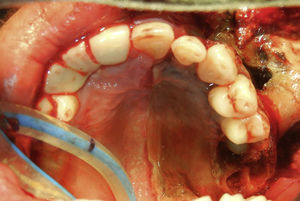
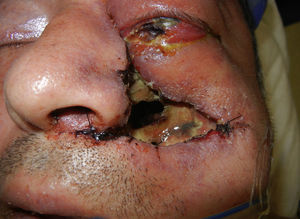
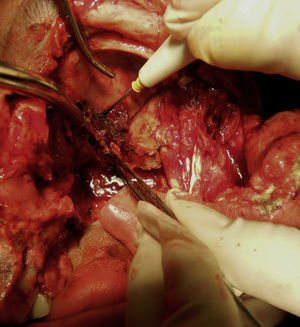
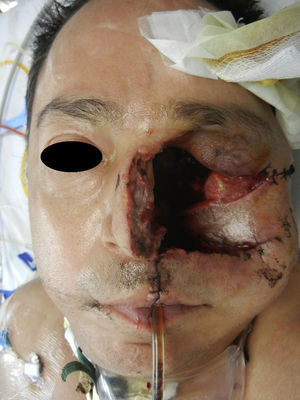
Se realiza incisión y drenaje de absceso, y cultivo y antibiograma, con el hallazgo de necrosis palatina izquierda limitada en la línea media (fig. 2). Durante el procedimiento quirúrgico se desbrida parte de piel de la región geniana quedando un área cruenta (fig. 3). Posteriormente cursó con hipotonía total de ojo izquierdo y opacidad total de córnea, lo que nos condujo a una impresión diagnóstica de mucormicosis, momento en el cual se agrega al esquema farmacológico anfotericina B. Se decide tratamiento quirúrgico radical, realizándose una hemimaxilectomía Lefort III izquierda y enucleación de ojo izquierdo (fig. 4). Se realizan aseos quirúrgicos diarios obteniendo exposición de silla turca.
Para el día 15 se encuentra en UTI despierto, Glasgow de 11, obedeciendo comandos simples y ventilación espontánea (fig. 5). Se obtienen los resultados del cultivo tomado en su primera intervención con el crecimeinto de Mucor, Aspergilo y Pseudomona.
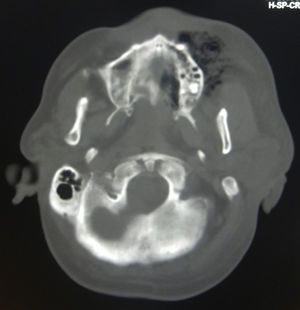
Luego de más de 3 semanas de estancia intrahospitalaria, el paciente se deteriora hasta la muerte. El diagnóstico de defunción se establece como: hemorragia parenquimatosa, infarto cerebral en ACMI (fig. 6) y sepsis severa secundarios a mucormicosis rinocerebral.
DiscusiónEsta infección fúngica normalmente ocurre en huéspedes inmunocomprometidos, la condición más común es la diabetes mellitus (60-80%), leucemias (5,5%), enfermedad renal (7%), inmunosupresión o trasplantes (7%), malnutrición, neutropenia y pacientes recibiendo tratamiento con deferoxamina (6,2%)6.
La infección es causada por esporas asexuales que viajan a través del aire y se instalan en la mucosa oral y nasal, los polimorfonucleares son insuficientes para detenerlas y así se establece la infección. Estos hongos tienes predilección por venas y arterias, causando trombosis e isquemia, pudiendo presentar diseminación hematógena causando sepsis1. El medio ambiente resultante de la hipoxia promueve la proliferación de hongos. Las esporas de este microbio se encuentran en el suelo, vegetación o frutas en descomposición, esto significa que el hongo tiene una relativa virulencia y la infección sugiere un serio desorden sistémico de base3,8. Hay 3 modos de transmisión: por inhalación, ingestión y la introducción percutánea de las esporas; no se ha reportado una propagación de persona a persona.
En la mucormicosis rinocerebral los cambios patológicos inician en la zona paranasal, frecuentemente se presentan con dolor ocular, fiebre, edema, escaras negras nasales y palatinas solo la mitad en forma de «U» (19-40%) y oftalmoplejía1,3,6. La invasión vascular de las hifas produce una reacción de fibrina desarrollada por el mucor thrombi, el cual ocluye los vasos, lo que genera las escaras oscuras en la cara. La oclusión vascular también produce un medio acidótico, que es ideal para el crecimiento fúngico 6,9,10. El cerebro puede estar envuelto por extensión directa o por un crecimiento micelial a lo largo de los nervios (óptico y olfatorio)8.
Es importante el rápido reconocimiento de los signos y síntomas como la fiebre, la disminución en la agudeza visual y el edema facial que son los primeros en instalarse dentro de las primeras 72h de la enfermedad. Por ejemplo, la mucormicosis rinocerebral produce una ptosis paralítica en la cual el párpado puede ser desplazado fácilmente por el examinador, mientras en la ptosis edematosa de la celulitis hay resistencia para abrir el párpado6,11.
El diagnóstico precoz permite un control oportuno de la infección y así mejorar el pronóstico de supervivencia del paciente, un diagnóstico correcto requiere un alto índice de sospecha. El diagnóstico presuntivo es crucial; no obstante, resultados negativos de cultivos de bacterias que presentan una progresión rápida de la infección y el curso clínico agresivo que no responde al tratamiento habitual son características que deben dar pruebas suficientes que sugieran una mucormicosis e iniciar un rápido y agresivo tratamiento3.
Al igual que en nuestro caso, Kim et al.10 en 2001 reportaron un caso de mucormicosis rinocerebral en un paciente diabético luego de una extracción dental, teniendo también un resultado fatal en solo 7 días10. Es difícil determinar si las extracciones dentales en estos pacientes crean un portal de entrada para la infección fúngica o si la mucormicosis era la causa original del dolor y se confunde con dolores dentales.
Hallazgos histológicos demuestran que los hongos se propagan a través de vías angiolinfáticas y crecen en los espacios perivasculares e intravasculares4. Sin embargo, Scheckenbach et al.3 informaron que cultivos microbiológicos fueron positivos solo en el 52% del material de autopsias y en el 30% de piezas quirúrgicas en comparación con la identificación morfológica. El cultivo de líquido sanguíneo y cefalorraquídeo suele ser negativo3.
Debido a la falta de signos clínicos característicos, la mucormicosis es casi exclusivamente diagnosticada histopatológicamente. Los signos radiológicos más frecuentes son la osteolisis, engrosamiento nodular de la mucosa del seno y ausencia del nivel del líquido sinusal. La TC determina la extensión de la lesión, mientras que la resonancia magnética es más efectiva para determinar la invasión cerebral o vascular y ver el involucro cerebral antes de que se establezcan los signos clínicos3,12.
En la práctica maxilofacial de rutina conseguir hueso expuesto intraoral (necrosis maxilar) generalmente se diagnostica como osteomielitis. La necrosis maxilar puede ocurrir debido a la osteomielitis bacteriana, tumores malignos de glándulas salivales, herpes zóster, trauma, enfermedades granulomatosas crónicas, insquemia local crónica, infecciones específicas de la región y por su puesto las infecciones por hongos5,13.
La mucormicosis se consideró fatal hasta que se introdujo la anfotericina B como tratamiento en los 60 del siglo xix. Los pacientes que son tratados con anfotericina B tienen 4 veces más probabilidades de sobrevivir que los pacientes no tratados con este medicamento14. Se suministra a una dosis de 0,25-0,30 mg/kg/día preparada en 0,1 mg/ml a pasar lento de 2 a 6h. El tratamiento debe ser ajustado de acuerdo con las características del paciente, la progresión de la enfermedad y la toxicidad del agente, un enfoque multidisciplinario siempre va a ser necesario1,4.
La anfotericina B en suspensiones lipídicas de elaboración industrial tiene la ventaja de preservar mejor la indemnidad de las membranas citoplasmáticas del huésped, de manera que, aun con dosis elevadas del fármaco (3-6 y hasta 10 mg/kg/día), el tratamiento es bien tolerado y permite una mayor actividad antifúngica en el sitio de la infección. Recientemente se ha reportado que la Rozizae es el agente patógeno más común en la mucormicosis, sería el punto hacia donde deben estar guiadas las medicinas antifúngicas15.
Debido a la trombosis vascular y necrosis de los tejidos, la llegada del medicamento al lugar de la infección es pobre y, por tanto, un manejo conservador por sí solo no es efectivo. El desbridamiento extenso de la mucormicosis, la resección amplia del tejido necrótico blando y hueso, y en algunos casos la evisceración de la órbita son necesarios2,3. Las tasas de supervivencia son más altas cuando las medidas médicas y quirúrgicas se realizan en conjunto4. La extensa desbridación quirúrgica brinda hasta un 55% de supervivencia en aquellos pacientes que no reciben este tratamiento8.
Se ha encontrado que el oxígeno hiperbárico es efectivo en aumentar la supervivencia de los pacientes con mucormicosis. Esto se basa en estudios in vitro, en los cuales muestran un efecto fungistático con una presión elevada de oxígeno; también puede disminuir la hipoxia y la acidosis de los tejidos6.
Recientemente, nuevas opciones de tratamiento han surgido con la familia de agentes antifúngicos triazoles en particular el posaconazol. Se recomienda una dosis de 200mg q.i.d. por 7 a 10 días, posteriormente continuarlo con 400mg b.i.d. La duración del tratamiento depende de la evolución individual de la enfermedad. El uso de posaconazol como profilaxis puede ser útil para los pacientes en situaciones de riesgo como: neutropenia, terapia con esteroides o tratamiento con agentes inmunosupresores. La terapia con este fármaco antimicótico finalmente podría resultar en un tratamiento quirúrgico menos agresivo3.
Jung et al. en 2009 presentan una serie de 12 casos de mucormicosis rinocerebral, en donde dividieron el estudio dependiendo del tratamiento otorgado, observando una tasa de mortalidad del 50% con manejo médico solamente, mientras que un 30% de mortalidad en aquellos tratados quirúrgicamente en conjunto con el tratamiento médico16.
Hoy en día la tasa de mortalidad se redujo de un 80-90% a un 20-40% en pacientes diabéticos7; a pesar de terapias mutilantes radicales, la mucormicosis rinocerebral continúa estando asociada con un curso fulminante de la enfermedad y con una mortalidad muy alta3,17.
Por otra parte, una vez erradicada la enfermedad hay que pensar en la reconstrucción de las zonas afectadas. Esta reconstrucción puede llevarse a cabo quirúrgicamente con colgajos libres osteocutáneos de peroné, escápula, costillas o cresta iliaca, posteriormente se utilizan implantes osteointegrados, sobre los cuales se confeccionaran prótesis maxilofaciales. Como el caso publicado por Won-Suk y Roumanas en el 2006, en donde luego de controlar la mucormicosis en una niña de 15 años, duraron 9 meses para culminar el proceso de reconstrucción con injertos óseos, distracciones osteogénicas, implantes osteointegrados y finalmente la prótesis maxilofacial18.
El factor pronóstico más importante es la situación de la enfermedad médica subyacente. Por lo tanto, primero el cuidado de urgencia de la enfermedad de base y después el estricto control de la enfermedad subyacente son los factores importantes para un pronóstico favorable16.
ConclusiónSi nos encontramos ante un paciente que clínicamente presenta signos y síntomas que hagan sospechar de mucormicosis, el tratamiento farmacológico y quirúrgico debe comenzar de inmediato, de esta manera evitaremos el rápido progreso de la enfermedad y limitaremos el daño severo que es capaz de provocar esta infección. El pronóstico siempre será proporcional al tiempo en el que comencemos la terapéutica, de ahí la importancia de conocer las características de esta patología para diagnosticar y tratar la de una manera rápida y eficaz; y no olvidar que existen varias alternativas de tratamiento y como primera instancia contamos con terapia antifúngica agresiva, desbridamiento quirúrgico y manejo de la enfermedad de base que presenta el paciente
Responsabilidades éticasDerecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Protección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
FinanciaciónSin fuente alguna.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.