Los paragangliomas de cabeza y cuello son neoplasias infrecuentes que se originan de un tejido paraganglionar del grupo braquiomérco que está ligado al desarrollo de los arcos branquiales. No son cromafines, ya que no secretan catecolaminas1. De estos paragangliomas, el que se presenta con más frecuencia es el del cuerpo carotídeo, que se origina a partir de los paraganglios localizados en la adventicia de la bifurcación del cuerpo carotídeo2.
The head and neck paragangliomas are infrequent neoplases that originate from a paraganglionar tissue of the brachiomeric group that are linked to the development of the branchial arches; they are not cromafins since they do not secrete catecholamines1. The most frequent one appears in the carotid body that originates from the paraganglions located in the adventitia of the carotid body's bifurcation2.
Los paragangliomas son neoplasias benignas que, en raras ocasiones, pueden presentar malignidad y que están formados por un conjunto de células originadas de la cresta neural, asociadas con el sistema nervioso autónomo y que se distribuyen simétricamente en las regiones paraxiales del tórax y en la vecindad de los arcos branquiales ontogénicos. Hay 5 familias descritas de paragangliomas: braquioméricos, intravagales, simpaticoaórticos, visceroautonómicos y adrenales3. Los paragangliomas del cuerpo carotídeo son los paragangliomas más comunes de cabeza y cuello4, se presentan en un 65%5 seguidos por los paragangliomas intravagales que se presentan en un 5%6. Son tumores benignos con un bajo potencial de malignidad y es la única enfermedad que afecta el cuerpo carotídeo. Representan el 0,6% de las neoplasias que involucran cabeza y cuello, y el 0,03% de todas las neoplasias4. A continuación se informa de un caso de paraganglioma con correlación familiar.
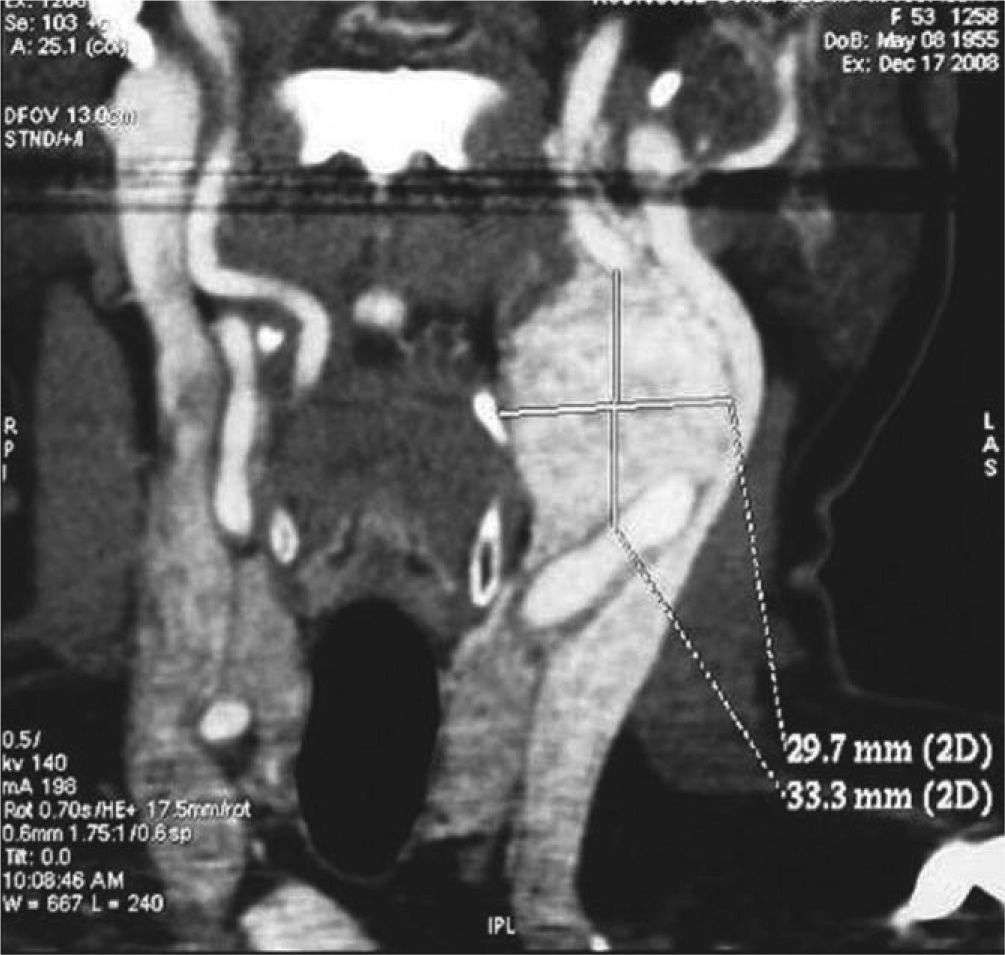
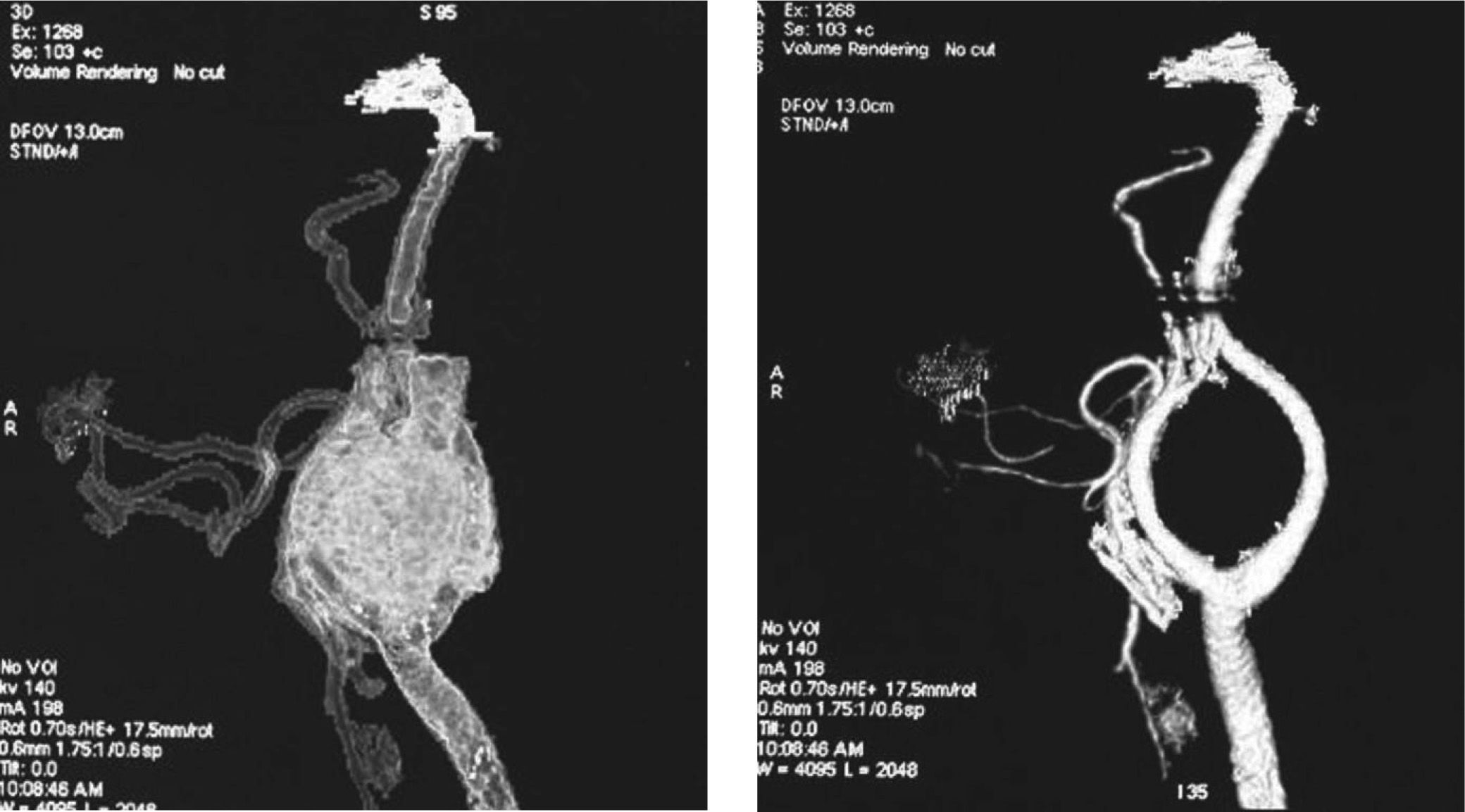
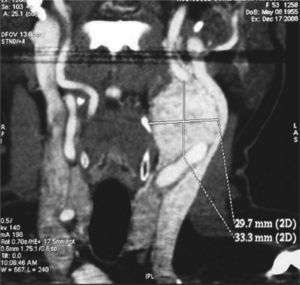
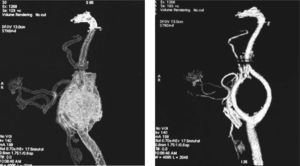
Caso clínicoMujer de 57 años de edad, en cuya historia clínica destaca el antecedente de paraganglioma de cuerpo carotídeo en la hermana de la paciente, a la que se trató con resección quirúrgica de la lesión. Acude al servicio por presentar aumento de volumen cervical del lado izquierdo anterior al esternocleidomastoideo de 5 años de evolución, crecimiento lento, firme a la palpación, móvil en sentido anteroposterior, con reciente odinofagia y disfonía. La tomografía computarizada con medio de contraste muestra una imagen lobulada hiperdensa, bien delimitada de 29,7 × 33,3mm, localizada en la bifurcación carótida, sin aparente afectación de la vía aérea (fig. 1). La angiografía muestra una imagen típica de “lira”, en la que la lesión ovoide muestra una hipercaptación homogénea del contraste, así como una apertura de la bifurcación carotídea (fig. 2.1/2.2).
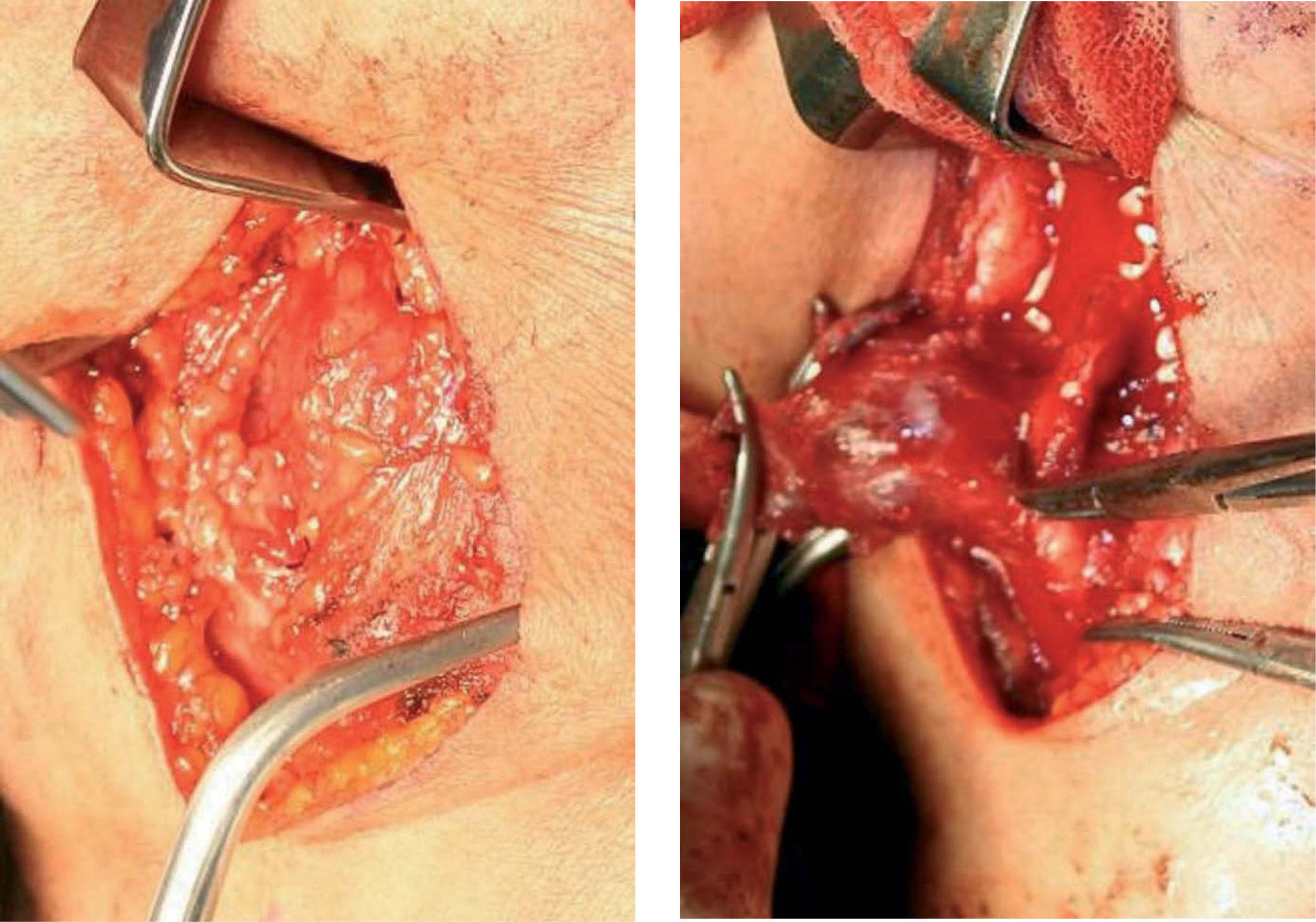
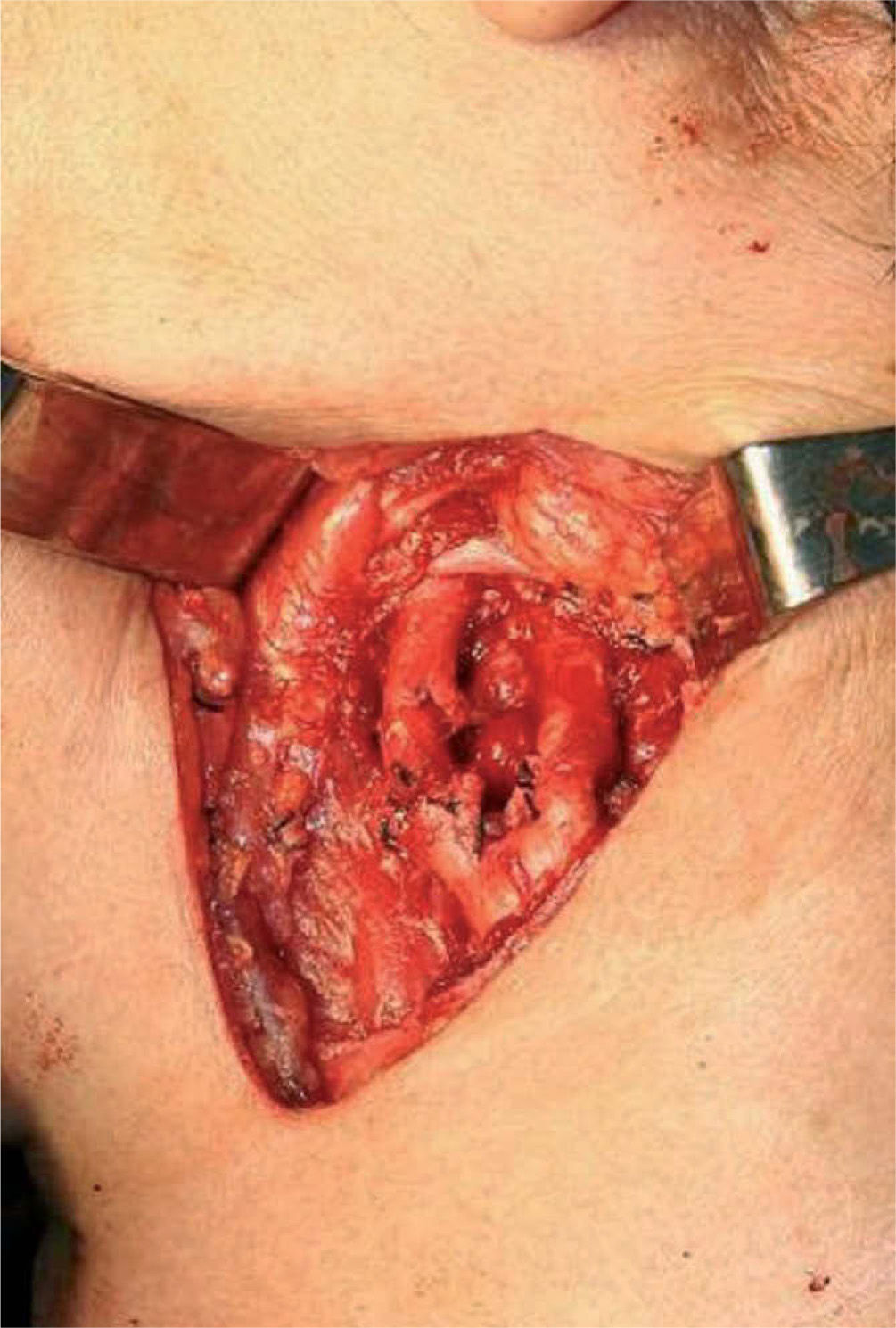
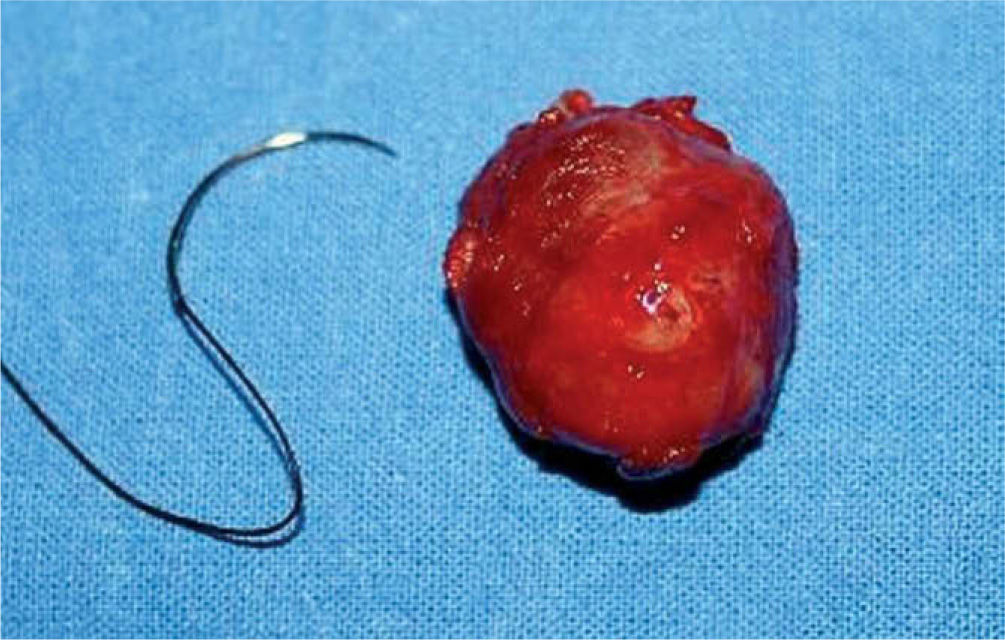
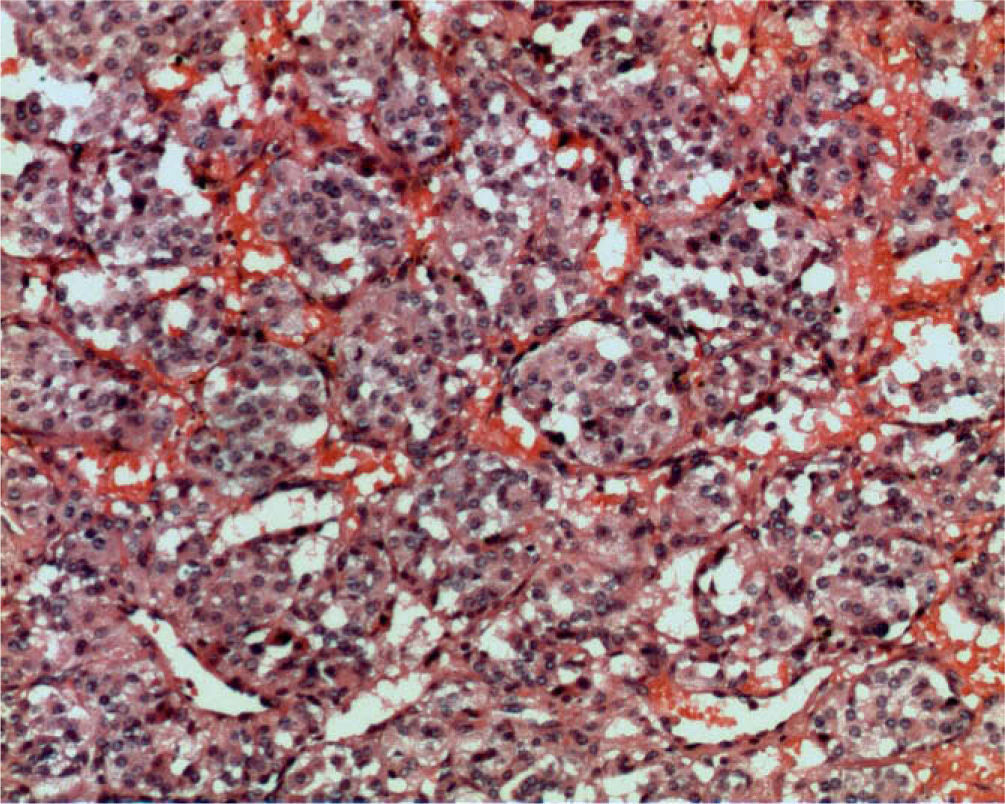
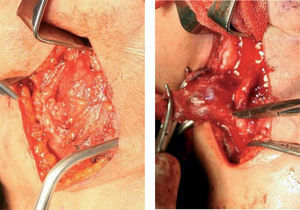
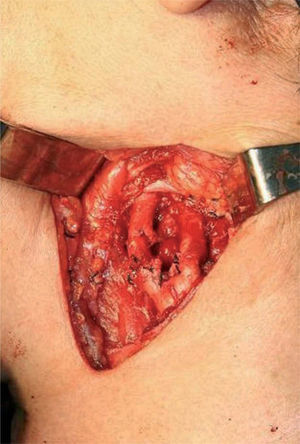
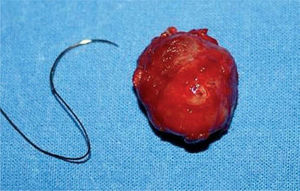
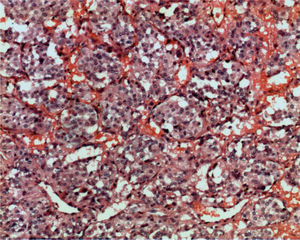
De acuerdo a los hallazgos clínicos y de imagen, se realiza el diagnóstico de paraganglioma de cuerpo carotídeo. Debido al tamaño de la lesión, se realiza embolización selectiva con espuma de polidocanol y, 48 horas después, bajo anestesia general e intubación orotraqueal, se realiza resección quirúrgica de la lesión con abordaje laterocervical anterior al músculo esternocleidomastoideo, disección por planos hasta ubicar la lesión, la cual se reseca completamente con disección subadventicia (fig. 3.1/3.2); se ligan ramos carotídeos colaterales con fines hemostáticos manteniendo la integridad de las arterias carótidas (fig. 4). El espécimen obtenido se envía para estudio histopatológico (fig. 5), en el cual se observa la presencia de acúmulos o nidos de células ovales con núcleos uniformes hipercromáticos rodeados por estroma vascular, que conforman el patrón de Zellballen, el patrón clásico del paraganglioma de cuerpo carotídeo (fig. 6).
DiscusiónEn 1743 Von Haller3 describió el cuerpo carotídeo y en 1772 Neubauer realizó el primer esquema de esta estructura. En 1891 Marchand reportó el primer paraganglioma del cuerpo carotídeo1. Es una estructura aplanada de 2,5 × 5mm, localizada en la cara interna del extremo superior de la arteria carótida común próximo a su bifurcación en carótida interna y carótida externa; es un órgano quimiorreceptor, está irrigado por la arteria glómica o arteria faríngea ascendente y su innervación es por los IX, X y XII pares craneales, los cuales forman el nervio del seno carotídeo o nervio de Hering3. En 1971, Shamblin propuso una clasificación para los paragangliomas del cuerpo carotídeo, los cuales identificó en tres grupos: a) grupo I, lesiones pequeñas poco adheridas a las arterias carótidas; b) grupo II, lesión de mayor tamaño que rodean parcialmente las arterias carótidas y están adheridos a la adventicia vascular, y c) grupo III, lesiones que rodean por completo la bifurcación carotídea2.
La anatomopatología de los paragangliomas es idéntica, sin importar el lugar de origen. La mayoría son de forma ovoide o lobulada, con una cápsula fibrosa fina y condensada, de superficie roja o gris rosada. Histológicamente están compuestos por células ovales o poligonales (células principales) con núcleos uniformes o pleomórficos, vesiculares o hipercromáticos dispuestos en nidos de organoides rodeados por un estroma vascular (Zellballen). En ocasiones hay células fusiformes, llamadas células de soporte, y a veces puede haber pleomorfismo nuclear, lo cual no implica que sean malignos. La malignidad se confirma con la presencia de metástasis en los ganglios linfáticos regionales, huesos, pulmón e hígado; la incidencia de malignidad en los paragangliomas de cabeza y cuello varía del 6-23%. Inmunohistoquímicamente, las células tumorales principales del paragangliomas son positivas para enolasa neuroespecífica, sinaptofisina y cromogranina. Las células de soporte son positivas para la proteína S-100 y la proteína fibrilar ácida de la glía3,4.
Los paragangliomas del cuerpo carotídeo pueden ser esporádicos o familiares. Los casos esporádicos son más comunes en mujeres; los casos familiares se presentan en un 10%, se transmiten de manera autosómica dominante a través del gen 11q23 locus5 y tienen una alta incidencia de presentarse de manera bilateral6. La incidencia de bilateralidad del paragangliomas del cuerpo carotídeo va del 3-8% en los casos esporádicos y del 30-33% en los casos familiares3. En el 79% de los paragangliomas de cabeza y cuello se ha encontrado una mutación en la subunidad D del gen SDH, lo cual ha sugerido la presencia de paragangliomas múltiples7.
La alta prevalencia de estas neoplasias se asocia con hipoxemia crónica debido a enfermedad pulmonar obstructiva crónica y a personas que viven a gran altitud. Se presenta como un aumento de volumen blando, de crecimiento lento, localizado en el borde anterior del esternocleidomastoideo, móvil en plano lateral con restricción en dirección cefalocaudal (signo de Fontaine), disnea, odinofagia, cambio en tono de voz, hipertensión. Entre las modalidades diagnósticas de elección hay la angiografía, la tomografía computarizada y la imagen por resonancia magnética8. Se valora el signo de Lyre4.
La elección de la modalidad terapéutica depende principalmente de la localización y el tamaño de la lesión, de la edad y estado de salud del paciente, así como de la elección del paciente y del cirujano9. El tratamiento de elección es la excisión quirúrgica, es mandatario conocer el flujo vascular de lesión por medio de una angiografía o angiotomografía. En lesiones mayores de 2cm se recomienda el uso de embolización preoperatoria con la finalidad de reducir el tamaño y la vascularidad de la lesión, y con ello mejorar la visibilidad en el campo quirúrgico, diminuir la pérdida sanguínea y el riesgo de lesión a estructuras vasculares y nerviosas. Una vez embolizada la lesión, se sugiere su excisión en un período de 48 horas para evitar su revascularización10. Algunos autores indican el uso de radioterapia como una alternativa a la excisión quirúrgica; sin embargo, otros autores sólo la recomiendan para prevenir la progresión de la lesión o cuando el tratamiento quirúrgico está contraindicado11. La centellografía con somatostatina o con su análogo, el octeotride, es muy eficaz en el diagnóstico de pequeños tumores o metástasis tumorales, ya que las moléculas de estas sustancias se unen a los receptores de las células tumorales (a lo que se atribuye su alta sensibilidad diagnóstica) y estos receptores no se afectan con los cambios posquirúrgicos o posradiación12.
El nivel de complicaciones operatorias es elevado, el rango de mortalidad es de 1-2% y el de morbilidad es del 40%, donde se incluye lesión a nervios craneales, hemorragia, síndrome de fallo barorrefléctico, accidente cerebrovascular, entre otros4,13. En el caso descrito se destaca la relevancia del antecedente hereditario de la paciente. A pesar del alto índice de complicaciones, en nuestro caso no se presentaron, y a un año del postoperatorio la paciente evoluciona de manera satisfactoria.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.