Las fracturas ipsilaterales proximales y diafisarias del fémur suelen ocurrir en adultos jóvenes después de un traumatismo de alta energía. No existe consenso sobre el dispositivo de fijación interna óptimo o la estrategia quirúrgica para estas fracturas complejas. Nuestro principal objetivo es identificar las diferencias en los resultados y complicaciones entre los pacientes tratados con un implante o combinados.
Material y métodoEste es un estudio de cohorte retrospectivo unicéntrico en pacientes con fracturas asociadas del fémur proximal (31AO) y diafisarias (32AO). Dividimos a los pacientes en dos grupos según el uso de implantes únicos (grupoI) o combinados (grupoII). Se recogieron datos demográficos, clínicos, radiológicos, quirúrgicos y complicaciones.
ResultadosSe identificaron 28 pacientes (19 hombres y 9 mujeres) con una edad promedio de 43años. Utilizamos un clavo femoral anterógrado en el grupoI (17 pacientes) y un clavo femoral retrógrado o una placa con tornillos a compresión o tornillo deslizante de cadera en el grupoII (11 pacientes). Los pacientes fueron seguidos durante 26,28 (9,12-62,88) meses. Se encontró osteonecrosis de la cabeza femoral, osteoartritis, infección o seudoartrosis en 9 pacientes (32%). No se encontraron diferencias significativas (p=0,70) en las complicaciones entre los dos grupos o entre la fijación quirúrgica definitiva antes o después de las primeras 24horas.
ConclusionesNo se encontraron diferencias en el desarrollo de complicaciones o el momento de la fijación definitiva entre el uso de un implante o combinado en fracturas ipsilaterales de fémur proximal y diafisario. Independientemente del implante elegido, una técnica de osteosíntesis adecuada es crucial. Aun así, son esperables altas tasas de complicaciones.
Ipsilateral proximal and shaft femoral fractures typically occur in young adults after high-energy trauma. No consensus exists regarding the optimal internal fixation device or surgical strategy for these complex fractures. Our main objective is to identify differences on outcomes and complications between patients treated with one or combined implants.
Material and methodThis is a single-center retrospective cohort study in patients with associated fractures of the proximal (31 AO) and shaft femur (32 AO). We divided the patients into two groups according to the use of single (GroupI) or combined implants (GroupII). Demographic, clinical, radiological, surgical data and development of complications were collected.
ResultsWe identified 28 patients (19 men and 9 women) with an average age of 43years. We used an anterograde femoral nail in GroupI (17 patients) and a retrograde femoral nail or a plate associated with hip lag screws or sliding hip screw in GroupII (11 patients). Patients were followed up for 26.28 (9.12-62.88) months. Osteonecrosis of the femoral head, osteoarthritis, infection or nonunion was found in 9 patients (32%). No significant differences (P=.70) were found in complications between two groups or between definitive surgical fixation before or after the first 24h.
ConclusionsNo differences in the development of complications or timing of definitive fixation were found between the use of one or combined implants in ipsilateral proximal femur and shaft fractures. Regardless of the implant chosen, an appropriate osteosynthesis technique is crucial, even so high complication rates are expected.
Las fracturas ipsilaterales proximales y diafisarias del fémur suelen ocurrir en adultos jóvenes tras un traumatismo de alta energía, implicando a menudo múltiples lesiones ortopédicas y viscerales asociadas1. Este tipo de fracturas fue descrito por vez primera en 1953 y, desde entonces, los estudios han reflejado que entre el 2 y el 9% de las fracturas diafisarias de fémur (FDF) se asocian a las fracturas ipsilaterales proximales de fémur (FPF)2. El patrón clásico presenta una FPF no desplazada o mínimamente desplazada, que incluso da lugar a diagnósticos equivocados en la evaluación inicial, y a FDF desplazada y obvia. Las opciones quirúrgicas para la FPF incluyen tornillos canulados (TCa), tornillos deslizantes de cadera (SHS), placas de compresión y fijación de clavos cefalomedulares, a pesar de que la implantación de clavos intramedulares (IM) ha sido el tratamiento de referencia para la FDF3. Sin embargo, cuando ambas fracturas se presentan conjuntamente, no existe consenso acerca del mejor tratamiento quirúrgico4, ya que es mucho más difícil que el manejo quirúrgico separado de FDF o FPF, al condicionar cada una de las fracturas a la otra.
La reducción anatómica y la fijación interna estable deberían ser el objetivo terapéutico en las FPF5. Uno de los debates principales hace referencia al uso de un único implante, o de implantes combinados en estas fracturas complejas6, no existiendo consenso en cuanto a qué implantes aportan los mejores resultados7-9. Necesitamos implantes que nos permitan realizar compresión en las FPF (TCa, SHS o los nuevos clavos cefalomedulares). No solo debemos analizar la selección de los implantes para estas fracturas, sino también el momento óptimo y la secuencia de la fijación. Aunque algunos estudios han determinado que la fijación temprana reduce la morbimortalidad, permitiendo la movilización y la rehabilitación tempranas4, es necesario saber que el manejo de estos pacientes debe adaptarse a menudo al contexto politraumático10. Es imperativo tratar algunas lesiones urgentes asociadas y potencialmente mortales que pudieran demorar el tratamiento quirúrgico definitivo de estas fracturas11.
Nuestro objetivo principal fue describir nuestros resultados e identificar si existen diferencias en términos de desenlace y complicaciones entre los pacientes tratados con implantes únicos o combinados en las fracturas ipsilaterales proximales y diafisarias de fémur. Nuestro objetivo es determinar qué tipo de pacientes pueden beneficiarse de uno u otro tipo de osteosíntesis interna de acuerdo con las características de la fractura, y si existen diferencias en cuanto a complicaciones (hipótesis). Nuestro objetivo secundario es describir los patrones de las fracturas y determinar si la gravedad de las lesiones de los pacientes podría demorar el tratamiento quirúrgico definitivo de estas fracturas complejas de fémur, y si ello conlleva, por tanto, una tasa de complicaciones más alta durante el seguimiento.
Material y métodoEstudio unicéntrico y retrospectivo de cohorte de pacientes con FPF ipsilateral y FDF, subtipos31 y32, respectivamente, en virtud de la clasificación de la AO Foundation/Orthopaedic Trauma Association (AO/OTA)12. Se realizó una búsqueda sistemática en la base de datos de la Unidad de Ortopedia-Traumatología de nuestro hospital, incluyendo los pacientes traumatológicos de los últimos 15años. Se analizó la información de los pacientes de nuestro hospital procedente del software Health Care Information System (HCIS) y de los cuadros médicos impresos. Se revisó virtualmente a todos los pacientes durante el mes de febrero de 2021, con un seguimiento mínimo de 6meses. El estudio fue aprobado por el Comité de Ética de Investigación Clínica (CEIC). La naturaleza retrospectiva del estudio y la anonimización de los datos de los pacientes hicieron innecesario contar con un formulario de consentimiento firmado.
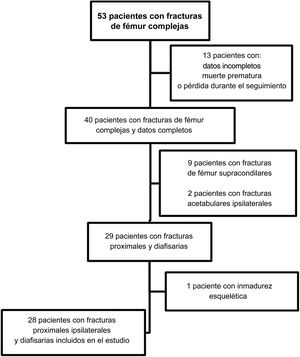
Se excluyeron tres grupos de pacientes. 1)Los pacientes con incompletitud de datos, los que murieron durante la evaluación inicial o el seguimiento inadecuado. 2)Los pacientes con fractura acetabular ipsilateral asociada a fractura de fémur supracondilar (33AO/OTA) en lugar de FDF (32AO/OTA). 3)Los pacientes con inmadurez esquelética (fisis abierta), ya que no era el objetivo del estudio y debido a la necesidad de dispositivos de osteosíntesis interna específicos. No fue posible excluir a los pacientes con lesiones asociadas, ya que virtualmente todos los pacientes presentaron dichas lesiones (fig. 1).
Se dividió a los pacientes en dos grupos: el grupoI incluyó a los pacientes tratados con un único implante, y el grupoII, a los pacientes tratados con implantes combinados. Se recopilaron las variables demográficas y clínicas de los pacientes en una base de datos, para su análisis subsiguiente, e incluimos sexo, edad, lateralidad, mecanismo de la lesión, fracturas en otras regiones anatómicas y lesiones de rodilla ipsilaterales, lesiones sistémicas asociadas (New Injury Severity Score [NISS] e Injury Severity Score [ISS])13,14.
Todos los pacientes incluidos fueron ingresados en la unidad de cuidados intensivos (UCI) para manejo inicial, siendo evaluados conforme al protocolo Advanced Trauma Life Support (ATLS). Preoperatoriamente se obtuvieron imágenes anteroposterior (AP) de la pelvis y AP e imagen lateral del fémur al completo. La decisión de realizar una tomografía computarizada (TC) de la cadera vino determinada por la situación del paciente en la UCI: TC de cuerpo entero en la evaluación inicial, o TC de la cadera preoperatoriamente, ordenada por el cirujano. Para aportar información radiológica de la FPF (31AO/OTA), describimos el desplazamiento conforme a la clasificación de Garden, y el tipo de fractura conforme a la clasificación de Pauwels15. En las FDF (32AO/OTA) se recopiló el grado de conminución conforme a la clasificación de Winquist.
Recopilamos también datos sobre la evaluación inicial; registramos la presencia de fracturas abiertas, fijación externa provisional, síndrome compartimental agudo, trombosis venosa profunda (TVP) o embolia pulmonar (EP), síndrome de embolia grasa (SEG) y fijación quirúrgica definitiva emergente. Además, registramos el tiempo hasta la cirugía definitiva y reunimos las variables relativas al tratamiento quirúrgico: necesidad de técnicas de reducción abierta, posición del paciente en el quirófano, tipo de implante, IM anterógrado o retrógrado, TCa, SHS o placas. También investigamos el tiempo de estancia en la UCI y el tiempo de hospitalización.
Por último, estudiamos el tiempo de consolidación de la fractura, la carga de peso postoperatoria y las complicaciones durante el seguimiento. Consideramos la infección, la osteonecrosis, la no consolidación y la osteoartritis de cadera como complicaciones principales, así como extracción del implante de osteosíntesis y falta de reducción o consolidación defectuosa como complicaciones menores. Debido a la alta incidencia de lesiones viscerales y ortopédicas, no fue posible realizar una evaluación en profundidad de los resultados funcionales. Por tanto, la única variable recopilada, comparable entre los pacientes, fue la capacidad de ambulación al finalizar el seguimiento.
Se consideraron resueltas las fracturas femorales cuando las radiografías anteroposterior y lateral reflejaron que en tres de los cuatro córtices existían trabéculas que establecían un puente hacia el sitio de la fractura. La no consolidación se definió como la persistencia de la línea de la fractura a los 6meses tras el procedimiento índice, sin formación progresiva de callo y/o fracaso de la fijación con rotura del implante. Consideramos que no existía consolidación cuando el ángulo cuello femoral-diáfisis era superior a 5° en comparación con el lado contralateral, y cuando existía desviación de más de 10° en los planos sagital o coronal en la FDF.
La cirugía definitiva fue realizada por tres cirujanos traumatólogos experimentados de la Unidad de Ortopedia-Traumatología, estableciéndose el momento óptimo mediante la estabilización de la situación médica del paciente politraumatizado. Para el implante utilizamos un único dispositivo para FPF no desplazada o mínimamente desplazada, y un dispositivo combinado para FPF desplazada. Sin embargo, la preferencia y la experiencia de cada cirujano determinaron la elección final del implante y la orden de fijación. Todos los pacientes recibieron profilaxis con antibióticos y heparina de bajo peso molecular por vía subcutánea. Muchos pacientes fueron seguidos mediante examen médico transcurridos 1, 3, 6 y 12meses, y de manera anual desde entonces, para descartar cualquier complicación. El cirujano principal tomó la decisión sobre cuidados postoperatorios, teniendo en cuenta variables tales como la calidad ósea, la estabilidad mecánica del implante y la presencia de fracturas concomitantes en miembros inferiores.
Se llevó a cabo un estudio descriptivo de todas las variables (demográficas, temporales, evaluación clínica y quirúrgica y resultados). Las variables cualitativas se expresaron mediante frecuencia absoluta y porcentaje. Las variables cuantitativas se expresaron mediante tendencia central (media) y dispersión (desviación estándar [DE]). Seguidamente, se realizó un análisis univariante mediante las pruebas χ2 o t exacta de Fisher para las variables cualitativas, y las pruebas t de Student o U de Mann-Whitney para las variables cuantitativas (dependiendo de si la distribución era normal o no, evaluándose mediante la prueba de Kolmogorov-Smirnov). Se consideró significativo un valor de p<0,05 bilateral. Se analizó la relación entre la escala NISS, la duración de la estancia en la UCI y el tiempo hasta la intervención quirúrgica definitiva mediante la correlación de Pearson. Los datos fueron analizados utilizando el paquete estadístico IBM SPSS Statistics 21.0. En cuanto al tamaño muestral, sobre la base de estudios previos y de la incidencia anual en nuestro hospital, la incidencia estimada de sujetos que cumplieron los criterios de inclusión y exclusión para participar en el estudio fue de 2-3 pacientes por año, por lo que tuvo que seleccionarse a los pacientes para un periodo de tiempo largo (al menos 15años).
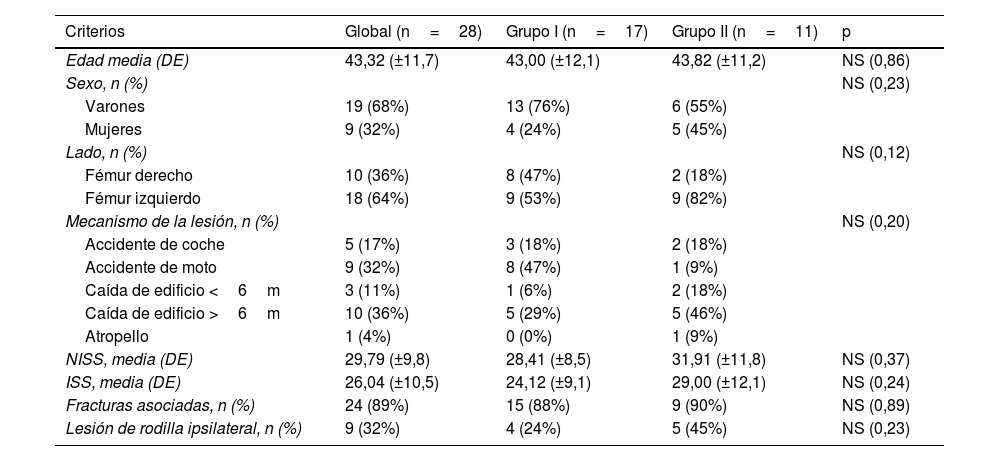
ResultadosIdentificamos 28 pacientes con FPF ipsilateral y FDF con una edad media de 43años (DE: 11,7), de los que 19 fueron varones y 9 mujeres. Todos los pacientes habían tenido accidentes de alta energía. Las puntuaciones ISS e NISS medidas fueron, respectivamente, 26 (DE: 9,8) y 29,7 (DE: 10,5). Veinticuatro pacientes (89%) tuvieron fracturas asociadas en las extremidades y 9 pacientes (32%) tuvieron lesiones ipsilaterales de rodilla (2 lesiones ligamentosas, 1 fractura de la meseta tibial y 6 fracturas de rótula). Diecisiete pacientes fueron incluidos en el grupoI (implante único) y 11 pacientes en el grupoII (implantes combinados). No existieron diferencias significativas entre ambos grupos con relación con dichos parámetros (tabla 1).
Datos demográficos de los pacientes. Grupos de comparación I (implante simple) y II (implante combinado)
| Criterios | Global (n=28) | Grupo I (n=17) | Grupo II (n=11) | p |
|---|---|---|---|---|
| Edad media (DE) | 43,32 (±11,7) | 43,00 (±12,1) | 43,82 (±11,2) | NS (0,86) |
| Sexo, n (%) | NS (0,23) | |||
| Varones | 19 (68%) | 13 (76%) | 6 (55%) | |
| Mujeres | 9 (32%) | 4 (24%) | 5 (45%) | |
| Lado, n (%) | NS (0,12) | |||
| Fémur derecho | 10 (36%) | 8 (47%) | 2 (18%) | |
| Fémur izquierdo | 18 (64%) | 9 (53%) | 9 (82%) | |
| Mecanismo de la lesión, n (%) | NS (0,20) | |||
| Accidente de coche | 5 (17%) | 3 (18%) | 2 (18%) | |
| Accidente de moto | 9 (32%) | 8 (47%) | 1 (9%) | |
| Caída de edificio <6m | 3 (11%) | 1 (6%) | 2 (18%) | |
| Caída de edificio >6m | 10 (36%) | 5 (29%) | 5 (46%) | |
| Atropello | 1 (4%) | 0 (0%) | 1 (9%) | |
| NISS, media (DE) | 29,79 (±9,8) | 28,41 (±8,5) | 31,91 (±11,8) | NS (0,37) |
| ISS, media (DE) | 26,04 (±10,5) | 24,12 (±9,1) | 29,00 (±12,1) | NS (0,24) |
| Fracturas asociadas, n (%) | 24 (89%) | 15 (88%) | 9 (90%) | NS (0,89) |
| Lesión de rodilla ipsilateral, n (%) | 9 (32%) | 4 (24%) | 5 (45%) | NS (0,23) |
ISS: Injury Severity Score; NISS: New Injury Severity Score; n: número de pacientes con datos disponibles; UCI: unidad de cuidados intensivos.
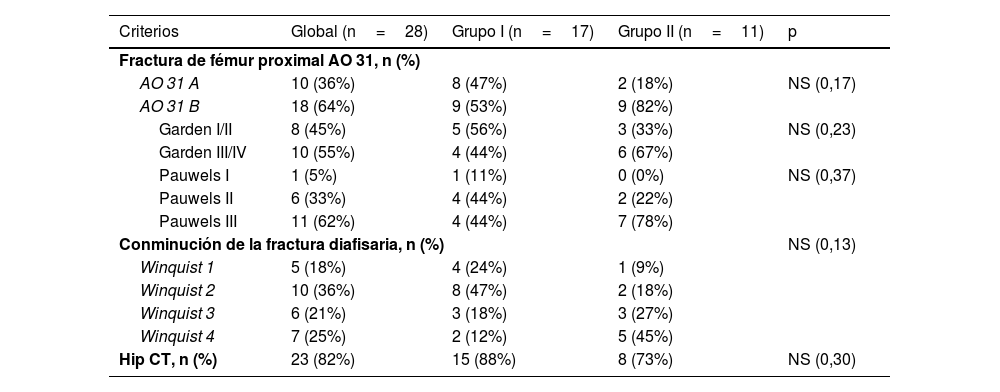
En cuanto a FPF, existieron 10 (36%) de tipo OTA31-A y 18 (64%) de tipo OTA31-B. La fractura predominante fue OTA31-B, de la cual en 3 pacientes fueron fracturas subcapitales (31-B1), 8 fracturas transcervicales (31-B2) y 7 fracturas basicervicales (31-B3). La fractura del cuello tiene normalmente orientación vertical, siendo 11 de ellas de tipoIII de Pauwels. Con relación al desplazamiento de la fractura, el 45% fueron de tipoI/II de Garden y el 55% de tipoIII/IV de Garden, sin diferencias entre ambos grupos. Con relación a FDF, 10 fueron de tipo OTA32-A (36%), 13 de tipo OTA32-B (46%) y 5 (18%) de tipo OTA32-C. De acuerdo con la clasificación de Hansen-Winquist, 5 (18%) fueron de tipoI, 10 (36%) de tipoII, 6 (21%) de tipoIII y 7 (25%) de tipoIV (tabla 2). En la tabla 2 podemos observar que 9 de entre 11 (82%) pacientes del grupoII tuvieron fracturas intracapsulares de tipo 31-B, a diferencia de 9 de entre 17 (53%) en el grupoI (p=0,17). Debe resaltarse que, en cuanto a las fracturas intracapsulares desplazadas, 6 de ellas fueron tratadas con implantes combinados (grupoII) y 4 con implante único (grupoI), en comparación con las no desplazadas: 3 tratadas con doble implante (grupoII) y 5 con implante único (grupoI). Con relación a FDF, se observó una conminución diafisaria mayor en el grupoII, sin significación estadística (p=0,13).
Características de las fracturas ipsilaterales. Grupos de comparación I (implante simple) y II (implante combinado)
| Criterios | Global (n=28) | Grupo I (n=17) | Grupo II (n=11) | p |
|---|---|---|---|---|
| Fractura de fémur proximal AO 31, n (%) | ||||
| AO 31 A | 10 (36%) | 8 (47%) | 2 (18%) | NS (0,17) |
| AO 31 B | 18 (64%) | 9 (53%) | 9 (82%) | |
| Garden I/II | 8 (45%) | 5 (56%) | 3 (33%) | NS (0,23) |
| Garden III/IV | 10 (55%) | 4 (44%) | 6 (67%) | |
| Pauwels I | 1 (5%) | 1 (11%) | 0 (0%) | NS (0,37) |
| Pauwels II | 6 (33%) | 4 (44%) | 2 (22%) | |
| Pauwels III | 11 (62%) | 4 (44%) | 7 (78%) | |
| Conminución de la fractura diafisaria, n (%) | NS (0,13) | |||
| Winquist 1 | 5 (18%) | 4 (24%) | 1 (9%) | |
| Winquist 2 | 10 (36%) | 8 (47%) | 2 (18%) | |
| Winquist 3 | 6 (21%) | 3 (18%) | 3 (27%) | |
| Winquist 4 | 7 (25%) | 2 (12%) | 5 (45%) | |
| Hip CT, n (%) | 23 (82%) | 15 (88%) | 8 (73%) | NS (0,30) |
n: número de pacientes con datos disponibles.
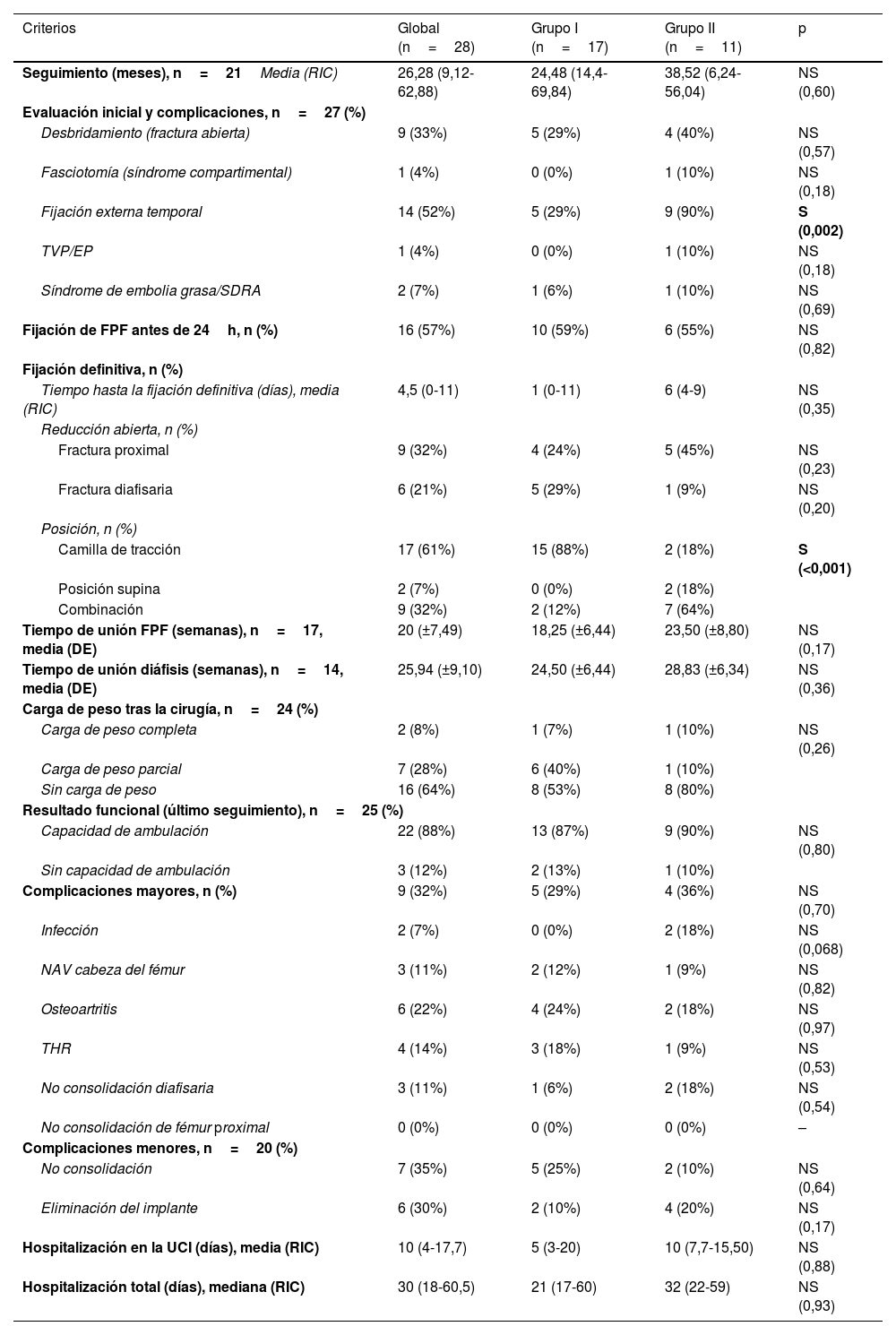
Con relación al manejo inicial, 9 de las FDF (33%) eran fracturas abiertas y precisaron irrigación y desbridamiento, y solo hubo un paciente (4%) con síndrome compartimental agudo en el muslo tratado con fasciotomías. Catorce pacientes fueron tratados con terapia ortopédica de control de daños (DCO), 9 en el grupoII (90%) y 5 en el grupoI (29%), con diferencia significativa (p=0,002). En cuanto a las complicaciones agudas, se produjo un caso de TVP y dos de síndrome de embolia grasa. Se realizó reducción abierta en 9 (32%) FPF y 6 (21%) FDF. La posición del paciente en el quirófano guardó relación con el procedimiento quirúrgico: se utilizó una camilla de tracción en 15 de los 17 pacientes (88%) del grupoI, mientras que en el grupoII la mayoría (64%) de los pacientes fueron colocados en dos etapas (posición supina y tabla de tracción), con diferencia estadísticamente significativa (p<0,001). El tiempo medio entre la lesión y la fijación definitiva fue de 4,5 (0-11) días, sin diferencia en ambos grupos. A nivel global, 16 pacientes (57%) recibieron fijación de FPF en las primeras 24h tras la lesión, sin significación estadística (p=0,82) entre el grupoI (10 pacientes, 59%) y el grupoII (6 pacientes, 55%) (tabla 3).
Tratamiento quirúrgico y complicaciones. Grupos de comparación I (implante simple) y II (implante combinado)
| Criterios | Global (n=28) | Grupo I (n=17) | Grupo II (n=11) | p |
|---|---|---|---|---|
| Seguimiento (meses), n=21Media (RIC) | 26,28 (9,12-62,88) | 24,48 (14,4-69,84) | 38,52 (6,24-56,04) | NS (0,60) |
| Evaluación inicial y complicaciones, n=27 (%) | ||||
| Desbridamiento (fractura abierta) | 9 (33%) | 5 (29%) | 4 (40%) | NS (0,57) |
| Fasciotomía (síndrome compartimental) | 1 (4%) | 0 (0%) | 1 (10%) | NS (0,18) |
| Fijación externa temporal | 14 (52%) | 5 (29%) | 9 (90%) | S (0,002) |
| TVP/EP | 1 (4%) | 0 (0%) | 1 (10%) | NS (0,18) |
| Síndrome de embolia grasa/SDRA | 2 (7%) | 1 (6%) | 1 (10%) | NS (0,69) |
| Fijación de FPF antes de 24h, n (%) | 16 (57%) | 10 (59%) | 6 (55%) | NS (0,82) |
| Fijación definitiva, n (%) | ||||
| Tiempo hasta la fijación definitiva (días), media (RIC) | 4,5 (0-11) | 1 (0-11) | 6 (4-9) | NS (0,35) |
| Reducción abierta, n (%) | ||||
| Fractura proximal | 9 (32%) | 4 (24%) | 5 (45%) | NS (0,23) |
| Fractura diafisaria | 6 (21%) | 5 (29%) | 1 (9%) | NS (0,20) |
| Posición, n (%) | ||||
| Camilla de tracción | 17 (61%) | 15 (88%) | 2 (18%) | S (<0,001) |
| Posición supina | 2 (7%) | 0 (0%) | 2 (18%) | |
| Combinación | 9 (32%) | 2 (12%) | 7 (64%) | |
| Tiempo de unión FPF (semanas), n=17, media (DE) | 20 (±7,49) | 18,25 (±6,44) | 23,50 (±8,80) | NS (0,17) |
| Tiempo de unión diáfisis (semanas), n=14, media (DE) | 25,94 (±9,10) | 24,50 (±6,44) | 28,83 (±6,34) | NS (0,36) |
| Carga de peso tras la cirugía, n=24 (%) | ||||
| Carga de peso completa | 2 (8%) | 1 (7%) | 1 (10%) | NS (0,26) |
| Carga de peso parcial | 7 (28%) | 6 (40%) | 1 (10%) | |
| Sin carga de peso | 16 (64%) | 8 (53%) | 8 (80%) | |
| Resultado funcional (último seguimiento), n=25 (%) | ||||
| Capacidad de ambulación | 22 (88%) | 13 (87%) | 9 (90%) | NS (0,80) |
| Sin capacidad de ambulación | 3 (12%) | 2 (13%) | 1 (10%) | |
| Complicaciones mayores, n (%) | 9 (32%) | 5 (29%) | 4 (36%) | NS (0,70) |
| Infección | 2 (7%) | 0 (0%) | 2 (18%) | NS (0,068) |
| NAV cabeza del fémur | 3 (11%) | 2 (12%) | 1 (9%) | NS (0,82) |
| Osteoartritis | 6 (22%) | 4 (24%) | 2 (18%) | NS (0,97) |
| THR | 4 (14%) | 3 (18%) | 1 (9%) | NS (0,53) |
| No consolidación diafisaria | 3 (11%) | 1 (6%) | 2 (18%) | NS (0,54) |
| No consolidación de fémur proximal | 0 (0%) | 0 (0%) | 0 (0%) | – |
| Complicaciones menores, n=20 (%) | ||||
| No consolidación | 7 (35%) | 5 (25%) | 2 (10%) | NS (0,64) |
| Eliminación del implante | 6 (30%) | 2 (10%) | 4 (20%) | NS (0,17) |
| Hospitalización en la UCI (días), media (RIC) | 10 (4-17,7) | 5 (3-20) | 10 (7,7-15,50) | NS (0,88) |
| Hospitalización total (días), mediana (RIC) | 30 (18-60,5) | 21 (17-60) | 32 (22-59) | NS (0,93) |
AVN: necrosis avascular; EP: embolia pulmonar; FPF: fractura proximal de fémur; n: número pacientes con datos disponibles; SDRA: síndrome de distrés respiratorio agudo; THR: reemplazo total de cadera; TVP: trombosis venosa profunda.
Se utilizaron muchos implantes diferentes para fijación de las fracturas. El grupoI incluyó 17 pacientes sometidos a cirugía con clavo femoral anterógrado, 14 con clavo femoral proximal (PFN) largo o clavo femoral proximal antirrotación (PFNA, Synthes) y 3 con clavo Trigen™ Meta-TAN (S&N). El grupoII incluyó 11 pacientes: 9 de ellos fueron sometidos a cirugía con clavo femoral retrógrado Trigen™ Meta-Nail (S&N) para FDF, combinado con otros dispositivos para FPF: 2 pacientes con tornillos deslizantes cancelosos (7,3mm CS, Synthes) y 7 con placas femorales proximales (4 tornillos para compresión clásica de cadera CHS/AMBI [S&N], 2 tornillos dinámicos para cadera DHS [Synthes] y una placa de compresión de bloqueo femoral proximal [LCP, Synthes]), combinándose en 5 de los 7 casos con un tornillo canceloso adicional. Dos pacientes del grupoII fueron tratados con un dispositivo proximal (uno con TCa y el otro con PFNA) y una placa para diáfisis (una con DHS largo [Synthes] y la otra con placa LCP [Synthes]).
Con relación a las complicaciones, se realizó seguimiento a los pacientes hasta un periodo medio de 26,28 (9,12-62,88) meses. El tiempo de consolidación medio en las FPF (n=17) fue de 20 semanas (DE: 7,4 semanas). En el grupoII, el tiempo de consolidación medio fue de 23,50 semanas, frente a 18,25 semanas en el grupoI, aunque la diferencia no fue estadísticamente significativa (p=0,17). En FDF, excluyendo los datos de tres fracasos de consolidación (n=14), el tiempo medio de consolidación fue de 25,94 semanas (DE: 9,1 semanas). Muchos pacientes realizaron carga de peso parcial (28%) o no parcial (64%) durante las primeras 6-8 semanas. Casi el 90% de los pacientes (22 de 25 pacientes) fueron capaces de ambular a la fecha del último seguimiento (tabla 3).
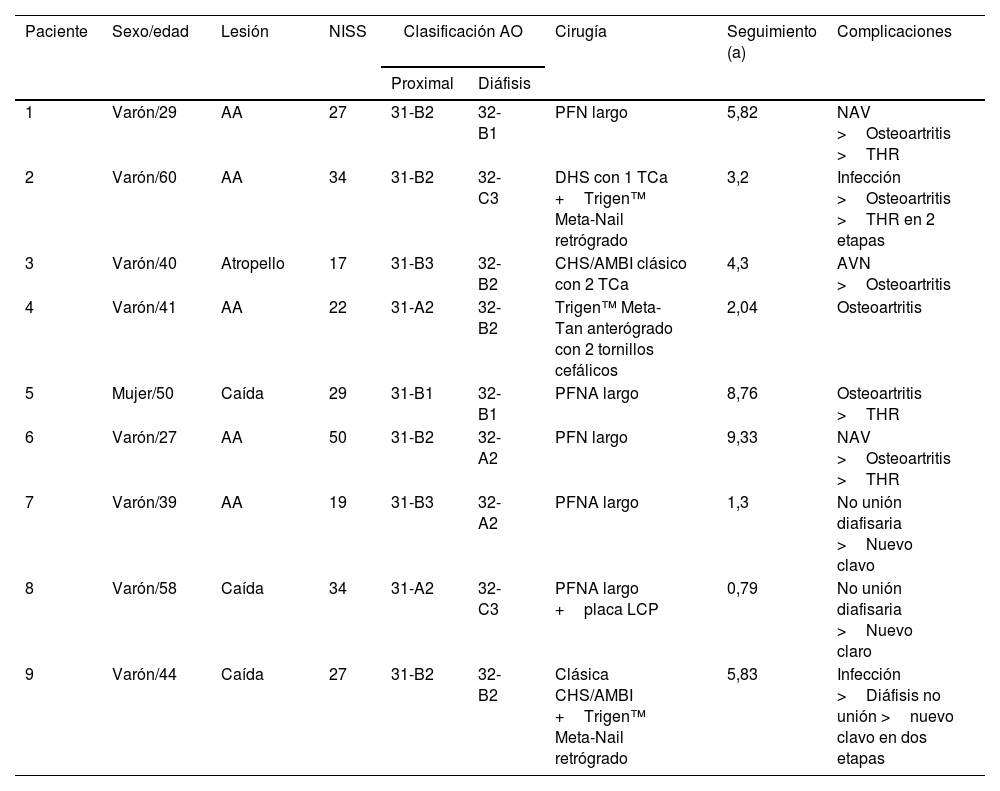
Las complicaciones ortopédicas mayores (tablas 3 y 4) incluyeron tres osteonecrosis de la cabeza del fémur con colapso cortical gradoIII-IV de Ficat y Arlet (11%), desarrollándose osteoartritis en dos de ellas. Las complicaciones mayores más frecuentes fueron osteoartritis, que se produjo en 5 casos (18%), sometiéndose 4 de ellos a reemplazo total de cadera (THR). Se produjeron 2 infecciones (7%) que requirieron reintervención, tratándose ambas inicialmente con estrategia DCO en el grupoII (p=0,068), siendo una de ellas FDF abierta. En uno de los casos de infección se requirieron 5 reoperaciones para irrigación, desbridamiento y extracción del implante tras la consolidación, finalizando con osteoartritis temprana y THR realizado en dos etapas. En el otro caso de infección se realizó un reemplazo en dos etapas con un espaciador PMMA con gentamicina y colocación de un clavo más grueso subsiguientemente. La no consolidación de la fractura diafisaria se observó en 3 pacientes (11%): uno de ellos correspondió al caso de infección mencionado previamente, y los otros fueron no consolidaciones que requirieron nueva cirugía con escariado e inserción de clavo más grueso. No se observaron fracturas de periimplantes.
Características principales de los pacientes con complicaciones y necesidades quirúrgicas
| Paciente | Sexo/edad | Lesión | NISS | Clasificación AO | Cirugía | Seguimiento (a) | Complicaciones | |
|---|---|---|---|---|---|---|---|---|
| Proximal | Diáfisis | |||||||
| 1 | Varón/29 | AA | 27 | 31-B2 | 32-B1 | PFN largo | 5,82 | NAV >Osteoartritis >THR |
| 2 | Varón/60 | AA | 34 | 31-B2 | 32-C3 | DHS con 1 TCa +Trigen™ Meta-Nail retrógrado | 3,2 | Infección >Osteoartritis >THR en 2 etapas |
| 3 | Varón/40 | Atropello | 17 | 31-B3 | 32-B2 | CHS/AMBI clásico con 2 TCa | 4,3 | AVN >Osteoartritis |
| 4 | Varón/41 | AA | 22 | 31-A2 | 32-B2 | Trigen™ Meta-Tan anterógrado con 2 tornillos cefálicos | 2,04 | Osteoartritis |
| 5 | Mujer/50 | Caída | 29 | 31-B1 | 32-B1 | PFNA largo | 8,76 | Osteoartritis >THR |
| 6 | Varón/27 | AA | 50 | 31-B2 | 32-A2 | PFN largo | 9,33 | NAV >Osteoartritis >THR |
| 7 | Varón/39 | AA | 19 | 31-B3 | 32-A2 | PFNA largo | 1,3 | No unión diafisaria >Nuevo clavo |
| 8 | Varón/58 | Caída | 34 | 31-A2 | 32-C3 | PFNA largo +placa LCP | 0,79 | No unión diafisaria >Nuevo claro |
| 9 | Varón/44 | Caída | 27 | 31-B2 | 32-B2 | Clásica CHS/AMBI +Trigen™ Meta-Nail retrógrado | 5,83 | Infección >Diáfisis no unión >nuevo clavo en dos etapas |
AA: accidente automovilístico; CHS/AMBI, S&N: tornillo de compresión de cadera; DHS, Synthes: tornillos de cadera dinámicos; LCP, Synthes: placa de compresión de bloqueo; NAV: necrosis avascular; NISS: New Injury Severity Score; PFN: clavo femoral proximal; PFNA, Synthes: PFN antirrotación; S&N: Trigen™: Meta-Nail retrógrado; TCa, Synthes: tornillos canulados.
No se observaron diferencias (p=0,70) en cuanto a complicaciones mayores entre los grupos, lo cual responde al objetivo principal del estudio. No se encontró asociación estadísticamente significativa (p=0,49) entre las complicaciones mayores y el tipo de FPF (31-A frente a 32-B) (tabla 3). Sin embargo, se encontró que el uso de implantes combinados predominó en las fracturas intracapsulares (31-B) sin significación estadística (p=0,13) y en las fracturas de mayor complejidad, como las de conminución diafisaria (32-B o C), sin significación estadística (p=0,081). En cuanto al otro objetivo del estudio, se produjeron 6 casos de complicaciones mayores entre las FPF operadas en menos de 24h, y solo 3 en las operadas tras el primer día, sin significación estadística (p=0,68).
En cuanto a las complicaciones menores consideradas, 2 pacientes del grupoI y 4 del grupoII precisaron extracción del implante de osteosíntesis. Encontramos 5 malas reducciones en el grupoI, 3 de FPF y 2 de FDF, y 2 en el grupoII, ambas en FPF, sin diferencia estadísticamente significativa (p=0,64) (tabla 3). Ninguno de los casos precisó segunda cirugía ni tuvo impacto clínico en el seguimiento. Entre los 5 casos de mala reducción de FPF, 4 tuvieron desplazamiento sustancial en la evaluación inicial, siendo imposible obtener una reducción perfecta.
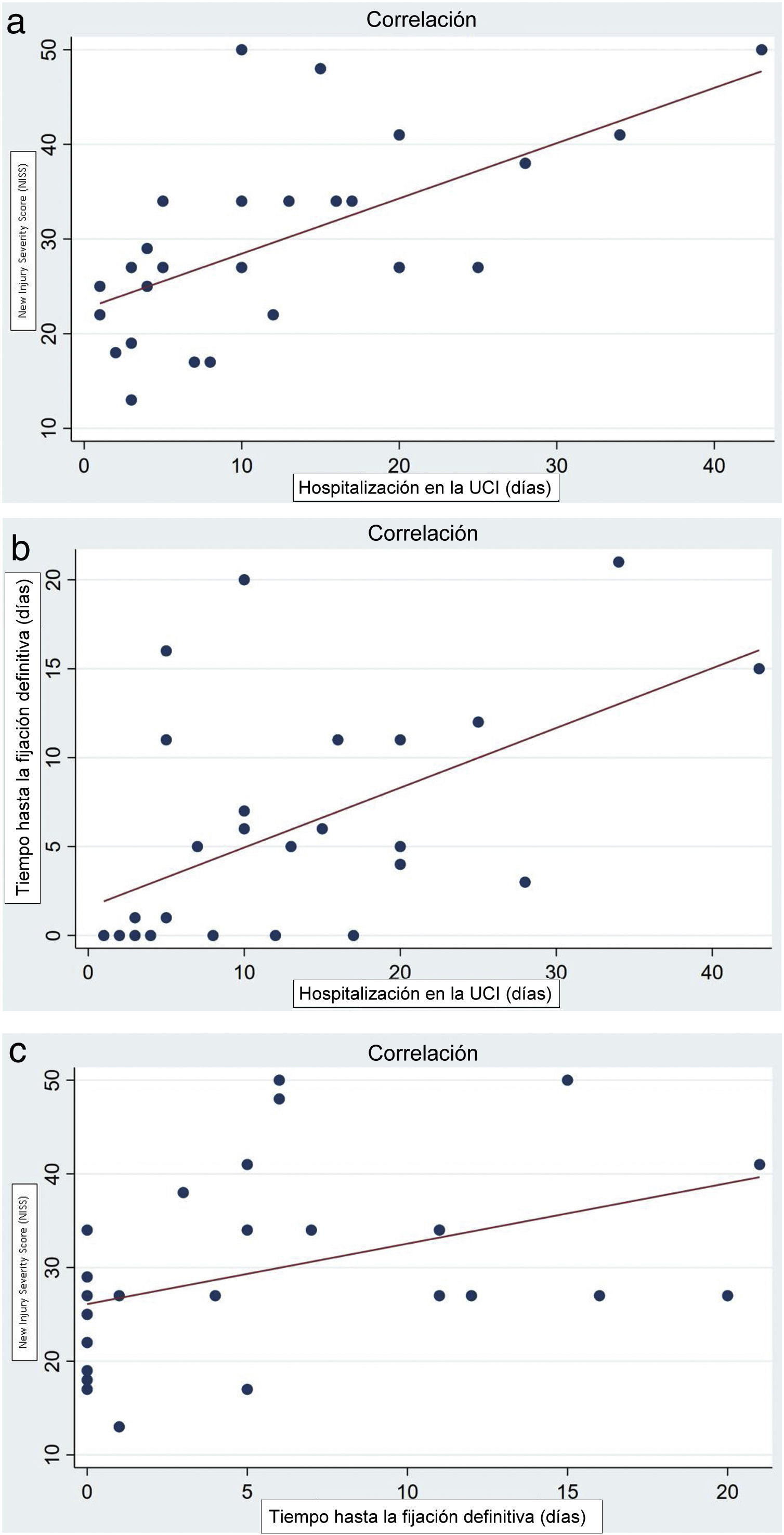
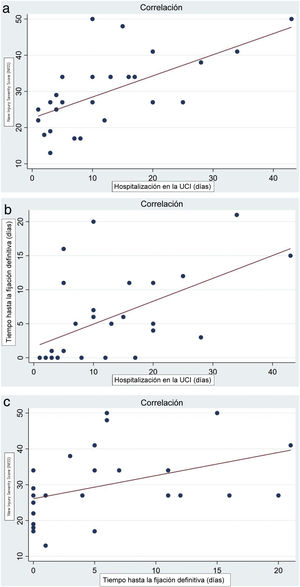
Encontramos correlación positiva de Pearson entre la puntuación NISS y la hospitalización en la UCI (p=0,0004; fig. 2), correlación positiva entre el tiempo hasta la fijación definitiva y la hospitalización en la UCI (p=0,0025; fig. 3) y correlación positiva entre la puntuación NISS y el tiempo hasta la fijación definitiva (p=0,0247; fig. 4). Estas 3 variables guardaron relación con la aparición de complicaciones mayores (n=9) sin significación estadística para ninguna de ellas: tiempo hasta la cirugía definitiva (p=0,92), hospitalización en la UCI (p=0,64) y NISS (p=0,72).
a)Correlación de Pearson positiva (valor=0,624) entre las puntuaciones New Injury Severity Score (NISS) y la duración de la hospitalización en la UCI (p=0,0004). b)Correlación de Pearson positiva (valor=0,548) entre el tiempo hasta la fijación definitiva y la duración de la hospitalización en la UCI (p=0,0025). c)Correlación de Pearson positiva (valor=0,424) entre las puntuaciones NISS y el tiempo hasta la fijación definitiva (p=0,0247).
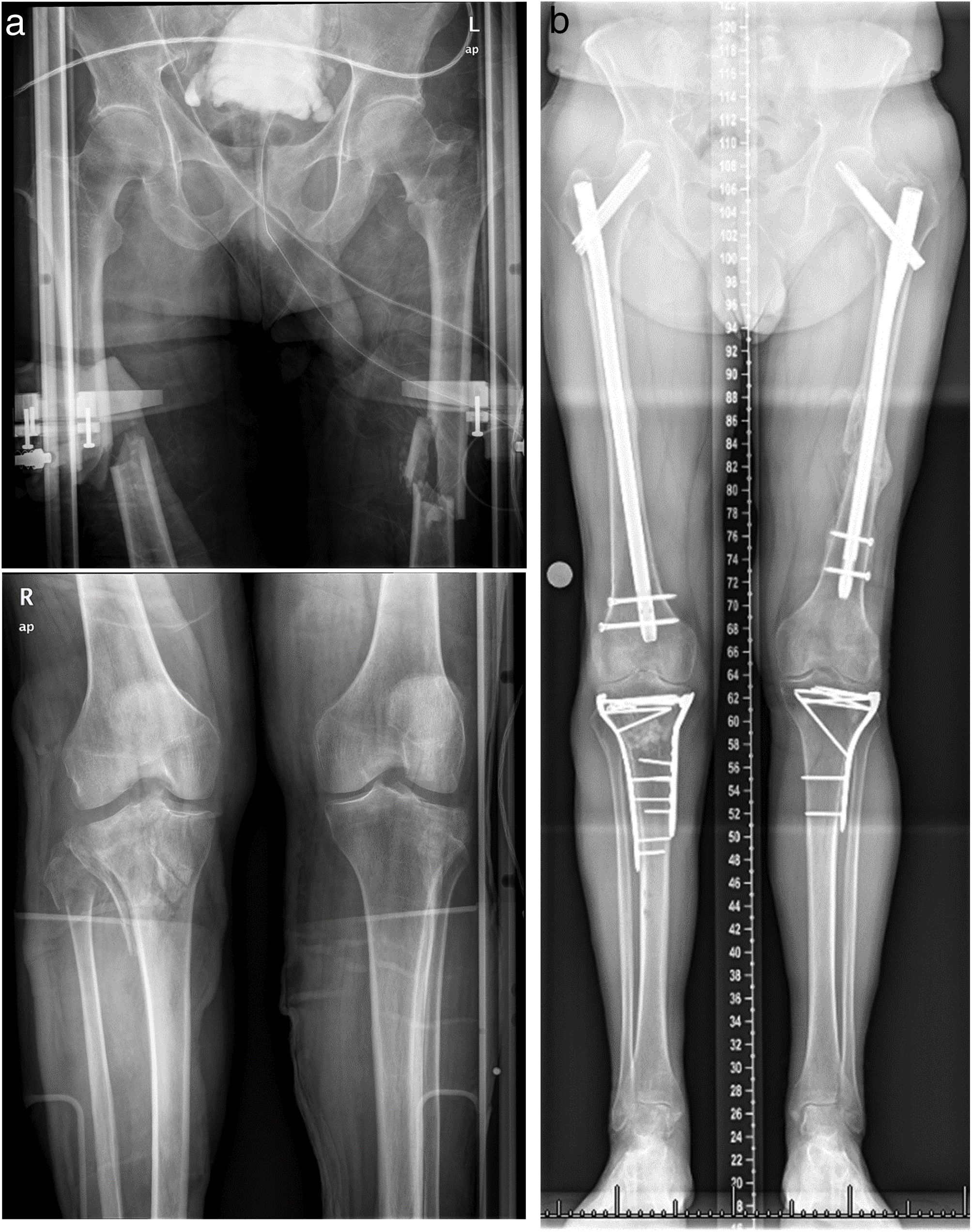
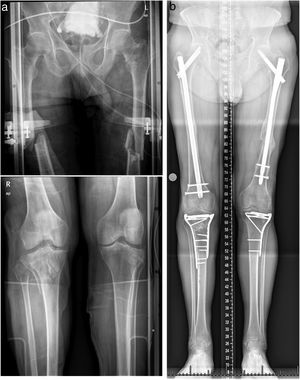
a)Radiografías AP preoperatorias de un varón de 64años que muestran fractura pertrocantérica 31-A1 y fractura diafisaria ipsilateral 32-B2 conminuta en fémur izquierdo, FDF contralateral y fracturas bilaterales en meseta tibial. b)Placas AP postoperatorias que muestran la fijación con PFNA (DePuy Synthes) femoral proximal largo en fémur izquierdo.
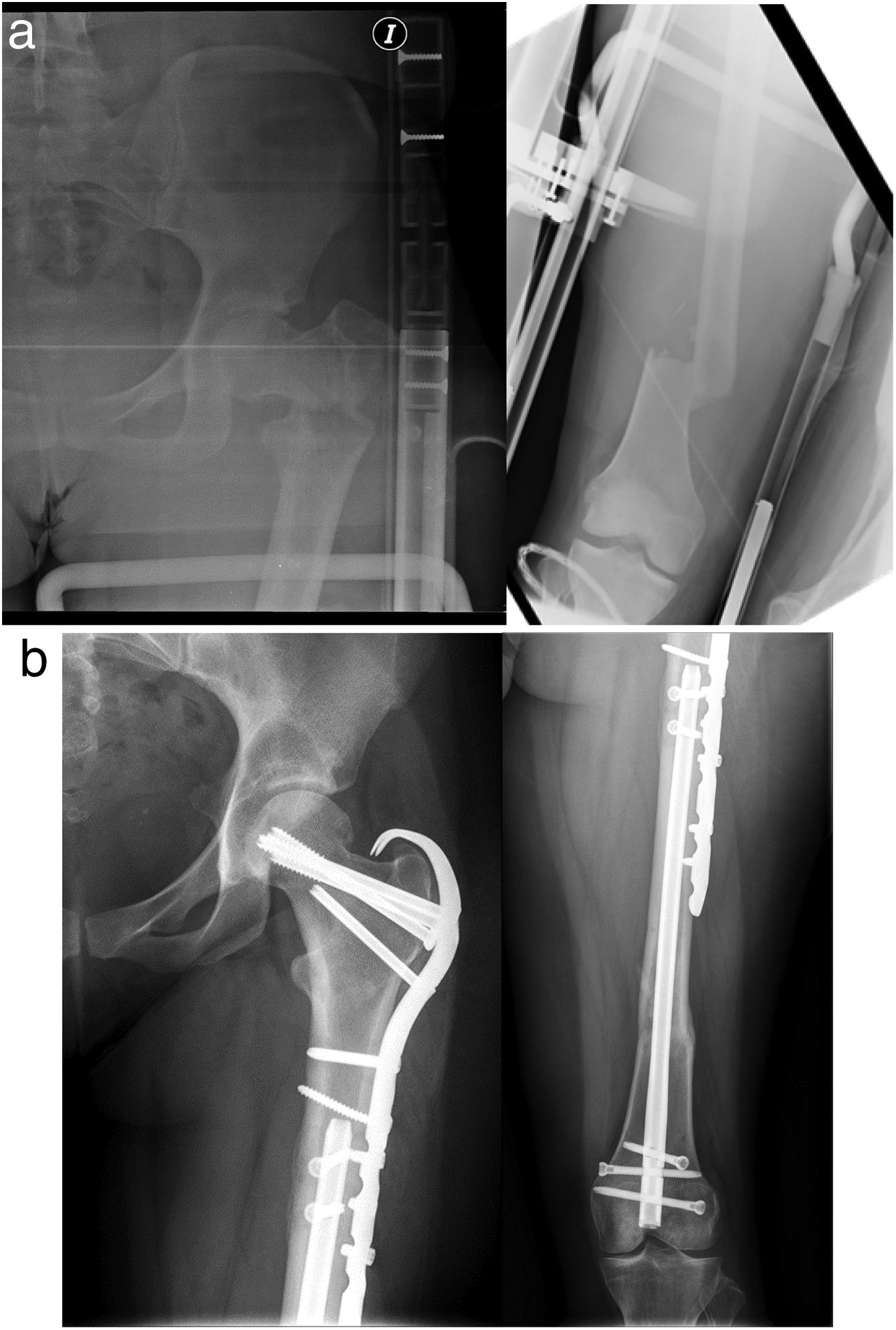
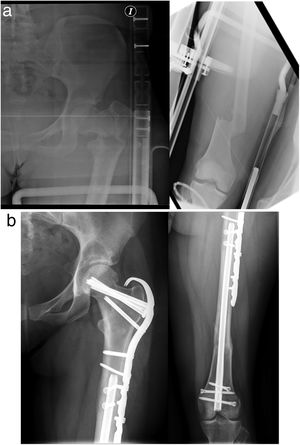
a)Radiografías AP preoperatorias de una mujer de 24años con factura femoral proximal compleja y fractura diafisaria ipsilateral 32-A3. b)Las radiografías postoperatorias muestran la fijación con Trigen™ Meta-Nail (S&N) femoral retrógrado para FDF combinado con placa de compresión de bloqueo (LCP, DePuy Synthes) con dos tornillos de compresión interfragmentarios (TCa).
Las fracturas de cuello del fémur ipsilaterales y diafisarias son lesiones relativamente poco frecuentes, y la incidencia más frecuentemente reportada oscila entre el 2 y el 9%, aunque en diversas series modernas la incidencia de la combinación es de aproximadamente el 3% de todas las FDF11,16. En nuestro estudio no fuimos capaces de aportar una incidencia aproximada en nuestro centro.
Desde el primer informe de caso17, realizado en 1953, numerosas series de casos han llamado la atención de esta combinación de fracturas, habiéndonos aportado información sobre los patrones de lesiones más frecuentes. Dichas lesiones se producen normalmente como resultado de los traumatismos de alta energía en varones jóvenes, siendo por tanto alto el porcentaje de lesiones sistémicas y ortopédicas asociadas. Con respecto a la lesión ósea, la FDF se conminuta y localiza normalmente en el tercio medio de la diáfisis, siendo típicamente basicervical la FPF, escasamente desplazada y verticalmente orientada. A nivel global, en nuestro estudio se han cumplido tanto estos parámetros demográficos como las características morfológicas de la lesión.
Una de las características de interés de nuestra serie es el 100% de diagnóstico preoperatorio de las fracturas de fémur proximal. Dicha eficiencia se basa en un alto nivel de sospecha, una evaluación exhaustiva de las radiografías simples o una solicitud liberal de TC en caso necesario. En series recientes, el porcentaje de demora diagnóstica fluctúa entre el 0 y el 26%4,18, habiendo quedado claro que basar el diagnóstico exclusivamente en el uso de TC no garantiza un diagnóstico adecuado. Si se realiza una TC, debe ser de corte fino, de alta resolución, y debe estudiarse en profundidad en ambos planos coronal y sagital11.
La ausencia de una clasificación aceptada y la falta de evidencia científica de calidad dan lugar a una gran variedad de estrategias de fijación. De hecho, en nuestro estudio, no pudo establecerse un protocolo de tratamiento sólido, ya que la decisión final dependió del patrón de la fractura en nuestros casos y de la experiencia de los cirujanos principales. Sin embargo, hubo dos decisiones fundamentales, de las que nos gustaría aportar alguna sugerencia: el uso de implantes únicos o combinados, y el tiempo hasta la cirugía definitiva.
Cuando se utiliza un implante único, el más común es el clavo cefalomedular anterógrado largo, utilizado de manera clásica en los casos en que la FPF es pertrocantérica y escasamente desplazada. El caso más paradigmático para el uso de un implante doble es la presencia de FDF desplazada asociada con FPF intracapsular desplazada y, en estos casos, la combinación más frecuente es el clavo femoral retrógrado con implante proximal (TCa aislado o SHS). En nuestro estudio no se observaron diferencias significativas entre el tipo de la fractura y el uso de implantes únicos o combinados, aunque se identificó una tendencia clara a utilizar un solo implante en casos con 31A y FPF 31B no desplazada.
Con relación al momento de la fijación definitiva en nuestra serie, dependió de las lesiones asociadas, que fueron muy comunes en nuestros pacientes. La mayor severidad de un paciente del grupoII, medida mediante la escala NISS, guardó relación con la mayor duración de la estancia en la UCI. De igual modo, esto dificultó la realización de una fijación definitiva en las primeras 24h y, por tanto, se llevó a cabo la estrategia DCO. Sin significación estadística, observamos la tendencia a un mayor desplazamiento de la FPF y una mayor conminución de las FDF en este grupoII. La mayor complejidad de las fracturas y el momento relacionado con la severidad de las lesiones podrían haber influido en la decisión de realizar la fijación definitiva con dos implantes.
En muchas series no se ha identificado una correlación entre el tiempo de la intervención y el desarrollo de complicaciones, especialmente al analizar la necrosis avascular. Sin embargo, se ha registrado una menor incidencia de complicaciones cuando se logran la reducción y la estabilización adecuadas. Una hipótesis es que la fijación emergente definitiva de la FPF podría estar asociada a una mayor frecuencia de mala o nula consolidación. En nuestra serie también se observaron más complicaciones entre los pacientes con FPF operados en las primeras 24h, sin diferencia significativa. Serán necesarios estudios prospectivos con muestras de mayor tamaño para determinar si esta diferencia potencial es debida a un tipo específico de fractura, síntesis, cirujano o momento de la fijación3.
Aunque existe heterogeneidad en cuanto a la elección de los implantes por parte de los cirujanos a cargo del caso, existen una serie de posturas comunes. En primer lugar, el dispositivo preferido para la síntesis de las FDF fue el clavo escariador. En nuestro centro, el uso de clavos no escariadores es anecdótico. El uso de clavos no escariadores o estrechos, la fractura abierta y el alto grado de conminución se han asociado a complicaciones tales como mala o nula consolidación19. En segundo lugar, muchos cirujanos prefieren utilizar una estrategia de implante doble con SHS y TCa adicional para la fijación de FPF31B, especialmente las desplazadas y las del tipoIII de Pauwels20. Utilizando estos principios de manejo, y considerando la heterogeneidad en la toma de decisiones que ha sido descrita, los resultados en cuanto a complicaciones tales como mala o nula consolidación obtenidos en el estudio son comparables a los de otras series recientes8,9,16.
Nuestro estudio tuvo diversas limitaciones, incluyendo el hecho de su naturaleza retrospectiva, con los problemas inherentes a este tipo de diseño. La recopilación de las variables a través de la consulta de las historias clínicas electrónicas (HCE) implicó que algunas de ellas no fueran registradas debidamente, sin escalas estandarizadas. No pueden extraerse conclusiones claras sobre la superioridad de una estrategia terapéutica con respecto a otra, debido posiblemente al número limitado de los pacientes, al amplio rango de las lesiones y a la heterogeneidad del manejo. El tamaño muestral es pequeño para extraer resultados robustos, y tampoco pudimos garantizar la validez de atribuir estos resultados y complicaciones al uso de un implante único o la combinación de implantes. Existen una serie de variables de confusión (colocación de placas frente a clavos para las fracturas diafisarias, fractura abierta frente a cerrada, nivel de conminución o preponderancia mucho mayor de un tipo de fractura proximal de fémur en una cohorte en comparación con la otra). En cuanto a la mayor fortaleza de nuestro estudio, nuestro hospital es un centro de atención terciaria de referencia, con una UCI especializada en pacientes politraumatizados. Por tanto, tuvimos un gran volumen de pacientes con todo tipo de FPF, a diferencia de la mayoría de los estudios, que se centran únicamente en las fracturas intracapsulares. Serán necesarios estudios prospectivos con mayor tamaño muestral para determinar cuál es el mejor tratamiento quirúrgico para estas fracturas tan especiales.
ConclusionesNo se encontraron diferencias entre el uso de uno o dos implantes en las fracturas de fémur proximal ipsilateral y diafisarias en pacientes con politraumatismos, ni en cuanto a complicaciones o el tiempo hasta la fijación definitiva. Sin embargo, existió una tendencia a la fijación con implantes combinados al demorarse la cirugía definitiva. Se elija el implante que se elija, es esencial elegir la técnica de osteosíntesis correcta.
Las altas tasas de complicación, incluso con el tratamiento adecuado, podrían explicarse por la complejidad de las fracturas y por las lesiones asociadas. No existió diferencia en cuanto a complicaciones entre los pacientes sometidos a cirugía en un pazo de 24h, o posteriormente. Serán necesarios estudios prospectivos con mayor tamaño muestral para determinar cuál es el mejor tratamiento quirúrgico.
Nivel de evidenciaNivel de evidencia IV.
Contribución de los autoresTodos los autores contribuyeron a la concepción y el diseño del estudio. La preparación del material, la recopilación de los datos y el análisis de los mismos fueron realizados por los Dres. Jorge Gómez Alcaraz, Ismael Auñón Martín, Daniel Bustamante Recuenco y Carlos Olaya González.
El primer borrador del documento fue redactado por el Dr. Jorge Gómez Alcaraz. Eliam Ajuria Fernandez contribuyó a la traducción del documento, habiendo comentado todos los autores las versiones previas del mismo.
Todos los autores leyeron y aprobaron el documento final. Aránzazu Capel Agundez concibió la idea original y supervisó los hallazgos de este trabajo.
Conflicto de interesesLos autores declaran la ausencia de conflicto de intereses, no habiendo recibido ninguno de ellos beneficio alguno de ninguna fuente para este estudio.
FinanciaciónLos autores declaran que no han recibido financiación para la realización de la presente investigación, la preparación del artículo, ni su publicación.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes, que han sido anonimizados.
Aprobación del comité de éticaProyecto de investigación aprobado por el Comité Etico de Medicamentos del Hospital 12 de Octubre; CEIm: N° 21/117.