El objetivo es valorar los resultados de los pacientes intervenidos de artrodesis tibioastragalocalcánea con clavo intramedular retrógrado.
Material y métodosSe presentan 8 pacientes con una edad media de 60 años con afectación de las articulaciones tibioastragalina y subastragalina con alteración importante de la marcha y dolor intenso, secundarias a artrosis primaria o postraumáticas, seudoartrosis de una artrodesis previa o deformidad grave secundaria a accidente cerebrovascular. Se trató a los pacientes mediante artrodesis tibioastragalocalcánea con clavo intramedular retrógrado, con valoración de los resultados funcionales antes y después de la cirugía, según los criterios de la AOFAS (American Orthopaedic Foot and Ankle Society).
ResultadosEl seguimiento medio fue de 32 meses (rango: 7 a 61), y los resultados fueron muy satisfactorios, con una puntuación media de 88,6 puntos.
El tiempo medio de consolidación fue de 18,3 semanas. Las complicaciones más frecuentes fueron una leve necrosis cutánea de los bordes de la herida, una úlcera plantar resuelta con tratamiento conservador y una discrepancia de longitud de 2cm.
ConclusiónLa artrodesis tibiotalocalcánea con clavo retrógrado puede ser una técnica excelente en pacientes con afectación grave de las articulaciones tibioastragalina y subastragalina que no respondan al tratamiento conservador y como cirugía de rescate en aquellas técnicas de artrodesis que hayan fracasado previamente.
The purpose of this study is to assess the results of patients subjected to a tibiotalocalcaneal arthrodesis with a retrograde intramedullary nail.
Materials and methodsWe studied 8 patients of a mean age of 60 years that showed involvement of the tibiotalar and subtalar joints with significant gait alterations and acute pain, secondary to either primary or post-traumatic arthritis or pseudoarthrosis of a previous arthrodesis. There was also one case of a severe deformity secondary to acute stroke. Patients were treated by means of tibiotalocalcaneal arthrodesis with a retrograde intramedullary nail. The AOFAS scale was used to assess functional results before and after surgery.
ResultsMean follow-up was 32 months (range: 7–61). Overall results were highly satisfactory, with a mean score of 88.6 points.
Healing occurred alter a mean 18.3 weeks. The most frequent complications were an instance of mild skin necrosis at the edges of the wound, a plantar ulcer that resolved with conservative treatment and a leg length discrepancy of 2cm.
ConclusionTibiotalocalcaneal arthrodesis with a retrograde nail can be an excellent technique for patients with severe involvement of the tibiotalar and subtalar joints who are unresponsive to conservative treatment. It can also be used as salvage surgery in previously failed arthrodesis procedures.
Las lesiones de las articulaciones tibioastragalina y subastragalina pueden ser secundarias a procesos artrósicos primarios (poco frecuente) o secundarios a fracturas de pilón tibial, tobillo y astrágalo, a procesos reumáticos (artritis reumática, hemofílica, etc.), a necrosis del astrágalo, a fracasos de artroplastias y artrodesis tibiotalares, a enfermedad tumoral o artropatía neuropática (diabetes mellitus, mielomeningocele, siringomielia, etc.)1–4. Clínicamente se manifiestan por deformidades del complejo tibioastragalocalcáneo, dolor intenso a la marcha e incluso en reposo, limitación en la deambulación y dolores secundarios en las extremidades inferiores y en columna vertebral por un mal apoyo3,4. Los tratamientos propuestos son variados, desde analgésicos y antiinflamatorios, reposo y ortesis hasta tratamientos quirúrgicos cuando las medidas anteriores fracasen.
Las artrodesis en el pie deben entenderse desde un concepto funcional y no anatómico, como intervenciones para normalizar el apoyo y suprimir el dolor5.
El tratamiento quirúrgico mediante artrodesis tibioastragalocalcánea fue inicialmente referenciado por Russotti et al en 19883, con el objetivo de mejorar el dolor, facilitar un apoyo plantígrado y dotar de independencia funcional al paciente. Desde entonces, ha aparecido en la bibliografía gran cantidad de artículos que muestran buenos resultados con esta técnica, y la convierten en una de las más usadas para el tratamiento de este difícil grupo de pacientes. Los materiales de fijación empleados han sido variados, desde tornillos de grandes fragmentos hasta placas, fijadores externos y clavos intramedulares5.
La técnica de artrodesis tibioastragalocalcánea mediante el uso de un clavo intramedular retrógrado fue descrita por primera vez por Adams6 en un caso de seudoartrosis tras un intento fallido de artrodesis de tobillo. Otros autores adoptaron rápidamente este método1,7–11 e incluso hay casos documentados en la literatura médica de artrodesis anterógradas, aunque con peores resultados12.
El propósito de este trabajo es valorar los resultados de los pacientes con afectación de las articulaciones tibioastragalina y subastragalina después de que se los interviniera mediante artrodesis tibioastragalocalcánea con clavo intramedular retrógrado.
Material y métodosEntre el 2003 y el 2007 se intervino a 8 pacientes de artrodesis tibioastragalocalcánea por lesión de las articulaciones tibioastragalina y subastragalina, 4 mujeres y 4 varones con una edad media de 60 años (rango: 32 a 71), que afectaba en 5 casos al lado izquierdo (62,5%) y en 3 casos al lado derecho (37,5%). Las indicaciones quirúrgicas fueron osteartrosis primaria avanzada de ambas articulaciones con deformidad en varo del retropié en 3 casos (37,5%), artrosis postraumática en 2 casos (25%), fracaso de una artrodesis primaria de tobillo en 2 casos (25%) y un caso (12%) debido a un pie cavo varo neuropático resultado de un accidente cerebrovascular, que le dejó como secuela una hemiplejía espástica (tabla 1).
Casos intervenidos de artrodesis tibioastragalocalcánea con clavo intramedular retrógrado
| Caso | Sexo | Edad FX | Seguimiento, meses | Lado | Diagnóstico inicial | Complicaciones | Puntuación inicial según la escala de la AOFAS | Puntuación final según la escala de la AOFAS |
| 1 | V | 59 | 52 | Izquierdo | Artrosis postraumática | Discrepancia de longitud | 20 | 100 |
| 2 | V | 59 | 30 | Derecho | Fracaso de artrodesis | 20 | 97 | |
| 3 | M | 65 | 61 | Derecho | Artrosis postraumática | Protrusión clavo | 12 | 82 |
| 4 | M | 71 | 53 | Izquierdo | Artrosis primaria | 31 | 84 | |
| 5 | V | 69 | 24 | Izquierdo | Fracaso de artrodesis | 20 | 94 | |
| 6 | M | 62 | 7 | Izquierdo | Artrosis primaria | 38 | 97 | |
| 7 | M | 62 | 9 | Derecho | Artrosis primaria | 8 | 88 | |
| 8 | V | 32 | 16 | Izquierdo | Pie neuropático | Necrosis herida | 20 | 62 |
AOFAS: American Orthopaedic Foot and Ankle Society; M: mujer; V: varón.
De los 3 pacientes intervenidos por osteoartrosis primaria, uno presentaba una artrodesis de tobillo y triple artrodesis contralateral con tornillos por la misma causa.
De los 2 pacientes intervenidos por artrosis secundaria, uno tenía secuela de una fractura bimaleolar de tobillo de hacía 30 años y el otro una seudoartrosis de una fractura de pilón tibial y peroné tratadas ortopédicamente en una paciente con una amputación infratuberositaria contralateral.
De los 2 casos de seudoartrosis de una artrodesis previa, en un caso se había realizado con tornillos por osteoartrosis primaria y en el otro con un fijador externo como consecuencia de una artrosis secundaria a una fractura de tobillo.
En todos los casos fracasaron los tratamientos previos no quirúrgicos.
Clínicamente, todos los pacientes presentaban dolor intenso a la marcha y en reposo, dificultad para la deambulación más de 500 m en 4 casos y deformidad intensa del eje tibiotalocalcáneo en 6 casos. El diagnóstico se basó en la anamnesis, el estudio radiológico (anteroposterior y lateral de tobillo y pie en carga y oblicuas del tobillo) y la tomografía computarizada para valorar el grado de afectación de ambas articulaciones. La intervención se realizó con una evolución media de los síntomas de 16,6 meses (rango: 4 a 25). El seguimiento medio fue de 32 meses (rango: 7 a 61). Se valoró a todos los pacientes mediante la escala Clinical Rating System Ankle-Hind Foot de la AOFAS (American Orthopaedic Foot and Ankle Society) antes de la intervención y al final del período de seguimiento, valorando el dolor (40 puntos sobre 100), la función (28 puntos sobre 100), la movilidad (22 puntos sobre 100) y el alineamiento (10 puntos sobre 100)13 (tabla 2).
Escala de valoración de la American Orthopaedic Foot and Ankle Society
| Precirugía | Doce meses | |
| Fecha: | Escala de valoración del tobillo y el retropié (total: 100 puntos) (Kitaoka et al) | Fecha: |
| Dolor (40 puntos) | |
| Sin dolor | 40 |
| Poco, ocasionalmente | 30 |
| Moderado, diariamente | 20 |
| Intenso, siempre presente | 0 |
| Función (50 puntos) (limitación de actividad/ayuda para la marcha) | |
| Sin limitación, no necesita ayuda para la marcha. | 10 |
| Sin limitación de la actividad diaria, imitación de la actividad recreativa, no necesita ayuda | 7 |
| Limitación de la actividad diaria, bastón | 4 |
| Marcada limitación de la actividad, bastones, muletas, silla de ruedas, etc. | 0 |
| Distancia recorrida máxima en manzanas (equivalencia en m) | |
| > 6 | 5 |
| 4–6 | 4 |
| 1–3 | 2 |
| < 1 | 0 |
| Superficies de marcha | |
| No tiene dificultad en ninguna superficie. | 5 |
| Alguna dificultad en algunas superficies, escaleras, etc. | 3 |
| Intensa dificultad en algunas superficies, etc. | 0 |
| Anormalidad en la marcha | |
| Ninguna o leve | 8 |
| Obvia | 4 |
| Marcada | 0 |
| Movilidad en plano sagital (F/E) | |
| Normal o leve restricción (>30°) | 8 |
| Moderada restricción (de 15 a 29°) | 4 |
| Marcada restricción (<15°) | 0 |
| Movilidad inversión/eversión | |
| No restringida o mínimamente restringida (del 75 al 100%) | 6 |
| Restricción moderada (del 25 al 74%) | 3 |
| Marcada restricción (<25%) | 0 |
| Inestabilidad del retropié | |
| Estable | 8 |
| Inestable | 0 |
| Alineamiento | |
| Bueno, pie plantígrado, tobillo y retropié alineado | 10 |
| Regular, pie plantígrado, con algún grado de malalineamiento, sin síntomas | 5 |
| Malo, pie no plantígrado, malalineación grave, sintomático | 0 |
| Puntuación total | 100 |
F/E: flexo-extensión.
En los 8 casos se utilizó el clavo retrógrado de artrodesis de tobillo de Biomet®14, que presenta un bloqueo distal posteroanterior que mejora en un 40% la resistencia a la torsión del implante respecto al bloqueo sólo en lateromedial y ofrece la posibilidad de ejercer compresión in situ (fig. 1).
Tras el estudio preoperatorio habitual, se realizó la intervención quirúrgica (fig. 2) bajo anestesia general (3 casos) o raquianestesia (5 casos), y se aportó en uno de los 8 pacientes (paciente con seudoartrosis de un intento previo de artrodesis con fijador externo tras fractura de tobillo) injerto autógeno de cresta ilíaca por la importante pérdida ósea.
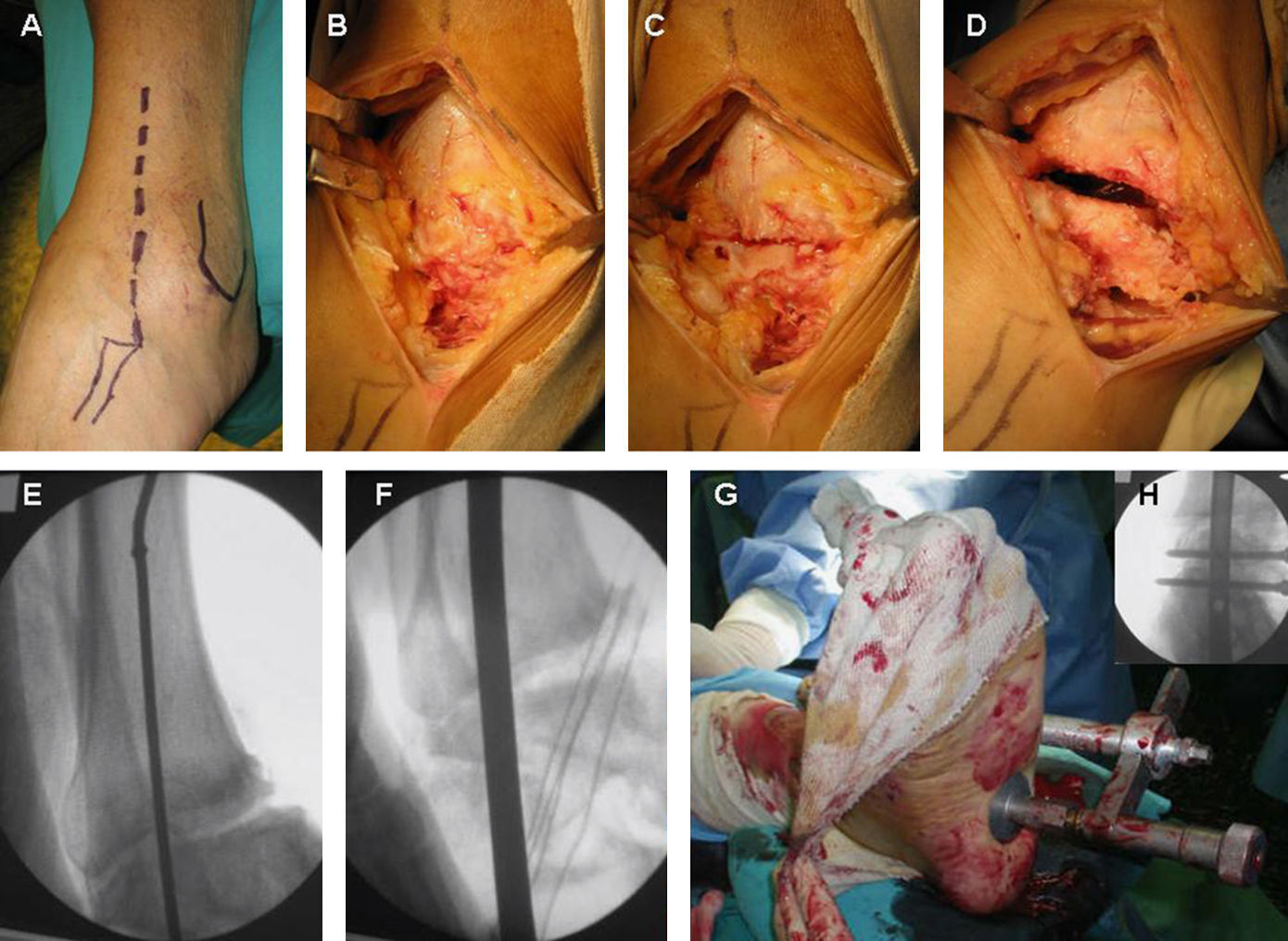
Técnica quirúrgica. A) incisión anterolateral a unos 6 cm proximal y anterior a la punta del maléolo peroneo, se incurva en esta zona hasta la base del cuarto metatarsiano. B y C) No se realizó osteotomía de los 3cm distales del peroné, lo que permitió el acceso fácil a ambas articulaciones. D) Se llevó a cabo la preparación de las superficies articulares y la resección del cartílago articular. E) Se llevó a cabo la introducción de la guía del clavo con punta roscada bajo control radioscópico. F) Se llevó a cabo el fresado progresivo a través de la guía. G y H) Una vez introducido el clavo deseado se comprobó la alineación y se colocó la guía externa para introducir los tornillos transversales a la altura proximal en tibia y a la altura distal en calcáneo.
En el postoperatorio se colocó una férula posterior durante unas 4 a 6 semanas, a partir de la sexta semana se permitió la carga parcial asistida con muletas y no se autorizó la carga total hasta que no hubo pruebas de inicio de consolidación radiológica. En ocasiones se utilizó un botín de carga entre la cuarta y la octava semana.
ResultadosLa valoración de los resultados se realizó mediante criterios objetivos y subjetivos (grado de satisfacción por parte del enfermo). En cuanto a los criterios objetivos, se establecieron la existencia o no de la consolidación ósea, tanto clínica como radiológicamente, y la valoración de la escala de la AOFAS.
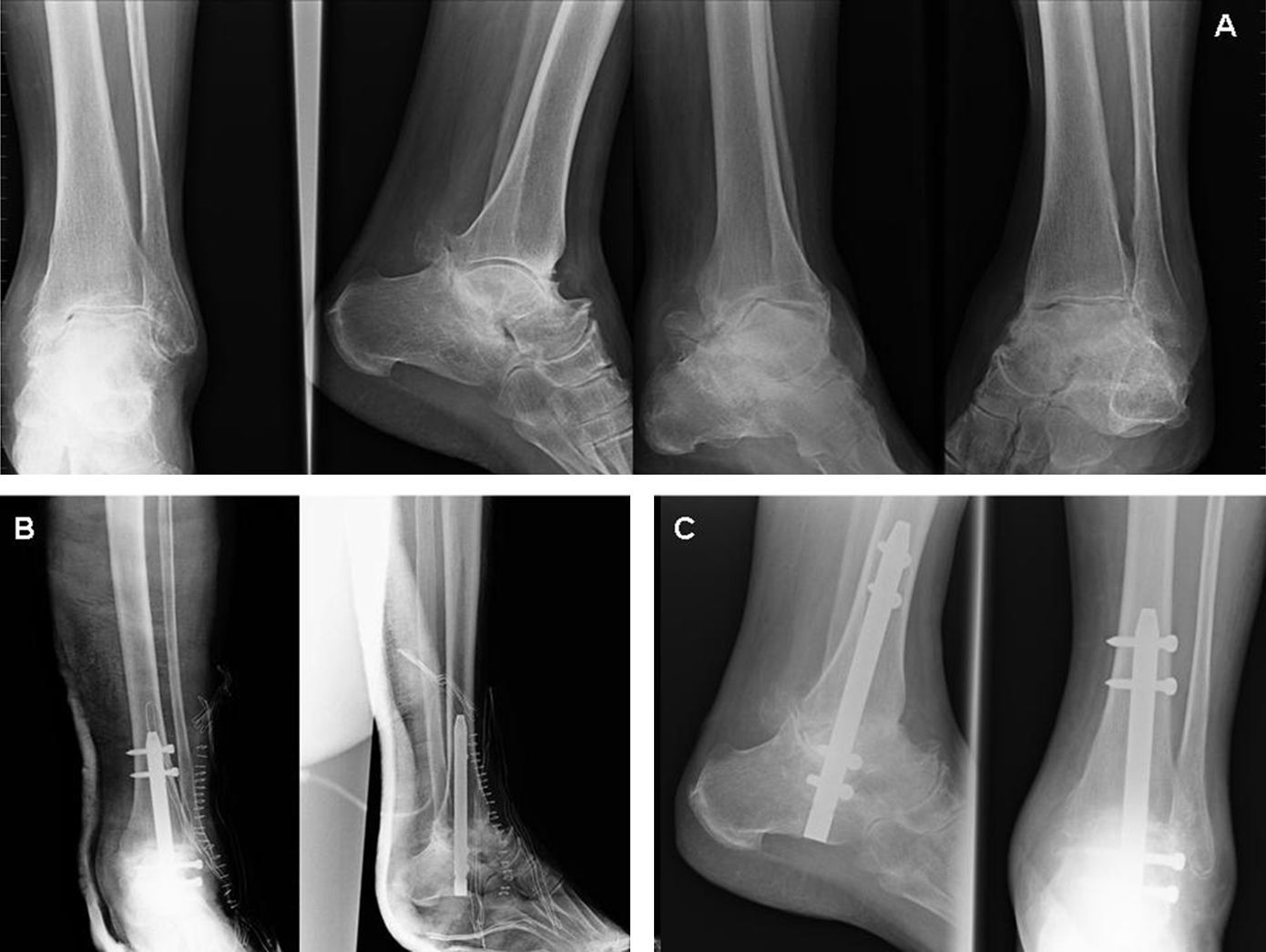
La consolidación radiológica se produjo en los 8 pacientes en una media de 18 semanas (rango: 16 a 20) (fig. 3). Un paciente presentó la consolidación con una discrepancia de longitud de 2cm (paciente con fractura de tobillo previa hacía 30 años), que se trató con un alza ipsolateral.
La marcha mejoró considerablemente en todos los casos, salvo en el paciente de la discrepancia de longitud, que precisó más tiempo para la reeducación de la marcha.
En todos los casos se mejoró la calidad de vida del paciente al disminuir o desaparecer el dolor, al poder caminar distancias más largas de forma asintomática y mejorar la funcionalidad de la marcha al no precisar muletas ni bastones (fig. 4).
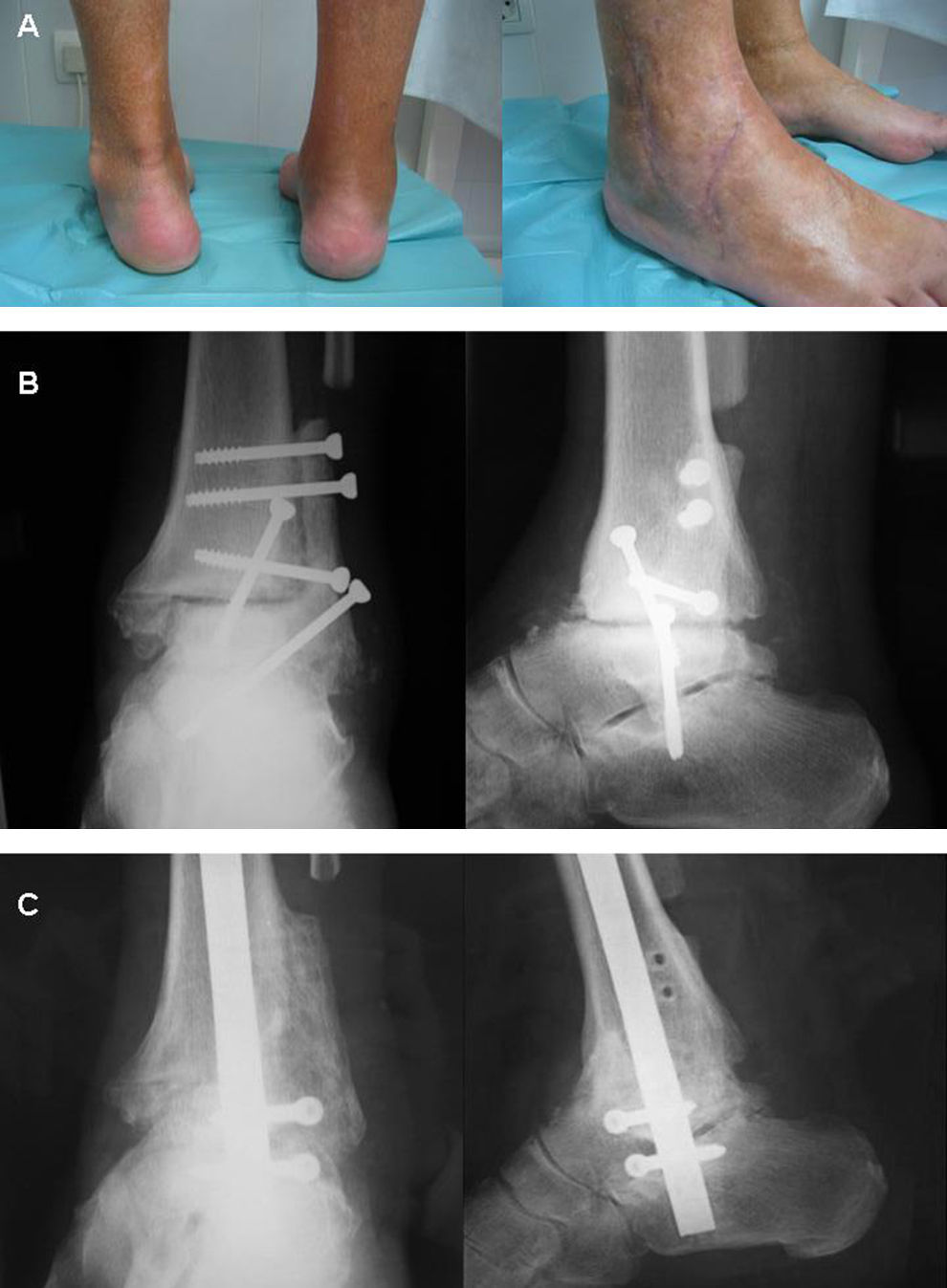
Caso n.o 2. A) Imágenes clínicas del paciente que muestran el varo del retropié y las cicatrices previas. B) Imágenes radiográficas iniciales que muestran la seudoartrosis tras el intento previo de artrodesis. C) Imágenes radiográficas iniciales que muestran la seudoartrosis al final del período de seguimiento.
La opinión subjetiva de los pacientes fue buena en todos los casos, pero sobre todo en los pacientes con un proceso más crónico y en los que la instauración de la incapacidad fue más progresiva.
La escala de la AOFAS preoperatoria tuvo una media de 21,1 puntos (rango: 8 a 38) y la obtenida al final del período de seguimiento fue de 88 puntos (rango: 62 a 100). La mejoría en la escala de la AOFAS fue fundamentalmente a expensas del dolor, que pasó de una media de 5 puntos antes de la intervención (dolor intenso siempre presente) a 35 puntos al final del período de seguimiento (dolor ausente o ligero en todos los pacientes).
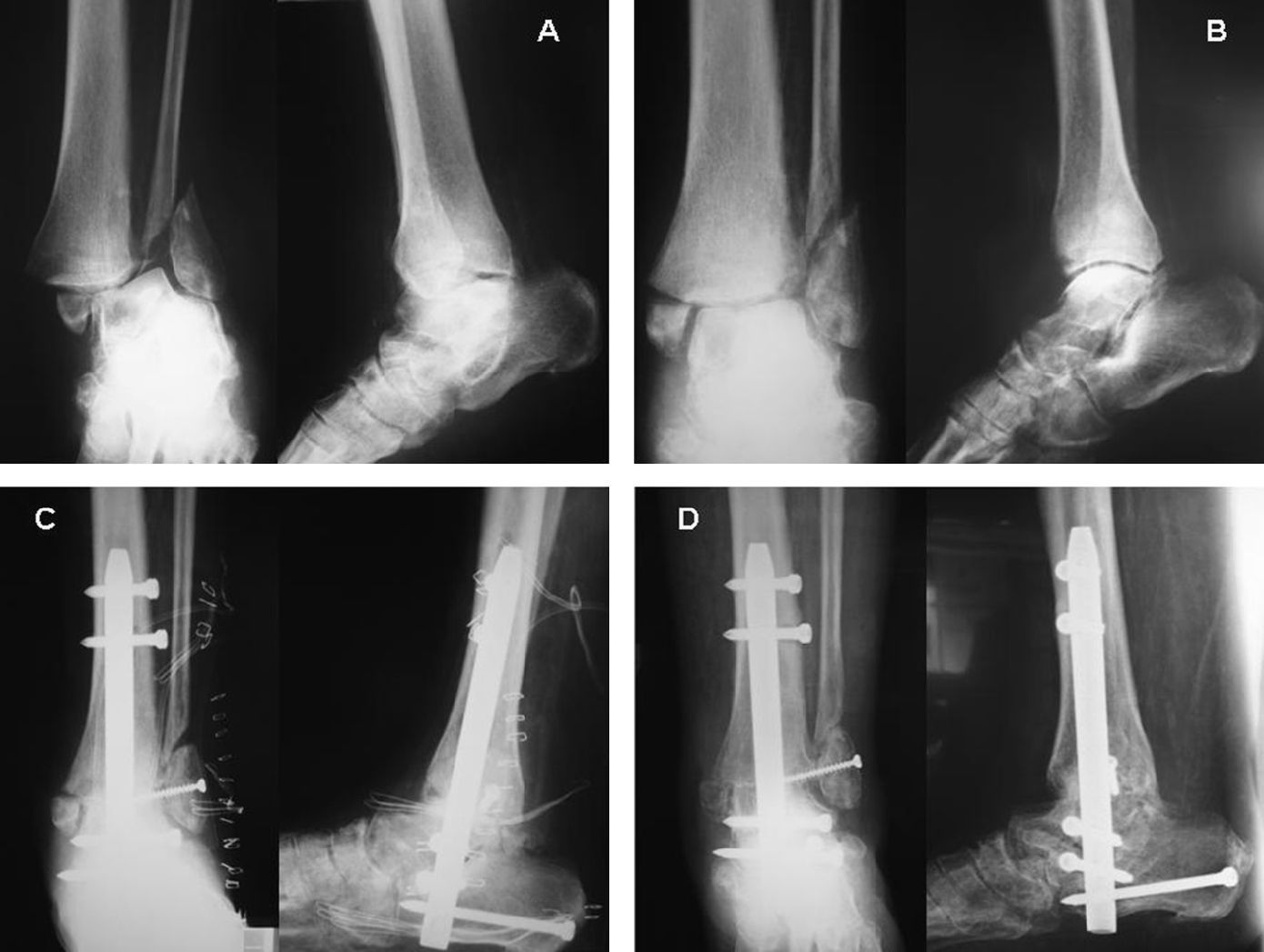
En cuanto a las complicaciones, hay que destacar, además de la discrepancia de longitud reseñada anteriormente, un caso en el que hubo una leve necrosis de los bordes de la herida, que cicatrizó sin problemas, y otro paciente con una protrusión del clavo en la zona plantar, que se trató con una talonera de silicona, tras rechazar el paciente la extracción del clavo (fig. 5).
DiscusiónLa lesión con sintomatología clínica de las articulaciones tibioastragalina y subastragalina simultáneamente es una de las enfermedades de mayor dificultad a las que el cirujano ortopeda del pie y el tobillo se tiene que enfrentar, porque estos pacientes presentan un dolor de moderado a intenso, gran alteración funcional y en muchos casos una importante deformidad que puede repercutir sobre el resto del miembro inferior1–3. El número de casos publicados de artrodesis tibioastragalocalcánea con enclavado endomedular está creciendo en los últimos años, aunque todavía son pocos si se los compara con otras técnicas de osteosíntesis4,18–27.
La artrodesis tibiotalocalcánea se ha considerado clásicamente como una cirugía de rescate o salvamento indicada en pacientes con dolor moderado o intenso, alteración funcional grave e importante deformidad del retropié, siempre que tengan afectadas las articulaciones tibioastragalina y subastragalina1–4. Diferentes son los métodos que se han empleado para la fijación de la artrodesis tibioastragalocalcánea, desde clavos de Steinman3 y tornillos hasta compresión28–30, placa atornillada30, placa-lámina de 95º31–33, fijación externa3,13,30, enclavado endomedular18–27,34 o, más recientemente, injerto de peroné intramedular35,36, colocado como un clavo retrógrado que aporta injerto óseo y fijación. Los estudios biomecánicos recogidos en la bibliografía demuestran una superioridad del enclavado endomedular frente a las distintas construcciones con tornillos canulados de grandes fragmentos o los fijadores externos y similares a la placa-lámina a 95°, con la ventaja de una menor tasa de infección y lesión de partes blandas37–40.
El clavo retrógrado encerrojado proporciona una unión muy sólida, con una alta tasa de unión y pocas complicaciones, con gran satisfacción por parte del paciente5.
El abordaje puede ser lateral con osteotomía de los 3cm distales del peroné o no, sobre todo cuando interese realizar osteotomías correctoras por mal alineamiento del retropié. McGarvey et al15 recomiendan añadir al abordaje lateral otro medial con osteotomía del maléolo tibial para trasladar el complejo talocalcáneo 1cm medial con respecto a la tibia, para evitar lesiones en el paquete neurovascular plantar y para que el clavo quede más centrado en la diáfisis tibial15. Otros autores defienden el abordaje posterior transaquíleo, con el paciente en decúbito prono, porque tiene la ventaja de mayor accesibidad a ambas superficies articulares y mayor facilidad para colocar el pie en la posición ideal para la artrodesis2,3. Los autores de este artículo prefieren el abordaje lateral sin osteotomía del maléolo peroneo porque tiene muy buen acceso a las superficies tibioastragalina y subastragalina y porque permite osteotomías correctoras para las desalineaciones del retropié con facilidad e incluso translaciones mediales del complejo astragalocalcáneo (como recomiendan McGarvey et al)15, para que el clavo quede centrado en la diáfisis tibial. En los casos con ejes normales se puede acceder mediante artrotomía anterolateral y subastragalina.
Otros métodos para la realización de la artrodesis son la artroscopia o las técnicas MIS (minimal incision surgery ‘cirugía de mínima incisión’) de fresado5. La artroscopia aporta un gran número de ventajas sobre las técnicas abiertas, como son menor tiempo de inmovilización, mayor tasa de consolidación, menor tasa de complicaciones de partes blandas e infección y menor tiempo de hospitalización. Sin embargo, el mal alineamiento en el plano sagital o una marcada traslación anteroposterior de la articulación tibioastragalina son difíciles de corregir mediante técnicas artroscópicas, al igual que los casos de necrosis avascular, en los que se requiere el aporte de injerto óseo y se debe recurrir a técnicas abiertas5,41.
Hay autores, como Boer et al18, que recomiendan no realizar un desbridamiento de la articulación subastragalina con buenos resultados en una serie de 50 pacientes.
Así pues, se podría optar por realizar una artrodesis por artroscopia cuando no haya una deformidad en varo o valgo del tobillo superior a 15° y haya una mínima interlínea articular para introducir la óptica y el motor. En caso de que no haya deformidad en varo o valgo, pero no haya interlínea articular, como en la artritis reumatoide, se podría optar por una técnica MIS. Si hay deformidad marcada, se podría usar un abordaje lateral, transmaleolar. Pero no se debe olvidar valorar el estado cutáneo previo a la cirugía, ya que con frecuencia a los pacientes se les han realizado intervenciones con anterioridad y suelen presentar cicatrices o, incluso, injertos cutáneos o musculocutáneos. Como regla general, es poco aconsejable realizar incisiones en zonas que hayan presentado problemas anteriormente, y es en estos casos donde se podría emplear el abordaje posterior transaquíleo5.
El objetivo final es colocar el pie en posición plantígrada, en la que debe estar el retropié en un valgo de 0 a 5°, flexión neutra y una rotación externa similar al pie contralateral5.
El aspecto técnico más comprometido del enclavado endomedular es la localización exacta del punto de entrada, que se localiza en la intersección entre la línea en el plano sagital, que va desde el segundo metatarsiano al centro del talón y la línea en el plano coronal en la zona de transición entre el tercio medio y distal del talón2,16,17,42. Flock et al16 recomiendan que se realice con una línea transversal ligeramente posterior a la línea media de la tibia, lo que evita con la disección el nervio abductor digiti quinti, así como el nervio y la arteria plantar lateral.
El enclavado endomedular tiene la ventaja respecto a otros sistemas de fijación en la artrodesis tibiotalocalcánea (tornillos y fijación externa), que precisa menos tiempo de inmovilización, confiere mayor estabilidad multiplanar a la fijación, se evitan las complicaciones de la fijación externa, se tiene mayor control de la deformidad rotacional, permite una carga más precoz y presenta menos porcentajes de nouniones y maluniones2,15–17,29,30,43.
La media del tiempo de fusión de la artrodesis en este trabajo fue de 18 semanas, tiempo similar a las 19 semanas de Chou et al1. En todos los casos hubo fusión de la artrodesis, sin retardos de la consolidación ni retiradas del material. Los índices de fusión oscilan en la mayoría de los autores de un 932 a un 100%43. En todos los trabajos los resultados según la AOFAS mejoraron considerablemente (66 puntos Chou et al1, 74 puntos Mann et al44 y 67 puntos en el presente trabajo).
Las principales complicaciones asociadas a esta técnica son infecciones superficiales y profundas, neuromas del sural, prominencias del clavo en la planta del pie, reacciones de estrés en la zona proximal del clavo o de los tornillos de encerrojado proximal, roturas de los tornillos distales, seudoartrosis, consolidaciones en malaposición y acortamientos1–3,29,43,45. En esta serie hubo un caso de acortamiento superior a 1,5cm que mejoró la marcha con un alza, una protrusión del clavo en el talón que se solucionó con una talonera y una leve necrosis de los bordes de la herida que cicatrizó sin problemas.
El enclavado endomedular ha ido sufriendo modificaciones desde las primeras construcciones con clavos retrógrados no específicos (clavo distal de fémur, T2 de fémur distal, Marchetti-Vicenzi, etc.) hasta los clavos actuales diseñados específicamente. Éstos han ido evolucionando desde los primeros diseños estáticos hasta los dinámicos, con la compresión en el foco de artrodesis, los clavos anatómicos y la última generación de clavos con tornillos de bloqueo bloqueados46–49. En cuanto a la localización de los tornillos de bloqueo, también han ido apareciendo modificaciones50. En el encerrojado distal, el tornillo más distal siempre penetra en el calcáneo (bien lateral o bien anteroposterior según el clavo usado), pero el más proximal suele presentar problemas, ya que el astrágalo suele estar colapsado o necrosado, con lo que, o no tiene buena fijación o bien penetra en la articulación subastragalina o tibioastragalina. Debido a esto, actualmente se tiende a encerrojar distalmente de posterior a anterior, con lo que se aumenta la fijación ósea, ya que los tornillos hacen presa en todo el calcáneo y al menos en cuello y cabeza del astrágalo, con los que se aumenta la estabilidad y además contribuyen a neutralizar las fuerzas sagitales que actúan en el lugar de la fusión5.
En resumen, la artrodesis tibiotalocalcánea es una técnica indicada en pacientes con dolor moderado o intenso e importante incapacidad funcional causada por la afectación de las articulaciones tibioastragalina y subastragalina, y como cirugía de rescate en fracasos de artrodesis con otras técnicas y artroplastias; es la técnica de elección en estos últimos. Hacen falta series más amplias y con mayor tiempo de evolución para confirmar estos buenos resultados iniciales.