La implantación de endoprótesis en el tobillo ha adquirido en estos últimos años un desarrollo importante, fundamentalmente por los nuevos diseños y materiales disponibles, lo que ha permitido una mayor indicación de éstas, cuya finalidad principal sin duda es recuperar la articulación tibioperoneoastragalina y evitar la artrodesis. Lo que en principio fueron fracasos, hoy son resultados favorables, permitiendo de este modo ampliar la línea de investigación del diseño y los materiales, facilitando la técnica de implantación y el resultado final. Estos avances permitirán, sin duda, que dentro de unos años la artroplastia de tobillo tenga toda la vigencia que tienen en la actualidad las prótesis de otras articulaciones como la cadera y la rodilla1.
Clásicamente las graves degeneraciones de la articulación tibioastragalina han sido tratadas mediante artrodesis, obteniendo excelentes resultados en lo que se refiere a la estabilización articular y a la supresión del dolor, pero pobres en el aspecto funcional. No obstante, este procedimiento también presenta complicaciones como son la infección, la seudoartrosis, el fracaso de la fusión y el dolor en la articulación subastragalina, lo que a veces condiciona una nueva intervención quirúrgica. A pesar de los riesgos, los múltiples trabajos sobre artrodesis de tobillo avalan los resultados, por lo que quizá, de alguna forma, éstos han limitado el desarrollo de artroplastias articulares para el tobillo.
A principios de los años 70, y con la finalidad de dar otra alternativa a la artrodesis, Buchholz et al2 y Lord y Marotte3 diseñaron e implantaron la primera prótesis de tobillo. Los primeros presentaron una endoprótesis de forma cilíndrica, imitando la anatomía de la articulación tibioastragalina. Se colocaba por vía transmaleolar. Buchholz demostró la fe que tenía en ella, al colocarse una en su propio tobillo. Desgraciadamente hubo que extraerla al cabo de un tiempo. Lord y Marotte, con una idea más funcional, en las graves artrosis de tobillo extirpaban el astrágalo y colocaban un vástago en la porción distal de la tibia que terminaba con una esfera metálica. Ésta se articulaba con una carcasa cóncava de material plástico que se fijaba en el calcáneo.
Años después se desarrollaron diferentes modelos de dos componentes (Clínica Mayo, FCLH, Smith, Kirkup, Wildham, etc.)3-11 pero presentaron un alto porcentaje de malos resultados, haciendo que las líneas de investigación frenasen su desarrollo. En cuanto a la forma, unas eran cilíndricas, otras, buscando una más fácil neutralización de las fuerzas de cizallamiento, eran esféricas, para facilitar la biomecánica de la articulación subastragalina, porque en los casos en que se hacía necesaria la colocación de una primera prótesis de tobillo, ésta generalmente se hallaba anquilosada. En España, la implantación generalizada tuvo muy poco predicamento por los fracasos que las publicaciones extranjeras presentaban. Fue A. Viladot el que realizó una primera serie con prótesis Smith y Wildham (1975-1992) cuyos resultados tampoco fueron altamente satisfactorios, puesto que un 30% de los casos terminaron en artrodesis1. Esta situación hizo considerar que la artroplastia de tobillo todavía debería esperar nuevos desarrollos.
Posteriormente, y con la finalidad de mejorar la mecánica y el diseño, se comenzaron a desarrollar prótesis con una pieza intermedia móvil a «modo de menisco» que se encargaría de absorber las fuerzas de cizallamiento a que las prótesis de tobillo existentes estaban sometidas, ya que estos primeros modelos eran de dos componentes constreñidos, que debían absorber todas las solicitaciones mecánicas y quizá de ahí el fracaso de estos modelos iniciales.
A partir de los años 1995-2000, se comenzaron a publicar series de diferentes modelos no constreñidos de tres componentes, con resultados más satisfactorios e índices de revisión-artrodesis, por fracaso, a más largo plazo. Las técnicas de implantación habían sido modificadas sustancialmente, con mínima resección ósea y los modelos ya disponían de tres componentes, uno de ellos, el intermedio, móvil, Con opciones cementada y no cementada. En algunos se hacía necesaria la fusión previa de la sindesmosis5,11-16.
INDICACIONES GENERALES
En la actualidad las indicaciones son estrictas y limitadas, debiendo considerarse todavía como una alternativa a la artrodesis de tobillo, por lo que los pacientes tienen que ser muy escogidos, presentar cierta integridad anatómica tanto ósea como ligamentosa, así como estabilidad central y lateral y disponer de hueso en buenas condiciones10,11,17. Las indicaciones han sido resumidas en la tabla 1.
REQUERIMIENTOS ANATÓMICOS Y BIOMECÁNICOS
El hecho de que los diseños protésicos actuales respeten una parte importante de la reserva ósea del pilón tibial, maléolos y astrágalo, exige igualmente la existencia de una integridad de ligamentos en tamaño y calidad suficientes, para que la función estabilizadora sea asumida no sólo por la prótesis sino también por estas estructuras pasivas. Los requerimientos básicos necesarios se han resumido en la tabla 2.
CONTRAINDICACIONES
Las relativas se refieren a aquellas lesiones con pérdida de la superficie articular, cuyo origen haya sido una fractura abierta o artritis séptica de cercana evolución. También en pacientes en tratamiento durante largo tiempo con corticoides o necrosis avascular del astrágalo, con una superficie talar afectada superior al 30-40% y en las osteoporosis muy evolucionadas, sobre todo si son pacientes diabéticos insulino-dependientes.
Las contraindicaciones absolutas agruparían a aquellos pacientes con artropatía neuropática, tipo Charcot-Marie-Toot, graves secuelas consecutivas a artritis piógena o tuberculosa o específicas con mantenimientos de fístulas activas o cerradas, así como afectación grave de la piel, partes blandas y todas aquellas consolidaciones viciosas de fracturas que tengan más de 15º de varo o valgo. Hay que recordar que estas prótesis no corrigen grandes angulaciones, sino que su misión principal es conseguir una nueva superficie articular del tobillo. Cualquier grado de inmunodeficiencia adquirida debe ser igualmente una contraindicación absoluta.
MODELOS DE ARTROPLASTIAS
En la actualidad existen modelos diferentes cuyas series publicadas avalan buenos resultados a medio y largo plazo. Hay algunas como la Agility®, de dos componentes, de implantación exclusiva autorizada por la Food and Drug Administration (FDA) en EE.UU., que permite que sus resultados sean muy homogéneos, al ser utilizadas por un número concreto de cirujanos15.
En Europa tienen mayor predicamento las prótesis con componente intermedio móvil (Ramses®, Hintegra®, Star®), siendo también sus series ya numerosas, pudiendo contrastar sus resultados favorables en diferentes publicaciones8,11,18.
Los modelos Hintegra®, Star® y Buechel-Pappas® (con y sin hidroxiapatita) implantados sin cemento son el sistema preferido de autores como Hintermann14, Myerson y Mroczeck19, Couglin6 y Buechel et al5, presentando resultados muy favorables en sus series. Hinterman et al20 presentan, después de 18,9 meses de seguimiento, en una serie de 122 prótesis, modelo Hintegra®, en 116 pacientes con osteoartritis postraumática (75%), primaria (13%) y degenerativa (12%) un 84% de resultados satisfactorios y un 82% de resultados clínicos excelentes, de los cuales un 68% son de pacientes completamente libres de dolor y con una media de movilidad articular entre 15 y 55°.
El grupo «Talus», encabezado por Mendolia17 publica también excelentes resultados con la prótesis Ramses®, utilizada indistintamente cementada y no cementada, según la calidad del hueso (indicación sin duda razonable). En una primera serie de 38 casos y un mínimo de dos años de seguimiento, presentan un 73% de resultados satisfactorios con pacientes libres de dolor y excelente estabilidad articular, desarrollando trabajos y tareas diarias con normalidad. No obstante, ocho pacientes continuaban con dolor y sólo un 10° de flexión dorsal. En 5 casos el dolor era permanente, por lo que tuvieron que retirar la prótesis y hacer una artrodesis de tobillo.
En este artículo vamos a revisar fundamentalmente el modelo Ramses®, con el que tenemos cierta experiencia.
DISEÑO Y CARACTERÍSICAS DE LA PRÓTESIS RAMSES®
Este tipo de prótesis debemos entenderla como «prótesis de resuperficialización», debido a que para su implantación se reseca escasa estructura ósea y se respetan las estructuras pasivas ligamentosas (ligamentos laterales y sindesmosis), limitándose fundamentalmente a suprimir las superficies articulares afectadas. Dispone de tres componentes que se analizan a continuación.
Componente tibial
Por su diseño, los lados lateral y medial se adaptan al cajeado, impidiendo desplazamientos laterales y produciendo una estabilización transversal, sin alterar la mecánica de los dos maléolos. Sus anclajes superiores aseguran una correcta estabilidad17,21. El corte anterior respeta gran parte de la cortical anterior, facilitando la adaptación del componente para evitar el estrés óseo que se produce en la dorsiflexión del pie en el canto tibial anterior. Dispone de un carril para alojar el componente móvil, permitiendo el deslizamiento de éste en sentido anteroposterior (fig. 1).
Figura 1. Prótesis total de tobillo modular de 3 componentes Ramses II. El componente tibial dispone de un carril para facilitar el desplazamiento de la pieza intermedia.
Componente astragalino
El corte rectilíneo que se realiza en el astrágalo va a permitir implantar un componente que se asemeja a la cúpula astragalina, cuya curvatura en el plano coronal admite un cierto varo-valgo, sin perder la congruencia articular con la pieza intermedia. La curvatura anteroposterior facilita que el movimiento de dorsiflexión se desarrolle entre 40 y 60°.
Platillo o componente intermedio móvil
Plano por la superficie tibial y doble cóncavo por la inferior, actúa como articulación con el componente astragalino, deslizándose por los carriles hasta 5 milímetros en sentido anteroposterior, facilitando que por su curvatura anteroposterior se desplace el centro anatómico de giro en la dorsiflexión, aumentando ésta en 10°. Otras prótesis sin este componente móvil no pueden disponer de este efecto.
TÉCNICA DE IMPLANTACIÓN
Instrumentación
Para las implantaciones quirúrgicas se requiere el instrumental general óseo, dos separadores tipo Hohmann curvos o similar, pinzas gubias y osteotomos de 1 y 2 cm, siendo fundamental la sierra vibratoria de corte, con profundidad suficiente (9 x 2 cm) y una sierra oscilante de 1 cm de anchura. El equipo de implantación contiene el instrumental necesario y tres componentes de prueba. Es de interés un intensificador de imágenes para la comprobación intraoperatoria de los diferentes tiempos quirúrgicos que se van realizando.
Prótesis
Se dispone de tres tamaños del conjunto: pequeño, mediano y grande, cuya composición es de cromo-cobalto. El componente intermedio móvil es de polietileno de alta den-sidad y existen cuatro grosores diferentes que oscilan desde 10 a 16 mm para el tamaño pequeño, de 11 a 17 mm para el mediano y de 12 a 18 mm para el tamaño grande. La versión no cementada posee un revestimiento poroso con seis anclajes oblicuos para el componente tibial y cuatro para el astragalino. La versión cementada sólo tiene dos anclajes centrales.
Técnica quirúrgica
El paciente es colocado en decúbito supino. La intervención debe hacerse con isquemia controlada, permitiendo el acceso del intensificador de imágenes, tanto en la visión anteroposterior como en la lateral. Un rodillo debajo del tobillo facilita las maniobras quirúrgicas.
Acceso
Se realiza por una vía anterior longitudinal en la mitad de la distancia de ambos maléolos de unos 10-12 cm. Se separa el nervio músculo-cutáneo y el tejido celular subcutáneo es incindido longitudinalmente junto con la aponeurosis anterior entre el tendón tibial anterior y el extensor común de los dedos. El paquete neurovascular pedio es protegido y rechazado. La cápsula articular debe abrirse y extirparse en toda su extensión hasta exponer el canto tibial anterior, la cúpula y el cuello del astrágalo para permitir resecar todos los osteofitos y entrever la articulación.
Primer corte tibial
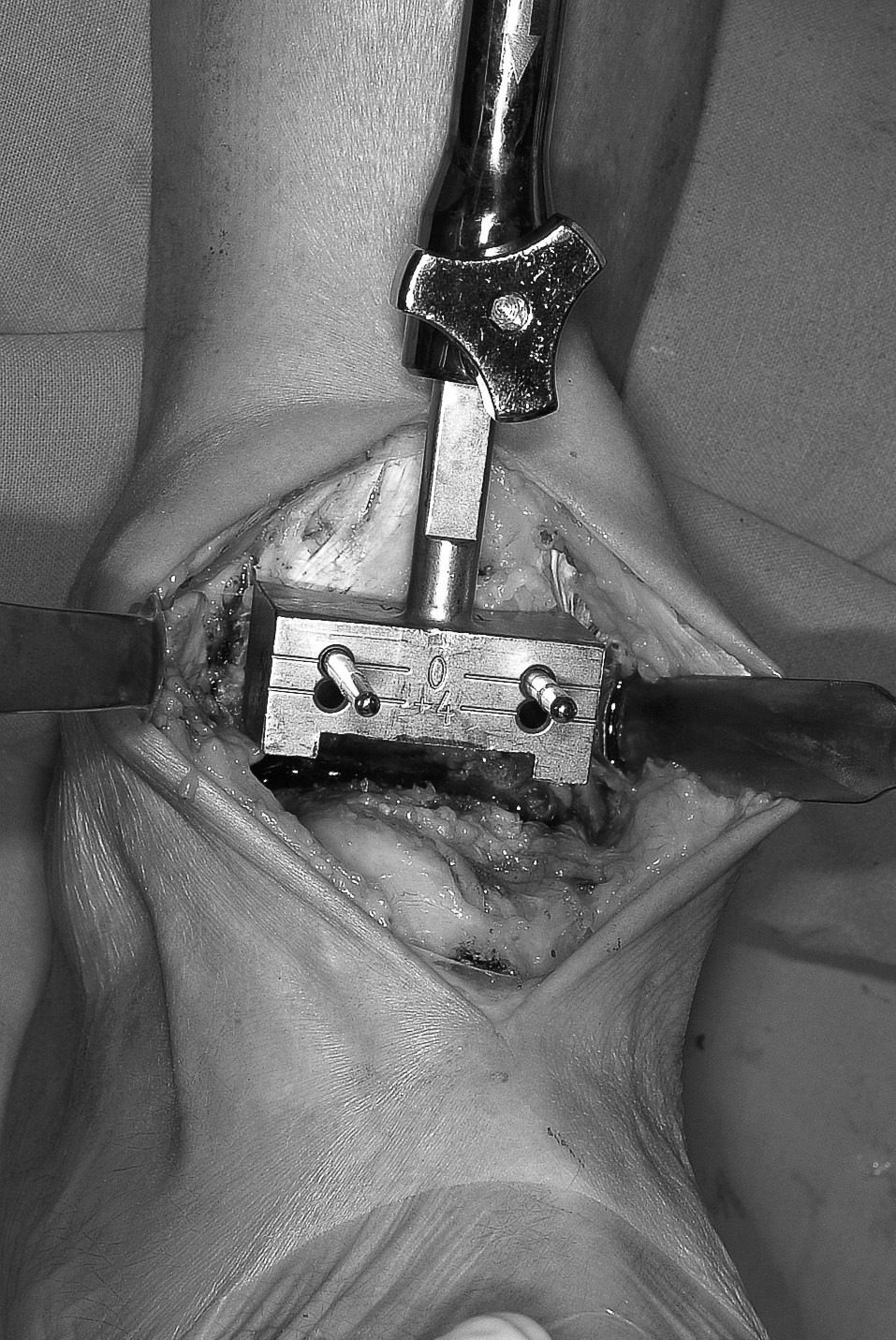
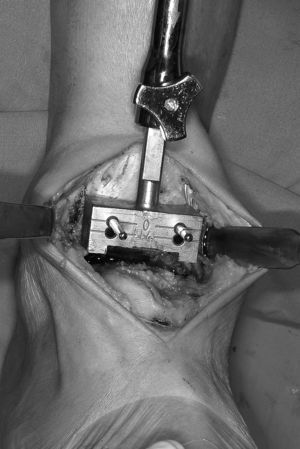
A 10 mm de la interlínea articular, se coloca la guía de corte tibial que se fija con dos clavos a la superficie ósea, cuya anchura y altura es diferente según tamaño, y que se corresponde con el grosor de los componentes fijos y al mínimo del componente móvil. Los clavos son fijados en dos agujeros que marca «0», debiendo obligatoriamente centrar correctamente la guía. Este tiempo es clave para un exacto cajeado. Hay tres guías de corte, pequeña, mediana y grande, que se corresponden con los implantes tibiales (fig. 2). La guía de corte debe quedar perpendicular al eje tibial. Dispone de otros dos orificios, que marcan «+4», por si se requiere ampliar el cajeado ante un posible conflicto de espacio. Debe confirmarse por un intensificador la correcta colocación de la guía. Para realizar el cajeado tibial, se inicia el corte con sierra vibratoria tanto en su parte superior como en los laterales, dejando a la mitad dicho corte.
Figura 2. Corte tibial con la guía que permite hacer el cajeado para alojar el componente correspondiente.
Corte astragalino
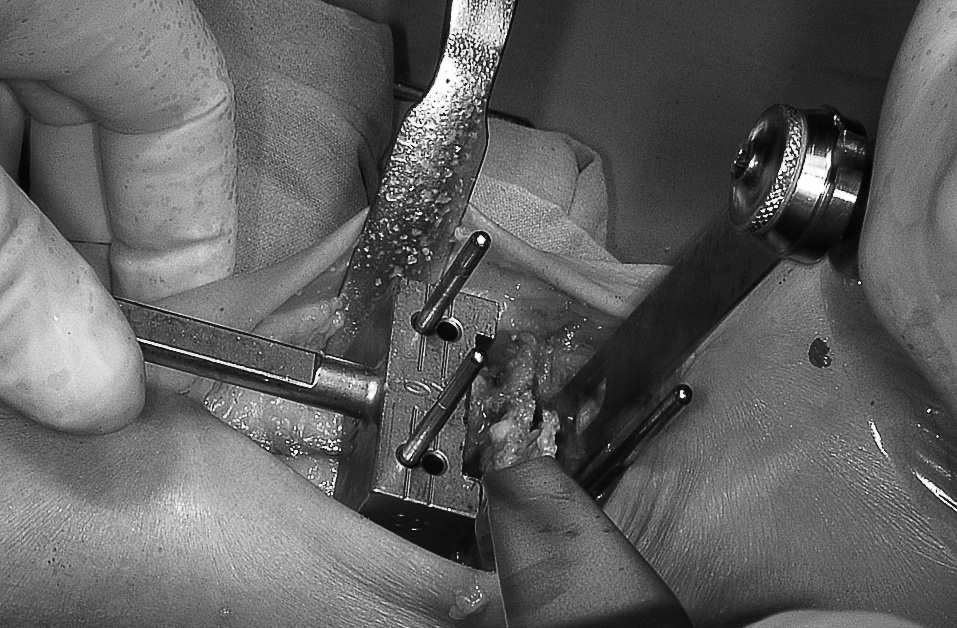
Seguidamente, se coloca la guía de corte astragalino en los mismos clavos anclados en la tibia y se introducen por los orificios marcados con «0». A continuación se coloca el pie en ángulo recto hasta contactar el cuello del astrágalo con la guía de corte astragalina y se introducen dos clavos en el cuerpo, paralelos a los homólogos de la tibia, pero por la parte inferior y lateral del cajeado que dicha guía dispone. Debe comprobarse este tiempo mediante el intensificador de imágenes. Cada guía de corte astragalina se corresponde con el tibial en el mismo tamaño. Posteriormente se retiran ambas guías de corte y se comprueba su colocación correcta con el intensificador de imágenes para, a continuación, hacer el corte astragalino, sirviendo como guía a modo de «carriles» los dos clavos inferiores. Seguidamente se retira el fragmento óseo astragalino obtenido (fig. 3) y se comprueba la exactitud del corte.
Figura 3. Corte astragalino. La sierra se desliza por los dos clavos guía alojados en el cuerpo del astrágalo. El corte debe ser plano para permitir la correcta adaptación de la superficie del componente astragalino.
Segundo corte tibial
Se termina el corte tibial y se retira el fragmento óseo correspondiente, completando el cajeado con un escoplo específico que se adapta a la guía de corte tibial. En este tiempo pueden ser lesionados el tendón de Aquiles y el tendón del flexor propio del primer dedo. Una vez retirado el fragmento óseo y comprobado el cajeado, debe resecarse con una pinza gubia las superficies óseas limítrofes del astrágalo con ambos maléolos. La movilidad completa de la prótesis dependerá de que quede libre en 3 ó 4 mm el espacio talo-maleolar externo e interno.
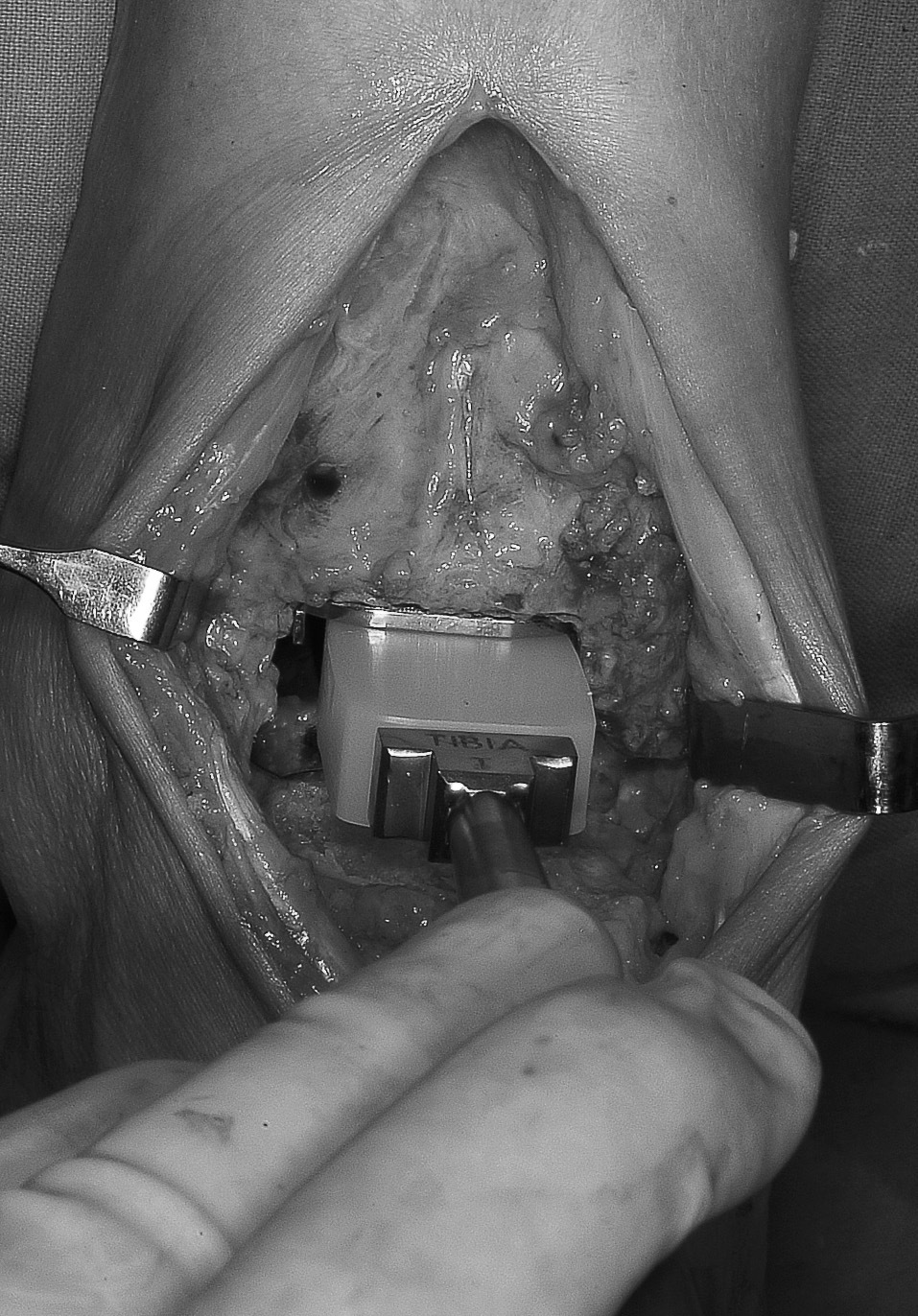
Comprobación del espacio o lecho de implantación y preparación de los anclajes
Hay tres espaciadores, uno por tamaño protésico, que van a garantizar un espacio mínimo imprescindible para la implantación. A la vez, va a permitir que, a través del orificio superior y de los dos inferiores, se perfore el astrágalo y la tibia mediante brocas específicas, para dar entrada a los anclajes correspondientes de la prótesis. El espaciador debe quedar perfectamente adaptado al cajeado con el pie en ángulo recto. De no ser así, existiría una escasa resección y al forzar la entrada de éste se podría producir una fractura por avulsión del maléolo interno o externo. Si hubiera que ajustar la resección, se comprobará si interesa hacerla en la tibia o en el astrágalo. Rara vez en ambos. Para tal fin, las guías de corte tibial y astragalina disponen de unos orificios que lleva escrito «+4», debiendo ponerse los orificios de la guía en los clavos de la tibia, para proceder a realizar una resección ósea extra, que permita ajustar el espaciador.
Componentes de prueba
Cada modelo dispone también de una prótesis de prueba que debe ser colocada antes de la definitiva. Permitirá comprobar la altura del componente intermedio móvil, el deslizamiento del mismo, la ubicación y la orientación de los otros dos componentes. Deberá obtenerse una flexión dorsal mínima de 10°. Si no, es necesario hacer un alargamiento del tendón de Aquiles.
Inserción final del implante
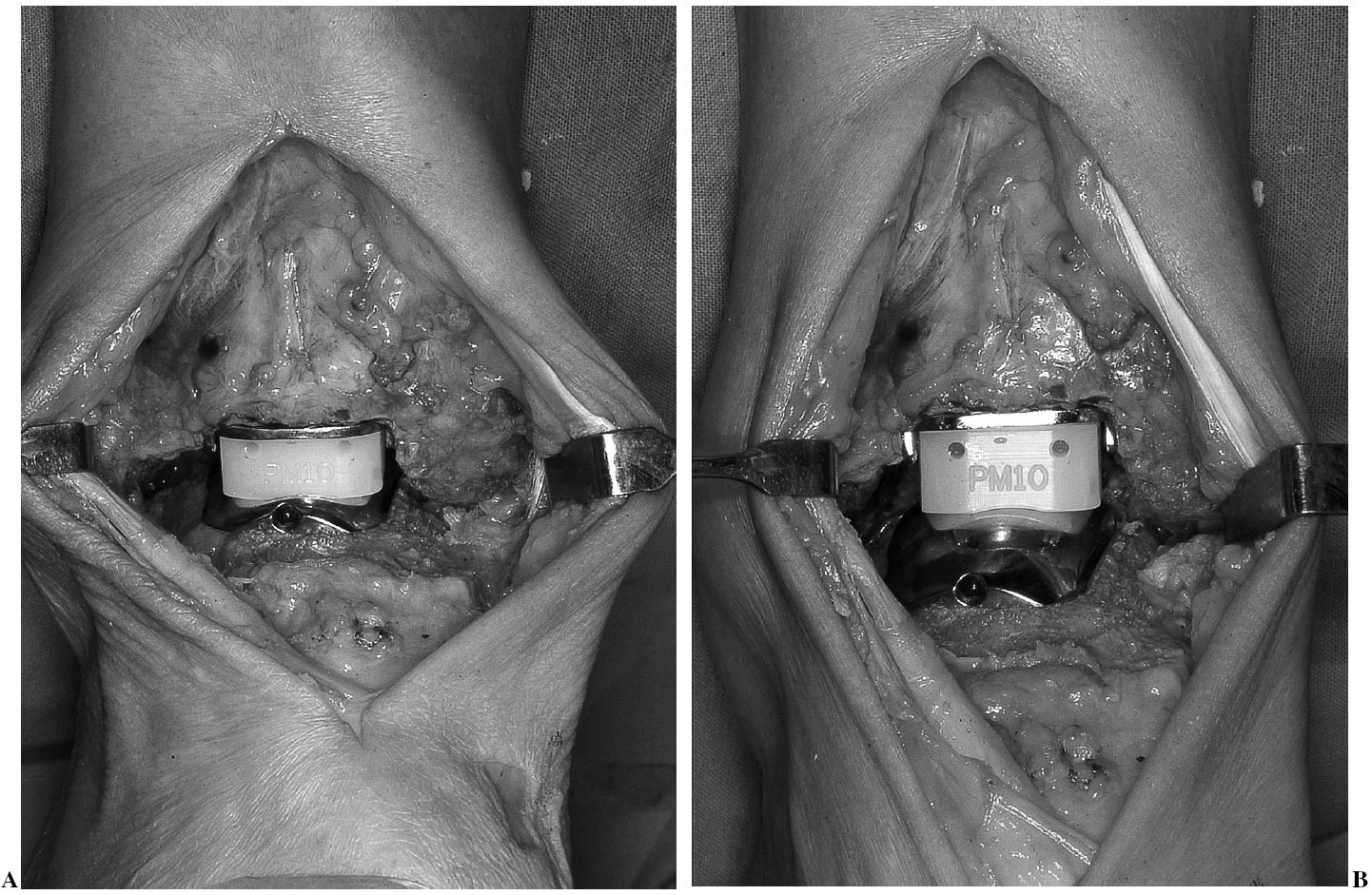
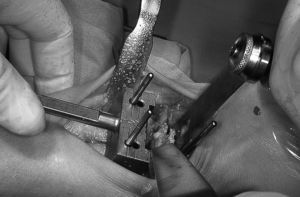
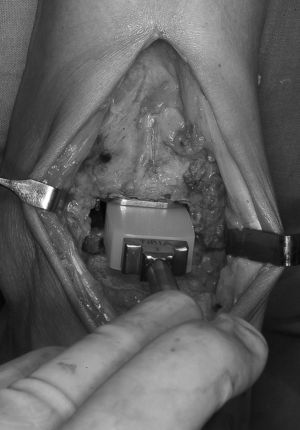
Si éste es cementado se prepara el cemento y se implantan los componentes. Si no es cementado, se insertan directamente, utilizando los impactadotes específicos diseñados al respecto. Primero el tibial, comprobando que queda perfectamente adaptado y encastrado a la superficie de la tibia. Después el astragalino, mediante golpes progresivos de martillo con el impactador hasta su total y completa ubicación. Se finaliza colocando la pieza intermedia móvil elegida (fig. 4). Debe comprobarse el normal deslizamiento por los carriles del componente tibial y la movilidad definitiva de la nueva articulación (fig. 5).
Figura 4. Introducción del componente intermedio móvil. Los componentes tibial y astragalino ya han sido implantados.
Figura 5. Prótesis total implantada. (A) flexión dorsal. (B) flexión plantar. Obsérvese el deslizamiento de la pieza intermedia.
Cierre de la herida quirúrgica
A continuación se procede a la sutura quirúrgica, según técnicas habituales, abriendo la isquemia previamente antes de cerrar la piel. Debe dejarse un drenaje de aspiración tipo Redón.
Postoperatorio
Los puntos se retiran a los 10 ó 12 días y si se ha hecho un alargamiento del tendón de Aquiles deberá ponerse una escayola suropédica durante 6 semanas. Si no se ha hecho el alargamiento, puede comenzarse con rehabilitación dirigida, muy específica, a las dos semanas. El apoyo se hará progresivo entre la segunda y cuarta semana, para hacerlo totalmente a la sexta, aunque todavía el paciente utilice algún bastón de forma aislada, sobre todo si se ha realizado el alargamiento del tendón de Aquiles (figs. 6 y 7).
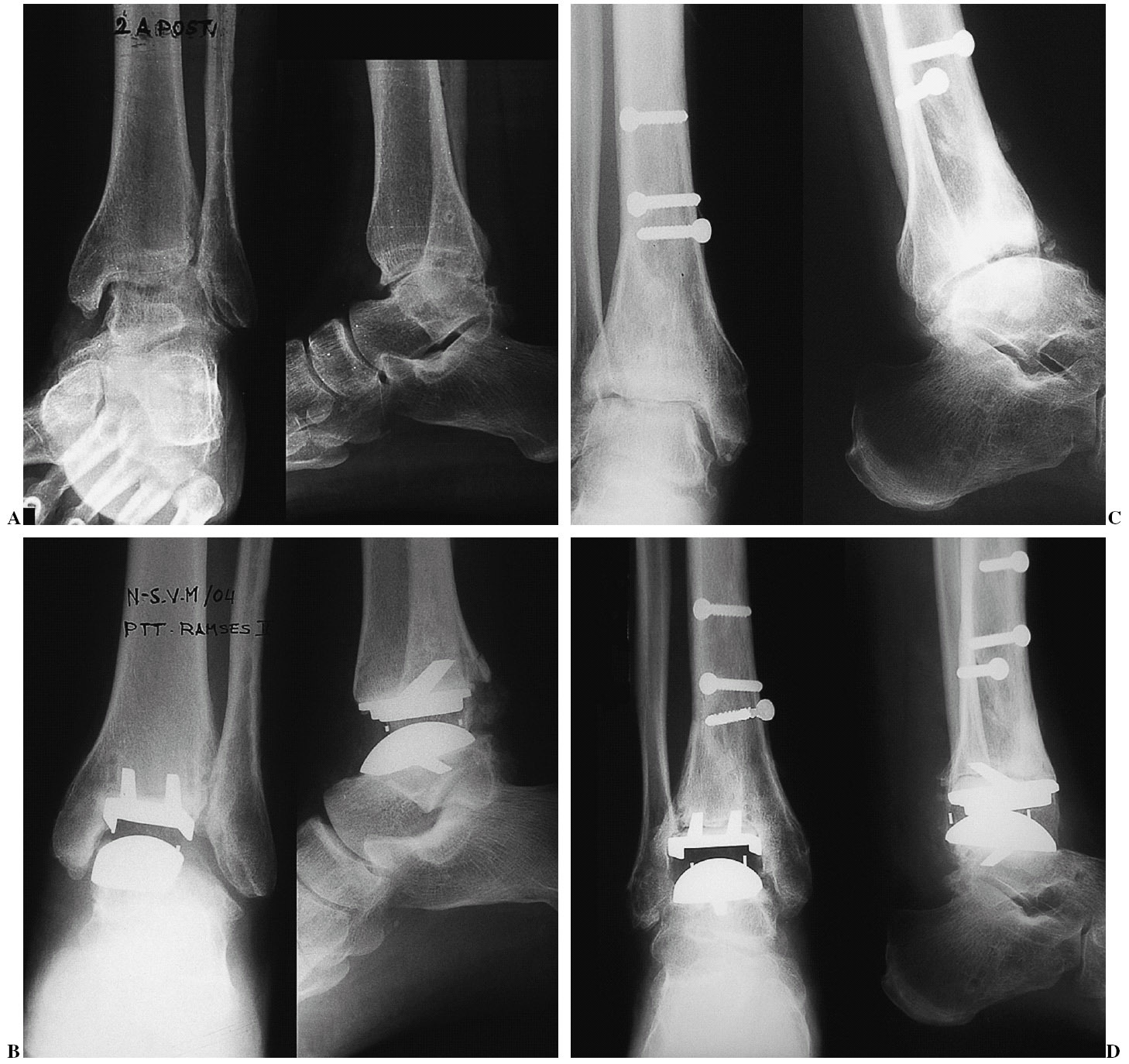
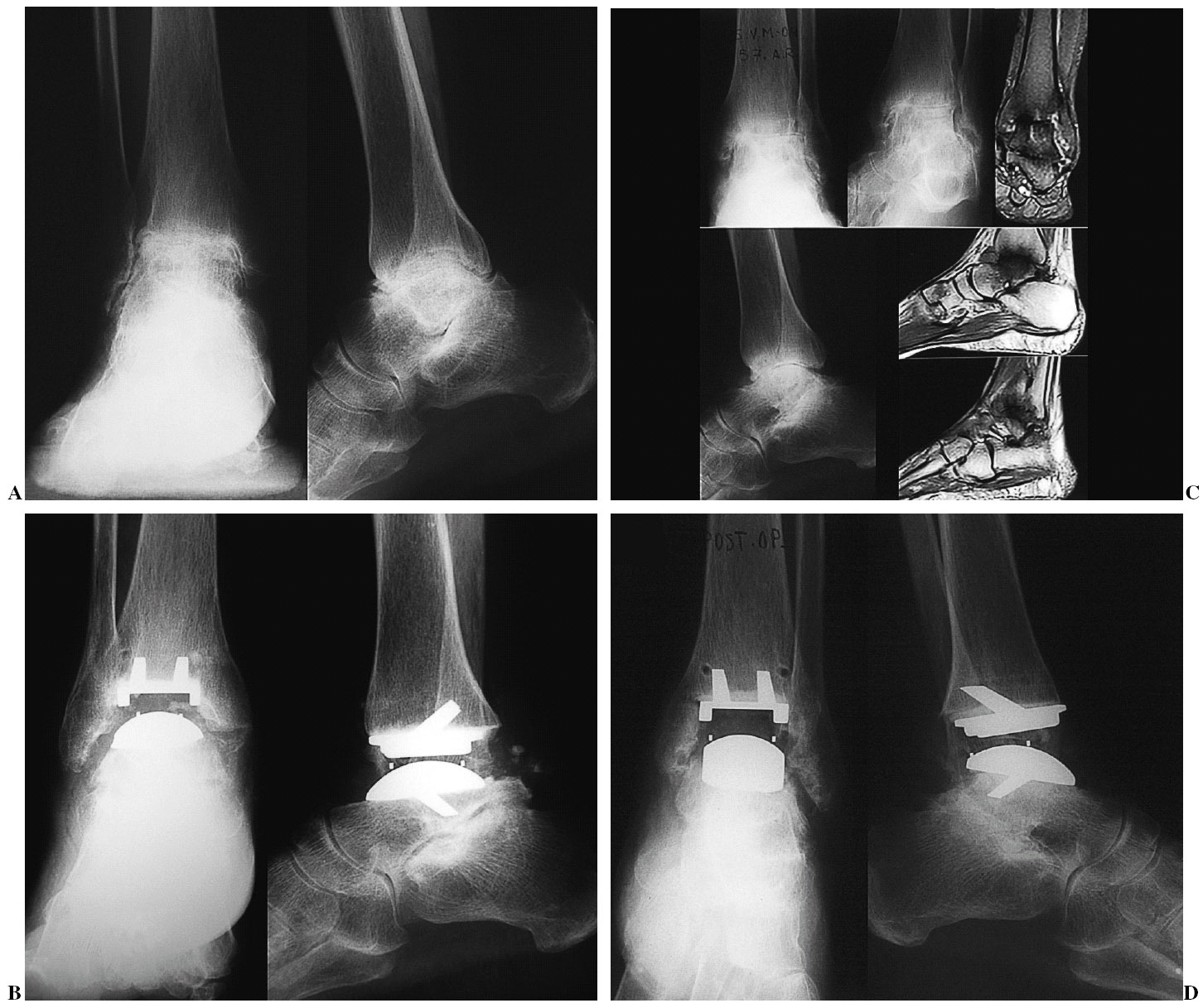
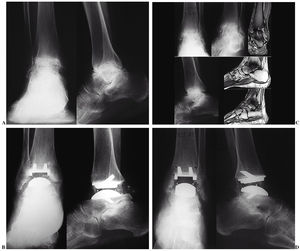
Figura 6. (Izquierda) Paciente con artrosis primaria de tobillo. (A) Radiografía anteroposterior y lateral. (B) Control radiológico de los implantes, anteroposterior y lateral . (Derecha) Secuelas de una fractura de pilón tibial. (C) Imagen preoperatoria. (D) Control radiográficio del implante.
Figura 7. Paciente con artritis reumatoide. Lesión bilateral. Imágenes anteroposterior y lateral. Control radiográfico de los implantes, anteroposterior y lateral. Tobillo derecho (A) y (B). Tobillo izquierdo (C) y (D):
FRACASOS Y COMPLICACIONES
Las grandes series14,15,17,20,22 presentan resultados desfavorables que deben ser tenidos en cuenta para ofrecer al paciente alternativas terapéuticas en caso de presentarse. No debemos olvidar que hoy todavía no existen prótesis de revisión estandarizadas que puedan suplir la implantada en primer lugar. Por otro lado, una gran pérdida de reserva ósea en caso de fracasar la implantación primaria haría difícil solucionar el problema mediante otra implantación, por lo que la indicación sería hacer una fusión19,23 utilizando injerto óseo de banco y estabilizando la misma mediante osteosíntesis, bien con placa tipo A.O. o con clavo retrógrado. No obstante, el porcentaje de fracasos según las series consultadas oscila entre un 5 y un 8%, destacando fundamentalmente los que se muestran en la tabla 3. Estas complicaciones, que podríamos considerar de «índole menor», son solucionadas mediante el cambio del componente correspondiente, o de ambos, o realizando una artrolisis y capsulectomía, o bien alargamiento del tendón de Aquiles en caso de que exista una limitación de la flexión dorsal que impida dar el paso con normalidad.
CONCLUSIONES
El desarrollo en estos últimos años de las prótesis de tobillo modulares han adquirido un alto nivel, tanto en diseños como en materiales, lo que nos permite hacer implantaciones con más confianza, sabiendo que el porcentaje de éxitos superará al de fracasos. La técnica no es compleja, aunque requiere un amplio conocimiento y experiencia en cirugía del tobillo y del pie y haber realizado previamente artrodesis, así como estar familiarizado con otro tipo de implantaciones protésicas articulares.
La intervención prácticamente es realizada por una sola persona, por lo que la ayuda externa no adquiere la relevancia que puede adquirir en la cadera o en la rodilla. Los tiempos quirúrgicos deben ser exactos y programados secuencialmente, porque no caben improvisaciones, debiendo preverse la posible fractura del pilón tibial o del maléolo interno al hacer el cajeado tibial. Las indicaciones deben ser también limitadas y el paciente debe disponer de la información necesaria sobre la intervención que va a realizarse.
En el año 2003 comenzamos la implantación del modelo Ramses®, por ser quizá una prótesis sencilla en su ejecución. Hemos realizado hasta la actualidad una decena de implantes, predominando fundamentalmente secuelas de fracturas de tobillo y artritis reumatoide, donde pensamos que tiene una indicación absoluta, sobre todo en casos bilaterales. En esta primera serie, los resultados obtenidos están siendo muy favorables, manteniendo los pacientes una movilidad del tobillo entre 40-50° y disminuyendo el dolor en un porcentaje muy elevado, cercano al 80%, mostrando todos un alto grado de satisfacción.
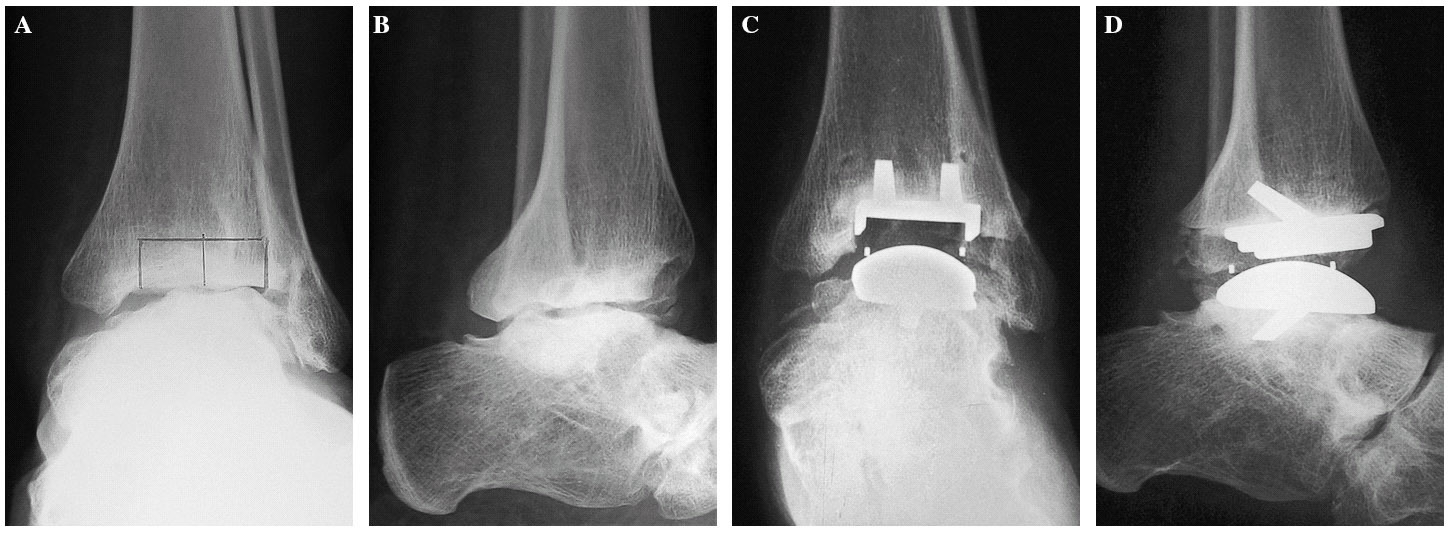
Recientemente hemos intervenido un caso excepcional, que sin duda puede abrir el camino para ampliar las indicaciones: el rescate de una anquilosis de tobillo por fracaso de una artrodesis, en una paciente de 41 años, que presentaba secuelas de un pie equinovaro congénito varias veces intervenido (fig. 8). La mejoría funcional y clínica que hemos observado nos hace ver con optimismo el futuro de esta indicación.
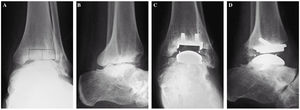
Figura 8. Indicación excepcional. Paciente de 41 años con secuelas de un pie equinovaro congénito. Artrodesis fallida de tobillo. Anquilosis dolorosa. Grados de movilidad: 10°. Radiografías preoperatorias anteroposterior (A) y lateral (B). Control postoperatorio: radiografía anteroposterior (C) y lateral (D). Arco de movilidad de 40°, no doloroso.
Los implantes todavía deberán ser perfeccionados, sobre todo las prótesis de revisión que todavía no han sido desarrolladas en su totalidad. No obstante, y a nuestro juicio, deberemos ser prudentes a la hora de decidir la indicación quirúrgica y en su caso planificar la intervención hasta el más mínimo detalle para evitar los fracasos.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.
Correspondencia:
M. Núñez-Samper.
C/ Honduras 14. 28016 Madrid.
Correo electrónico: m.nusamp@terra.es
Recibido: abril de 2006. Aceptado: abril de 2006.