La pérdida de sangre perioperatoria en la artroplastia de sustitución de la rodilla varía entre 0,8 l y 1,5 l1-4. Algunos autores3,4 encuentran que alrededor del 40% de los pacientes necesitaron transfusión. Métodos como la hemodilución perioperatoria, la reinfusión intra y postoperatoria, la anestesia hipotensiva y la transfusión de sangre autóloga se han empleado para paliar las pérdidas sanguíneas5-7. También se han utilizado con este fin fármacos como el ácido tranexámico, la desmopresina y la eritropoyetina8-10.
El uso del torniquete durante la intervención proporciona un campo exangüe; sin embargo, se han descrito complicaciones vasculares, neurológicas, musculares, síndromes compartimentales y alteraciones hemodinámicas generales11-14. Algunos autores11,15,16 propugnan no utilizar torniquete durante la intervención, ya que no encontraron beneficios en cuanto a la pérdida total de sangre y sí una mayor incomodidad en la cirugía. Sin embargo, la mayoría de los cirujanos sí lo usan1-4,17,18.
Existen más discrepancias en cuanto a la realización o no de hemostasia tras la retirada del manguito; algunos autores afirman que la hemostasia tras la retirada del torniquete no reduce las pérdidas de sangre o incluso las aumentan1,2,4,16. Para otros, el desinflar el manguito permite comprobar la indemnidad de los grandes vasos y controlar rápidamente una hemorragia mayor, además de disminuir la incidencia de otras complicaciones y el dolor postoperatorio3, 11,18,19. El objetivo de este trabajo era comprobar si la hemostasia realizada tras la retirada del torniquete resultaba eficaz para reducir las pérdidas sanguíneas.
MATERIAL Y MÉTODO
De entre todas las artroplastias de rodilla realizadas en nuestro servicio desde octubre de 2001 hasta junio de 2002, seleccionamos dos grupos de 30 pacientes cada uno que cumplieron los siguientes criterios comunes: mismo modelo protésico primario no cementado (Natural Knee II, Centerpulse, Suiza), sin sustitución de rótula y con conservación de ligamento cruzado posterior; misma vía de abordaje y técnica quirúrgica; anestesia raquídea; misma pauta de profilaxis antitromboembólica y antibiótica; mismo diagnóstico previo, gonartrosis.
No incluimos en el estudio a pacientes que hubieran seguido tratamiento anticoagulante o antiagregante en los 6 meses anteriores a la intervención. También se excluyó a los pacientes con artritis reumatoide, secuelas de fracturas y osteonecrosis.
Al primer grupo de 30 pacientes (grupo A) se les había retirado el torniquete una vez colocados los componentes definitivos. Tras dos minutos de presión con compresas húmedas en el campo, se realizó electrocoagulación con bisturí de forma exhaustiva. Se colocó un drenaje intraarticular aspirativo, suturándose por planos y aplicando posteriormente un vendaje compresivo elástico.
En los otros 30 pacientes (grupo B), una vez colocados los componentes definitivos, se procedió a colocar un drenaje intraarticular aspirativo, sutura de estructuras por planos y vendaje compresivo elástico, después de lo cual se retiró el torniquete.
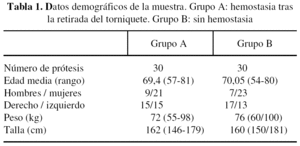
La decisión de retirar o no el torniquete para realizar la hemostasia fue del cirujano, según su proceder habitual. En nuestro servicio unos cirujanos retiraban el torniquete y otros no antes de realizar este trabajo. En la tabla 1 se recogen los datos demográficos de la muestra. No hubo diferencias estadísticas entre la edad, peso, talla y sexo de ambos grupos.
Las intervenciones fueron realizadas por diferentes cirujanos. El abordaje fue en todos los casos transcuadricipital, con luxación lateral del aparato extensor. En ningún caso se seccionó el alerón rotuliano externo.
Todos los pacientes fueron intervenidos mediante anestesia raquídea. Se instauró profilaxis antitromboembólica con heparina de bajo peso molecular (nadroparina cálcica 0,4 cc) comenzando 12 horas antes de la intervención y posteriormente a la cirugía cada 24 horas durante 5 semanas más. Se realizó profilaxis antibiótica con cefazolina, 2 g por vía intravenosa media hora antes de la cirugía y 1 g intravenoso cada 8 horas en las 24 horas siguientes. En caso de alergia a penicilinas y cefalosporinas se utilizó vancomicina en dosis de 1 g previo a la cirugía y posterior a la cirugía dos dosis más cada 12 horas.
El torniquete utilizado fue automático marca A.T.S. 1200 tourniquet system (Zimmer). Como regla general, la presión usada fue el doble de la sistólica del paciente. El drenaje se retiró a las 48 horas de la intervención, midiéndose su contenido. En ningún caso se realizó reinfusión.
Se anotaron los valores de hemoglobina y hematocrito que figuraban en el estudio preoperatorio cuya fecha de extracción, en todos los casos, fue de 15 a 21 días antes de la fecha de intervención; las variaciones de los mismos a las 24 y 48 horas postquirúrgicas, necesidades transfusionales durante su estancia hospitalaria, tiempos de cirugía (desde la incisión de la piel hasta la finalización del vendaje compresivo), tiempo de isquemia y las complicaciones surgidas en ambos grupos.
En nuestro servicio, los criterios para transfundir son una hemoglobina por debajo de 8,5 g/l con síndrome anémico (cefalea, zumbido de oídos, astenia, anorexia, mareos). El producto a transfundir fue concentrado de hematíes.
Para el análisis se ha utilizado el paquete estadístico SPSS para Windows versión 11.0.1. Se ha empleado como prueba paramétrica la t de Student. Se aceptaron como significativos los valores de p menores o iguales de 0,05.
RESULTADOS
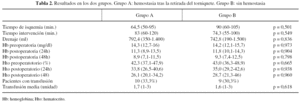
El tiempo de isquemia en el grupo A (con hemostasia) fue 64,5 minutos de media (50-95) y en el grupo B (sin hemostasia) de 90 minutos (60-105) (p = 0,501). El tiempo de intervención (desde la incisión en la piel hasta la aplicación del vendaje compresivo) fue de 83 minutos en el grupo A (60-120) y de 74,3 minutos en el grupo B (55-100) (p = 0,549) (tabla 2).
El volumen medio de sangre recogida en el recipiente de drenaje pasadas 48 horas desde la cirugía en el grupo A fue de 792 ml, con una desviación estándar de 265,7 (rango 250-1.400). En el grupo B fue de 742 ml, desviación estándar de 353,08, (rango 190-1.500), (p = 0,836).
El descenso medio de hemoglobina con respecto a los valores preoperatorios a las 24 horas de la intervención fue de 3,04 mg/dl en el grupo A y 2,4 mg/dl en el grupo B (p = 0,904). A las 48 horas el descenso medio fue de 5,9 mg/dl en el grupo A y 4,9 mg/dl en el grupo B (p = 0,798).
El descenso medio de hematocrito con respecto a los valores preoperatorios a las 24 horas de la intervención fue de 8,53 en el grupo A y de 7,97 en el grupo B (p = 0,938). A las 48 horas el descenso medio fue de 16,2 en el grupo A y 14,3 en el grupo B (p = 0,960).
En el grupo A, 10 (33,3%) pacientes necesitaron transfusión de concentrado de hematíes, y en el grupo B 9 (30,3%). La media de unidades de concentrado de hematíes transfundidos en esos pacientes fue de 1,7 en el grupo A y 1,6 en el grupo B (p = 0,618)
Durante el tiempo de ingreso, en el grupo A se diagnosticó un caso de trombosis venosa profunda con tromboembolismo pulmonar confirmado mediante tomografía axial computarizada (TAC) helicoidal, y otro caso de gran hematoma de la herida quirúrgica que se resolvió con drenaje y curas. En el grupo B hubo un caso con gran hematoma y flictenas con dehiscencia de la herida quirúrgica que precisó tratamiento quirúrgico secundario. No hubo otras complicaciones, como por ejemplo infección superficial o profunda, que pudieran tener relación con el tiempo de isquemia o la calidad del drenaje.
DISCUSIÓN
El uso del torniquete es habitual en la artroplastia de sustitución de rodilla. Un campo sin sangre facilita las maniobras quirúrgicas y la visión de estructuras, y no interfiere con la cementación de los componentes.
Algunos autores11,15,16 recomiendan realizar esta intervención sin isquemia, por las razones expuestas a continuación: disminución de posibles complicaciones vasculares que pueden producirse por daño del endotelio o por estasis sanguíneo, menor posibilidad de lesiones neurológicas, síndromes compartimentales, lesiones cutáneas y musculares. También se han detectado mediante ecocardiografía más émbolos circulantes en el corazón derecho cuando se utiliza el torniquete20. Otras ventajas de no usar el torniquete son las menores complicaciones hemodinámicas generales, menos trombosis venosas profundas y menos infecciones11.
Abdel-Salam y Eyres11 resaltan, como hallazgo frecuente del uso del torniquete, la parálisis nerviosa causada por isquemia o por presión directa. También se han descrito cambios funcionales y microscópicos en el músculo, que pueden explicar, en parte, el retraso en la recuperación después de una artroplastia de rodilla11,17. Con menor frecuencia se presentan complicaciones respiratorias y circulatorias debido a los cambios en el volumen circulatorio asociado a la exanguinación del miembro (15% de incremento) y la hiperemia reactiva tras retirar el torniquete. Esto puede afectar a pacientes con función cardíaca pobre. Se ha demostrado que los cambios de volumen y la consecuente alteración del equilibrio ácido-base en pacientes predispuestos pueden generar edema de pulmón21.
Para Vandenbussche et al17, las pérdidas sanguíneas fueron significativamente mayores en los casos en los que no se usaba torniquete, aunque el número de transfusiones fue similar en ambos grupos. En las 6 primeras horas postoperatorias, el dolor fue significativamente menor en el grupo en el que no se usó torniquete, y obtuvieron más flexión y más rápida en las primeras 36 horas, pero luego fue igual entre ambos grupos a los diez días de la intervención y a los tres meses. Por eso concluyen que el no utilizar torniquete causa mayores pérdidas de sangre y tiene sólo pequeños beneficios en el período postoperatorio temprano.
Como se muestra, existe debate sobre las ventajas e inconvenientes del uso del torniquete. Nosotros lo utilizamos generalmente, pero dudamos de la eficacia de realizar hemostasia o no antes de retirarlo, motivo por el que se diseñó este trabajo.
Según los resultados obtenidos, las pérdidas sanguíneas recogidas en ambos grupos y los requerimientos transfusionales no muestran diferencias estadísticamente significativas (p = 0,836 y p = 0,618 respectivamente). Nos planteamos, pues, si la maniobra de retirar el torniquete y hacer hemostasia inmediata era útil, con el inconveniente de alargar la cirugía.
Los partidarios3,11,18,19 de hacer hemostasia una vez retirado el torniquete afirman que las pérdidas sanguíneas son menores, y que con esta maniobra se puede revisar que no exista sangrado de un vaso mayor. La retirada precoz también puede disminuir el dolor postoperatorio y evitar algunas complicaciones de su uso ya expuestas. Sin embargo, según otros autores1,2,18 no se puede demostrar la utilidad de hacer hemostasia quirúrgica para ahorrar sangrado en una prótesis total de rodilla. La ventaja es detectar un sangrado mayor, pero Lotke et al4 no encontraron ninguna lesión de vasos mayores en 1.500 prótesis de rodillas implantadas. Rand22 publicó 3 complicaciones vasculares en 9.022 pacientes de la Clínica Mayo, las cuáles se relacionaban con enfermedad arterioesclerótica previa y no con trauma intraoperatorio. Ortiz-Carrellán et al19 recomiendan liberar la isquemia a la que se somete el miembro antes del cierre definitivo, realizando hemostasia de los vasos que se hayan lesionado, con el fin de prevenir la formación de pseudoaneurisma de la arteria geniculada inferolateral, siendo cuidadosos en la meniscectomía externa. Como podemos apreciar, estas complicaciones son extremadamente raras e infrecuentes, y en nuestra opinión no autorizan una retirada del manguito por sistema.
No hemos obtenido mayores complicaciones con la retirada del manguito después del cierre de la herida. La hiperemia reactiva después de retirar el torniquete causa un aumento del 10% del diámetro del miembro3. Con un vendaje elástico aplicado se aumenta la presión de los tejidos hasta que ocurre el taponamiento. Hemos disminuido el tiempo quirúrgico y los resultados obtenidos en ambos grupos son similares a los obtenidos por otros autores1,2,18. Hemos comprobado la dificultad de identificar el sangrado para cauterizar los vasos, ya que existe un pronunciado aumento de la actividad fibrinolítica en el primer momento después de retirar el torniquete.
Se conoce que hay muchos errores en la estimación del verdadero sangrado puesto que no se contabiliza la extravasación de sangre a los tejidos, el campo y los apósitos manchados, sin embargo, se acepta en la literatura que el drenaje es un buen predictor de la pérdida sanguínea4,17, aunque se estima que sólo recoge un tercio de la pérdida sanguínea total.
En conclusión, podemos decir que la retirada del manguito de isquemia para hacer hemostasia no disminuye las pérdidas sanguíneas y requerimientos transfusionales, y que la única y objetiva indicación para hacerlo es la sospecha de que se haya producido una lesión de un vaso mayor, eventualidad extremadamente rara según lo publicado.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.