La infección es la peor complicación posible de la artroplastia total de rodilla. Su incidencia es de un 2%-3%, aunque puede duplicarse en los casos de cirugía de revisión, pudiendo alcanzar porcentajes del 15%-25% con el uso de implantes constreñidos o en bisagra1. El tratamiento de una artroplastia total de rodilla infectada genera un consumo de recursos hospitalarios 3 ó 4 veces mayor que el de una artroplastia primaria, y 2 veces mayor que el de una revisión aséptica2. El objetivo del tratamiento en una artroplastia total de rodilla infectada es erradicar la infección, preservando la función de la extremidad. El tratamiento debe ser multidisciplinario, siendo precisas una amplia experiencia y unidad de criterios para no comprometer el resultado final. Las opciones de tratamiento incluyen: desbridamiento precoz con retención protésica, recambio en un tiempo y en dos tiempos quirúrgicos, utilizando espaciadores articulados cargados con antibiótico en el tiempo entre las cirugías.
Los espaciadores han evolucionado desde sencillos diseños monobloque de cemento acrílico hasta otros articulados más complejos y caros con diferentes grados de constreñimiento. Estos pueden estar constituidos sólo por cemento, o incorporar en su estructura metal y plástico. Debido a su elevado coste y a la inclusión de elementos metálicos en una articulación séptica, su uso no se ha generalizado, y muchos cirujanos han desarrollado sus propios sistemas de fabricación de espaciadores articulados3,4. Se analiza en este trabajo la utilidad de los espaciadores articulados de cemento conformados manualmente, para el tratamiento en dos tiempos de la artroplastia total de rodilla infectada, comparando dos grupos de enfermos tratados mediante reimplantación en dos tiempos. En el primero se utilizaron espaciadores monobloque y no se autorizó la movilidad entre cirugías, y en el segundo se utilizó un espaciador articulado conformado a mano y se autorizó la movilidad controlada entre las cirugías. También se comparan los resultados finales obtenidos en los pacientes reimplantados con prótesis constreñidas y los reimplantados con prótesis no constreñidas.
MATERIAL Y MÉTODO
Se evalúan 28 pacientes diagnosticados de infección hematógena o tardía de prótesis total de rodilla, tratados en el Hospital Gregorio Marañón entre el año 1996 y junio de 2003. Los criterios de confirmación de una infección tardía se detallan en la tabla 1. Todos los pacientes fueron evaluados de forma retrospectiva.
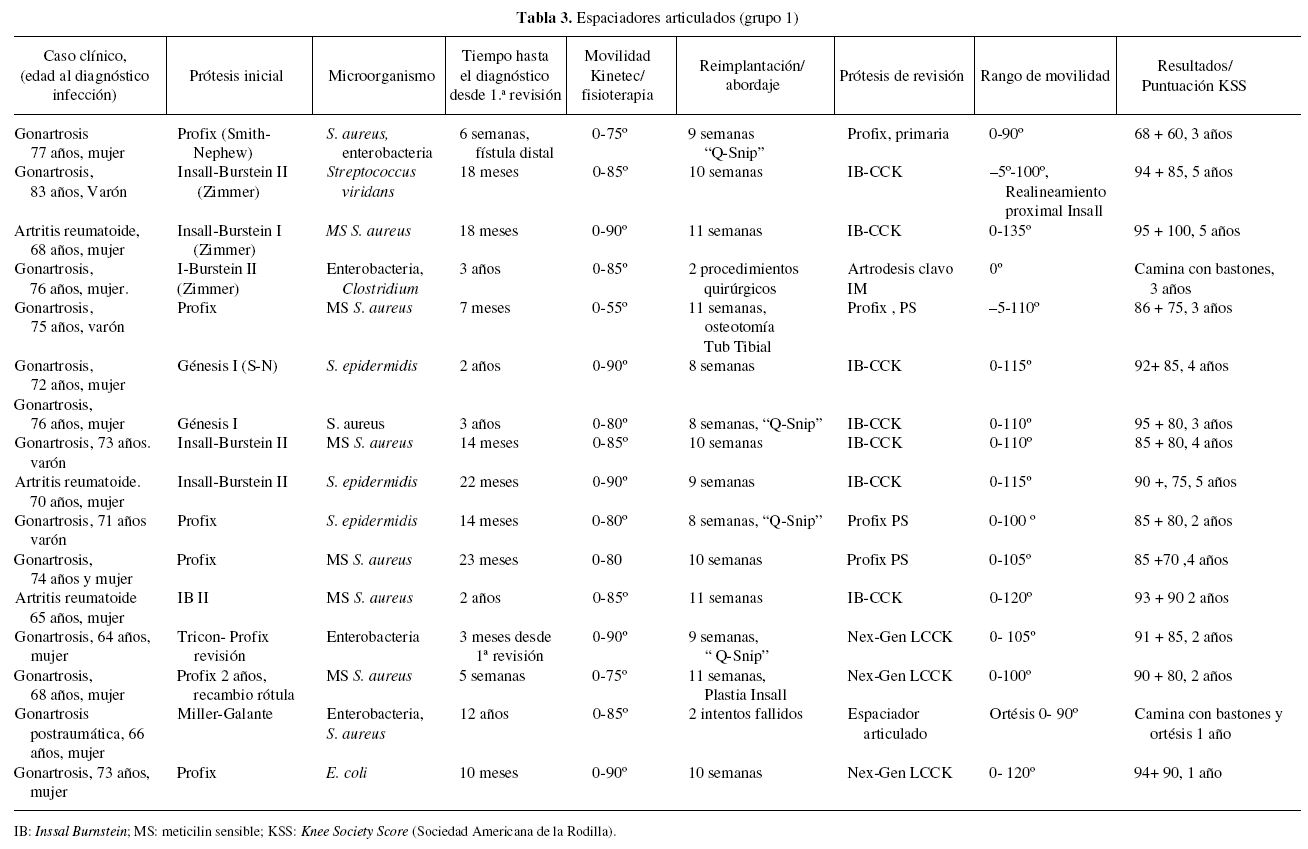
Doce pacientes (grupo 2) (tabla 2) tratados mediante una revisión en dos tiempos, utilizando un espaciador monobloque entre las cirugías, fueron elegidos aleatoriamente. Estos pacientes pertenecían a series previas diagnosticadas y tratadas en nuestro hospital, antes de la utilización del espaciador articulado conformado manualmente. En la primera operación se tomaban varias muestras, no protocolizadas, para microbiología y anatomía patológica y el tratamiento antibiótico se modificaba o instauraba en función de los cultivos y antibiogramas de las mismas. En este grupo el espaciador de cemento consistió en un bloque más o menos rectangular de cemento colocado en la rodilla bajo distracción manual. Los pacientes fueron autorizados a realizar ejercicios isométricos de cuádriceps, así como una flexión ocasional de la rodilla, con la pierna intervenida apoyada sobre la cama, nunca superior a 30°. Se les permitió caminar con apoyo parcial y la ayuda de bastones y una ortesis en extensión. Antes de la segunda cirugía se realizaba una artrocentesis, y no se utilizaron las muestras para anatomía patológica, «en fresco», como guía intraoperatoria para decidir la reimplantación o no.
Dieciséis pacientes (grupo 1) (tabla 3) fueron tratados mediante revisión en dos tiempos con espaciador de cemento articulado conformado manualmente. En el grupo de espaciadores articulados se conformó intraoperatoriamente cada uno de los componentes según la técnica que se describe posteriormente, y se comenzó con un programa de movilización pasiva con la ayuda de un Kinetec® y fisioterapia asistida. También se permitió a estos pacientes caminar con apoyo parcial con una ortesis en extensión y con la ayuda de bastones.
Cada cirujano decidió el implante a utilizar durante la reimplantación en función de la valoración preoperatoria y su criterio personal.
En el momento actual aplicamos el siguiente protocolo en los pacientes con una infección tardía, tras una artroplastia total de rodilla, que sean candidatos a una revisión en dos tiempos:
Primer tiempo
En el primer tiempo se extrae la prótesis y se realiza un desbridamiento del tejido periarticular (sinovial, cemento y zonas de hueso desvitalizado), intentando preservar la mayor cantidad de masa ósea. Tomamos de forma protocolizada muestras (tabla 4) para cultivo y anatomía patológica del líquido articular, del tejido capsular, de la interfaz hueso-prótesis de ambos componentes y de tejido patológico (de granulación si lo hubiera), incluyendo muestras intraoperatorias para anatomía patológica en fresco, y que nos permitan establecer «criterios definitivos de infección» (tabla 1). Se debe tomar cada muestra con distinto instrumental, y los cultivos se harán en medios convencionales y caldo enriquecido. El valor predictivo positivo aumenta con el número de muestras obtenidas5. No dispusimos de técnicas de sonificación protésica6 ni técnicas de biología molecular7, que podrían haber aumentado la rentabilidad diagnóstica de las muestras quirúrgicas frente a los cultivos, aunque también se asocian a dificultades de interpretación diagnóstica. En el momento actual tomamos muestras para biología molecular para determinar prospectivamente su rentabilidad en nuestros pacientes, pero no se hizo en ningún paciente de la serie.
El espaciador articulado
Tanto el componente femoral distal como el componente tibial proximal del espaciador se conforman manualmente, modelando el cemento en la fase pastosa para evitar una excesiva interdigitación en el hueso remanente y facilitar su posterior retirada en el momento de la reimplantación.
Se añade a cada bolsa de cemento antibiótico en polvo, en función de los cultivos y antibiogramas previos, siendo la dosis máxima de un 5% a un 10% de la masa de cemento, lo que supone de 2 a 4 g del antibiótico elegido por cada bolsa de cemento de 40 g. No utilizamos moldes prefabricados, por lo que podemos emplear esta técnica en cualquier medio quirúrgico sin instrumental específico.
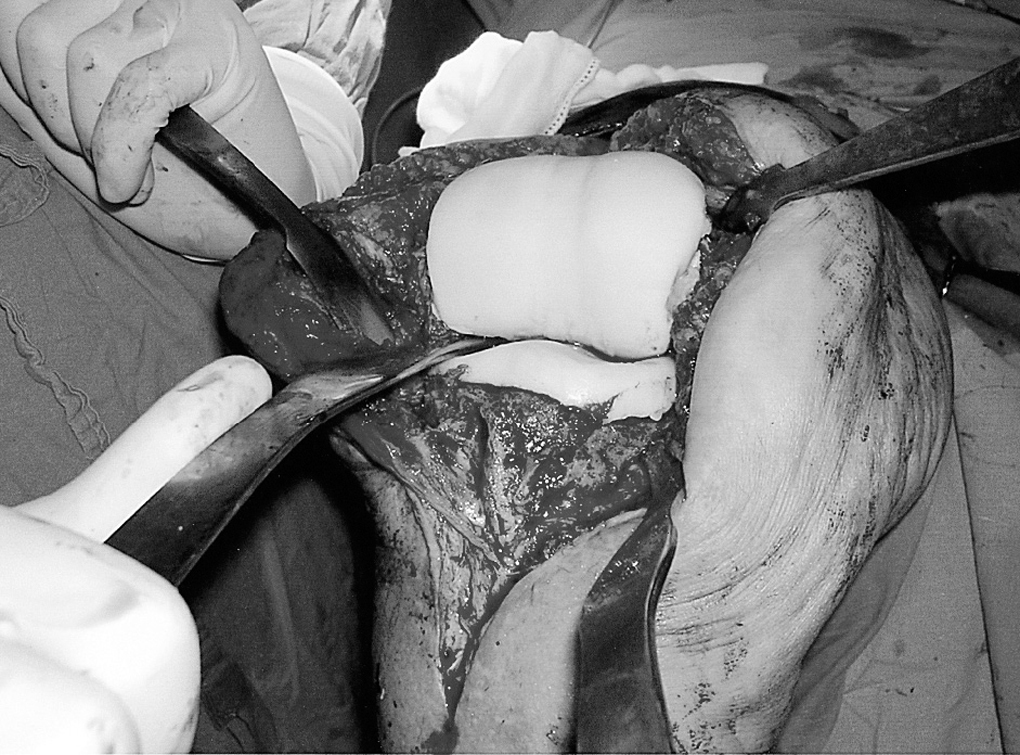
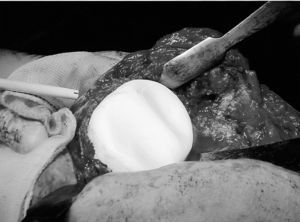
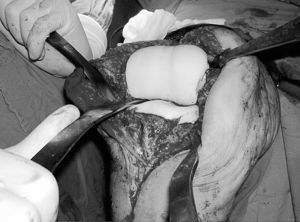
Se prepara primero el componente del hueso que presenta un defecto óseo menor, para intentar no desplazar el nivel de la interlínea articular original. Al componente tibial se le añade un vástago de cemento para minimizar su movilización y la pérdida ósea secundaria. Se crean dos pequeños surcos con el dedo o con la parte curva de un retractor de Hohmann sobre el componente tibial, intentando incrementar la congruencia del espaciador y disminuir la inestabilidad de la rodilla entre las operaciones (fig. 1). Se deja una cresta central orientada según la rotación predeterminada (fig. 2) para aumentar la estabilidad y la congruencia con el surco femoral y la escotadura intercondílea. Los bordes del componente tibial se moldean con la superficie de un periostotomo curvo, previa escisión del exceso de cemento.
Figura 1.Surcos y cresta del componente tibial.
Figura 2. Línea femoral para orientar la rotación de los componentes.
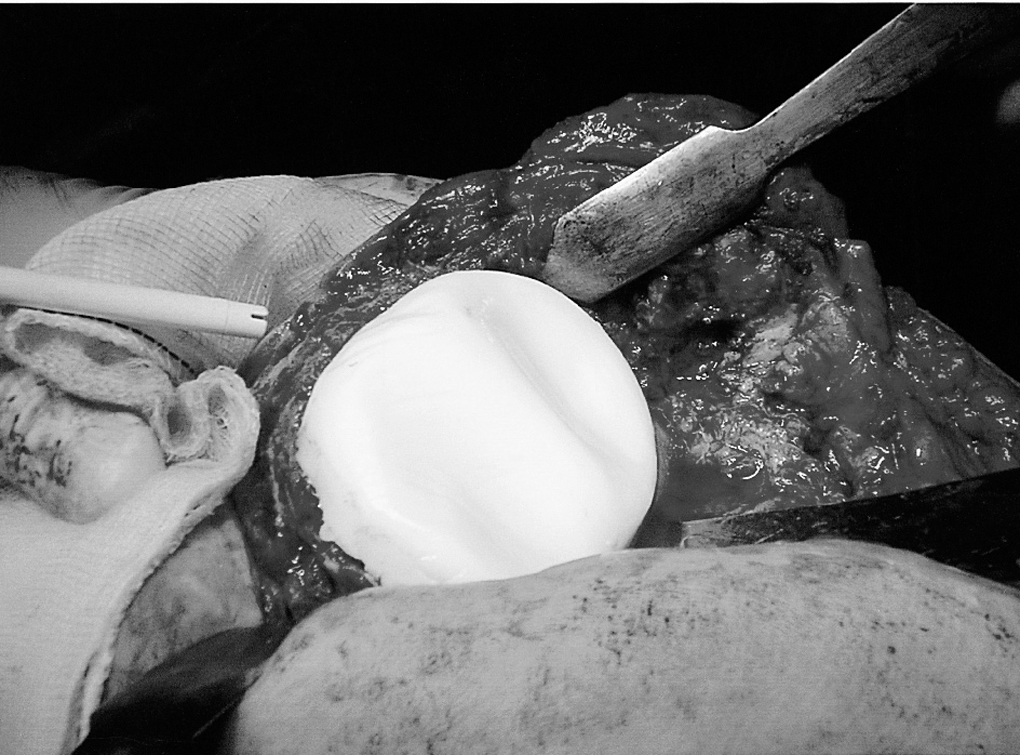
El componte femoral se prepara con 1 ó 2 bolsas de cemento cargadas con antibiótico. Un molde rudimentario con forma de «C» se moldea sobre la palma de la mano, y se coloca sobre el remanente femoral con la rodilla en flexión. Es importante despegar los cóndilos posteriores para prolongar los brazos de la «C» y evitar movilizaciones o luxaciones posteriores del espaciador femoral (figs. 3A y 3B). Con un retractor apoyado en la tibia y en la parte posterior de los cóndilos se levanta el fémur para permitir el acceso y modelado de estos (fig. 4). Puede ser necesario que un cirujano levante el fémur traccionando del muslo. La parte posterior de los cóndilos se conforma utilizando un escoplo curvo, prolongando el espaciador posteriormente. Las zonas anterior y posterior pueden alisarse utilizando un polietileno tibial, de prueba, estéril4, pero esta técnica requiere abrir y reesterilizar un instrumental de prótesis, por lo que nosotros intentamos hacerlo con ayuda del escoplo curvo. La escotadura intercondílea se crea con la parte curva del retractor de Hohmann, y se prolonga anteriormente hacia el surco troclear. Es importante determinar la correcta rotación entre los surcos y crestas de los componentes para aumentar la estabilidad y evitar bloqueos o luxaciones del espaciador. El exceso de cemento de la parte anterior, lateral y posterior se retira o recorta con la ayuda del escoplo o de la hoja de bisturí.
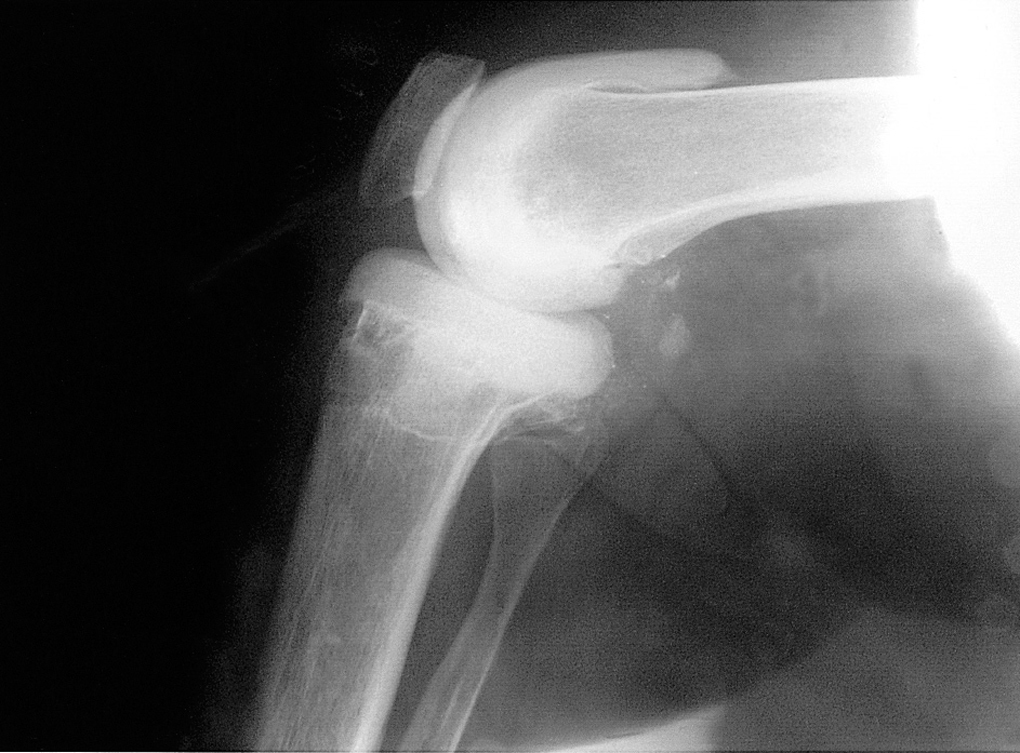
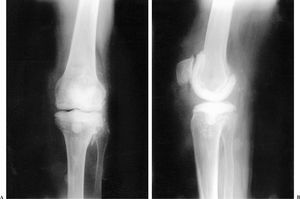
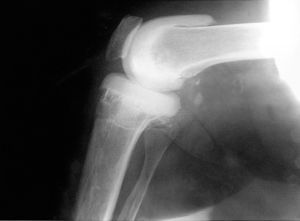
Figura 3. Se aprecia la congruencia en la radiografía anteroposterior (A) y el componente femoral con forma de «C», prolongando la parte posterior para prevenir desplazamientos secundarios en la radiografía lateral (B).
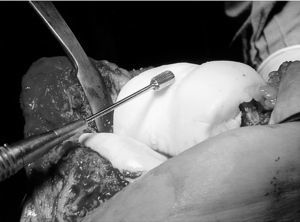
Figura 4. Retractor apoyado en el componente tibial para levantar el componente femoral y completar el modelado de los cóndilos posteriores y de la escotadura intercondílea.
En casos de defectos segmentarios, nosotros preferimos añadir cemento directamente sobre el hueso deficitario y moldearlo con ayuda del escoplo, guiándonos por el nivel del componente del hueso con menor defecto para restituir la altura de la nueva superficie articular.
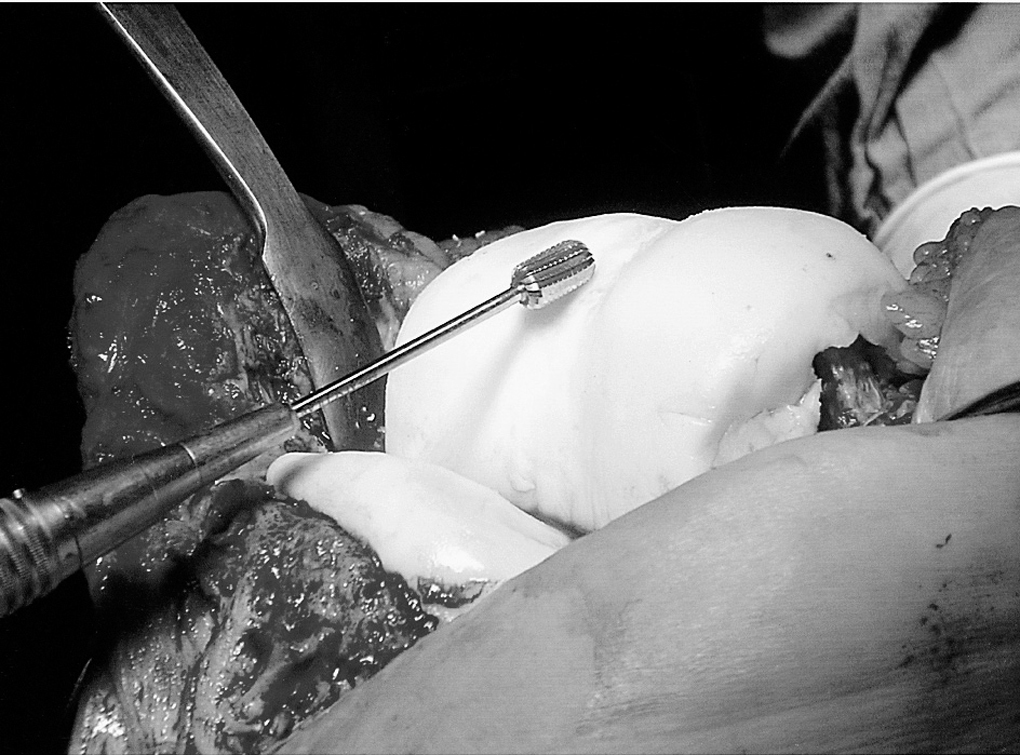
El espaciador femoral se prolonga proximalmente para mantener el espacio patelofemoral (fig. 5), creando un pequeño surco troclear con el dedo o con la parte curva de un retractor de Hohmann para crear una adecuada congruencia patelofemoral. Finalmente, realizamos una remodelación de los surcos y zonas prominentes o incongruentes con fresas motorizadas de alta velocidad (fig. 6). Es preferible una ligera laxitud a una excesiva tensión, pues el principal objetivo es evitar retracciones del mecanismo extensor y las estructuras capsulares mediante ejercicios de flexoextensión (figs. 7A y 7B).
Figura 5. El espaciador femoral se prolonga proximalmente.
Figura 6. Remodelado final de surcos, escotadura troclear y zonas prominentes con fresas de alta velocidad.
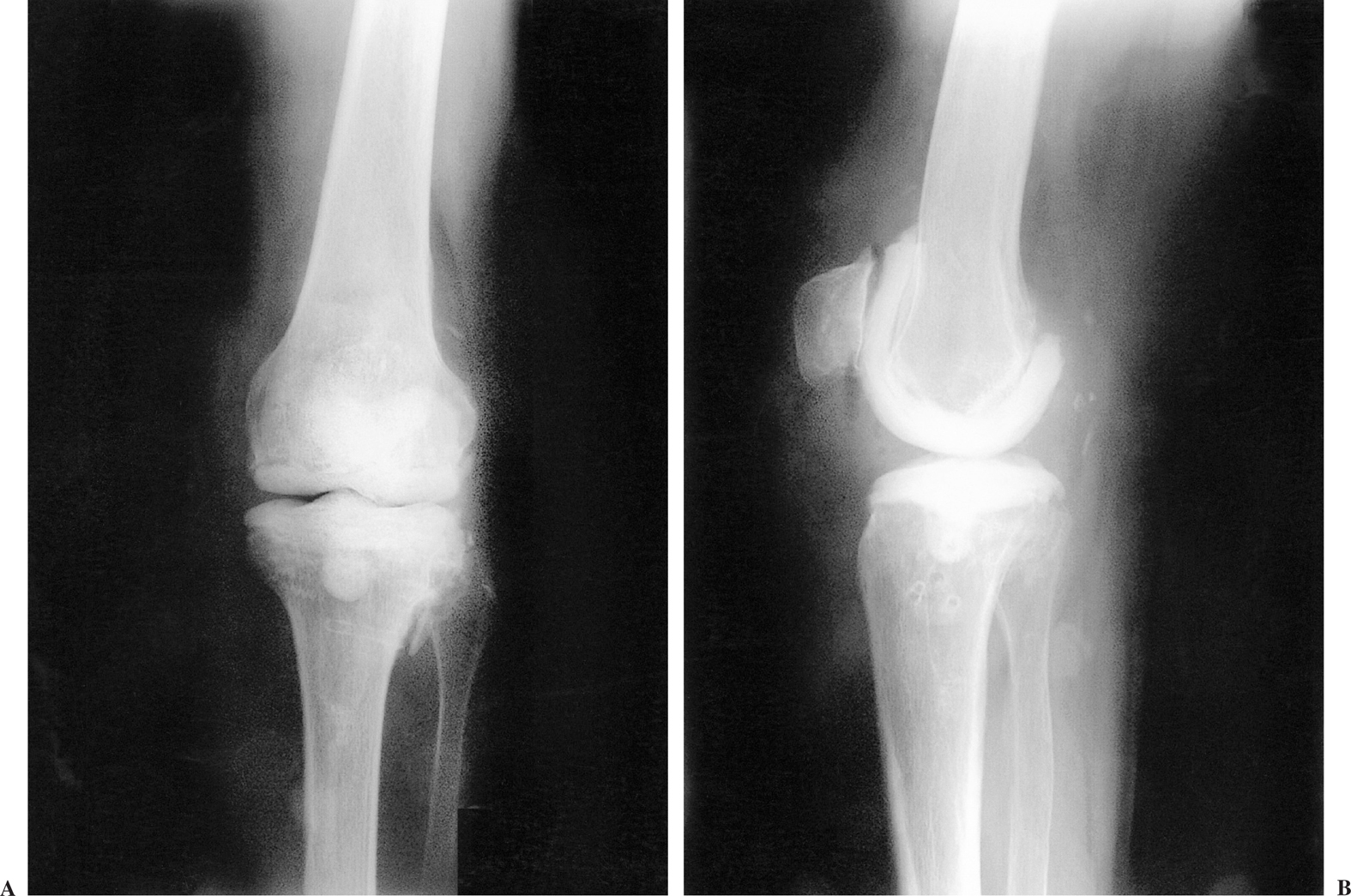
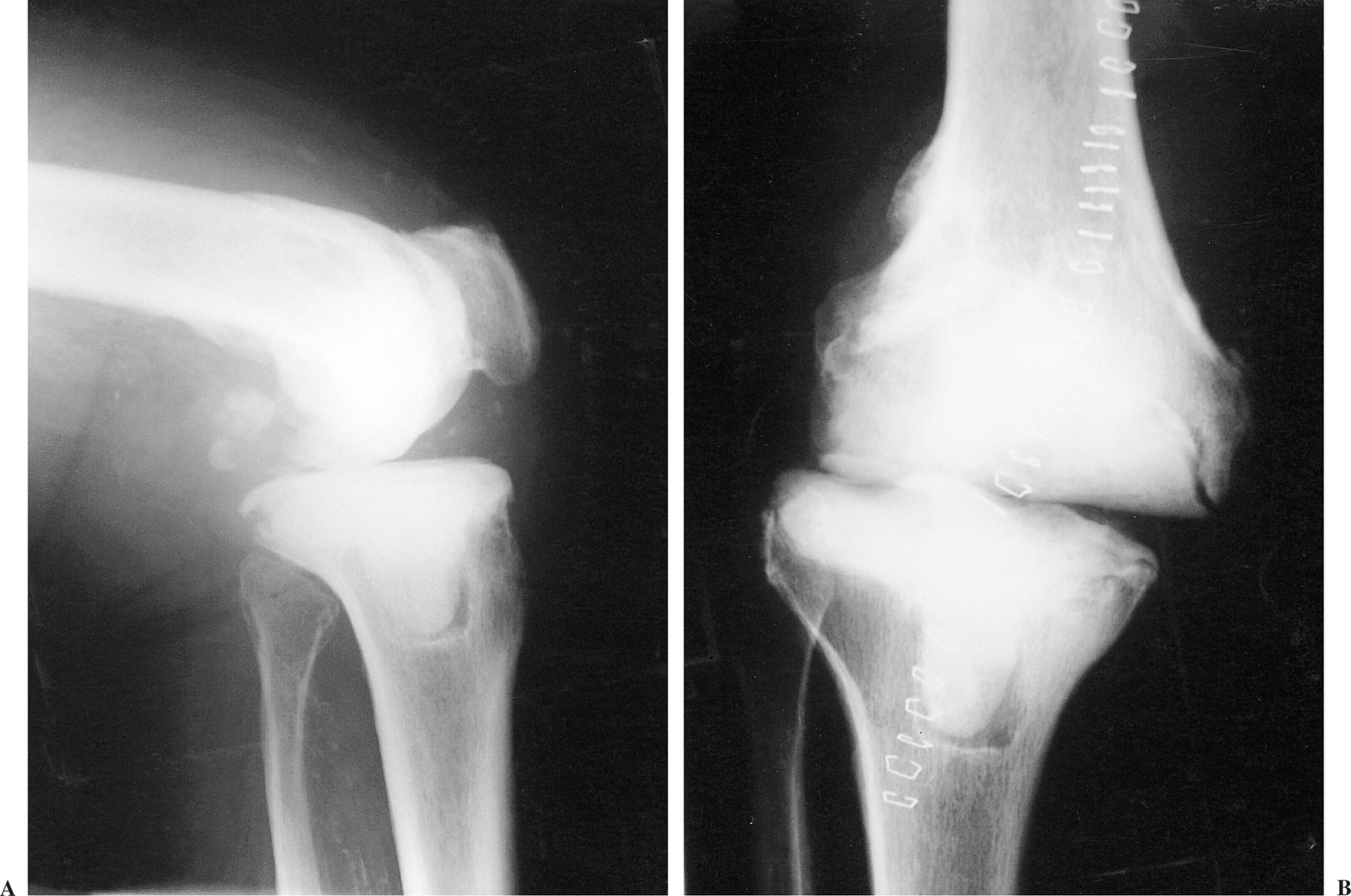
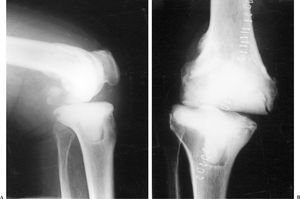
Figuras 7. Defecto segmentario reconstruido con el espaciador. Se aprecia una discreta laxitud e inestabilidad, que sin embargo puede facilitar la movilidad entre operaciones (A) Radiografía lateral. (B) Radiografía anteroposterior.
En el postoperatorio inmediato (primeras 24 horas) se inicia tratamiento con artromotor o Kinetec®, progresando lentamente y sin superar nunca los 90° 8,9, para prevenir subluxaciones o bloqueos del espaciador. Se autorizan ejercicios isométricos y de flexo-extensión en la cama, con el talón apoyado, o de flexión libre, asistidos por el fisioterapeuta o un familiar, hasta los 90°.
Se permite el apoyo parcial con bastones y ortesis en extensión desde el cuarto o quinto día del postoperatorio, cuando el paciente demuestre fuerza en el cuádriceps y haya disminuido la aprensión por los resaltes o la inestabilidad articular. Se puede utilizar una ortesis articulada con estabilización varo-valgo, pero encarecería el procedimiento.
El servicio de microbiología inicia el tratamiento antibiótico parenteral en el postoperatorio inmediato, en función de los cultivos y antibiogramas previos, o de forma empírica en los casos con «criterios de probabilidad o posibilidad» (tabla 1), hasta obtener los resultados de las muestras intraoperatorias y tener «criterios de confirmación diagnóstica». Una vez que el paciente camina, y se le ha instaurado el tratamiento definitivo, es dado de alta con tratamiento antibiótico parenteral u oral o con hospitalización a domicilio, si es preciso.
Segundo tiempo
En función de la agresividad del microorganismo, del estado del paciente, de su enfermedad de base, de sus condiciones sociales y asistencia familiar, se puede optar por:
1) Realizar un período de lavado de 15 días sin antibiótico, tomar nuevos cultivos mediante artrocentesis y reintervenir un mes después del final de la antibioterapia.
2) Hacer la reimplantación guiándonos por la anatomía patológica de las muestras «en fresco» intraoperatorias10, 11.
En los pacientes con el espaciador monobloque, no se realizó el estudio de las muestras de la anatomía patológica obtenidas «en fresco» y el procedimiento empleado era el cultivo previo a la reimplantación. En el grupo 1 se analizaron muestras de anatomía patológica intraoperatoria. En la reimplantación, el examen en fresco constituye un predictor fiable de infección activa. Establecemos el punto de corte en más de 5 polimorfonucleares (PMN) por campo, porque se relaciona bien con el crecimiento bacteriano. Un índice de 5 PMN (PMN intactos alrededor de tejido viable) por campo de alta resolución tiene u na sensibilidad del 84%, una especifidad del 96%, un valor predictivo positivo del 70%, que se incrementa al 89% cuando el corte se hace con 10 PMN/campo de alta resolución10, y un valor predictivo negativo del 98%. Los pacientes con artritis reumatoide o enfermedades inflamatorias deben ser excluidos de esta guía. El cirujano ha de ser selectivo en la toma de muestras para no confundir al patólogo. Se deben enviar 2-4 muestras de 1-2 cm2 de los lechos óseos tibial y femoral o del tejido inflamatorio.
Se utiliza la escala de valoración de la Sociedad Americana de Rodilla (KSS) y especificamos el arco de movilidad para evaluar los resultados globales y la aportación de nuestro método actual.
RESULTADOS
Grupo 1 (tabla 3)
La reimplantación se realizó con éxito en 14 de los 16 casos (87,5%). En un paciente, tras múltiples desbridamientos quirúrgicos, se optó por la artrodesis debido a la debilidad del cuádriceps y la incapacidad con el espaciador en el tiempo entre cirugías. Este paciente alcanzó 85° de flexión en la primera semana tras el primer tiempo quirúrgico con el espaciador. Otra paciente con múltiples enfermedades sistémicas y un defecto segmentario no pudo ser reimplantada por persistir, tras dos intentos de reimplantación, infiltrado inflamatorio agudo en la anatomía intraoperatoria. En esta paciente no llegó a suspenderse la antibioterapia y los cultivos fueron negativos (se interpretó como un enmascaramiento de los mismos, con buena respuesta con la pauta de antibióticos en curso) por lo que se colocó un nuevo espaciador articulado y se prolongó el tratamiento antibiótico por vía oral durante tres meses. Un año después camina con ayuda de dos muletas, con una ortesis articulada con bloqueo de la flexión a 90° y ha rechazado una nueva cirugía.
El paciente que presentó el peor arco de movilidad entre las cirugías (0-55°), precisó de una osteotomía tibial ampliada, según la técnica de Whiteside, para prevenir avulsiones de la tuberosidad tibial anterior12,13, y en otros 4 casos se asoció una sección del recto femoral.
En el tiempo transcurrido entre las cirugías, 15 de los 16 pacientes tratados con espaciador articulado presentaban un arco de movilidad, con el Kinetec o pasivamente (por gravedad), igual o superior a 75°, caminaban con ortesis y bastones y fueron dados de alta hospitalaria entre las operaciones.
Tras la reimplantación, la puntuación promedia de la KSS fue de 88,6 puntos para la clínica (rango 68-95) y de 80,25 para la función (rango de 60-100).
La movilidad promedio fue de 109° (90°-135°). Un paciente, al que se le realizó una osteotomía de la tuberosidad tibial, presentó un déficit de extensión activa de 5°. Otros dos pacientes requirieron un realineamiento proximal rotuliano con técnica de Insall y pateloplastia, por incongruencia patelofemoral e insuficiente remanente óseo para la protetización rotuliana. En el primero, el procedimiento se realizó en la reimplantación y su balance final de movimiento fue de 5O de extensión a 100° de flexión. En otra paciente reintervenida para protetización rotuliana secundaria, por una prótesis dolorosa, se diagnóstico una infección 5 semanas después del segundo procedimiento quirúrgico. En la reintervención se observó una dehiscencia del cierre del mecanismo extensor, y se le realizó la plastia según Insall tras la colocación del espaciador articulado. Se limitó la progresión con el Kinetec a 75°.
Los mayores rangos de movilidad se obtuvieron en los 10 casos revisados con prótesis constreñidas (I.Burstein II-CCK y Nex-Gen LCCK, Zimmer®, Barcelona, España). El peor rango de movilidad se obtuvo en un caso diagnosticado al mes y medio de la operación, y reimplantado con una prótesis no estabilizada posterior (Profix, Smith-Nephew®, Barcelona, España). En 6 de los 12 casos el seguimiento es superior a 4 años, en 4 superior a 3 años, en otros 4 a 2 años y en 2 de 1 año.
No ha habido recidivas de la infección, manteniéndose estables las puntaciones de la KSS desde los 6 meses de la cirugía. Los resultados fueron excelentes (85-100 puntos) o buenos (70-84 puntos) en 13 pacientes (81,25% del total de la serie y 93% de los casos reimplantados con éxito), y regulares (60-69) o malos (menos de 60) en 3 pacientes (18,75% del total de la serie, incluidos los no reimplantados).
Grupo 2 (tabla 2)
La artrodesis fue el tratamiento final en 3 de los 12 pacientes de este grupo (25%): en 2 debido a una rigidez articular intensa y en otro debido a una avulsión del aparato extensor. En otro paciente que presentaba problemas médicos asociados, tras muchos meses sin caminar, se optó como tratamiento final por una artroplastia de resección. La reimplantación se realizó con éxito en el 66,7% de los pacientes.
En 7 pacientes se realizó un abordaje ampliado en la reimplantación: en 2 una osteotomía tibial, 2 plastias o rebatimiento del cuádriceps (quadriceps turndown) y otros 3 pacientes necesitaron una sección del recto femoral (rectus snip). Los pacientes a los que se realizó la plastia de cuádriceps presentaban un déficit de extensión de 10O-15°, mientras que en otros 3 pacientes existía un déficit de extensión menor de 10°. En todos ellos se realizaron abordajes ampliados.
En 4 casos la reimplantación se realizó con una prótesis estabilizada posterior, y en otros 4 se utilizaron prótesis constreñidas (I. Burstein II-CCK. Zimmer, Barcelona, España).
En la evaluación final, la puntuación, según la escala de la KSS aplicada a los 8 casos en los que se pudo reimplantar con éxito, fue de 71,7 puntos para la evaluación clínica (58-90) y 63,1 para la función (40-80). El rango promedio de movilidad tras la reimplantación fue de 82º (70°-100º), siendo inferior a 90º en el 50% de estos pacientes. Los resultados se consideraron buenos en el 50% de los casos y regulares o malos en el otro 50% (tabla 2).
No se obtuvieron excelentes resultados y todos los buenos resultados se asociaron a reimplantaciones con diseños constreñidos.
El análisis estadístico se realizó utilizando el programa SPSS en su versión 10.0.
El porcentaje de pacientes reimplantados con éxito fue de un 87,5% en el grupo con espaciador articulado y de un 66,7% en el segundo grupo. La muestra no es lo suficientemente grande, al ser una variable cualitativa (reimplantación: sí o no), para que estas diferencias resulten estadísticamente significativas. En el primer grupo un 36% de los pacientes reimplantados con éxito precisó de un abordaje ampliado (incluyendo la sección del recto femoral), comparado con el 87% en el grupo del espaciador monobloque. Un 14,2% de los pacientes reimplantados del primer grupo tienen un déficit de extensión, frente al 62% de los pacientes del segundo grupo. Relacionamos esta diferencia con la necesidad de abordajes ampliados en el grupo en el que se utilizaron espaciadores monobloque. Estas diferencias en el número de abordajes ampliados y en el déficit de extensión resultaron estadísticamente significativas (p < 0,05), pese a ser variables cualitativas. Las variables flexión máxima, rango de movilidad, puntuación clínica y funcional, eran todas estadísticamente significativas (p < 0,05) entre ambos grupos (tablas 5 y 6).
Se analiza también la influencia del tipo de prótesis utilizada durante la reimplantación en los parámetros de rango de movilidad, flexión máxima y puntuación clínica-funcional. Todos los parámetros eran mejores y estadísticamente significativos (p < 0,05) para las prótesis constreñidas. Sin embargo, en 4 casos de cada grupo, la posición de uno de los componentes, su tamaño, o el tamaño del vástago intramedular fue considerado subóptimo o pequeño, debido a la falta de compatibilidad entre diferentes tamaños femorales y tibiales y a la falta de vástagos lateralizados con los modelos más antiguos (IB-CCK). No se obtuvieron diferencias significativas en el análisis de los diferentes microorganismos.
DISCUSIÓN
Los objetivos del tratamiento de la infección de una prótesis total de rodilla son la erradicación de la infección y la preservación de la función de la rodilla.
El cirujano puede comprometer el resultado final en tres fases principales: a) desbridamiento inicial, b) el protocolo de tratamiento y el tipo de espaciador utilizado entre operaciones y c) la técnica y el diseño protésico elegidos para la reimplantación.
Se ha postulado que el principal factor en la recidiva de la infección es la calidad y lo exhaustivo del desbridamiento inicial14; sin embargo, factores relacionados con el huésped o la agresividad del microorganismo pueden ser los principales determinantes de nuestro tratamiento y del resultado final15. En nuestros pacientes no podemos atribuir a la técnica de desbridamiento diferencias en el control de la infección. El protocolo de tratamiento es también determinante del pronóstico final.
El desbridamiento precoz con retención protésica se reserva para casos de diagnóstico precoz, sin aflojamiento y sin existencia de osteítis, que representa una contraindicación para este tipo de tratamiento. Los mejores resultados se comunican en pacientes tratados en las primeras 48 horas desde el inicio de los síntomas. La presencia del Staphyilococcus aureus como agente infeccioso supone un factor de mal pronóstico para este tratamiento, con un 70% de fallos a los 2 años16,17.
La reimplantación en una fase ha tenido éxito en pequeñas series o casos seleccionados18,19. El porcentaje de éxitos es menor que con el tratamiento en dos fases y se reserva para pacientes ancianos, con problemas médicos y esperanza de vida limitada. El microorganismo ha de ser poco virulento (como son los grampositivos sensibles a meticilina), en un paciente inmunocompetente, preferiblemente con el implante aflojado, infección aguda y con ausencia de fistulización. Algunos autores creen que esta técnica sólo debería ser realizada por cirujanos expertos20.
Cuando se trata de un paciente inmunocompetente o se realiza un diagnóstico tardío de infección, los mejores resultados se obtienen con el recambio en dos tiempos21,22, que incluye: retirada de todos los componentes, inserción de un espaciador temporal articulado cargado con antibióticos, seguido de un tratamiento antibiótico intravenoso durante 6 semanas y reimplantación diferida de una nueva prótesis utilizando cemento cargado de antibiótico para la fijación de los componentes. Formulada inicialmente por J. Insall en 1983, la reimplantación en dos tiempos obtiene porcentajes de éxito entre un 80% y un 100% de los casos. En 1990 Windsor e Insall23 publicaron los resultados a largo plazo de su primera comunicación y desde entonces se admitió la reimplantación en dos tiempos como el tratamiento de elección en la infección tras artroplastia total de rodilla.
El procedimiento original tenía un 20% de resultados regulares o malos24. Estos resultados fueron directamente relacionados con la incapacidad funcional entre los tiempos quirúrgicos, que producía una retracción del mecanismo extensor y de las partes blandas, junto con atrofia, rigidez y pérdida de hueso y con la necesidad de realizar abordajes ampliados en la reintervención.
El uso de espaciadores articulados fue comunicado por Cohen en 198825, representando el primer intento de disminuir las complicaciones debidas a la incapacidad funcional entre las cirugías.
Un año más tarde, Lotke et al26 introdujeron el concepto del espaciador de cemento cargado de antibióticos y en 1992 aparecieron algunos sistemas preconformados (PROSTALAC®)8. Desde entonces, la complejidad y coste de los espaciadores se han ido incrementando, existiendo una gran oferta de productos que van desde moldes preconformados para cemento, a espaciadores modulares de cemento con superficies de plástico y metal, con diversos grados de constreñimiento13,27. Otros autores han descrito modificaciones para hacer más simples y baratos los espaciadores articulados. Tanto los espaciadores articulados conformados manualmente como los sistemas preconformados presentan ventajas: evitan la retracción de partes blandas y del mecanismo extensor28, se pueden añadir altas dosis de antibióticos en el tiempo entre las cirugías, preservan la masa ósea mejor que los espaciadores monobloque29, reducen la necesidad de abordajes ampliados en la reintervención30 y aumentan el porcentaje de éxitos.
Además, permiten una mayor movilidad controlada de la articulación y el apoyo parcial con ortesis supletoria facilitando la descarga hospitalaria, con una función aceptable en el tiempo entre las cirugías. La principal ventaja del sistema de espaciador articulado PROSTALAC®, es la excelente tolerancia y función del paciente entre las cirugías, debido a la alta congruencia articular y la reducida fricción. Sus precios oscilan desde los 1.300 euros de los más sencillos (sólo de cemento) hasta más de 2.000 euros en aquellos espaciadores elaborados de cemento, polietileno y metal.
Entre las teóricas desventajas figuran, además del precio, la presencia de superficies metálicas y de plástico que podrían facilitar el crecimiento bacteriano9. Pese a sus ventajas potenciales o probablemente debido al riesgo de crecimiento bacteriano y a su elevado precio, el uso de estos sistemas preconformados no se ha generalizado y otros autores4,9,27 han desarrollado modificaciones para minimizar las desventajas de los espaciadores conformados manualmente, adaptándolos a sus posibilidades técnicas y económicas. No existe ningún trabajo que compare ambos tipos de espaciador articulado, por lo que se desconoce el impacto real de sus ventajas teóricas. El espaciador articulado de cemento conformado a mano es un método barato, que mantiene casi todas las ventajas de los sistemas más complejos PROSTALAC® 3, 4.
Los pacientes pueden caminar con una ortesis, articulada o en extensión, y apoyo parcial. Se les permite una movilidad pasiva con Kinetec® o activa asistida, no incluye componentes metálicos en un medio infectado y facilitan el abordaje y el equilibrado de partes blandas durante la reimplantación.
La posibilidad de añadir dosis altas de antibiótico es importante. Se ha comprobado que los niveles intraarticulares de antibióticos con este tratamiento son superiores a los obtenidos sólo con antibióticos parenterales31 y además se pretende que el «punto de ruptura de sensibilidad» (nivel de antibiótico que establece el límite entre la susceptibilidad bacteriana o el desarrollo de resistencias) se mantenga para el antibiótico elegido.
Se ha determinado que la máxima cantidad de antibiótico que se puede añadir sin modificar sus propiedades corresponde a un 5% de la masa del cemento25. Este límite es útil para la fase de reimplantación, pero la mayoría de los autores utilizan dosis mucho mayores en la fase intermedia, puesto que su uso previsto es inferior a 12 semanas, tiempo insuficiente para que el aumento de la fragilidad del cemento tenga repercusión clínica25,31.
Nuestros pacientes fueron tratados con espaciadores conformados manualmente utilizando dos o tres bolsas de cemento (coste de 70 euros por bolsa) y aña diendo dosis extra de antibiótico en función del antibiograma previo. Se trataron con este sistema defectos cavitarios y segmentarios importantes, moldeándolos a demanda intraoperatoriamente. Su principal desventaja es la inestabilidad, que obliga a caminar con una ortesis en extensión o una articulada, aunque esto encarecería el coste total del procedimiento. Un cierto grado de inestabilidad es preferible a un exceso de tensión, pues en este caso la irregularidad de las superficies limitaría la movilidad. También provocan cierta aprensión y discapacidad, por los crujidos y resaltes lógicos, al no ser superficies perfectamente conformadas y lisas.
En nuestros pacientes, el uso de espaciador articulado permitió disminuir el número de artrodesis, mejorar la movilidad entre las cirugías, y reducir la necesidad de abordajes ampliados durante la reimplantación32. Al disminuir la rigidez y las complicaciones del mecanismo extensor, causas de artrodesis en el grupo control, se obtuvieron un 81,2% de resultados excelentes o buenos comparados con el 50% de resultados buenos obtenidos en los pacientes reimplantados del grupo control. El 25% de los pacientes del segundo grupo precisó la realización de artrodesis y en el 33% fracasó la reimplantación frente al 12,5% de fracasos en el grupo con espaciadores articulados.
Se obtuvieron mejores rangos de movilidad y puntuaciones globales con los diseños protésicos más constreñidos, al facilitar el equilibrio de las partes blandas y evitar las inestabilidades residuales, en pacientes multioperados. Tanto los espaciadores articulados como los diseños constreñidos mostraron valores superiores y estadísticamente significativos frente a los monobloque en la escala de la KSS, en los parámetros de flexión máxima y rango global de movimiento (tablas 5 y 6).
La ausencia de estudios comparativos entre diferentes sistemas de espaciadores articulados no nos permite conocer, en el momento actual, las ventajas específicas y las desventajas de cada uno. El cirujano debe buscar los beneficios de estos sistemas, adaptándolos a sus posibilidades técnicas y económicas. En ausencia de estudios más específicos, no podemos establecer que haya ventajas o desventajas significativas en cuanto a movilidad, dolor o pérdida ósea con estos sistemas manuales, en comparación con otros espaciadores articulados más complejos, y tampoco puede afirmarse que haya ninguna diferencia de éxito o reinfección cuando se utilizan modelos preconformados que incluyen componentes metálicos o de plástico. Por lo tanto, la única información comparable es el coste, disponibilidad y versatilidad de los diferentes sistemas.
En conclusión, podemos decir que los espaciadores articulados conformados manualmente aportan ventajas significativas en comparación con los espaciadores monobloque o los rosarios de cemento con antibiótico. La utilización de espaciadores articulados se asoció a un porcentaje significativamente mayor de casos reimplantados. La utilización de un espaciador articulado de cemento manteniendo la movilidad de la articulación entre cirugías se asoció a un menor número de abordajes ampliados y menor número de complicaciones relacionadas con el mecanismo extensor durante la reimplantación. Sus ventajas específicas son similares a los sistemas preconformados: la posibilidad de añadir dosis muy altas de antibióticos específicos y la versatilidad para adaptarlos a defectos segmentarios o cavitarios. A esto se tiene que añadir el menor coste de los espaciadores conformados manualmente, la no inclusión de elementos metálicos en un medio infectado y la facilidad de uso en cualquier unidad de ortopedia y traumatología, al no precisar de ningún instrumental específico. Su principal desventaja es la inestabilidad, que obliga a caminar con una ortesis, y la limitación para una movilidad forzada por el riesgo potencial de luxación o bloqueo.
El uso de espaciadores articulados, permitiendo la movilidad entre operaciones, y la utilización de implantes más constreñidos en la reimplantación se asociaron a resultados significativamente mejores que aquellos casos tratados con espaciadores monobloque e implantes menos constreñidos.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.