A principios del siglo xx se describe por primera vez la relación entre paresia de extremidades inferiores y estrechez de canal lumbar. Igualmente se comprobó que existía una mejoría sintomática tras la práctica de una laminectomía1-3. Sin embargo, hasta 1954 no se acuñó el término de estrechamiento o estenosis de canal. Fue Verbiest4 quien popularizó este nombre tras estudiar 7 pacientes.
La estenosis de canal lumbar se define como el estrechamiento estructural del canal raquídeo, de los recesos laterales o de los agujeros de conjunción en la zona lumbar5. Este es un concepto anatómico que no entra en consideraciones clínicas.
Si nos atenemos a esta definición se deberían considerar como encuadrados en este síndrome el 20% de las personas mayores de 60 años, que es el porcentaje de imágenes de estenosis de canal lumbar que se observan6. Por eso, para establecer el diagnóstico de estenosis de canal lumbar se debe cumplir un doble postulado: la presencia del síndrome clínico y la confirmación mediante imágenes de un canal lumbar estrecho7-9.
Existen una serie de incógnitas acerca del síndrome de estenosis de canal lumbar que favorecen la confusión en el diagnóstico y el tipo de tratamiento indicado. Estos puntos oscuros se pueden resumir en los siguientes: 1) La prevalencia e incidencia del síndrome de estenosis de canal es desconocida, aunque puede parecer que existe un aumento significativo por el incremento de pacientes que se someten a tratamiento quirúrgico10-12. 2) Se desconocen los mecanismos íntimos de la fisiopatología de la estenosis de canal, sobre todo los referentes a la producción y agravamiento de los síntomas neurológicos. El límite entre los cambios degenerativos debidos a la edad y la presentación del síndrome de estenosis de canal lo determina la aparición de síntomas clínicos, que están sujetos a variables psico-socio-laborales individuales. Además, el componente dinámico de la estenosis de canal lumbar es un factor difícilmente objetivable13. 3) La historia natural de la enfermedad es desconocida y muy variable de unos individuos a otros8,14,15. 4) La clínica es variable a lo largo de la evolución y diferente de unos individuos a otros con parecidas imágenes. Además, no se ha establecido una relación directa clínica-imágenes-neurofisiología7,16, lo que, junto con la interferencia con problemas vasculares y comorbilidad añadida, complican el diagnóstico y la valoración de resultados. 5) La diversidad de resultados publicados, tanto del tratamiento quirúrgico17 como del conservador hace muy difícil establecer un pronóstico.
EPIDEMIOLOGÍA
La incidencia y prevalencia del síndrome de estenosis de canal son desconocidas. Los datos que se barajan se basan fundamentalmente en los diagnósticos por imagen y en el número de pacientes que se someten a cirugía con este diagnóstico.
Aunque no exista una mayor incidencia real, lo que es evidente es que el número de pacientes que demanda tratamiento por estenosis de canal lumbar es cada vez más numeroso y de mayor edad. Esta afirmación se basa en los siguientes hechos:
--La estenosis de canal lumbar es el diagnóstico más común en la cirugía de columna lumbar en mayores de 65 años en USA17; de hecho, en 1994, uno de cada mil americanos mayores de 65 años fueron operados con este diagnóstico12.
--La tasa de cirugía de estenosis de canal, ajustada según edad, ha aumentado 19 veces desde 1979 a 19908 y sigue progresando18,19.
Este aumento de cirugía se debe a los progresos en el diagnóstico por imágenes (RM y TAC), la mayor expectativa de vida y demanda de los pacientes y las mejoras técnicas anestésicas y quirúrgicas. Aunque estas razones pueden justificar el aumento de la cirugía, se producen importantes variaciones entre países y áreas geográficas18,20,21 e incluso dentro del mismo hospital11, debidas a los diferentes criterios e indicaciones por parte de los cirujanos10,11,18,21 e incluso en dependencia del número de cirujanos de raquis por habitante18.
A pesar todo, el mayor problema para la realización de estudios epidemiológicos es la ausencia de una definición estándar, por lo que es importante insistir en los 2 criterios ya mencionados: presencia de síndrome clínico corroborado por imágenes8.
FISIOPATOLOGÍA
Los síntomas de estenosis de canal lumbar se relacionan con cambios complejos en la columna vertebral y su contenido, muchos de estos cambios pueden ser atribuidos a procesos degenerativos debidos a la edad que producen estrechez del canal y compresión de las raíces raquídeas. Esta compresión puede producir variedad de síntomas y signos clínicos: dolor, debilidad de extremidades inferiores, alteración de reflejos, parestesias...
En un primer momento, la fisiopatología de la estenosis de canal estaba capitalizada por las anomalías anatómicas que producían la estrechez, ya fuesen congénitas, debidas al desarrollo o adquiridas. Más recientemente se tiene un concepto más dinámico y se ha estudiado el comportamiento de los nervios de la cauda equina bajo compresión. Por eso vamos a describir por un lado los factores anatómicos que producen un canal estrecho y por otro la fisiopatología del dolor en la estenosis de canal.
FACTORES ANATÓMICOS
Recuerdo anatómico
La morfología normal del canal raquídeo es redondeado, aunque hay canales en forma de trébol que predisponen a la estenosis de canal. Se admite que el diámetro mayor anteroposterior de un canal lumbar normal tiene como mínimo 12 mm y una sección de al menos 77 ± 13 mm2 22.
El canal raquídeo está delimitado por delante por los discos y los cuerpos vertebrales, lateralmente por los pedículos y posteriomente por el ligamento amarillo, las láminas y las facetas articulares.
En el interior del saco tecal, las raíces nerviosas van ocupando una posición progresivamente más lateral conforme se acercan al foramen. Las zonas laterales del canal raquídeo, por las que discurren las raíces antes de abandonarlo se conocen como canales laterales y es ahí donde se producen las estenosis laterales. El canal lateral se ha dividido en tres zonas: zona de entrada, zona media y foramen23.
a) La zona de entrada o receso lateral está limitada lateralmente por el pedículo, posteriormente por la faceta articular superior, por delante por el cuerpo vertebral y el disco intervertebral y medialmente por el saco tecal. A este nivel la raíz está cubierta por duramadre y contiene líquido cefalorraquídeo. Se considera que el tamaño mínimo del receso lateral normal es de 5 mm.
b) La zona media es la parte del canal lateral inmediatamente inferior al pedículo y por debajo de la pars interarticularis. En este lugar las raíces toman una dirección oblicua y descendente hasta entrar en el foramen.
c) El foramen intervertebral tiene forma elíptica o de lágrima invertida, de entre 10 y 23 mm de alto y 8-10 mm de ancho. El foramen está limitado en la parte superior e inferior por los pedículos, por delante por el ángulo posterolateral del cuerpo vertebral y el disco, y por detrás por la pars interarticularis, el ligamento amarillo y el ápex de la faceta articular superior de la vértebra inferior. A través del foramen salen las raíces nerviosas correspondientes y penetran vasos y fibras nerviosas que nutren e inervan los tejidos del canal vertebral. Estos componentes ocupan aproximadamente la mitad superior del espacio, el resto está ocupado por tejido areolar laxo y grasa.
En el espacio delimitado por el foramen intervertebral y la zona media se encuentra el ganglio radicular dorsal en el 90% de los individuos24. Esta estructura es muy sensible a la compresión mecánica, lo que explica la sintomatología radicular en las estenosis foraminales.
Fisiopatología del proceso degenerativo lumbar
En este apartado vamos a referirnos al proceso degenerativo de la columna lumbar, que conduce a la estenosis adquirida de canal. Este proceso es debido a la edad y la barrera entre lo fisiológico y lo patológico la delimita la aparición de síntomas clínicos.
Kirkaldy-Willis25 popularizó el concepto del «complejo triarticular», que determina el movimiento de cada segmento lumbar. En este complejo triarticular el disco formaría una de las articulaciones y las facetas articulares serían las otras dos. Cualquier problema de una de ellas puede producir alteraciones biomecánicas en las otras dos.
La alteración de este complejo triarticular pasa por 3 etapas a lo largo de la vida del individuo: disfunción, inestabilidad y estabilización.
Disfunción
Esta etapa tiene lugar muy precozmente en la vida del ser humano (15-45 años) y habitualmente se inicia en el disco intervertebral, aunque en el 20% de los casos la artrosis facetaria precede a la degeneración discal26.
La degeneración discal es un proceso natural debido a la edad, de hecho en el 80% de los adultos se observan signos radiológicos de discopatía y el 97% de los discos en mayores de 50 años presentan signos degenerativos en autopsias27.
Los primeros cambios macroscópicos28 que ocurren en el disco intervertebral y que ponen en marcha la llamada «cascada» degenerativa son las roturas circunferenciales y radiales. Estas alteraciones anatómicas discales29, junto con cambios biomecánicos y bioquímicos (deshidratación, cavitación, degeneración celular, proliferación fibroblástica, aparición de condrocitos y alteraciones del colágeno y proteoglicanos), hacen que se pierda la elasticidad que mantiene la altura discal, produciéndose un colapso discal con pérdida de altura del mismo. Este colapso discal provoca un abombamiento posterior, que disminuye el calibre del canal raquídeo.
Estos cambios referidos, no ocurren a la vez y en la misma medida en todos los segmentos lumbares, sino que lo habitual es que comiencen en los segmentos inferiores más móviles (L4-L5 y L3-L4). Por esta razón en un determinado momento cada disco de la columna lumbar se encuentra en una fase diferente de degeneración discal.
El proceso degenerativo articular de las facetas (fig. 1) no difiere del de otras articulaciones. Los primeros cambios se traducen radiológicamente en esclerosis. Paralelamente se aprecia mayor movilidad de las facetas por fenómenos de sinovitis y laxitud ligamentaria, osteoporosis y pérdida progresiva del espacio articular, todo esto como consecuencia de una alteración en la distribución de fuerzas a través de la articulación.
Figura 1. Rx oblicua de columna lumbar con pinzamiento y degeneración de las articulaciones intervertebrales.
Inestabilidad (35-70 años)
Los movimientos de rotación y flexoextensión de la columna producen muy escasas variaciones en el tamaño del foramen y del canal lumbar debido a la configuración en forma de trípode del complejo triarticular, siempre que las estructuras que componen este trípode estén integras (disco, ligamentos y facetas articulares)30. La pérdida de adaptabilidad a los movimientos de los segmentos móviles desencadena inestabilidad, que en un principio es rotacional y no se detecta en estudios radiológicos convencionales.
Conforme el proceso de degeneración discal progresa se va perdiendo la elasticidad que le caracteriza, produciéndose poco a poco pérdida de altura discal. Este «pinzamiento» discal, junto con los fenómenos artrósicos y subluxación de las facetas y el abombamiento y/o hipertrofia de los ligamentos, hace que la adaptabilidad a los movimientos de rotación se vaya perdiendo, dando lugar los cambios siguientes:
a) Subluxaciones anteriores o posteriores de un cuerpo vertebral sobre otro.
La inestabilidad se produce fundamentalmente en los niveles L4-L5 y L3-L4 (fig. 2) por ser los segmentos lumbares más móviles, ser el ápex de la lordosis y contar una disposición de las facetas articulares menos sagital.
Figura 2. Rx lateral pinzamientos discales e inestabilidad vertebral.
El espacio L5-S1 se ve afectado más raramente en el proceso de estenosis de canal. Se cree que además de la distinta disposición de las facetas y su relativa protección por estar por debajo de la cresta ilíaca cuenta con unos potentes ligamentos iliolumbares que «fijan» la última vértebra lumbar a la pelvis.
El deslizamiento hacia delante de un cuerpo vertebral sobre otro, con integridad de la pars se ha llamado espondilolistesis degenerativa31-33. Es la traducción radiológica de un grado de inestabilidad importante del segmento lumbar y determina un mayor estrechamiento del canal lumbar. La espondilolistesis degenerativa se aprecia en el 10% de los varones y en el 25% de las mujeres mayores de 75 años8 y no siempre es sintomática.
b) Aumento progresivo de la lordosis con la edad27.
c) Disminución del tamaño del canal central y lateral, primero de una manera dinámica y posteriormente más patente después de la formación de osteofitos.
La pérdida de altura discal y la subluxación facetaria producen abombamiento posterior del disco, engrosamiento del ligamento amarillo por la menor distancia entre las láminas e hipertrofia sinovial de las articulaciones facetarias. Estos fenómenos determinan una disminución del tamaño del canal producido por partes blandas (estenosis «blanda», fig. 3). Si a esto se suma el aumento de la lordosis, la disminución del canal es cada vez mayor, con el consiguiente «apelotonamiento» de las raíces nerviosas. Este estrechamiento es mayor en bipedestación y extensión34-37.
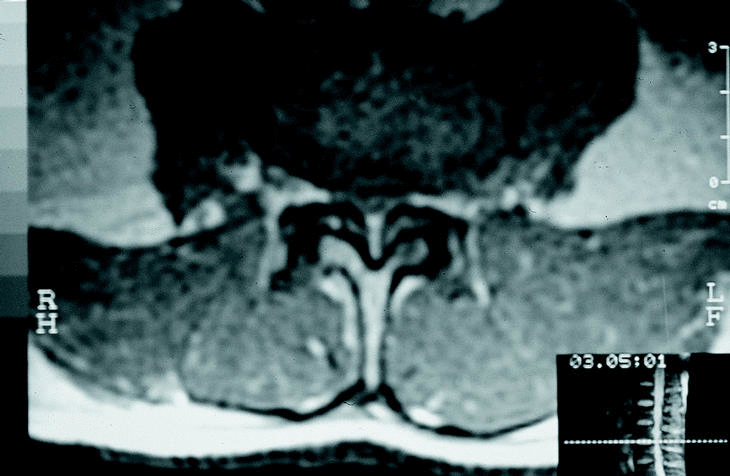
Figura 3. Rm. Hipertrofia y protrusión del ligamento amarillo.
También el tamaño de foramen se ve comprometido. Por esta razón, de forma puntual, puede producirse irritación o inflamación de las raíces a este nivel.
Estabilización (> 60 años)
De forma fisiológica existe un intento de estabilización mediante la formación de osteofitos tanto en el platillo vertebral vecino al disco38,39 como en las facetas articulares.
La presencia de osteofitos produce un mayor estrechamiento del canal lumbar (estenosis «dura»), que sumado al producido por las partes blandas (estenosis «blanda») determina la estenosis de canal establecida.
Como se puede deducir por lo expuesto hasta ahora, desde el punto de vista anatómico, la fisiopatología de la estenosis de canal tiene 2 componentes: el estructural y el dinámico13. Se ha demostrado, con mielografías dinámicas, que el diámetro del canal lumbar disminuye un 67% en la extensión en sujetos con estenosis de canal severa, mientras que en sujetos sanos sólo lo hace en un 9%30.
Como resumen de los factores anatómicos podemos decir que la fisiopatología de la estenosis de canal viene determinada por la existencia de factores predisponentes (canal estrecho congénito o del desarrollo) sobre los que actúan fenómenos degenerativos (espondiloartrosis, subluxación
facetaria, hipertrofia del ligamento amarillo y la pérdida de altura y protrusión discal) que hacen que el canal sufra un estrechamiento progresivo, que es mayor en bipedestación y, sobre todo, en extensión34-36.
FISIOPATOLOGÍA DEL DOLOR
En un primer momento se creyó que la inestabilidad mecánica y la compresión de las raíces nerviosas producían los síntomas de la estenosis de canal. Sin embargo, estos 2 factores no explican el porqué unos individuos desarrollan el cuadro clínico y otros no, porqué los síntomas de estenosis de canal son tan variados de un individuo a otro y la intermitencia y variación de estos síntomas en el mismo paciente a lo largo de la evolución. Entonces, ¿por qué algunas personas tienen dolor y otras con las mismas características anatómicas no?
Para explicar el dolor neurógeno en la estenosis de canal se han aportado tres teorías: la isquémica, la mecánica y la anóxica38.
La teoría isquémica se basa en que los requerimientos metabólicos aumentan con la actividad. Este aumento de demanda no puede ser suplido porque hay un insuficiente aporte sanguíneo debido a la compresión mecánica segmentaria. Esta disminución del aporte sanguíneo produce isquemia radicular y determina la aparición de dolor, pérdida de sensibilidad y déficit motor40.
Apoyando esta teoría está el hecho de que en la estenosis se produce un acodamiento y engrosamiento de las raíces nerviosas que lleva consigo una disminución de los movimientos interfasciculares, resultando un taponamiento de los pequeños vasos y por tanto un menor aporte sanguíneo41. La arteriosclerosis puede jugar un papel importante, así como las alteraciones de la microcirculación producidas por la diabetes y otras enfermedades. Sin embargo, en muchos pacientes los síntomas se desencadenan solamente con la bipedestación, sin desarrollar ningún tipo de actividad.
Teoría mecánica. Esta teoría viene avalada porque los síntomas se desencadenan en muchos casos con la postura más que con la actividad y que con el simple cambio de postura (pasando de extensión a flexión) mejora sustancialmente el cuadro clínico.
La teoría del estancamiento anóxico puede reconciliar ambas teorías anteriormente expuestas. La compresión mecánica de los elementos neurales por hueso y tejidos blandos provoca menor aporte sanguíneo y un peor drenaje venoso produciéndose éxtasis y aumento de presión de líquido cefalorraquídeo. Este aumento de presión dinámica dificulta más el drenaje venoso y disminuye el riego arterial, causando, en definitiva, una reducción y alteración en los cambios nutricionales de las raíces, cerrándose un círculo fisiopatológico.
Las teorías descritas están avaladas por muchos estudios experimentales42-51, clínicos52 y anatómicos37, centrados fundamentalmente en el papel de la compresión mecánica de las raíces de la cauda equina, el éxtasis venoso, el nervio sinuvertebral, la falta de aporte sanguíneo y la hipertensión localizada del líquido cefalorraquídeo.
No está nada claro el papel que tiene el nervio sinuvertebral y la rama posterior del nervio raquídeo, aunque se ha sugerido que la inestabilidad discal puede irritar, comprimir o inflamar estos nervios y producir dolor. La imposibilidad para aislar estos nervios y estudiar su función impiden implicarlos en este proceso con cierto grado de certeza27.
Los estudios experimentales que han valorado el efecto mecánico de la compresión de cauda equina son numerosos42-49,51, llegando a la conclusión que la compresión produce fenómenos de congestión venosa de la microcirculación intraneural con edema e isquemia en las raíces de la cauda equina, así como cambios nutricionales producidos por el stop del líquido cefalorraquídeo36,46-48. La consecuencia sería la desmielinización y cambios estructurales en las fibras nerviosas de las raíces que puede ser irreversible44,51,53 y producir dolor de forma permanente27.
Estas alteraciones son más acusadas si la compresión es rápida46 e intermitente54, pero sobre todo, si la compresión se efectúa a más de un nivel47,55.
En humanos se ha estudiado la presión epidural en pacientes con estenosis de canal, demostrándose un aumento significativo de dicha presión al pasar de flexión a extensión y sobre todo al caminar52.
Sin embargo, en esta «cascada» fisiopatológica existen puntos de controversia.
La hipertensión y éxtasis venoso, que ha sido postulado como factor desencadenante de todo el proceso, no parece ser el único y fundamental. El sistema venoso alrededor de la columna es muy abundante y permitiría un drenaje suficiente. Por otra parte, si esta congestión venosa fuese causante de los síntomas, la mejoría que se produce al cambiar de postura o al cesar el ejercicio sería habitualmente más lenta de la que se produce en estos pacientes. Finalmente, con una descompresión quirúrgica mínima podría ser suficiente para mejorar la sintomatología, sin embargo, es necesario descomprimir adecuadamente todas y cada una de las raíces afectadas si queremos que los síntomas mejoren27.
El efecto de la alteración arterial de los sistemas de nutrición radicular a partir del líquido cefalorraquídeo parece explicar mejor la fisiopatología del dolor. Se ha demostrado que durante el ejercicio las arterias de las raíces de la cauda equina se dilatan y que existe una zona de relativa hipovascularidad entre los 2 sistemas arteriales (central y radicular)41. También los cambios de presión arterial en los casos de estenosis producen alteraciones electrofisiológicas45. En la estenosis de canal, sobre todo durante el ejercicio, existe una disminución del aporte sanguíneo a las raíces, como consecuencia se produce edema, aumento de presión y la dificultad de circulación del líquido cefalorraquídeo y alteración global de la nutrición radicular.
Aunque la fisiopatología y la etiología de los síntomas y signos de la estenosis de canal lumbar no esté totalmente dilucidada se podría resumir de la siguiente forma. El proceso degenerativo de la columna lumbar junto con la compresión mecánica (estática y dinámica), la disminución del aporte sanguíneo, la isquemia, el éxtasis venoso, la alteración de la nutrición a partir del líquido cefalorraquídeo y la alteración del metabolismo de las raíces de la cauda equina pueden producir dolor, alteración de la sensibilidad y déficit motores en extremidades inferiores.
CLASIFICACIÓN
Desde el punto de vista etiológico, la clasificación de la estenosis de canal lumbar más admitida es la de Arnoldi et al5 (tabla 1).
Mientras la estenosis congénita tiene su origen en el desarrollo fetal7, la llamada estenosis del desarrollo tiene un origen más oscuro.
Se utiliza el término de estenosis idiopática o del desarrollo a la que se presenta en aquellos casos con un canal estrecho por alteraciones del crecimiento de los elementos posteriores del canal raquídeo7. De hecho, existe un número importante de pacientes, con estatura y características normales, que presentan pedículos cortos. Este tipo de pedículos determina una disminución del diámetro anteroposterior del canal y un canal lumbar en forma de trébol. Si a esta morfología del canal lumbar se suman mínimos problemas degenerativos o una pequeña protrusión o hernia discal se produce una clínica evidente de estenosis de canal en personas menores de 30 o 40 años56.
La estenosis de canal lumbar adquirida es la más frecuente y su fisiopatología es la que ha sido explicada previamente. Su comienzo, más precoz y frecuente en varones22,57, suele ocurrir al final de los 50 años o comienzo de los 6028,58,59.
La clasificación anatómica60 (central, lateral o global) puede ser de gran ayuda para la planificación quirúrgica. La distinción entre estenosis central y global no está clara, ya que aunque se puede encontrar muchos pacientes con estenosis lateral sin estenosis central, hay autores que no han encontrado estenosis centrales adquiridas sin afectación del receso lateral7.
La estenosis de canal después de una laminectomía o disectomía se produce por inestabilidad, desarrollándose una espondilolistesis.
Otro problema relacionado con la cirugía es la estenosis de la transición. Después de una sólida artrodesis se produce una tendencia a la hipermovilidad, sobre todo el segmento superior poniéndose en marcha de forma acelerada la «cascada» degenerativa, que parece que es más rápida si la artrodesis es instrumentada61.
En 1985, Hanley y Eskay62 subclasifican la estenosis lumbar adquirida según el número de niveles afectados y la estabilidad:
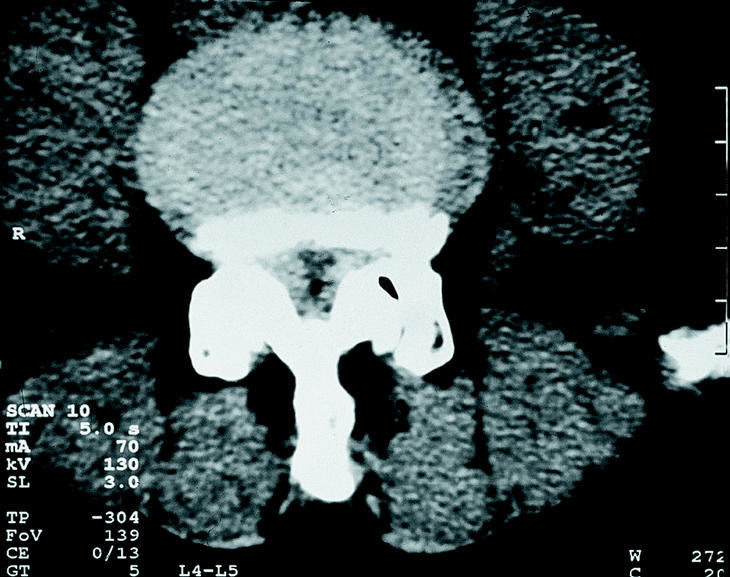
a) La estenosis lumbar unisegmentaria estable es básicamente la estenosis del receso lateral. El espacio más frecuentemente afectado es el L4-L5 (fig. 4). En estos casos la técnica indicada es la descompresión del receso lateral. Si la estenosis es bilateral se debe valorar la laminectomía descompresiva, recalibrado o fenestración bilateral.
Figura 4. Estenosis lateral con gran hipertrofia de las articulaciones intervertebrales.
b) La estenosis unisegmentaria inestable se asocia a una espondilolistesis degenerativa. Esta inestabilidad se presenta más habitualmente en mujeres de mediana edad o mayores a nivel del espacio L4-L5. En estos casos la inestabilidad juega un importante papel en la producción del dolor y debe plantearse una artrodesis.
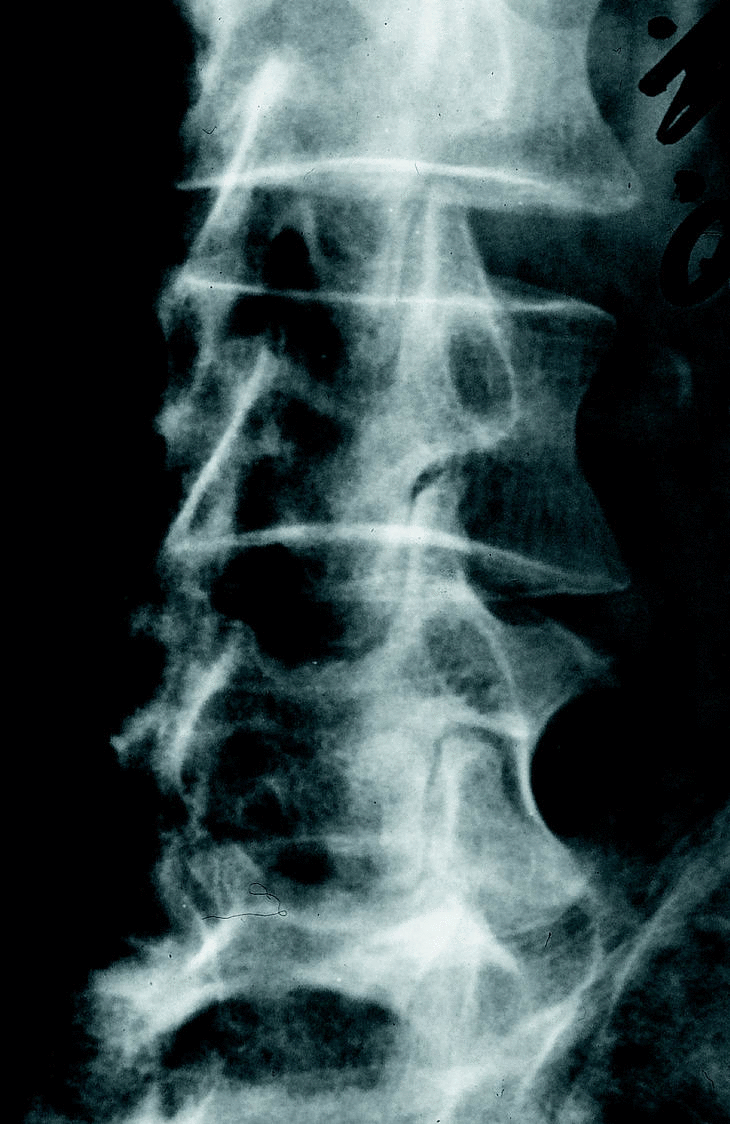
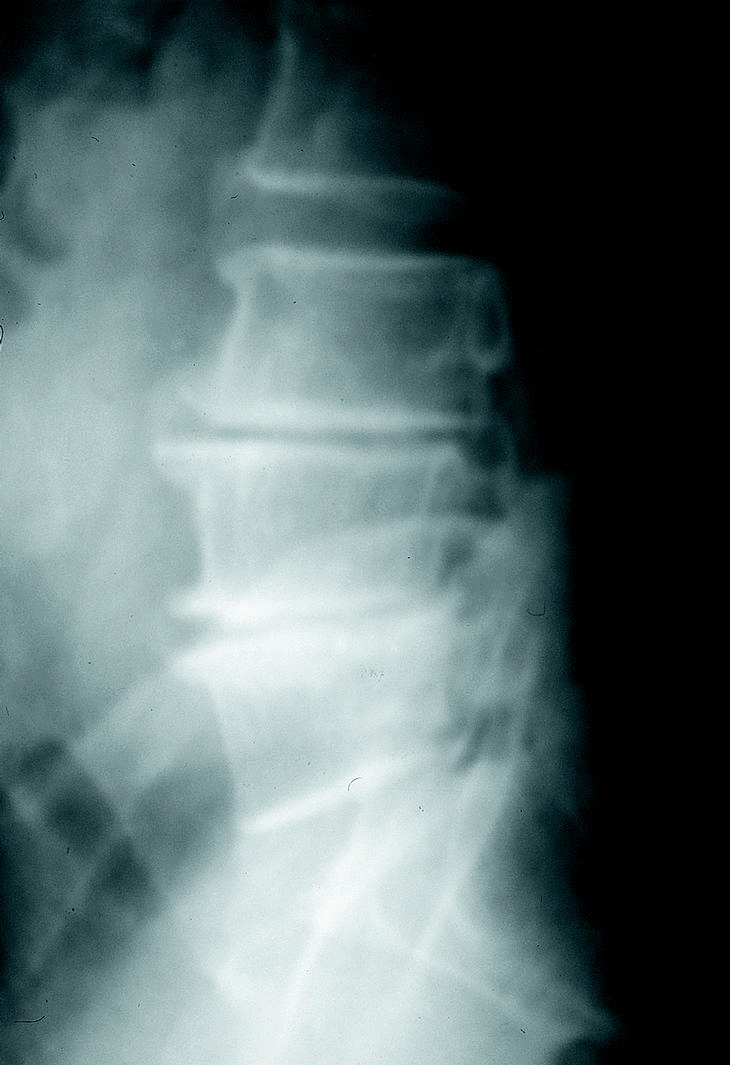
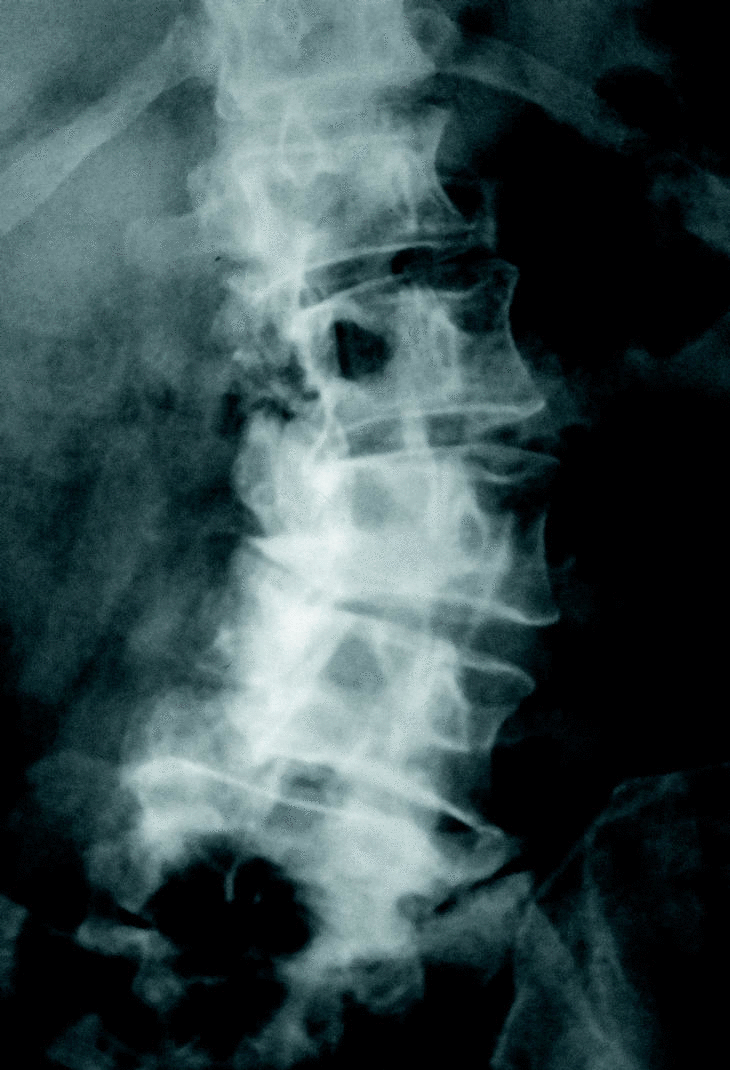
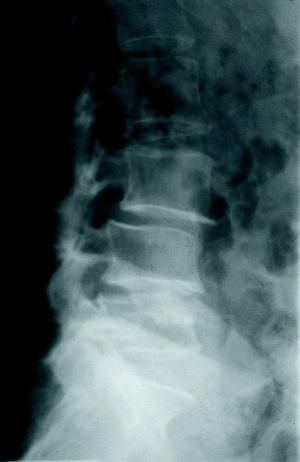
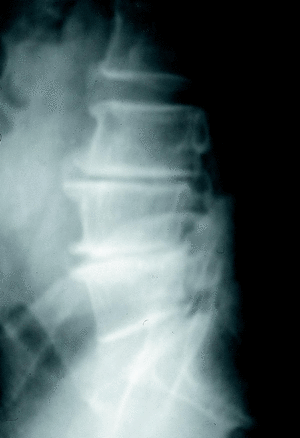
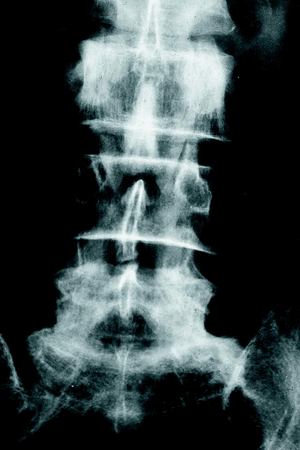
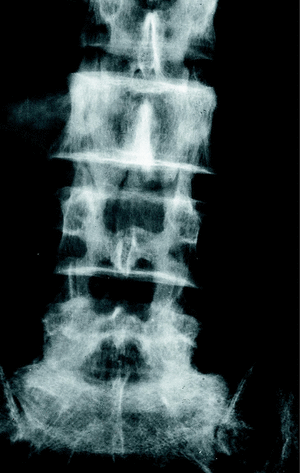
c) La estenosis multisegmentaria estable (estenosis lumbar con anquilosis) afecta fundamentalmente a pacientes varones mayores. Estos pacientes refieren una historia antigua de dolor lumbar y progresivamente presentan clínica de estenosis de canal. Los segmentos afectados son varios. Los espacios más estenosados suelen ser el L4-L5 y L3-L4 con fenómenos degenerativos en otros niveles (figs. 5 y 6).
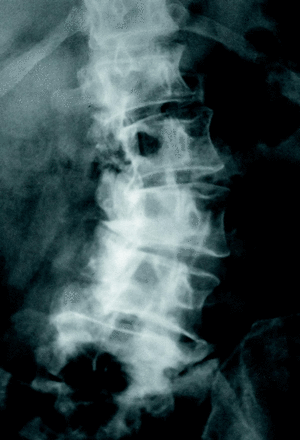
Figura 5. Rx lateral. Estenosis lumbar (estable) fundamentalmente a nivel L3-4 L4-L5.
Figura 6. Caso de la figura 5. RM que confirma la grave estenosis a nivel L3-L4 y L4-L5.
Estos casos son los más problemáticos a la hora de la elección de la técnica quirúrgica. A la cirugía descompresiva se puede asociar una artrodesis en dependencia de la estabilidad después de la descompresión, número de niveles, lumbalgia previa, edad del paciente, estado de los discos, preferencias del cirujano...
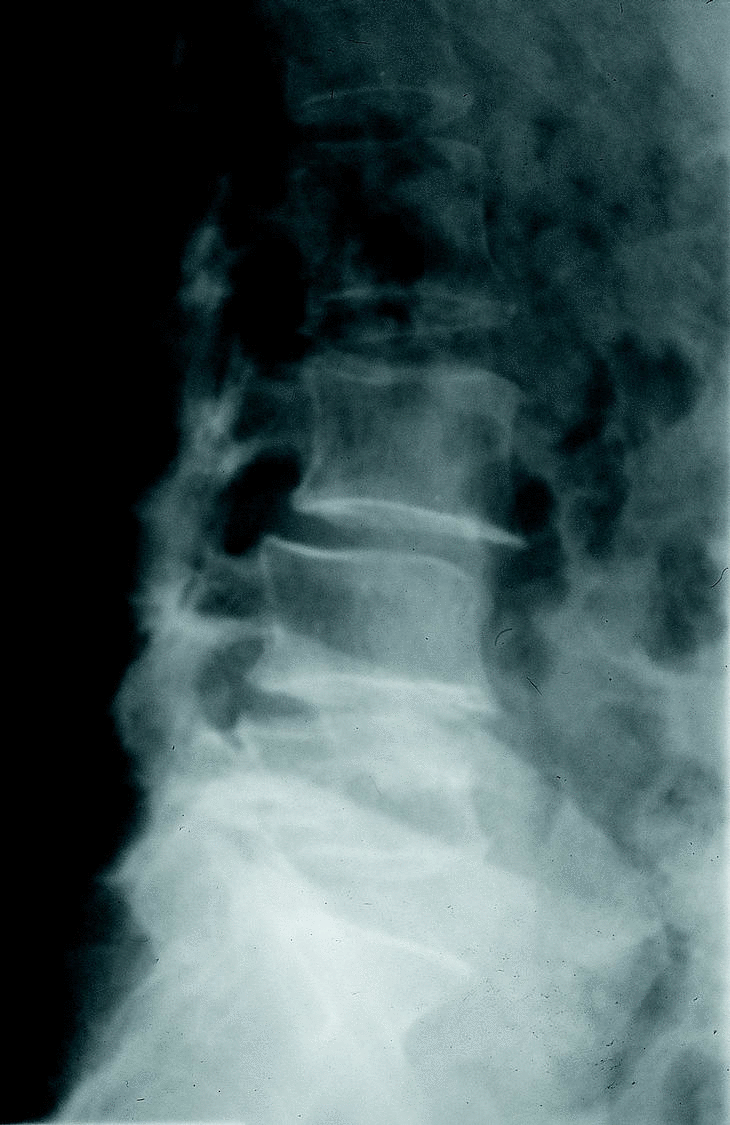
d) La estenosis multisegmentaria inestable se da en casos de alteración del balance frontal y sagital de la columna lumbar (escoliosis y cifosis) (figs. 7 y 8). Se trata habitualmente de mujeres mayores, con deformidades lumbares estructuradas, afectación discal múltiple, rotación segmentaria a varios niveles y cuyo síntoma predominante es el dolor. Pueden añadirse con frecuencia síntomas radiculares de lado cóncavo de la curva por estenosis foraminales. La técnica quirúrgica de elección es la artrodesis instrumentada.
Figura 7. Rx A.P. Lumbar. Estenosis lumbar «inestable» con escoliosis.
Figura 8. TAC, caso de la figura 7. Estenosis con escoliosis hipertrofia de las articulares y pérdida de alineación de las mismas.
ANATOMIA PATOLÓGICA
El conocimiento de la anatomía patológica de la estenosis de canal lumbar es fundamental para correlacionar los signos y síntomas con los estudios de imágenes y poder planificar el tratamiento en cada caso.
Tres cambios degenerativos básicos causan la estenosis de canal: la hipertofia y degeneración del ligamento amarillo, la hipertrofia facetaria y la protrusión discal.
La estenosis de canal central está producida por la hipertrofia de las facetas articulares y del ligamento amarillo, la protrusion discal, la espondilolistesis, los quistes sinoviales articulares (raros) o por una combinación de varios o de todos. En un 40% de los casos la estenosis central está causada únicamente por tejidos blandos38, sobre todo por el ligamento amarillo63.
En los casos de estenosis congénita o del desarrollo, los cambios degenerativos no son tan evidentes, pero una pequeña hernia o protrusión discal pueden producir clínica de estenosis de canal63.
En la espondilolistesis degenerativa el saco dural está comprimido por el arco posterior de la vértebra desplazada y el ángulo superior del cuerpo de la vértebra inferior31. La espodilolistesis anterior se produce sobre todo en el espacio L4-L5 y la listesis posterior por encima de la L363.
Estenosis de canal lateral
a) La estenosis de zona de entrada o del receso lateral se produce por protrusión discal posterolateral u osteofitos hipertróficos de la faceta articular superior. El lugar más crítico del receso lateral es la parte más superior, delimitada por el borde superior del pedículo y la faceta articular superior. Un receso menor de 3 mm es considerado como patológico.
b) La estenosis de la zona media del canal lateral se produce por defectos de la pars interarticular (espondilolistesis ístmicas), por osteofitos bajo la pars o por compresiones directas del ángulo inferomedial del pedículo. Este último es el caso de las compresiones radiculares en escoliosis o colapsos discales asimétricos.
c) Zona de salida o estenosis foraminal. Si la altura del foramen tiene menos de 15 mm o el disco intervertebral es menor de 4 mm, existe un 80% de posibilidades de compresión radicular a este nivel. Las compresiones radiculares foraminales se producen por hipertrofias facetarias con subluxación, muy típicas en el lado cóncavo de la curva escoliótica y colapsos discales totales.
CLÍNICA
Historia natural de la enfermedad
La historia natural de la estenosis de canal lumbar es poco conocida. Aun cuando se han publicado bastantes trabajos sobre el tratamiento no quirúrgico del síndrome de estenosis de canal14,15,64,65, existen muy pocos estudios que se refieran a pacientes con síndrome de estenosis de canal lumbar que no hayan sido tratados y la enfermedad haya seguido un curso espontáneo. De estos últimos hacemos referencia a tres: Blau y Logue40 (2 pacientes), Postachini66 (5 pacientes) y Johnson14,67 (32 pacientes). Después de valorar todos estos trabajos se pueden hacer las siguientes afirmaciones8:
--El deterioro neurológico importante es raro en pacientes tratados de forma conservadora, aunque alrededor del 10-20% empeoran cada año.
--La mejoría significativa también es rara, aunque puede esperarse una mejoría importante de la calidad de vida en el 10-20%/año.
--El tiempo de duración de los síntomas lumbares y ciáticos puede ser un factor pronóstico68.
Según estas afirmaciones puede hacerse hincapié en que la cirugía de estenosis de canal puede diferirse y recomendar antes de agotar los tratamientos conservadores.
La evolución clínica de cada caso debe valorarse más que los cambios neurológicos sutiles en un momento determinado. Si existe una progresión rápida de los síntomas neurológicos y empeoramiento de la calidad de vida debe valorarse la cirugía, aunque no se puede garantizar la recuperación de los déficit neurológicos existentes8.
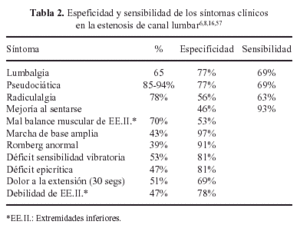
Síntomas clínicos (tabla 2)
En raras ocasiones el paciente referirá una historia clínica detallada del síndrome clínico completo de estenosis de canal lumbar. Lo normal es que relate una historia de dolor lumbar de tipo mecánico de larga evolución y sintomatología neurológica de extremidades inferiores poco clara y, en muchas ocasiones, cambiante. En resumen, los síntomas de la estenosis lumbar no son uniformes ni homogéneos9,58,64,69,70, el síntoma más frecuente es el dolor lumbar, pero el cardinal es la pseudoclaudicación intermitente o claudicación neurógena34,36,58,70,71 que se produce por la bipedestación prolongada o el ejercicio.
Los síntomas de la estenosis de canal los podemos agrupar en tres: el dolor lumbar, los síntomas radiculares y la claudicación neurógena. Estos síntomas pueden encontrarse aislados o bien en combinación variable y cambiante.
Dolor lumbar
El dolor lumbar es el síntoma más frecuente referido por los pacientes afectos de estenosis de canal57. Este dolor puede referirse a la zona lumbar de manera aislada o bien irradiado en mayor o menor medida hacia glúteos y cara posterior de los muslos.
El comienzo suele ser insidioso, con remisiones y exacerbaciones, que mejora con el calor y el reposo y empeora con el ejercicio y la humedad. La duración de los síntomas y la evolución es muy variable de unos casos a otros. En la mayoría de los casos el paciente ha sido diagnosticado de artrosis lumbar y ha aceptado que estas molestias son propias de la edad y de la actividad. Sin embargo hay que estar atentos a esta sintomatología, porque con cierta frecuencia el dolor lumbar es producido por una progresiva postura en flexión, adoptada para mejorar la sintomatología incipiente de extremidades inferiores.
También debe tenerse en cuenta en la historia clínica del paciente si el dolor lumbar, que previamente era aislado, comienza a acompañarse de dolorimiento y pesadez en glúteos y cara posterior de los muslos (pseudociática), ya que esta sintomatología, tan poco precisa y definida, es muy frecuente6,57.
En los casos de estenosis congénita o del desarrollo el dolor lumbar puede presentarse en la 3.a o 4.a década de la vida y suele diagnosticarse como dolor de origen discógeno por degeneración discal.
En determinados casos la evolución del dolor lumbar puede ser subaguda o incluso aguda y totalmente incapacitante. Esto suele ser debido a la presentación de alguna incidencia en el proceso fisiopatológico de la enfermedad: producción de una hernia discal o desestabilización de una listesis degenerativa.
Dolor radicular
El dolor radicular aislado es producido por la compresión de una raíz en el canal lateral. Es el síntoma principal de la estenosis lateral67,70.
La raíz que más frecuentemente se afecta es la L5, por estenosis lateral del espacio L4-L5. Frecuentemente es seguida por la L4 y la S1.
La forma de presentación de la radiculalgia es variable y ésta puede ser aislada, ser el síntoma predominante de la estenosis de canal o formar parte del síndrome completo en algún momento de su evolución.
El dolor radicular puede presentarse bruscamente y ser incluso en reposo (producción de una hernia discal o protrusión discal sobre un receso lateral relativamente estrecho72, sin sintomatología previa (6-13%)57,73 o sobre un cuadro previo de estenosis de canal (13%)73. También puede tener un comienzo y evolución insidiosa y desencadenarse con el ejercicio («claudicación radicular»).
El dolor radicular también puede aparecer en cualquier momento evolutivo de una estenosis de canal central. Es típica la afectación radicular del lado cóncavo de una escoliosis del adulto. También es frecuente la radiculalgia uni o bilateral en el momento de la evolución de las estenosis con espondilolistesis.
Claudicación neurógena
La claudicación neurógena se define por la presencia de dolor, parestesias o síntomas motores en extremidades que se desencadenan al caminar o al permanecer de pie. Estos síntomas se atenúan o desaparecen con el reposo, sentándose y flexionando la columna lumbar o simplemente apoyando la columna lumbar contra la pared. Si esta sintomatología es progresiva, la distancia que es capaz de caminar el paciente (perímetro de marcha) o el tiempo que es capaz de permanecer de pie cada vez son menores.
Existe una relación directa de la claudicación neurógena con el ejercicio y la postura. El perímetro de marcha se limita gradualmente en el 92% de los pacientes72. También la bipedestación prolongada (ir de compras, afeitarse...) y el realizar cualquier actividad por encima de la cabeza determina la aparición de los síntomas. Sin embargo, es relativamente frecuente que el paciente refiera que es capaz de hacer largas distancias en bicicleta o nadando, pero la distancia que puede recorrer caminando es muy escasa.
La forma de relatar esta sintomatología difiere mucho de unos pacientes a otros, en dependencia del entorno cultural. La mayoría lo refiere como «dolorimiento» (85%), hormigueos, parestesias-disestesias (47%), calambres, sensación de quemazón, pérdida de fuerza (15%), imposibilidad para seguir caminando10... Típicamente estas molestias comienzan en los glúteos y progresivamente se extienden a muslos, pantorrillas y pies. La afectación completa de la o las piernas se produce en el 78% de los casos, por encima de la rodilla en el 15% y sólo por debajo de la rodilla en el 6%57.
La distribución no suele ser simétrica y es cambiante a lo largo de la evolución en dependencia de las raíces comprometidas. De manera frecuente puede pensarse en un patrón de distribución dermatomérica L5, pero si se observa con atención la distribución de los síntomas es difusa y correspondiente a más de un dermatoma72.
La forma de presentación de la claudicación neurógena suele ser lenta y progresiva, con remisiones y exacerbaciones. Pero existen casos en los que se produce una evolución muy rápida o bien una agudización del lento proceso previo (hernia discal o listesis degenerativa)27,33,74. Otro factor que ha sido argumentado como desestabilizante de la sintomatología ha sido la producción de una estenosis a doble nivel. El ejemplo más típico es el de una estenosis L4-L5 establecida a la que se suma de forma más o menos aguda una estenosis L3-L447,75.
La claudicación neurológica suele ser tardía, frecuentemente en la sexta década o más, aunque en canales estrechos congénitos o constitucionales puede ser mucho más precoz.
Más del 11% de los pacientes refieren alteraciones urinarias (incontinencia y retención)70,76 y sexuales (impotencia o priapismo)72,77. Esta sintomatología debe valorarse con precaución, ya que la mayoría de pacientes pueden presentar patología asociada vesical, prostática o trastornos de erección de otra etiología.
En la historia clínica de los pacientes afectos de estenosis de canal no pueden olvidarse 2 cuestiones: el problema de la comorbilidad médica asociada en pacientes mayores y la existencia concomitante de estenosis de canal cervical y lumbar.
Exploración
La exploración de la columna lumbar suele aportar pocos datos. Puede apreciarse frecuentemente una buena movilidad en flexión pero limitación de la extensión78.
La exploración neurológica es a menudo normal, salvo que el proceso esté muy avanzado. Los déficits neurológicos motores (alteración del balance muscular de extremidades inferiores) pueden ser muy frecuentes, aunque difíciles de detectar con el paciente en reposo. Por eso, para provocar la aparición de los síntomas se ha descrito el llamado «test de extensión». Este test se puede realizar de diferentes maneras:
--Posición en decúbito prono y pedirle al paciente que realice una extensión apoyándose en las manos. Si aparecen los síntomas y ceden cuando el paciente se sienta inclinándose hacia delante el test es positivo72.
--En bipedestación se le pide al paciente que realice una hiperextensión mantenida durante 30 segundos16.
El déficit neurológico que más frecuentemente se aprecia es la menor fuerza en el extensor propio del primer dedo y la marcha de talones. Este hallazgo es muy sugestivo de la afectación de la raíz L5 y se encuentra comúnmente en los casos de espodilolistesis degenerativa27,79.
Para un mejor examen neurológico se recomienda repetir la exploración en presencia de sintomatología. Para ello se le pide al paciente que deambule hasta que aparezcan los síntomas e inmediatamente se vuelve a explorar.
Los signos de estiramiento radicular son negativos a excepción de que exista una hernia discal concomitante o una raíz «atrapada».
Si durante el examen neurológico se aprecia algún signo de afectación de cordones anteriores (Babinsky+, hiperreflexia o clonus) se debe considerar que estamos ante la presencia de una estenosis dorsal o cervical concomitante o una mielopatía cervical.
La exploración de cadera, sacroilíacas y trocánter es obligatoria para descartar procesos degenerativos asociados. Es fundamental la exploración de los pulsos periféricos.
DIAGNÓSTICO
La historia clínica y la pobreza de la exploración pueden orientar el diagnóstico de sospecha de estenosis de canal lumbar, pero es fundamental la confirmación diagnóstica mediante técnicas de imagen.
Verbiest4,80 es el primero que valora el grado de estenosis en radiografía simple (Rx).
En el momento actual la Rx simple tiene valor en los casos de escoliosis y espondilolistesis degenerativas asociadas a estenosis. En estas patologías puede ser de ayuda la realización de estudios radiológicos funcionales en el plano frontal y lateral, para valorar la flexibilidad de la curva escoliótica y el desplazamiento de una listesis27.
Mielografía. Hasta la introducción de la mielografía, el concepto de estenosis de canal lumbar se basaba únicamente en las mediciones radiológicas. Con la mielografía comienza a ser importante la implicación de las partes blandas y la postura en el diagnóstico30.
Las ventajas de la mielografía son: visualización completa de la columna lumbar y el cono medular y la posibilidad de realizar estudio dinámico
Aunque la mielografía ha demostrado mejor índice de diagnóstico que la TAC en la estenosis de canal central81, actualmente la mielografía se reserva para casos de estenosis de canal con grandes deformidades y para valoración de estenosis dinámicas no objetivables por otros métodos63,82.
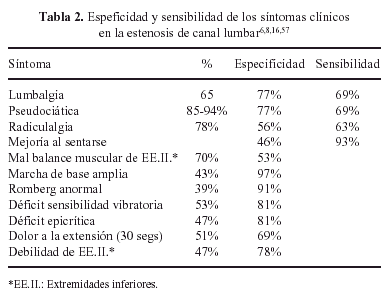
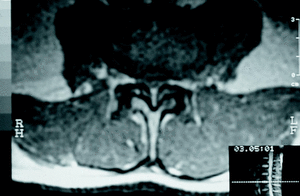
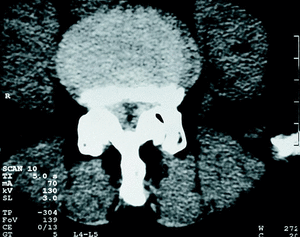
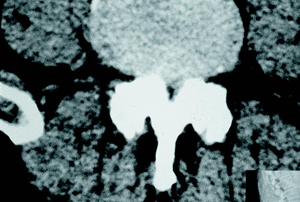
TAC. La aparición de la TAC desplazó rápidamente a la mielografía en el estudio del canal lumbar. Las ventajas de la TAC son evidentes27 (fig. 9): permite una buena reconstrucción tridimensional del tamaño y la forma del canal central; aporta una mejoría sustancial en el estudio del receso lateral y el foramen; es una exploración no invasiva y ambulatoria y se puede complementar con la mielografía (Mielo-TAC) para mejorar la agudeza diagnóstica (91%). Todas estas razones hacen que la TAC sea esencial en el estudio de las estenosis con gran componente óseo.
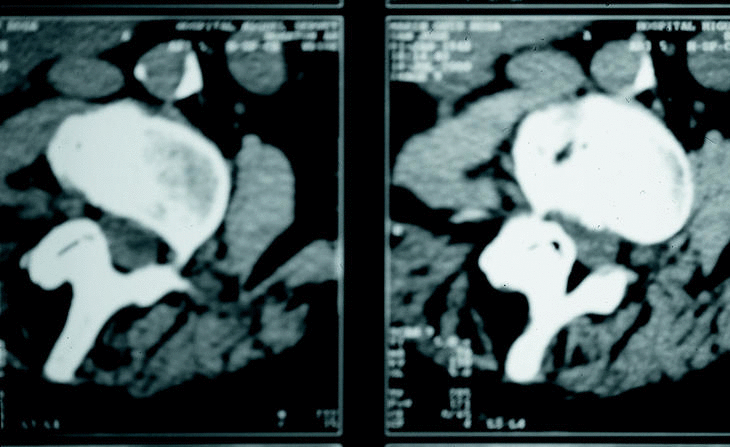
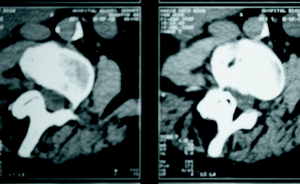
Figura 9. TAC grave estenosis lumbar a nivel L3 con superficie mínima del canal.
Con la aparición de la TAC se dio más importancia al área del canal que a los diámetros. La sección que se considera para diagnóstico de estenosis de canal es de 100 mm2, lo que se considera crítico es un área de 77 ± 13 mm2 22. Se considera estenosis lateral relativa si el receso mide menos de 5 mm y estenosis lateral absoluta si mide menos de 3 mm27.
Los problemas de la TAC son los siguientes: el porcentaje de falsos positivos es alto6, es una exploración sujeta a la interpretación del radiólogo27 y aunque la valoración de la estructura ósea es excelente, no es tanto el estudio de las partes blandas (disco, ligamento amarillo y raíces).
La introducción de la TAC helicoidal ha sido muy positiva para el estudio de la estenosis en presencia de deformidades, permitiendo la valoración precisa de los recesos laterales y forámenes en estos casos.
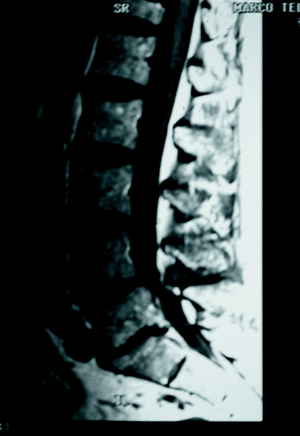
Resonancia nuclear magnética (RM)
La aparición de la RM ha supuesto un salto cualitativo importante en el diagnóstico de la estenosis de canal lumbar por ser una exploración no invasiva, ambulatoria, no emite radiación ionizante y permite el estudio detallado de las partes blandas y la grasa epidural en ambos planos. Sus inconvenientes se reducen a la claustrofobia, la interferencia con implantes metálicos y, en dependencia de la tecnología aplicada, que los cortes no pueden ser menores de 5 mm.
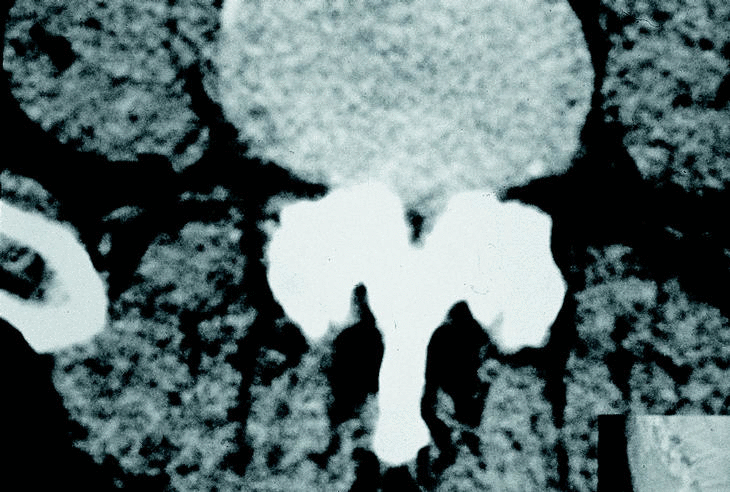
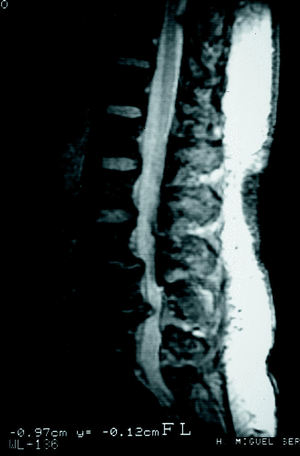
La RM ha demostrado por lo menos la misma seguridad diagnóstica que la mielo-TAC83 (fig. 10). En las imágenes en T1 se valoran el tamaño y la forma del canal medular y el foramen y el cono medular. Las imágenes en T2 permiten el estudio de la interfase entre el saco dural y las dimensiones del canal72.
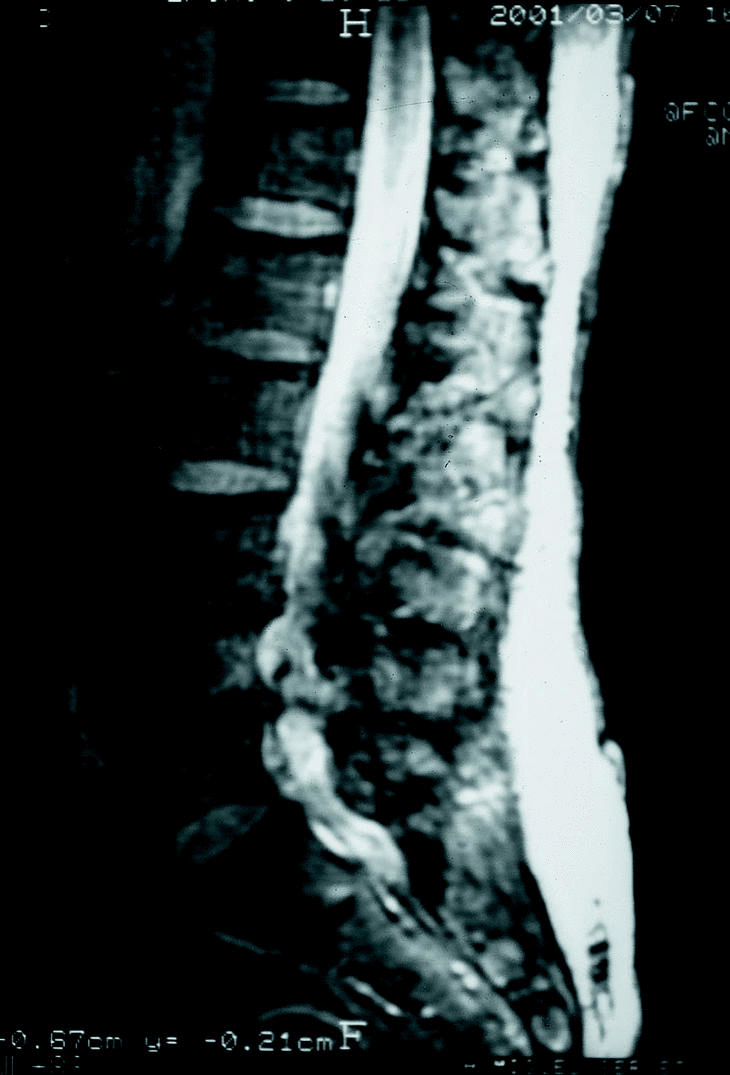
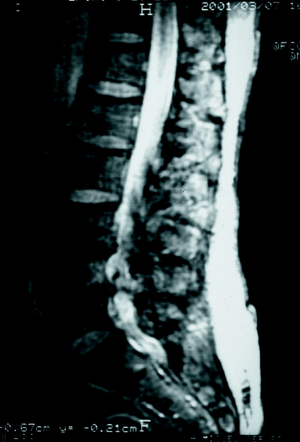
Figura 10. RM. Grave estenosis degenerativa a nivel L3-L4 y L4-L5.
La valoración de la RM en pacientes mayores de 60 años debe ser precavida y relacionarla con la sintomatología clínica porque los falsos positivos son frecuentes6.
Se han realizado estudios para la realización de RM funcional, aunque las conclusiones no son todavía definitivas, puede ser una vía de diagnóstico en estenosis con componente dinámico84-86.
Actualmente la RM es la exploración de elección para el estudio de la estenosis de canal, que se puede complementar con la TAC para el estudio detallado del canal lateral y la artrosis facetaria y con la mielografía en los casos de sospecha de estenosis dinámica63.
Exploraciones neurofisiológicas
Electromiografía (EMG)
Los resultados electromiográficos en la estenosis de canal son muy variables. Puede ser una exploración normal en casos de estenosis de canal con síndrome clínico y presentar anomalías bilaterales con clínica unilateral. El problema del EMG es que valora la parte motora de la raíz y la sintomatología y patología de la estenosis de canal es fundamentalmente una afectación sensitiva.
Potenciales evocados somatosensoriales (PESSs)
Los PESSs tienen gran utilidad en el diagnóstico y control intraoperatorio de la estenosis de canal con claudicación neurológica, ya que valoran el componente sensitivo de los nervios54,87,88.
Se ha estudiado la validez de los PESSs en reposo y tras el ejercicio se ha demostrado no sólo su utilidad en el diagnóstico de la estenosis de canal sino también en el diagnostico diferencial entre claudicación neurológica y vascular54.
DIAGNÓSTICO DIFERENCIAL
Artrosis lumbar
El diagnóstico diferencial entre estenosis degenerativa y artrosis lumbar la establece la presencia de síntomas neurológicos en extremidades inferiores y la confirmación mediante imágenes de la estenosis.
Claudicación vascular
La historia clínica (desaparición o mejoría de las molestias al detenerse), los síntomas (exploración neurológica normal, test de la bicicleta positivo), las exploraciones vasculares anormales (pulsos periféricos alterados, alteraciones cutáneas...) y las imágenes negativas de estenosis confirman un síndrome vascular.
Se puede plantear un problema diagnóstico en casos de concomitancia de claudicación vascular y neurológica asociadas. En este caso el estudio mediante PESSs puede ser de gran utilidad54.
Neuropatías de diferente etiología
El dolor durante el reposo, independiente de la posición y que no cambia con la marcha, orienta a una neuropatía. Los déficit neurológicos distales y zonas de hipoestesia o anestesia en calcetín, arreflexia bilateral simétrica y antecedentes de diabetes, alcoholismo y exposición a tóxicos y fármacos orientan el diagnóstico de neuropatía78. El EMG y los estudios de conducción nerviosa suele confirmar el diagnóstico.
Estenosis cervical y lumbar asociadas
La historia clínica de padecimiento cervical o cervicobraquial y la RM cervical ante la sospecha de síntomas y signos mielopáticos confirman el diagnóstico de estenosis cervical concomitante.
Sacrileítis y coxartrosis
La exploración y la radiología suele ser suficiente.
TRATAMIENTO
Existen varios factores que hacen que sea difícil precisar las recomendaciones terapéuticas. Entre ellos se pueden citar:
--La historia natural de la enfermedad es poco conocida8,14,15,67.
--La diferenciación entre los cambios degenerativos debido a la edad y los patológicos es muy poco clara. Este hecho, junto con la variabilidad de la clínica de unos individuos a otros y la poca correlación clínica-imágenes hacen que sea muy difícil estandarizar el tratamiento según cualquier parámetro.
--Diversidad de resultados del tratamiento quirúrgico publicados17 y la poca estructuración en la valoración de resultados aumentan la confusión en cuanto a la técnica quirúrgica más adecuada para cada caso.
En este apartado del tratamiento se realiza una revisión bibliográfica de los resultados del tratamiento conservador14,15,64,65,89, intentando agrupar las indicaciones quirúrgicas de cada técnica y las indicaciones más admitidas de añadir a la descompresión una artrodesis con o sin fijación.
Tratamiento conservador
Como se ha comentado, salvo algunos casos, es obligatorio intentar el tratamiento conservador antes de cualquier valoración quirúrgica, ya que la mejoría de la calidad de vida que puede aportar éste hace que muchos pacientes no consideren el tratamiento quirúrgico14.
En un trabajo reciente, Simotas90 recomienda un tratamiento conservador enérgico y lo divide en 3 etapas independientes pero solapadas: control del dolor, estabilización y fase de acondicionamiento.
La fase de control del dolor puede requerir reposo y medicación analgésica, AINEs o corticoides orales. Si no se consigue alivio se proponen infiltraciones epidurales.
La fase de estabilización comienza cuando el dolor ha sido reducido lo suficiente como para poder iniciar tratamiento fisioterápico suave. En esta fase puede instaurarse tratamientos físicos (estiramientos, masajes, electroterapia...) como tratamiento añadido en pacientes que no toleren satisfactoriamente el ejercicio.
Si la remisión de síntomas es apreciable se pasa a la fase de acondicionamiento, que consiste en la vuelta a la actividad diaria normal complementada con un programa de ejercicios individualizado e incluso la práctica de deporte aeróbico (bicicleta, natación...).
A continuación se repasan los distintos métodos de tratamiento propuestos para el tratamiento conservador de la estenosis de canal.
Recomendaciones médicas
Alrededor del 20% de los pacientes con estenosis de canal no precisan ni tratamiento médico ni quirúrgico. Con recomendaciones sobre ergonomía e higiene acerca de las actividades y posturas puede ser suficiente. Por ejemplo, dormir en decúbito prono con almohada bajo el abdomen o en supino con flexión de caderas y rodillas, evitar las posturas en extensión de la columna lumbar, disminuir el perímetro de marcha e ir en bicicleta pueden evitar los síntomas de claudicación neurógena.
Tratamiento farmacológico
Para el tratamiento del dolor asociado a la estenosis de canal se han utilizado salicilatos, analgésicos, AINEs, relajantes musculares y antidepresivos.
En una revisión sobre el tema, Humbía91 llega a las siguientes conclusiones: existe una moderada evidencia de que los AINEs son efectivos, sin embargo, la efectividad de los miorrelajantes y paracetamol es de una evidencia limitada89,91. Los antidepresivos, que han demostrado una acción evidente sobre la depresión, no parecen tener efecto sobre el dolor lumbar crónico91.
No se han encontrado evidencias de que el tratamiento farmacológico sea efectivo en los síntomas neurológicos producidos por la estenosis de canal, aunque han sido publicados resultados contradictorios en el tratamiento con calcitonina15.
El efecto de los corticoides sobre el dolor neuropático es el efecto directo sobre el proceso inflamatorio que acompaña siempre a la radiculopatía92 y otros mecanismos todavía no bien conocidos. La posible acción de los corticoides es mayor en las infiltraciones epidurales que administrados por vía oral.
Manipulación
El uso de la manipulación en la estenosis de canal es un tema controvertido, está contraindicada ante la presencia de claudicación neurógena o radiculalgia74.
Soportes externos
La utilidad de los corsés es controvertida en la estenosis de canal. Se han recomendado ortesis rígidas para reducir la lordosis lumbar93.
Fisioterapia y cinesiterapia
El objetivo de los ejercicios es el estiramiento, fortalecimiento, acondicionamiento y educación postural94. Los ejercicios encaminados a mejorar la lordosis lumbar son beneficiosos, por lo que debe insistir en ejercicios en flexión que mejoren la flexibilidad lumbar y potencien los músculos isquitibiales, flexores de la cadera y abdominales89,90. También se recomienda realizar ejercicios de acondicionamiento y terapia acuática.
La intensidad y frecuencia de los ejercicios debe realizarse según la tolerancia álgica y física de cada paciente, la afectación de otras articulaciones (cadera, rodilla) y la tolerancia cardiovascular y respiratoria94. Como un gran número de pacientes con estenosis de canal superan los 60 años, esta terapéutica debe ser supervisada.
Electroterapia y terapia térmica
El calor local, el frío y terapéuticas con láser, infrarrojos, corrientes de frecuencia (onda corta, diatermia y radarterapia) magnetoterapia, ultrasonidos y estimulación eléctrica transcutánea del nervio (TENS) tienen un efecto relajante y analgésico sobre el dolor lumbar74, aunque no se ha demostrado su efectividad en el tratamiento sobre la claudicación neurógena89, salvo los ultrasonidos y la TENS95.
Tracción
El efecto de la tracción pélvica sobre el dolor lumbar y la estenosis de canal es muy controvertido74. El mecanismo de acción parece doble: aumentar la altura discal y mejorar la hemodinámica de las estructuras vasculares que acompañan a las raíces en los canales laterales89. En todo caso, la fuerza a aplicar es importante y el efecto es temporal, ya que tanto la altura discal se recuperan al cesar la tracción74.
Inyecciones epidurales
Se han publicado buenos resultados clínicos tras el tratamiento con inyecciones epidurales (corticoide y anestésico) en casos de estenosis de canal90,96,97, sobre todo si la radiculopatía era el síntoma fundamental. El problema suele ser el corto tiempo de duración de la respuesta, ya que no se actúa sobre ningún aspecto fisiopatológico de la estenosis de canal lumbar.
Las infiltraciones pueden ser interlaminares, caudales o transforaminales. La elección depende del nivel de estenosis y de la práctica90,96. Si el nivel de estenosis es único y los síntomas son unilaterales se puede comenzar por una infiltración transforaminal96. Las infiltraciones siguientes deben realizarse según la respuesta clínica y el nivel de compresión. En cuanto a la técnica recomienda control radioscópico y la introducción de contraste para la buena localización de las estructuras. También se han realizado con control TAC96.
Tratamiento quirúrgico
La historia natural de esta enfermedad y la posibilidad de intentar siempre el tratamiento conservador hacen que para plantear el tratamiento quirúrgico se tenga que tener en cuenta10,98-100:
La cirugía puede demorarse de una forma segura siempre que se establezca una vigilancia clínica.
Se debe recomendar cirugía si los síntomas y déficit neurológicos son progresivos, aunque no se pueda predecir si estos déficit serán o no reversibles.
La cirugía está indicada si la historia natural es mala.
Se debe contar con un índice de malos resultados del 22%8.
Para proponer cirugía en la estenosis de canal se deben cumplir las siguientes condiciones10,101,102:
a) Presencia del síndrome clínico, normalmente en forma de claudicación neurógena, con una historia clínica y exploración concomitantes.
b) Evidencia radiológica o por imágenes de compresión de cauda equina o radicular por parte de hueso o partes blandas.
c) Mala historia natural de la enfermedad pese al tratamiento conservador (dolor progresivo, disminución del perímetro de marcha, déficit neurológicos progresivos y mala calidad de vida).
d) La edad, por sí misma, no es una contraindicación, pero, como es lógico, se requieren unas condiciones médicas generales aceptables100.
e) Además de estas condiciones, hay autores que añaden103 la motivación del paciente y la no existencia de demanda de indemnización o conflicto socio-laboral.
Técnicas quirúrgicas: indicaciones y resultados
Cirugía descompresiva
La descompresión es objetivo fundamental de la cirugía de la estenosis de canal lumbar y va dirigida a aliviar la compresión que sufren los elementos neurológicos.
La descompresión debe realizarse obligatoriamente en los segmentos que producen clínica neurológica. La amplitud de la descompresión y la conveniencia de descomprimir espacios cuyas imágenes demuestran estenosis sin traducción clínica es facultad del cirujano, en base a su experiencia y técnica. Para tomar esta decisión, es importante valorar la edad del paciente y la posibilidad de progresión de la estenosis: estado de los discos, estabilidad intrínseca de los espacios no estenosados, decisión de fijar o no...
La práctica intraoporatoria de PESSs y EMG ayuda a valorar la efectividad de la descompresión que se está realizando87,88. La estandarización y generalización de estas técnicas nos será de gran ayuda para objetivar hasta donde se debe descomprimir sin desestabilizar y evitar una descompresión insuficiente.
Se han dividido las técnicas quirúrgicas descompresivas en: laminectomía descompresiva, procedimientos de fenestración/recalibrado y laminoplastia.
Laminectomía descompresiva
La laminectomía es el procedimiento más utilizado en la cirugía de estenosis de canal degenerativa104 y la técnica más antigua de cirugía lumbar60.
En la cirugía de la estenosis la laminectomía debe hacerse de forma reglada. Las etapas de la técnica se pueden resumir en105: identificación del nivel o niveles; extirpación del ligamento interespinoso y apófisis espinosa; laminectomía bilateral respetando la pars interarticularis; extirpación de la mitad medial de la faceta inferior; extirpación de la parte más medial de la faceta superior hasta el nivel del pedículo; extirpación del ligamento amarillo y foraminotomía dorsal. Después de realizar estos pasos se debe comprobar la movilidad de la raíz descomprimida, la permeabilidad del foramen y el estado del disco.
Las indicaciones de la laminectomía varían de unos autores a otros. Mientras para unos ha sido la técnica aplicable a casi todos los casos, para otros está indicada en lo que llaman la estenosis lumbar «típica» (no cirugía previa, no evidencia radiológica de inestabilidad, espodilolistesis grado I sin inestabilidad y escoliosis menor de 20°)106. Finalmente hay otros autores que la limitan a pacientes mayores con estenosis con cambios hipertróficos marcados103, considerando detenidamente la estabilidad intrínseca de la columna anterior80 y el no realizar discectomía10.
Nosotros realizamos laminectomía sin artrodesis sólo en los casos de estenosis a uno o dos niveles (laminectomía ampliada), en columnas muy estables y en pacientes mayores (estenosis duras o mixtas) y que no precisan hacer discectomía99.
Resultados. Se han publicado tasas de resultados muy variables, desde el 25 al 100% de buenos resultados17, aunque en la mayoría de las series, los porcentajes están entre el 75 y 90%8,11,64,101,102,106-115. En los estudios con largo seguimiento se refiere una caída de buenos resultados a largo plazo en el 15-20%101,102,115 por: estenosis al mismo nivel o por encima.
Los peores resultados se han asociado con lumbalgia previa11,101,113, factores de litigación o compensación34, cirugía previa11,101,113, déficit neurológico postoperatorio11, doble nivel de estenosis98,116, diabéticos, estado neurológico previo malo16,34,59, historia de lumbalgia previa y comorbilidad médica previa16,59,117. También se han obtenido peores resultados en: espondilolistesis degenerativa, inestabilidad, escoliosis y si se practica discectomía11,101,113.
Los malos resultados postoperatorios se deben fundamentalmente a tres factores: inestabilidad postlaminectomía (0-64%)11,14,79,101,108,118,119, descompresión insuficiente11,119 y la mala selección de los pacientes119.
Procedimientos de fenestración y recalibrado
Dentro de los denominados procedimientos de fenestración se pueden incluir la foramino antrectomía y la hemilaminectomía con resección del ligamento amarillo.
El objetivo de estas técnicas es la descompresión del receso lateral, respetando la mitad medial de la faceta articular inferior y la pars interarticularis59,69,120,121. La indicación principal de estas técnicas, que compartimos totalmente, es la estenosis lateral con estabilidad del segmento lumbar59,69,121 (estenosis unisegmentaria estable).
La valoración de resultados de estos tipos de procedi-mientos es muy difícil dada la escasa uniformidad de las series. En nuestra experiencia, la mejoría de la radiculalgia es importante, siendo mas aleatoria la mejoría de la lumbalgia previa.
Senegas et al71 popularizaron el término de recalibrado del canal lumbar (figs. 11 y 12). Estos autores basan su técnica en realizar una descompresión del segmento vertebral en el lugar que se produce la estenosis, respetando la estabilidad del segmento y parte del arco posterior óseo, para ello aconseja resecar la mitad superior de la lámina inferior, ligamento amarillo y mitad medial de las facetas. Como elemento de estabilización posterior aconseja la ligamentoplastia mediante un dispositivo interespinoso.
Figura 11. Estenois lumbar a nivel L3-L4 y L4-L5.
Figura 12. «Recalibraje» de canal en L3-L4 y L4-L5 en el caso de la figura 11.
Nosotros indicamos el recalibrado en los casos de estenosis a uno o dos niveles, fundamentalmente de componente blando (ligamento amarillo y sinovial facetaria) en pacientes jóvenes con discos en buen estado (estenosis congénitas o del desarrollo)99. También se ha realizado ocasionalmente en estenosis únicas en niveles altos de la columna lumbar, sin realizar ligamentoplastia.
Con el mismo objetivo que Senegas, otros autores han publicado técnicas de descompresión segementaria con o sin extirpación del ligamento interespinoso como alternativas a la laminectomía114,122,123.
Los buenos resultados de este tipo de cirugías varían desde el 74-91%14,59,116,120,122-125. Al igual que la laminectomía descompresiva, parece que hay empeoramiento de los resultados a medio y largo plazo116,123.
Laminoplastia
Este procedimiento fue descrito por Matsui et al en 1992126 e indicado en pacientes activos. El objetivo es la descompresión del canal lumbar realizando una apertura longitudinal en la base de la lámina y girando toda la lámina sobre la articular del otro lado. Se practica descompresión del receso del lado abierto y se mantiene la lámina abierta mediante un alambrado. Esta técnica no ha tenido mucha aceptación fuera de Japón.
Complicaciones de las cirugía descompresiva
La tasa de mortalidad y morbilidad aumenta proporcionalmente con la edad y la patología médica previa. La tasa de mortalidad a partir de 75 años es del 0,6%127.
Las complicaciones más frecuentes de este tipo de cirugía son11,80,110,124,127-129: déficit neurológico postoperatorio: 5%, aunque en la mayoría de los casos existe una recuperación del mismo; lesiones durales, fistulas de líquido cefalorraquídeo y pseudomeningoceles; fracturas de la faceta y de la pars interarticular; infección con tasas variables, desde 0,5 al 8%; lesiones vasculares con incidencia insignificante.
La tasa de reoperaciones de la cirugía descompresiva se sitúa entre el 10-17%11,110,128,129.
Cirugías descompresivas + artrodesis (instrumentada o no)
Posiblemente este es el punto de mayor controversia en el tratamiento quirúrgico de la estenosis de canal10,61,100,130-132. Las indicaciones de artrodesis más aceptadas se basan en los trabajos de Herkowitz y Garfin10,101,130,131. Estas indicaciones se dividen en alteraciones estructurales preoperatorioas e intraoperatorias.
Alteraciones estructurales preoperatorias
Espodilolistesis degenerativa e inestabilidad lateral (olistesis). Aunque hay autores que no consideran necesario la artrodesis en listesis grado I106, la mayoría publica mejores resultados si a la laminectomía se le asocia artrodesis en los casos de listesis degenerativa, independiente del grado10, 41,109,114,118,128,130,131,133.
Deformidad previa (escolisis o cifosis). La necesidad de artrodesis en estos casos se basa en criterios de inestabilidad de la escoliosis que puede aumentar tras la laminectomía: curva flexible y parcialmente corregible, curva progresiva, radiculopatía de la concavidad por estenosis foraminal que requiere la extirpación de la faceta y el desplazamieno lateral o rotación en el ápex de la curva. En estos casos la discusión del tratamiento quirúrgico se produce a la hora de decidir si realizar instrumentaciones largas o cortas, en dependencia del balance frontal y sagital y la rotación del ápex de la curva. Si existe una gran rotación y pérdida de la cifosis pueden ser necesarias instrumentaciones largas para corregir el balance sagital134.
En los casos de alteración del balance sagital(cifosis), la realización de una laminectomía puede empeorarlo, por lo que se debe plantear además de la descompresión la corrección del balance sagital, lo que hace inevitable la artrodesis instrumentada135.
Reestenosis, al mismo nivel de laminectomía o en nivel adyacente a una artrodesis previa.
La estenosis al mismo nivel de una laminectomía previa es un signo de inestabilidad a dicho nivel109,113,123,136-138 y se produce por recrecimiento de la lámina114. Es más frecuente en pacientes ancianos y laminectomía a más de un nivel123,128. Esta complicación puede requerir una nueva descompresión seguida de artrodesis128,129.
La reestenosis en niveles adyacentes a la artrodesis es un problema que aumenta con el tiempo de seguimiento10,11,61,102,137, llegando al 46% en seguimientos largos139. Esta complicación parece asociarse con más frecuencia a las artrodesis instrumentadas que a las no instrumentadas61. La presentación de reestenosis sintomática por encima de la artrodesis puede requerir nueva descompresión y fusión, valorando las alteraciones del balance sagital135.
El problema de la reestenosis es difícil, ya que aunque puede ser responsable del empeoramiento clínico136,138, puede no tener nada que ver123 ya que no se ha encontrado relación entre el grado de la estenosis(control TAC) y la clínica129,138,140, por lo que hay que ser muy juiciosos antes de indicar una nueva cirugía
Historia de dolor lumbar preoperatorio. Aunque esta es una indicación ampliamente aceptada nos parece importante considerarla porque la persistencia o agravamiento de la lumbalgia después de una cirugía descompresiva puede empeorar el resultado clínico final100.
Alteraciones estructurales intraoperatorias
Extirpación de las facetas o fractura de la pars. Como ya se ha comentado los dos problemas que se asocian a la laminectomía son la inestabilidad postoperatoria y la insuficiente descompresión. Desde nuestro punto de vista es fundamental garantizar la descompresión. Si para conseguir una descompresión satisfactoria se pone en juego la estabilidad postoperatoria hay que plantear una fusión en ese mismo momento si las condiciones del paciente lo permiten.
Discectomía. La incidencia de hernias discales asociadas a estenosis de canal varía entre el 5 y el 25%10,131. La realización de discectomía asociada a la descompresión depende de que el disco intervertebral forme parte esencial de la estenosis.
Típicamente se presentan dos situaciones: hernia discal lateral extruida sobre un canal estrecho constitucional o del desarrollo o protrusión discal que contribuye a la estenosis de receso lateral de componente fundamentalmente óseo. En este último caso se puede obviar la extirpación del disco, ya que la protrusión discal no forma parte esencial de la estenosis del canal.
En el caso de hernias discales extruidas se puede optar por la extirpación de los fragmentos sin realizar discectomía total. La extirpación completa del disco puede favorecer la desestabilización de la columna anterior que se suma a la inestabilidad de la columna posterior creada por la laminectomía. Por esta razón, si se realiza una discectomía, creemos necesario practicar una artrodesis10,131,100.
Complicaciones y resultados de la artrodesis
La tasa de unión de las artrodesis no instrumentadas se sitúa entre el 60-80%10. La tasa de pseudoartrosis aumenta proporcionalmente con el número de niveles que se pretende fusionar131.
Si se realiza artrodesis aumenta un 25% la mortalidad, un 55% la posibilidad de complicaciones, un 61% los cuidados de enfermería y un 36% la hospitalización11,127. El índice de malos resultados, complicaciones y mortalidad aumenta proporcionalmente con la edad y la comorbilidad previa a la intervención21,117.
Los buenos resultados de las artrodesis no instrumentada son entre 75-90% a corto plazo70,101,130.
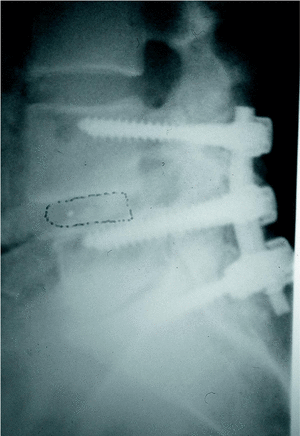
Artrodesis instrumentada
Los objetivos de la instrumentación son101,131: corregir deformidades, estabilizar la columna, mejorar la tasa de fusión, reducir los segmentos a fusionar, proteger los elementos neurológicos y reducir la inmobilización y el tiempo de rehabilitación (figs. 13 y 14).
Figura 13. Estenosis con pseudoespondilolistesis y discopatía.
Figura 14.
La fijación con los tornillos pediculares ha demostrado mejorar la calidad y porcentaje de artrodesis y de buenos resultados (75-96%)101,104,112,114,125,141, aunque hay estudios en los que no se ha apreciado esta mejora de resultados clínicos107,108,138.
Las indicaciones absolutas de añadir instrumentación a la artrodesis son101,131: corrección de escoliosis o cifosis, artrodesis de dos o más segmentos, reoperación por reestenosis e inestabilidad segmentaria preoperatoria.
Aunque existe controversia acerca de si añadir o no instrumentación en los casos en los que está indicada la artrodesis, nosotros somos partidarios de realizar instrumentación en todos los casos. Se puede valorar realizar artrodesis no instrumentada en los casos que existan dificultades médicas o técnicas importantes (osteoporosis, gran obesidad, ancianos).
Recientemente, se está poniendo atención en añadir a la instrumentación posterior un dispositivo intersomático. El objetivo es doble, por una parte mejorar la calidad de la artrodesis estabilizando la columna anterior y por otra restaurar la altura discal y aumentar el tamaño foraminal104,142. Todavía es pronto para valorar esta técnica en los casos de estenosis de canal lumbar.
Las complicaciones producidas por la instrumentación son mayores que si se artrodesa sin ella138 (fallo del implante, malposición de los implantes, lesiones radiculares, curva de aprendizaje, degeneración por encima más rápida...), además, la relación coste-efectividad de la artrodesis instrumentada sobre la no instrumentada no está demostrada132. Sin embargo, en nuestra opinión, los problemas son compensados por las ventajas de la instrumentación ya comentadas.
Los resultados de la artrodesis instrumentada o no en el tratamiento de la estenosis de canal son peores si: evolución lenta y larga, dos niveles o más, complicaciones neurológicas intra o postoperatorias, diabéticos, fumadores y cirugía previa70,116,141,143.
Comentarios finales
La estenosis de canal es un síndrome clínico con muchos puntos oscuros e incógnitas, que se presenta en la mayoría de los casos en personas mayores con problemática médica y funcional añadida y que, presumiblemente, va a demandar en un futuro próximo mayor número de recursos humanos (médicos y cirujanos) y económicos.
Aunque no existe evidencia absoluta acerca de la efectividad clara de que algún tipo de tratamiento quirúrgico sea superior a otro y que el tratamiento quirúrgico produzca mejores resultados que el tratamiento conservador, el placebo o la historia natural de la enfermedad138, parece que aunque el intento inicial del tratamiento conservador debe ser obligatorio, a largo plazo, el tratamiento quirúrgico produce mejores resultados98,144.
Las claves del éxito del tratamiento quirúrgico de la estenosis de canal son la selección de los pacientes, la valoración individualizada de la técnica quirúrgica a aplicar y la realización de una buena descompresión neurológica valorando el problema de la estabilidad de la columna.
Aunque los resultados clínicos objetivos (mejoría de signos neurológicos, tasa de fusión...) pueden ser peores de los esperados, incluso contando con la «tasa» de insatisfacción que acompaña a la cirugía lumbar11, existe un alto grado de satisfacción de los pacientes.