Comparar a mediano y largo plazo los resultados quirúrgicos postoperatorios, sobre todo la tasa del síndrome adyacente, tasa de eventos adversos y tasa de reoperación, de los pacientes operados con artroplastia cervical o artrodesis cervical anterior en los ensayos clínicos aleatorizados (ECA) publicados de un nivel cervical.
MétodosRevisión sistemática y metaanálisis. Se seleccionaron 13 ECA. Se analizaron los resultados clínicos, radiológicos y quirúrgicos, tomando como variables primarias la tasa del síndrome adyacente, tasa de eventos adversos y tasa de reoperación.
ResultadosFueron 2.963 los pacientes analizados. El grupo de artroplastia cervical mostró una menor tasa de síndrome adyacente superior (p<0,001), menor tasa de reoperación (p<0,001), menor dolor radicular (p=0,002) y una mejor puntuación en el índice de discapacidad cervical (p=0,02) y en el componente físico SF-36 (p=0,01). No se encontraron diferencias significativas en la tasa del síndrome adyacente inferior, tasa de eventos adversos, dolor cervical ni componente mental SF-36. Se halló en la artroplastia cervical un rango de movilidad medio de 7,91 grados en el seguimiento final y una tasa de osificación heterotópica de 9,67%.
ConclusiónEn el seguimiento a mediano y largo plazo, la artroplastia cervical mostró menor tasa de síndrome adyacente superior y menor tasa de reintervención. No se hallaron diferencias estadísticamente significativas en la tasa del síndrome adyacente inferior ni en la tasa de eventos adversos.
To compare medium- and long-term postoperative surgical results, especially the adjacent syndrome rate, adverse event rate, and reoperation rate, of patients operated on with cervical arthroplasty or anterior cervical arthrodesis in published randomized clinical trials (RCTs), at one cervical level.
MethodsSystematic review and meta-analysis. Thirteen RCTs were selected. The clinical, radiological and surgical results were analyzed, taking the adjacent syndrome rate and the reoperation rate as the primary objective of the study.
ResultsTwo thousand nine hundred and sixty three patients were analyzed. The cervical arthroplasty group showed a lower rate of superior adjacent syndrome (P<0.001), lower reoperation rate (P<0.001), less radicular pain (P=0.002), and a better score of neck disability index (P=0.02) and SF-36 physical component (P=0.01). No significant differences were found in the lower adjacent syndrome rate, adverse event rate, neck pain scale, or SF-36 mental component. A range of motion of 7.91 degrees was also found at final follow-up, and a heterotopic ossification rate of 9.67% in patients with cervical arthroplasty.
ConclusionIn the medium and long-term follow-up, cervical arthroplasty showed a lower rate of superior adjacent syndrome and a lower rate of reoperation. No statistically significant differences were found in the rate of inferior adjacent syndrome or in the rate of adverse events.
Desde que Robinson y Smith publicaron, en 1958, los resultados de la artrodesis cervical anterior (ACA), este ha sido el procedimiento quirúrgico de referencia para tratar la enfermedad degenerativa del disco cervical (EDDC) sintomática1. Un estudio reciente señala que el 84,3% de los cirujanos de columna emplean la ACA como la técnica quirúrgica estándar para la EDDC2. La EDDC, que incluye la discopatía cervical y las hernias cervicales, se considera una de las principales causas de incapacidad laboral3,4. En la actualidad, en algunos estudios se describe un aumento en la tendencia de la cirugía cervical en los próximos años, sobre todo en la población entre 45 y 54 años4,5.
Muchos estudios han encontrado que la ACA es un procedimiento exitoso, que proporciona un excelente alivio de los síntomas y que mejora de manera significativa la calidad de vida2,6,7. Sin embargo, también presenta algunas complicaciones, como la pseudoartrosis, la falla de la instrumentación y el síndrome del segmento adyacente, el cual puede ser una de las complicaciones más importantes, ya que induce una cirugía secundaria en los pacientes2,8,9. La ACA, al crear una fusión ósea sólida, puede cambiar el rango de movimiento y la carga mecánica de los segmentos adyacentes, lo que puede causar una enfermedad o síndrome del segmento adyacente8,9. Hilibrand et al. encontraron que el síndrome de segmento adyacente sintomático afecta a más de una cuarta parte de todos los pacientes dentro de los 10años posteriores a un ACA10. Lee et al. encontraron que, después de la ACA, la cirugía secundaria en los segmentos adyacentes tuvo lugar en una tasa relativamente constante del 2,4% por año (intervalo de confianza (IC) 95%: 1,9-3,0)11.
Para evitar riesgos de falta de unión y síndrome adyacente, en la década de los 90 surgió la artroplastia cervical (AC), con la ventaja de preservar el movimiento fisiológico, manteniendo la altura del disco y la lordosis segmentaria12-15. Basado en estas ventajas, el uso de AC se ha incrementado en los últimos años5. Sin embargo, la AC también presenta algunos inconvenientes; los más comunes son el fracaso del implante y la osificación heterotópica16,17.
En varios metaanálisis anteriores se han comparado las ventajas y desventajas de AC y ACA, principalmente relacionadas con el seguimiento a corto plazo (2 años de seguimiento)15,16,18, con pocos estudios que analizan la eficacia a mediano plazo (5 años de seguimiento) y largo plazo (mayor a 7 años de seguimiento), sin hallar resultados del todo concluyentes19-23. Una limitación de estos metaanálisis es que mezclan estudios con pacientes operados de 1 y 2 niveles cervicales15,16,18-22. Además, tanto en trabajos ya publicados3 como en los últimos ensayos clínicos aleatorizados (ECA) publicados a 5 años de seguimiento24,25 no se han hallado ventajas de la AC en disminuir la incidencia del síndrome del segmento adyacente. Con la hipótesis de que se pueden observar diferencias en el seguimiento a mediano y largo plazo, el propósito de esta revisión sistemática y metaanálisis es actualizar y comparar los resultados clínicos, radiológicos y quirúrgicos, sobre todo el síndrome adyacente, los eventos adversos y la reoperación de los pacientes operados con AC o ACA en los ECA de un solo nivel cervical.
Material y métodosEstrategia de búsqueda de literaturaRevisión sistemática con metaanálisis. El presente metaanálisis se llevó a cabo siguiendo la declaración Preferred Reporting Items for Systematic Reviews and Meta-Analyses (PRISMA)26 y la revisión sistemática, siguiendo las recomendaciones del Manual Cochrane para Revisiones Sistemáticas de Intervenciones27. Se realizó una búsqueda electrónica en PubMed, EMBASE y Cochrane Collaboration Library hasta el 1 de enero del 2023 de ECA que comparasen la AC con la ACA. En la estrategia de búsqueda se utilizaron las siguientes palabras clave en inglés y castellano: «anterior cervical discectomy and fusion o artrodesis cervical anterior», «ACDF o ACA», «cervical disc arthroplasty o artroplastia cervical», «CDA o AC», «randomized control trial o ensayos clínicos aleatorizados», o «RCT o ECA». La búsqueda bibliográfica se restringió a los idiomas inglés y castellano. Las estrategias adicionales para identificar estudios incluyeron la consulta con expertos y la utilización de las funciones de «artículos relacionados».
Criterio de elegibilidadLos criterios de inclusión para la identificación del estudio fueron los siguientes: 1) ECA que compararan entre los 2procedimientos quirúrgicos (ACA y AC); 2) estudios que compararan cirugías de un solo nivel cervical; 3) tiempo de seguimiento mínimo de 60 meses y 4) estudios que informaran, al menos, de un resultado relacionado con las variables estudiadas. Se excluyeron del metaanálisis aquellos estudios con 1) falta de datos comparativos, 2) seguimiento insuficiente, 3) estudios biomecánicos o in vitro y 4) presentaciones en congresos, editoriales y resúmenes.
Selección de estudiosDos autores evaluaron la elegibilidad de los resultados de la búsqueda. Se realizó lectura intensiva del texto completo cuando los estudios cumplieron con los criterios de inclusión. Si había un conflicto entre los 2revisores, se consultaba a un tercer revisor para tomar una decisión.
Extracción de datosLos datos se extrajeron de los textos principales y los anexos complementarios. Los datos se agruparon de la siguiente manera: 1) características generales, como primer autor, año de publicación, número de ensayo clínico, pacientes incluidos, edad, sexo, tipo de prótesis, tiempo de seguimiento y pérdidas durante el seguimiento; 2) variables primarias estudiadas: síndrome adyacente superior, síndrome adyacente inferior y tasa de reoperación, 3) variables secundarias estudiadas: el índice de discapacidad cervical (IDC), EVA cervical, EVA radicular, encuesta de salud de formato corto de 36 ítems (SF-36) componentes físicos y mentales, tasa de eventos adversos, la tasa de osificación heterotópica de alta grado y el rango de movilidad del segmento cervical operado.
Evaluación de la calidadLa calidad de los ECA se evaluó según el programa Review Manager versión 5.3 (The Nordic Cochrane Centre, The Cochrane Collaboration, Copenhague, 2014) para evaluar el riesgo de sesgo. Los métodos de evaluación consistieron en los siguientes pasos: generación de secuencias aleatorias, ocultamiento de la asignación, cegamiento, datos de resultados incompletos y notificación selectiva de los resultados. Las puntuaciones se analizaron en una evaluación del riesgo general de sesgo para un ECA: 1) «bajo riesgo de sesgo»; 2) «algunas preocupaciones»; o 3) «alto riesgo de sesgo».
Análisis estadísticoLas estadísticas descriptivas fueron media y desviación estándar (DE) para variables continuas y recuento y porcentaje para variables categóricas. El metaanálisis se realizó con el programa Review Manager (versión 5.3) de la comunidad Cochrane. Para las variables binarias se utilizó el odds ratio (OR) para la evaluación, mientras que para las variables continuas se aplicó la diferencia de medias estándar (DME), con un IC 95%. La heterogeneidad de los estudios se estimó mediante la prueba de I2. Se aplicó el modelo de varianza inversa de efectos aleatorios. La significación estadística se definió como un valor p<0,05.
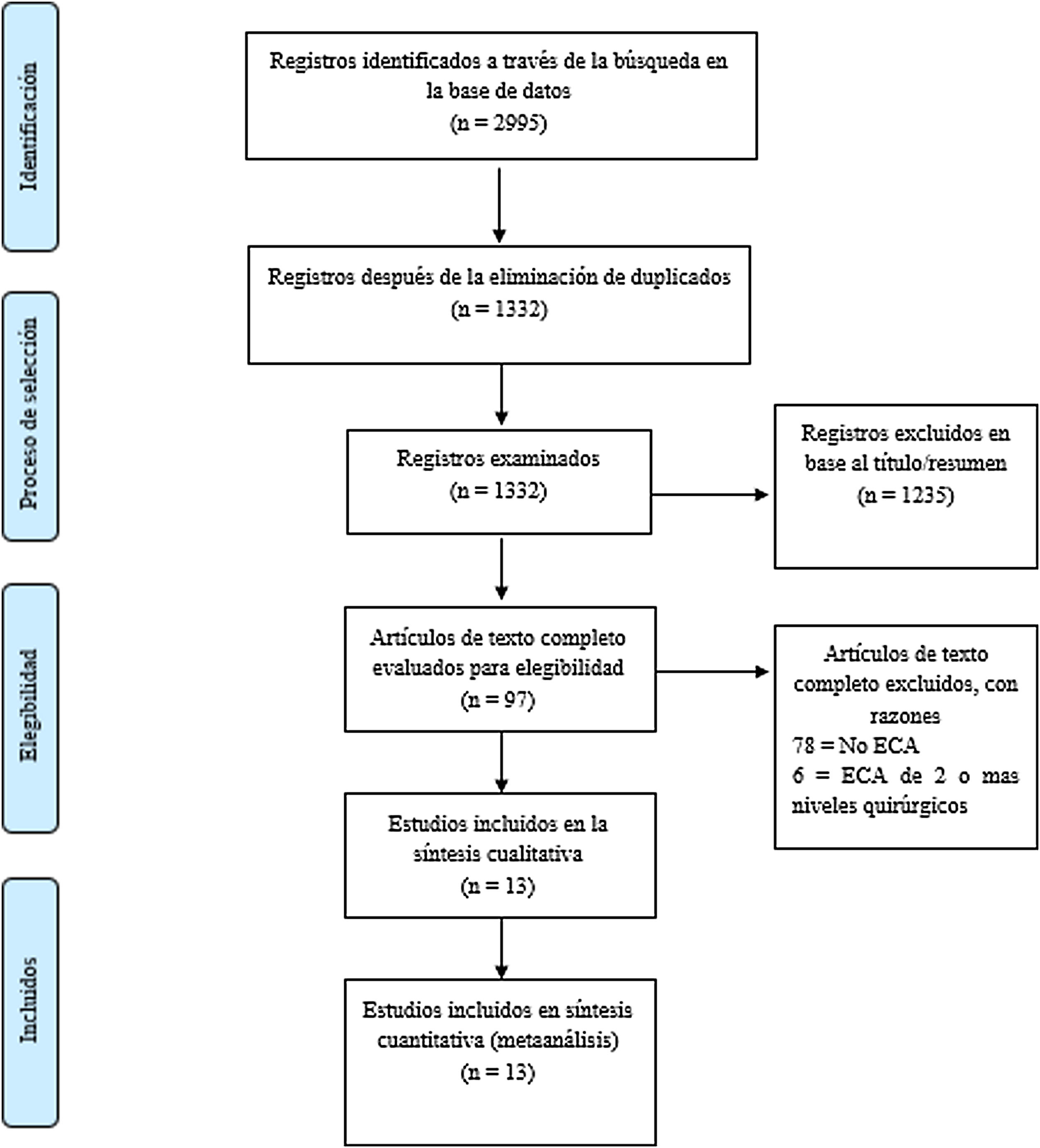
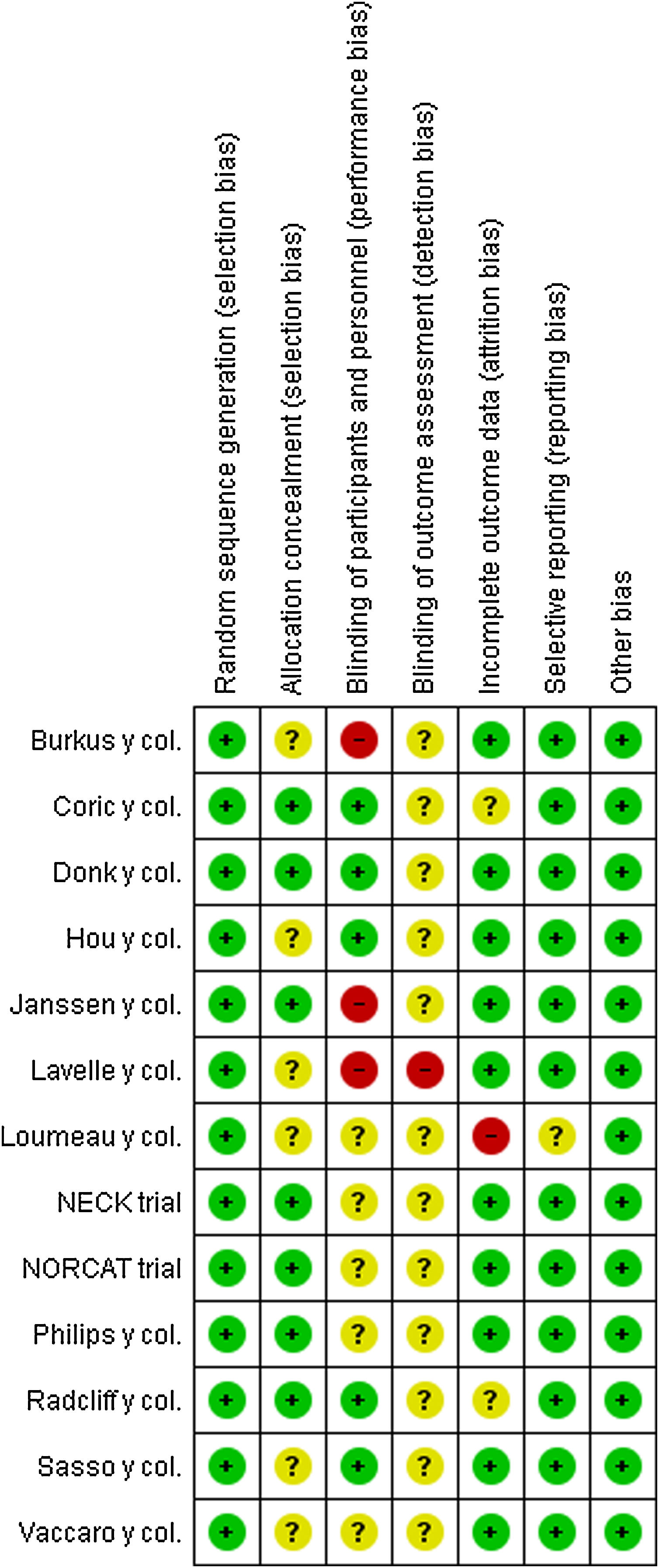
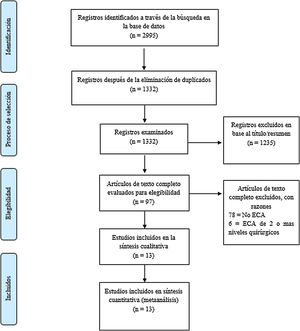
ResultadosRevisión de la bibliografíaLa búsqueda inicial en la base de datos identificó 2.995 artículos (PubMed: 1.508, Embase: 1.031, Cochrane Collaboration Library: 384). La selección detallada de la bibliografía se describe en el diagrama de flujo de la figura 1. Se eliminó un total de 1.663 estudios porque estaban duplicados, 1.235 estudios fueron excluidos con base en sus títulos y resúmenes y 97 estudios fueron excluidos por otras razones. Como resultado final se identificaron 13 estudios24,25,28-38. La figura 2 proporciona el resumen del riesgo de sesgo.
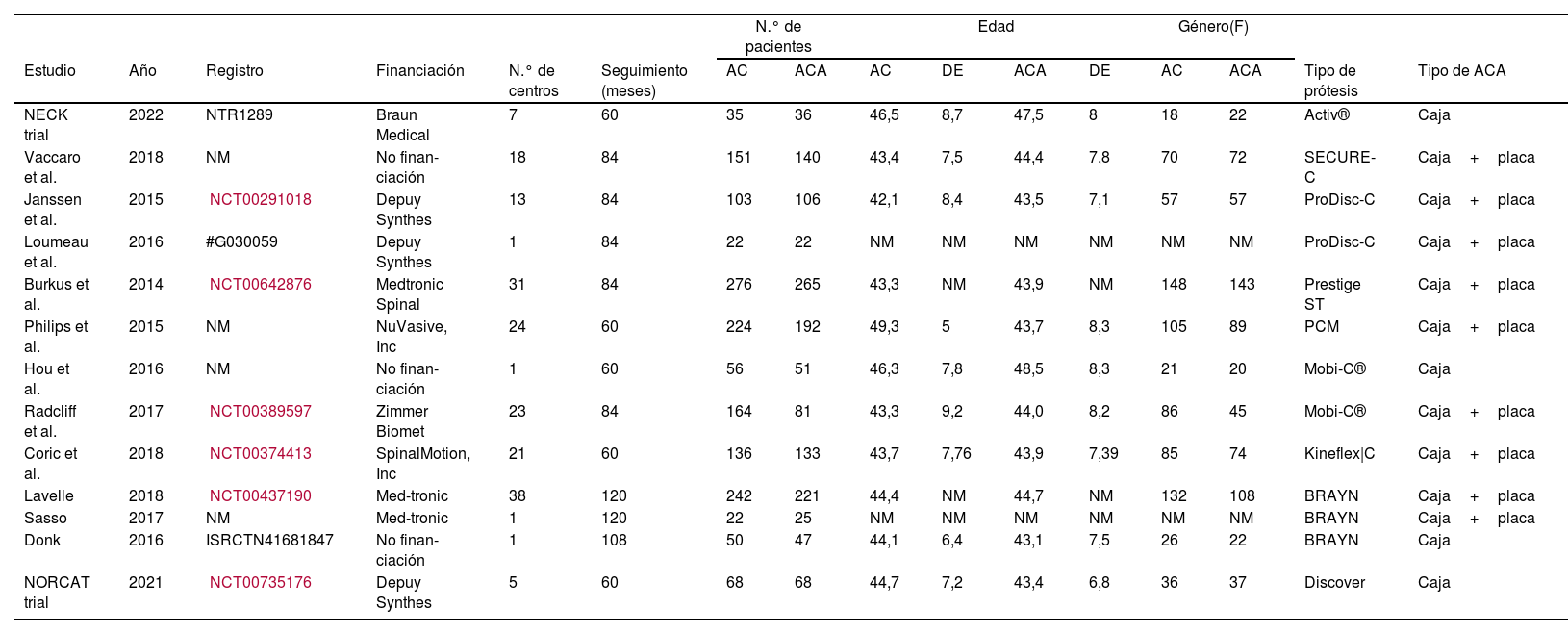
Las características generales de cada estudio se muestran en la tabla 124,25,28-38. El metaanálisis incluyó a un total de 2.936 pacientes, con 1.549 pacientes de AC y 1.387 pacientes de ACA24,25,28-38. La edad media fue de 44,2 años (DE 2,2) en el grupo de AC y de 44,7 años (DE 1,9) en el grupo de ACA24,25,28,29,32-34,37,38. Fueron mujeres el 52,1% en el grupo de AC y el 51,4% del grupo de ACA24,25,28-30,32-34,36-38.
Características basales de los estudios incluidos en el metaanálisis
| N.° de pacientes | Edad | Género(F) | |||||||||||||
| Estudio | Año | Registro | Financiación | N.° de centros | Seguimiento (meses) | AC | ACA | AC | DE | ACA | DE | AC | ACA | Tipo de prótesis | Tipo de ACA |
| NECK trial | 2022 | NTR1289 | Braun Medical | 7 | 60 | 35 | 36 | 46,5 | 8,7 | 47,5 | 8 | 18 | 22 | Activ® | Caja |
| Vaccaro et al. | 2018 | NM | No finan- ciación | 18 | 84 | 151 | 140 | 43,4 | 7,5 | 44,4 | 7,8 | 70 | 72 | SECURE-C | Caja+placa |
| Janssen et al. | 2015 | NCT00291018 | Depuy Synthes | 13 | 84 | 103 | 106 | 42,1 | 8,4 | 43,5 | 7,1 | 57 | 57 | ProDisc-C | Caja+placa |
| Loumeau et al. | 2016 | #G030059 | Depuy Synthes | 1 | 84 | 22 | 22 | NM | NM | NM | NM | NM | NM | ProDisc-C | Caja+placa |
| Burkus et al. | 2014 | NCT00642876 | Medtronic Spinal | 31 | 84 | 276 | 265 | 43,3 | NM | 43,9 | NM | 148 | 143 | Prestige ST | Caja+placa |
| Philips et al. | 2015 | NM | NuVasive, Inc | 24 | 60 | 224 | 192 | 49,3 | 5 | 43,7 | 8,3 | 105 | 89 | PCM | Caja+placa |
| Hou et al. | 2016 | NM | No finan- ciación | 1 | 60 | 56 | 51 | 46,3 | 7,8 | 48,5 | 8,3 | 21 | 20 | Mobi-C® | Caja |
| Radcliff et al. | 2017 | NCT00389597 | Zimmer Biomet | 23 | 84 | 164 | 81 | 43,3 | 9,2 | 44,0 | 8,2 | 86 | 45 | Mobi-C® | Caja+placa |
| Coric et al. | 2018 | NCT00374413 | SpinalMotion, Inc | 21 | 60 | 136 | 133 | 43,7 | 7,76 | 43,9 | 7,39 | 85 | 74 | Kineflex|C | Caja+placa |
| Lavelle | 2018 | NCT00437190 | Med-tronic | 38 | 120 | 242 | 221 | 44,4 | NM | 44,7 | NM | 132 | 108 | BRAYN | Caja+placa |
| Sasso | 2017 | NM | Med-tronic | 1 | 120 | 22 | 25 | NM | NM | NM | NM | NM | NM | BRAYN | Caja+placa |
| Donk | 2016 | ISRCTN41681847 | No finan- ciación | 1 | 108 | 50 | 47 | 44,1 | 6,4 | 43,1 | 7,5 | 26 | 22 | BRAYN | Caja |
| NORCAT trial | 2021 | NCT00735176 | Depuy Synthes | 5 | 60 | 68 | 68 | 44,7 | 7,2 | 43,4 | 6,8 | 36 | 37 | Discover | Caja |
AC: artroplastia cervical; ACA: artrodesis cervical anterior; DE: desviación estándar; N.°: número; NM: no mencionado.
Tres estudios utilizaron el disco cervical BRYAN® (Medtronic, Minneapolis, MN, EE. UU.)30-32; 2 estudios usaron el ProDisc-C® (Depuy-Synthes Spine, Raynham, MA, EE. UU.)34,35, 2 estudios usaron el Mobi-C® Disco cervical (Zimmer Biomet, Varsovia, IN, EE. UU.)28,38 y los 6 estudios restantes utilizaron, cada uno, un modelo diferente de AC24,25,29,33,36,37. Asimismo, hubo diferencia en el tipo de ACA usados; 4 estudios usaron cajas sin placas24,25,32,38, mientras que los 9 estudios restantes usaron cajas más placas28-31,33-37.
Evaluación de sesgoLos resultados de la evaluación de sesgo se presentan en la figura 2. Los 13 estudios indicaron métodos adecuados de aleatorización24,25,28-38; 5 estudios cegaron tanto a los pacientes como a los evaluadores28-32,38. Los datos demográficos de edad y sexo al inicio del estudio fueron similares en los 2grupos de tratamiento en todos los estudios. Aparecieron descripciones de abandonos y retiros de pacientes en los 13 estudios seleccionados. De los 13 estudios, 10 fueron financiados por la industria32,33,38 (tabla 1).
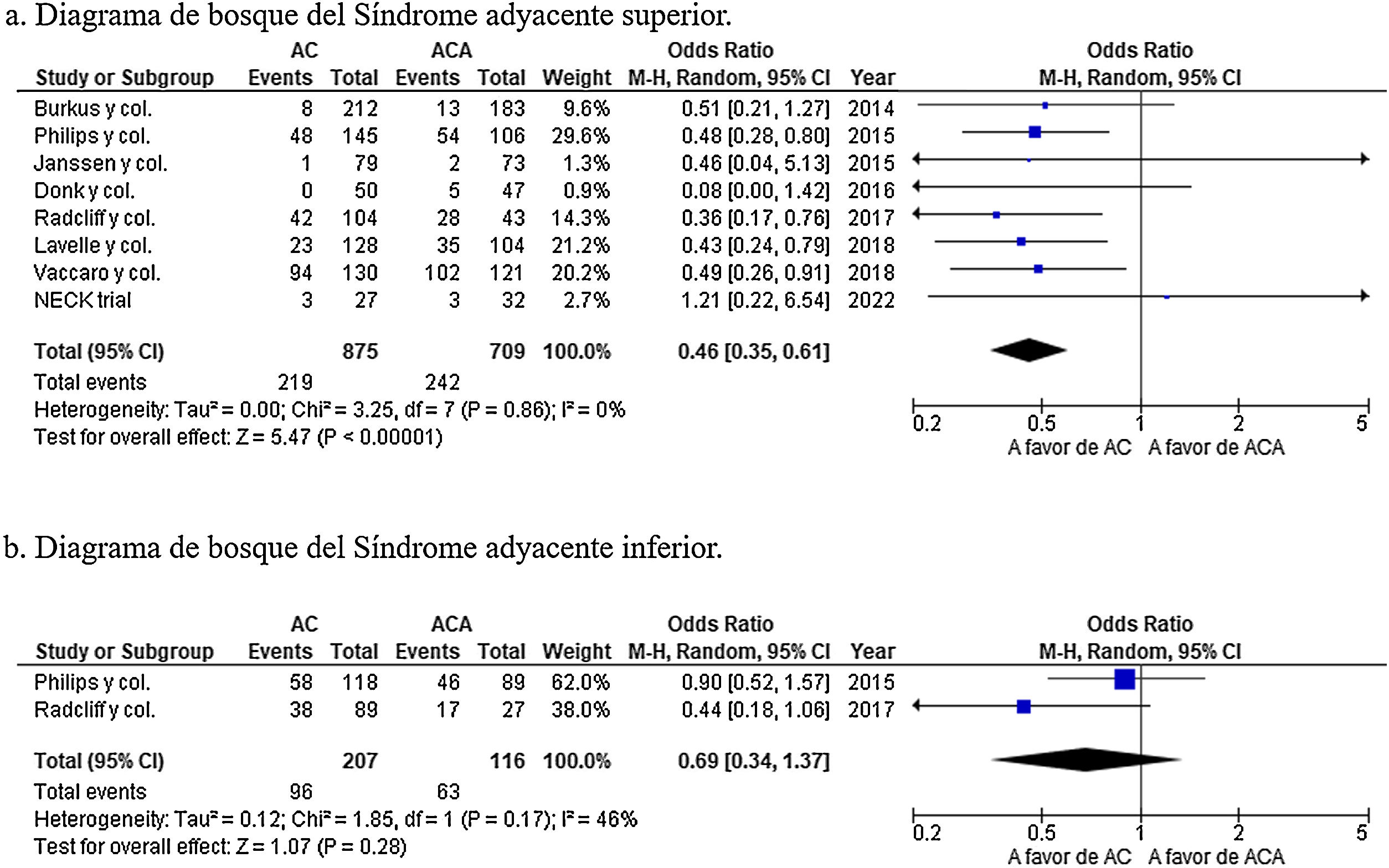
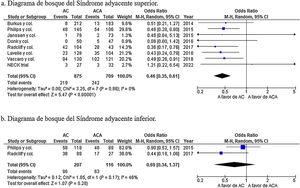
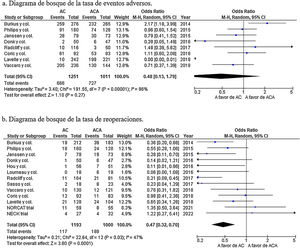
Resultados objetivos primarios: síndrome adyacente superior, síndrome adyacente inferior, tasa de eventos adversos y la tasa de reoperaciónLa incidencia de síndrome adyacente superior se informó en 8 estudios24,28,30,32-34,36,37. Los resultados globales mostraron una incidencia de síndrome adyacente superior significativamente menor en el grupo de AC (OR=0,49; IC 95%: 0,37-0,65; p<0,001) con una heterogeneidad nula (I2=0%; p=0,78) (fig. 3a). La incidencia de síndrome adyacente inferior se informó solo en 2 estudios28,37. Los resultados globales no hallaron diferencias estadísticamente significativas en la incidencia de síndrome adyacente inferior entre ambos grupos (OR=0,70; IC 95%: 0,34-1,44; p=0,33) con una heterogeneidad moderada (I2=53%; p=0,14) (fig. 3b).
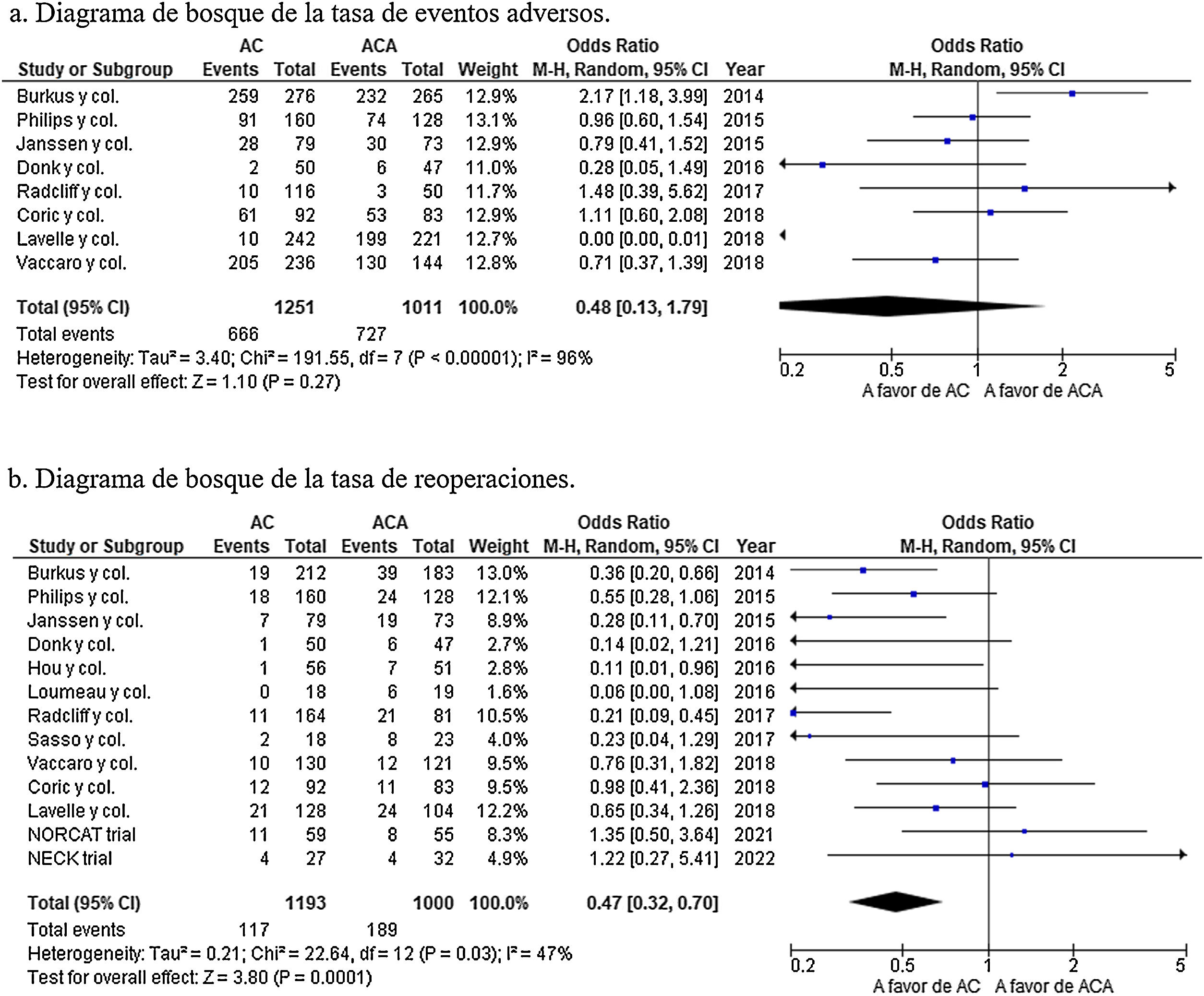
No se encontró diferencias en la incidencia de eventos adversos (OR=0,70; IC 95%: 0,34-1,44; p=0,33) con una heterogeneidad moderada (I2=53%; p=0,14) (fig. 4a), pero sí se halló una incidencia de reoperación significativamente mayor en el grupo de ACA (OR=0,47; IC 95%: 0,32-0,70; p<0,001), con una heterogeneidad moderada (I2=47%, p=0,03) (fig. 4b).
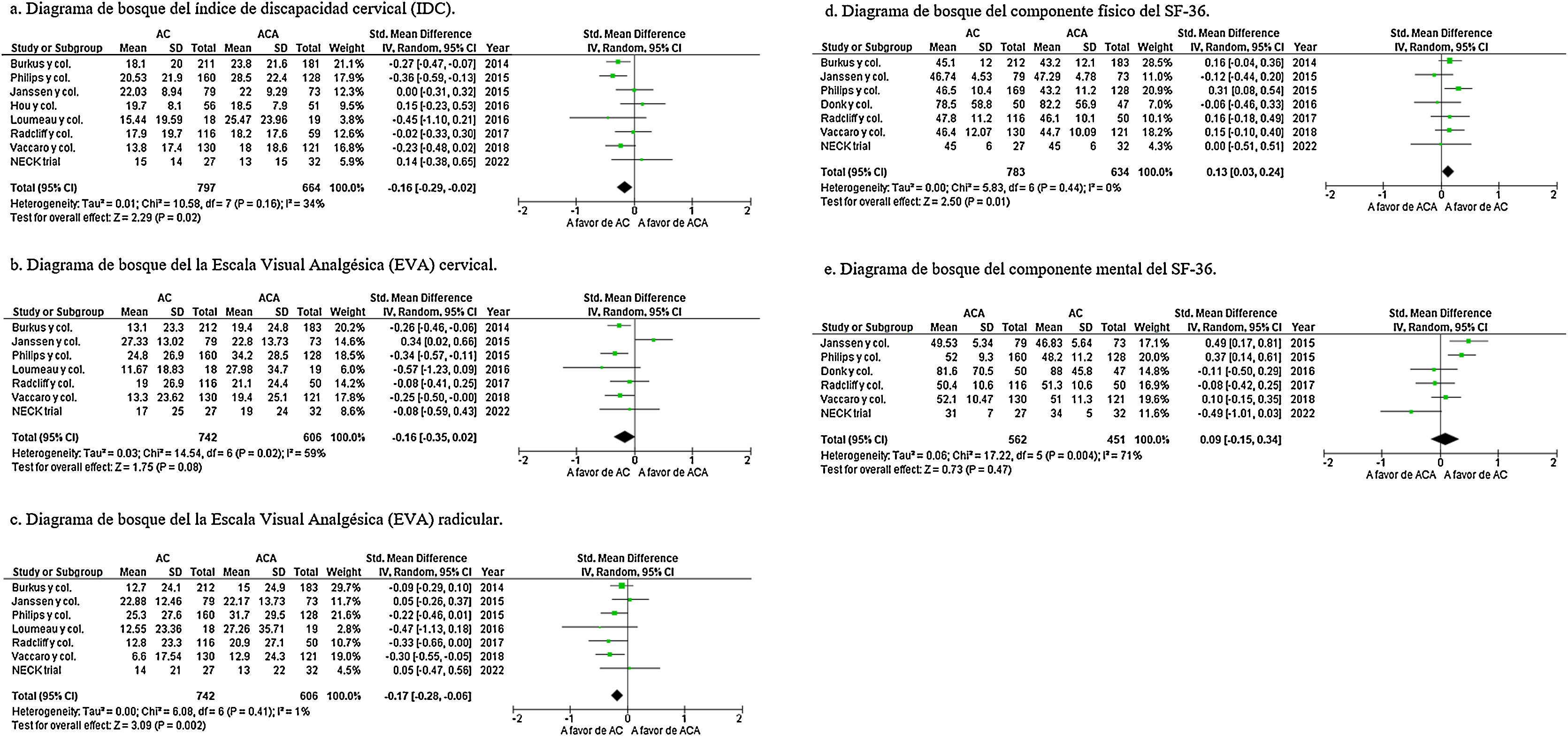
Resultados objetivos secundarios: índice de discapacidad cervical, EVA cervical, EVA radicular, SF-36 componentes físicos y mentales, tasa de osificación heterotópica y rango de movimientoLos datos del IDC se identificaron en 8 estudios, que incluyeron a 797 pacientes en el grupo AC y a 664 pacientes en el grupo ACA24,28,33-38. Se encontraron diferencias significativas en el IDC a favor de AC (DME=−0,16; IC 95%:−0,29 a−0,02; p=0,02), con heterogeneidad moderada (I2=34%; p=0,16) (fig. 5a). El EVA cervical y radicular fue analizado en 7 estudios, con 742 pacientes en el grupo AC y 606 pacientes en el grupo ACA24,28,33-37. Los resultados globales no mostraron diferencias significativas en la EVA cervical entre los 2 grupos (DME=–0,16; IC 95%: –0,35-0,02; p=0,08) con heterogeneidad moderada (I2=59%; p=0,02) (fig. 5b). Sin embargo, sí se encontraron diferencias significativas a favor en el grupo de AC en la EVA radicular (DME=–0,17; IC 95%: –0,28 a –0,06; p=0,002) con heterogeneidad leve (I2=1%; p=0,41) (fig. 5c).
a) Diagrama de bosque del índice de discapacidad cervical (IDC). b) Diagrama de bosque del EVA cervical. c) Diagrama de bosque del EVA radicular. d) Diagrama de bosque del componente físico del SF-36. e) Diagrama de bosque del componente mental del SF-36.
AC: artroplastia cervical; ACA: artrodesis cervical anterior; DME: desviación media estándar; EVA: escala visual analógica; IC 95%: intervalo de confianza al 95%; IDC: índice de discapacidad cervical.
En cuanto al cuestionario de salud Short Form de 36 ítems (SF-36) (componentes físico y mental), 7 estudios incluyeron el análisis del componente físico24,28,32-34,36,37 y 6 estudios incluyeron el análisis del componente mental24,28,32-34,37. Los resultados globales mostraron que el componente físico de SF-36 se decantaba significativamente a favor en el grupo AC (DME=0,13; IC 95%: 0,03-0,24; p=0,01) con una heterogeneidad nula (I2=0%; p=0,44) (fig. 5d). No se encontraron diferencias significativas entre los 2 grupos en el componente mental del SF-36 (DME=0,09; IC 95%: –0,15-0,34; p=0,47), con una heterogeneidad moderada (I2=71%; p=0,004) (fig. 5e).
En el grupo de los pacientes con AC se observó una tasa de osificación heterotópica de alto grado del 9,67%28,29,33-38 (Anexo 1a). Los resultados globales indicaron una tasa de movimiento significativamente mayor en el grupo de AC en el segmento operado (DME=2,97; IC 95%: 1,77-4,17; p<0,001), con una heterogeneidad severa (I2=97%; p<0,001) (Anexo 1b)28,34,37,38. El grado de movilidad en el seguimiento del nivel con AC fue de 7,91 (DE 1,9)28-30,33-38 (Anexo 1a).
DiscusiónEn numerosos metaanálisis en los últimos años se han comparado los resultados clínicos y radiológicos de ACA y AC, para encontrar las ventajas y desventajas de cada uno, la mayoría de ellos con resultados no concluyentes15,16,18 y que mezclan pacientes con diferentes número de niveles cervicales operados19-22. En esta revisión sistemática y metaanálisis, nuestro objetivo fue comparar a mediano y largo plazo los resultados clínicos, radiológicos y quirúrgicos, sobre todo el síndrome adyacente, eventos adversos y reoperación de los pacientes operados con AC o ACA en los ECA publicados de un nivel cervical. Nuestros principales hallazgos fueron que, con un seguimiento mínimo de 5 años, la AC mostró una menor tasa de síndrome adyacente superior, menor tasa de reoperación, mejor puntuación en el IDC, menor EVA radicular y una mejor puntuación en el componente físico SF-36. No se encontraron diferencias significativas en tasa síndrome adyacente inferior, tasa de eventos adversos, escala de dolor cervical ni componente mental SF-36. También se halló, en el grupo de AC, un rango de movilidad de 7,91 grados en el seguimiento final y una tasa de osificación heterotópica de 9,67%.
En nuestro estudio se encontró una tasa de síndrome adyacente superior y una tasa de reoperación mayor en el grupo de ACA. La menor tasa de síndrome adyacente y reoperación es un hallazgo constante en los metaanálisis39-41 y ECA publicados anteriormente28-38; sin embargo, en los 2 últimos ECA publicados con un seguimiento mayor a 5 años estos hallazgos difieren, sobre todo en la tasa de síndrome adyacente24,25. Luo et al., en su metaanálisis, encontraron que la AC tenía una incidencia significativamente menor de síndrome adyacente superior (OR=0,57; IC 95%: 0,44-0,73; p<0,00001) y una incidencia significativamente menor también de reoperación (OR=0,50; IC 95%: 0,37-0,68; p<0,00001)39. Dong et al. también encontraron que la tasa de síndrome adyacente en el grupo AC fue significativamente más baja en comparación con ACA (p<0,01) y que la ventaja de la AC en la reducción de la reoperación del síndrome adyacente aumentaba durante el tiempo de seguimiento (p<0,01)40. Wang et al. también encontraron una tasa menor de síndrome adyacente (OR=0,46; IC 95%: 0,34-0,64; p<0,00001) y reoperación (OR=0,50; IC 95%: 0,29-0,87; p=0,01) en el grupo de AC41. No obstante, en el ECA NECKtrial se informó de una mayor tasa de reoperación en el grupo de ACA (p=0,32), pero igual tasa de síndrome adyacente (p=0,32)24 y en el ECA NORCAT no se hallaron diferencias ni en la tasa de reoperación (p=0,61) ni en la tasa de síndrome adyacente (p=0,32)25. Hay que tener en cuenta que ambos estudios tienen como limitación su tamaño muestral24,25, pequeño, con menos de 60 pacientes por grupo de AC y ACA, e incluso con un poder estadístico de solo el 80%25. Sin embargo, tienen como fortaleza, en lo que difieren de los otros ECA estudiados28,33-37, que en el grupo de ACA se usó una caja intersomática sin añadir una placa de fijación24,25. En una revisión sistemática reciente se discutió si la prevalencia de la degeneración del síndrome adyacente en la ACA es más frecuente en los artículos de los EE. UU., que son la mayoría de los estudios analizados en este metaanálisis28-31,33-37, ya que en EE. UU. es común la colocación de placas cervicales, mientras que en Europa la ACA sin placa es más común, como se utilizó en los estudios NECKtrial24 y NORCAT25. Se concluyó que es una pregunta sin respuesta, actualmente42.
En la actualidad está en debate la suposición de que el síndrome adyacente superior surge en la ACA como consecuencia de la restricción de movimiento23-25. El mayor rango de movimiento de la AC que permanece en el seguimiento, incluso a mediano y largo plazo, es un hallazgo constante en los ECA y otros metaanálisis, lo que significa que el movimiento AC persiste a pesar del tiempo22,28-30,33-38,41. En nuestro estudio se halló en el grupo de AC un rango de movilidad de 7,91 grados en el seguimiento final y una tasa de osificación heterotópica del 9,67%. El porcentaje de osificación heterotópica es importante, ya que se ha reportado que la incidencia de síndrome adyacente cervical es significativamente mayor en pacientes con osificación heterotópica de alto grado que en los que no la tienen (22,73 frente a 11,14%; p=0,048)43. Sobre el síndrome adyacente inferior, ha sido más difícil de evaluar, ya que son pocos los estudios que lo evalúan de manera separada; en nuestro estudio solo 2 ECA lo evaluaron, sin hallar diferencias estadísticamente significativas28,37.
En cuanto a la tasa de eventos adversos y los resultados de las variables secundarias de nuestro estudio, se encontraron una menor tasa de eventos adversos, una mejor puntuación en el IDC, menor EVA radicular y una mejor puntuación en el componente físico SF-36 en el grupo de AC. No se encontraron diferencias significativas en la tasa de eventos adversos, escala de dolor cervical ni componente mental SF-36 entre ambos grupos. Al hablar de eventos adversos, los resultados son consistentes con estudios previos21,22,44. Respecto a las variables secundarias estudiadas, estos hallazgos son similares a algunos metaanálisis14,15,45; sin embargo, también difieren de otros metaanálisis, como los de Luo et al.46 y Gao et al.7, quienes encontraron menor EVA cervical y menor EVA radicular en el grupo de AC (p<0,05) y un IDC similar en ambos grupos (p>0,05). Gendreu et al. en su metaanálisis no encontraron una diferencia estadísticamente significativa entre el IDC (p=0,37), EVA cervical (p=0,79), ni EVA radicular (p=0,66) entre ambos grupos20. Zhang et al. encontraron que, en el seguimiento a corto y mediano plazo, los pacientes tratados con AC presentaban mejor puntuación en el IDC y tenían puntajes más bajos de EVA cervical y EVA radicular15. Esta discrepancia en los resultados puede deberse a la heterogeneidad de los grupos7,14-16,20,45,46. El resultado puede indicar, como dijeron Zhang et al., que diferentes tipos de artroplastias cervicales tienen una eficacia diferente15. No obstante, debido al número limitado de ECA, no se pueden realizar análisis de subgrupos estratificados por tipos de prótesis para valorar los resultados por separado. Actualmente la artroplastia BRYAN® (Medtronic, Minneapolis, MN, EE. UU.) es la artroplastia cervical con más ECA publicados: 3 ECA30-32.
Deben tenerse en cuenta algunas limitaciones del presente estudio. Primero, el número de estudios incluidos es pequeño, lo que puede resultar en datos insuficientes. Asimismo, los estudios presentan deficiencias metodológicas. La más prevalente es la falta de referencias sobre el método de cegamiento. Además, 10 estudios fueron patrocinados por la industria. El impulso y la financiación de estos estudios por la industria puede ser una fuente potencial de sesgo. En segundo lugar, como en todos los ECA, existen criterios de inclusión y exclusión, por lo que los pacientes analizados eran aptos para una AC o una ACA. Es decir, se excluyó a los pacientes aptos para una ACA que no eran aptos para una AC, lo cual limita estas conclusiones a un determinado tipo de pacientes. En tercer lugar, algunos resultados tienen una heterogeneidad moderada (I2>40%), como el síndrome adyacente inferior, tasa de reoperaciones, EVA cervical y componente mental de SF-36, y los eventos tienen una heterogeneidad elevada (I2>75%), lo que puede introducir sesgos. En cuarto lugar, aunque los pacientes operados por AC y ACA presentaron una EDDC, la intervención de los grupos no fue la misma. En los estudios analizados se usaron diferentes tipos de AC y, en los pacientes con ACA, se usaron diferentes implantes con o sin placa de fijación cervical y diferentes tipos de injertos (autoinjerto frente a aloinjerto). Todas estas diferencias hacen difícil los análisis de subgrupos estratificados por tipos de fusión para valorar los resultados por separado. Por ello creemos que, todavía, se necesitan más estudios de alta calidad con muestras grandes para verificar nuestros resultados. Por último, la actual revisión sistemática no fue incluida en el registro PROSPERO, ya que se desarrolló antes de incluirla y PROSPERO no permite incluir revisiones sistemáticas ya realizadas.
En conclusión, para el tratamiento de la EDDC, en pacientes aptos para AC o ACA, se halló a mediano y largo plazo que la AC es superior a la ACA en términos de una menor tasa de síndrome adyacente superior, menor tasa de reintervención, mejor puntuación en el IDC, menor EVA radicular y un mejor puntaje en el componente físico del SF-36. No se encontraron diferencias significativas en la tasa síndrome adyacente inferior, tasa de eventos adversos, escala de dolor cervical ni componente mental del SF-36.
Nivel de evidenciaNivel de evidencia I.
FinanciaciónPara la ejecución del artículo no hemos tenido ayuda de ninguna beca (ayuda económica) de ninguna institución.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.