Desde que en 1934 Mixter y Barr describieron la técnica quirúrgica de la discectomía simple1 para el tratamiento del prolapso discal lumbar sin respuesta al tratamiento conservador, ésta continúa siendo en la actualidad la técnica quirúrgica de elección hasta que el resultado de otros procedimientos menos invasivos tales como nucleotomía percutánea, quimionucleolisis o discectomía artroscópica, sea superponible2-5.
La edad de presentación más frecuente de esta patología se sitúa entre la segunda y cuarta década de la vida6-9. El primer episodio de dolor lumbar se presenta 10 años antes que el inicio de la clínica radicular10,11. El diagnóstico se basa en una correcta historia clínica y exploración del paciente. Existe un 20% de la población que tiene una hernia discal de volumen variable asintomática. Hay que diferenciar cuadros de dolor lumbar, ciático y claudicación neurógena. Si no existe una correcta correlación de la sintomatología con las exploraciones complementarias no se debe indicar una intervención quirúrgica, sino tratamiento médico y posterior seguimiento evolutivo9,12.
En ocasiones se recomienda la realización de un test de personalidad a todos los pacientes, por su utilidad para predecir el resultado del tratamiento y facilitar al médico el trato con el paciente. Se ha visto que en pacientes con personalidad histérica se debe prolongar el tratamiento conservador, y técnicas alternativas de tratamiento (estimulación transcutánea, escuela de espalda, etc.) pueden obtener un resultado satisfactorio9. Los cuadros clínicos prolongados provocan alteración psicológica y social del paciente con peores resultados de la cirugía discal13.
El diagnóstico clínico de sospecha se confirma con el uso de pruebas complementarias: radiología simple, tomografía axial computarizada (TAC) y resonancia magnética nuclear (RMN). Esta última, principalmente en cortes sagitales, en secuencias spin eco ponderadas en T2 -TR larga, TE larga6,14,15, nos permite evaluar la médula espinal, disco intervertebral y tejidos adyacentes, siendo de especial interés en aquellos pacientes que presentan síntomas radiculares.
Una vez efectuado el diagnóstico, inicialmente el tratamiento de estos pacientes es conservador, ya que más del 90% de los casos presenta buena respuesta, entre los 3 y 10 meses de evolución3,9,10,16-20.
El resto de los pacientes, entre el 2%-8%, precisan un tratamiento quirúrgico de la hernia discal. Éste debe llevarse a cabo cuando tras dos o tres meses de tratamiento conservador correcto persiste un dolor radicular incapacitante para el paciente3,11,16,18,20,21.
El porcentaje de buenos resultados obtenidos con esta técnica quirúrgica a largo plazo es controvertido en la literatura. Existe entre un 15% y 20% de fracasos de la cirugía discovertebral. El porcentaje de reintervención postdiscectomía simple es del orden del 5%-17%2,8,9,17,22.
En este trabajo nos hemos propuesto dos objetivos: en primer lugar, la evaluación clínica y funcional a largo plazo de los pacientes intervenidos, y en segundo lugar la identificación de parámetros preoperatorios, principalmente radiológicos, que podamos correlacionar con los malos resultados de la cirugía discal a largo plazo.
MATERIAL Y MÉTODO
Se realizó un estudio retrospectivo descriptivo de 102 casos consecutivos de pacientes intervenidos en nuestro servicio de hernia discal lumbar mediante la técnica de discectomía simple a cielo abierto, durante un período de tiempo de 15 años. Se desestimaron los casos en los que, además de la discectomía, se practicó una artrodesis instrumentada.
Se revisó la historia clínica de cada paciente, incluyendo parámetros clínicos y radiológicos. Estos pacientes fueron recientemente evaluados mediante entrevista clínica. Se realizó un seguimiento medio de 8 años, con un rango comprendido entre 6 y 15 años. Se realizó una valoración preoperatoria, clínica y radiológica, de cada paciente. En la valoración clínica pre y postoperatoria, utilizamos el test de Oswestry 23 y la escala visual analógica del dolor (EVA).
Para la valoración radiológica preoperatoria utilizamos la radiología simple convencional (en proyecciones anteroposterior, lateral y laterales funcionales) y la TAC, disponible en el 90% de los casos analizados, siendo en los primeros casos una TAC convencional «General Electrics» y a partir de 1992 un TAC helicoidal modelo «Twin». No utilizamos la mielografía (disponible en los primeros casos [9 pacientes]), ni la RMN (que incorporamos en los últimos casos [17 pacientes]).
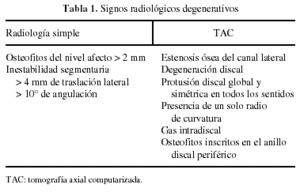
Analizamos la presencia de signos radiológicos degenerativos preoperatorios (osteofitos, inestabilidad segmentaria, estenosis ósea del canal lateral y degeneración discal), que correlacionamos con los malos resultados a largo plazo (tabla 1).
Los criterios de inclusión en el estudio fueron: clínica y exploración física compatibles con radiculopatía única, pruebas de imagen positivas para el nivel afecto, test de Oswestry/EVA pre y postoperatorio, tratamiento conservador correcto, no cirugía raquídea previa y revisión clínica actual (tabla 2).
Los tratamientos previos a la cirugía discal abierta fueron tratamiento conservador en 98,57% (69 pacientes), infiltraciones epidurales en 10% (7 pacientes) y la quimionucleolisis en 7,14% (5 pacientes).
La indicación quirúrgica en los pacientes que presentaban una correlación positiva entre la clínica y las pruebas complementarias con un tratamiento conservador correcto fue la discectomía simple a cielo abierto. El paciente fue colocado en decúbito lateral sobre el lado sano o decúbito prono en genu flexión en los casos de hernias discales centrales. Se realizó un abordaje unilateral, con flavectomía más hemilaminectomía y extirpación de la hernia discal del nivel afecto.
El análisis estadístico utilizado para la descripción de las variables se realizó mediante media y desviación estándar para variables continuas, y frecuencias absolutas y relativas para variables categóricas.
La comparación de grupos se efectuó mediante la prueba de χ2 o prueba exacta de Fisher para variables categóricas. Para las variables con significación estadística se calculó el riesgo relativo y su intervalo de confianza al 95%. En cuanto a la evolución pre y postoperatoria se utilizó el análisis de la varianza para medidas repetidas (MANOVA). El nivel de significación estadístico aceptado fue p ¾ 0,05. El análisis se efectuó con el programa estadístico SPSS v. 6.1.
RESULTADOS
De los 102 casos iniciales en el estudio, fueron incluidos 70 casos (25 pacientes no fueron localizados, 6 no cumplieron criterios de inclusión y un paciente falleció).
El 51,43% eran varones (36) y 48,57% mujeres (34), con una edad media de 39 años (16-68 años).
La profesión más frecuente era ama de casa (30% de los casos), seguida por trabajadores de la construcción (12,8%).
Los resultados se obtuvieron con un seguimiento medio de 7,25 años (rango comprendido entre 1-15 años). El inicio de la clínica fue agudo en el 42,85% de los casos (30 pacientes) y crónico en el 57,14% (40 pacientes). El tiempo de evolución medio de la clínica, antes de la cirugía, fue de tres meses (0-12 meses). La raíz más afectada fue la L5 (59%), seguida de la S1 (40%) y la L4 (1%). Se observaron déficits neurológicos en el 47% de los casos, incluyendo en el mismo grupo los déficits motores, sensitivos y de reflejos osteotendinosos.
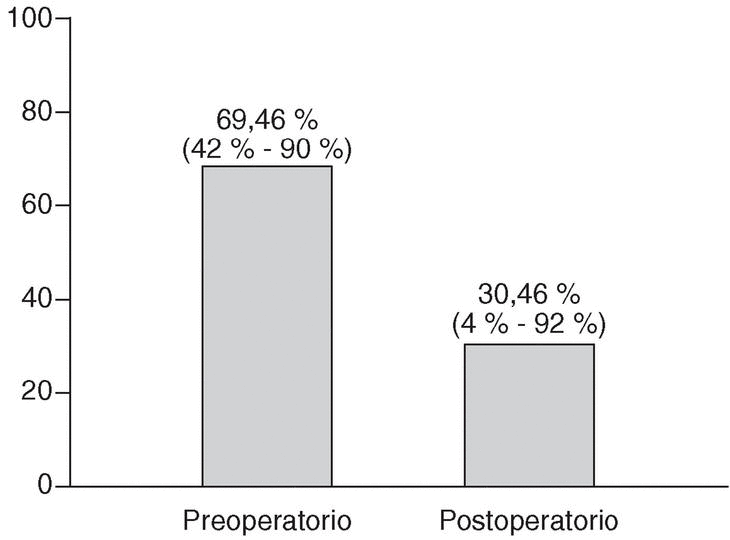
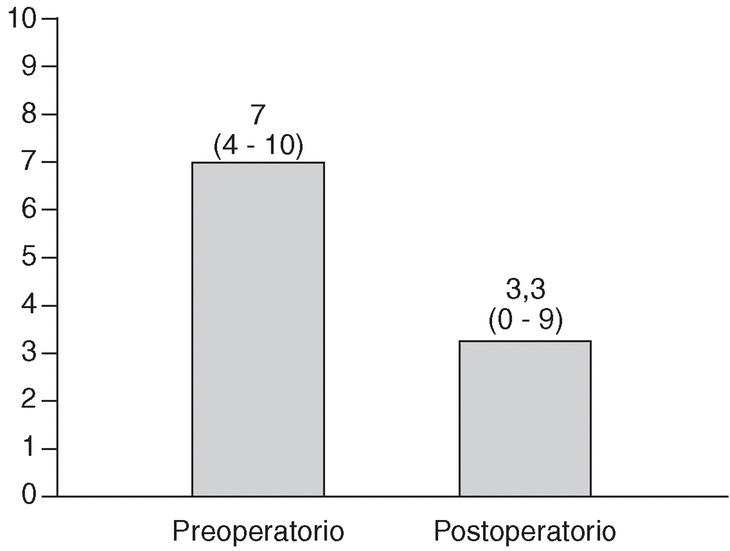
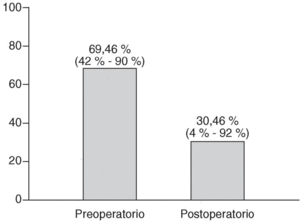
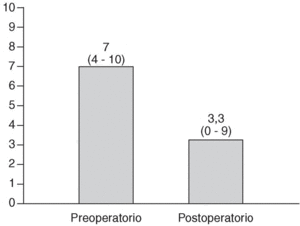
La puntuación media preoperatoria obtenida mediante el test de Oswestry fue del 69,46% (discapacidad funcional severa), con un rango comprendido entre 42% y 90%. La puntuación media de la EVA del dolor fue de 7 puntos (rango entre 4 y 10 puntos). La tasa postoperatoria según el test de Oswestry fue del 30,46% (4%-92%): discapacidad funcional moderada (fig. 1). En la EVA la puntuación media final fue de 3,3 puntos (0-9 puntos) (fig. 2). La diferencia entre la valoración preoperatoria y postoperatoria de ambos parámetros fue estadísticamente significativa, con una p < 0,0001.
Figura 1. Resultados del test de Oswestry preoperatorios y postoperatorios.
Figura 2. Resultados de la escala visual analógica del dolor preoperatorios y postoperatorios.
La reincorporación laboral se efectuó en el 71% de los pacientes (50). Los motivos de no reincorporación fueron cambio en el puesto o tipo de trabajo, jubilación o incapacidad laboral para su trabajo habitual.
En la valoración radiológica preoperatoria obtuvimos los siguientes datos: en la radiología simple presencia de osteofitos en el 25% de los casos e inestabilidad en el 32%; en la TAC estenosis del canal lateral en el 22%, sin ningún caso de estenosis del canal central y degeneración discal en el 30% de los casos. La localización de la hernia fue en el 65,63% de los casos paramedial, en el 25% foraminal y en el 9,37% migrada.
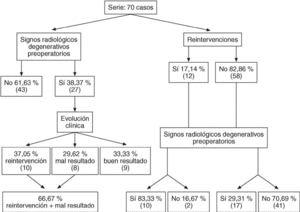
De los 70 casos que consta la serie el 17,14% fueron reintervenidos (12 casos). La reintervención se realizó entre 1-11 años después de la discectomía, con una media de 4,62 años. Las causas de reintervención las hemos agrupado en dos grandes grupos: degeneración discal-fibrosis 50% (6 casos) y recidiva herniaria 50% (6 casos).
El tratamiento efectuado en los pacientes reintervenidos, en el 92% de los casos (11 pacientes), fue la revisión de canal, discectomía y artrodesis posterolateral instrumentada con injerto autólogo de cresta ilíaca. En un solo caso se realizó una nueva discectomía aislada.
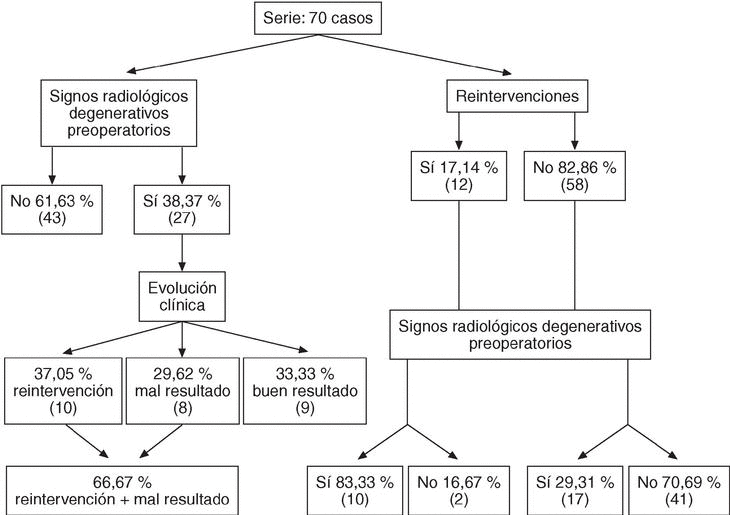
De la serie de 70 casos el 38,37% (27 casos) presentaban algún signo radiológico degenerativo preoperatorio. Analizando la evolución clínica de estos 27 casos con algún signo degenerativo preoperatorio observamos que el 37,05% (10 casos) fueron reintervenidos, el 29,62% (8 casos) presentaban malos resultados clínicos, y sólo el 33,33% (9 casos) tenían buenos resultados clínicos. De lo cual se deduce que de los pacientes que presentaban algún signo radiológico degenerativo preoperatorio, el 66,67% fueron reintervenidos o tuvieron un mal resultado clínico (18/27 pacientes).
De los 70 casos que consta la serie 12 fueron reintervenidos. De estos 12 casos reintervenidos el 83,33% presentaban algún signo radiológico degenerativo preoperatorio, y de los 58 pacientes no reintervenidos sólo el 29,31% (fig. 3).
Figura 3. Correlación de los resultados entre los signos radiológicos degenerativos preoperatorios y reintervenciones.
Se estableció una correlación estadísticamente significativa con una p ¾ 0,05, según la prueba exacta de Fisher, entre la presencia de signos radiológicos degenerativos preoperatorios y reintervención posterior.
Calculamos el riesgo relativo de reintervención para las variables osteofitos, inestabilidad, degeneración discal y estenosis lateral, con un intervalo de confianza al 95%. Obtuvimos los datos expuestos en la tabla 3, de la que se dedujo que el único antecedente asociado de forma estadísticamente significativa a reintervención es la degeneración discal, con un riesgo relativo de 6,55 (IC 95% 1,96-21,85).
DISCUSION
La discectomía simple es la técnica quirúrgica de elección, que se utiliza en pacientes que presentan una hernia discal lumbar24, hasta que el resultado de los procedimientos percutáneos sea equiparable2-5. Existe una predominancia del sexo masculino en las diferentes series, entre un 60%-94%8,9,11,19; en nuestra serie consecutiva de 70 casos el 51% eran varones (36 casos).
La mayor parte de los estudios utilizan para analizar los resultados clínicos parámetros subjetivos del paciente tales como dolor, insatisfacción del mismo con el resultado obtenido, incapacidad para alcanzar el mismo nivel deportivo, autonomía de la marcha y capacidad funcional8,9,11,17,19,22, siendo considerado este último uno de los más importantes6,7. En nuestro estudio hemos utilizado los mismos parámetros en la valoración pre y postoperatoria, que nos han permitido establecer comparaciones entre ellos.
Los resultados de la cirugía discal, según la mayoría de los autores, son controvertidos2,8,9,22,25,26. Las diferentes series quirúrgicas muestran entre el 80% y el 98% de buenos resultados funcionales, que pueden mantenerse a largo plazo2,3,11,26,27. Estos resultados son superiores en el primer año con respecto al tratamiento conservador, como se observa en el clásico trabajo de Weber11. A partir del primer año los resultados del tratamiento conservador frente al quirúrgico son superponibles8,17,21.
En nuestro estudio hemos conseguido un seguimiento medio de 7,24 años, con un mínimo de un año y un máximo de 15 años. La tasa según el test de Oswestry postoperatoriamente es del 30,46% (4%-92%): discapacidad moderada, respecto al 69,46% (42%-90%): discapacidad funcional severa preoperatoriamente. Al valorar la EVA, el resultado medio postoperatorio es de 3,3 puntos (0-9), respecto a los 7 puntos (4-10) de media preoperatoriamente. La diferencia entre la valoración preoperatoria y los resultados postoperatorios ha sido estadísticamente significativa con p < 0,0001.
Analizando la presencia de dolor lumbar severo antes (28,6% [20 pacientes]) y después (18,6% [13 pacientes]) de la intervención quirúrgica, los resultados no fueron estadísticamente significativos. No objetivamos ningún paciente con dolor radicular severo postoperatoriamente. Estos datos inducen a pensar que la hernia discal pudiera ser el primer paso de la degeneración de la columna lumbar, proceso que se inicia a partir de los 30 años20,28.
Una vez tratada la hernia discal de forma conservadora o quirúrgica, esta degeneración discal sigue su curso evolutivo, predominando entonces la lumbalgia frente a la clínica radicular7,8,11,17,18,29. La cirugía discal aislada no parece agravar la evolución espontánea de las lumbalgias, pero es menos exitosa cuando la lumbalgia es predominante en el cuadro clínico preoperatorio27,30.
Tanto en los pacientes tratados de forma conservadora como quirúrgica existe la posibilidad de reabsorción del contenido discal extruido, con la subsiguiente desaparición del síndrome radicular en el plazo de unos meses, independientemente de su tamaño20,31.
Un punto importante en la valoración de los resultados -funcionalidad-, es la reincorporación laboral de los pacientes. En nuestra serie se produce en un 71% (50 pacientes) de los casos, similar a los resultados observados en la literatura7,32.
El 17% de los pacientes (12/70 casos) son reintervenidos, con un tiempo medio desde el primer acto quirúrgico de 4,6 años, resultado similar a los descritos por otros autores2,8,17,21,22,25,32.
Las causas de reintervención las hemos agrupado en dos grandes grupos, degeneración discal y fibrosis y recidiva herniaria (50%[6 casos]) en cada grupo22.
El tipo de reintervención efectuado en el 92% de los casos fue la descompresión del canal, discectomía y artrodesis posterolateral instrumentada, lo cual contrasta con la técnica utilizada por otros autores. Algunos autores proponen una nueva discectomía si se demuestra a través de las pruebas complementarias, principalmente la RMN, una recidiva herniaria, objetivándose un 70%-80% de buenos resultados. Estos resultados positivos disminuyen cuando no existe una verdadera compresión radicular3,22,30.
La presencia de signos radiológicos degenerativos previos a la cirugía ya ha sido analizado por Lewis8 en un estudio prospectivo, observando un 26% de osteofitos, 2% de espondilosis, así como otros hallazgos. El índice de mejoría a largo plazo de los pacientes intervenidos fue del 86%; un 5% fueron clasificados como «espacio arruinado». No se evidenció correlación entre estos factores y el desarrollo a largo plazo de patología recidivante en la zona lumbo-sacra.
La mayoría de los autores opinan que la presencia de signos de espondilosis-espondilolistesis lumbar en los controles radiológicos preoperatorios, con clínica lumborradicular concordante del mismo nivel, deben tratarse mediante discectomía asociada a artrodesis lumbar debido a la posibilidad de desarrollar en un futuro una inestabilidad vertebral manifiesta3,10,14.
Con las técnicas de imagen modernas (RMN en secuencias T2) se ha objetivado que la presencia de degeneración discal preoperatoriamente predice de forma significativa la presencia de inestabilidad postoperatoria24.
En nuestro estudio hemos observado un 25% de pacientes con osteofitos, 32% de inestabilidad y 30% de degeneración discal, datos que hemos relacionado con los pacientes reintervenidos (17%), estableciéndose una correlación estadísticamente significativa (p < 0,05 Fisher) con la presencia de signos degenerativos preoperatorios. De éstos, la degeneración discal, con un riesgo relativo de 6,55 (IC 95% 1,96-21,85) es el único parámetro que se asocia significativamente a reintervención posterior.
En los casos en que los controles radiológicos preoperatorios (radiología simple o TAC) muestren signos de degeneración discal, es más probable una peor evolución clínica, con mayor frecuencia de reintervención (riesgo relativo: 6,55, con IC 95%: 1,96-21,85). La clínica del paciente, la exploración física y la utilización de las pruebas complementarias son básicas para realizar una correcta indicación quirúrgica3,6,8,9,22. La mayoría de autores consultados opinan que la principal causa de fracaso de la cirugía discal es la inapropiada selección de los pacientes2,3,8,16,19,33.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.