Evaluar los factores de riesgo de luxación tras artroplastia total de cadera (ATC) primaria y su resultado funcional.
Material y métodosEstudio retrospectivo de 22 luxaciones comparadas a 431 ATC no luxadas, todas por vía lateral, cuyos datos habían sido recogidos prospectivamente con seguimiento mínimo de 5 años. Se evaluaron factores relacionados con el paciente, de la cirugía primaria y posición de componentes sobre radiografías simples. Se utilizaron las escalas de Harris y Merle D’Aubigné y el cuestionario Womac corto.
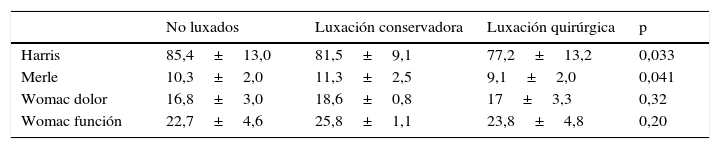
ResultadosNo fueron predictores de luxación los factores demográficos, estado del paciente o técnica quirúrgica. Respecto a la posición de componentes fueron factores de riesgo una abducción acetabular >50° (p=0,003) y anteversión fuera del rango de 10°-20° (p=0,044). Funcionalmente, los resultados fueron similares entre los controles y las luxaciones tratadas conservadoramente, y en ambos fueron superiores a las tratadas mediante revisión quirúrgica (p=0,03).
DiscusiónAun cuando los factores relacionados con el paciente y estado de las partes blandas pueden influir en la estabilidad de la ATC, la malposición del componente acetabular parece ser el más importante y frecuente factor de riesgo para la luxación.
To evaluate risk factors for dislocation after primary total hip arthroplasty (THA), and its functional outcomes.
Material and methodsA retrospective study was conducted on 22 cases with dislocation and 431 controls without dislocation, all performed with lateral access. The data were collected prospectively with a minimum follow-up of 5 years. Patient related factors, from primary surgery, and position of components on simple radiographs were analyzed. Harris and Merle D’Aubigné hip scores, and short Womac questionnaire were used.
ResultsDemographic, patient-related or surgical technique factors were not risk predictors of dislocation. With regard to position of components, an acetabular abduction >50° (p=0.003) and anteversion lower or higher than 10°- 20° (p=0.044) were risk factors. Controls and dislocation treated conservatively had similar outcomes, and in both were better than in those treated with surgical revision (p=0.03).
DiscussionFactors relating to the patient and soft tissues status may influence the stability of the arthroplasty, but malposition of the acetabular component seems to be the most important and common risk factor for dislocation.
La luxación es una complicación relativamente frecuente tras la artroplastia total de cadera tasada en el 2%-5% con un significativo impacto sobre la morbilidad y los costes derivados de su tratamiento1. Alrededor del 45% ocurren en las primeras 2 semanas tras la intervención2. Se han descrito numerosos factores de riesgo3,4, tales como demográficos, relacionados con el estado de salud y condición del paciente, vía de abordaje, diseño del implante, tamaño de la cabeza protésica o posición de los componentes. Esto último es considerado un factor primordial, publicándose diversas medidas como posición idónea de los componentes, así como rangos de seguridad frente a la luxación5, pero la posición ideal es difícil de conseguir incluso con cirujanos muy experimentados1. Así mismo, el acceso por vía posterior se ha considerado que incrementa el riesgo de luxación respecto a la vía lateral6, aunque el riesgo con la vía posterior puede reducirse si se realiza adecuada reparación de las partes blandas7,8. Los factores intrínsecos del paciente son difíciles de valorar en muchos casos.
Un objetivo de este estudio era identificar los factores potenciales de riesgo de luxación tras prótesis total de cadera primaria no cementada implantada por vía lateral. El segundo objetivo era comparar el resultado funcional tras la luxación con las caderas no luxadas.
Material y métodosEl estudio fue aprobado por el Comité ético de investigación clínica de nuestra institución. Del registro informatizado de artroplastias de nuestro departamento, se identificaron 986 artroplastias totales de cadera (ATC) primarias no cementadas consecutivas en 804 pacientes realizadas entre 2001 y 2007 por los dos autores principales y con seguimiento mínimo de 5 años, de las que 22 ATC habían sufrido luxación y son motivo del estudio.
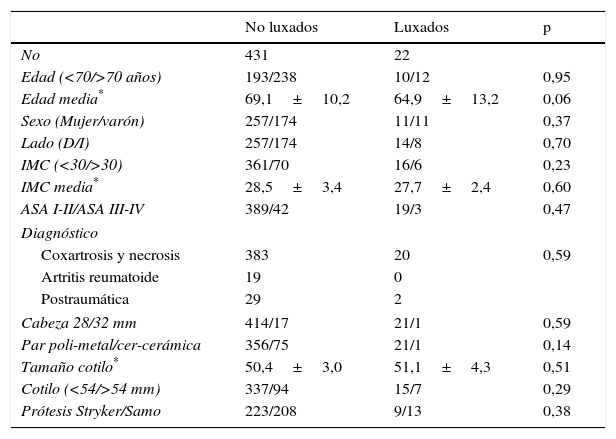
A efectos de comparación, se seleccionaron las ATC consecutivas implantadas en los últimos tres años del rango citado (2005-2007) con los criterios de exclusión de edad menor de 20 años, diagnóstico de secuela de displasia del desarrollo, necesidad de revisión quirúrgica y no completar el seguimiento mínimo de 5 años. Se excluyeron 21 pacientes, resultando una cohorte válida de 431 ATC sin luxación. No hubo exclusiones por falta de datos clínicos o radiográficos en la base de datos. Las características clínicas y perioperatorias de ambas cohortes son mostradas en la tabla 1, donde se observa que no había diferencias significativas respecto a los datos demográficos o los componentes protésicos utilizados.
Características de ambas cohortes
| No luxados | Luxados | p | |
|---|---|---|---|
| No | 431 | 22 | |
| Edad (<70/>70 años) | 193/238 | 10/12 | 0,95 |
| Edad media* | 69,1±10,2 | 64,9±13,2 | 0,06 |
| Sexo (Mujer/varón) | 257/174 | 11/11 | 0,37 |
| Lado (D/I) | 257/174 | 14/8 | 0,70 |
| IMC (<30/>30) | 361/70 | 16/6 | 0,23 |
| IMC media* | 28,5±3,4 | 27,7±2,4 | 0,60 |
| ASA I-II/ASA III-IV | 389/42 | 19/3 | 0,47 |
| Diagnóstico | |||
| Coxartrosis y necrosis | 383 | 20 | 0,59 |
| Artritis reumatoide | 19 | 0 | |
| Postraumática | 29 | 2 | |
| Cabeza 28/32 mm | 414/17 | 21/1 | 0,59 |
| Par poli-metal/cer-cerámica | 356/75 | 21/1 | 0,14 |
| Tamaño cotilo* | 50,4±3,0 | 51,1±4,3 | 0,51 |
| Cotilo (<54/>54 mm) | 337/94 | 15/7 | 0,29 |
| Prótesis Stryker/Samo | 223/208 | 9/13 | 0,38 |
Todas las cirugías fueron realizadas en sala de flujo laminar y con anestesia espinal. En todos los casos se utilizó acceso lateral de Hardinge9. La cápsula anterior era escindida y no reparada. Durante el cierre, se realizó sutura y reinserción del tendón del músculo glúteo medio al trocánter mayor y cierre de la fascia lata. Se implantaron dos sistemas de ATC no cementada de acuerdo a la disponibilidad en el centro. Uno era el sistema de vástago Meridian con cotilo Vitalock o Trident (Stryker, Mahwah, EE. UU.) en 232 casos (51,2%), y el otro el sistema de vástago y cotilo Duofit (Samo, Bolonia, Italia) en 221 casos (48,8%). Ambos sistemas tenían similar geometría. Los vástagos eran rectos y sin collar, compuestos de aleación de titanio con recubrimiento poroso de plasma-spray circunferencial en su tercio proximal e implantación a presión tras fresado del canal femoral. Todos los cotilos eran semiesféricos, compuestos de aleación de titanio con recubrimiento poroso de plasma-spray, implantación a presión tras fresado y tenían orificios para estabilidad adicional con tornillos. En el 93,3% de los casos se utilizaron 2 tornillos divergentes. Los insertos eran de polietileno de alto peso molecular esterilizados con radiación gamma en aire, y con elevación de 12° en 377 casos (83,2%), y de cerámica en 76 casos (16,8%). El diámetro de cabeza femoral empleado fue de 28mm en 435 casos (96,0%) y de 32mm en 18 casos (4,0%). En caso de inserto de polietileno se utilizaron cabezas metálicas, y en los de cerámica cabezas de cerámica. Todos los pacientes recibieron profilaxis antibiótica perioperatoria con cefalosporina de primera generación durante 24 horas, y tromboprofilaxis con heparina de bajo peso molecular durante un mes postoperatorio. El régimen postoperatorio fue similar en todos los casos, con sedestación a las 24 horas y autorización de carga parcial con andador a las 48 horas si el dolor lo permitía. No se utilizaron medidas rutinarias de restricción de movilidad de la cadera operada.
EvaluacionesEl registro de artroplastias de nuestro departamento contiene datos clínicos y radiográficos de todos los pacientes tratados con artroplastia que habían sido recogidos de manera prospectiva, aunque utilizados de manera retrospectiva para este estudio. Las evaluaciones eran estandarizadas preoperatoriamente y con seguimiento postoperatorio a los 3 y 6 meses, un año y luego anualmente hasta un mínimo de 5 años. La comorbilidad era evaluada mediante la escala de la American Society of Anesthesiology10. Para la evaluación clínica se utilizaron las escalas de cadera de Harris11 y de Merle D’Aubigné y Postel12, y de calidad de vida mediante el cuestionario Womac corto validado en español13. Las radiografías se realizaron en proyecciones estándar AP de pelvis y ambas caderas en bipedestación con rotación interna de 15° y axial de la cadera afecta. En todos los casos de luxación se realizó TC tras la reducción cerrada.
Se valoraron múltiples factores potenciales de riesgo de luxación descritos en la literatura1, tales como demográficos, relacionados con el paciente3 incluyendo American Society of Anesthesiology ≥3 e IMC ≥30, técnica quirúrgica y posición radiográfica de los componentes.
La posición de los componentes en los casos no luxados se evaluó siguiendo los métodos sobre radiografías simples descritos por Pradhan14 y Widmer15 para el cotilo y el de Visser y Konnings16 para el vástago. En los casos de luxación, se midieron sobre TC realizada tras la reducción cerrada.
En base a la literatura4,5,17,18 y experiencia de los cirujanos se consideraba posición adecuada para el componente acetabular una abducción de 40°±10° y anteversión de 15°±5°, considerando factor de riesgo de luxación valores de abducción >50° y de anteversión fuera del rango de 10°-20°. El vástago debía estar en posición neutra y anteversión de 5°-10°, pues los vástagos no cementados con encaje metafisario a presión no permitían mayor anteversión. Dado este condicionante, se consideraba rango de seguridad de la anteversión combinada, suma de las anteversiones acetabular y femoral, valores fuera del rango de 15°-30°. Considerábamos inadecuado un offset<10% respecto al preoperatorio (insuficiente reconstrucción) y efecto Voss positivo.
Análisis estadísticoEl análisis estadístico se realizó mediante el programa informático SPSS v. 15.0 (SPSS Inc., Chicago, USA). Se consideraron significativos los valores de p ≤0,05. Para determinar la distribución normal se usó la prueba de Kolmogorov- Smirnov. Primero se realizaron análisis univariados comparando cada variable en ambos grupos, utilizando para las variables categóricas las pruebas de chí cuadrado o la no paramétrica exacta de Fisher y para variables continuas la t de Student o la de Mann-Whitney. Cuando se compararon más de dos muestras se utilizó el análisis de varianzas. Las variables que mostraron cierta asociación en las pruebas univariadas se utilizaron como covariantes independientes en análisis de regresión logística respecto a la presencia de luxación. La cuantificación de los factores de riesgo se valoraró mediante la odds ratio con intervalo de confianza del 95%. Se utilizó el análisis de supervivencia de Kaplan-Meier para calcular el riesgo acumulado de sufrir al menos una luxación, comparando las curvas de supervivencia de ambas cohortes mediante el análisis log-rank. El análisis multivariante de Cox se utilizó para valorar el riesgo de luxación en el tiempo ajustándolo a diversas variables, cuantificado mediante el hazard ratio con intervalo de confianza del 95%.
ResultadosEl seguimiento medio de los pacientes con luxación fue de 8,2 años (rango, 5- 11 años) y de los controles de 6,7 años (rango, 5-8 años). La tasa de incidencia bruta para al menos un episodio de luxación, ningún paciente bilateral, fue del 2,2%. Cronológicamente, el primer episodio ocurrió dentro de los 3 primeros meses postoperatorios en 20 casos, y tardíamente en los otros 2 (22 y 46 meses postoperatorios). Mediante análisis de Kaplan-Meier el riesgo acumulado de sufrir luxación fue del 4,2% a 3 meses, 4,4% a un año, y 4,9% a 5 años.
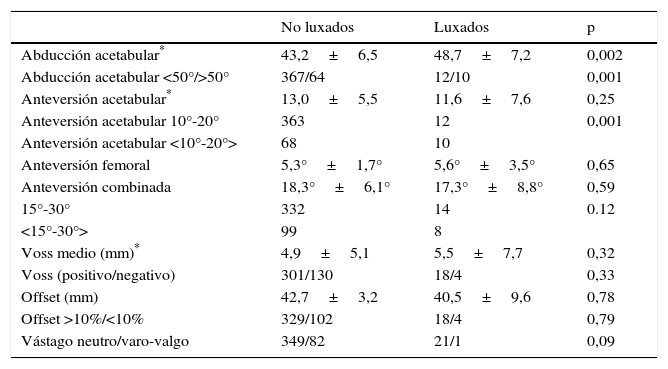
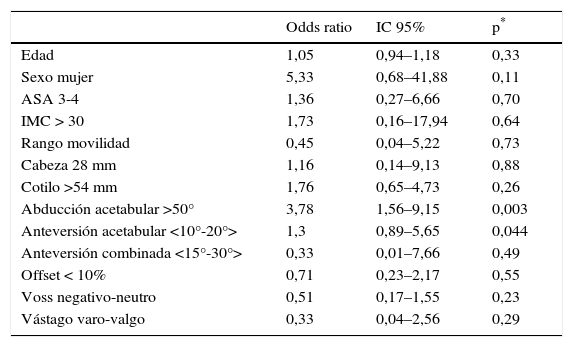
Factores de riesgoComo se muestra en la tabla 1, cuando las variables clínicas, técnicas o modelo de ATC utilizado fueron analizadas individualmente ninguna de ellas fue predictor potencial de luxación (p >0,05). En la tabla 2 se muestra la posición radiográfica de los componentes en ambas cohortes, donde solo la abducción acetabular >50° y anteversión acetabular fuera del rango de 10°-20° eran predictores potencial de luxación en el análisis univariante (p=0,001). Cuando la influencia de las variables fue evaluada conjuntamente mediante un análisis de regresión múltiple (tabla 3), ambas variables fueron también predictores de luxación (p=0,003 y 0,044, respectivamente).
Posición radiográfica de los componentes
| No luxados | Luxados | p | |
|---|---|---|---|
| Abducción acetabular* | 43,2±6,5 | 48,7±7,2 | 0,002 |
| Abducción acetabular <50°/>50° | 367/64 | 12/10 | 0,001 |
| Anteversión acetabular* | 13,0±5,5 | 11,6±7,6 | 0,25 |
| Anteversión acetabular 10°-20° | 363 | 12 | 0,001 |
| Anteversión acetabular <10°-20°> | 68 | 10 | |
| Anteversión femoral | 5,3°±1,7° | 5,6°±3,5° | 0,65 |
| Anteversión combinada | 18,3°±6,1° | 17,3°±8,8° | 0,59 |
| 15°-30° | 332 | 14 | 0.12 |
| <15°-30°> | 99 | 8 | |
| Voss medio (mm)* | 4,9±5,1 | 5,5±7,7 | 0,32 |
| Voss (positivo/negativo) | 301/130 | 18/4 | 0,33 |
| Offset (mm) | 42,7±3,2 | 40,5±9,6 | 0,78 |
| Offset >10%/<10% | 329/102 | 18/4 | 0,79 |
| Vástago neutro/varo-valgo | 349/82 | 21/1 | 0,09 |
<>: fuera del rango.
Factores predictores de luxación
| Odds ratio | IC 95% | p* | |
|---|---|---|---|
| Edad | 1,05 | 0,94–1,18 | 0,33 |
| Sexo mujer | 5,33 | 0,68–41,88 | 0,11 |
| ASA 3-4 | 1,36 | 0,27–6,66 | 0,70 |
| IMC > 30 | 1,73 | 0,16–17,94 | 0,64 |
| Rango movilidad | 0,45 | 0,04–5,22 | 0,73 |
| Cabeza 28 mm | 1,16 | 0,14–9,13 | 0,88 |
| Cotilo >54 mm | 1,76 | 0,65–4,73 | 0,26 |
| Abducción acetabular >50° | 3,78 | 1,56–9,15 | 0,003 |
| Anteversión acetabular <10°-20°> | 1,3 | 0,89–5,65 | 0,044 |
| Anteversión combinada <15°-30°> | 0,33 | 0,01–7,66 | 0,49 |
| Offset < 10% | 0,71 | 0,23–2,17 | 0,55 |
| Voss negativo-neutro | 0,51 | 0,17–1,55 | 0,23 |
| Vástago varo-valgo | 0,33 | 0,04–2,56 | 0,29 |
<>: fuera del rango.
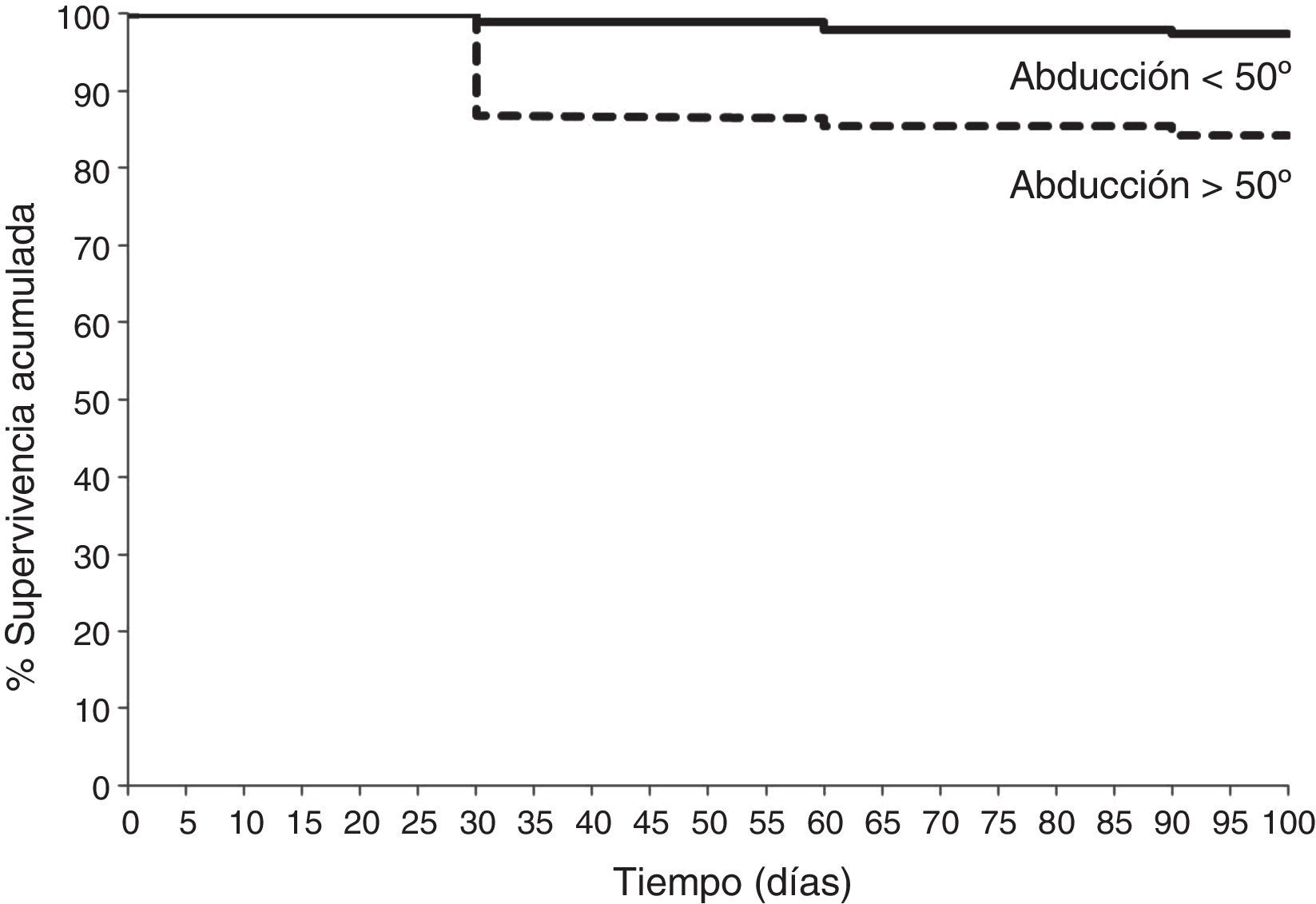
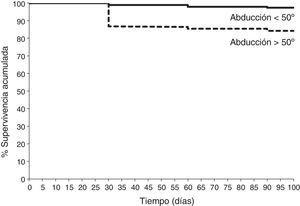
Con el análisis de Kaplan-Meier (fig. 1), la supervivencia acumulada a los 3 meses, considerando la luxación como punto final, fue en las ATC con abducción acetabular >50° de 84,2% (IC 95%: 76,7 - 92,1) y con abducción <50° de 97,3% (IC 95%: 96,3 - 99,8). El análisis log-rank mostraba diferencias significativas entre ambas curvas (p=0,001). El análisis de regresión de Cox reveló que en el grupo de pacientes luxados la abducción acetabular >50° era predictor independiente de luxación (p=0,004), con un hazard ratio de 3,2 (IC 95%: 1,9-8,4).
Resultados funcionalesInicialmente, todas las caderas luxadas fueron reducidas de urgencia de manera cerrada bajo anestesia general. Posteriormente, el tratamiento de la luxación se determinaba según la estabilidad intraoperatoria de la prótesis una vez reducida y por la posición de los componentes. Los criterios de estabilidad intraoperatoria consistieron en maniobras de flexión de cadera más de 90°, extensión máxima con rotación externa, y aducción con rotación externa.
Un caso presentó desplazamiento de fractura del trocánter mayor, inicialmente desapercibida, sin aflojamiento de los componentes realizándose fijación interna y resultando estable y sin complicaciones hasta el final del seguimiento. Otros 12 casos fueron inicialmente tratados conservadoramente, con aparente estabilidad tras la reducción cerrada, presentando el acetábulo un valor medio de abducción de 46,3° (rango 32° a 52°) y anteversión de 18° (rango 16° a 23°). De ellos, 6 fueron estables hasta el final del seguimiento y en los otros 6 se produjo una segunda luxación tras un tiempo medio de 30 días (rango 18 a 52), por lo que se recambió el acetábulo tras lo que resultaron estables.
Otros 4 casos presentaron inestabilidad intraoperatoria y evidente malposición de algún componente. En un caso se produjo hundimiento del vástago en la luxación y tras su recambio fue estable. Otro caso presentaba acetábulo con abducción de 45° y anteversión de 20° y vástago con anteversión de 10°, recambiándose este último a anteversión neutra y resultando estable. En los otros 2 casos, con abducción de acetábulo de 58° y 66°, se recambio dicho componente, resultando estables.
Los restantes 5 casos presentaron inestabilidad tras la reducción cerrada inicial, pero sin malposición de componentes manifiesta. En 2 de ellos, ambos con par polietileno-metal, se obtuvo la estabilidad tras recambio del inserto con reorientación de su ceja. En los 3 restantes se pensó en insuficiencia de partes blandas aunque no presentaban enfermedad neuromuscular. En estos 3, se realizaron revisiones del acetábulo a otro con inserto retentivo y cabeza de 28mm (Duofit IPR, Samo, Italia) y retensado de partes blandas. Dos de ellos sufrieron reluxación, tratándose con nuevo recambio del cotilo retentivo, y resultando uno estable; y el otro sufrió una tercera luxación sin disociación del anillo de retención, siendo revisado a megacabeza de 48mm sobre el vástago original y recambio del cotilo con par meta-metal (M2 Magnum, Biomet, EE. UU.) y resultando estable.
En resumen, 6 pacientes con luxación (27,3%) se resolvieron con tratamiento conservador y los otros 16 pacientes (72,7%) precisaron revisión quirúrgica. La revisión consistió en recambio del acetábulo en 11 pacientes, del inserto en 2 pacientes, del vástago en 2 pacientes, y síntesis de fractura del trocánter mayor en un paciente.
En la cohorte de luxaciones, no hubo complicaciones inmediatas en los casos no revisados quirúrgicamente, pero un paciente presentó usura del polietileno y aflojamiento del acetábulo a los 7 años de seguimiento, precisando revisión quirúrgica. En los casos revisados hubo un paciente con parálisis del nervio ciático poplíteo externo que se recuperó a los 4 meses. Otro paciente presentó infección superficial que se resolvió con limpieza quirúrgica y antibioterapia. Otro paciente presentó aflojamiento aséptico del vástago a los 3 años del recambio del mismo, rechazando nueva revisión quirúrgica. Otros 2 pacientes presentaron infección crónica al año y tres años del recambio del acetábulo, precisando nueva revisión. Las complicaciones y supervivencia de las ATC no luxadas no se analizaron al no ser motivo de este estudio.
Al objeto de valorar si la luxación afectaba a los resultados funcionales a medio plazo, se compararon ambas cohortes. Así mismo, en la cohorte con luxación se compararon los tratados conservadoramente y los que precisaron revisión quirúrgica. En la tabla 4 se muestran los resultados funcionales a la última evaluación realizada, observándose que entre las no luxadas y las luxadas tratadas conservadoramente no había diferencias significativas respecto a la puntuación de Harris (p=0,06) o la de Merle (p=0,07), pero ambas eran significativamente mayores (p=0,03) que en las luxadas tratadas con revisión quirúrgica. No había diferencias entre los tres grupos respecto a la calidad de vida.
DiscusiónLa fortaleza del estudio es la implantación de las ATC por dos cirujanos experimentados utilizando idénticas técnicas quirúrgicas. La principal limitación de este estudio fue la medida de la anteversión acetabular y femoral que era realizada bidimensionalmente sobre radiografías simples en los casos no luxados, y no mediante estudio TC. En las radiografías cualquier rotación de la pelvis en su eje longitudinal o transverso determinará una proyección oblicua que afectará la medición y lectura de la anteversión, pero el coste de la TC no hacía aconsejable establecerlo como rutina en todas las ATC. No obstante, diversos estudios14,15 han comprobado que, aunque no exacto, el posible error de medición era asumible.
Se han descrito en la literatura diversos factores de riesgo para la luxación. Entre los relativos al paciente19 se refieren la edad avanzada, sexo femenino, demencia, alcoholismo o enfermedades neuromusculares. Al igual que en nuestro estudio, Jolles et al.20 no encontraba que fueran factor de riesgo, excepto un ASA mayor de 3. Algunos estudios recientes21,22 refieren una incidencia 6 veces mayor con la vía de acceso posterior o posterolateral que con la anterior o anterolateral, mientras en otros23,24 comprueban que se reduce el riesgo en la vía posterior o posterolateral realizando una meticulosa reparación de las partes blandas. La vía lateral, utilizada por nosotros en todos los casos, presentó en nuestro estudio una incidencia de luxación del 2,2% similar al 2,4% referido a la vía anterolateral17. En la vía lateral la fascia lata es incidida longitudinalmente y el tendón del glúteo medio es separado subperiósticamente, de manera que se facilita la reparación de ambas estructuras, conservando su mecanismo dinámico para mantener la cabeza dentro del acetábulo. El tamaño de la cabeza femoral ha sido descrito como factor de riesgo21,25, siendo menor en las cabezas de 32mm o mayores frente a las de 28mm. En nuestro estudio no era factor de riesgo, pero las de 32mm representaban solo el 4%.
Más frecuentes parecen ser los factores relativos a la posición de los componentes19,26. Se ha descrito que los rangos de seguridad respecto a la luxación5 son una abducción acetabular de 40°±10°, anteversión acetabular de 15°±5° y anteversión del vástago femoral de 5°±5°, pero la posición ideal es difícil de conseguir incluso con cirujanos experimentados1. En la literatura, con métodos de medición de anteversión mediante TC más fidedignos que el nuestro, hay una gran discrepancia de resultados.
La anteversión combinada del acetábulo y el fémur ha sido descrita como un importante factor de riesgo4, considerándose que debería ser de 20° y 15°, respectivamente. En nuestro estudio, considerábamos adecuado un rango de anteversión combinada de 15°-30°, debido a que con los vástagos utilizados no era posible una anteversión femoral mayor de 10°. Jolles et al.20 encontraron que el principal factor de riesgo era una anteversión combinada de <40° o de >60°, mientras que en otros estudios21 una anteversión acetabular >17° era de riesgo para la luxación anterior y <11° para la luxación posterior. Masaoka et al.26 encontraban que no había diferencia en el valor medio de la abducción acetabular entre luxados y controles independientemente de la dirección de la luxación, pero que la anteversión era significativamente menor en las luxaciones posteriores (4,5°) y mayor en las anteriores (42°) que en los controles (15°). La anteversión femoral era similar (25°) en los dos primeros grupos, pero mayor (41°) en las luxaciones anteriores.
Por el contrario, Biedermann et al.17 observaron que la anteversión no tenía influencia, mientras que la abducción acetabular >48° favorecía la luxación anterior y si era <42° la luxación posterior. Caeiro et al.27 realizaron un estudio multicéntrico español de 410 ATC con par cerámica-cerámica, encontrando un 1,7% de luxaciones y como único factor de riesgo la abducción acetabular.
La posición del componente acetabular en excesiva abducción parece ser también un factor influyente para la luxación cuando se utiliza la vía posterior, pero no así la posición del vástago femoral23,28.
En nuestro estudio, y con las limitaciones referidas a la medición de la anteversión, también hemos encontrado como factores de riesgo de luxación la excesiva abducción del componente acetabular (>50°) y la retroversión o excesiva anteversión de dicho componente (fuera del rango de 10°-20°), no teniendo influencia la orientación del componente femoral.
Debe además tenerse en cuenta que hay ciertos número de pacientes que no parecen presentar factores de riesgo, achacándose la causa de la luxación a una subjetiva incompetencia de la partes blandas1 o a traumatismo local por realizar un movimiento extremo sobre todo al realizar un esfuerzo desde posición sentada.
Respecto a los resultados funcionales, los datos publicados también son dispares. Di Schino et al.29 estudiaron 19 pacientes con luxación tratados conservadoramente y seguidos una media de 4 años, encontrando en todos resultados funcionales satisfactorios, a pesar de haber 4 pacientes con luxación recurrente. Kotwal et al.30 realizaron un estudio de 99 luxaciones seguidos una media de 4,5 años, de los que el 50% no requirieron revisión quirúrgica. Encontraba que, respecto a los controles no luxados, el resultado funcional y calidad de vida era menor en los pacientes con luxación y tanto menor cuantos más episodios de luxación recurrente. Forsythie et al.31 valoraron 32 pacientes con luxación tratadas conservadoramente comparadas con 64 pacientes sin luxación, no encontrando diferencias significativas de la evaluación funcional al año. En nuestro estudio, la luxación que no requiere revisión quirúrgica tenía resultados funcionales similares a los pacientes no luxados, pero la revisión empeoraba los resultados a medio plazo.
Con las limitaciones descritas, los únicos factores de riesgo encontrados fueron el aumento del ángulo de abducción acetabular mayor de 50° y valores de anteversión acetabular inferiores o superiores a 10°-20°. Pensamos que, utilizando la vía lateral, podría reducirse el riesgo de luxación con una meticulosa técnica de reparación de las partes blandas y una correcta colocación del componente acetabular, no influyendo la orientación del vástago dado el escaso margen de orientación en el modelo no cementado utilizado. La reintervención debe ser cuidadosamente planificada pues disminuye el resultado funcional.
Nivel de evidenciaNivel de evidencia iii.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.