La lumbalgia es una patología muy frecuente, que posee, además, una enorme repercusión socioeconómica. Dos tercios de la población adulta sufre dolor bajo de espalda alguna vez en su vida1. Afecta en España a cuatro millones y medio de personas, con una prevalencia de casi el 15 por ciento en la población de más de 20 años2.
FISIOPATOLOGÍA DE LA DEGENERACIÓN DISCAL
Factores condicionantes de la degeneración discal
Los factores que influyen en la degeneración del disco intervertebral son numerosos y pueden dividirse en: edad, factores genéticos y factores ambientales.
Edad
Los fenómenos degenerativos del raquis forman parte del proceso normal de envejecimiento. La degeneración comienza en la segunda década en hombres y en la tercera en mujeres. A los 40 años están degenerados de forma moderada el 80% de los discos en los hombres y 65% en las mujeres3.
Factores genéticos
Esta influencia ha sido demostrada tanto en estudios con gemelos4, como en familiares de enfermos intervenidos de hernia discal lumbar.
Factores ambientales
El porcentaje de degeneración discal observado en la resonancia magnética nuclear (RMN) es significativamente mayor en fumadores que en no fumadores. El tabaco disminuye el aporte vascular al disco a través de los platillos vertebrales, provocando hipoxia y degeneración, así como una disminución en la producción de colágeno tipo II en el núcleo5; también influyen otros factores como el trabajo pesado, ciertos deportes, etc.
Si la degeneración de la columna lumbar es un proceso habitual del envejecimiento, la aparición de sintomatología (fundamentalmente dolor) diferenciará lo fisiológico de lo patológico. La mayoría de las publicaciones indican que los primeros cambios degenerativos se inician en el disco intervertebral, afectando posteriormente a las facetas articulares6.
Composición del disco intervertebral
El disco se comporta como un elemento estabilizador y amortiguador entre dos cuerpos vertebrales. Para ello debe tener unas propiedades mecánicas, que se derivan de su composición. Consta de tres partes: el núcleo pulposo o zona central del disco es una matriz gelatinosa altamente hidratada y compuesta de proteoglicanos, colágeno y escasas células. Los proteoglicanos son altamente hidrófilos y regulan la cantidad de agua que contiene el núcleo. El grado de hidratación condicionará directamente la resistencia del núcleo pulposo a la compresión. Los proteoglicanos también regulan el paso de solutos a través de la matriz extracelular. Su carga es negativa, facilitando así el paso de moléculas pequeñas (glucosa sobre todo) y de iones con carga positiva (sodio y calcio). El colágeno provee al núcleo de un armazón donde se asientan los proteoglicanos y las células. Desempeña, además, un papel fundamental en la transmisión de fuerzas dentro del núcleo. En el núcleo el tipo de colágeno predominante es el tipo II (80%), el resto se distribuye entre otros tipos VI, IX y XI. Las escasas células presentes tienen un papel fundamental en el mantenimiento de la matriz extracelular, que es la que da sus propiedades mecánicas al núcleo pulposo.
El annulus fibrosus es la parte externa del disco. Consta de varias capas fibrosas concéntricas que se disponen alrededor del núcleo pulposo, estas capas se llaman lamelas y se disponen cada una perpendicular a la adyacente. El elemento principal de su composición es el colágeno. El colágeno predominante en esta zona del disco es el tipo I (80%), representando el 70% del peso en seco del anillo fibroso (en el núcleo pulposo solo es el 20%). La alta densidad y la disposición espacial del colágeno en el anillo fibroso le confieren a éste una gran resistencia tensional. Como se ve, la proporción de colágeno tipo I y II varía inversamente entre la zona más interior del disco (80% tipo II en el núcleo pulposo) y la zona más externa de éste (80% tipo I en las zonas más externas del anillo fibroso)7.
El tercer elemento del disco es el cartílago hialino del platillo intervertebral. Este cartílago está compuesto por condrocitos y una matriz extracelular (colágeno, proteoglicanos y agua). Tendrá una función fundamental en el transporte de solutos desde la vértebra (elemento vascularizado) al disco (elemento avascular). El principal mecanismo de transporte será la difusión. De esta manera, la alteración por fenómenos degenerativos en esta estructura tendrá un papel fundamental en la degeneración del disco.
Nutrición del disco intervertebral
El disco intervertebral es la mayor estructura avascular del organismo8. Dentro del disco intervertebral existen tensiones de oxígeno bajas, lo cual origina un metabolismo celular basado en la glucolisis anaerobia, y por tanto un pH local bajo debido a la alta producción de lactato. Es fundamental el equilibrio entre pH, tensiones de oxígeno y concentración de glucosa. Este último factor es el que determina en mayor medida la viabilidad celular9.
En el cuerpo vertebral existen capilares que penetran el espacio subcondral de los platillos vertebrales. Los nutrientes llegarán por difusión desde estos capilares, a través del cartílago, hasta el disco. Sólo las zonas más periféricas del disco (zona externa del annulus) se nutrirá por vascularización directa.
Degeneración del disco intervertebral
Cambios bioquímicos del disco
Durante el proceso de degeneración discal se produce una pérdida de altura en el disco. Este fenómeno supone una disminución de volumen a expensas fundamentalmente del descenso de agua de la matriz extracelular. Este hecho será consecuencia de una disminución de la síntesis y de un aumento en la degradación de las proteínas de la matriz extracelular.
Uno de los primeros cambios es la disminución en la síntesis de proteoglicanos y, como consecuencia, la pérdida de la capacidad de retener agua. Este cambio se observa, sobre todo, en el núcleo pulposo. Con la degeneración se produce también una alteración en la producción de colágeno, aumentando la producción de colágenos anómalos10.
Actualmente se cree que el proceso degenerativo discal tiene su inicio en el platillo vertebral. De hecho, la degeneración de los proteoglicanos del cartílago del platillo articular precede a los del disco11. Otro mecanismo implicado en la disminución de la celularidad es la apoptosis o muerte programada celular.
El colágeno es la proteína más abundante de la matriz discal, y se ha identificado una actividad local anormalmente alta de las enzimas degradadoras de este colágeno, las metaloproteasas, formando parte fundamental del proceso de degeneración discal12. La elevación en el disco de este tipo de proteasas se ha relacionado recientemente con los desgarros y fisuras habituales en discos degenerados. Este hallazgo abrirá una nueva vía de investigación terapéutica en la degeneración del disco, mediante la búsqueda de sustancias inhibidoras de las metaloproteasas13.
Cambios estructurales del disco
El núcleo pulposo con la degeneración adquiere consistencia fibrosa y una pigmentación más acentuada. Los límites entre el núcleo y el anillo fibroso comienzan a ser menos claros y empieza a producirse una delaminación de las zonas externas del annulus fibrosus. Estas delaminaciones de las capas más externas del anillo fibroso pueden representar un estadio precursor de posteriores fisuras concéntricas14. A nivel microscópico se han encontrado diversas alteraciones: disminución del calibre de las fibras de colágeno, aumento de la producción de colágeno tipo II, disminución de la producción de colágeno tipo I15, disminución del contenido de colágeno del núcleo y fenómenos de apoptosis en los condrocitos locales, con cuerpos de inclusión celulares pigmentados. El primer cambio observado en el platillo vertebral es su separación del hueso subcondral adyacente. Después de la madurez, el cartílago del platillo de crecimiento sufre una mineralización extensa, llegando a veces a ser sustituido por hueso16.
El disco sano es avascular, pero en los discos con degeneración severa puede demostrarse la presencia de vasos sanguíneos17. Estos capilares penetrarían en el disco a través de lesiones en el platillo vertebral, y se han identificado factores angiogénicos, células inflamatorias (macrófagos) y proteasas.
ESTADIOS DE LA DEGENERACIÓN DISCAL
Siguiendo a Kirkaldy-Willis18, existen tres estadios de degeneración discal:
Disfunción
Es la primera fase. Este estadio se produce aproximadamente entre los 20 y los 45 años de edad. El disco comienza a perder su capacidad de soportar las cargas axiales y pierde altura. Este hecho se relaciona con la pérdida de agua del núcleo pulposo, debida a la disminución de proteoglicanos. A la degeneración del disco seguirá la de las facetas articulares. En esta fase se observarán ya signos de sinovitis en los complejos articulares.
Inestabilidad
Es la segunda fase. Normalmente afecta a personas entre 45 y 60-70 años. En bipedestación, el disco soporta el 80% de las cargas axiales y las facetas articulares el 20% restante. La pérdida de altura del disco con la degeneración supondrá una redistribución de cargas, llegando a pasar en casos avanzados hasta un 70% de la carga axial a las facetas19. Se produce una subluxación vertical de las facetas e inestabilidad. La sobrecarga facetaria es inversamente proporcional a la altura discal. De esta forma, conforme se colapsa el disco, aparecen fenómenos artrósicos en las articulares, pérdida de tensión y engrosamiento de los ligamentos flavum y longitudinal posterior. Todos estos elementos contribuyen a originar lo que se denomina estenosis blanda. La pérdida de estabilidad sagital condiciona también la estenosis, que al principio será de tipo dinámica, aumentando en extensión y bipedestación.
Estabilización
Es la tercera fase. Se produce desde aproximadamente los 60 años de edad. Con la sobrecarga articular, se producen osteofitos que aumentan la superficie de contacto para estabilizar la zona. Estos osteofitos se localizan en los platillos vertebrales y las facetas articulares, y contribuyen a la estenosis del canal. Esta se denominará estenosis dura, que se sumará a la estenosis blanda provocada por el abombamiento del disco y el engrosamiento y fruncido del ligamento amarillo. A esta estenosis estructural se añadirá la este-nosis por inestabilidad estática, bien sea en la listesis degenerativa cuando fallan simétricamente las articulares posteriores, o bien de forma asimétrica en forma de dislocaciones rotatorias.
Diversos trabajos han demostrado variaciones significativas en las dimensiones del canal medular central y el foramen, según la posición del raquis. Se ha comprobado que la transición de flexión a extensión disminuye el diámetro sagital central y el área del canal medular. Se dan variaciones en el mismo sentido en el volumen del saco dural, aumentando éste significativamente en flexión20. El área, la altura y el diámetro anteroposterior del foramen aumentan en flexión, y disminuyen en extensión21. El espesor del ligamento amarillo aumenta en extensión y disminuye en flexión22. La protusión discal se comporta de la misma forma. Todo ello explica la mejoría de la sintomatología clínica en las estenosis al cifosar la columna lumbar.
INERVACIÓN DE LA COLUMNA LUMBAR. FUENTES DEL DOLOR
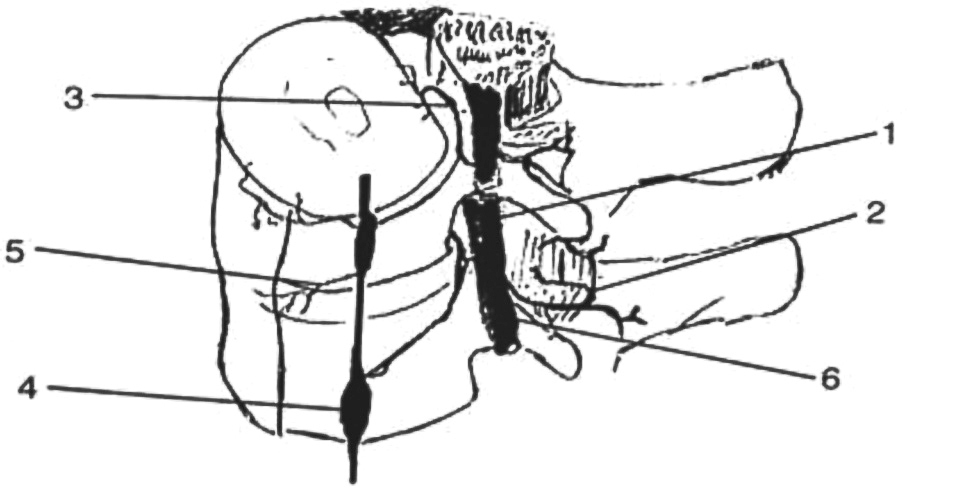
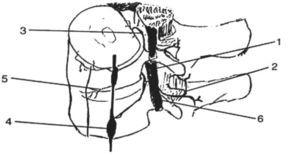
La inervación de la columna lumbar se hace a expensas de tres ramos23 (fig. 1).
Figura 1. Inervación de la columna lumbar. 1: nervio espinal; 2: ramo dorsal del nervio de espinal; 3: nervio sinuvertebral de Luschka; 4: tronco simpático; 5: ramos ventrales del tronco simpático y 6: ramo ventral del nervio espinal.
Ramo dorsal de los nervios espinales lumbares o rami dorsal
Nace del grueso ramo anterior a la salida del foramen. Se dirige dorsalmente, entre las apófisis transversas, inervando las estructuras más posteriores: articulares, ligamento amarillo, ligamentos supra e interespinosos, músculos espinales y piel dorsal adyacente.
Nervio sinuvertebral de Luschka o nervio meníngeo
Es el resultado de la unión de un pequeño nervio del ramo anterior y otro proveniente de la cadena simpática. Penetra retrógradamente a través del agujero de conjunción en el canal raquídeo. Inerva la duramadre, el ligamento común vertebral posterior y la zona posterior del disco.
Ramos ventrales de la cadena simpática
Inervan el ligamento vertebral común anterior y la zona anterior y lateral del disco.
PATRONES DEL DOLOR EN LA COLUMNA LUMBAR
Diversas estructuras pueden ser fuente de dolor en la columna lumbar. El foramen vertebral y las facetas articulares han sido ampliamente implicados en la producción del dolor bajo de espalda.
Foramen vertebral
A nivel foraminal encontramos la raíz nerviosa y el ganglio raquídeo dorsal. Diversos trabajos han demostrado la sensibilidad del ganglio raquídeo a la compresión mecánica24. Se han implicado determinados neuropéptidos, fundamentalmente la sustancia P y el factor de crecimiento nervioso (NGF)25, que actuarían de mediadores nociceptivos.
El disco intervertebral es una estructura avascular. En discos degenerados se ha encontrado una proliferación anómala de vasos y terminaciones nerviosas intradiscales. En dichas terminaciones se ha localizado la sustancia P y el péptido genéticamente relacionando con la calcitonina (CGRP)26. Parece que estas sustancias tendrían un papel local como mediadores del dolor.
Faceta articular
También puede ser fuente de dolor. Está inervada por el fino ramo dorsal de los nervios espinales lumbares. Este dolor podrá tener un origen mecánico o inflamatorio. Como vimos anteriormente, con la pérdida de altura del disco, la carga axial de las facetas puede pasar de un 20 a un 70%. Esta sobrecarga mecánica origina distintos cambios en estas articulaciones, que son causa de dolor: hiperpresión de hueso subcondral, microfracturas trabeculares, distensión capsular o pinzamiento de vellosidades sinoviales. También aquí se liberan sustancias proinflamatorias (sustancia P, etc.). El dolor en la columna lumbar se distribuye según alguno de los siguientes patrones típicos:
1. Dolor irradiado. La compresión del ramo anterior espinal producirá un dolor irradiado. Se trata de una radiculalgia verdadera o ciática. Puede haber déficit motor, sensitivo y abolición de los reflejos osteo-tendinosos (ROT). El signo de Lassegue suele ser positivo. Este signo es positivo si reproduce el dolor radicular o ciático al elevar la pierna entre 35 y 70°27, con la rodilla totalmente extendida. No es positiva si sólo produce lumbalgia, ya que el dolor debe alcanzar en el miembro inferior correspondiente toda la metámera de la raíz afectada.
2. Dolor referido. La irritación del nervio sinuvertebral de Luschka se produce por el abombamiento de las zonas más externas del annulus fibrosus, y también por la compresión o irritación sobre la duramadre adyacente. La irritación del rami dorsal ocurre a nivel de las facetas articulares. Se provocará un dolor referido, también llamado en islotes o corto. Este dolor no llega al final de la metámera, y varía su localización dependiendo del nivel afectado: L4-L5 (tro-cánter mayor), L5-S1 (ingle). Esta distribución hace que a veces se confunda con problemas de cadera o con trocanteritis. La información nociceptiva de estos ramos es confundida a nivel nervioso central con las del grueso ramo anterior espinal. Esto provoca un dolor parecido al dolor radicular, llamado pseudorradiculalgia. En este cuadro no existe déficit sensitivo, motor o de reflejos, y el signo de Lassegue es negativo.
GRUPOS SINDRÓMICOS DE LA COLUMNA LUMBAR DEGENERATIVA
Se correlacionan con los tres estadios descritos por Kirkaldy-Willis18 (tabla 1).
Discopatías y lesiones por sobrecarga
Este estadio se corresponde con la disfunción del disco, sin que existan aún signos de inestabilidad. Podremos encontrar distintos modos de presentación, que pueden darse aislados o simultáneamente: síndrome de disrupción interna de Crock, hernia discal lumbar y síndrome de facetas.
Síndrome de disrupción interna de Crock28
Existe una rotura de la arquitectura interna del disco, acompañada de dolor discógeno, y en ausencia de compresión de la raíz nerviosa. El núcleo pulposo degenerado produce mediadores inflamatorios, que alcanzan las terminaciones nerviosas de la periferia del anillo fibroso, irritándolas.
El cuadro clínico no es específico. Los pacientes presentan un dolor pseudorradicular: Lassegue negativo, ROT normales e irradiación que llega como máximo a la pantorrilla.
La mayoría de los autores nombran la discografía como prueba diagnóstica fundamental. La inyección de contraste en el disco afecto, debe provocar un dolor de características similares al que padece habitualmente el paciente. Morfológicamente, el disco debe mostrar una disrupción que se extienda hasta la zona externa del annulus fibrosus. Para más exactitud, en el diagnóstico se debe hacer una discografía en disco sano que no provoque dolor. Esta prueba presenta varios inconvenientes: falsos positivos, discitis (en una revisión reciente se cifran las discitis en un 0,25%, entre más de 4.800 pacientes, con 12.700 discografías revisadas29). La discografía positiva preoperatoria no asegura un mejor resultado quirúrgico30.
Estos resultados han hecho acudir a la RMN. Esta prueba por sí sola no es diagnóstica del síndrome de disrupción interna, ya que existen datos de individuos asintomáticos con cambios de señal en secuencias T2 de RMN. En uno de estos estudios, Boden31 encuentra que, entre los individuos menores de 60 años, el 20% tenían discopatías y, en mayores de 60 años, el 36% discopatías y el 21% también signos de canal lumbar estrecho. En busca de una solución, algunos estudios han relacionado de forma significativa el dolor lumbar, el cambio de señal del disco en RMN y la discografía positiva32.
Hernia discal
Entendemos como hernia discal la salida del núcleo pulposo de su localización normal. Esta migración podrá ser hacia la periferia, a través de un anillo fibroso roto, o cráneo-caudalmente (hernias de Schmorl). Los niveles más frecuentemente implicados son: L4-L5 y L5-S1.
La nomenclatura de los distintos tipos de hernias y lesiones discales es la siguiente33:
1. Desgarros o roturas discales (tear en inglés). Se trata de una disrupción localizada (radial, concéntrica u horizontal) del anillo fibroso. Sin desplazamiento de material discal fuera de los límites del disco intervertebral.
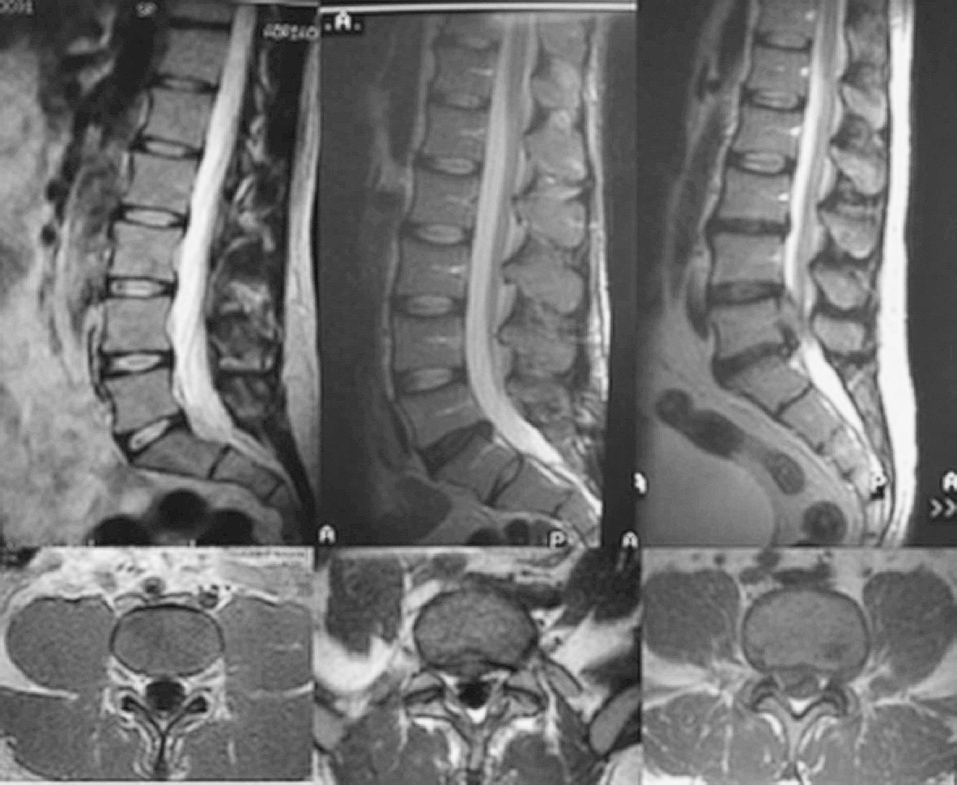
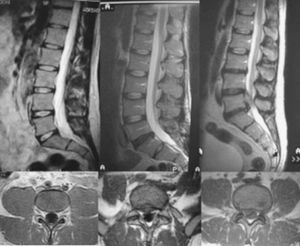
2. Hernia discal. En la hernia discal existe ya un desplazamiento de material discal fuera de los límites externos del disco. Existen diferentes morfologías de hernias discales (fig. 2): a) el bulging es un aumento simétrico y amplio del disco (superior al 50% del perímetro discal), que no se considera patológico; b) las protusiones discales son frecuentes en sujetos sin síntomas y suponen un desplazamiento del disco fuera de sus límites normales, en el que la base de implantación es su mayor diámetro (aspecto sésil); c) las extrusiones discales son desplazamientos del disco fuera de sus límites normales, en los que la base de implantación no es su mayor diámetro (aspecto pediculado), normalmente se presentan en individuos sintomáticos y d) las secuestraciones discales, donde el material emigrado pierde contacto con el disco, quedando suelto, suelen producir síntomas y son frecuentes las reabsorciones espontáneas.
Figura 2. Grados de discopatía. Resonancia magnética nuclear en secuencia T2 con cortes sagitales y coronales de tres pacientes. Columna de la izquierda: discos normales. Columna central: bulging (aumento simétrico, mayor del 50%, del disco que no se considera patológico). Columna derecha: protusión discal franca con compresión del saco dural.
En nuestro medio, y dado el carácter de gravedad que se le atribuye, el término hernia discal se reserva para las extrusiones y secuestraciones discales.
En los cortes axiales de RMN podremos valorar la localización de la hernia de disco: centrales, foraminales y extraforaminales. Además del aspecto morfológico, la RMN nos informará sobre cambios en la señal del disco. El disco se deshidrata con la degeneración. Esta pérdida de agua hará disminuir la señal discal en secuencia T2, viéndose éste oscuro. Autores como Lam34 o Milette35 han observado que, en individuos con lumbalgia, estos cambios de señal tienen casi tanta significación como una discografía patológica.
Los platillos vertebrales también sufren cambios por el proceso degenerativo. Modic36 los dividió en tres tipos. El tipo I (hipo señal T1 e hiperseñal T2) se conoce también como cambio de señal del platillo vertebral tipo edema (edema-like) y se caracteriza por una degeneración discal aguda. El tipo II (hiperseñal en T1 e iso/hiposeñal en T2) se conoce también como cambio de señal del platillo vertebral tipo grasa (fat-like). Son más frecuentes y estables en el tiempo y se observan asociados a otros cambios degenerativos visibles ya en la radiografía. Por último, el tipo III (hiposeñal T1 y T2), mucho menos frecuente que los otros dos y asociado a cambios tipo esclerosis ósea en las radiografías. El tipo I suele ir asociado con más frecuencia a la lumbalgia y el tipo II se encuentra con más frecuencia en pacientes asintomáticos.
Síndrome facetario
La faceta articular tiene una rica inervación que procede del ramo dorsal de los nervios espinales lumbares, recibiendo cada faceta inervación de dos niveles raquídeos. Su membrana sinovial tiene abundantes terminaciones nerviosas que dan nocicepción y mecanorrecepción a esta estructura.
La prevalencia aislada del dolor facetario es escasa, y se ha cifrado entre un 7 y un 15%. El dolor facetario lumbar se localiza en la zona lumbar baja, glútea y posterosuperior del muslo. Es un dolor referido o pseudorradiculalgia de características similares al dolor del síndrome de disrupción interna. Este dolor empeora con la extensión de la columna y con la lateralización hacia el lado afecto.
Se han utilizado inyecciones de suero salino como test de provocación. Los corticoides, especialmente la metilprednisolona, se han aplicado en el tratamiento del síndrome facetario. Los resultados comunicados con esta técnica, en cuanto a mejora mantenida del dolor, son pobres. La denervación mediante radiofrecuencia también ha sido usada con cierto éxito en el síndrome facetario37, observándose que responden mejor aquellos pacientes que también mejoran con la inyección de corticoides38. Tras este proceso, suele haber una reinervación de la articular aproximadamente al año. Esta ventana clínica puede ser usada para potenciar el tratamiento rehabilitador.
Inestabilidades dinámicas
La inestabilidad fue descrita ya por Knutsson en 1944. Trabajos posteriores de Morgan atribuyeron un 25% de los dolores bajos de espalda a fenómenos de inestabilidad. Los trabajos de Kirkaldy-Willis y Farfan, que incluían la inestabilidad como el segundo estadio de la degeneración discal, supusieron la consolidación definitiva de este concepto.
El segmento móvil de Junghanns está comprendido por dos vértebras adyacentes y por las partes blandas entre ellas. Es la unidad funcional más pequeña dentro del raquis, que conserva todas sus propiedades biomecánicas. La movilidad global de la columna es la suma del movimiento de todos sus segmentos móviles. El disco y las articulares son los elementos más importantes. La inestabilidad se produce dentro de este segmento móvil. Conforme el disco se degenera se producen varios hechos:
1. Aumentan las fuerzas de cizallamiento sobre el disco y las facetas articulares. Es importante la orientación de la faceta articular: cuanto más sagital, más tendencia a producirse listesis en ese segmento39.
2. Se producen tracciones anormalmente altas sobre los bordes del anillo discal por los ligamentos insertados en éste, y esto origina deformidades denominadas por Macnab como osteofitos por tracción.
3. Los fenómenos de degeneración discal (deshidratación progresiva por pérdida de proteoglicanos, etc.) supondrán una disminución de la altura discal.
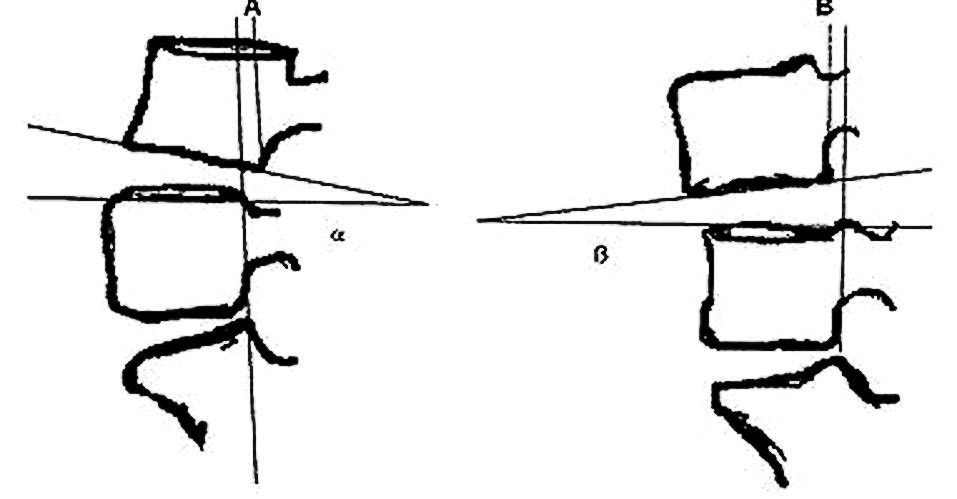
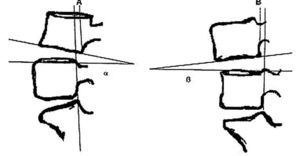
Podremos medir la inestabilidad de un segmento móvil determinado mediante radiografías funcionales laterales, en flexión y en extensión, de la columna lumbar. Se medirá la traslación y angulación entre vértebras adyacentes de ese segmento al pasar de una posición a otra. En la tabla 2 se reflejan los valores límites de angulación y traslación aceptados por diversos autores. Nosotros valoramos inestables los segmentos lumbares que superen en las radiografías funcionales los 4 mm de traslación y/o los 11 grados de báscula (fig. 3).
Figura 3. Se consideran inestables los segmentos lumbares que superen en las radiografías funcionales los 4 mm de traslación (distancia A-B > 4 mm) y/o los 11 grados de báscula (α-β> 11°).
Estenosis
Corresponde con la tercera fase de estabilización descrita por Kirkaldy-Willis. Los fenómenos degenerativos lumbares comenzarán a estructurarse con la edad (aproximadamente sobre los 55-60 años).
Estenosis con inestabilidad estática
Las estenosis se clasifican en función de la presencia o no de inestabilidad estática (tabla 1). La clasificación de las inestabilidades degenerativas de Frymoyer y Selby40 engloba estos fenómenos de inestabilidad estática. Se dividen en primarias y secundarias. Las secundarias se producen tras intervenciones quirúrgicas (laminectomías, discectomías y fusiones fallidas) o procedimientos percutáneos (quimionucleolisis). Las primarias son:
1. Tipo I. Inestabilidad axial rotatoria. Origina una subluxación rotatoria, apreciable en las radiografías anteroposteriores por un mal alineamiento de las espinosas y entre dos cuerpos vertebrales.
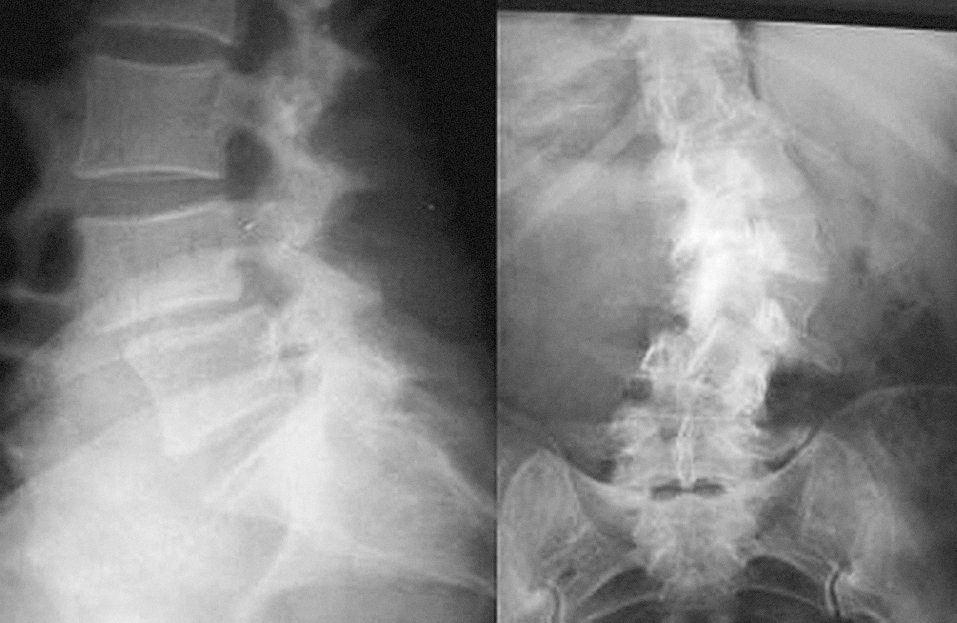
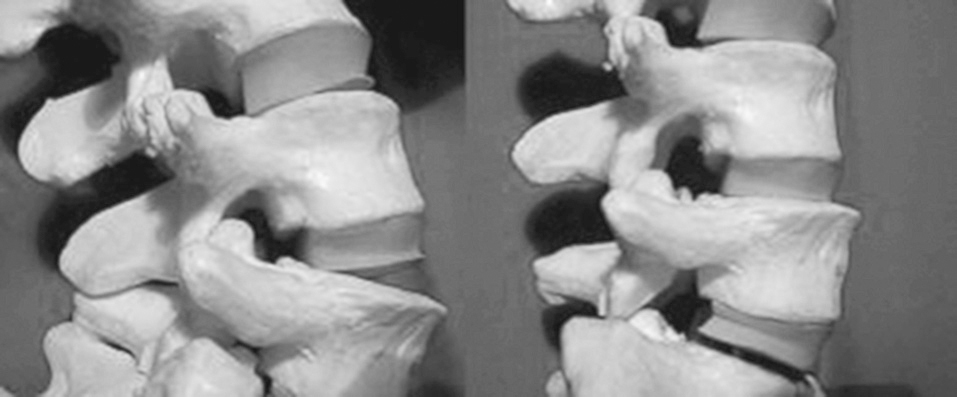
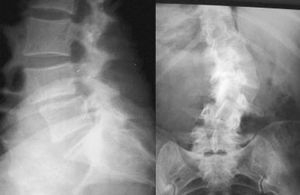
2. Tipo II. Inestabilidad de traslación. (fig. 4). Es la espondilolistesis degenerativa. En las radiografías laterales suele observarse: osteofito de tracción, estrechamiento de espacio intervertebral y desplazamiento de una vértebra sobre su inmediata inferior. El nivel más frecuentemente afectado es L4-L5 y raramente progresa de un grado I/II de Meyerding41. Este tipo de inestabilidad es más frecuente en mujeres, sobre todo después de los 60 años.
Figura 4. Inestabilidad de traslación. Imagen izquierda: listesis degenerativa L4-L5. Imagen derecha: escoliosis degenerativa, con dislocación rotatoria.
3. Tipo III. Inestabilidad retrolistésica. Se observa con frecuencia en L5-S1 y es más frecuente en varones con clínica de lumbalgia.
4. Tipo IV. Escoliosis degenerativa (fig. 4). Son escoliosis desarrolladas de novo en personas mayores de 20 a 25 años. La prevalencia global de esta enfermedad varía según el rango de edad: 2% antes de los 45 años y 15% en mayores de 60 años42. Suelen asociarse radiológicamente a una pérdida de lordosis lumbar y dislocaciones rotatorias (sobre todo en la zona lumbar media L2-L3 y L3-L4). Recientemente se han relacionado de forma significativa diversos signos radiográficos en las escoliosis degenerativas con una mayor incidencia del dolor43: grado máximo de dislocación rotatoria, oblicuidad con la horizontal platillos L3 y L4, desequilibrio de tronco T1-S1, etc.
En esta clasificación se ha omitido un tipo V, la disrupción discal interna, cuya asociación a la inestabilidad es actualmente discutida.
Estenosis sin inestabilidad estática
Canal lumbar estrecho
Es el estrechamiento patológico del canal raquídeo, del receso lateral y/o del foramen, teniendo la mayoría de los casos origen degenerativo. La clasificación etiológica más aceptada es la de Arnoldi44 (tabla 3).
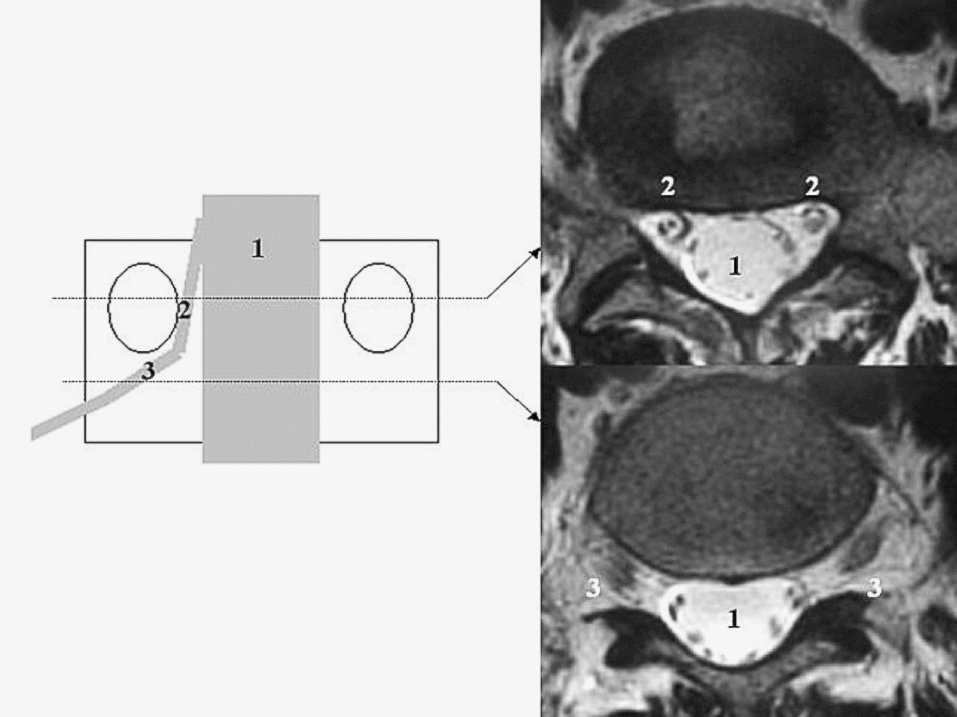
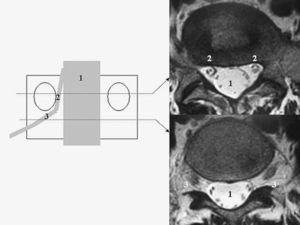
Topográficamente podremos dividir el canal lumbar en tres zonas: el canal central, el receso lateral y el foramen (fig. 5).
Figura 5. Zonas del canal lumbar. 1: canal central con saco dural; 2: receso lateral; 3: foramen.
En el canal central el valor normal del canal raquídeo a nivel mediosagital es superior a 15 mm. Se produce una estenosis relativa entre 10 y 12 mm, y absoluta si es inferior a 10 mm45.
El receso lateral es la zona medial del pedículo vertebral en íntimo contacto con la raíz vertebral emergida del saco dural. Las raíces raquídeas lumbares altas salen parapediculares y en ángulo prácticamente perpendicular (L1-L2 a 80°) y las bajas suprapediculares y de forma oblicua (L5-S1 a 45°). Ésta es la causa de que sólo exista un verdadero receso lateral a nivel de L4, L5 y S1, y en menor medida en L3. La falta de liberación de la raíz en el receso lateral ha sido citada como una de las principales etiologías del Failed Back Surgery Syndrome (síndrome de cirugía fallada de columna). De esta forma, la facectomía parcial del proceso articular ha sido ampliamente recomendada para descomprimir la raíz a nivel del receso lateral.
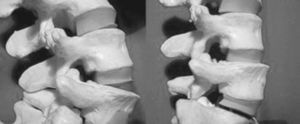
El foramen es la zona de salida de las raíces raquídeas del estuche óseo vertebral. Sus dimensiones varían con la postura del raquis (fig. 6). La pérdida de altura del disco contribuye por diversas vías a la estenosis foraminal. Hasegawa considera como críticas una altura del foramen inferior a 15 mm y una altura discal posterior menor de 4 mm; el sobrecrecimiento de las estructuras limítrofes del foramen (disco, ligamento amarillo, osteofitos, etc.) y la subluxación progresiva de la faceta articular superior de la vértebra inferior, cuyo pico superior de la articular contribuiría a estenosar el foramen.
Figura 6. El área, la altura y el diámetro del foramen aumentan con la flexión (imagen de la derecha) y disminuyen con la extensión (imagen de la izquierda).
La clínica de las estenosis de canal se presenta con dolor, claudicación neurógena y/o síntomas de compresión radicular. La claudicación neurógena deberá ser diferenciada de la de origen vascular, sabiendo que mejora cifosando la columna lumbar. Esta claudicación se producirá por estenosis del canal lumbar central. Los síntomas radiculares se producirán por compresión de la raíz a nivel del receso lateral o del foramen.
CONCLUSIONES
En primer lugar hay que decir que un buen conocimiento de la fisiopatología de la degeneración y del dolor de la columna lumbar ayuda a establecer la diferencia entre lo fisiológico y lo patológico; y en segundo lugar que la comprensión de la fisiopatología de la degeneración es útil para establecer la etiopatogenia del dolor de cada paciente, e incluirlo dentro de uno de los grupos sindrómicos de la columna lumbar degenerativa. Esto nos orientará para ofrecer al paciente el tratamiento más adecuado.
Declaración de conflicto de intereses
Los autores han declarado no tener ningún conflicto de intereses.
Correspondencia:
J. Rodríguez de la Rúa.
C/ Jerez 33, Valdelagrana.
11009 El Puerto de Santa María. Cádiz.
Correo electrónico: jrodriguez.sspa@juntadeandalucia.es
Recibido: marzo de 2006.
Aceptado: marzo de 2007.