Como en cualquier tratamiento quirúrgico de fracturas, los aspectos a estudiar competen a la vía de abordaje, a la reducción y a la estabilización de los fragmentos. Especial cuidado merecen dos aspectos: la anestesia y la preparación del paciente. La anestesia debe ser general, con relajación muscular e hipotensión.
Cuidado especial requiere la preparación del paciente, sobre todo el cubrimiento hermético de fijadores externos y heridas que puedan contaminar el campo quirúrgico, así como es importante la ordenación adecuada del quirófano para trabajar con comodidad, teniendo en cuenta que hay que colocar la mesa quirúrgica, dos mesas con instrumental que deben estar a la derecha del cirujano y un aparato de radioscopia con su correspondiente monitor, además de los aparatos de anestesia, el anestesiólogo, el equipo quirúrgico y una enfermera circulante. Es fundamental tener acceso visual a un negatoscopio con las radiografías anteroposterior (fig. 1), oblicuas si las posee, algunos cortes de tomografía computarizada (TC) y las reconstrucciones 3D (fig. 2). En definitiva, la asepsia y organización son fundamentales.
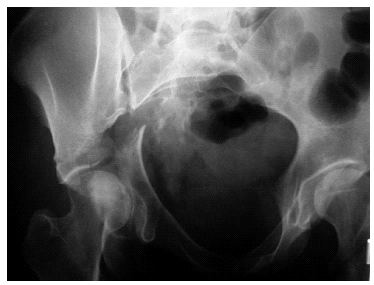
Figura 1. Radiografía de pelvis de una paciente de 31 años con fractura acetabular derecha, que podría clasificarse como fractura transversa pura articular parcial yuxtatectal (B.1.2a1), aunque al observar que tiene afectación de la pared anterior, cambia en la clasificación como fractura transversa articular parcial hemitransversa posterior con lesión de la columna anterior con más de dos fragmentos y desplazamiento acetabular superior a 10 mm (B.3.1.a3.e4). Si tiene lesión del cartílago articular (añadiría c a la clasificación), el número de fragmentos articulares (expresado con la letra d, sea 1, 2 o 3), si la cabeza femoral tiene lesión condral (f), así como fragmentos articulares que requieran extracción quirúrgica (g). Haciendo una prueba, vista la radiografía por varios traumatólogos con experiencia la clasificaron de forma distinta (error interobservador alto).
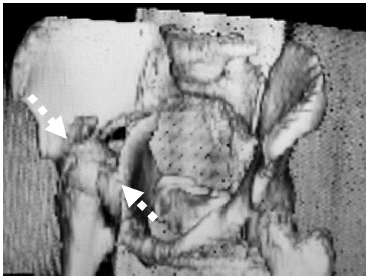
Figura 2. Reconstrucción tridimensional (3D) mediante tomografía computarizada (TC) del caso anterior, donde se intuye el mecanismo de producción de la fractura abriéndose cada vez más de forma progresiva desde la escotadura ciática mayor (columna posterior) en dirección anterior a través de la línea innominada (columna anterior) hasta llegar a protruir la cabeza femoral en el interior de la pelvis. Esta imagen muestra cómo el abordaje debe ser por vía ilioinguinal de modo que pueda cerrarse la pelvis por delante (flechas) previa tracción longitudinal y lateral de la cabeza femoral.
La vía de abordaje adecuada se elige tras el estudio diagnóstico de la fractura referido en el artículo anterior y su clasificación en el tipo y subtipos adecuados. Se han descrito diversas vías de abordaje para acceder a la columna acetabular anterior, bien vías aisladas, bien combinadas con extensiones de la propia vía o con incisiones cercanas, según se quiera acceder a fracturas únicas de la columna anterior, combinada con lesiones de la pared anterior o de la columna posterior.
VIA ILIOINGUINAL DE LETOURNEL. DETALLES TÉCNICOS
Para la vía de Letournel es necesario colocar al paciente en decúbito supino con un pequeño saco radiotransparente en la nalga, región lumbar y hombro homolaterales, con sujetador en cresta ilíaca heterolateral, preferentemente en una mesa radiotransparente con posibilidad de lateralización; esto es especialmente útil en pacientes obesos con gran abdomen, ya que con ello el contenido abdominal, al lateralizar la mesa hacia el lado contralateral, se aleja de la hemipelvis fracturada, facilitando el acceso a las fracturas. También es conveniente previamente el sondaje uretral para poder acceder al espacio de Retzius sin riesgo de lesionar la vejiga. En algunos casos, tras el análisis cuidadoso de las imágenes diagnósticas, puede plantearse la necesidad de combinar una vía anterior ilioinguinal con otra posterior, siendo en este caso necesario colocar al paciente en decúbito lateral. Esto debe evitarse siempre que sea posible, ya que el abordaje más medial en la vía ilioinguinal es muy dificultoso en posición lateral, sobre todo si se utilizan pinzas reductoras grandes que no se manejan fácilmente porque la propia mesa quirúrgica obstaculiza y hace tope con sus ramas. Como se ha expuesto con anterioridad, generalmente, con una sola vía se suelen resolver la mayoría de las fracturas, incluso de ambas columnas, y la posición de decúbito supino algo lateralizado es muy cómoda; no obstante, se puede optar por poder movilizar al propio paciente durante la intervención quirúrgica, de forma que se puede hacer una vía en una posición, cerrar la piel, colocar al paciente en otra posición y reabrir los puntos de piel para continuar con la intervención. Esto desde luego es muy excepcional.
Nosotros muy rara vez vemos la necesidad de utilizar tracción continua transfemoral en mesa ortopédica porque ésta dificulta la posibilidad de flexión de la cadera durante la cirugía, lo cual es fundamental para relajar el músculo iliopsoas y poder movilizarlo lateral y medialmente con el objetivo de acceder con facilidad a la pelvis. Tampoco utilizamos tracción mediante clavo roscado en el eje del cuello femoral, a través del interior del propio cuello, porque la tracción sobre el tejido esponjoso del cuello puede acabar por soltar el clavo y hacerlo ineficaz. En su lugar, colocamos el clavo perpendicular a la zona pertrocantérea, roscando sobre la cortical externa y el trocánter menor, los cuales proporcionan un anclaje cortical muy sólido que permite la tracción con toda la energía necesaria para atraer la cabeza femoral. Aplicando tracción simultáneamente del clavo a través de un mango de Jacobs y de la extremidad por un ayudante, la resultante coincide con el eje del cuello y permite reducir la fractura. La tracción que se ejerce desde el Jacobs es tan intensa que en muchas ocasiones el clavo de Steinman se retira doblado y por ello consideramos que el anclaje cervical no es suficientemente sólido. Ocasionalmente, para aplicar tracción longitudinal de la extremidad puede colocarse un compás de Kirschner tipo estribo con una aguja transcondílea, del cual puede traccionar el ayudante o bien, fuera del campo quirúrgico, un asistente o una extensión de la mesa ortopédica, lo cual se monta con facilidad; como la tracción debe ser ocasional durante poco tiempo mientras se reduce la fractura, la doble tracción referida utilizada habitualmente no cierra la posibilidad de flexionar la cadera, mientras que colocando al paciente en mesa ortopédica de tracción la flexión se hace muy dificultosa, imposible de llegar a 70°-80° de flexión. También puede colocarse un dispositivo en la mesa que se conecte al Jacobs que tracciona del clavo de Steinmann, evitando así la acción de un ayudante; sin embargo, este dispositivo puede incomodar al cirujano durante toda la intervención, para una tracción que va a durar pocos segundos, hasta la reducción de la fractura. En cualquier caso, antes de comenzar la intervención debe tenerse muy claro el esquema de la fractura, el sentido de la reducción y de la colocación del material de reducción y osteosíntesis (fig. 3). Generalmente aunque este esquema no será rígido porque se suelen encontrar trayectos y fragmentos fracturarios que no se ven en las exploraciones complementarias, sí responde a un planteamiento general.
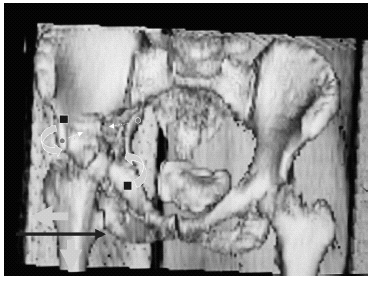
Figura 3. Imagen 3D que muestra el punto de inserción de las pinzas de reducción sobre las cabezas de tornillos bicorticales (cuadrados) para cerrar la fractura, mediante compresión y giro, hasta conseguir afrontar los fragmentos anatómicamente (flechas curvadas), por delante. Para evitar el efecto bisagra que harían estas pinzas abriendo la fractura por detrás, se colocan otras pinzas posteriores de punta de bola roma para no perforar la cortical, pero con pequeña punta para que no resbale por la cortical intrapélvica de la columna posterior. Las pinzas se insertan en un punto (círculos) de la columna posterior sobre la escotadura ciática mayor. Como se ha expuesto en la figura anterior, para reducir la fractura es necesario traccionar de la cabeza femoral mediante un clavo de Steinmann roscado bicorticalmente a la altura del trocánter menor (flecha fina), a la vez que se realiza tracción longitudinal de la extremidad (flechas rectas gruesas).
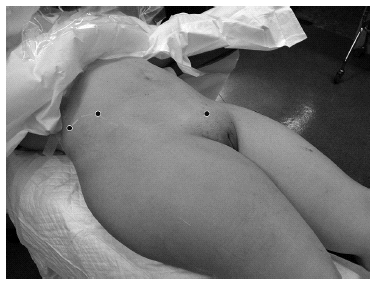
Para la incisión quirúrgica (fig. 4) deben marcarse tres puntos concretos: uno situado a dos traveses de dedo por encima de la sínfisis púbica (SP), otro coincidiendo con la espina ilíaca anterosuperior (EIAS), y uno último en la parte más alta de la cresta ilíaca (CI). Mediante una incisión curva de concavidad superior se unen a lo largo del ligamento inguinal los dos primeros puntos, mientras que mediante otra incisión de concavidad inferior se unen, a lo largo de la cresta ilíaca, los dos últimos. El orden y sentido de la incisión dependen de las preferencias del cirujano, aunque nosotros preferimos comenzar desde proximal a distal descubriendo en primer lugar la fosa ilíaca interna, para despegar subperiósticamente el músculo ilíaco del ala ilíaca, ya que esto permitirá mantener introducido un taponamiento de compresas que evite la hemorragia de los vasos subperiósticos mientras se diseca la zona más distal correspondiente al ligamento inguinal hasta la SP. El músculo ilíaco se despega de la CI mediante cauterización, de modo que se levante en un mismo colgajo el ilíaco en continuidad con el oblicuo externo hacia dentro de la pelvis y, también a partir de la misma línea de cauterización, se prepara una pequeña solapa con el glúteo mediano y mayor hacia afuera que permita suturar, al finalizar la osteosíntesis, el colgajo ilíaco-oblicuo externo con el de los glúteos, cerrándose así sobre la cresta ilíaca. Excepcionalmente es necesario realizar un anclaje transóseo.
Figura 4. Incisión del abordaje ilioinguinal. Para la incisión quirúrgica deben marcarse tres puntos concretos: uno situado a dos traveses de dedo por encima de la sínfisis púbica (SP), otro coincidiendo con la espina ilíaca anterosuperior (EIAS), y uno último en la parte más alta de la cresta ilíaca (CI). Mediante una incisión curva de concavidad superior se unen a lo largo del ligamento inguinal los dos primeros puntos, mientras que mediante otra incisión de concavidad inferior, se unen, a lo largo de la cresta ilíaca, los dos últimos.
Tras preparar esta zona, la disección continúa seccionando la grasa subcutánea mediante termocauterización en sentido distal hasta la SP, donde se descubre con facilidad el cordón espermático e incluso más allá, seccionando el recto anterior del abdomen hasta llegar al otro cordón, dependiendo siempre de la cantidad de rama iliopubiana que sea necesario descubrir. En líneas generales es conveniente acceder hasta una distancia de 7-8 cm más de rama de donde se sitúa la fractura, ya que será necesario completar la osteosíntesis con la placa, además de la posibilidad de colocar, incluso, unos tornillos de 4,5 mm de forma temporal para fijar las pinzas pélvicas, según se describe más adelante.
Para la disección de las estructuras situadas entre la EIAS y la SP se secciona cuidadosamente el ligamento inguinal en su sentido longitudinal, con una pequeña tira de 1-2 mm que va pegada, hacia craneal junto al tendón conjunto del oblicuo externo y en cuyo vértice con la EIAS conviene dejar un punto se sutura de referencia para cerrarlo sobre dicha apófisis. A veces, es necesario liberar el ligamento inguinal y el músculo sartorio de la EIAS. Nosotros no hemos tenido complicaciones por el hecho de seccionar el ligamento inguinal desde la EIAS, siendo en este caso la visión de la pelvis mucho más amplia al perder su tesura el ligamento inguinal; no obstante, siempre se debe reparar mediante sutura al colgajo que permanece inserto en la EIAS, reforzándose incluso con un pequeño colgajo de la fascia que envuelve al músculo tensor de la fascia lata, el cual también puede liberarse y llegar hasta la espina ilíaca anteroinferior (EIAI), donde tiene su origen el músculo recto anterior del cuádriceps. En cualquier caso, siempre que sea posible debe evitarse seccionar el ligamento inguinal. Con la vía ilioinguinal llegar mucho más distal de la EIAI hasta la articulación de la cadera se hace difícil, salvo que se complete la incisión en sentido distal siguiendo una línea imaginaria hasta el borde externo de la rótula (incisión iliofemoral), lo cual en muy raras ocasiones se hace necesario. Con la vía ilioinguinal el acceso a la pelvis se hace a través de tres ventanas: una lateral al paquete iliopsoas-nervio crural, otra entre éste y el de los vasos ilíacos y otra entre éstos y el cordón espermático (fig. 5).
Figura 5. Ventanas de abordaje de la pelvis en la vía ilioinguinal. Con la vía ilioinguinal, el acceso a la pelvis se hace a través de tres ventanas: una lateral al paquete iliopsoas-nervio crural, otra entre éste y el de los vasos ilíacos y otro entre éstos y el cordón espermático. La sección de la cinta ileopectínea se hace con facilidad si se ha abierto previamente la fascia del iliopsoas; tras ello, se rodea, mediante la ayuda de un disector, el paquete constituido por el músculo iliopsoas y el nervio crural con una cinta elástica; nosotros utilizamos para ello una de drenaje de Penrose grande, que se deja casada con una pinza hemostática tipo Halsted-Mosquito. Tras ello se llega con facilidad al paquete vascular ilíaco externo, no siendo conveniente individualizar sus vasos para no lesionar los linfáticos que los envuelven.
Conviene recordar dos detalles técnicos: en primer lugar la salida del nervio femorocutáneo medialmente a la EIAS y que conviene respetar sólo si no se traumatiza durante la cirugía, en cuyo caso conviene seguirlo intrapélvico y seccionarlo; nosotros lo seccionamos casi sistemáticamente sin que hayamos observado tampoco complicaciones por este hecho, salvo una pequeña hipo o anestesia de la parte proximal de la cara lateral del muslo que no molesta a los pacientes, desde luego mucho menos que cuando se deja traumatizado y ocasiona la meralgia parestésica. El otro detalle técnico consiste en colocar la cadera en flexión, durante la disección del músculo iliopsoas y de los vasos ilíacos externos, mediante un gran almohadón que permita acercarse incluso hasta 70°-80° de flexo relajando el tendón del iliopsoas. Tras ello, se abre la fascia de dicho músculo y, en la parte medial, se secciona la cinta iliopectínea que da acceso al paquete ilíaco externo.
Cuando se interviene una fractura de forma tardía, generalmente debido al estado general del paciente, que tiene la cabeza femoral muy ascendida o protruida a través de la lámina cuadrilátera, el tendón del músculo iliopsoas puede estar retraído y, si bien mediante la flexión de la cadera se suele relajar, en caso contrario se puede abordar en la zona más medial e inferior del músculo, reposando sobre el periostio, para poder alargarlo. En estos casos el cuidado con el nervio crural debe aumentarse, ya que hay que disecarlo para llegar al tendón lateralmente con respecto al nervio (fig. 6). La sección de la cinta ileopectínea se hace con facilidad si se ha abierto previamente la fascia del iliopsoas; tras ello se rodea, mediante la ayuda de un disector, el paquete constituido por el músculo ilipsoas y el nervio crural con una cinta elástica; nosotros utilizamos para ello una de drenaje de Penrose grande, que se deja casada con una pinza hemostática tipo Halsted-Mosquito (fig. 5).
Figura 6. Tendón intrapélvico del iliopsoas. Cuando se interviene una fractura de forma tardía, normalmente debido al estado general del paciente, que tiene la cabeza femoral muy ascendida o protruida a través de la lámina cuadrilátera, el tendón del músculo iliopsoas puede estar retraído y, si bien mediante la flexión de la cadera se suele relajar, en caso contrario se puede abordar en la zona más medial e inferior del músculo, reposando sobre el periostio, para poder alargarlo. En estos casos el cuidado con el nervio crural debe aumentarse, ya que hay que disecarlo para llegar al tendón lateralmente al mismo.
Tras esta maniobra, se llega con facilidad al paquete vascular ilíaco externo, no siendo conveniente individualizar sus vasos para no lesionar los linfáticos que los envuelven (fig. 5). La disección medial de los vasos debe hacerse teniendo en mente que pueden existir anastomosis de los vasos ilíacos o sus ramas con la arteria obturatriz por encima de la rama iliopubiana, pudiendo lesionarse al desperiostizar directamente sobre la misma. Estas ramas, de las cuales la más conocida es la «corona mortis», pueden tener diversas variantes anatómicas, llegando a salir incluso, en sentido ascendente desde el otro lado del anillo femoral, cuando los vasos se denominan ya femorales. La mejor forma de ver estas ramas es disecando el paquete ilíaco en este momento desde medial a lateral, dejando el cordón espermático hacia medial rodeado de otra cinta de Penrose más pequeña, para continuar sobre la rama iliopubiana en sentido lateral. Los vasos ilíacos también se rodean mediante la ayuda de un disector, de una cinta de Penrose y se casan con una pinza del mismo modo que el músculo iliopsoas-nervio crural y el cordón espermático (fig. 5).
Para descubrir las fracturas en la zona distal de la rama iliopubiana, desde el borde medial del iliopsoas y también hacia la zona más profunda de la pelvis menor, es conveniente seccionar el grueso periostio mediante termocauterización, ya que utilizando un periostotomo tipo Lambotte es muy difícil debido a su gran fortaleza. Tras la reducción y osteosíntesis se cierran los planos (fig. 7) procurando cerrar el anillo y conducto inguinal si se ha abierto accidentalmente durante la cirugía, pudiendo incluso reforzarse con una malla de Prolene.
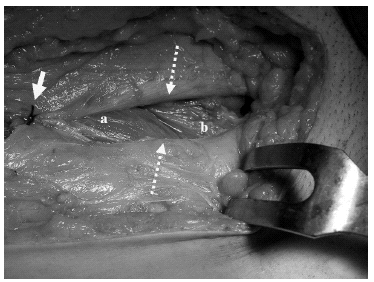
Figura 7. Cierre. Se aprecia un filete de ligamento inguinal con el tendón conjunto (señalado con flecha rayada) que se sutura sobre el ligamento inguinal que permanece en su lugar original (señalado con flecha rayada). Un punto de sutura (flecha continua) marca el vértice a fijar en la espina ilíaca anterosuperior (EIAS) para que el cierre sea homogéneo. Se aprecian el paquete iliopsoas-nervio crural (a), el paquete vascular ilíaco con los linfáticos y los vasa vasorum conservados (b).
En esta vía de abordaje se pueden exponer las estructuras según las necesidades para la osteosíntesis. Por ejemplo, si se quiere llegar hasta la escotadura ciática mayor y cara interna de la columna acetabular posterior se puede continuar la incisión sobre la CI más hacia atrás (fig. 4) y despegar el músculo ilíaco hasta poder introducir un elevador romo tipo Hohmann en dicha escotadura, cuidando no comprimir el vértice más craneal por donde sale hacia la fosa ilíaca externa el paquete glúteo superior desde los vasos ilíacos internos, pudiéndose acceder incluso hasta la articulación sacroilíaca. No es necesario prolongar mucho hacia atrás la incisión cutánea para ver dicha articulación. Medialmente el abordaje ilioinguinal también puede prolongarse seccionando el músculo recto anterior del abdomen a una altura de un través de dedo del hueso. La sutura del recto anterior del abdomen sobre el oblicuo externo refuerza la salida del conducto inguinal.
OTRAS VIAS DE ABORDAJE
La vía de abordaje iliofemoral de Judet, conocida por vía de Smith-Petersen en la literatura médica anglosajona, no es más que una iliofemoral ampliada en sentido posterior y que permite mayor acceso por detrás a la parte más alta de la columna posterior desde la fosa ilíaca externa, para osteosíntesis de las dos columnas, así como al panorama anterior del domo y a la articulación de la cadera por delante. Realmente la extensión posterior se hace desde la cresta ilíaca, lo que significa que la vía ilioinguinal también se puede ampliar en este sentido. Ambas vías, ilioinguinal e iliofemoral, desde la parte ya posterior de la cresta ilíaca, pueden prolongarse incluso mediante una vía de Kocher-Langenbeck, que sí permite acceder a toda la columna posterior hasta la propia punta del isquion. La vía iliofemoral ampliada permite descubrir todo el ala ilíaca mediante el rechazo del colgajo medial del ilíaco-oblicuo externo, descrito en la vía ilioinguinal, y del lateral que se obtiene mediante despegamiento subperióstico de los músculos glúteos, llevando su paquete neurovascular glúteo superior. Distalmente a la EIAS, la vía diseca hacia medial el tendón de los músculos sartorio e iliopsoas, cuya sección facilita el acceso a la fosa ilíaca interna, y hacia lateral un colgajo en continuidad del músculo tensor de la fascia lata con los glúteos menor, mediano y mayor, hasta llegar a la EIAI donde se puede desinsertar el tendón directo del recto anterior, accediendo por fin a la articulación. Los abordajes iliofemorales ampliados permiten corregir las fracturas acetabulares complejas pero se genera mayor morbilidad1, así como con la combinación de la vía ilioinguinal con la iliofemoral2.
Otras vías de abordaje como la de trirradiada de Mears3 o la de Ollier modificada por Senegas4,5, además de ocasionar mayor tasa de complicaciones por ser vías menos anatómicas, permiten un abordaje muy limitado a la columna anterior. Nosotros no tenemos experiencia con ellas, sin embargo, mediante disección en cadáver hemos observado el riesgo que supone para el nervio del tensor de la fascia lata, rama del nervio glúteo superior la vía trirradiada, además de ofrecer una escasa visión de la columna anterior.
TÉCNICA DE REDUCCION Y OSTEOSINTESIS
Para la reducción y osteosíntesis es necesario haber realizado una vía de abordaje suficiente que consiga un campo quirúrgico amplio y exangüe que permita ver bien las fracturas, así como tener un conocimiento detallado de la anatomía intrapélvica, sobre todo de los vasos ilíacos externos con las variantes de sus ramas y del paquete glúteo superior que cruza transversalmente en la parte más craneal de la cara interna de la columna posterior en su salida a través de la escotadura ciática mayor hacia la fosa ilíaca externa. El nervio ciático, aunque no se ve desde la vía ilioinguinal, puede lesionarse de forma iatrogénica con más frecuencia desde esta vía que desde la posterior de Kocher-Langenbeck, probablemente al colocar la cadera en flexión y practicar técnicas de reducción sobre la columna posterior. El uso de monitorización intraoperatoria no parece disminuir la frecuencia de parálisis iatrogénica del nervio ciático6,7.
La mayoría de las fracturas de las dos columnas se tratan en general conceptual y técnicamente en su abordaje y reducción como las fracturas de la columna anterior. Rara vez se hace necesario extender la vía ilioinguinal en sentido posterior para llegar a la columna posterior y, en escasas ocasiones, estas fracturas se resuelven mediante una vía posterior de Kocher-Langenbeck.
Con experiencia, mediante una vía ilioinguinal se solucionan la mayoría de las fracturas de la columna anterior o de las dos columnas. Se ha visto, además, que la columna anterior cotiloidea es 2,75 veces más fuerte en el mantenimiento del anillo pélvico que la posterior, lo cual es importante en la osteosíntesis de ambas columnas8 sin que las fracturas de la pared cotiloidea anterior interfieran con la biomecánica supracotiloidea9.
En fracturas de las dos columnas, la columna anterior se reduce mediante la visión medial que proporciona la separación lateral del paquete músculo iliopsoas-nervio crural, sin sintetizar mediante tornillo a compresión la línea de fractura de la columna posterior, la cual se reduce a través de la visión lateral que proporciona la retracción de dicho paquete hacia medial (fig. 5), fijándose con un largo tornillo de tracción desde la cresta ilíaca o incluso desde la fosa ilíaca externa introducido percutáneamente en dirección a la escotadura ciática menor.
Obviamente, es imprescindible evitar la introducción de tornillos intraarticulares, ya que ello provocaría la destrucción articular. Como inicio, en cualquier publicación sobre fracturas acetabulares hay anagramas de las zonas en las que debe evitarse atornillar10. Además de comprobarse mediante radioscopia en diversas proyecciones la ausencia de esta complicación iatrogénica, se debe intuir durante la cirugía la dirección de los tornillos, lo cual es fácil con experiencia y, hasta que se adquiere ésta, se debe tener en quirófano una pelvis sintética con las fracturas dibujadas. La visión pre y peroperatoria de las radiografías y reconstrucciones topográficas computarizadas triplanares es muy útil para integrar las distintas fuentes de información (radiografías, TC y radioscopia peroperatoria) (figs. 1 y 2) que aseguren el plan quirúrgico de vía de abordaje, reducción, osteosíntesis y la ausencia de tornillos intraarticulares (figs. 2 y 3).
Algunas fracturas, incluso habiéndolas estudiado preoperatoriamente con detenimiento y contando con la experiencia e instrumentación adecuadas, son muy difíciles de reducir y sintetizar11. Las fracturas suelen ser todas distintas, planteando problemas de clasificación con errores intra e interobservador muy altos, a pesar de las publicaciones sobre la sensibilidad de la clasificación de Letournel y sus actualizaciones12-17.
Para la reducción de la fractura muchos autores se decantan por utilizar la mesa de tracción tipo Judet11, mientras que otros utilizan una mesa con tablero universal. Nosotros utilizamos este último tipo, aunque pensamos que es más un planteamiento de hábito que de eficacia. La utilización de un distractor AO grande también se preconiza por otros autores, aunque a nosotros nos parece que el distractor en el campo quirúrgico, junto con las pinzas reductoras, dificulta la visión del campo quirúrgico que, por otra parte, es reducido sobre todo en su ventana medial (fig. 5).
Encontramos especialmente útil la gama actual de pinzas reductoras que se han venido desarrollando desde los últimos 15 años, sobre todo para las fracturas que requieren maniobras de reducción intensas, las pinzas que se apoyan en unos tornillos de 4,5 mm (fig. 8) y las de extremo redondeado con una pequeña punta (fig. 9). Disponer de un juego completo de instrumental de reducción, así como de una gama completa de placas y tornillos de todos los tamaños y formas con el instrumental adecuado para adaptar su contorno al de la pelvis es una inversión muy eficiente.
Figura 8. Pinzas reductoras que se apoyan en unos tornillos de 4,5 mm. Es importante que el anclaje de los tornillos sobre los que se fijarán las pinzas reductoras sea sólido y bicortical, ya que la fuerza que se hace con las pinzas pueden arrancar los tornillos, de hecho muchas veces al retirarlos están doblados, como se ve en la figura. Estas pinzas sirven para reducir la fractura y estabilizarla.
Figura 9. Pinzas estabilizadoras de extremo redondeado con una pequeña punta. Estas pinzas no suelen servir para reducir la fractura, sino sólo para estabilizarla una vez reducida.
La reducción de una fractura de la columna acetabular anterior requiere experiencia en la interpretación espacial de la fractura y en el manejo del instrumental. Habitualmente se deben reducir y sintetizar los fragmentos mayores para completar ulteriormente con la reducción y osteosíntesis de los menores, aunque en determinados casos los fragmentos pequeños ayudan a comprender la dirección en la que las superficies de los fragmentos grandes deben coaptar.
Para la reducción se aplica tracción lateral y longitudinal a la demanda mediante el clavo roscado acoplado al Jacobs, reseñado anteriormente y de la propia extremidad, siguiendo las maniobras con las pinzas reductoras (fig. 10). Es importante que el anclaje de los tornillos sobre los que se fijarán las pinzas reductoras sea sólido y bicortical, ya que la fuerza que se hace con las pinzas puede arrancar los tornillos, de hecho muchas veces al retirarlos están doblados (fig. 8).
Figura 10. Para la reducción se aplica tracción lateral y longitudinal a la demanda mediante el clavo roscado al fémur y acoplado al Jacobs (como se ve en la figura), y de la propia extremidad, siguiendo las maniobras con las pinzas reductoras, que se fijan y permiten colocar un tornillo de compresión interfragmentaria. En esta posición de flexión de la cadera están relajados los músculos iliopsoas y recto anterior (líneas rayadas). Se puede flexionar la cadera aún más si se precisa o alargar el tendón del músculo iliopsoas, según se ha expuesto en la figura 6.
Tras la reducción se debe intentar colocar un tornillo de compresión con buen agarre bicortical que permita retirar las pinzas para colocar la placa. En ocasiones, cuando el tornillo debido al trazo de fractura no se pueda colocar, así como tampoco una aguja de Kirschner de al menos 2 mm, o no provea un agarre suficientemente rígido que permita retirar el instrumental de reducción, se puede colocar una pequeña placa corta, preferentemente a compresión interfragmentaria, que permita retirar las pinzas reductoras para ubicar una placa de neutralización larga y bien moldeada (fig. 11). Para la colocación de esta última placa debe recordarse un pequeño truco que consiste en atornillar primero el tornillo más distal que permita girar la placa proximalmente y adaptarla al ala ilíaca. El ala ilíaca es más ancha que la rama iliopubiana y si se hace esta maniobra al revés, la placa puede no coincidir con la misma, encontrándose problemas para colocar los tornillos más distales, mientras que la anchura del ala ilíaca siempre permite girar la placa en sentido craneocaudal para adaptar su longitud (fig. 11). Además, al deslizar la placa se pueden sintetizar líneas de fractura que discurren por el ala ilíaca (figs. 12 y 13)
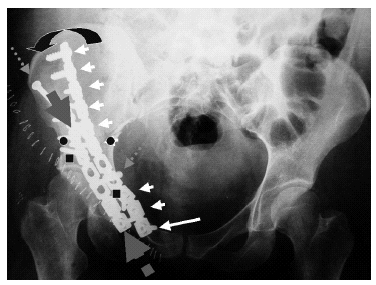
Figura 11. Caso de la figura 1. Combinación de osteosíntesis con tornillos de compresión interfragmentaria (flechas punteadas), que se colocan al reducir la fractura aproximando los puntos de anclaje de las pinzas reductoras (anclajes señalados con cuadrados) y de las estabilizadoras (anclajes señalados con círculos). Tras ello se coloca una pequeña placa a compresión (flechas grandes), para poder retirar las pinzas de reducción y estabilización. Seguidamente se coloca una placa larga de estabilización que se fija con un tornillo distal (flecha pequeña distal y larga), girándola (flecha curva) hasta encontrarle un anclaje adecuado hasta la cresta ilíaca. Inmediatamente se colocan el resto de los tornillos (flechas pequeñas) comenzando por los extremos hasta llegar al centro, dando así efecto del tirante a la placa.
Figura 12. Fractura del ala ilíaca dentro de una fractura de las dos columnas. Para la colocación de una placa de neutralización debe recordarse un pequeño truco que consiste en atornillar primero el tornillo más distal que permita girar la placa proximalmente y adaptarla al ala ilíaca. El ala ilíaca es más ancha que la rama iliopubiana y si se hace esta maniobra al revés, la placa puede no coincidir con esta última, encontrándose problemas para colocar los tornillos más distales, mientras que la anchura del ala ilíaca siempre permite girar la placa en sentido craneocaudal para adaptar su longitud. Además, al deslizar la placa se pueden sintetizar líneas de fractura, como ésta, que discurren por el ala ilíaca.
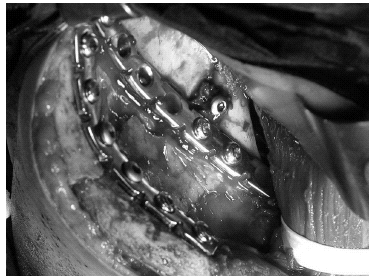
Figura 13. Imagen quirúrgica del caso anterior, donde se aprecia combinación de tornillo a compresión y placas de compresión y neutralización. La placa debe prolongarse hasta la cresta ilíaca para tomar un buen anclaje en la misma, ya que el ala ilíaca es muy fina y no permite un buen anclaje de los tornillos hasta llegar a la cresta, así como acercarse lo más posible a la línea innominada en la columna posterior, casi ya en la escotadura ciática mayor, donde la cortical es más gruesa y permite una fijación más rígida.
Conviene recordar dos detalles técnicos: la placa debe adaptarse bien a la forma de la pelvis, así como aplicarle el principio del tirante, dándole una curvatura algo menor que la del hueso de forma que quede pegada en los extremos y algo despegada en el centro; de este modo, al atornillar los tornillos centrales comprimirá en la cortical posterior, mientras que absorberá la tracción anterior. Si se hace de manera opuesta la fractura se abrirá por detrás y perderá reducción y estabilidad. La placa debe prolongarse hasta la cresta ilíaca para tomar un buen anclaje en la misma, ya que el ala ilíaca es muy fina y no permite un buen anclaje de los tornillos hasta llegar a la cresta, así como acercarse lo más posible a la línea innominada en la columna posterior, donde la cortical es más gruesa y permite una fijación más rígida (fig. 13).
Obviamente, durante la colocación de las pinzas reductoras hay que pensar en que después hay que colocar la placa y, por tanto, hay que dejar espacio suficiente al respecto, lo que debe, dentro de lo posible, planificarse preoperatoriamente (fig. 3). La reducción anatómica se suele alcanzar en el 70% de los casos, habiendo una correlación, utilizando el sistema de puntuación de Harris, entre reducción y resultados clínicos. De los casos en los que se consigue una reducción anatómica el 90% obtienen un resultado final bueno o excelente. La mayoría de los pacientes que no obtienen buenos resultados presentan abrasión articular, fracturas de la cabeza o cuello femorales, obesidad, edad avanzada u otros factores condicionantes18. La estabilización de las fracturas debe instaurarse inmediatamente, llevándose a cabo la reconstrucción ósea, una vez estabilizado el paciente, lo más precozmente posible19-21 en el plazo de 6 o 7 días.
PLACAS DE RECONSTRUCCION
Hay estudios que muestran que en la osteosíntesis sacroilíaca que se requiere para las fracturas inestables de la pelvis no existen diferencias estadísticamente significativas entre la estabilidad que proporcionan las placas para tornillos de 3,5, las de 4,5 o los tornillos grandes de 4,5 para osteosíntesis sin placa22,23. Para la osteosíntesis acetabular nosotros preferimos los tornillos de 4,5 siempre que sea posible, utilizando incluso tornillos para hueso esponjoso de rosca larga en los casos de agarre cortical que no sea muy sólido; al tener la espira más ancha, el anclaje cortical de un tornillo para esponjoso es más consistente.
Hay que señalar, aunque no son sino meros conceptos de osteosíntesis, que no existen placas diferentes para compresión, neutralización, sostén o tirante, sino que éstos son los efectos que se aplican a las mismas (fig. 11), pudiendo profundizarse sobre estos conceptos en manuales al respecto10. Evidentemente, habrá fracturas que, por sus trazos o la complejidad de sus fragmentos, no permitirán sino colocar el material de osteosíntesis de una única manera.
Las placas de reconstrucción utilizadas para fracturas pélvicas y acetabulares son de fácil moldeo con el instrumental adecuado. Tienen unas muescas entre los agujeros que permiten el moldeado en distintos planos del espacio y, por tanto, se pueden adaptar tridimensionalmente a la forma de la pelvis y de las fracturas. Es conveniente utilizar adecuadamente el instrumental para moldearlas porque, en caso contrario, la placa puede perder propiedades e incluso los agujeros se pueden deformar haciendo difícil la entrada de la cabeza de los tornillos.
Las placas de reconstrucción no son tan sólidas como las de compresión utilizadas en la osteosíntesis periférica, sin embargo sí que puede, merced a la forma oval de sus tornillos, conseguirse compresión interfragmentaria. No obstante, debido al tamaño de la pelvis y las solicitaciones biomecánicas que genera, es conveniente, en cualquier osteosíntesis pélvica, añadir tornillos de compresión interfragmentaria e incluso una placa de neutralización (fig. 11). Dependiendo del trazo y fragmentos de la fractura, la placa de neutralización será la mayoría de las veces la única placa ya que, en muchos casos, no es posible hacer compresión interfragmentaria debido a la conminución de los fragmentos. Además, la fractura, como ocurre con cualquier placa a compresión, pierde esta propiedad pasadas unas semanas24, más aún no teniendo la placa de reconstrucción la rigidez de las placas de compresión dinámica, sobre todo teniendo en cuenta que la osteosíntesis a compresión es de tipo rígida.
En la osteosíntesis acetabular con placas no se puede aplicar el principio del sostén, similar a como se realiza sobre la cara volar de la extremidad distal del radio o proximal de la tibia, salvo para comprimir fracturas de la lámina cuadrilátera mediante placas de sostén en T diseñadas para la extremidad proximal de la tibia o del húmero. Estas placas se pueden doblar a 90° a partir del cuello de la placa, atornillando la parte lineal a una zona superior a la lámina, a la vez que se comprime la lámina misma con la parte más ancha de la placa, sobre el propio estrecho inferior de la pelvis (entrada de la pelvis menor), en su ubicación anatómica. Esta maniobra no siempre es posible, bien por conminución de la zona a atornillar o de la misma lámina.
La cirugía mínimamente invasiva del acetábulo actualmente está ganando adeptos. Starr et al25 en un estudio sobre 24 paciente tratados mediante este método concluyen que se consiguieron buenos resultados, con una valoración en la escala de Harris de 96 en casos de pacientes jóvenes donde la reducción anatómica fue el objetivo fundamental. Estos autores, sin embargo, seleccionan a los pacientes para esta técnica y, en opinión del autor, cuando un paciente es susceptible de este tratamiento cerrado lo es de abstención de tratamiento quirúrgico. Otros autores también preconizan la reducción cerrada y fijación percutánea26.
Las técnicas de osteosíntesis percutánea permanecen controvertidas, ya que en fracturas no desplazadas se piensa que la evolución no cambia por añadir una osteosíntesis de este tipo, mientras que en fracturas desplazadas las técnicas percutáneas no logran una reducción adecuada. Nosotros utilizamos el atornillamiento percutáneo en el curso de una osteosíntesis abierta, sobre todo en los abordajes anteriores, para sintetizar fracturas de la columna anterior con tornillos largos de tracción (fig. 11). Los estudios biomecánicos realizados en cadáver han mostrado que un montaje con placas y tornillos tiene mucha mayor estabilidad que la que proporcionan los grandes tornillos de compresión interfragmentaria que pueden colocarse mediante cirugía poco invasiva27.
La fijación mediante cable de acero también empieza a utilizarse para la osteosíntesis acetabular28, así como otro tratamiento cuya utilización se preconiza en la actualidad como es la artroplastia en la fase aguda29. Nosotros, sin embargo, practicamos la artroplastia una vez que la fractura ha consolidado, ya que interpretamos que la estabilidad primaria de la artroplastia, sea cementada o no, es superior sobre un hueso rígido a un hueso recién sintetizado, que nunca conseguirá la rigidez del hueso consolidado.
Las fracturas acetabulares pueden producirse acompañadas de otras fracturas. Entre ellas están las de la extremidad proximal del fémur. En estas últimas fracturas, cuando coexisten con fracturas de la columna acetabular anterior y se tratan mediante clavo retrógrado, se pueden lesionar estructuras vasculares y nerviosas mientras se realiza el bloqueo retrógrado del clavo femoral, debido al desplazamiento que el hematoma acetabular provoca en dichas estructuras. Para aumentar la seguridad, se puede rotar el fémur tras la introducción del clavo y antes de cerrojar de forma que la dirección del cerrojo sea lateromedial, más que anteroposterior30.
Tras la osteosíntesis se realiza el cierre, según se ha expuesto anteriomente, dejando un drenaje en el espacio de Retzius y otro en la escotadura ciática mayor. Nosotros mantenemos al paciente en cama durante dos días si no se ha abierto el músculo recto anterior del abdomen, en cuyo caso lo mantenemos durante 3 semanas. Autorizamos la marcha sin carga al tercer día y con carga a las 10 semanas.
DISCUSION
En opinión del autor, generalmente con una sola vía se suelen resolver la mayoría de las fracturas, incluso de ambas columnas, y siempre que se requiera un abordaje combinado es preferible realizar una doble incisión anterior y posterior más que una incisión que abarque el abordaje de las dos columnas. La vía anterior cuando es necesaria suele resolver las fracturas de ambas columnas, y en caso de que sean necesarias dos vías, una anterior y otra posterior, conviene generalmente comenzar por la vía anterior que, en muchas ocasiones, será suficiente. Cuando es necesario el abordaje a las dos columnas y se comienza por la vía posterior, únicamente se consigue un acceso muy limitado a la fractura que puede ser útil en caso de fracturas cuyo tratamiento se haya demorado y requieran que se despegue el foco fracturario. Cuando se hace un abordaje posterior de Kocher-Langenbeck, el acceso a la lámina cuadrilátera e incluso a la cara interna de la rama ioliopubiana (columna anterior), se consigue a través de la escotadura ciática mayor, pudiendo introducirse unas pinzas reductoras a través de la misma. Sin embargo, la reducción de la columna anterior se hace muy difícil y con posibilidades muy limitadas. Cuando son fragmentos sueltos aislados se pueden reducir y sintetizar, pero no cuando son fragmentos grandes que conservan sus ligamentos e inserciones musculares.
La vía anterior por excelencia es la ilioinguinal de Judet y Letournel que permite el acceso a la columna anterior completa, excepto a la propia articulación y a la zona más lateral del domo. Sin embargo, la vía iliofemoral, que permite el acceso a estas zonas es pocas veces necesaria, ya que los fragmentos supraacetabulares suelen reducirse cuando se restituye la columna anterior; además, se pueden sintetizar mediante atornillamiento percutáneo, así como también debido a que las fracturas de la pared anterior suelen ser poco frecuentes y estar constituidas por fragmentos pequeños que no requieren osteosíntesis. En caso de ser necesaria se puede prolongar la incisión a partir de una vía ilioinguinal, pero se debe sopesar la conveniencia de ser más agresivo cuando el futuro que puede tener una articulación con pequeños fragmentos osteocondrales abrasionados es, cuando menos, incierto.
En líneas generales, se puede decir que la vía ilioinguinal permite un abordaje fácil a la columna anterior, línea innominada y fosa ilíaca interna (pelvis mayor o falsa pelvis) con continuidad a la cara interna de la columna posterior hasta la escotadura ciática mayor, mientras que la vía iliofemoral no permite el acceso a estas zonas, pero sí a parte de la columna posterior, la parte de la columna anterior que delimita la fosa ilíaca externa de la interna (cresta ilíaca-espina ilíaca anterosuperior, espina anteroinferior y domo) y a la propia fosa ilíaca externa. Aunque se pueda acceder a la fosa ilíaca interna, su acceso es limitado, no tanto en sentido proximal como distal. La necesidad de abordaje a la pelvis menor (o pelvis verdadera) es, afortunadamente, excepcional, ya que aunque se puedan palpar los fragmentos (por ejemplo, de la lámina cuadrilátera) suele ser muy difícil sintetizarlos. Las figuras de este artículo han ilustrado el abordaje, reducción y estabilización de las fracturas de la columna acetabular anterior de forma secuencial.
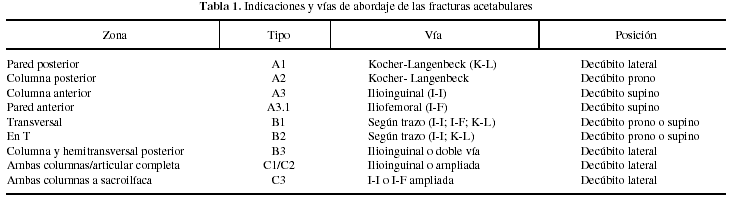
En conclusión, la tabla 1 resume las indicaciones y vías de abordaje de las fracturas acetabulares.
AGRADECIMIENTOS
Los casos presentados en este trabajo fueron intervenidos por el autor como primer cirujano, el cual agradece a los miembros del equipo quirúrgico, traumatólogos F. Aguiar García, G. García-Herrera Taillefer, A. Narváez Jiménez, B. Martín Castilla, Y. Serrano Contreras, y enfermeras M. Carvajal Álvarez y C. Alberola Gil su magnífica asistencia. También merece nuestro reconocimiento el Servicio de Documentación Clínica del Hospital Costa del Sol, en especial su Director, A. Lara Blanquer, por la recopilación y preparación de las historias clínicas.
Conflicto de intereses. El autor no ha recibido ayuda económica alguna para la realización de este trabajo. Tampoco ha firmado ningún acuerdo por el que vaya a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que esté afiliado.