En el año 1976 el profesor Alf Nachemson publicó, en el primer número de la revista Spine, un trabajo con el sugerente título: «La columna lumbar, un reto ortopédico». Se cumplen ahora treinta años desde su publicación, y el «dolor lumbar» continúa siendo, pese a los avances técnicos, uno de los problemas más importantes a los que se enfrentan los cirujanos ortopédicos en la actualidad. Tres aspectos fundamentales se ven implicados en esta situación: la elevada incidencia dentro de la población general, la limitada capacidad diagnóstica para determinar la exacta fuente del dolor y la controversia existente sobre cuál es el tratamiento más adecuado que muestre de forma evidente un beneficio para el paciente.
Es conocido el enorme impacto socioeconómico que produce la lumbalgia y la ciática asociada a la enfermedad degenerativa discal (EDD). Aunque la prevalencia de la EDD es muy variable según los estudios, algunos cambios patológicos como el estrechamiento discal afectan hasta al 56% de la población1, adquiriendo proporciones epidémicas sobre todo en los países industrializados y en el medio urbano. Por otro lado, el problema del diagnóstico radica principalmente en la falta de signos específicos que permitan identificar con claridad la patología responsable del dolor, y en la frecuente discordancia entre la historia clínica y los hallazgos estructurales observados en las pruebas de imagen.
El último aspecto controvertido hace referencia al tratamiento más adecuado para la EDD. No hay evidencia de la efectividad de muchos de los tratamientos que se ponen en práctica, existiendo por ello un pobre consenso y una gran disparidad de criterios entre los médicos a la hora de elegir cuál es el más conveniente. Una de las mayores barreras en la investigación sobre la terapéutica idónea del dolor lumbar es que los resultados de los estudios clínicos no son comparables entre sí, o muestran una escasa calidad metodológica2. El objetivo de este trabajo es presentar una puesta al día de las diferentes técnicas quirúrgicas utilizadas para el dolor lumbar de origen discal en sus distintas fases evolutivas.
EPIDEMIOLOGÍA
Han sido numerosos los trabajos epidemiológicos que han intentado identificar una causa concreta responsable de la aparición del dolor lumbar en la EDD. Sin embargo, no se ha encontrado una simple explicación para su desarrollo, sino más bien un conjunto de factores, dispares entre sí, que se integrarían como piezas de un puzle. Entre los elementos de riesgo cabe citar el envejecimiento, los traumatismos, factores constitucionales, individuales, ocupacionales, psicológicos y hereditarios. Los estudios han demostrado que algunos signos degenerativos discales pueden ser identificados incluso en adolescentes, y que existe una gran variabilidad de estos signos en todos los grupos de edad. Aunque un traumatismo puede contribuir al desarrollo de una EDD, es infrecuente encontrar una lesión claramente establecida, por lo cual este factor suele estar sobrevalorado por parte del propio paciente.
Entre los factores constitucionales que se han relacionado con la EDD cabe señalar la desproporción anatómica entre una espalda larga y una pelvis estrecha, la debilidad de los músculos del tronco y una reducida lordosis lumbar. Entre los factores ocupacionales asociados con la EDD destacan los esfuerzos físicos, la exposición a vibraciones durante la conducción de vehículos motorizados y las posturas laborales estáticas. Factores individuales que influyen en la degeneración discal son la obesidad y el tabaquismo. Factores psicológicos como el estrés mental o la baja satisfacción profesional también se han relacionado con la persistencia clínica de dolor. Al factor hereditario se le reconoce una creciente influencia, como se ha puesto de manifiesto en los estudios realizados en gemelos1.
PATOLOGÍA
Los estudios de neuroanatomía han mostrado que el disco intervertebral es fuente de dolor, pues posee una inervación limitada a la zona más superficial del anillo fibroso, constituida por una extensa red de terminaciones libres procedentes del nervio sinuvertebral. En muestras de pacientes con degeneración discal se ha encontrado un incremento en la densidad de terminaciones nerviosas, que llegan a extenderse a capas más profundas del anillo3. Además, se han determinado un gran número de agentes neuroactivos durante los procesos patológicos con capacidad de estimular directamente dichas terminaciones y de disminuir su umbral a nuevos estímulos, lo que se ha denominado «sensibilización periférica». A este proceso le sigue otro de sensibilización central. La médula tiene cierta «plasticidad», de forma que la entrada masiva de estímulos aferentes procedentes de receptores periféricos converge en el asta dorsal, donde serían capaces de producir cambios neuronales que pudieran explicar el dolor crónico.
La EDD se ha propuesto como desencadenante de dolor lumbar. La degeneración se iniciaría en la denominada «placa terminal». Se han demostrado microfracturas en esta localización ante fuerzas compresivas, lo cual constituye el eslabón más débil de la unión vértebro-discal. El disco es una estructura avascular que recibe su aporte nutricional por difusión a través de la placa terminal. Así, la lesión de la placa terminal produciría una alteración mecánica caracterizada por disminución de la presión hidrostática discal, una alteración metabólica, por un menor aporte de nutrientes, que daría lugar a un descenso de la síntesis de proteoglicanos, y una respuesta inflamatoria e inmunológica, con presencia de citoquinas y proteasas a nivel local. Todo ello desembocaría en una alteración estructural establecida del disco intervertebral. Adams y Roughley4 han propuesto definir la degeneración discal como una respuesta celular aberrante ante un fracaso estructural progresivo.
Posteriormente, se inicia una cascada de acontecimientos que afecta a todo el complejo triarticular del segmento vertebral. Este proceso se ha dividido en tres fases: disfunción, inestabilidad y estabilización. Durante la fase de disfunción, se produce la degeneración del cartílago facetario y la fisuración radial del anillo fibroso, originándose una protusión discal. En la fase de inestabilidad, las facetas articulares se subluxan como consecuencia del aumento de la laxitud capsular, a la vez que se producen fenómenos de disrupción interna del disco que determinan una reducción de su altura. Todo ello da lugar a una estenosis foraminal dinámica y a una listesis degenerativa. Finalmente, en la fase de estabilización se produce una hipertrofia del ligamento amarillo y la formación de osteofitos, que van a determinar una estenosis central del canal lumbar.
LIMITACIONES DEL TRATAMIENTO QUIRÚRGICO CONVENCIONAL
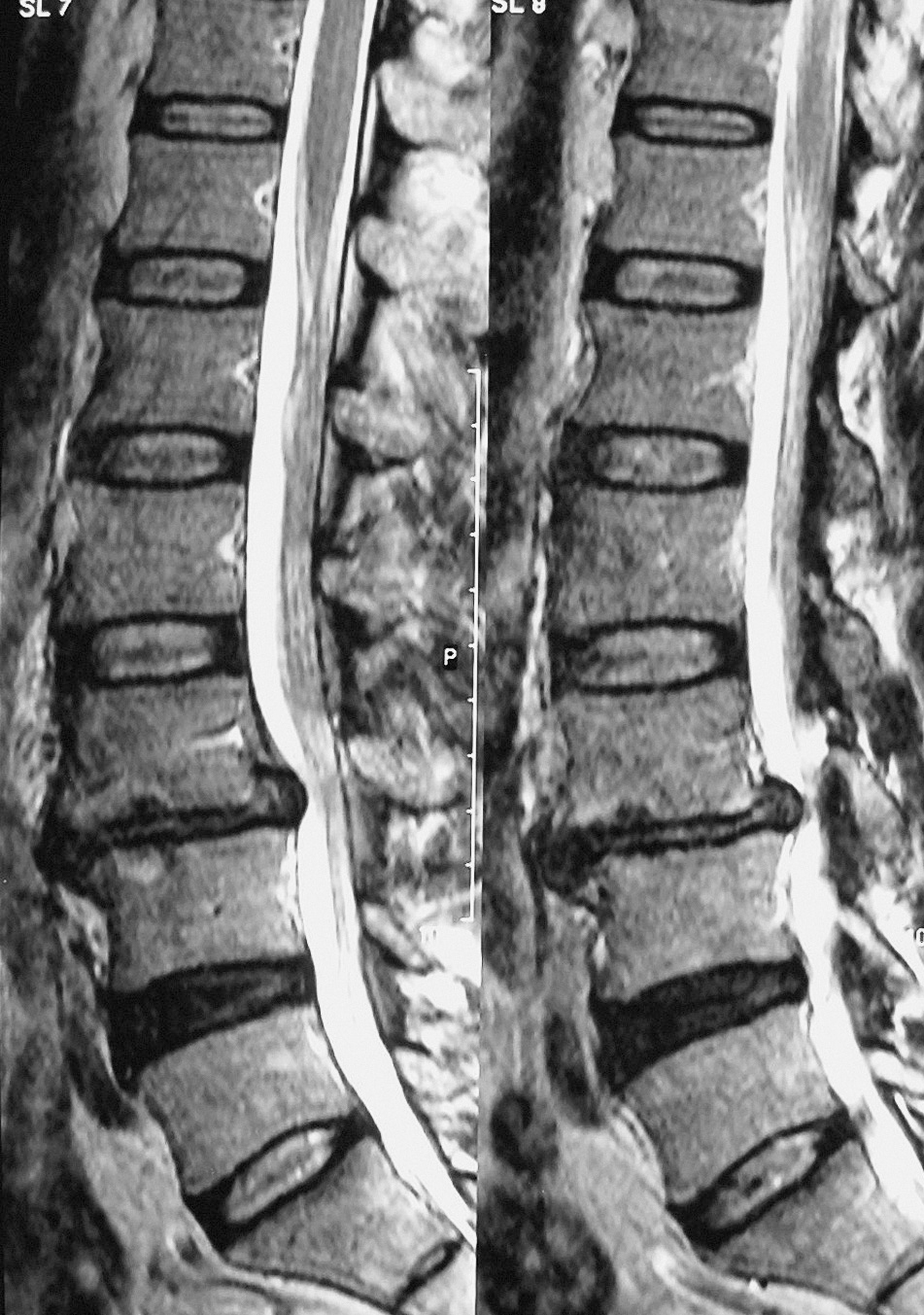
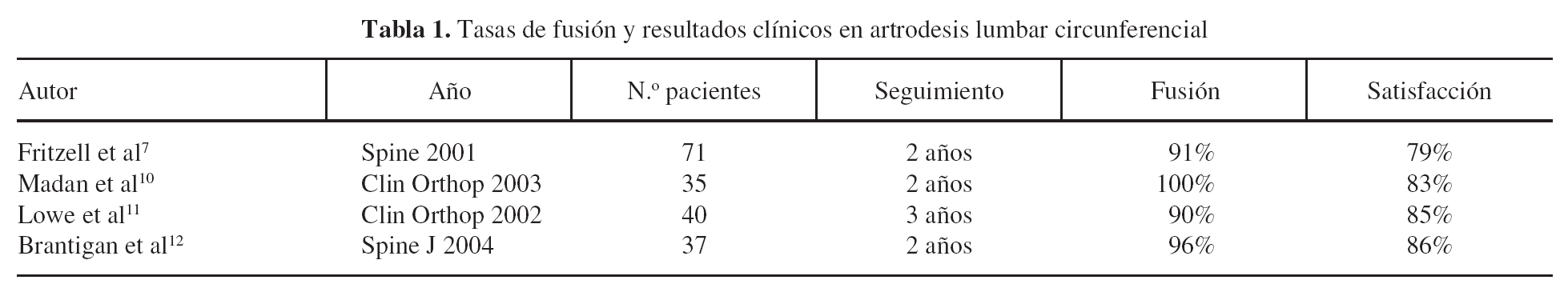
La cirugía ha sido ampliamente utilizada durante la última década en el tratamiento de la EDD. No obstante, este proceder terapéutico tiene evidentes limitaciones, determinadas principalmente por la imprecisión de las indicaciones, la escasez de opciones quirúrgicas disponibles y la disparidad de los resultados clínicos presentados. La identificación del origen del dolor, imprescindible para el éxito de cualquier cirugía, resulta ser más una conjetura que un hecho en el área lumbar. La resonancia magnética nos permite valorar con claridad los cambios asociados a la degeneración discal (fig. 1), sin embargo, estos hallazgos no son determinantes, puesto que es bien conocido que degeneración no es sinónimo de dolor. De hecho, es frecuente encontrar estos signos de imagen en individuos asintomáticos, sobre todo en aquellos de mayor edad5. La discografía, como prueba de provocación, que debería permitir identificar a los pacientes que se beneficiarían del tratamiento quirúrgico, también ha mostrado un valor predictivo bajo, entre el 50 y el 60%, debido a la subjetividad de la respuesta6.
Figura 1. Imagen de resonancia magnética ponderada en T2 que muestra hallazgos compatibles con una discopatía degenerativa en L3-L4: disminución de altura, cambio de señal e irregularidad de los platillos.
La técnica quirúrgica estándar más ampliamente aceptada y evaluada durante las dos últimas décadas para el tratamiento de la EDD, cuando se hace refractaria al tratamiento conservador, es la fusión vertebral. Recientes estudios comparativos resultan favorables a la cirugía frente al manejo conservador. Fritzell et al7, en un total de 294 pacientes, demostraron que los resultados clínicos del tratamiento quirúrgico para el dolor lumbar crónico son superiores a los del tratamiento médico. Igualmente, Möller y Hedlund8 encontraron en pacientes adultos con espondilolistesis mejores resultados con la cirugía vertebral.
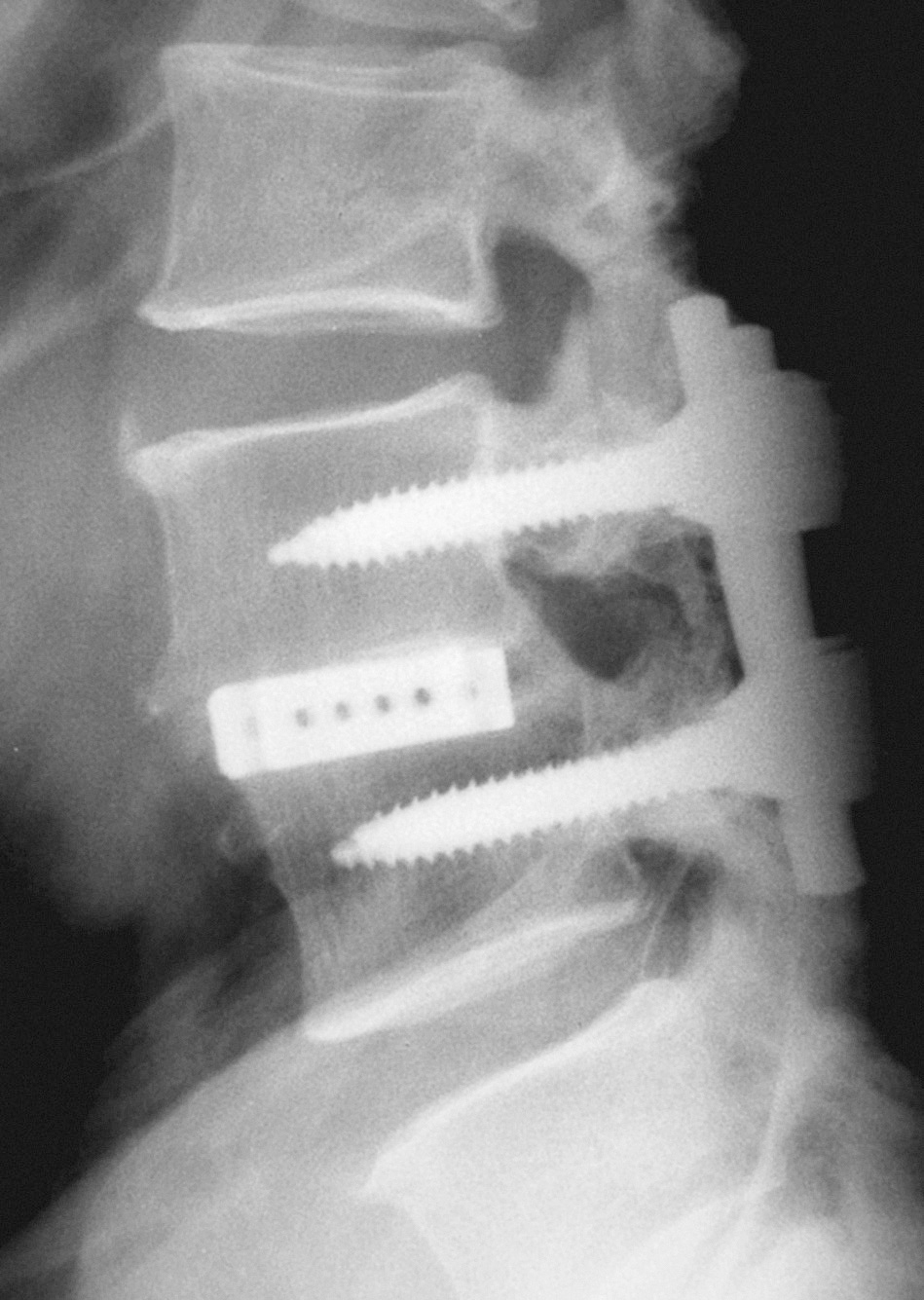
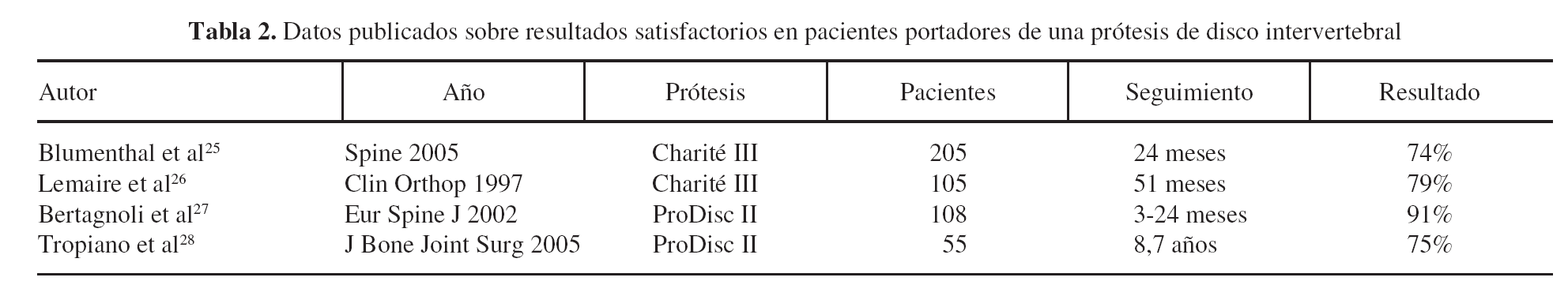
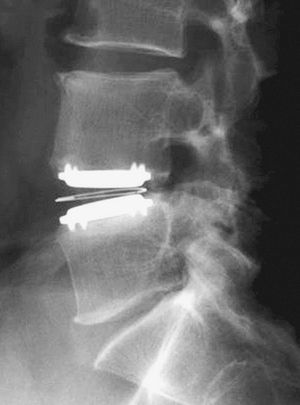
La fusión vertebral puede ser intersomática, postero-lateral o combinada (circunferencial). La literatura médica también parece acreditar la utilización asociada de la denominada «instrumentación vertebral». Los tornillos pediculares aumentan la tasa de fusión, favorecen la movilización precoz del paciente y permiten corregir la deformidad en el plano sagital, pero no modifican significativamente los resultados clínicos9. Otros autores defienden la fusión intersomática por realizarse sobre la hipotética fuente del dolor y en una zona con mayor y mejor área de contacto. La utilización de cajas intersomáticas para lograr este propósito permite además recuperar la altura discal y proporciona un soporte estructural inmediato al injerto (fig. 2). Las recientes series publicadas con esta última técnica muestran tasas de fusión superiores al 90% y un resultado clínico satisfactorio cercano al 80% de los casos (tabla 1)7,10-12.
Figura 2. Fusión circunferencial con instrumentación.
No obstante, toda esta instrumentación vertebral no está exenta de complicaciones. Se han descrito problemas neurales derivados de una mala colocación de los tornillos pediculares, infección profunda por la disección amplia de los tejidos blandos y fracasos del material en forma de rotura, desmontaje o intolerancia13. También se han puesto de manifiesto problemas asociados con las cajas intersomáticas, como desgarros durales durante su implantación, síndromes disestésicos o déficit permanente de raíz, y dificultad para su rescate.
Por otro lado, queda patente en la literatura médica que el éxito de la cirugía convencional no es capaz de garantizar un óptimo resultado clínico. Es conocido que una fusión sólida no asegura la abolición del dolor, ni una pseudoartrosis condena al paciente a un fracaso inevitable. De cualquier forma, Bono y Lee2 han encontrado, en un reciente metaanálisis sobre artrodesis vertebrales en EDD, tasas de fusión circunferencial del 91%, tasas de fusión postero-lateral utilizando instrumentación del 89% y un resultado clínico satisfactorio con la artrodesis convencional en el 75% de los pacientes.
TÉCNICAS ALTERNATIVAS A LA FUSIÓN VERTEBRAL CONVENCIONAL
En la actualidad se están comenzando a utilizar para el dolor crónico de origen discal una serie de alternativas quirúrgicas a la técnica de fusión lumbar convencional que pretenden mejorar los resultados clínicos y de satisfacción de los pacientes. Entre estas técnicas cabe citar: a) la artrodesis optimizada, que incluye realización de abordaje mínimamente invasivo, uso de navegadores y utilización de biomateriales favorecedores de la fusión; b) las prótesis de disco intervertebral, y c) la estabilización dinámica posterior.
Realizar una artrodesis lumbar optimizada mediante abordaje mínimamente invasivo implica la utilización de un equipamiento quirúrgico básico, que debe constar de una imagen guiada, un portal de acceso, magnificación e iluminación adecuados y el manejo de instrumentos quirúrgicos especiales14. Una imagen guiada es necesaria para la localización exacta del área de trabajo y se logra mediante un intensificador de imágenes. Esto conlleva como desventaja una importante exposición a radiaciones para el cirujano. El portal de acceso a la zona de trabajo se realiza por medio de sistemas de retracción tubular. Estos sistemas consisten en dilatadores telescópicos secuenciales para separar la musculatura y en la colocación final de un retractor tubular expandible con valvas de longitud apropiada hasta la profundidad. El retractor se fija por un mango flexible a la mesa de operaciones. La magnificación y la iluminación resultan esenciales y se consiguen mediante un microscopio quirúrgico, un endoscopio o una fuente de luz de bajo perfil junto con una lupa de magnificación. Finalmente, los instrumentos quirúrgicos con los que realizar la intervención deben tener un diseño microquirúrgico, poseer suficiente longitud y adoptar forma de bayoneta para facilitar su manejabilidad.
El objetivo del abordaje mínimamente invasivo es limitar la extensa disección muscular y de partes blandas necesaria para lograr una adecuada exposición durante la fusión vertebral convencional. Se pretende reducir las tasas de infecciones locales y recuperar lo antes posible al paciente para la vida activa. No obstante, en el momento actual, no existen estudios clínicos comparativos entre fusión abierta y mínimamente invasiva. Parece evidente que este tipo de técnicas tiene el inconveniente de requerir una importante curva de aprendizaje.
El uso de navegadores debe permitir la colocación exacta y segura de la instrumentación vertebral durante el acto quirúrgico. Entre los navegadores existentes en la actualidad destacan el fluoroscopio convencional (2D), la imagen guiada con tomografía computarizada (TC) y el fluoroscopio tridimensional (3D). El fluoroscopio convencional, de uso habitual en los quirófanos, tiene el inconveniente de su alta exposición a radiación, requerir una recolocación constante para la visualización en dos planos y la mala calidad de imagen en algunas situaciones, como pacientes obesos o con deformidades. La imagen guiada con TC ha supuesto una mejora de la navegación vertebral, pero cuenta también con inconvenientes ya que requiere de un proceso engorroso de preparación, definido por la necesidad de una TC preoperatoria siguiendo un protocolo específico, el registro previo a la cirugía mediante marcadores y una exposición amplia para registro en cada una de las vértebras que minimice las variaciones anatómicas. Además, existe la posibilidad de errores durante el propio acto quirúrgico, debido a pequeños cambios de posición del paciente en la mesa de operaciones por la fuerza requerida para la introducción de la sonda o el tornillo pedicular. El fluoroscopio tridimensional representa el mayor avance en el campo de los navegadores y ha sido probado con éxito recientemente para la colocación percutánea de tornillos pediculares15. Consiste en un brazo C isocéntrico que gira 180° de forma automática alrededor del paciente tomando como referencia un punto de la anatomía. Las múltiples imágenes tomadas son interpretadas por un software específico que permite una reconstrucción en tres planos, similar a la TC. Este sistema constituye el futuro de la navegación para cirugía vertebral16.
Existen una serie de biomateriales cuyo objetivo es favorecer la fusión vertebral, evitar los problemas asociados con la toma de injerto autólogo y limitar la tasa de pseudoartrosis. Estos biomateriales pueden clasificarse en sustitutos óseos y proteínas osteogénicas. Los sustitutos óseos están constituidos por materiales osteo-conductivos y osteo-inductivos. Entre los materiales osteo-conductivos cabe destacar los orgánicos, como el colágeno, y los inorgánicos, como el fosfato tricálcico con hidroxiapatita, que se recomienda principalmente para las fusiones intersomáticas, más fáciles de conseguir debido a su mejor superficie de contacto. Los materiales osteo-inductivos están representados por la matriz ósea desmineralizada y los concentrados de plaquetas que contienen factores de crecimiento autólogos en su interior. Su utilización estaría indicada de manera preferente para las fusiones postero-laterales que presentan a priori una mayor dificultad17. Un estudio experimental en conejos ha demostrado aumento de tasas de fusión cuando se añade matriz ósea desmineralizada al hueso autólogo18. Sin embargo, la adición de un gel de plaquetas al injerto autólogo no incrementó la tasa de fusión postero-lateral en humanos19.
Las proteínas osteogénicas más desarrolladas para la cirugía lumbar son la rhBMP-2 y la rhBMP-7 o proteína osteogénica 1 (OP-1). Los estudios experimentales realizados en animales han demostrado histológicamente una mayor y más rápida formación, consolidación y remodelación de hueso cuando se utiliza la BMP-2 en fusiones postero-laterales. Más recientemente, el uso de la BMP-2 también se ha ensayado en humanos. La valoración radiológica muestra un mayor porcentaje de fusión ósea respecto al injerto autólogo, tanto en artrodesis intersomáticas20 como en postero-laterales. Se requiere el uso de un transportador para su administración. El más utilizado es el colágeno, si bien Boden et al21 recomiendan el fosfato tricálcico con hidroxiapatita para las fusiones postero-laterales, ya que el colágeno puede tener un efecto barrera. Sin embargo, Vaccaro et al22, en espondilolistesis y utilizando la OP-1, no han podido demostrar un porcentaje de fusiones postero-laterales superiores al obtenido con injerto de cresta ilíaca. El mayor inconveniente de este tipo de productos sigue siendo su elevado coste y su escasa disponibilidad.
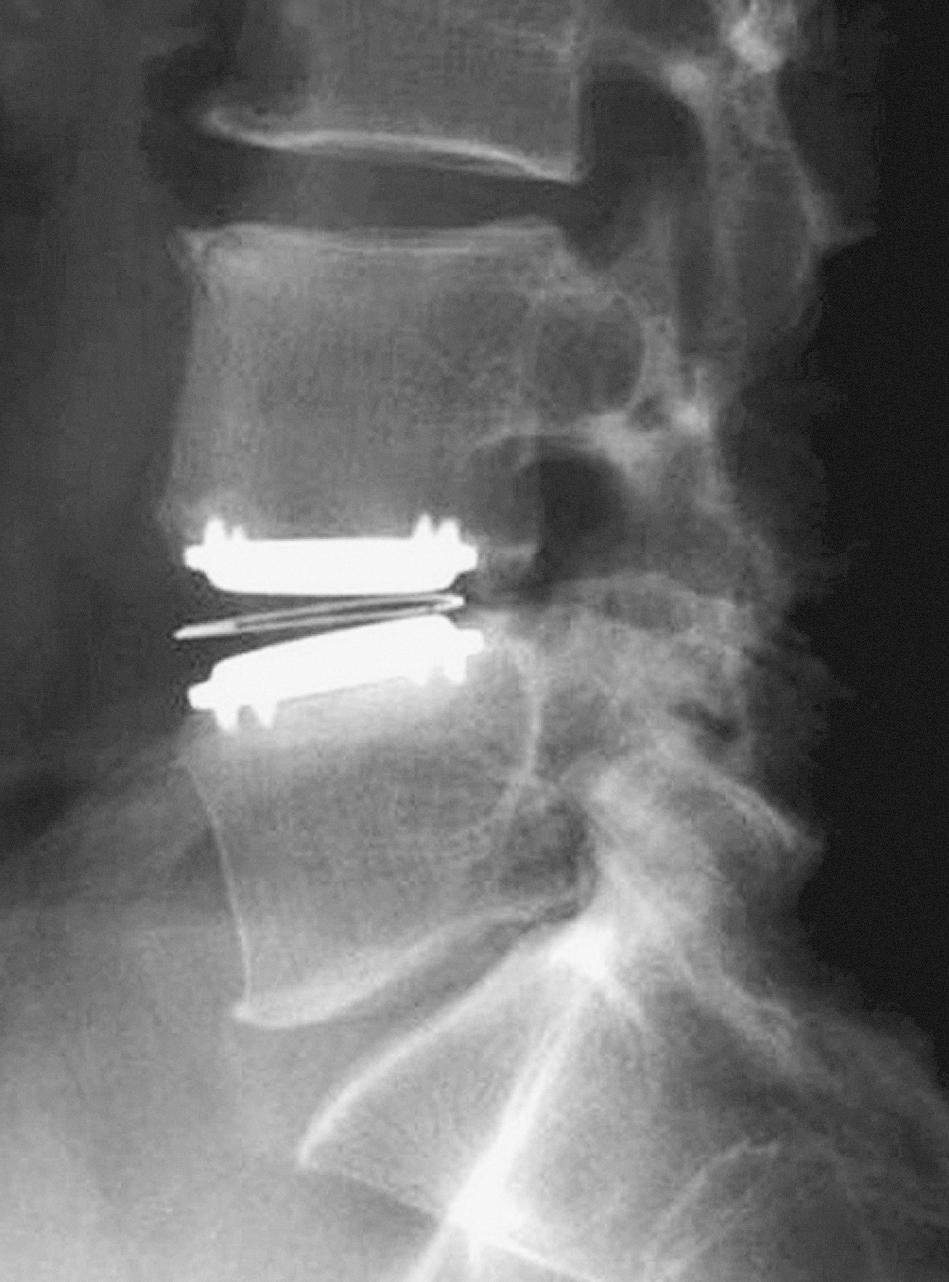
Desde hace una década, las prótesis de disco pretenden restaurar la biomecánica del segmento intervertebral y reducir la degeneración de los niveles adyacentes (fig. 3). La indicación principal es la EDD, que produce dolor lumbar sin respuesta al tratamiento médico, pero que conserva aún una aceptable altura del disco intervertebral. Otras indicaciones, como en el síndrome del disco suprayacente tras una fusión lumbar previa, están siendo estudiadas. Por el contrario, la prótesis de disco estaría contraindicada en pacientes con osteoporosis, artrosis facetaria, hernia discal no contenida y patología vertebral asociada como escoliosis, listesis o estenosis del canal medular23. Tomando como base criterios de inclusión estrictos, tan sólo el 5% de los pacientes con EDD serían candidatos para una prótesis discal24.
Figura 3. Prótesis de disco intervertebral tipo Charité III®.
Steffee desarrolló un diseño inicial que consistía en un núcleo central de caucho entre dos placas terminales de titanio (Acroflex®). La posible toxicidad relacionada con la vulcanización del caucho propició su retirada. Entre los diseños protésicos actuales más conocidos y utilizados, principalmente en Europa, cabe destacar la SB Charité III® (DePuy Spine®) y La ProDisc II® (Synthes Inc). La SB Charité III® es una prótesis modular compuesta de dos placas terminales metálicas de cromo-cobalto con recubrimiento poroso, que se sujeta al hueso mediante espículas y un polietileno central deslizante. Por el contrario, la ProDisc II® también está compuesta de dos placas metálicas, con un recubrimiento de plasma, una sujeción al hueso mediante quilla y un polietileno central fijo. Otras prótesis, como la Maverick® (Medtronics) y la FlexiCore® (Stryker), son diseños con un par de fricción metal-metal, que se han ido incorporando al mercado durante los últimos años y se encuentran aún en fase de evaluación.
Los estudios clínicos presentados durante los últimos años con las prótesis Charité® y ProDisc® informan de resultados clínicos satisfactorios, en torno al 80-90% de los pacientes, con seguimientos variables entre 1 y 8 años (tabla 2)25-28. Se han publicado tasas de complicaciones importantes con este tipo de técnica, entre las que destacan las relacionadas con la vía de abordaje --lesiones vasculares o neurológicas graves en el 9% de los pacientes28--, otras relacionadas con el implante --mala colocación o movilización entre el 2 y el 6,5% de los casos29-- y una tasa de reoperaciones del 3,2 al 19,6%30.
Existen además una serie de cuestiones pendientes de resolver respecto al futuro de las prótesis de disco lumbar. Se desconoce la posible influencia a largo plazo de la prótesis sobre las articulaciones facetarias, si tenemos en cuenta que el segmento vertebral está constituido por tres articulaciones, y la sustitución articular se realiza sólo en una de ellas. Otro aspecto controvertido serían los problemas derivados del reducido espesor del polietileno en este tipo de prótesis, tanto en su posible desgaste como en la enfermedad de las partículas que pueda generar a nivel local. También hay que cuestionarse las consecuencias futuras para la prótesis discal ante una previsible osteoporosis, que pudiera provocar su migración o desplazamiento23.
McAfee et al31 han puesto en evidencia que la prótesis discal es una técnica «exigente», ya que la mejora en el rango de movimiento vertebral y en el resultado clínico final va a depender directamente de una colocación quirúrgica exacta. También el seguimiento radiológico a largo plazo ha demostrado que la prótesis discal no es capaz de eliminar por completo la posibilidad de una degeneración del disco suprayacente. Bertagnoli27 ha encontrado en un 4,6% de sus casos alteraciones del disco suprayacente. Por otro lado, las revisiones sistemáticas de la literatura ponen de manifiesto que los estudios comparativos con fusiones vertebrales anteriores no muestran diferencias significativas en los resultados clínicos entre ambas técnicas quirúrgicas30.
Desde hace una década se vienen desarrollando técnicas de estabilización dinámica posterior. El objetivo es propiciar una adecuada distribución de la carga que soporta el disco intervertebral manteniendo el movimiento fisiológico vertebral32. Se basa en el concepto por el cual el dolor lumbar de carácter postural se generaría ante una carga anormal soportada por el segmento vertebral, más que a la propia inestabilidad del segmento. Esta redistribución de la carga se lograría con dos tipos de implantes: los estabilizadores pediculares y los espaciadores interespinosos.
Los estabilizadores dinámicos realizan una limitada distracción de las apófisis interespinosas y restringen el movimiento de extensión lumbar. El mecanismo propuesto por el que actuarían sería reduciendo el pinzamiento en el foramen, limitando la ocupación de espacio en el canal medular producido por la invaginación del ligamento amarillo hipertrofiado durante la extensión lumbar, descargando las facetas articulares posteriores al absorber parte de la carga axial, y disminuyendo la tensión posterior del anillo fibroso del disco33.
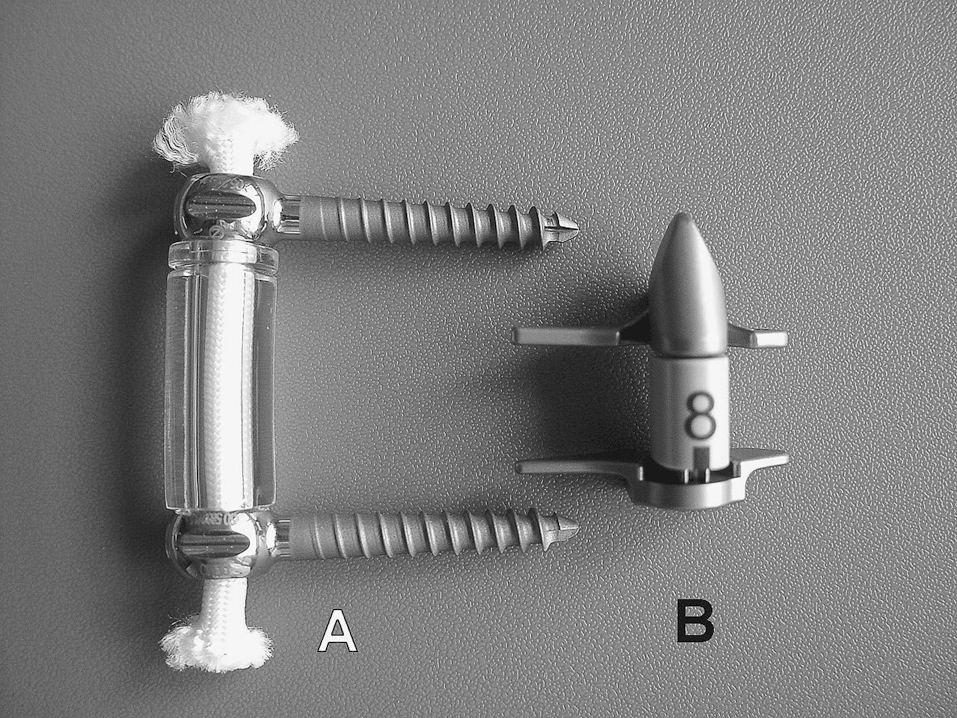
Los implantes pediculares se basan en tornillos pediculares unidos por una banda de tensión. El diseño más popular es el Dynesis® (Zimmer Spine), que conecta los tornillos con un cordón central de poliéster rodeado por un tubo cilíndrico de poliuretano que limita la extensión lumbar (fig. 4A). Otro implante de similar filosofía es el Modulus C®, que consiste en tornillos pediculares poliaxiales y una placa deslizante en fibra de carbono con la curva lordótica preformada. Grob et al34 han presentado los resultados de 31 pacientes tratados con Dynesis® y seguidos durante dos años. El 67% de los casos obtuvo una mejoría clínica, si bien el 19% requirió una reoperación. Más recientemente, Schnake et al35 han informado de fracasos de este mismo implante en el 17% de casos. Por tanto, resulta controvertida la fatigabilidad del material a largo plazo en ausencia de fusión, lo que puede ocasionar la rotura o desmontaje del sistema implantado.
Figura 4. Estabilizadores dinámicos: con tornillos pediculares tipo Dynesis® (Zimmer Spine®) (A), y espaciador interespinoso tipo X-Stop® (Zimmer Spine®) (B).
A partir del mecanismo de acción comentado previamente, Senegas36 ha propuesto las siguientes indicaciones para la implantación de un espaciador interespinoso: la significativa pérdida de material discal durante una discectomía, un disco degenerado adyacente al segmento fusionado, la lumbalgia secundaria a una EDD en etapa temprana, la estenosis de canal sintomática que mejora con la flexión y el síndrome facetario no deformante causado por hiperlordosis lumbar.
Entre los diseños actualmente existentes en el mercado destacan: la «U» interespinosa (Fixano®), con forma de U, en titanio, se estabiliza por el ajuste de sus corchetes terminales en las apófisis espinosas; el Diam® (Medtronics), espaciador flexible de silicona que se fija mediante ligaduras cruzadas; el Wallis® (Abbott Spine), un diseño con forma de H, en polieteretercetona (PEEK), que se fija con cintas de Dacron a las espinosas adyacentes; el X-STOP® (Zimmer Spine), un espaciador de forma oval, en material de titanio, que se mantiene en posición mediante sujeción de una aleta lateral (fig. 4B), y el ISS® (Biomet), con forma de muelle, en titanio, se sujeta con minitornillos a las espinosas.
La técnica quirúrgica consiste en la extirpación del ligamento interespinoso mediante un pequeño abordaje posterior, y la colocación del implante sin aplicar distracción entre las apófisis espinosas. No está recomendado para el espacio L5/S1. Los resultados clínicos informados correspondientes al X-STOP® muestran buenos resultados clínicos en el 59% de los casos, con seguimiento de un año37. Se han señalado complicaciones relacionadas con la técnica quirúrgica como fracturas de las apófisis espinosas o migraciones del implante.
OTRAS OPCIONES TERAPÉUTICAS: REPARACIÓN DISCAL
Existe un creciente interés en desarrollar opciones terapéuticas más fisiológicas para la EDD que reduzcan la morbilidad asociada con las técnicas actuales, mucho más agresivas. Las indicaciones de este tipo de tratamiento estarían limitadas a la enfermedad discal, que produce dolor lumbar y/o ciático rebelde al tratamiento médico, y en su fase más inicial, es decir, en presencia de una protusión discal, una rotura anular y un cambio de señal en la resonancia magnética, pero siempre que se conserve una aceptable altura del disco, superior al 50%. El objetivo de la terapéutica propuesta es reparar o regenerar el disco dañado por medios físicos, químicos o biológicos.
Dentro de la terapia física se encuentra la denominada «discoplastia térmica». Se basa en la aplicación de calor al disco mediante un catéter térmico que tiene capacidad de generar una temperatura controlada. La técnica consiste en la colocación de la punta del catéter en la zona más posterior del anillo fibroso, por medio de un abordaje percutáneo. El hipotético efecto biológico que produce la aplicación de calor sería la denervación de las terminaciones nerviosas del anillo fibroso, la alteración de la estructura del colágeno anular por retracción de sus fibrillas y el incremento subsiguiente de la estabilidad del segmento vertebral. Sin embargo, en la literatura médica no existe un claro consenso sobre la certeza de los efectos propuestos38.
Entre las modalidades terapéuticas existentes en el mercado cabe destacar la anuloplastia electrotérmica intradiscal (IDET), que consiste en aplicar calor directo al disco progresivamente durante 4 minutos mediante un electrodo térmico flexible. La radiofrecuencia se basa en la introducción de un catéter fino, que transmite el calor producido desde un aparato generador de radiofrecuencia. Existen dos variedades en el mercado: el catéter se introduce en el interior del disco entre el núcleo y el anillo (SpineCath®), o el catéter se coloca entre las láminas del anillo fibroso (DiscTrode®). Otra modalidad, el láser, se basa en una sonda con capacidad de generar calor fototérmico por la emisión de luz roja. El más empleado es el láser de neodyum (Nd): YAG. Tiene el problema de no poder controlar la temperatura aplicada, por lo que se requiere la visualización directa del disco por endoscopia.
Saal y Saal39, en 58 pacientes seleccionados, con un seguimiento mínimo de dos años, muestran unos resultados satisfactorios en torno al 71% de los casos tratados con el IDET. Sin embargo, los estudios aleatorizados y comparativos con un placebo no han conseguido demostrar diferencias significativas en el resultado clínico final40. Además, Cohen et al41 han encontrado en su serie una incidencia del 10% de complicaciones en relación a la técnica quirúrgica, como parestesias y radiculalgias transitorias, sobre todo en pacientes obesos.
Por otro lado, quedan por evaluar ciertos aspectos controvertidos de esta técnica, como la distribución del calor en el interior del disco. Bono et al42 han demostrado que el calor aplicado llegaría tan sólo a una distancia de entre 9 y 14 mm desde la punta del electrodo. También es necesario valorar la duración de la mejoría sintomática a largo plazo, ya que se desconoce si el disco tendrá capacidad de reinervarse, así como la posible repercusión que los cambios en el colágeno anular pudieran producir sobre una futura degeneración discal.
La alternativa química para reparar un disco dañado se basa en la utilización de hidrogeles como sustitutos del núcleo pulposo. Los hidrogeles son polímeros sintéticos, que tienen una estructura tridimensional y propiedades hidrofílicas, es decir, capacidad de absorber y retener el agua en su interior43. Estas características les aportan cierta elasticidad, que los hace resistentes a la carga axial, y la posibilidad de hincharse con el agua, lo que permite el relleno de la cavidad discal. Basados en estas propiedades, se han propuesto como prótesis del núcleo pulposo con el objetivo de restaurar y mantener la altura discal, distribuir las cargas de forma uniforme y así generar tensión en las fibras del anillo discal, a la vez que proporcionar un movimiento segmentario estable.
Ray ha desarrollado la denominada «prótesis del núcleo discal» o PDN (Raymedica®). Consiste en un hidrogel (poliacrilonitrilo, PAN) encapsulado en una bolsa de polietileno que, al hidratarse, aumenta en grosor y altura. Desde el año 2003 se utiliza la tercera generación de este implante con un instrumental específico para su colocación. Requiere de una altura discal mínima de 5 mm para su introducción y de un anillo fibroso continente para evitar su migración. La técnica se basa en introducir una bolsa en posición medio-lateral en el espacio discal tras una discectomía convencional. Los estudios biomecánicos realizados en cadáveres han demostrado un comportamiento similar al desarrollado por el disco intervertebral intacto. También se ha ensayado un hidrogel basado en polivinilalcohol (PVA). Tiene la capacidad de absorber hasta un 80% de agua. La introducción se hace por vía percutánea con un trocar diseñado para crear una mínima anulotomía, a través del cual se introduce el material. Se denomina «Aquarelle Hidrogel®» (Stryker). Sólo hay estudios preclínicos en animales que han demostrado su biocompatibilidad.
Otros diseños de más reciente aparición son el Newcleus spiral® (Zimmer Spine) y el NeuDisc® (Replication Medical). El Newcleus es un elastómero de policarbonato de uretano (PCU). Tiene una capacidad de absorción de agua del 35%. Posee forma de espiral y se introduce en el disco mediante una discectomía convencional. Los estudios preclínicos han confirmado una adecuada biocompatibilidad y un óptimo comportamiento biomecánico. El NeuDisc está constituido por un polímero denominado «Aquacryl®», reforzado por una malla de Dacron. El material se inserta en estado deshidratado, lo que permite su introducción por vía mínimamente invasiva. Tiene la capacidad de absorber hasta un 90% de agua. Los estudios de biocompatibilidad han sido favorables.
Una variante de las prótesis de núcleo la constituyen los denominados «polímeros in situ». Éstos no son implantes sólidos en sí mismos, sino componentes líquidos que se endurecen en pocos minutos tras su aplicación en el espacio discal. El más conocido es el Dascor® (Disc Dynamics), un poliuretano inyectable. La implantación se realiza por discectomía e introducción de un catéter que infla un balón, el cual posteriormente se rellena del material. Se han realizado estudios biomecánicos en cadáveres que han demostrado un adecuado comportamiento. También se ha realizado un pequeño ensayo en humanos utilizando como material silicona inyectable introducida por vía percutánea, denominada «Sinux Anr®»; los resultados in vivo han sido satisfactorios.
Los estudios clínicos en humanos con estos implantes son aún muy escasos. El diseño más evaluado es el PDN®. Klara y Ray44 han presentado resultados desde 1999 en 51 pacientes, siendo satisfactorios en el 90% de los casos. El Newcleus® se ha implantado en 5 pacientes, con un seguimiento de 23 meses, obteniéndose una mejoría clínica en todos ellos45. El Dascor® ha sido probado en 16 pacientes, con resultados aún pendientes de publicación. El principal problema al que se enfrentan este tipo de implantes es la migración o extrusión del material, y la fractura de la placa terminal, cifrada en torno al 10% de los casos con el PDN. Con el nuevo diseño (PDN-SOLO) se ha reducido a menos de un 5% la incidencia de una segunda cirugía. Por ello, resulta requisito esencial para la utilización una limitada apertura del anillo fibroso y ausencia de alteraciones en las facetas articulares.
La alternativa biológica está representada por el desarrollo de la denominada «terapia celular». Dentro de este apartado es necesario distinguir técnicas de reparación y de regeneración. La técnica de reparación viene definida por el trasplante de disco intervertebral. Intentos de trasplante de disco congelado o criopreservado se han desarrollado en animales de experimentación. Hasta la fecha, todos ellos han fracasado, ya que en el periodo de incorporación inicial, durante los primeros cuatro a doce meses, se ha podido demostrar una evidente degeneración estructural y pérdida de altura en el disco trasplantado46.
Se está realizando un importante esfuerzo para desarrollar técnicas de regeneración discal. Conceptualmente se asienta en el potencial para inducir crecimiento y diferenciación celular que promueva la síntesis de matriz extracelular: proteoglicanos en el núcleo pulposo y colágeno tipo II en el anillo fibroso. Dentro de las técnicas de regeneración discal existen dos posibilidades: los cultivos de células discales y la ingeniería tisular con células no discales.
Los cultivos de células de disco se han ensayado en animales de experimentación (in vivo), en los cuales se ha realizado la inoculación al espacio discal de un cultivo celular del disco autólogo, previamente dañado. Ganey et al47 han demostrado en perros que se mantiene tanto la altura como la estructura discal después de 12 meses del trasplante del cultivo celular autólogo. También han comprobado una supervivencia de las células trasplantadas que participaron en la formación de matriz extracelular. En humanos, se han comenzado algunos ensayos clínicos en fase preliminar con resultados muy prometedores y existen empresas (CoDon) que comercializan esta técnica.
La ingeniería tisular con células no discales tiene las hipotéticas ventajas de evitar la morbilidad asociada a la extracción de células discales y la incertidumbre de utilizar material biológico ya degenerado. Se han empleado células madre mesenquimales (CMM) procedentes de la médula ósea, que se han cultivado en condiciones microambientales similares a las de un disco intacto y se han obtenido proliferación y diferenciación a células con características fenotípicas parecidas a las del núcleo pulposo, por lo que podrían servir para repoblar un disco degenerado. Más recientemente, esta técnica se ha evaluado en animales de experi-
mentación, donde se han logrado resultados parecidos a los de laboratorio cuando se trasplantan CMM al disco degenerado48.
Una característica importante de la reparación discal la constituyen las denominadas «técnicas coadyuvantes», cuyo objetivo es favorecer e incrementar el desarrollo celular de los cultivos. Se han estudiado durante los últimos años las siguientes características: el soporte celular idóneo, las condiciones microambientales, la administración de factores de crecimiento y la terapia génica. El sustrato o soporte celular en polímeros sintéticos, como el polifosfato cálcico poroso, cuando ha sido utilizado para cultivo de células del núcleo pulposo ha aumentado la síntesis de proteoglicanos y de colágeno tipo II, pero no ha llegado a alcanzar el nivel del disco nativo. Otros tipos de sustratos utilizados han sido el ácido hialurónico y el colágeno49. En cuanto a las condiciones ambientales idóneas para el crecimiento celular, se ha demostrado que una reducida tensión de oxígeno en el cultivo de CMM incrementa la expresión del factor de hipoxia inducida y promueve un fenotipo similar al núcleo pulposo. La administración de factores de crecimiento, como el factor de crecimiento transformado (TGF-b1) y la OP-1, en estudios in vitro han mostrado una prometedora capacidad de incrementar la síntesis de proteoglicanos por las células del disco. Kim et al50 han administrado BMP-2 a cultivos de células del disco humano logrando un aumento de la síntesis de proteoglicanos en un 200%. Por otro lado, mediante terapia génica se ha conseguido transferir genes codificados con capacidad de producir factores de crecimiento al disco degenerado. Se ha encontrado con esta técnica un significativo incremento en la producción de factores de crecimiento y en la síntesis de proteoglicanos por las células modificadas, respecto del grupo control.
Pese a estos resultados experimentales y clínicos preliminares prometedores, quedarían aún importantes cuestiones pendientes de resolver respecto a la terapia celular para la enfermedad discal. Es necesario conocer cuál es la etapa de la degeneración del disco más óptima para hacer el tratamiento, cuánto tiempo se mantendrá la respuesta celular y, finalmente, si un disco reparado dejará de provocar dolor en el paciente.
FUTURO DE LAS TÉCNICAS DE NO-FUSIÓN
Los principales problemas que encuentra la investigación sobre las denominadas «técnicas de no-fusión» residen en el desconocimiento de la biología del disco intervertebral, la complejidad biomecánica de una triple articulación y la incapacidad de identificar el generador específico del dolor. Por ello, se está trabajando principalmente en soluciones mecánicas que intentan imitar la biología del segmento vertebral. Entre los prototipos en desarrollo destacan las prótesis para las articulaciones facetarias (Archus®) y sistemas de reconstrucción de la pared posterior del anillo, que actúan de forma similar a un «parche expansible» cuando se coloca en el espacio subanular tras realizar una discectomía (Anulex®).
CONCLUSIONES
A pesar de la moderna sofisticación, para el tratamiento de la EDD el cirujano de columna sigue realizando las mismas dos funciones delimitadas desde hace más de medio siglo: la descompresión neural y la fusión lumbar. Aunque los resultados clínicos acreditan este proceder quirúrgico, las posibles complicaciones, el efecto sobre el segmento adyacente o la incertidumbre del resultado final propician la búsqueda de otras opciones que mantengan el movimiento segmentario lumbar o incidan en una menor agresividad quirúrgica.
Numerosas alternativas a la artrodesis vertebral convencional se presentan hoy en día. Sin embargo, se desconoce cuál es el momento más adecuado durante la evolución de la degeneración del disco para realizar estas técnicas. Muchos recursos requieren mejoras de su diseño y de la técnica de implantación para aceptar su utilización generalizada. Además, algunos de ellos se encuentran aún en fase experimental o con datos procedentes de estudios preliminares.
Identificar los factores que van a determinar la cronificación de los síntomas, diferenciar la EDD de otras entidades diagnósticas mediante pruebas específicas y precisar los tratamientos más eficaces con estudios comparativos de calidad son retos futuros para todos aquellos profesionales que se dedican al cuidado del dolor lumbar.
Conflicto de intereses. 1Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estamos afiliados.
Correspondencia:
M.A. Plasencia Arriba.
C/ Vicente Aleixandre, 10.
28220 Majadahonda. Madrid. España.
Correo electrónico: mplasencia.hupa@salud.madrid.org
Recibido: noviembre de 2006.
Aceptado: marzo de 2007.