Se calcula que más del 50% de adultos con hallux valgus (HV) son capaces de recordar que su deformidad comenzó en la adolescencia1,2. Bien es cierto que durante esta etapa temprana de la vida los síntomas no son por lo general severos. Por ello el tratamiento irá encaminado, en la mayoría de los casos, a la prevención de la deformidad progresiva. El tratamiento conservador sigue siendo la opción más frecuente en el HV juvenil y del adolescente.
La patogenia y la anatomía patológica del HV juvenil difieren bastante de las del adulto. Es importante tener en consideración estas diferencias a la hora de plantear un tratamiento quirúrgico.
En este sentido, se ha propuesto que la oblicuidad medial de la articulación metatarsocuneana (MC) desempeña un papel importante en la génesis del HV. Este concepto de metatarso primo varo (MPV), tal y como lo introdujo Truslow3 en 1925, debe ser matizado debido a que se ha observado que las radiografías convencionales son poco fiables. Se ha confirmado en disecciones anatómicas que una mínima variación en la incidencia del haz de rayos afecta mucho a la aparente posición de la articulación MC4. Algunos autores afirman que el aumento del ángulo intermetatarsiano (AIM) y el MPV son secundarios al aumento del ángulo de HV (AHV)5. De la misma forma algunos trabajos han constatado cómo la corrección del AHV corregía el AIM y el MPV de forma progresiva.
Se observa que la mayoría de HV de inicio temprano se asocia a un ángulo articular metatarsal distal aumentado (DMAA, según la terminología anglosajona)1,6.
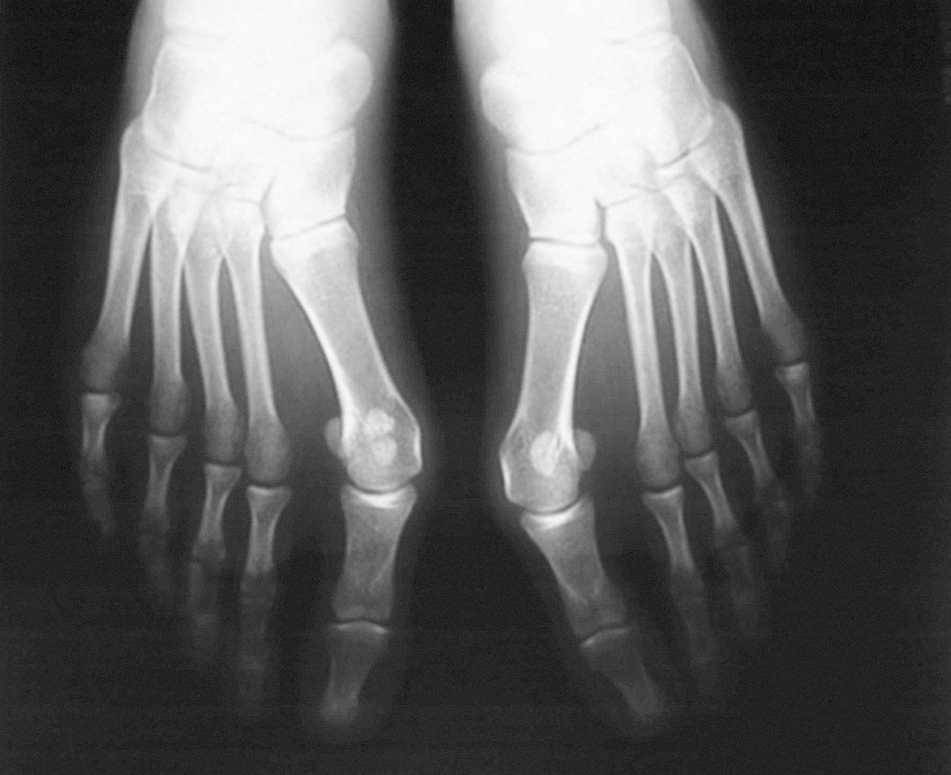
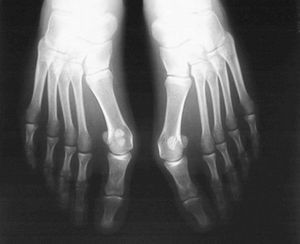
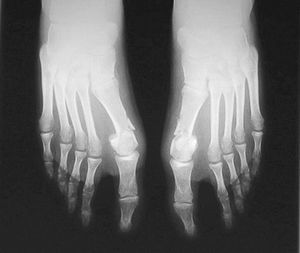
Otra característica del HV juvenil es la esfericidad de la cabeza del metatarsiano, en contraste con la frecuentemente achatada cabeza que encontramos en el adulto (fig. 1). Esta disposición facilita, al reducir la resistencia intrínseca a la desviación lateral, la aparición y sobre todo la progresión del HV. Otros factores como la hiperlaxitud y la displasia epifisaria proximal también han sido citados como factores coadyuvantes.
Figura 1. Radiografía de hallux valgus juvenil. Se aprecia la cabeza redondeada del primer metatarsiano y el aumento del ángulo articular metatarsal distal.
Existen numerosos procedimientos quirúrgicos en el tratamiento del HV juvenil y del adolescente, lo que prueba la dificultad de su corrección a largo plazo.
Si bien la aproximación al tratamiento de cada HV debe hacerse de forma individualizada, el conocimiento de la patogenia del HV juvenil y del adolescente permite afirmar que, en un gran número de casos, la técnica quirúrgica elegida deberá ser capaz de corregir un MPV junto a un DMAA aumentados.
MATERIAL Y MÉTODO
Se ha realizado una revisión retrospectiva de 61 casos en 37 pacientes operados de HV entre los años 1996 y 2002. Un mismo equipo ha realizado la intervención quirúrgica. La técnica quirúrgica ha sido en todos ellos una osteotomía del cuello del primer metatarsiano según la técnica descrita por Pelet7, más una fijación interna con una barra de material reabsorbible (compuesto de ácido poliláctico autorreforzado fibroso). En algunos casos se ha añadido una liberación lateral mediante sección del adductor del primer metatarsiano.
Esta serie incluye pacientes con una edad media de 14 años (rango entre 9 y 19 años). De los 37 pacientes, 30 eran de sexo femenino (78%) y 7 masculino (19%); 24 pacientes con afectación bilateral y 13 monolateral. De los 61 casos operados, 53 corresponden a niñas (87%) y 8 a niños (13%). Un 85% referían dolor a nivel de la prominencia medial y un 65% dificultad en el calzado. En todos los casos el tratamiento inicial fue conservador, basado en consejos higiénico-dietéticos y cambio de calzado. El tiempo medio de evolución desde la primera visita hasta la intervención quirúrgica fue de 2,7 años. Un 32% de nuestros pacientes (20 casos) presentaba fisis abiertas en el momento de la intervención quirúrgica.
El seguimiento mínimo fue de 12 meses. Todos los pacientes volvieron para reevaluación y seguimiento durante el primer año. Se recogió de la historia clínica la mejoría o no del dolor, la satisfacción del paciente, las complicaciones, así como la reanudación o no de su actividad habitual, incluso la deportiva.
Se realizaron radiografías anteroposteriores y laterales en carga en el postoperatorio inmediato, al mes, a los 6 meses y al año. Se midieron el AHV, el AIM entre el primer y el segundo metatarsianos, y el DMAA o PASA. Se tomó en consideración la posición de los sesamoideos, de tal forma que se clasificaron de I a IV: si el sesamoideo lateral toca el límite lateral del metatarsiano (grado I), si sobrepasa (grado II), si el sesamoideo medial toca el borde lateral del metatarsiano (grado III) y en caso de que lo sobrepase (grado IV).
La técnica quirúrgica se realiza con el paciente en decúbito supino y con la rodilla flexionada y el pie en carga. Según los casos, se inicia la cirugía con una liberación lateral del metatarsiano de su inserción en la base de la falange proximal, de sesamoideos y del ligamento intermetatarsiano.
Se practica un acceso dorsal longitudinal de 3 cm, centrado en el eje longitudinal del primer metatarsiano, desde el cual se accede a realizar la osteotomía del cuello, según la técnica de Pelet7.
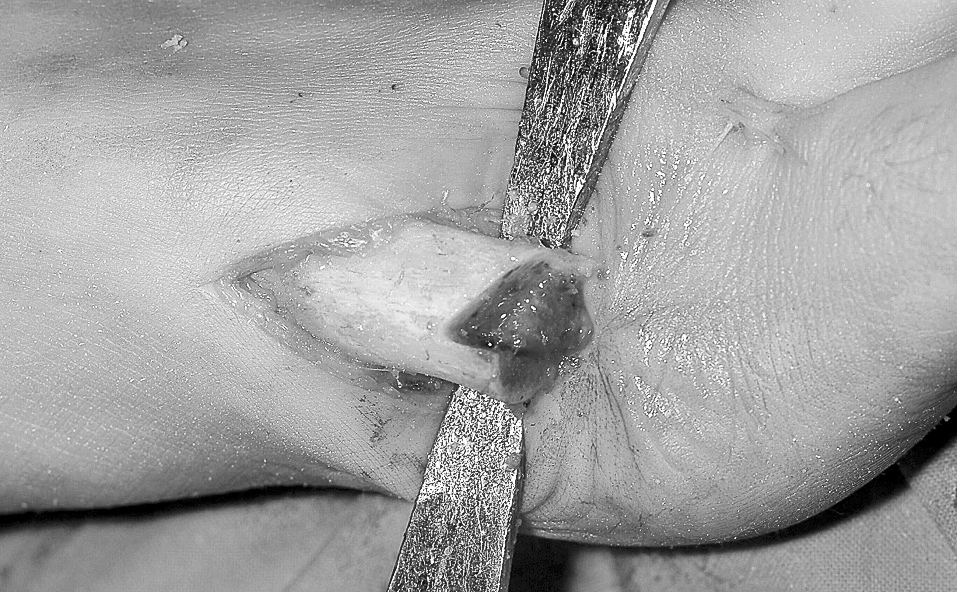
Se procede con sierra eléctrica a la osteotomía transversal, perpendicular al eje del metatarsiano, extracapsular, a nivel del cuello. Se labra posteriormente una «V», con un primer trazo paralelo al eje diafisario en el centro del metatarsiano de 0,5 cm de profundidad y un segundo trazo inclinado hacia el borde de la osteotomía (fig. 2).
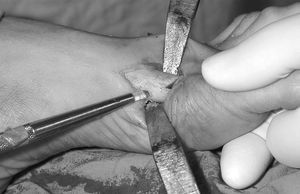
Figura 2. Osteotomía subcapital tipo Pelet.
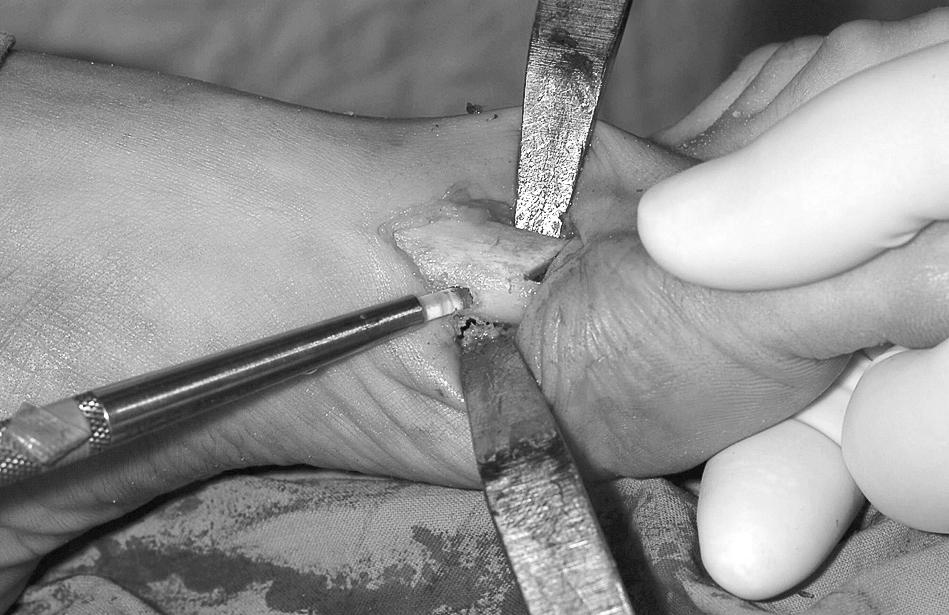
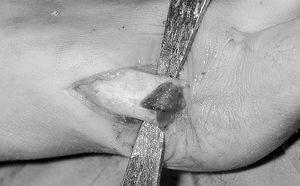
En este momento se lateraliza la cabeza, de tal forma que se encastra en la osteotomía previamente descrita. No es necesaria la queilectomía. Esta osteotomía permite correcciones en los tres planos del espacio, pudiendo en este momento, si el caso lo requiere, corregir las desviaciones rotacionales. Esto, junto a la corrección del DMAA por el propio diseño de la osteotomía, la convierte en una técnica muy versátil. La traslación de la cabeza suele comportar el recentrado de los sesamoideos. Una vez comprobada la correcta posición se procede a la osteosíntesis. Para ello hemos utilizado la barra reabsorbible que hemos descrito anteriormente (fig. 3). Se utiliza una broca de 3 mm de diámetro y se coloca la barra mediante un introductor. Se remacha sobre la superficie ósea mediante un dispositivo térmico. Se reconstruye el periostio y se medializa la vaina del extensor propio del primer dedo. Se inmoviliza con un vendaje blando que mantiene la corrección obtenida. Se cambia dicho vendaje cada 15 días y se retira definitivamente al cabo de 6 semanas.
Figura 3. Introducción de la barra de material biorreabsorbible.
Se permite la deambulación del paciente pasadas las 24 primeras horas en función de la tolerancia, con una sandalia ortopédica de HV.
RESULTADOS
Se recogió durante el seguimiento la mejoría o no del paciente, así como la capacidad para deambular, las recidivas y las complicaciones. Se consideraron buenos resultados aquellos pacientes que pudieron retornar a su actividad habitual, incluyendo la deportiva, y no hubo recidivas. Los casos que precisaron reintervenciones o uso de ortesis de descarga se consideraron malos resultados. De los 37 pacientes, 35 (94,5%) estaban asintomáticos, realizaban vida normal y actividad deportiva, sin recidiva al año de seguimiento. En ninguno de estos casos hubo problemas con el calzado tras la cirugía. Dos pacientes (5,5%) obtuvieron un mal resultado por recidiva de la deformidad y por metatarsalgia de transferencia, que precisó una plantilla de descarga.
Hallazgos radiológicos
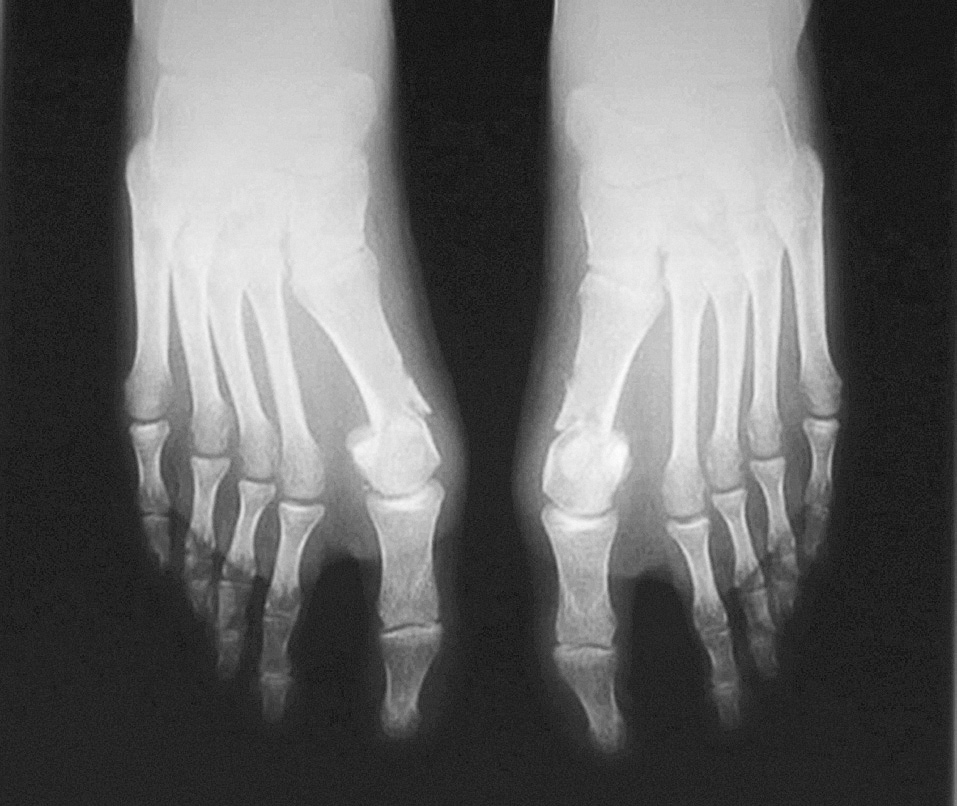
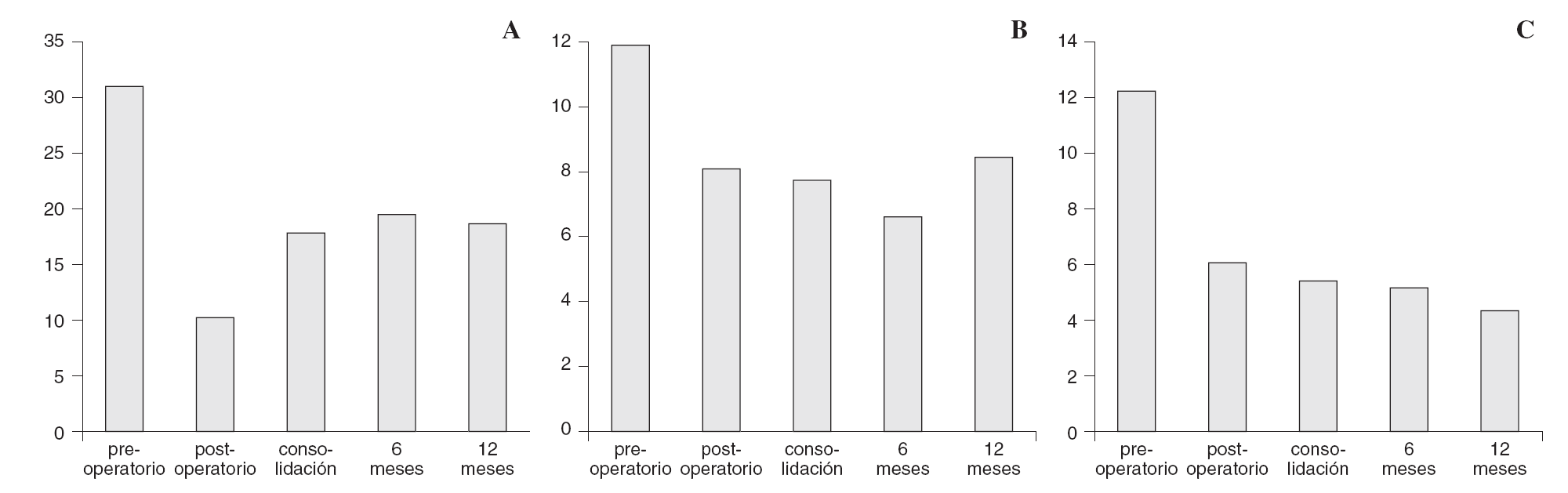
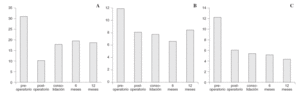
El AHV medio preoperatorio en nuestros pacientes era de 32° con un rango de entre 25 y 47°. El AHV medio tras 12 meses de seguimiento postoperatorio era de 18,2°, por lo que la corrección media del AHV era de 13,7°. Al observar la evolución durante el primer año del AHV se aprecia que existía una gran corrección en el postoperatorio inmediato (AHV medio en postoperatorio inmediato 9,1°) (fig. 4). Dicha corrección se perdía en parte hasta el sexto mes, permaneciendo con posterioridad estable (fig. 5).
Figura 4. Radiografía postoperatoria.
Figura 5. Gráficas mostrando evolución de los ángulos preoperatorios, postoperatorios, consolidación, 6 y 12 meses. (A) Evolución ángulo hallux valgus. (B) Evolución ángulo intermetatarsiano. (C) Evolución ángulo articular metatarsal distal.
El AIM medio preoperatorio fue de 12° y a los doce meses de 8,5°. En este caso, la evolución del AIM medido a lo largo del primer año demostraba una disminución progresiva hasta los 6 meses, que posteriormente retornaba a valores similares a los del postoperatorio inmediato.
Las mediciones del DMAA mostraban un ángulo por encima de 10° en el 66% de nuestros pacientes. El DMAA medio preoperatorio era de 14,4°, mientras que a los 12 meses era de 5° (corrección media de 9,6°).
La congruencia articular se observaba en el 56% de nuestros pacientes. Este alto porcentaje de articulaciones congruentes, a pesar de las severas desviaciones del AHV, se explican por el aumento del DMAA. Así, al medir el DMAA en aquellos pacientes con AHV mayores de 30° encontramos que los que conservaban la congruencia articular tenían un DMAA medio de 17°, mientras que en los que tenían cierto grado de incongruencia articular era de 9°.
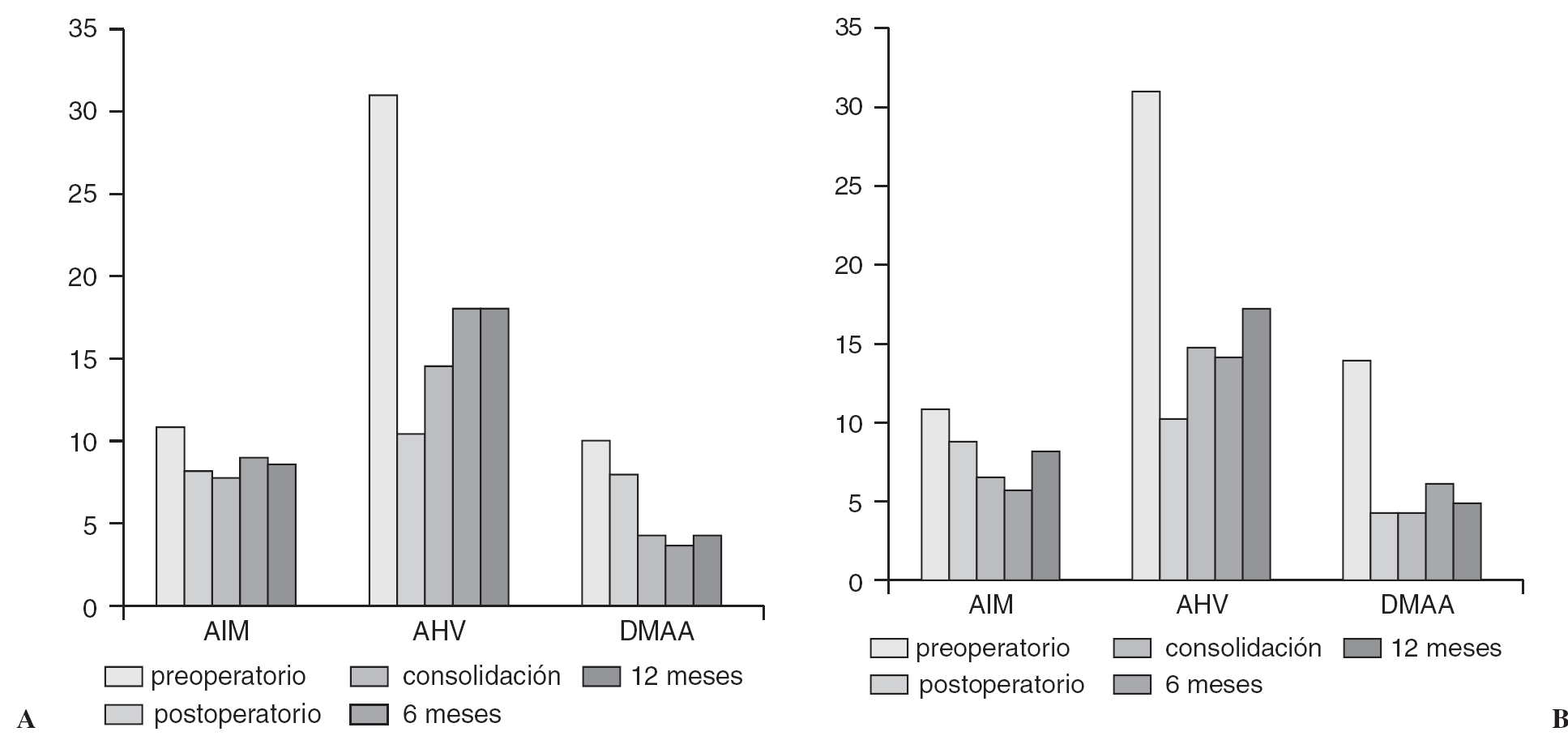
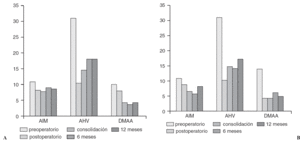
Un 30% de nuestros pacientes tenían las fisis abiertas en el momento de la cirugía. Al comparar los resultados y la evolución durante el primer año de estos pacientes, no se observaban diferencias en los ángulos medios obtenidos en las mediciones a la consolidación, 6 meses y al año (fig. 6).
Figura 6. Gráficas comparando la evolución de los ángulos intermetatarsiano (AIM), hallux valgus (AHV) y articular metatarsial distal (DMAA) en el grupo con fisis abiertas (A) y cerradas (B).
En relación con las complicaciones halladas, en dos casos se observó un cuadro de eritema y tumefacción intensa a nivel metatarsofalángico (pseudoartritis). Este cuadro se atribuyó a una reacción adversa al material reabsorbible de la barra8,9. Dicha pseudoartritis es más frecuente con aquellos dispositivos de fijación interna de ácido poliglicólico, donde se da en un 5,3% frente al 0,2% del ácido poliláctico. En un caso se observó la presencia de una cicatriz queloidea.
Hubo dos casos que se consideran malos resultados. Un paciente presentó recurrencia de la deformidad en valgo, que fue tratada mediante osteotomía de Akin (osteotomía en cuña medial de la falange proximal). Otro caso presentó una metatarsalgia de transferencia al segundo metatarsiano, atribuible al acortamiento excesivo del primer radio, que se compensó con una plantilla de descarga metatarsal.
No hubo ningún caso de necrosis aséptica de cabeza del metatarsiano, ni infecciones. En ningún caso se produjo pseudoartrosis ni retraso de consolidación. En general, el dolor posoperatorio fue bien tolerado.
DISCUSIÓN
Existen descritas en la literatura multitud de técnicas para el tratamiento del hallux valgus juvenil (HVJ), si bien ninguna puede considerarse ideal. Esto nos lleva a repetir la máxima de que el tratamiento del HVJ debe ser individualizado. No obstante, el estudio de la patogenia e historia natural del HVJ nos sugiere ciertos principios para el éxito de la cirugía. Parece claro que un gran número de pacientes presenta un MPV1, si bien el papel del mismo no está del todo claro ya que algunos trabajos observan que su aparición es secundaria a la desviación en valgo del dedo, e incluso Antrobus5, en sus trabajos, comprueba cómo el MPV se corrige progresivamente al corregir el AHV y AIM.
Las series publicadas observan también una relación entre la aparición precoz del HV y el DMAA aumentado2,6,10. En nuestra experiencia se confirma esta observación, encontrándose un 66% de casos con un DMAA superior a 10° y una media en el DMAA de 14,4°, por lo que es probable que la oblicuidad articular distal del metatarsiano sea un factor importante en la génesis del HVJ. Pero además este hecho tiene una traducción clínica y radiológica, ya que permite observar incluso en grandes desviaciones una buena congruencia articular y no una verdadera inestabilidad, como ocurriría en algunos HV de comienzo más tardío. En nuestra revisión encontramos que el DMAA medio en aquellos pacientes con AHV mayores de 30° que conservaban la congruencia articular era de 17°, mientras que en los que tenían cierto grado de incongruencia articular su DMAA medio era de 9°.
Es posible, en conclusión, que la deformidad primaria en muchos de nuestros pacientes con HVJ radique en la orientación articular metatarsofalángica, y que en un pequeño porcentaje la etiología de la deformidad radique en una inestabilidad MC, quizá motivada por la frecuente hiperlaxitud de estos pacientes, junto con un MPV. En estos casos, donde se comprueba una hiperlaxitud severa con inestabilidad MC y MPV, Myerson4,11 propone realizar una técnica de Lapidus modificada12. En prácticamente el resto de casos nos encontraremos un HV notable, con buena congruencia articular, un DMAA aumentado y un moderado MPV. En general, en estos casos se utilizan osteotomías distales extraarticulares con o sin liberaciones laterales.
La osteotomía de Chevron13-16 está ampliamente extendida con buenos resultados publicados6. Si tenemos en cuenta los factores patogénicos mencionados anteriormente, en un alto porcentaje de los casos deberemos recurrir a su variante biplanar para conseguir una buena corrección. Esta osteotomía no permite corregir deformidades rotacionales, y la plantarización o elevación de la cabeza metatarsiana, aunque posible, es difícil. Una operación frecuentemente usada para HVJ es la osteotomía de Mitchell. Sin embargo, está demostrado que acorta el metatarsiano y no deberá utilizarse si previamente es corto15,17,18.
La osteotomía de Pelet creemos que no es una técnica más difícil que cualquier otra osteotomía del cuello, si bien precisa de una curva de aprendizaje. Se trata de una osteotomía con una buena estabilidad intrínseca. Pelet, en su artículo, da una indicación precisa para esta osteotomía: MPV con oblicuidad lateral de la superficie articular distal del metatarsiano. Nuestra experiencia coincide con la de otras series15 en que esta osteotomía, a diferencia de otras, permite la corrección de la deformidad en cualquiera de los planos del espacio, asegura la corrección y permite una movilidad activa precoz por su estabilidad intrínseca. Además, es una osteotomía capaz de corregir los factores más frecuentemente implicados en la etiopatogenia del HVJ (DMAA, MPV).
El uso de material reabsorbible para la fijación interna parece una opción óptima en el caso de los niños y adolescentes, ya que evita segundas operaciones de retirada de material y no parece comportar complicaciones importantes, salvo los casos descritos de pseudoartritis, de resolución espontánea en nuestra experiencia. La bibliografía apunta una menor incidencia de dicha reacción adversa con el uso del ácido poliláctico en lugar del poliglicólico8,9.
En conclusión, el desarrollo del HV en niños y adolescentes es relativamente infrecuente. Muchos de estos casos pueden ser tratados conservadoramente19,20. Es más frecuente en niñas y de presentación bilateral. La cirugía debe reservarse para casos severos, que presenten dolor y dificultad para calzarse, siendo la deformidad la última razón de la indicación quirúrgica. Si bien el tiempo de seguimiento en nuestra serie es corto, la osteotomía de Pelet parece una buena técnica para la corrección del HV con aumento del DMAA y MPV, aportando a su vez ventajas respecto a otras técnicas, dada su versatilidad, estabilidad intrínseca y capacidad de corrección de los factores patogénicos más frecuentemente implicados. La presencia de fisis abiertas no parece influir en los resultados a corto plazo. El uso de fijación interna reabsorbible de ácido poliláctico nos aporta claras ventajas en cuanto a comodidad, disminución de complicaciones y elude la necesidad de extracciones del material de osteosíntesis.
Conflicto de intereses. Los autores no hemos recibido ayuda económica alguna para la realización de este trabajo. Tampoco hemos firmado ningún acuerdo por el que vayamos a recibir beneficios u honorarios por parte de alguna entidad comercial. Por otra parte, ninguna entidad comercial ha pagado ni pagará a fundaciones, instituciones educativas u otras organizaciones sin ánimo de lucro a las que estemos afiliados.
Correspondencia:
R. Ullot Font.
Servicio de Cirugía Ortopédica y Traumatología.
Hospital Sant Joan de Déu.
Passeig Sant Joan de Déu, 2.
08950 Esplugues. Barcelona. España.
Correo electrónico: rullot@hsjdbcn.org
Recibido: agosto de 2005.
Aceptado: marzo de 2007.