El pie de Charcot es una artropatía causada por una lesión ósea destructiva no infecciosa. Se asocia a una fractura o luxación en pacientes con neuropatía periférica. Fue descrita por Jean-Martin Charcot (1868) en pacientes con sífilis-terciaria. En la actualidad es más frecuente en diabéticos con neuropatía. Charcot describió las artropatías asociadas a la tabes dorsal. Su presentación Demonstration of arthropatic affections of locomotor ataxy en el Séptimo Congreso Médico Internacional (1881) estableció esta afectación como una entidad patológica distinta. W.R. Jordan describió la asociación entre la artropatía neuropática del pie y del tobillo y la diabetes mellitus (1936), así como los factores implicados en su patogénesis: la pérdida o alteración del la protección sensitiva, los traumatismos, fuerzas mecánicas acumulativas y la calidad de los tejidos.
Aproximadamente el 1,5% de los pacientes con diabetes mellitus tiene evidencias radiológicas de neuroartropatía. En EE.UU., donde la población diabética se estima en 16 millones de habitantes, este pequeño porcentaje representa la cifra de 250.000 casos. La artropatía de Charcot se puede también producir en pacientes con mielomeningocele o tras antecedentes traumáticos o quirúrgicos en adultos jóvenes con una alteración motora lumbar baja o sacra alta1. En estos casos, el nivel motor funcional es más bajo que el sensitivo. Además de estas causas frecuentes, la artropatía puede desarrollarse en personas mayores de elevada estatura (fig. 1). La excesiva longitud de los axones de las neuronas en pacientes que miden cerca de los dos metros hace que se degeneren progresivamente y que se pueda producir un pie neuropático a la edad de 60 años.
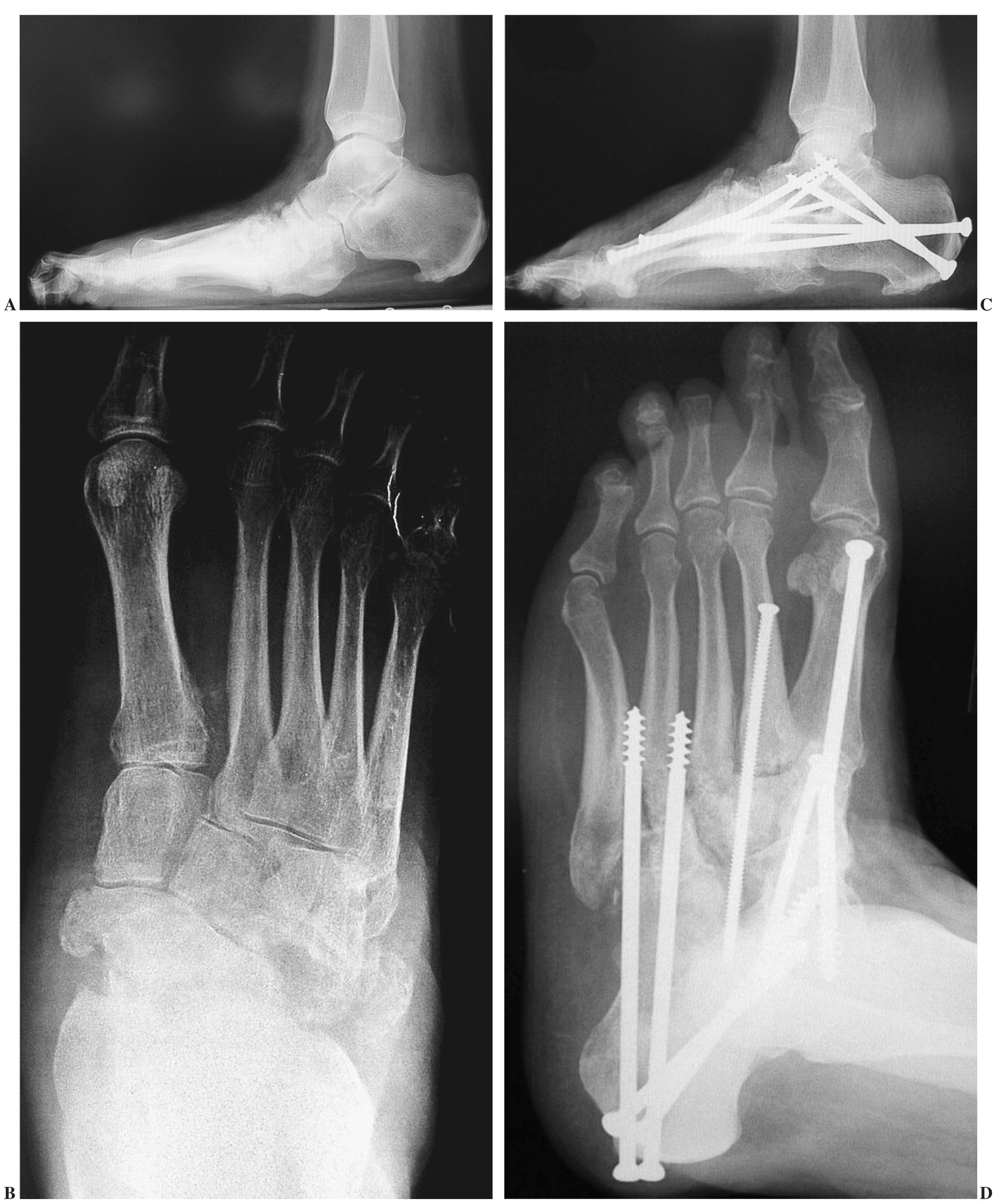
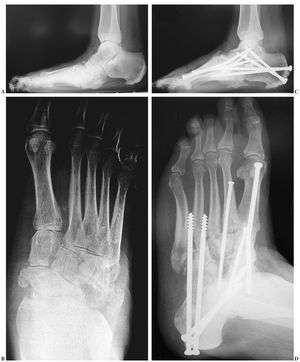
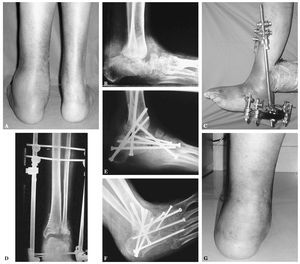
Figura 1. A: varón de 58 años de edad y 2 metros de altura con niveles normales de glucosa, en la radiografía lateral en carga se aprecia un colapso a nivel de la articulación de Lisfranc y astrágalo escafoidea con hundimiento del arco medial. B: proyección oblicua que muestra la desintegración de la articulación de Lisfranc y posteriores, así como una fractura del quinto metatarsiano. C: radiografía lateral en la que se muestra un enclavamiento intramedular desde la cabeza del primer metatarsiano en la columna medial hasta el cuerpo del astrágalo, y enclavamientos anteriores y posteriores. El tornillo en la parte medial del pie aparece roto, pero el paciente no mostró sintomatología, por lo que no precisó revisión. D: una radiografía oblicua muestra el buen alineamiento y consolidación suficiente.
Aunque la mayoría de las artropatías son no progresivas y no deformantes, la deformidad avanzada del pie de Charcot es un problema difícil tanto para el paciente como para el cirujano. Una fragmentación ósea severa puede dar lugar a la pérdida del soporte dinámico del tobillo. La deformidad más frecuente se produce en la articulación de Chopart, el arco longitudinal y la articulación de Lisfranc. La afectación conduce a un colapso de la columna medial con desviación del antepié en abducción y a la aparición de ulceraciones en el lado medial del pie o bajo el cuboides. La contractura del gemelo o el acortamiento del tendón de Aquiles son muy frecuentes en estos pies, y pueden ser una causa importante de la deformidad. El colapso de la columna medial es lo que origina con mayor frecuencia úlceras neuropáticas, que pueden conducir lentamente a una infección profunda e incluso a una amputación.
El paciente típico con neuropatía periférica tiene entre 45 y 60 años de edad y presenta tumefacción, eritema y aumento de la temperatura local en torno a las articulaciones afectas, pero sin signos sistémicos de infección, y con ausencia o escaso dolor. El paciente continúa caminando, lo que aumenta el traumatismo sobre el área lesionada. La ulceración es causada por la combinación de una piel insensible y del aumento de la presión local por las prominencias óseas. Alrededor del 80% o más de las úlceras diabéticas se producen en pies neuropáticos y no en pies con vasculopatía, aunque raramente un paciente puede tener ambos trastornos.
PRESENTACION CLINICA
Los estadios precoces de un pie de Charcot se caracterizan por inflamación, edema, calor y, sorprendentemente, poco dolor. Las imágenes radiológicas de osteopenia asociadas a úlceras sobre las prominencias óseas, a veces se diagnostican erróneamente como infección u osteomielitis. Las aparentes áreas de osteolisis son producidas por hiperemia y no por infección. Con frecuencia no existe dolor en pacientes con síntomas crónicos. La hinchazón y la deformidad se deben a la fragmentación ósea y luxación de las articulaciones, estando en valgo el retropié.
En la exploración puede observarse una sobrecarga en el borde medial del pie, la cabeza del primer metatarsiano o de los metatarsianos laterales. Cuando se produce una subluxación dorsal de los metatarsianos, la sobrecarga puede afectar al cuboides, que suele estar en flexión plantar. El aumento de presión puede originar la aparición de úlceras, principalmente bajo la cabeza del primer metatarsiano, sobre todo si existe hiperactividad del peroneus longus, llegando incluso a producir una infección profunda. La posición en valgo del retropié puede causar inestabilidad de la columna medial y pie plano, aumentado por el tendón de Aquiles o el gemelo acortado. La deformidad en garra de los dedos se debe a la denervación de la musculatura intrínseca por la neuropatía, lo que expone las cabezas de los metatarsianos a una sobrecarga por la falta de flexión de las articulaciones metatarsofalángicas y al peso que debe ser soportado por los dedos.
EXPLORACION FISICA
Los pacientes deben examinarse en bipedestación para valorar el alineamiento de los miembros inferiores y la posición en carga del pie. El varo o valgo del antepié y retropié se pueden explorar durante la fase de despegue de la marcha. La fase estática se analiza desde el apoyo del talón hasta el despegue del primer dedo. La posición de las úlceras indica la localización de las prominencias óseas. El test de Silfverskiöld2 se utiliza para valorar si la contractura aislada del sóleo produce limitación de la dorsiflexión del tobillo con la rodilla en flexión o extensión. El equinismo del pie con la rodilla en extensión y un aumento de la dorsiflexión con la rodilla flexionada indican que es el gemelo y no el sóleo el que está acortado. El examinador debe asegurarse de que el paciente no le está ayudando o dificultando la exploración mediante una contracción voluntaria de la musculatura. Los tejidos blandos de estos pacientes son anormales, particularmente si el control de la glucosa en sangre no es correcto y la oxigenación es pobre. La conjunción de estos elementos junto con el aumento de presión en la planta del pie y el efecto de cizallamiento que produce un tendón de Aquiles corto desencadenan la lesión de la piel.
El bloqueo de la dorsiflexión del tobillo puede indicar también la existencia de un tope óseo por osteofitos tibiales anteriores o por restricción de las partes blandas periarticulares. Con frecuencia está implicado el ligamento deltoideo posterior. La fragmentación ósea se suele producir a nivel de la articulación de Lisfranc, las articulaciones transversas del tarso y el tobillo. Hay que valorar la profundidad de las úlceras cuidadosamente, ya que son fácilmente tratables cuando son superficiales, y se convierten en un serio problema cuando llegan hasta el hueso.
También es importante examinar la función y fuerza de todos los músculos y la sensibilidad del pie. Una exploración neurológica completa debe incluir la exploración de los reflejos y la sensibilidad mediante un filamento de Semmes-Weinstein. Esto ayuda a evaluar el grado de afectación neuropática. La exploración vascular se puede realizar mediante un estudio con eco-doppler. No obstante, es muy frecuente que los pacientes con un Charcot clásico tengan una vascularización excelente, así como una capacidad de curación normal, aunque la consolidación ósea puede estar más retrasada que en los pacientes que no tienen neuropatía.
A la hora de evaluar el control glucémico es importante la determinación de los niveles de hemoglobina glucosidada (HbAIC).
EVALUACION RADIOLOGICA
Se deben realizar radiografías de ambos pies en carga incluyendo una proyección anteroposterior y lateral del pie y del tobillo, y una axial de calcáneo. Las proyecciones oblicuas son de ayuda ocasionalmente para visualizar cambios en la articulación lateral de Lisfranc. La proyección de Canale del cuello del astrágalo es la mejor para valorar la fragmentación a dicho nivel. La tomografía computarizada se realiza en algunos casos para comparar la morfología del pie afectado con respecto al pie no afectado, el desplazamiento, la fragmentación ósea y la presencia de cambios degenerativos. El estudio gammagráfico de leucocitos marcados con Indio-111 puede ayudar a identificar la presencia de osteomielitis.
TRATAMIENTO CONSERVADOR
La mayoría de los pacientes diabéticos tienen deformidades menores, y se pueden tratar conservadoramente. Es muy importante que los pacientes entiendan que el control adecuado de la glucemia ayuda a la curación y prevención de las úlceras, manteniendo una oxigenación máxima de los tejidos. Si la forma del pie se adapta a un calzado adecuado y es estable, no requiere tratamiento quirúrgico, aunque exista ya colapso radiológico. No obstante, la mayoría de estos pacientes tienen un gemelo corto, y su alargamiento proporciona ventajas sin apenas complicaciones. Si el que se alarga es el tendón de Aquiles hay que evitar que éste sea excesivo, ya que puede aumentar la presión a nivel del talón y desarrollar ulceraciones bajo el retropié, que son más difíciles de tratar que las del antepié.
Los pacientes con neuropatía diabética pueden tener complicaciones quirúrgicas como la infección, dehiscencia de la herida, y la pseudoartrosis, particularmente cuando la glucemia no está bien controlada. No obstante, estos pacientes tienen también un alto riesgo sin cirugía. El primer escalón del tratamiento es proteger el pie afectado mediante la inmovilización con yeso o un caminador (walker) y descarga. Normalmente, en dos o tres semanas, el eritema y la tumefacción mejoran, aunque es recomendable que la inmovilización continúe durante 8 a 10 semanas más para prevenir una mayor deformidad. Una vez que se estabilice el pie, éste se puede adaptar a un calzado. Es aconsejable la utilización de plantillas para proteger el pie de los impactos. Aunque algunos pacientes mejoran con la ortesis, otros continúan teniendo dolor y limitaciones importantes para las actividades diarias por la artrosis y la deformidad. En estos casos estaría indicado el tratamiento quirúrgico.
TRATAMIENTO QUIRURGICO
La cirugía está indicada cuando existe una afectación de las partes blandas, el pie es inestable, o no es posible su adecuación a un calzado. Es relativamente segura incluso cuando existen úlceras abiertas, sobre todo si son superficiales a la fascia plantar y no se asocian a osteomielitis. El colapso del pie y otras deformidades óseas se pueden tratar mediante realineamiento y artrodesis3. Una artrodesis combinada de tobillo y retropié tiene como consecuencia una seria afectación funcional y puede producir una lesión de la articulación de Chopart. Esto conllevaría una ampliación de la zona fusionada y una mayor pérdida de la función del pie. Sería una opción a valorar la amputación transtibial a unos 18 cm de la rodilla, considerando esto no un fracaso, sino el restablecimiento de la funcionalidad al cabo de seis semanas. No obstante, la cirugía del retropié y del tobillo suele ser satisfactoria en pacientes jóvenes con un estado adecuado de la piel.
Si el tobillo está en buenas condiciones de funcionamiento se debe hacer una cirugía cuando existan prominencias óseas (frecuentemente en el cuboides y las cuñas), el pie esté en balancín o exista inestabilidad articular con colapso. También estaría indicada en presencia de puntos de presión ulcerosos o zonas que se puedan ulcerar de forma inminente, y cuando la forma del pie impida el uso de una ortesis. El cirujano ortopédico debe considerar la exostectomía profiláctica sólo cuando el pie sea estable y se haya producido una fusión espontánea por encima de la zona de exostosis. El alineamiento y la estabilización quirúrgica requieren un mayor uso de material de osteosíntesis que en un pie no neuropático, aunque puede estar asociado a más complicaciones.
La exostostectomía se debe realizar siempre en pies estables, mediante un abordaje lateral diseccionando muy pegado al hueso y manteniendo los tejidos blandos plantares intactos. En algunos casos se puede hacer una pequeña incisión sobre la prominencia en la parte medial del pie, aunque es lo menos recomendable. Si el retropié no está bien alineado, se pueden realizar osteotomías de medialización o lateralización del calcáneo a la vez que se estabiliza el resto del pie.
La reconstrucción del tobillo en la artropatía de Charcot, que con frecuencia se realiza tras un traumatismo, se indica ante la aparición de úlceras e inestabilidad. Una fijación rígida se obtiene mediante tornillos a compresión y en ocasiones con una placa condílea o un clavo intramedular retrógrado. Este último se emplea principalmente en casos de fractura luxación de tobillo o del retropié, aunque los autores prefieren los tornillos largos de 6,5 mm o tipo bolt porque proporciona un mejor control de la rotación y mantiene una mejor reducción (fig. 2).
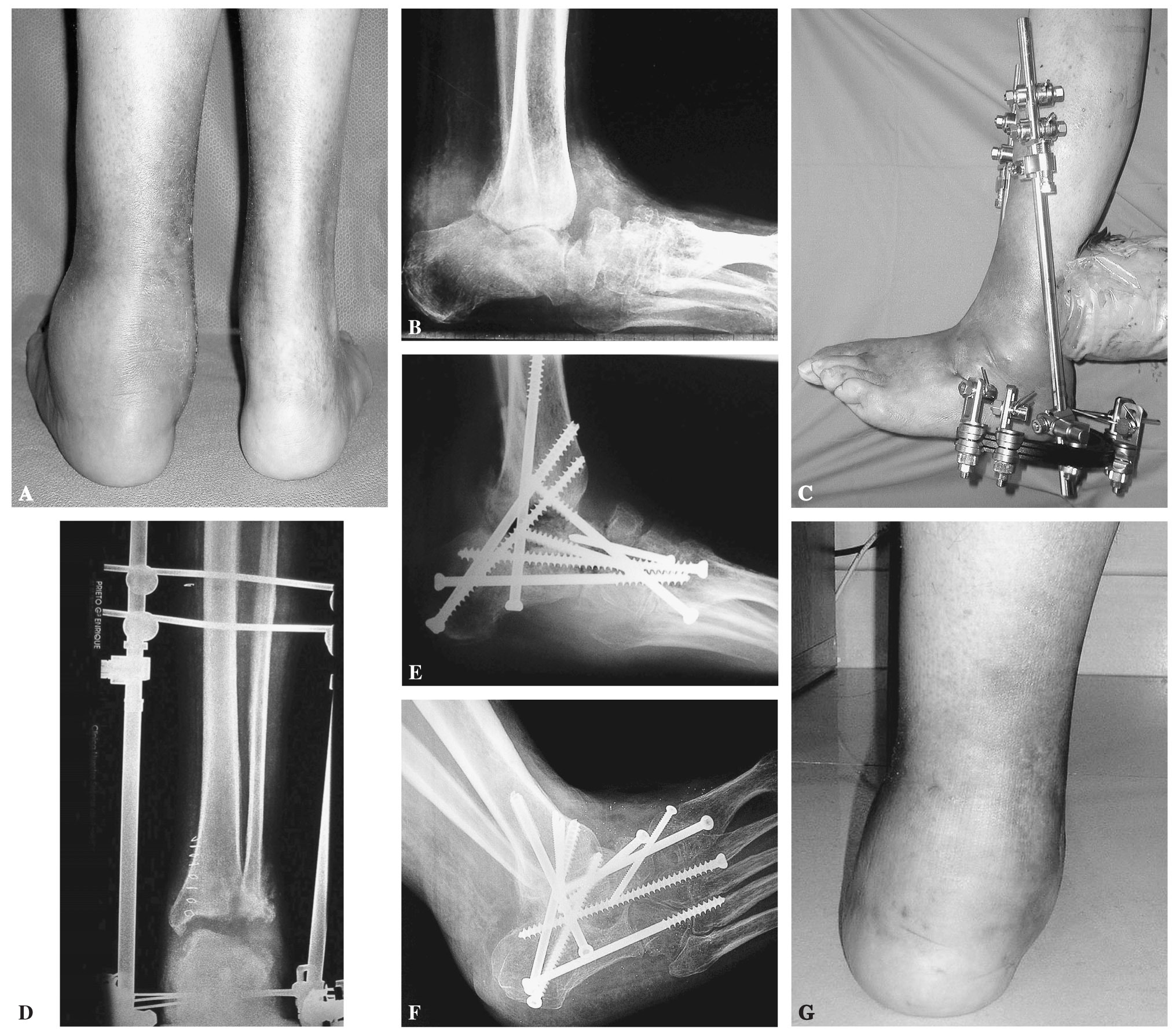
Figura 2. A: visión posterior de un paciente de 46 años de edad con diabetes mellitus tipo 1 y un pie de Charcot. Presenta una importante deformidad y tumefacción a nivel del retropié. B: proyección radiológica lateral que muestra la luxación lateral del calcáneo bajo el peroné. La tibia se articula con el cuerpo y cuello del astrágalo parcialmente desintegrado, y se aprecia inestabilidad de la articulación de Chopart y colapso de la columna medial. C: se realizó un alargamiento del tendón de Aquiles y se utilizó un fijador externo híbrido para realizar distracción y conseguir la reducción del calcáneo bajo el astrágalo. Los pines se colocaron en la tibia proximal, la tuberosidad posterior del calcáneo y los huesos del tarso. D: una visión anteroposterior del tobillo confirma la reducción del calcáneo bajo el astrágalo y la desintegración del maléolo peroneal. E: proyección lateral en la que se observa la reducción del tobillo inestable y del retropié, con una doble fusión que se extiende a la articulación de Chopart, la columna medial y la articulación de Lisfranc. Se empleó aloinjerto de banco para rellenar los defectos. F: una proyección oblicua muestra la extensión de la fusión al tobillo previa osteotomía del peroné para acceder a dicha articulación. El alineamiento y la estabilidad mejoraron. G: visión posterior del pie y del tobillo tras la reconstrucción con un ligero valgo residual. El paciente está ahora andando con una plantilla doble (insert) y calzado con suela de balancín sin muletas, y se ha incorporado a su trabajo habitual como empleado de banca.
Para el colapso de la parte media del pie se pueden colocar tornillos intramedulares largos desde la articulación metatarsofalángica a través del primer metatarsiano hasta el astrágalo, estabilizando así la columna medial. Alternativamente, la fijación se puede realizar de forma retrógrada desde la parte posterior del astrágalo e ir a través de la columna medial hasta la mitad proximal del metatarsiano. Dado que los pacientes tienen la sensibilidad alterada, la apertura de la articulación y el fresado retrógrado para mejorar el alineamiento no causa problemas aparentes en la articulación metatarsofalángica.
Cuando han fracasado otras opciones de tratamiento o cuando existen complicaciones en pacientes con un pie insensible, osteomielitis o pseudoartrosis o una destrucción del astrágalo, se debería optar por una amputación por debajo de la rodilla. Es mejor realizarla precozmente, antes de que las condiciones de salud de los pacientes se deterioren por una infección por el tratamiento farmacológico empleado en las infecciones o inactividad prolongada. La mejor técnica de amputación es la diseñada por Ernest Burgess, en la que utiliza un colgajo posterior largo para dar una cobertura muscular al muñón4. El objetivo no es sólo la resección de la porción infectada del miembro, sino que éste sea funcional. Se deja un muñón tibial de 18 cm para que se pueda ajustar la prótesis y la marcha sea eficiente.
La cirugía se puede realizar bajo anestesia espinal o general usando un torniquete en el muslo, y subiendo la presión lo menos posible y el menor tiempo posible para no agravar la neuropatía periférica. La cirugía comienza con la reevaluación de la musculatura para determinar si el paciente posee una contractura del gemelo o un tendón de Aquiles acortado. La dorsiflexión pasiva del tobillo debe ser de 5 o más grados incluso con la rodilla en extensión. Si no es posible la dorsiflexión del pie con la rodilla extendida, se realiza un procedimiento de Strayer a través de una incisión medial en la pierna a nivel de la unión del gemelo con el sóleo, aproximadamente 18 cm por encima de la punta del maléolo tibial. Si se realiza el alargamiento del tendón de Aquiles, el método de elección es mediante una doble incisión percutánea. Se realiza una tenotomía anterolateral, por encima del talón, y otra medial a 3 cm de la anterior. Como previamente se mencionó, es muy importante no elongar excesivamente el tendón.
Para reconstruir la columna medial, es útil la realización de una incisión medial, llegando directamente hasta el hueso. Hay que tener cuidado y no seccionar la inserción del tibial anterior. Si existe inestabilidad a nivel de la articulación astragaloescafoidea con o sin fragmentación del cuello del astrágalo o una lesión de la escafocuneiforme, la articulación se identifica proximal e inferior a la inserción del tendón tibial anterior. Se extirpa el cartílago de la porción medial y central de la articulación naviculocuneiforme usando cucharillas y osteótomos y se prepara para la fusión perforando el hueso subcondral mediante una broca de 2 mm. La porción lateral de la articulación astrágalo cuneiforme no se incluye en la artrodesis.
Las articulaciones se reducen y estabilizan mediante múltiples tornillos de 4 mm o 6,5 mm o bolt. Éstos tienen un calibre mayor que los tornillos estándar de 6,5 mm. Los tornillos deben pasar desde el escafoides hasta las cuñas y desde la cuña medial a la porción lateral del escafoides o a la astragaloescafoidea y la primera cuña de forma retrógrada. Como se mencionó previamente, cuando las articulaciones de la columna medial son inestables, se puede colocar un tornillo largo o tipo bolt de forma intramedular en la columna medial. Un pie no neuropático no puede tolerar tanta rigidez, pero parece que esto no supone problemas en los pacientes neuropáticos, siempre que se mantenga la movilidad normal del tobillo.
Las osteotomías se realizan para corregir una deformidad fija, por ejemplo, una osteotomía medializadora para un valgo de talón. El deterioro del tendón tibial posterior o la insuficiencia del mismo se trata, cuando es necesario, mediante la transposición del tendón flexor digitorum communis. Con frecuencia las deformidades de los dedos se corrigen mediante un balance adecuado, por ejemplo, transfiriendo los extensores largos de los dedos al peroneo brevis y alargando el peroneo longus si el primer metatarsiano está en una flexión plantar excesiva, con tendencia a la formación de ulceraciones o callosidades bajo la cabeza del primer metatarsiano.
La corrección de la subluxación de las articulaciones tarsometatarsianas se realiza mediante dos incisiones dorsales longitudinales, pero se puede realizar mediante la misma incisión longitudinal medial y otra realizada más lateral. Las articulaciones se abren y se preparan para la fusión mediante una pequeña sierra y una broca de 2 mm con la que se perfora el hueso subcondral. Los fragmentos o incluso las cuñas enteras luxadas se tienen que extirpar para que el pie quede correctamente alineado. Este procedimiento acorta el pie, pero los resultados funcionales son buenos, ya que el objetivo no es la reconstrucción anatómica, sino conseguir que consolide, aliviar los síntomas, prevenir ulceraciones y permitir que quepa en un zapato. De nuevo el realineamiento se consigue mediante tornillos de 4 mm de cortical (Lisfranc) colocados uno anterógrado y el segundo retrógrado dentro de cada articulación tarsometatarsiana. Cuanto más largos y fuertes sean los tornillos que se coloquen, mejores serán los resultados.
Para reducir el primer metatarsiano con respecto al segundo se utiliza un tornillo entre las dos bases, especialmente si éstas se incluyen en la fusión y previamente están muy separadas.
Se deben tomar radiografías intraoperatorias simulando carga para asegurarse que el pie está en la posición deseada tras la fijación. Para favorecer la artrodesis se añade injerto óseo en forma de shear strain relieve. Si existen heridas abiertas no resulta adecuado dejar excesivo injerto por tratarse de un tejido devascularizado que se encuentra en un área contaminada por bacterias. El injerto se puede obtener de la tibia proximal, bajo el tubérculo de Gerdy, o del hueso resecado durante la intervención. Para estabilizar la fusión de la columna medial se puede utilizar una placa de tercio de caña tubular o incluso una pequeña placa DCP plantar5. En este caso, hay que minimizar la disección de las partes blandas y la desvasculariación ósea. Quizá sea preferible el enclavado intramedular o los tornillos tipo bolt para evitar esto, siempre que sea posible.
Finalmente se coloca una escayola bien almohadillada durante al menos dos semanas y ocasionalmente tres. Se cambia después por un yeso ligeramente más ajustado o por una ortesis de carga que se debe mantener entre 8 y 10 semanas más. Al mismo tiempo, se realizan radiografías para determinar si la consolidación es suficiente como para permitir la carga. Ésta puede llevar tres meses, y en ocasiones es muy difícil de valorar. La disminución de la tumefacción es el mejor indicador de la consolidación que las imágenes radiológicas. La carga se puede aumentar o el paciente puede iniciar la deambulación en una piscina. En general, la duración de la inmovilización debe ser aproximadamente el doble que en un paciente no neuropático. Finalmente se coloca al paciente un zapato extra profundo con suela en forma de balancín, aunque en ocasiones los resultados son tan satisfactorios que pueden utilizar un calzado normal.
COMPLICACIONES
Los problemas de cicatrización de la herida ocurren con mayor frecuencia en pacientes con pie de Charcot, pero no suelen ser importantes. Dependen en gran medida del edema persistente, que es común en este tipo de enfermos antes de la cirugía, y del control glucémico posoperatorio. La cicatrización de las partes blandas es más lenta, incluso a pesar de un aporte vascular adecuado. Hay que intentar que la manipulación de los tejidos durante la cirugía sea poco traumática. Las incisiones se deben procurar hacer hasta el plano óseo, dejando un colgajo grueso de partes blandas. El cierre de la herida tiene que hacerse sin tensión y emplear Vicryl o Maxon como sutura subcutánea. Otra de las tácticas que dan buenos resultados es ingresar uno o incluso dos días al paciente en el hospital antes de la cirugía para mantener elevado el pie y disminuir la inflamación. En el posoperatorio, debe permanecer también en reposo en la cama tres o cuatro días para controlar la tensión sobre las suturas.
En un pie de Charcot deformado, la piel del lado cóncavo está contracturada y el acortamiento insuficiente del pie puede producir una excesiva tensión de la piel de dicho lado y dificultar el cierre de la herida quirúrgica. Por el contrario, la piel redundante del lado convexo es un problema menor. En términos generales, siempre que se resequen las prominencias óseas y que el alineamiento del pie mediante el acortamiento del mismo sea adecuado, los problemas cutáneos se minimizan.
La pseudoartrosis es una complicación que puede ocurrir, especialmente en los primeros estadios del pie de Charcot, cuando el hueso es blando. Incluso con las mejores técnicas de fijación, el 15% de los pacientes desarrollarán una pseudoartrosis en una o más articulaciones, algunas de las cuales serán asintomáticas. El porcentaje es mayor en fumadores y en pacientes con hueso avascular. Si se rompen los tornillos se tiene que proceder a la revisión de la artrodesis y del alineamiento, empleando tornillos percutáneos adicionales y, posiblemente, injerto (fig. 3). Si los tornillos se rompen y no causan prominencias óseas, no hace falta una nueva cirugía. Se puede tolerar un grado moderado de consolidación en mala posición, y si no causa lesiones por presión con el calzado, no es necesaria la revisión. En caso contrario se debe reintervenir al paciente. A veces se puede realizar una manipulación para mejorar la posición del pie, retirar uno o más tornillos colocados anteriormente e introducir otros más largos y resistentes. Así no se vuelven a disecar las partes blandas y, si la revascularización ha ocurrido en esa área, la curación tendrá lugar en un tiempo razonablemente rápido.
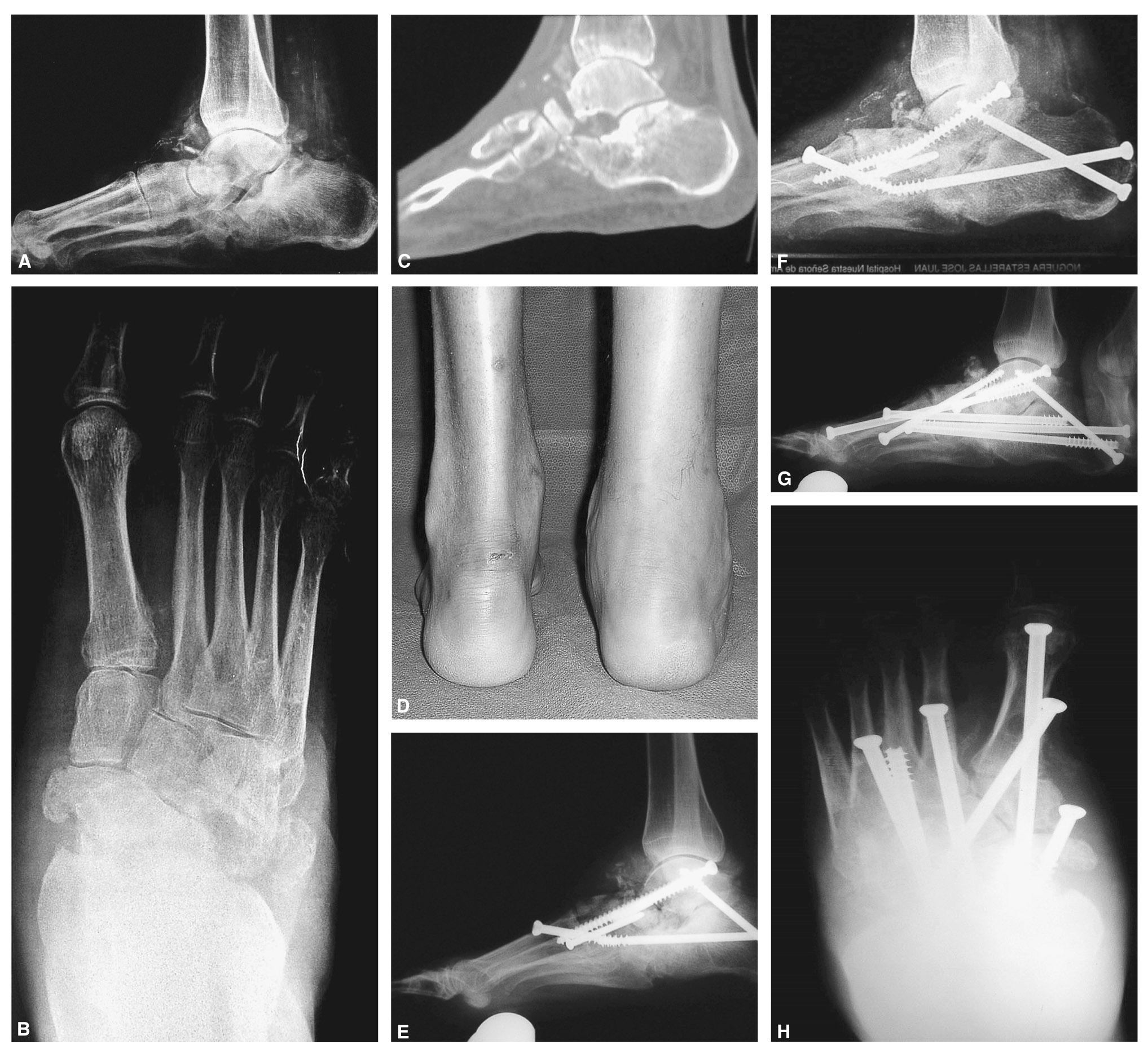
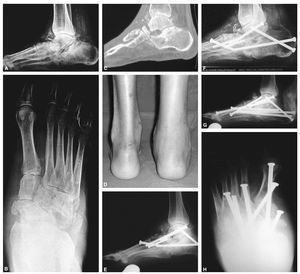
Figura 3. A: pie derecho de un varón de 35 años de edad con diabetes mellitus tipo 1, visto en una proyección lateral en carga, en la que se aprecia colapso a nivel de la articulación astragaloescafoidea con desintegración del cuello y cabeza del astrágalo. La articulación calcaneocuboidea y subastragalina también están destruidas. El ángulo del calcáneo es inferior a 30° y existen numerosos fragmentos óseos en torno al astrágalo y articulación del tobillo. B: proyección anteroposterior que muestra la desintegración de la articulación de Chopart con acortamiento del pie. C: un corte sagital del escáner muestra la fragmentación de la tuberosidad anterior del calcáneo, con desaparición de la cabeza y cuello del astrágalo. D: visión posterior el paciente, que presenta tumefacción y deformidad del retropié. E: proyección lateral intraoperatoria simulando carga en la que se observa una triple fusión posterior que se extiende a la columna medial. El tornillo entre el primer metatarsiano y el astrágalo se ha introducido de manera retrógrada, primero perforando desde el primer metatarsiano al astrágalo y después un tornillo completamente roscado se coloca desde el astrágalo al primer metatarsiano. Se ha mejorado el alineamiento. F: seis meses después se ha producido un fallo con rotura de un tornillo y colapso a nivel de la articulación de Chopart. G: el paciente fue intervenido de nuevo, retirando el tornillo roto parcialmente e introduciendo tornillos largos a través de todos los metatarsianos excepto del quinto. Se colocó un tornillo canulado largo de 7,3 mm intramedular desde la cabeza del primer metatarsiano en la columna medial hasta el cuerpo del astrágalo. Se añadió aloinjerto y autoinjerto. H: una radiografía dorsoplantar muestra el buen alineamiento y cada metatarsiano, excepto el quinto, se estabilizó con tornillos largos. Se produjo la consolidación y el paciente volvió a su vida normal como actor.
El empleo de ortesis semirrígidas y zapatos con suela de balancín puede proteger las articulaciones, pero la aparición de otras complicaciones conlleva la realización de nuevas cirugías. Numerosos problemas tras múltiples cirugías pueden requerir una amputación, que en ocasiones es la mejor opción. El objetivo de la cirugía es mantener al paciente móvil y activo, y una amputación transtibial permite colocar una prótesis estable que permita el uso de un zapato. Siendo la función igual, los pacientes casi siempre prefieren una reconstrucción del pie antes que la amputación.
CONCLUSIONES
El tratamiento del pie neuropático es un reto para un cirujano ortopédico. El pie de Charcot tiene diferentes estadios. La fragmentación ósea y el colapso resultan de la pérdi-da de la sensibilidad y del dolor en un paciente frecuente-mente diabético, mal controlado. Los niveles persistentemente elevados de glucosa interfieren con la oxigenación de la hemoglobina y pueden comprometer la consolidación. Por lo tanto, un buen control de la glucemia es casi tan importante como una fijación interna adecuada, y conducen a la curación de un pie reconstruido. Sin tratamiento las prominencias óseas pueden producir ulceraciones e infección.
La inmensa mayoría de los pacientes con pie de Charcot pueden tratarse con yeso, descarga, ortesis y calzado extra profundo y alargamiento de gemelo si éste es necesario. Aunque el tratamiento conservador es satisfactorio en la mayoría de los casos, la amputación es a veces la mejor opción para una recuperación funcional. Si ésta es la elección, se debería hacer precozmente en el curso del tratamiento. Hay que tener en cuenta que cuando uno detecta un problema en un pie, lo primero que hay que considerar son los factores que se deben corregir en el otro pie antes de que fracase. Un problema muy común es el equinismo por acortamiento de gemelo, que se debe tratar pronto para prevenir un pie de Charcot en ese lado. Pensamos que la causa del pie de Charcot es con frecuencia la neuropatía subyacente junto con una distribución anormal de la presión, por una tendencia al equino. Es muy importante informar a los pacientes de qué es lo que deben hacer: mantener un peso adecuado, un buen control glucémico y utilizar un calzado apropiado.
La reconstrucción es una alternativa a la amputación en el tratamiento de la deformidad de Charcot y permite evitar la amputación uni o bilateral en casos seleccionados. La reconstrucción quirúrgica está indicada para restaurar la estabilidad o el alineamiento del pie y del tobillo, facilitar el uso de calzado u ortesis y prevenir la ulceración que puede evitar una infección crónica y una amputación innecesaria.
La artrodesis y las osteotomías requieren un mayor tiempo de consolidación en pacientes con pie de Charcot en comparación con pacientes sanos. La mala unión y la pseudoartrosis no son infrecuentes; es probable que lo desarrollen entre un 10% o un 20% de los pacientes en una o más articulaciones. Este porcentaje aumenta en fumadores y en pacientes con hueso blando. El mejor tratamiento es la prevención mediante una técnica quirúrgica cuidadosa retirando todo el hueso no viable y el cartílago, y dejando un lecho adecuado para la fusión.
Cuando se produce la pseudoartrosis o mala unión, la revisión se realiza mediante la retirada de los tornillos rotos cuando sea posible, aporte de injerto y empleo de tornillos de fijación suplementarios a través de mínimas incisiones adicionales. Así se aprovecha la curación que ya ha ocurrido en las partes blandas y se obtiene un alineamiento y consolidación adecuados. El cirujano debe decidir, ya que en los casos en los que el paciente está asintomático y sin limitación de la actividad o del calzado puede no ser necesario el tratamiento.
El resultado satisfactorio es el que permite la curación de las úlceras, proporciona un pie suficientemente estable y alineado como para utilizar calzado, consigue que los pacientes tengan una actividad suficiente para mantenerlos en forma y ayudarlos en el control glucémico. Una técnica quirúrgica meticulosa, una fijación interna sólida, una inmovilización prolongada, un balance muscular adecuado y un buen control glucémico son las claves para evitar la amputación y obtener un porcentaje elevado de éxitos.
AGRADECIMIENTOS
A Carlos Fernández Galván, Juan Manuel Cáceres, Nuria Fernández Camacho y M.a Paz López por su inestimable ayuda en la realización de este trabajo.
Correspondencia:
F. Noriega.
Instituto Internacional de Cirugía Ortopédica del Pie.
C/ Modesto Lafuente, 59. 28003 Madrid.
Correo electrónico: dr.noriega@iicop.com
Recibido: octubre de 2006. Aceptado: octubre de 2006.