Las fracturas de pilón tibial constituyen una de las lesiones más difíciles de tratar en cirugía ortopédica. Los nuevos protocolos y las modernas placas pueden mejorar los resultados. Comparamos los resultados y la tasa de complicaciones entre el abordaje anteromedial y anterolateral para la reducción abierta y fijación interna.
Material y métodosSe estudiaron de forma prospectiva 40 pacientes tratados mediante reducción abierta y fijación interna entre 2007 y 2008. El abordaje fue seleccionado por el cirujano, dependiendo del patrón de fractura y de la situación de la piel. Los pacientes fueron evaluados clínica y radiológicamente por un cirujano independiente, utilizando criterios clínicos (puntuación de la Sociedad Americana de Ortopedia de Pie y Tobillo) y radiológicos a un mínimo de 2 años. Se registró la aparición de complicaciones de ambos abordajes.
ResultadosCuarenta pacientes fueron incluidos. La media de edad fue de 53 años, había 24 hombres y 16 mujeres, 17 fracturas fueron de alta energía y hubo 8 abiertas (3 de tipo i, 4 de tipo iiI y una de tipo iii), y 12 de las lesiones cerradas eran de grado ii o iii de la clasificación de Tscherne. Seis pacientes (15%) presentaron lesiones asociadas. Al final del seguimiento hubo 33 (82%) resultados excelentes o buenos. No se encontraron diferencias estadísticas entre ambos abordajes con respecto al tiempo de consolidación, tasa de retardo de consolidación y tasa de infección. Fueron extraídas tres placas anteromediales y ninguna anterolateral.
ConclusiónLa reducción abierta y fijación interna de la fractura de pilón tibial proporciona buenos resultados; no se pudo encontrar diferencias estadísticas entre los abordajes anteromedial y anterolateral. Los resultados clínicos y radiológicos y la tasa de complicaciones se relacionan principalmente con el tipo de fractura.
Tibial plafond fractures are one of the most challenging injuries in orthopaedic surgery. Their results could be improved by following the new guidelines for the management, and modern plating techniques. The results and complication rate between anteromedial and anterolateral approach for open reduction and internal fixation of these fractures were compared.
Material and methodsA study was conducted on 40 patients treated by open reduction an internal fixation between 2007 and 2008. The surgical approach was selected by the surgeon in charge, depending on fracture pattern and skin situation. Patients were evaluated clinically and radiographically by an independent orthopaedic surgeon, not involved in the surgical procedure, using clinical (American Orthopaedic Foot and Ankle Society score) and radiological criteria at a minimum of two years. The appearance of complications after both approaches was recorded.
ResultsForty patients were included. The mean age was 53 years, with 24 males and 16 females. Seventeen of the injuries were of high energy, and there were 8 open fractures (3 of type i, 4 type ii and one type iii), and 12 of the closed injuries were grade ii or iii in the Tscherne classification. Six patients (15%) had associated injuries. At final follow-up there were 33 (82%) excellent or good results. No statistical differences were found between either surgical approach regarding time to bone union, rate of delayed union and infection rate. Three plates of the anteromedial group and none of the anterolateral group needed to be removed.
ConclusionOpen reduction and internal fixation of distal tibia fractures produced reliable results, with no statistical differences found between anteromedial and anterolateral surgical approaches. Clinical and radiological results and complication rate were mainly related to the fracture type.
El tratamiento de las fracturas de pilón tibial es un reto debido a la dificultad de lograr una reducción anatómica sin complicaciones1. Las nuevas placas con bajo perfil, anatómicamente precontorneado y con estabilidad angular son prometedoras. Sin embargo, existe controversia en la literatura sobre el abordaje ideal para manejar estas fracturas.
El abordaje anteromedial ofrece una buena visualización de los tercios central y medial del pilón tibial, pero hay una pobre cobertura de tejidos blandos y la tasa de complicaciones de la herida es alta2. Las técnicas mínimamente invasivas pueden ser utilizadas para la reducción indirecta de la fractura, preservando la biología y así evitar los problemas de los tejidos blandos2–4. Sin embargo, esto es técnicamente exigente, especialmente en fracturas más complejas4–6.
Cuando hay una fractura de la columna lateral del pilón tibial asociada con una fractura de peroné y lesión de la sindesmosis, se prefiere el abordaje anterolateral. La superficie lateral de la tibia distal presenta una cubierta de tejidos blandos mejor, y el peroné o el tubérculo de Chaput pueden ser desplazados para permitir la reducción de los fragmentos posteriores7. La modificación de Bohler del abordaje anterolateral permite la exposición de todo el fragmento de Chaput8. Algunas fracturas complejas requieren llevar a cabo un enfoque extendido para reducir y fijar ambas columnas9.
El objetivo del estudio es comparar los resultados y las tasas de complicación entre el abordaje anteromedial y el anterolateral para la reducción abierta y fijación interna de fracturas de pilón tibial.
Material y métodosFueron evaluados prospectivamente 40 pacientes consecutivos con una fractura de pilón tibial entre enero de 2007 y diciembre de 2008. Los criterios de inclusión comprendían todas las fracturas pilón tibial atendidas en nuestro servicio durante el período de estudio. La fractura de pilón tibial se definió como una fractura que tenía algún trazo a menos de 4cm de la articulación. Todos los pacientes fueron tratados mediante reducción abierta y fijación con placas. El cirujano principal en cada caso decidió qué abordaje y diseño de la placa usar.
El protocolo postoperatorio consistió en inmovilización con una férula suropédica en 90¿ de flexión dorsal hasta la cicatrización de los tejidos blandos. La carga no se permitió durante un período de 8–12 semanas. Se utilizo tromboprofilaxis con heparina de bajo peso molecular durante 4 semanas y profilaxis antimicrobiana con cefazolina (vancomicina si el paciente era alérgico) durante 48h.
Las fracturas abiertas se clasificaron de acuerdo a la clasificación Gustilo y Anderson tratadas con desbridamiento precoz e irrigacion10. El daño de los tejidos blandos en las fracturas cerradas se clasificó de acuerdo a la classificacion de Tscherne11. Para aquellos casos con problemas de los tejidos blandos, se utilizó un fijador externo temporal. El tratamiento definitivo con reducción abierta y fijación con placas se retrasó hasta la cicatrización de los tejidos blandos.
Los pacientes fueron evaluados clínica y radiológicamente por un cirujano ortopédico independiente, que no participó en la operación, un mes, 3 meses, 6 meses, un año y 2 años después de la cirugía. Para la valoración clínica se utilizó la escala de la Sociedad Americana de Ortopedia de Pie y Tobillo (AOFAS)12. También se recogió información sobre la presencia de necrosis de los tejidos blandos y de infección. Las complicaciones de la herida o tejidos blandos se consideraron una complicación mayor si el tratamiento requería cirugía. Se consideró la extracción de material después de la consolidación de fracturas si provocaba síntomas.
Se usaron radiografías anteroposteriores y laterales del tobillo con una técnica estándar en el momento de la fractura para evaluar el patrón de la misma. Las fracturas se clasificaron según la clasificación AO/OTA13. Durante el seguimiento se utilizaron las radiografías anteroposteriores y laterales del tobillo para evaluar la calidad de la reducción, el desplazamiento secundario, la consolidación y la presencia de cambios degenerativos en la articulación del tobillo.
La fractura se consideró consolidada cuando las radiografías mostraron 3 corticales de puente óseo y la carga de peso era posible sin dolor significativo. Se consideró retardo de consolidación si el tiempo de esta fue superior a 6 meses desde la lesión. Se consideró seudoartrosis si la consolidación del hueso no se había producido después de 9 meses desde la lesión. Las seudoartrosis sépticas se manejaron con retirada de la placa y el uso de un fijador externo. Las seudoartrosis asépticas fueron tratadas con autoinjerto de cresta ilíaca y la fijación con nuevas placas de la fractura. La consolidación viciosa se definió como un escalón articular de más de 1mm, una angulación superior a 5¿ en cualquier plano o acortamiento de más de 1cm14,15. La presencia de artrosis de tobillo se evaluó de acuerdo con los criterios de Kellgren y Lawrence16.
Para el análisis en este estudio se utilizo el paquete estadístico para ciencias sociales (SPSS 12.0, Chicago, IL, EE. UU.). El nivel de significación estadística fue de p<0,05.
ResultadosLa edad media en el momento de la fractura fue de 53 años (rango 22,9 a 92,1). Hubo 24 hombres y 16 mujeres; 17 fracturas de pierna derecha y 23 fracturas de pierna izquierda; y 17 fracturas de alta energía y 23 de baja energía. Seis (15%) pacientes presentaron lesiones asociadas (una fractura de la columna lumbar, 2 fracturas de diáfisis tibial contralateral, una fractura de calcáneo contralateral, una fractura de tobillo y una fractura del húmero).
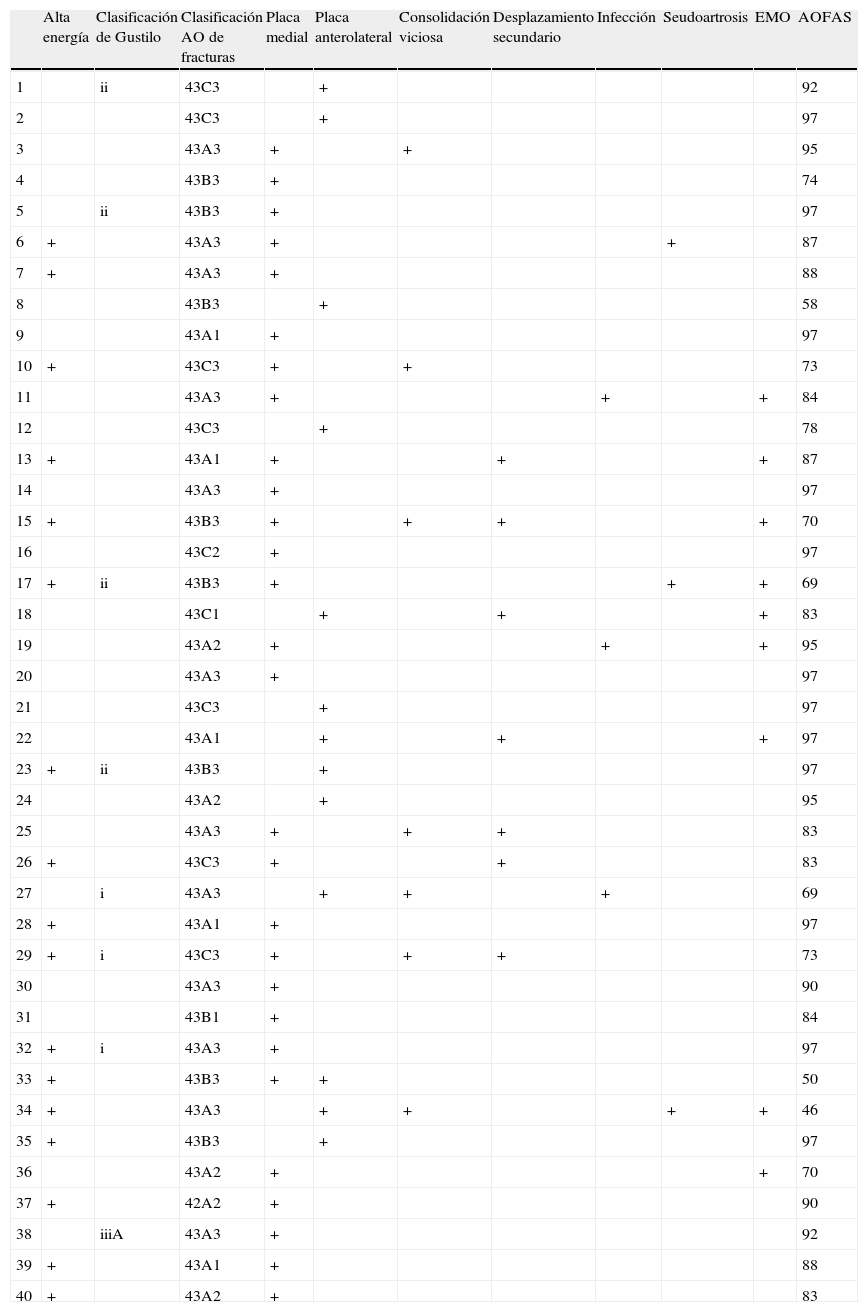
La clasificación radiológica incluyó: 22 fracturas de tipo A (5 A1, 5 A2 y 12 A3), 9 fracturas de tipo B (1 B1 y 8 B3) y 9 fracturas de tipo C (una C1, una C2 y 7 C3). Treinta y tres (82,5%) casos presentaron una fractura de peroné asociada. Había 8 fracturas abiertas que fueron clasificadas según la clasificación de Gustilo: 3 como tipo i, 4 tipo ii y una tipo iii10. En las fracturas cerradas, el daño de tejido blando estaba presente en 12 pacientes (grado ii o iii de la clasificación Tscherne)11 (tabla 1).
Resultados
| Alta energía | Clasificación de Gustilo | Clasificación AO de fracturas | Placa medial | Placa anterolateral | Consolidación viciosa | Desplazamiento secundario | Infección | Seudoartrosis | EMO | AOFAS | |
| 1 | ii | 43C3 | + | 92 | |||||||
| 2 | 43C3 | + | 97 | ||||||||
| 3 | 43A3 | + | + | 95 | |||||||
| 4 | 43B3 | + | 74 | ||||||||
| 5 | ii | 43B3 | + | 97 | |||||||
| 6 | + | 43A3 | + | + | 87 | ||||||
| 7 | + | 43A3 | + | 88 | |||||||
| 8 | 43B3 | + | 58 | ||||||||
| 9 | 43A1 | + | 97 | ||||||||
| 10 | + | 43C3 | + | + | 73 | ||||||
| 11 | 43A3 | + | + | + | 84 | ||||||
| 12 | 43C3 | + | 78 | ||||||||
| 13 | + | 43A1 | + | + | + | 87 | |||||
| 14 | 43A3 | + | 97 | ||||||||
| 15 | + | 43B3 | + | + | + | + | 70 | ||||
| 16 | 43C2 | + | 97 | ||||||||
| 17 | + | ii | 43B3 | + | + | + | 69 | ||||
| 18 | 43C1 | + | + | + | 83 | ||||||
| 19 | 43A2 | + | + | + | 95 | ||||||
| 20 | 43A3 | + | 97 | ||||||||
| 21 | 43C3 | + | 97 | ||||||||
| 22 | 43A1 | + | + | + | 97 | ||||||
| 23 | + | ii | 43B3 | + | 97 | ||||||
| 24 | 43A2 | + | 95 | ||||||||
| 25 | 43A3 | + | + | + | 83 | ||||||
| 26 | + | 43C3 | + | + | 83 | ||||||
| 27 | i | 43A3 | + | + | + | 69 | |||||
| 28 | + | 43A1 | + | 97 | |||||||
| 29 | + | i | 43C3 | + | + | + | 73 | ||||
| 30 | 43A3 | + | 90 | ||||||||
| 31 | 43B1 | + | 84 | ||||||||
| 32 | + | i | 43A3 | + | 97 | ||||||
| 33 | + | 43B3 | + | + | 50 | ||||||
| 34 | + | 43A3 | + | + | + | + | 46 | ||||
| 35 | + | 43B3 | + | 97 | |||||||
| 36 | 43A2 | + | + | 70 | |||||||
| 37 | + | 42A2 | + | 90 | |||||||
| 38 | iiiA | 43A3 | + | 92 | |||||||
| 39 | + | 43A1 | + | 88 | |||||||
| 40 | + | 43A2 | + | 83 |
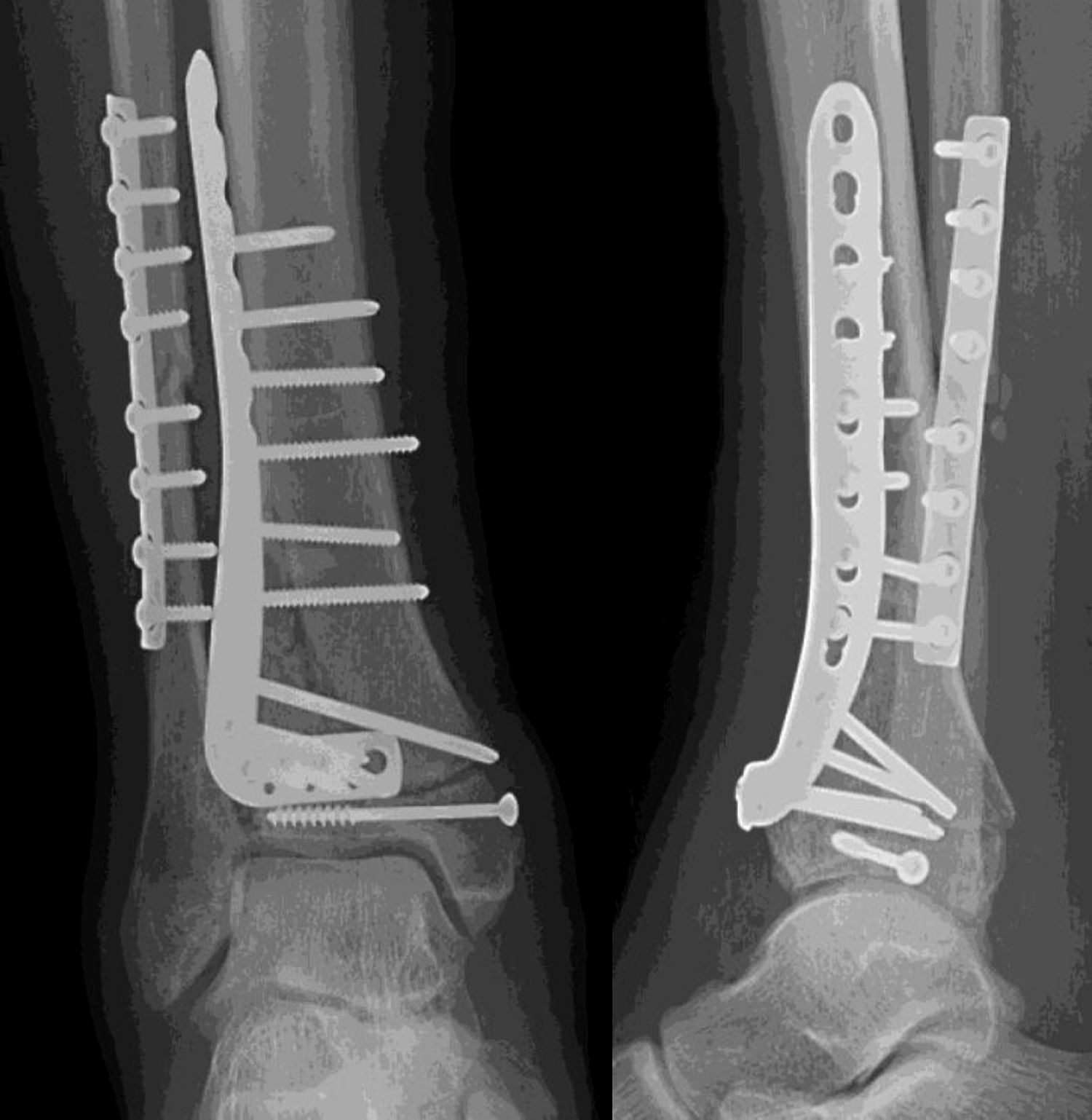
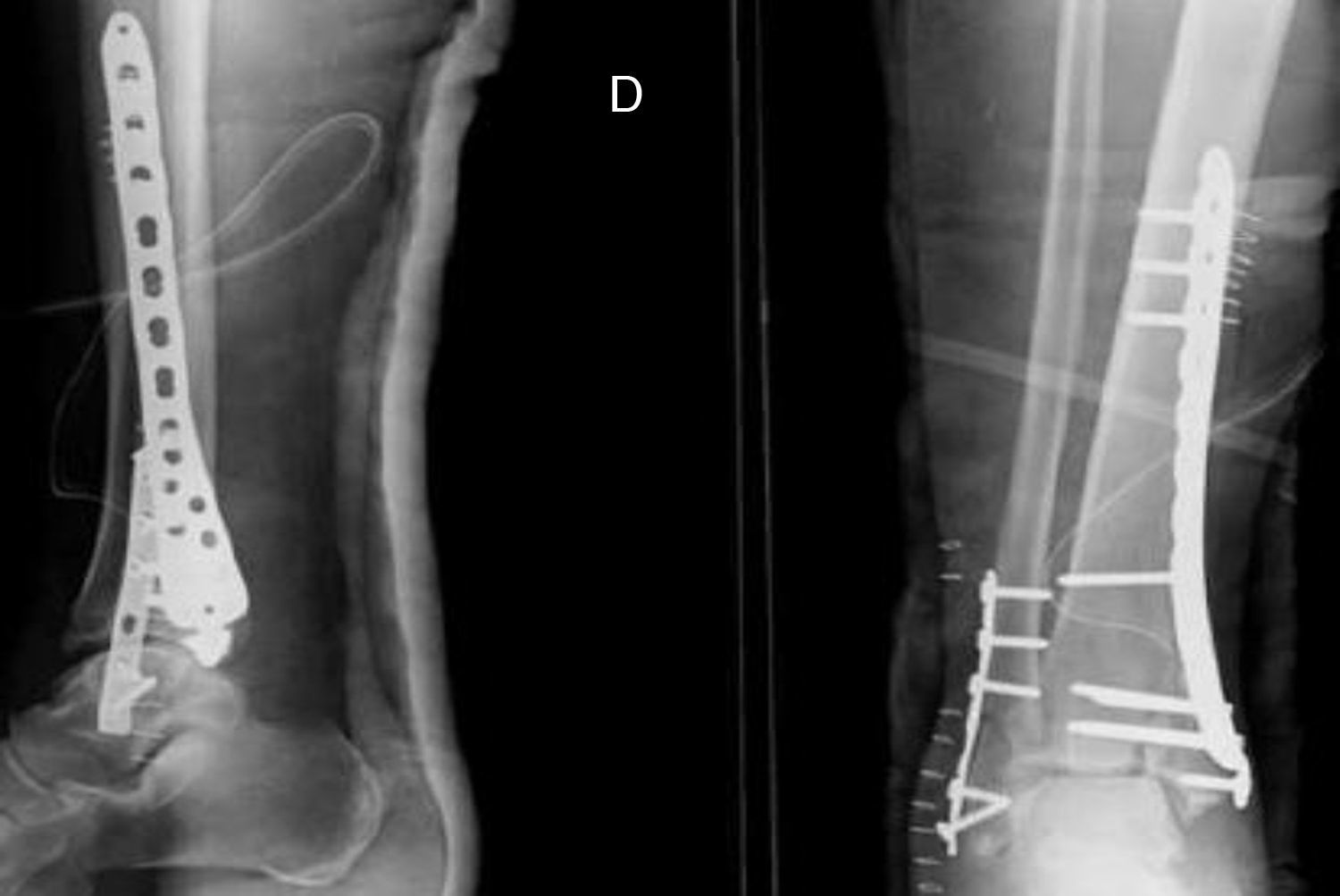
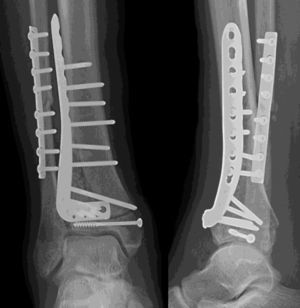
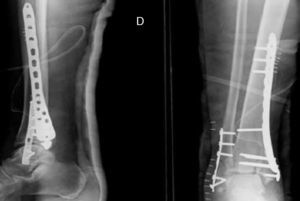
El tiempo medio de cirugía desde el accidente fue de 7,5 días (rango 0 a 40 días). En 9 (22,5%) pacientes sin lesión importante de tejidos blandos, la cirugía se realizó dentro de las primeras 24h. Once fracturas fueron manejadas inicialmente con fijación externa debido a problemas en los tejidos blandos. El fijador externo se mantuvo durante una media de 13,45 días (rango 8-40 días). Veintisiete pacientes fueron tratados con una placa distal de tibia LCP (Synthes, Paoli, PA, EE. UU.) mediante un abordaje anteromedial (en 6 casos sin afectación intraarticular las placas se colocaron percutáneamente). Doce fracturas fueron tratadas mediante placa anterolateral (Synthes) (figs. 1 y 2).
Una fractura con gran conminación requirió placa en ambas columnas mediante un abordaje extensible. El injerto óseo se utilizó en 8 fracturas. No hubo diferencias estadísticamente significativas en cuanto al tipo de fractura (tipo, mecanismo, lesiones asociadas) o en cuanto a los pacientes entre los grupos anterolateral y anteromedial.
Al final del seguimiento hubo 33 (82%) excelentes y buenos resultados. La puntuación AOFAS media fue de 84,9 (rango 46-97) puntos. En 33 (82,5%) de los casos se obtuvo una reducción anatómica. Hemos encontrado una mayor tasa de reducciones anatómicas en tipo A (81,8%) y en tipo B (88,9%) que en las fracturas de tipo C (77,8%).
Hubo 7 (17,5%) pérdidas secundarias de reducción durante el seguimiento (5 después de una placa anteromedial, 2 después de una placa anterolateral). No hemos podido encontrar diferencias estadísticamente entre las placas anteromedial y anterolateral respecto a la calidad de la reducción (p=0,88) o el desplazamiento secundario de la fractura (p=0,88). Al final del seguimiento, 5 (12%) tobillos mostraron cambios degenerativos leves sin síntomas clínicos que hicieran necesarios procedimientos adicionales.
El tiempo medio de consolidacion fue de 18,1 semanas (rango de 8 a 32). Se observó retraso de consolidacion en 5 (12%) casos; tres casos habían sido tratados con una placa anteromedial y los otros 2 con una placa anterolateral. No se encontraron diferencias estadísticamente significativas en la tasa de retardo de consolidación entre ambos grupos (p=0,63). Cuatro de los casos fueron fracturas de alta energía, pero no hemos podido encontrar una diferencia estadísticamente significativa en relación con el mecanismo de fractura. Tres casos estaban infectados y se requirió la fijación externa hasta la consolidación de las fracturas. Los casos de seudoartrosis asépticas fueron tratados con autoinjerto de cresta ilíaca y nueva placa.
En 3 fracturas (7,5%), se produjo infección profunda (2 eran fracturas abiertas y una cerrada), 2 después de una placa anteromedial y otra después de una placa anterolateral. No se encontraron diferencias estadísticamente significativas en la tasa de infección entre ambos métodos (p=0,92) o entre las fracturas abiertas o cerradas (p=0,54), que probablemente no sea significativo por el tamaño de la muestra. Todas las infecciones fueron tratadas con éxito con el desbridamiento quirúrgico, la extracción del implante, la fijación externa y la terapia antibiótica.
Cinco (12,5%) pacientes requirieron un injerto; cuatro pacientes debido a la necrosis de la piel con dehiscencia de la herida y la exposición de material. Otro paciente presentó un síndrome compartimental y fue necesario una cirugía para cerrar la fasciotomía medial. Tres placas anteromediales produjeron molestias y se retiraron después de la consolidación de las fracturas.
DiscusiónLos pacientes que sufren una fractura de pilón tibial presentan pobres puntuaciones en escalas funcionales y de salud general respecto a los controles17,18. En nuestra serie, los resultados funcionales de la articulación de tobillo fueron buenos en la mayoría de los pacientes; la puntuación media AOFAS fue de 85 puntos, similar a otras series de tratamiento con placas modernas5,6. Los pacientes tratados mediante fijación externa presentan más dolor y menos rango de movimiento que los pacientes tratados con reducción abierta y fijación interna18. Las complicaciones son más frecuentes después de las fracturas de tipo C319. Se pudo obtener una reducción anatómica en solo el 78% de las fracturas de tipo C y estos pacientes presentaron un peor resultado clínico. La calidad de la reducción estaba más relacionado con el tipo de fractura que con el abordaje.
Hay dificultades para lograr y mantener una adecuada reducción y la alineación después de fractura de pilón tibial, dependiendo del método de fijación utilizado. Las fracturas tratadas mediante enclavado intramedular tienen problemas de alineación en el 7-35% de los casos15,20, y en las fracturas tratadas mediante fijación externa en el 19-25% de los casos21,22. Las placas de tibia distal permiten una reducción más precisa de las fracturas. Las placas bloqueadas proporcionan una mayor rigidez y carga al fracaso que las placas estándar.23 Sin embargo, hay publicadas altas tasas de consolidaciones viciosas, y una larga curva de aprendizaje cuando se emplean placas percutáneamente4,6,24,25. Las placas modernas proporcionan una buena estabilidad axial, sin embargo Collinge et al. encuentran un desplazamiento secundario en el 7%5.
La seudoartrosis y el retardo de consolidación son una complicación común después de las fracturas de tibia distal tratadas con abordajes tradicionales26. Las técnicas mínimamente invasivas tienen excelentes tasas de consolidación, con disminución de las necesidades de injerto óseo27. Sin embargo, en las fracturas de alta energía tratadas por MIPO, el 35% requiere una segunda cirugía para lograr la consolidadcion5. Nuestra serie, como la mayoría de los estudios, combina fracturas de baja y de alta energía. No se encontró ninguna diferencia en la tasa de consolidación entre placa medial y lateral. Esto apoya que la tasa de consolidación depende más del mecanismo de lesión que del abordaje.
Desde el establecimiento del protocolo de tratamiento en 2 etapas la tasa de complicaciones de tejidos blandos ha disminuido1,28. En nuestro estudio la tasa de problemas de tejidos blandos era de 12,5%, y esto parece estar más relacionado con la lesión en sí que con la técnica. Collinge et al. encuentran complicaciones de tejidos blandos en el 19% de los pacientes con traumatismo de alta energía, a pesar de emplear las técnicas mínimamente invasivas. Se encontró una tasa similar de problemas de la herida con ambos abordajes. Chen et al. informaron de una tasa de complicación de heridas del 8%, utilizando un abordaje medial o lateral29. La edad media de nuestra serie es elevada y, aunque la fijación externa se utilizó ampliamente, la aparición de complicaciones era común. La baja tasa de complicaciones es similar a otras series, y se puede atribuir a la utilización de la fijación externa hasta la recuperación de los tejidos blandos y a la tasa de fracturas de baja energía. Hubo 3 infecciones (7,5%). La aparición de la infección fue similar con ambos métodos y similar a otras series publicadas30.
Las limitaciones de este estudio fueron el número limitado de pacientes y la participación de varios cirujanos diferentes. El tipo de método empleado fue decidido por el cirujano, dependiendo del patrón de fractura y no fue aleatorizado. El estudio incluyó fracturas de baja y alta energía en los grupos de edad. Los puntos fuertes son que es un estudio prospectivo, que ningún paciente se ha perdido durante el seguimiento, y que el seguimiento es superior a 2 años.
En resumen, la reducción abierta y fijación interna de las fracturas de tibia distal proporciona resultados fiables. No se encontró diferencias entre ambos enfoques en cuanto a resultados clínicos o radiológicos. La aparición de complicaciones depende más de la lesión en sí misma que del abordaje utilizado para gestionar estas fracturas.
Nivel de evidenciaNivel de evidencia iv.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.