La planificación preoperatoria constituye una herramienta fundamental en el manejo de fracturas; sin embargo, su aplicación práctica dista de lo deseado, quizá debido a la ausencia de un método básico y sencillo, adaptado a los tiempos actuales. Describimos un método de planificación digital, entre lo tradicional y lo tecnológico, que conserva su esencia educativa, permite comprender la fractura e individualizar la osteosíntesis.
Material y métodosTras el análisis inicial de la fractura y características del paciente, se realizan diferentes mediciones en las imágenes de Rx y TC con un programa de imagen médica digital. Estas imágenes se copian en un programa de presentación (Microsoft® PowerPoint o Keynote ©Apple Inc.), en el que se reproducen con el puntero del ordenador los principales fragmentos y líneas de fractura. A continuación, estos se mueven a una posición reducida y se representan gráficamente los implantes para la fijación interna junto con un guion de la estrategia quirúrgica.
ResultadosMostramos 4 casos de diferentes tipos de fracturas intervenidas mediante reducción y osteosíntesis tras una planificación preoperatoria según el método descrito. Se detallan los puntos básicos para la planificación quirúrgica, logística, táctica y los resultados radiológicos postoperatorios de cada caso.
ConclusionesA pesar del auge de programas informáticos avanzados de planificación, los métodos tradicionales con lápiz y papel siguen siendo fundamentales, más aún para el traumatólogo en formación. El método de planificación digital descrito resulta muy adecuado para este objetivo, al aunar las ventajas de ambos métodos: sencillez, accesibilidad, rapidez, bajo coste, reproducibilidad, carácter formativo y eficacia y por posibilitar la simulación, correcciones y la reutilización de casos.
Preoperative planning constitutes a fundamental tool in the management of fractures; however, its practical application is far from the desired, perhaps due to the absence of a basic and simple method, adapted to the current times. We describe a digital planning method, halfway between the traditional and the technological, which preserves its educational essence, allows the understanding of the fracture and the individualization of the osteosynthesis.
Material and methodsAfter the initial analysis of the fracture and the patient's characteristics, different measurements are made on X-ray and CT images with a digital medical imaging software. These images are then copied into a presentation program (Microsoft® PowerPoint or Keynote ©Apple Inc.), in which the main fragments and fracture lines are traced with the computer pointer. These are subsequently moved into a reduced position and the implants for internal fixation are graphically represented together with a guide of the surgical strategy.
ResultsWe show 4 cases of different types of fractures operated through reduction and osteosynthesis after preoperative planning according to the described method. The basic points for the surgical planning, logistics, tactics and postoperative radiological results of each case are detailed.
ConclusionsDespite rise of advanced planning software, traditional paper and pencil methods are still fundamental, even more so for the trauma surgeon in training. The digital planning method described is very appropriate for this purpose, as it combines the advantages of both methods: simplicity, accessibility, quickness, low-cost, reproducibility, educational character, efficiency and possibility of simulation, corrections and reuse of cases.
La frase la planificación es la clave del éxito ha sido ampliamente repetida a lo largo de la historia con diversos matices o variaciones y puede aplicarse a numerosas situaciones. En Cirugía Ortopédica y Traumatología (COT), se pone énfasis en la planificación mediante el empleo de un proverbio con un trasfondo similar: Fallar en la planificación es planear el fracaso, traducida del inglés Failing to plan is planning to fail, de origen anónimo, siendo un hecho que ningún cirujano entra en quirófano planeando fracasar, sin embargo, sí es frecuente fallar en planificar1. La preparación minuciosa previa a una intervención quirúrgica constituye un acto fundamental que no debe obviarse, en un intento por conseguir los mejores resultados para los pacientes.
La planificación preoperatoria de una fractura proporciona numerosos beneficios para el cirujano y el paciente. Una planificación eficaz reduce los riesgos asociados a una evaluación inadecuada de la fractura al obligar al cirujano a estudiar en detalle sus trazos, identificar detalles anatómicos y técnicos de la intervención, y definir la mejor forma de reducirla y fijarla en función de su patrón fractuario2. Además, mejora la eficiencia quirúrgica y los resultados1, al permitir que la cirugía transcurra con mayor diligencia, se evite una prolongación innecesaria del tiempo quirúrgico y se minimicen las complicaciones.
Para el especialista en formación constituye una herramienta que le ofrece la posibilidad de enfrentarse al manejo de la fractura antes del acto quirúrgico y le concede un tiempo esencial para comprender el patrón de fractura y su complejidad, así como la posibilidad de reflexionar sobre el abordaje, la técnica de reducción y el método de osteosíntesis más adecuados. De esa forma, podrá afrontar la cirugía con mayor confianza, garantías de éxito y menor estrés1. A pesar de su importancia y de ser uno de los temas elementales y en los que más se insiste en los cursos formativos de iniciación a la osteosíntesis, su aplicación práctica en el día a día del tratamiento de fracturas dista de lo deseado3, si bien planificar se encuentra ampliamente extendido en la cirugía ortopédica para corrección de deformidades o en cirugía protésica4.
Tradicionalmente el papel de calco, el papel cebolla o las meras mediciones en las imágenes de radiografía simple (Rx) o tomografía computarizada (TC) se han utilizado para la planificación preoperatoria en el tratamiento de fracturas1,2. Se trata de métodos simples, familiares, de bajo coste, con baja exposición a radiación y de carácter educativo. Con el avance de la medicina digital, los programas de planificación semiautomática y la tecnología de impresión en 3dimensiones (3D) se postulan como herramientas prometedoras para la planificación preoperatoria de fracturas5-11, aunque en la actualidad su uso no está tan extendido como cabría imaginar. Las nuevas tecnologías, a pesar de aportar precisión y simular la reducción de la fractura y la colocación de los implantes de fijación interna, tienen los inconvenientes de ser menos accesibles, de mayor coste, implicar más tiempo y ser más complejas.
El objetivo del presente trabajo es explicar con detalle un método de planificación quirúrgica de fracturas con un enfoque intermedio entre los métodos tradicionales y los tecnológicos, que es sencillo, reproducible, de bajo coste, accesible, relativamente rápido y eficaz. Por todas estas características y por seguir los principios tradicionales de la planificación en fracturas, permite comprender la complejidad de la fractura y diseñar un plan terapéutico individualizado que optimiza los resultados para el paciente. Es, por ello, muy adecuado e instructivo para los especialistas en formación de COT, aunque, sin duda, su uso podría hacerse extensivo a cirujanos con mayor experiencia.
Material y métodosPresentamos un método sencillo de planificación preoperatoria que emplea un programa informático comercial de presentación de uso generalizado y se basa en imágenes de Rx y apoyo de la TC.
Evaluación preoperatoria y estrategia quirúrgicaPara empezar, se analiza la fractura y características del paciente, se anotan detalles logísticos como la disposición en quirófano, el tipo de mesa, la colocación del paciente en la mesa quirúrgica y se decide la estrategia quirúrgica de abordaje, reducción, fijación e implantes (tabla 1).
Evaluación preoperatoria y desarrollo de estrategia quirúrgica
| Edad, sexo y antecedentes del paciente |
| Clasificación de la fractura y estado de partes blandas |
| Disposición en quirófano: fluoroscopio, equipo quirúrgico y mesa de enfermería, tipo de mesa quirúrgica (ortopédica, radiotransparente, de tracción) |
| Colocación del paciente, soportes y almohadillas, manguito de isquemia. |
| Abordaje quirúrgico, indicando sus principales precauciones, uso de técnicas percutáneas o mínimamente invasivas |
| Método de reducción: directa, indirecta o combinada |
| Instrumentos para la reducción: pinzas de reducción, agujas de Kirschner, pin de Schanz, distractores de huesos largos |
| Método de fijación interna: estabilidad absoluta o relativa |
| Implantes: |
| Placa DCP, placa LCP, tornillo interfragmentario y placa de neutralización, placa puente, clavo intramedular, fijador externo, uso de tornillos de Poller |
| Tipo de tornillos para la fijación de los implantes: de compresión o de bloqueo, de cortical o de esponjosa, unicorticales o bicorticales |
| Longitud y grosor de los implantes y longitud, diámetro y número de tornillos en base a las mediciones preoperatorias y los principios teóricos de la osteosíntesis |
| Necesidad de drenaje. Cierre. Método de inmovilización |
DCP: dynamic compression plate; LCP: locking compression plate.
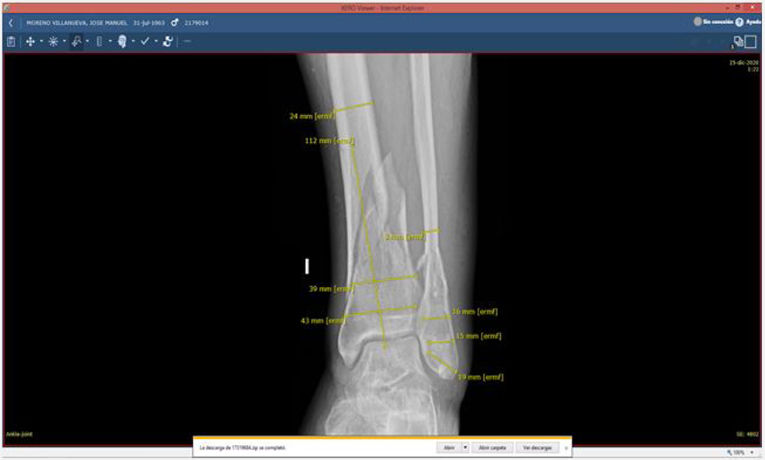
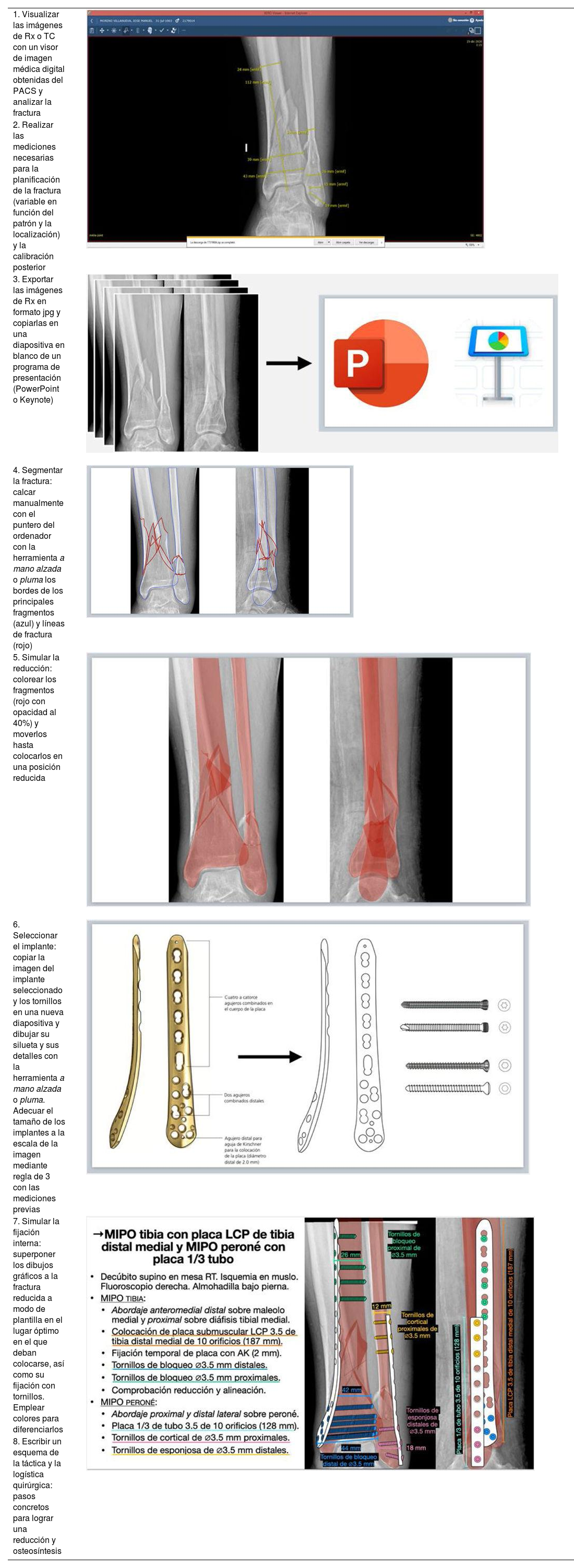
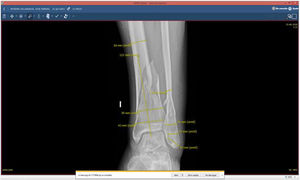
A continuación, a partir de las imágenes de Rx y multiplanares de TC obtenidas del sistema de archivado y transmisión de imágenes Picture Archiving and Communication System (PACS), se realizan diferentes mediciones en 2proyecciones ortogonales con un visor de imagen médica digital (por ejemplo, XERO Universal Viewer, Agfa HealthCare, Agfa-Gevaert Group, Mortsel, Bélgica). Las mediciones sirven de referencia para calibrar las medidas adicionales posteriores y varían en función de la localización, patrón de la fractura y método de síntesis (anchura de meseta o pilón tibial, diámetro anteroposterior del fémur o de la tibia distal, distancia desde la superficie articular a la fractura, anchura del canal medular...). Cuando las mediciones se realizan a partir de imágenes de TC, la precisión de estas medidas es de gran fiabilidad, mientras que, en imágenes de Rx, lo ideal sería emplear un marcador preoperatorio para calibrar la imagen o estimar una magnificación del 15-20%12-14. Las imágenes de Rx se exportan en un archivo de formato jpg/jpeg (Joint Photographic Experts Group) y se copian posteriormente en un programa de presentación, Microsoft® PowerPoint 2020 (versión 16.44-20121301; paquete de Microsoft Office desarrollado por Microsoft Corporation, Redmond, WA, EE. UU.) o Keynote (versión 10.3.5-7029.5.5; paquete de productividad iWork para Mac, ©2003-2020 Apple Inc., Cupertino, CA, EE. UU.).
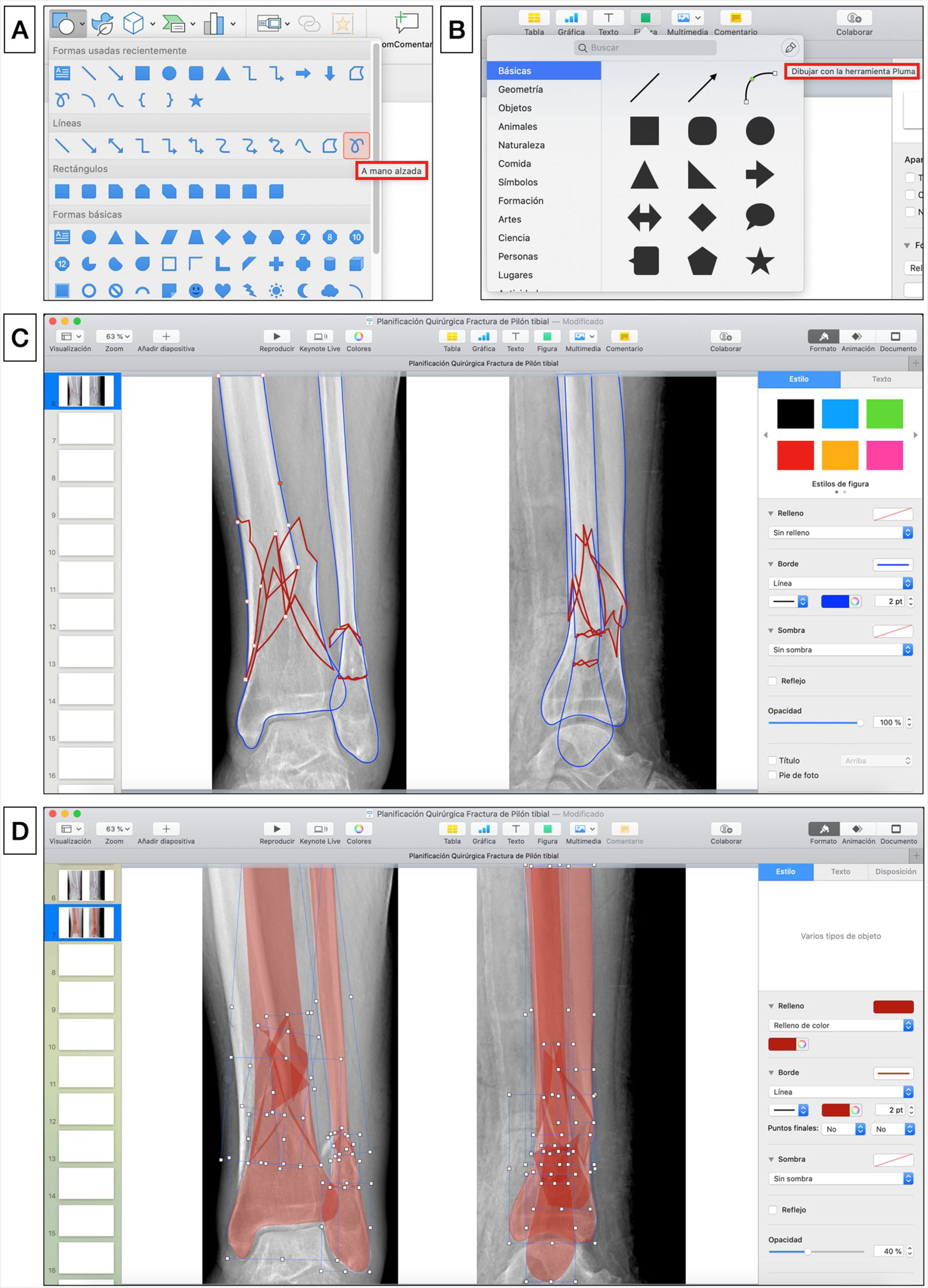
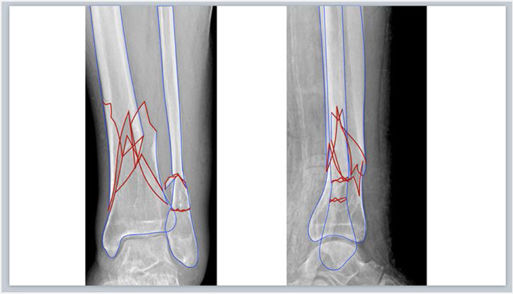
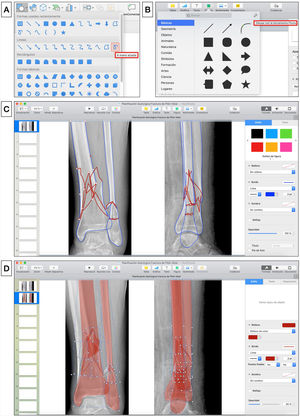
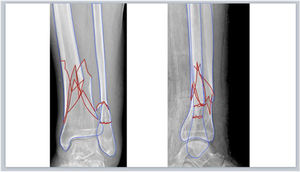
Segmentación de fracturaLas imágenes digitales de Rx se insertan en una nueva diapositiva en blanco de cualquiera de los programas de presentación mencionados y se realiza la segmentación de la fractura de forma manual. Para ello, se selecciona en la barra de herramientas: Insertar > Forma > A mano alzada en PowerPoint o Figura > Dibujar con la herramienta de pluma en Keynote (fig. 1.A-B), y se calcan a mano alzada con el puntero del ordenador los bordes de los principales fragmentos y líneas de fractura. Recomendamos elegir un color de borde para los fragmentos (por ejemplo, azul) y otro (por ejemplo, rojo) para enfatizar las líneas de fractura (fig. 1.C), que permitan distinguirlo del blanco y negro de las imágenes de Rx: Formato de forma > Contorno > Colores en PowerPoint o Formato > Estilo > Borde > Línea > Color en la barra lateral derecha en Keynote. En fracturas complejas, las imágenes multiplanares de TC con reconstrucciones tridimensionales proporcionan más información preoperatoria y una mejor caracterización de las fracturas.
A) Herramienta para dibujar formas «a mano alzada» en Microsoft PowerPoint. B) Herramienta para dibujar con la herramienta pluma en Keynote de Apple. C) Trazado de los bordes de los principales fragmentos (azul) y líneas (rojo) de fractura. D) Simulación de reducción de los fragmentos de la fractura que se rellenan de color rojo estableciendo una opacidad del 40%.
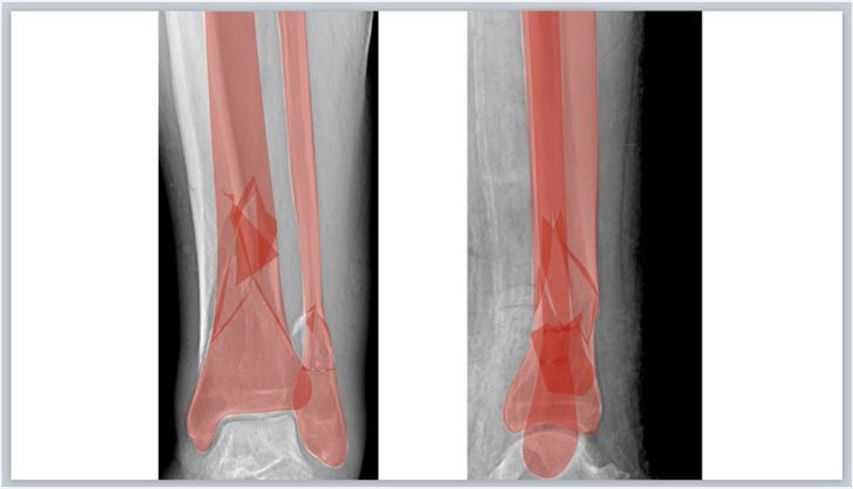
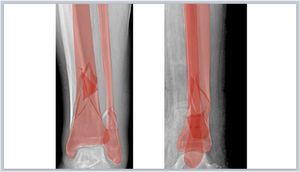
Seguidamente se rellenan los fragmentos de color (por ejemplo, rojo) y se establece una opacidad del 40% que permita visualizar por transparencia el hueso de la Rx con las opciones de: Formato de forma > Relleno de forma > Más colores de relleno > Opacidad en PowerPoint o Formato > Estilo > Relleno/Opacidad en la barra lateral derecha en Keynote (fig. 1.D). Los fragmentos de la fractura se mueven haciendo clic con el botón izquierdo del ratón sobre ellos y arrastrándolos o girándolos hasta colocarlos en una posición anatómica reducida. Para ello, se deben aplicar los principios de reducción en función del tipo de fractura. Así, en las fracturas articulares evitaremos escalones en la superficie articular y en las fracturas diafisarias se buscará restaurar la longitud adecuada y un buen eje de alineación coronal y sagital. En fracturas muy conminutas en las que la anatomía se encuentra desestructurada por completo o en fracturas diafisarias puede ser útil emplear el miembro contralateral intacto para trazar sus contornos y orientar la reducción.
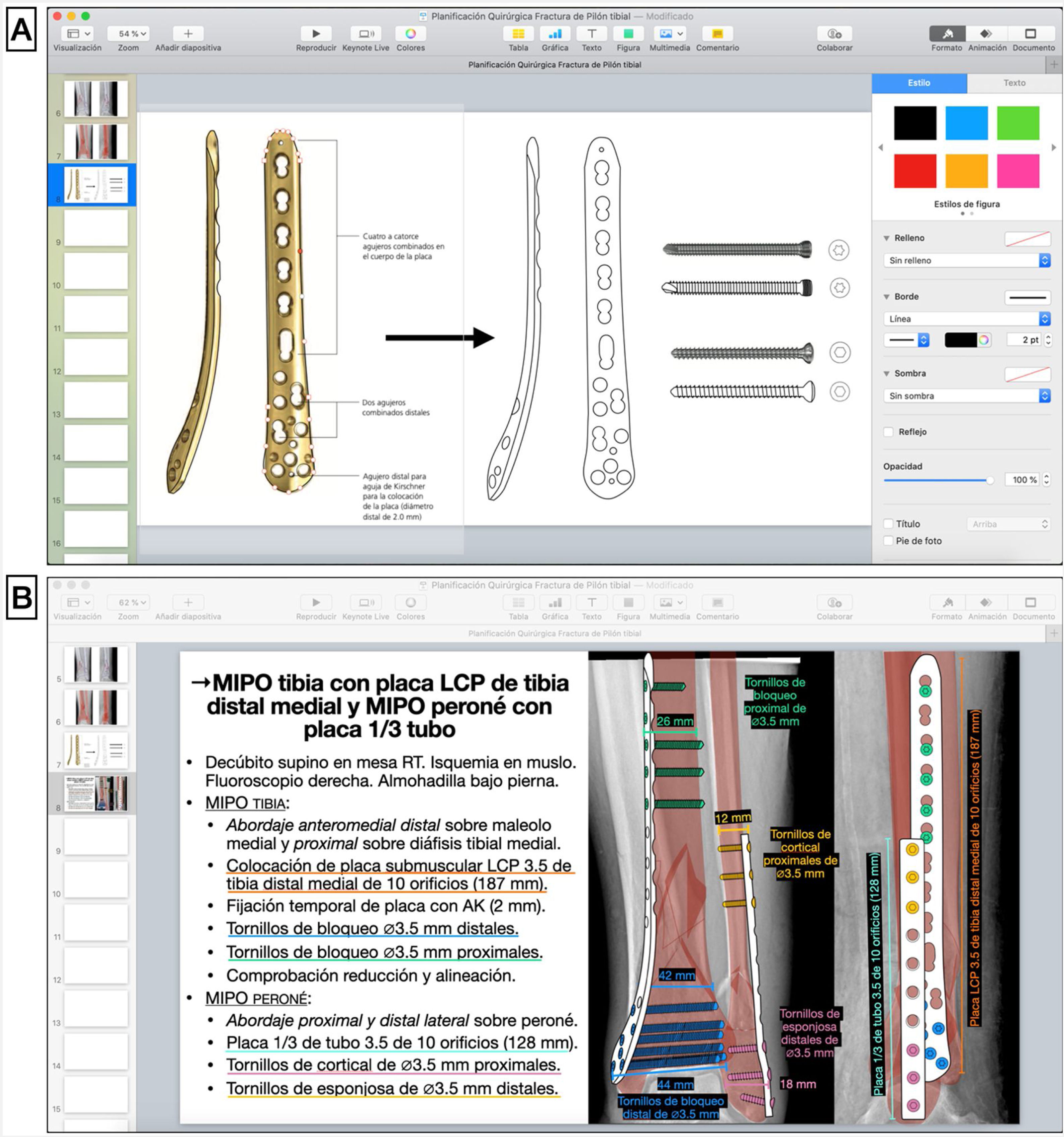
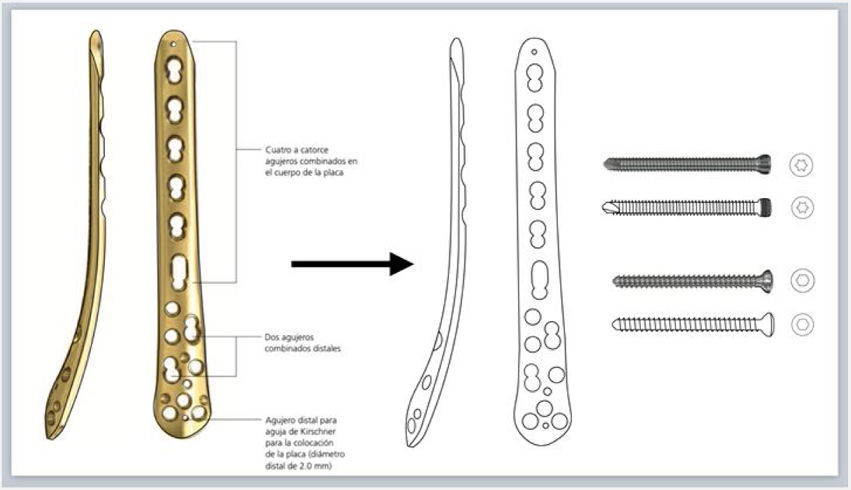
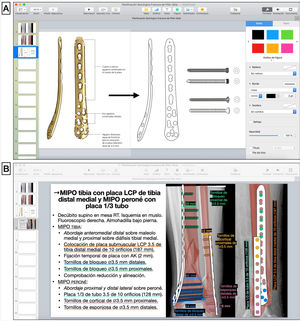
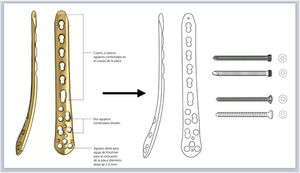
Selección de implanteCon base en el análisis inicial de la fractura, los principios de osteosíntesis y la experiencia propia de cada cirujano, se seleccionan el abordaje, el método de reducción y de fijación interna y los implantes adecuados. Una vez seleccionado el implante, usando el manual de la técnica quirúrgica proporcionado por la casa comercial, se copia la imagen del implante en otra diapositiva en blanco, para dibujar su silueta y sus detalles con las herramientas de dibujo a mano alzada o pluma ya explicadas (fig. 2.A). Asimismo, se dibujan siguiendo esta técnica los tornillos que se emplearán para la fijación del implante al hueso. Con las mediciones preoperatorias, se calculan la longitud del implante, el número de tornillos necesario y su tamaño.
A) Dibujo de silueta de implante sobre imagen obtenida de técnica quirúrgica (placa LCP de tibia distal medial, DePuy Synthes®, Johnson & Johnson) y tornillos de cortical y de bloqueo con la herramienta pluma en Keynote de Apple. B) Esquema de pasos quirúrgicos y representación gráfica de la fractura reducida y superposición de los implantes fijados con tornillos, anotando los tipos, tamaños y longitudes según las medidas preoperatorias.
AK: agujas de Kirschner; LCP: locking compression plate o placa de compresión bloqueada; MIPO: minimal invasive plate osteosynthesis.
Dado que la hoja de planificación en el programa de presentación no es a tamaño real, para adecuar el tamaño de los implantes dibujados a la escala de la imagen se hace una regla de 3con las mediciones previas y se anotan en el dibujo y esquema de la planificación las medidas reales de los implantes. Por ejemplo, en el caso 1, la distancia de la superficie articular al final de la fractura es de 98mm en el corte sagital del TC, y para la síntesis se elige una placa de 133mm (para poder colocar 3 tornillos de bloqueo distales al trazo de fractura), por lo que para calcular la longitud de la placa dibujada se vuelve a medir la misma distancia en la hoja de planificación (de la superficie articular al final de la fractura), que da un valor de 18,3cm y se calcula el tamaño de la placa en la planificación: si 98mm reales son 18,3cm en el dibujo; 133mm de la placa real son 24,8cm en la placa dibujada.
Simulación de fijación internaTras ello, en las Rx con la representación de la fractura reducida se superponen a modo de plantilla los dibujos gráficos de los implantes seleccionados simulando el lugar óptimo en el que deban colocarse, y se posicionan los tornillos con los que se fijarán. Es de utilidad emplear colores para diferenciar cada implante y conocer el orden de colocación de cada uno de ellos para una osteosíntesis óptima, junto con un esquema escrito ordenado de la táctica y la logística de la intervención (tabla 2). Asimismo, es de ayuda incluir cuadros de texto en el dibujo para especificar las características y tamaño de cada implante.
Ejemplo del guion escrito de la táctica y la logística quirúrgica
| Identificación del paciente | A.J.P 876452 |
| Sexo y edad | Varón 57 años |
| Antecedentes | Obesidad, tabaquismo, diabetes mellitus de tipo II |
| Mecanismo de lesión | Caída desde su altura |
| Tipo de fractura | Fractura de tibia distal extraarticular multifragmentaria y fractura suprasindesmal de peroné conminuta (AO 43A3.3) |
| Lado | Izquierdo |
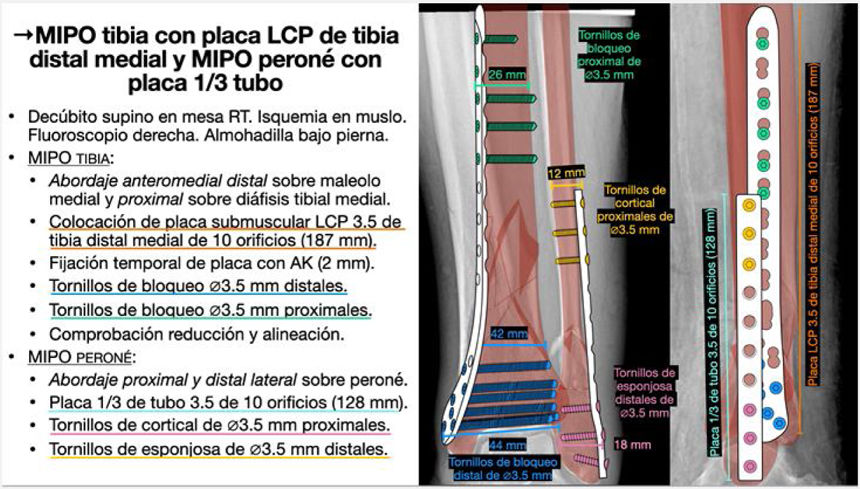
| Procedimiento | MIPO tibia y MIPO peroné |
| Posición | Decúbito supino en mesa radiotransparente, fluoroscopio a la derecha, manguito de isquemia en muslo, almohadilla bajo pierna izquierda |
| Abordaje | Abordaje mínimamente invasivo de tibia distal medial sobre maléolo y proximal percutáneo sobre diáfisis tibial medial |
| Abordaje mínimamente invasivo de peroné distal y proximal | |
| Reducción | Indirecta mediante tracción/angulación, con instrumentos de reducción, sobre placa… |
| Implantes | Placa LCP 3,5mm de tibia distal medial de 10 orificios (187 mm) |
| Placa de tercio de tubo 3,5 de peroné de 10 orificios (128 mm) | |
| Tornillos | Tornillos de bloqueo de 3,5mm distales y proximales para tibia |
| Tornillos de cortical y de esponjosa de 3,5mm para peroné | |
| Cierre e inmovilización | No drenaje. Sutura reabsorbible y grapas. Vendaje compresivo |
LCP: locking compression plate; MIPO: minimal invasive plate osteosynthesis.
La planificación preoperatoria con el guion escrito y el dibujo técnico se imprime y coloca en un lugar visible en el quirófano para que sea usada como guía y consultada por cualquier miembro del equipo. También puede convertirse en un formato de documento portátil (pdf) para compartirlo con el resto del equipo quirúrgico antes de la intervención: Archivo > Guardar como > PDF en PowerPoint o Archivo > Exportar a > PDF en Keynote. Siguiendo la planificación, se realizan el abordaje y la reducción y fijación interna de la fractura, verificando intraoperatoriamente mediante visión directa, medidor quirúrgico manual y control fluoroscópico las medidas de los implantes y tornillos seleccionados. Es importante tener en cuenta que la planificación debe servir de guía, pero puede diferir en algún aspecto de la ejecución final por los hallazgos intraoperatorios.
En la tabla 3 se muestra un resumen de los pasos detallados para la planificación digital siguiendo el método descrito.
Resumen de pasos para la planificación digital siguiendo el método descrito
| 1. Visualizar las imágenes de Rx o TC con un visor de imagen médica digital obtenidas del PACS y analizar la fractura | |
| 2. Realizar las mediciones necesarias para la planificación de la fractura (variable en función del patrón y la localización) y la calibración posterior | |
| 3. Exportar las imágenes de Rx en formato jpg y copiarlas en una diapositiva en blanco de un programa de presentación (PowerPoint o Keynote) | |
| 4. Segmentar la fractura: calcar manualmente con el puntero del ordenador con la herramienta a mano alzada o pluma los bordes de los principales fragmentos (azul) y líneas de fractura (rojo) | |
| 5. Simular la reducción: colorear los fragmentos (rojo con opacidad al 40%) y moverlos hasta colocarlos en una posición reducida | |
| 6. Seleccionar el implante: copiar la imagen del implante seleccionado y los tornillos en una nueva diapositiva y dibujar su silueta y sus detalles con la herramienta a mano alzada o pluma. Adecuar el tamaño de los implantes a la escala de la imagen mediante regla de 3 con las mediciones previas | |
| 7. Simular la fijación interna: superponer los dibujos gráficos a la fractura reducida a modo de plantilla en el lugar óptimo en el que deban colocarse, así como su fijación con tornillos. Emplear colores para diferenciarlos | |
| 8. Escribir un esquema de la táctica y la logística quirúrgica: pasos concretos para lograr una reducción y osteosíntesis |
PACS: Picture Archiving and Communication System; Rx: radiografía simple; TC: tomografía computarizada.
Mostramos 4 casos a modo de ejemplo de diferentes tipos de fracturas intervenidas mediante reducción y osteosíntesis tras una planificación preoperatoria según el método descrito. Los tamaños y longitudes de los implantes y tornillos se han determinado con base en las mediciones en la imágenes de Rx o TC y los principios de osteosíntesis.
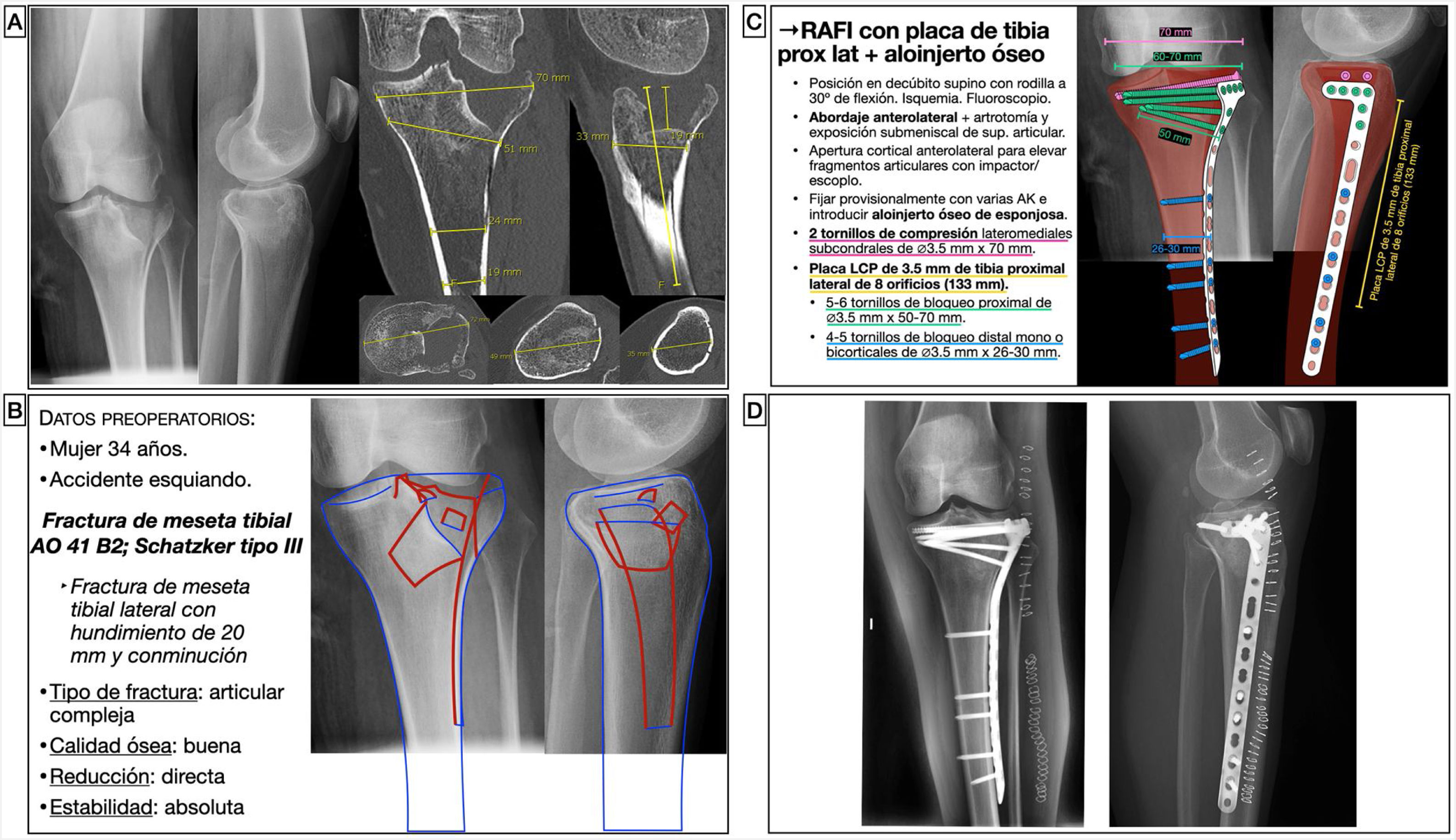
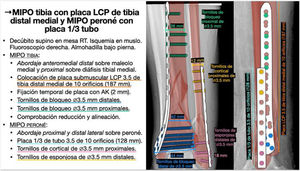
Caso 1. Caso representativo de planificación en fractura de meseta tibialMujer de 34 años que presentaba una fractura de meseta tibial lateral con hundimiento y conminución tras accidente de esquí. Dicha fractura se clasificó como una 41B2 de la clasificación AO15 y tipo III de Schatzker16, y se planificó para una reducción abierta con levantamiento de la superficie articular, relleno con aloinjerto óseo de esponjosa y fijación interna con tornillos canulados de compresión a nivel subcondral y placa de compresión de bloqueo de tibia proximal lateral para restaurar la superficie articular y obtener una estabilidad absoluta (fig. 3). Para la selección del tamaño de los tornillos se midió el diámetro lateromedial de la meseta tibial y la diáfisis. Además, se calculó la longitud de la placa, de forma que pudieran colocarse 3 tornillos de bloqueo distales al trazo de fractura. Al tener la fractura un trazo que se extendía hacia distal, se eligió una placa larga y, debido a que la carga de trabajo de dicha placa es mayor, se planificó la colocación de más cantidad de tornillos distales para una mayor estabilidad.
Planificación preoperatoria de fractura de meseta tibial lateral. A) Imágenes de Rx y TC con mediciones. B) Características del paciente, análisis y segmentación de la fractura y estrategia quirúrgica. C) Listado de táctica quirúrgica y representación gráfica de la planificación de reducción abierta, aporte de injerto óseo y fijación interna con tornillos de compresión y placa LCP de tibia proximal lateral. D) Resultado radiológico postoperatorio.
AK: agujas de Kirschner; LCP: locking compression plate o placa de compresión bloqueada; RAFI: reducción abierta y fijación interna.
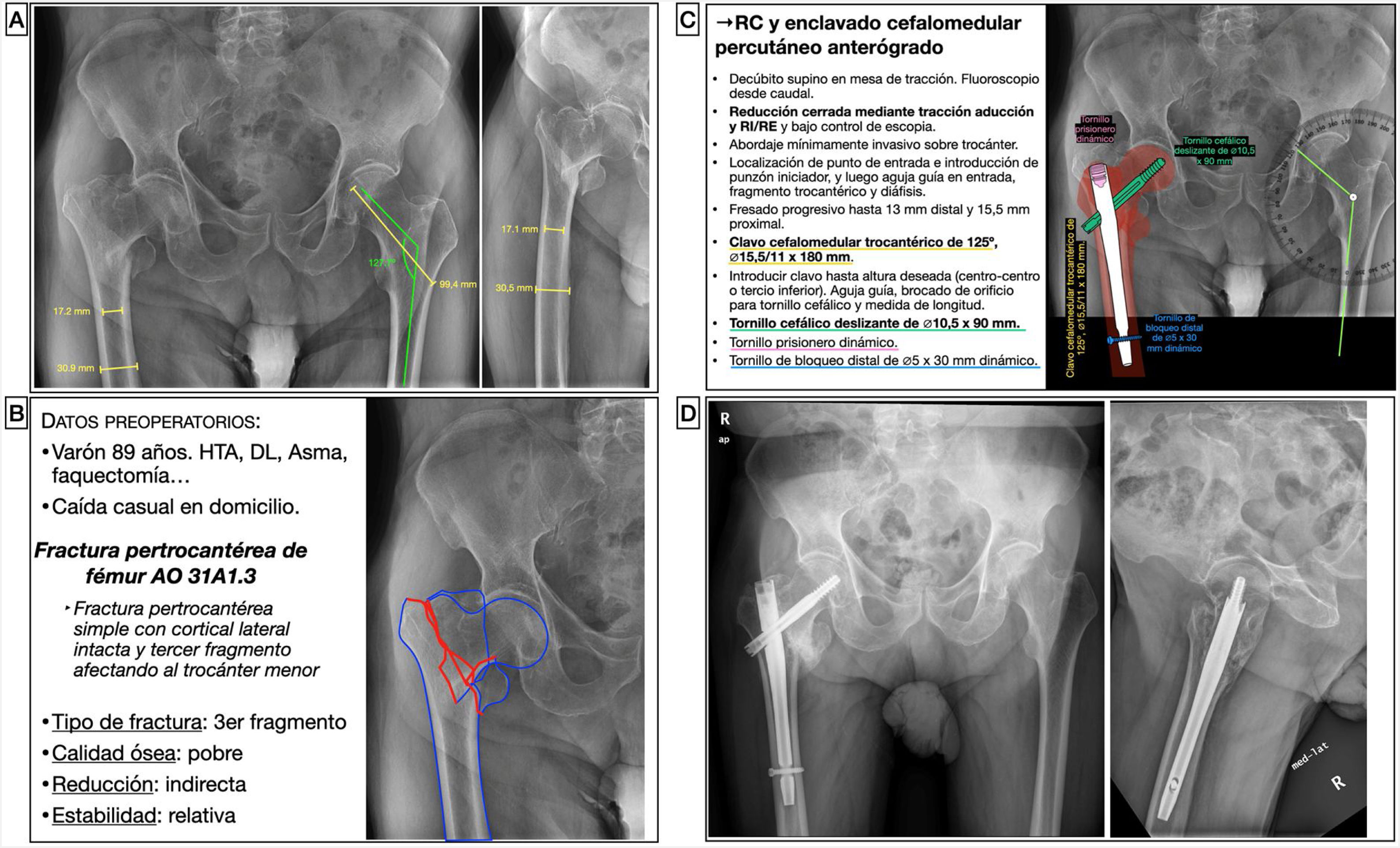
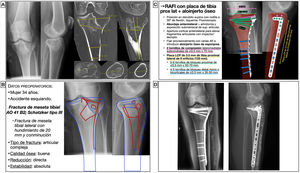
Varón de 87 años, independiente para las actividades básicas de la vida diaria y activo, que presentaba una fractura pertrocantérea AO 31A1.315. Se trataba de una fractura con un trazo pertrocantéreo simple, con la cortical lateral intacta y un tercer fragmento que afectaba al trocánter menor en la que se planteó una reducción indirecta en mesa de tracción y enclavado cefalomedular percutáneo fresado como método de estabilización relativa y fijado con un tornillo de bloqueo distal en posición dinámica (fig. 4). Tanto para elegir el ángulo cervicodiafisario del clavo como la longitud del tornillo cefálico, se puede emplear el valor de la cadera sana medido previamente en el visor de imagen médica digital en la radiografía anteroposterior de pelvis. Otra alternativa es crear una plantilla de un transportador de ángulos siguiendo la misma técnica descrita. Asimismo, se medirá el diámetro del canal medular en la zona más estrecha para calcular el diámetro del clavo y la anchura del fémur para calcular la longitud del tornillo de bloqueo. Dado que se trataba de una fractura sin criterios mecánicos de inestabilidad, se puede optar por un clavo corto.
Planificación preoperatoria de una fractura pertrocantérea de fémur. A) Imágenes de Rx con las mediciones. B) Características del paciente, análisis y segmentación de la fractura y estrategia quirúrgica. C) Listado de pasos quirúrgicos y representación gráfica de planificación de reducción cerrada y enclavado cefalomedular percutáneo anterógrado con tornillo de bloqueo distal dinámico. Alternativa para la medición del ángulo cervicodiafisario izquierdo usando una plantilla de transportador de ángulos. D) Resultado radiológico postoperatorio.
DL: dislipidemia; HTA: hipertensión arterial; RC: reducción cerrada; RE: rotación externa; RI: rotación interna.
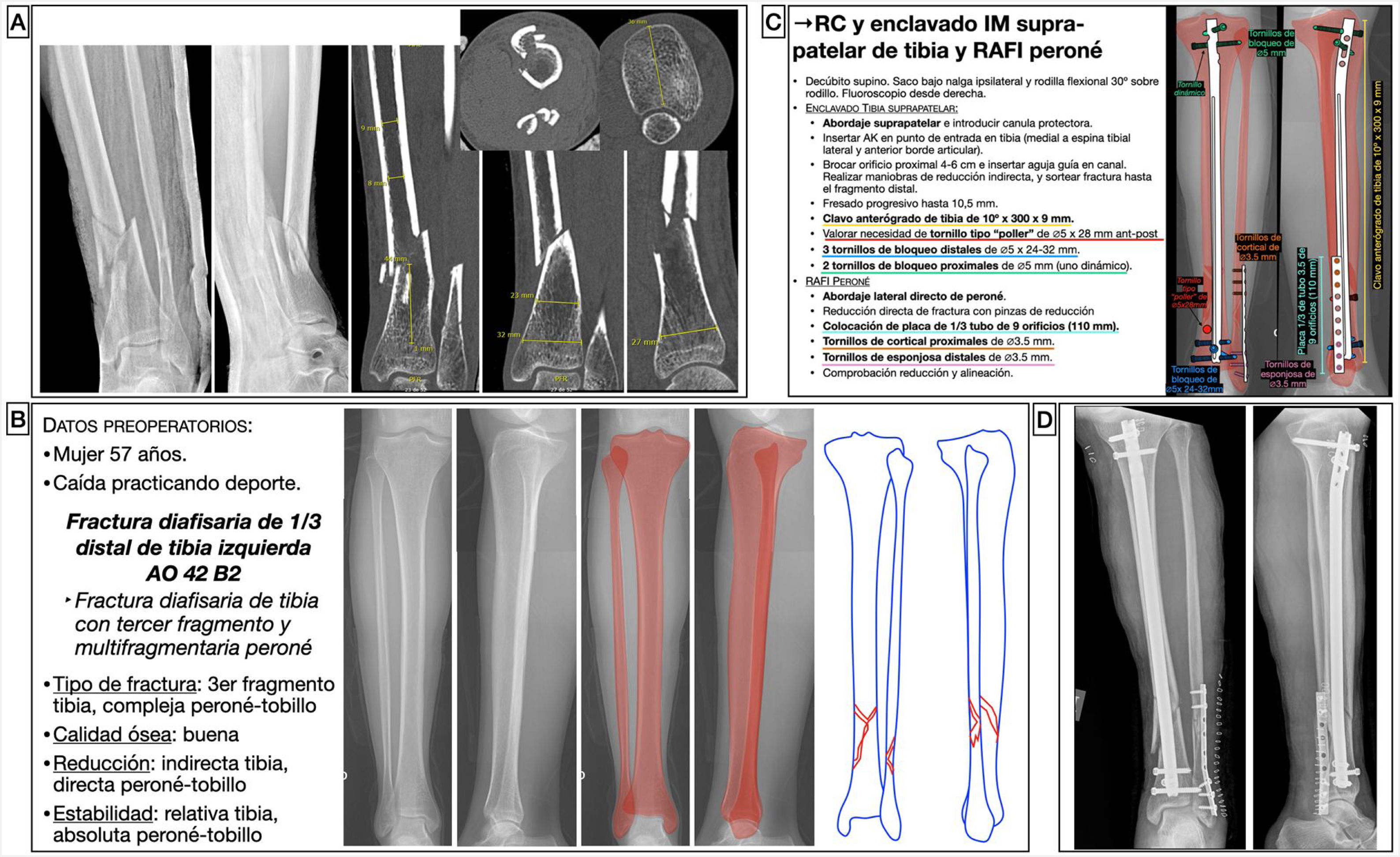
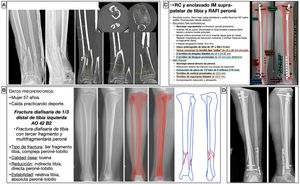
Mujer de 57 años, que tras caída haciendo deporte tuvo una fractura diafisaria de tercio distal de tibia izquierda AO 42B2c15, con una fractura suprasindesmal multifragmentaria de peroné. La estrategia de tratamiento fue hacer una reducción indirecta de la tibia y una fijación interna mediante un clavo endomedular anterógrado suprapatelar (opcional) de tibia, fresado y bloqueado con 3tornillos distales para conseguir mayor estabilidad por ser la fractura muy distal, y 2 tornillos proximales, uno de ellos en posición dinámica para permitir la dinamización durante el seguimiento si acontecían problemas de consolidación. En estos casos, para estimar la longitud y diámetro adecuados del clavo, es útil emplear una radiografía del miembro contralateral, en el que se medirá la longitud del hueso y el diámetro del canal medular en su zona más estrecha. Asimismo, se calcula el diámetro anteroposterior y mediolateral a nivel distal y a nivel proximal en las diferentes direcciones que permita el clavo para calcular las longitudes de los tornillos.
Al analizar la fractura, pudimos observar como, al ser muy distal y ocurrir en la zona de transición metafisodiafisaria, existía la posibilidad de que el fragmento distal se desvíase en varo durante el enclavado, por lo que pudimos anticiparnos y planificar el lugar donde colocar un tornillo tipo «poller» que, en este caso, fue en la zona metafisaria distal medial. Dado que la fractura del peroné afectaba a los 7cm distales y que era conminuta, tras restaurar la longitud y alineación de la tibia se planeó una reducción abierta y fijación interna del peroné con una placa de neutralización de tercio de tubo para conseguir una estabilidad absoluta, al afectar a la articulación del tobillo (fig. 5), si bien la fijación del peroné con placa en este tipo de fracturas es controvertida. En este caso específico, a pesar de que en la planificación se planteó una técnica de estabilidad absoluta, intraoperatoriamente la fractura era muy conminuta, por lo que se optó por una fijación con placa a modo de puente, pasando a estabilidad relativa. A pesar de que el enclavado de una fractura parece un procedimiento técnico sencillo, la técnica quirúrgica comprende muchas etapas, por lo que la planificación no debe pasar por alto ninguna de ellas a fin de que sea un procedimiento fácil de efectuar.
Planificación preoperatoria de fractura de diafisaria de tercio distal de tibial. A) Imágenes de Rx y TC con mediciones. B) Características del paciente y fractura, empleo de miembro contralateral a modo de plantilla para calcular la longitud y diámetro del implante y estrategia quirúrgica. C) Listado de táctica quirúrgica y representación gráfica de la planificación de reducción cerrada y enclavado endomedular de tibia suprapatelar (opcional) y reducción abierta y fijación interna con placa de neutralización de tercio de tubo y tornillos de peroné (controvertido). D) Resultado radiológico postoperatorio, en el que se observa como la fijación del peroné difiere de la planificación al haberse empleado una placa a modo de puente que aporta estabilidad relativa.
AK: agujas de Kirschner; IM: intramedular; RAFI: reducción abierta y fijación interna; RC: reducción cerrada.
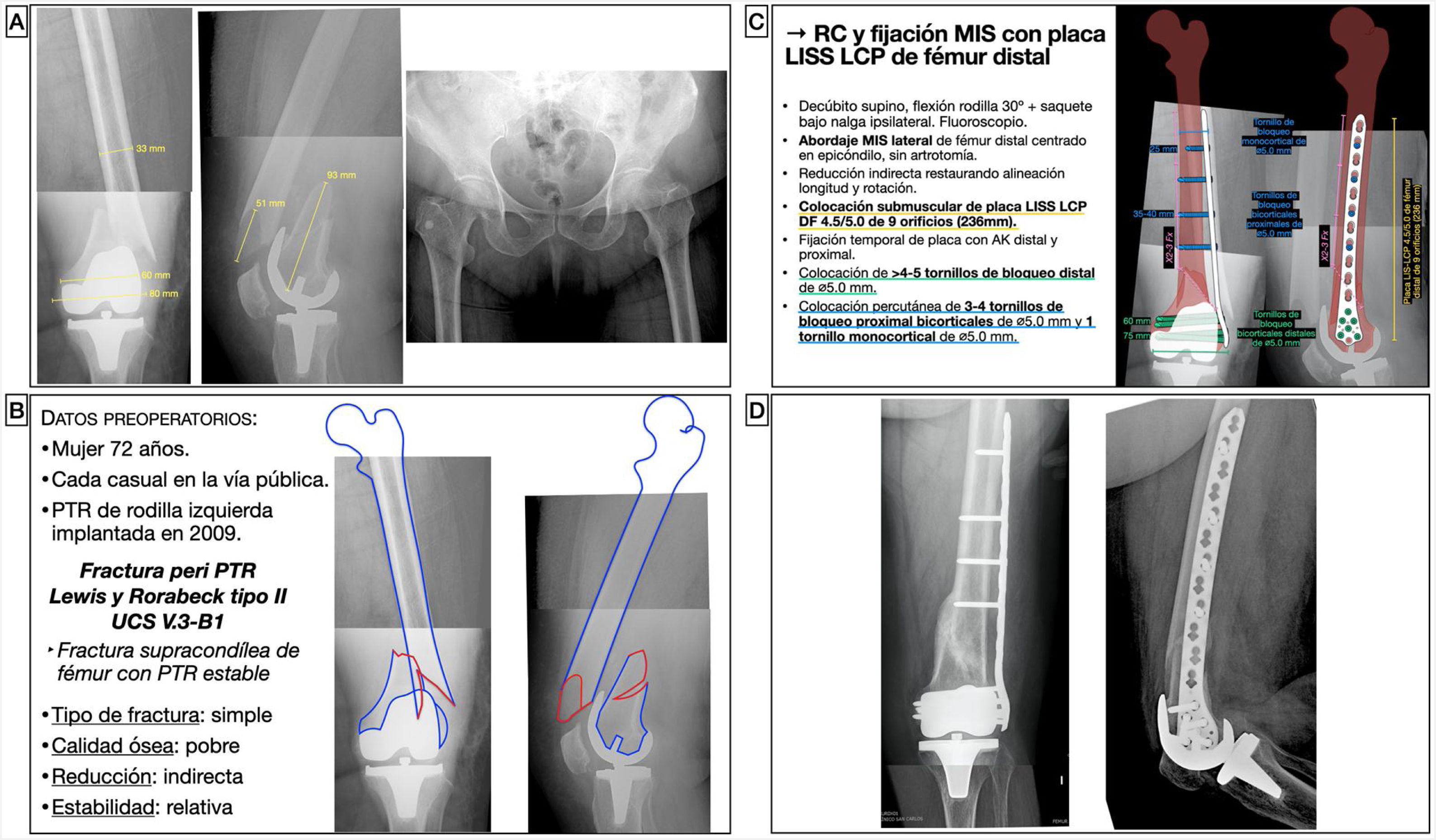
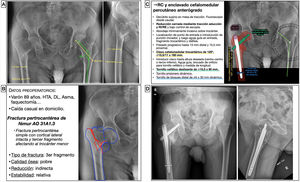
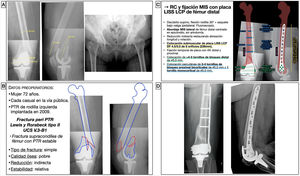
Mujer de 72 años tuvo una caída casual en la vía pública, con fractura de fémur distal periprotésica alrededor de una prótesis total de rodilla implantada hacía 11 años. Se trataba de una fractura supracondílea de fémur en la que el componente femoral de la prótesis era estable, y se clasificó como un tipo II de Lewis y Rorabeck17 y V.3-B1 de la clasificación Unified Classification System (UCS)18. Al tratarse de una fractura simple y diafisaria, se planteó una reducción indirecta con un sistema de estabilización relativa, como es una placa puente de compresión con tornillos de bloqueo (fig. 6). Así, se pretendía restaurar la longitud, eje y rotación del miembro, sin requerir una reducción anatómica perfecta. La placa actuaría a modo de fijador interno sin contactar íntimamente con el hueso, lo que permite preservar también la circulación perióstica. Los sistemas poco invasivos permiten introducir la placa y tornillos mediante abordajes mínimamente invasivos y colocar tornillos de forma percutánea. Se calculó el tamaño de placa desde el epicóndilo femoral lateral y hacia proximal hasta una distancia que sobrepasase la fractura 2-3 veces su longitud. En caso de existencia de implantes intramedulares o vástagos de prótesis de cadera, la longitud debe planificarse con el objetivo de conseguir un solapamiento u overlapping mínimo de 30mm, para ferulizar todo el hueso y disminuir la zona de estrés mecánico interimplante. El tamaño de los tornillos se calculó midiendo el diámetro lateromedial del fémur a nivel distal y diafisario.
Planificación preoperatoria de fractura femoral alrededor de una PTR. A) Imágenes de Rx con mediciones. B) Características del paciente, análisis y segmentación de la fractura y estrategia quirúrgica. C) Listado de pasos quirúrgicos y representación gráfica de la planificación de reducción indirecta y fijación interna con placa LISS-LCP de fémur distal y tornillos de bloqueo percutáneos. D) Resultado radiológico postoperatorio tras reducción y fijación con placa condilar de compresión de ángulo variable y tornillos de bloqueo.
AK: agujas de Kirschner; DF: distal femur o fémur distal; LCP: locking compression plate o placa de compresión bloqueada; LISS: less invasive stabilization system o sistema de estabilización poco invasivo; MIS: minimal invasive surgery o cirugía mínimamente invasiva; PTR: prótesis total de rodilla; RC: reducción cerrada.
Los casos aquí descritos representan un número limitado de ejemplos; sin embargo, este método de planificación puede ser aplicado a casi cualquier tipo de fractura y en casi cualquier localización, siempre que contemos con las pruebas de imagen adecuadas para su caracterización y calibrado. Tal es así que en nuestro centro hemos aplicado este método de planificación digital a fracturas de húmero proximal, diafisario y distal, antebrazo, muñeca, pelvis, acetábulo, fémur proximal, diafisario y distal, tibia proximal, diafisaria y distal, tobillo y calcáneo, tanto en fracturas primarias como en periprotésicas y periimplante, y en patrones de fracturas simples, así como en complejas.
DiscusiónExisten muchas referencias en la bibliografía científica sobre la importancia de una buena planificación preoperatoria en el tratamiento quirúrgico de fracturas y sus beneficios han sido ampliamente demostrados. Los métodos de planificación preoperatoria hoy en día son numerosos, muy variados y están en continuo desarrollo. A pesar de ello, los textos y publicaciones científicas que explican en detalle, paso a paso, el proceso de planificación para que sea aplicado en casos prácticos del día a día son casi inexistentes.
Con el avance de los conocimientos en osteosíntesis, transmitidos durante décadas en multitud de cursos de formación, e incluso en libros como Principios básicos en el tratamiento de fracturas2, la planificación preoperatoria se ha puesto en valor como una herramienta fundamental en el manejo de fracturas. Estas fuentes constituyen uno de los recursos más importantes para el aprendizaje sobre la planificación básica en fracturas siguiendo el método tradicional, que implica dibujar en papel calco o cebolla los fragmentos de la fractura a partir de las imágenes de Rx y luego encajarlos como un puzle para simular su reducción. Sobre esta, se superponen transparencias de los implantes a modo de plantillas, que se calcan sobre el dibujo de la fractura. Dicho método ha sido aplicado por otros autores, que han enfatizado sus beneficios, al ayudar en la comunicación entre el equipo quirúrgico, concretar los roles de cada miembro, posibilitar la preparación del instrumental necesario, reducir la dosis de fluoroscopia intraoperatoria y evitar retrasos innecesarios, imprevistos y confusiones durante la intervención1. Asimismo, mejora los resultados técnicos al posibilitar la aplicación más precisa de los conocimientos teóricos sobre el tipo de implante adecuado, el lugar óptimo de colocación y el método de fijación, entre otros19. La comparativa del resultado postoperatorio con la planificación preoperatoria lleva a la reflexión y mejora del proceso de planificación futura20.
Los métodos de planificación que emplean una tecnología más sofisticada son los que han experimentado un mayor desarrollo en los últimos años. Se han descrito métodos de planificación quirúrgica asistida por ordenador para la reproducción virtual de fracturas y simulación de su reducción y fijación5,8,10 y métodos que emplean la tecnología de la impresión en 3D, con la que se convierte una imagen en 3D generada por ordenador en un modelo físico6,9 que ayuda en la planificación preoperatoria y permite modelar los implantes y adaptarlos a la morfología ósea individual. En general, se trata de métodos con un gran potencial, pero que en la actualidad son técnicamente complejos, menos reproducibles, con una curva de aprendizaje larga, que requieren mucho tiempo, son costosos y de difícil acceso, lo que hace que su uso no esté tan extendido por el momento21. Asimismo, los beneficios clínicos11,22,23 y el coste efectividad de estos sistemas avanzados de planificación24 no han sido demostrados por completo.
Con los avances tecnológicos se va perdiendo, en gran medida, el proceso manual y atento de trazar los fragmentos óseos y líneas de fractura, así como la simulación manual de la reducción y fijación con implantes20. Hasta la fecha no conocemos ningún trabajo que emplee los programas comerciales de presentación de uso sencillo y generalizado para facilitar la planificación digital siguiendo el método tradicional como el que nosotros proponemos y llevamos empleando con éxito en los últimos años. El método alternativo de planificación que describimos tiene más similitudes con el propuesto por Jamali et al.25, así como por Kim et al.26, para la corrección de deformidades y no para el manejo de fracturas, que emplean un programa de edición de fotografías e imágenes, el Adobe® Photoshop® (Systems Inc, San Jose, CA, EE. UU.). Sin embargo, requiere conocimientos informáticos de dicho programa, a diferencia del uso de los programas de presentación descritos, que son ampliamente utilizados en nuestra sociedad para la comunicación de ideas o proyectos en diversos contextos, desde el ámbito educativo como el colegio o la universidad, el entorno científico, hasta el sector de los negocios y servicios.
Una de las grandes ventajas de la planificación digital que describimos frente a las técnicas convencionales es su mayor rapidez, la posibilidad de realizar modificaciones y corregir errores sin tener que reiniciar el proceso, pero también la posibilidad de guardar y reutilizar las planificaciones y crear bibliotecas de implantes para futuros casos. Frente a las técnicas de planificación que emplean una tecnología más avanzada, las ventajas del método descrito son su sencillez, bajo coste, mínima curva de aprendizaje, accesibilidad y reproducibilidad. El trazado de la anatomía y la fractura favorecen la capacidad visoespacial y de reconocimiento, así como las habilidades motoras en el desempeño quirúrgico20. Además, dibujar los implantes lleva al cirujano a familiarizarse con ellos y conocer con precisión las longitudes y diseño de cada placa o clavo específico, y a conocer el inventario de implantes disponibles en su centro y la necesidad de solicitar implantes o tamaños determinados. Otro punto fuerte de este método de planificación es que preserva el carácter instructivo de los métodos tradicionales: en el ámbito docente es una herramienta sencilla e indispensable para el profesional en formación. En este sentido, ayuda al cirujano a preparar minuciosamente los casos, insta a la búsqueda de las soluciones más adecuadas, facilita el ensayo mental del plan quirúrgico, permite el aprendizaje sólido y duradero de la técnica quirúrgica, obliga al especialista en formación a tomar decisiones, estimula las discusiones educativas entre residentes y especialistas con mayor experiencia y hace que el enfoque quirúrgico sea más consistente. Por ello, abogamos por la planificación digital siguiendo el método descrito incluso en las fracturas a priori más sencillas y en las que pueden intervenir los especialistas en formación, dado que la introducción temprana en la práctica de la planificación con casos sencillos mejorará su habilidad a la hora de enfrentarse al caso real y su experiencia al planificar fracturas más complejas.
Las limitaciones de esta técnica de planificación son las derivadas de la calidad de las imágenes diagnósticas y de la precisión de las mediciones realizadas en el visor de imagen médica digital a partir de las Rx o TC. Por tanto, recomendamos la verificación intraoperatoria de los tamaños y longitudes de los implantes, que son decisivos para asegurar el tamaño correcto. A pesar de ello, la desviación importante respecto a la planificación preoperatoria sirve de alerta de un posible error quirúrgico14. Otra limitación evidente es el uso de las 2dimensiones, al tratarse de un método básico, a diferencia de los métodos avanzados, que emplean las 3dimensiones y se ajustan más a la anatomía real. A pesar de las limitaciones, demostramos como con programas comerciales de presentación disponibles universalmente se puede llevar a cabo una planificación preoperatoria de forma fácil y eficaz para procedimientos en COT y con un gran valor educativo.
ConclusionesEl método básico de planificación digital preoperatoria de fracturas descrito emplea un visor de imagen médica digital para las mediciones de las imágenes de Rx y TC y los programas de presentación de uso habitual y ampliamente disponibles para la reproducción de los fragmentos y líneas de fractura, así como la simulación de la reducción y la representación gráfica de los implantes. Este método combina las ventajas de la técnica tradicional con lápiz y papel, al ser sencillo, reproducible, de bajo coste, accesible y relativamente rápido y eficaz, y las de los métodos avanzados, al simular la reducción y fijación con implantes, corregir errores sin tener que reiniciar el proceso y guardar y reutilizar las planificaciones para futuros casos. Además, al implicar el análisis detallado de la fractura y basarse en los principios básicos de osteosíntesis, tiene gran interés desde el punto de vista educativo y es una herramienta muy adecuada para especialistas en formación en COT.
Por todo ello, animamos a los traumatólogos en formación a emplear este método de planificación preoperatoria en las fracturas a las que se enfrenten en su día a día para adquirir mayor experiencia en su manejo y optimizar sus resultados.
Nivel de evidenciaNivel de evidencia V.
FinanciaciónNinguno de los autores ha recibido pagos ni otros beneficios de ninguna entidad comercial relacionada con el tema de este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses que sean relevantes para el contenido de este artículo.