Evaluar la eficiencia de una vía clínica en el manejo del paciente geriátrico con fractura de cadera por fragilidad en un hospital de segundo nivel, en términos de estancia total, prequirúrgica y morbimortalidad intrahospitalaria y resultado funcional.
Material y métodosEstudio comparativo prospectivo entre dos grupos de pacientes (2010, n=216 y 2013, n=196) con fractura de cadera ≥ 75 años, antes y después de la puesta en marcha de un plan de mejora, consistente en la aplicación de medidas multidisciplinares actualizadas de acuerdo con la evidencia científica reciente. Se registra el grado de cumplimiento de las medidas implantadas.
ResultadosLas características de los pacientes de ambos grupos fueron similares en edad, sexo, situación funcional (Índice de Barthel) y comorbilidad (Charlson).
En 2013 disminuyó la estancia media un 45% (16,61 días en 2010 vs. 9,08 días en 2013, p=0,000) y la estancia prequirúrgica un 29,4% (6,23 vs. 4,4 días, p=0,000). Se registraron mayores tasas de complicaciones médicas (delirium, desnutrición, anemia y trastornos electrolíticos) con una menor mortalidad intrahospitalaria posquirúrgica (5,10% vs. 2,87, p>0,005). La incidencia de infección de herida quirúrgica (p=0,031) y la eficiencia funcional (p=0,001) también mejoraron en 2013. Mayor número de pacientes iniciaron tratamiento para la osteoporosis (14,80 vs. 76, 09%, p=0,001) tras la vía clínica.
ConclusiónLa aplicación de una vía clínica en el manejo del paciente anciano con fractura de cadera proporciona una reducción de la estancia hospitalaria global y prequirúrgica, sin repercusión clínica y funcional negativa.
To evaluate the efficiency of a clinical pathway in the management of elderly patients with fragility hip fracture in a second level hospital in terms of length of stay time to surgery, morbidity, hospital mortality, and improved functional outcome.
Material and methodsA comparative and prospective study was carried out between two groups of patients with hip fracture aged 75 and older prior to 2010 (n=216), and after a quality improvement intervention in 2013 (n=196). A clinical pathway based on recent scientific evidence was implemented. The degree of compliance with the implemented measures was quantified.
ResultsThe characteristics of the patients in both groups were similar in age, gender, functional status (Barthel Index) and comorbidity (Charlson Index).
Median length of stay was reduced by more than 45% in 2013 (16.61 vs. 9.08 days, p=.000). Also, time to surgery decreased 29.4% in the multidisciplinary intervention group (6.23 vs. 4.4 days, p=.000). Patients assigned to the clinical pathway group showed higher medical complications rate (delirium, malnutrition, anaemia and electrolyte disorders), but a lower hospital mortality (5.10 vs. 2.87%, p>.005). The incidence of surgical wound infection (p=.031) and functional efficiency (p=.001) also improved in 2013. An increased number of patients started treatment for osteoporosis (14.80 vs. 76.09%, p=.001) after implementing the clinical pathway.
ConclusionThe implementation of a clinical pathway in the care process of elderly patients with hip fracture reduced length of stay and time to surgery, without a negative impact on associated clinical and functional outcomes.
La fractura de cadera (FC) es una patología prevalente entre la población anciana, con más del 85% de los casos en mayores de 65 años. Representa la causa traumática de hospitalización más frecuente en este grupo de población1. Tiene repercusión a múltiples niveles debido al impacto sobre la calidad de vida y la morbimortalidad que asocia. Es la fractura osteoporótica que mayor mortalidad conlleva, con porcentajes que oscilan entre el 2-7% durante la fase de hospitalización aguda y hasta el 45% según las series a los 12 meses del episodio. En los pacientes que han sufrido una FC se produce un incremento del riesgo relativo de mortalidad de entre 2 y 3 veces con respecto al resto de la población del mismo sexo y edad2. La mitad de los fallecimientos tiene lugar en los primeros 6 meses y se relacionan con un empeoramiento de un estado basal deteriorado, más que con la aparición de complicaciones posquirúrgicas graves2.
En un estudio realizado en nuestro país, se estima que el coste por proceso durante la hospitalización oscila entre 10.590 y 15.573 euros3. Puesto que la fase aguda, supone hasta el 43% del total de estancias (fase aguda, unidad de recuperación funcional y estancia en residencias)4 a este gasto habría que añadirle el coste secundario de la institucionalización.
Se han descrito varios modelos de colaboración entre Traumatología y Geriatría5 para mejorar la atención de estos pacientes (interconsultas a demanda, consultor y Unidad de Ortogeriatría). Pero son las Unidades de Ortogeriatría (UOG), con mayor grado de coordinación e implicación por parte de Traumatología, Geriatría y otros profesionales, con responsabilidad compartida y decisiones conjuntas, las que han demostrado mayor beneficio en cuanto a reducción de estancia global y prequirúrgica, con menos complicaciones y mortalidad y un mayor acceso a rehabilitación, todo ello con menor coste3,6–9.
Desde el punto de vista de recuperación global de la salud está demostrado el beneficio del manejo multidisciplinar. Por ello en la actualidad, las principales GPC10–13 afirman (grado de recomendación A) que los hospitales que tratan a pacientes mayores de 65 años con FC, deben ofrecer programas que incluyan una valoración multidisciplinaria precoz por un equipo de geriatría.
El objetivo de este estudio es evaluar la eficiencia de una vía clínica en el manejo del paciente geriátrico con FC por fragilidad en un hospital de segundo nivel, en términos de estancia total, prequirúrgica y morbimortalidad intrahospitalaria.
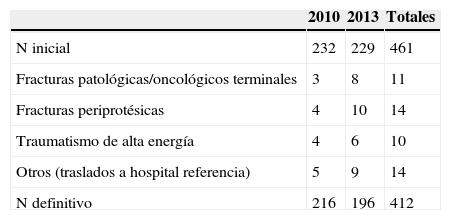
Material y métodoSe diseñó un estudio comparativo, longitudinal, analítico y de seguimiento de la prevalencia, con una recogida prospectiva de datos. Fue un estudio de intervención cuasi experimental (antes y después) en el que se comparan los pacientes ingresados desde el 1 de enero a 31 de diciembre de 2010 (grupo control) y con los de 2013, siendo estos últimos sometidos a una intervención de mejora de calidad (grupo de estudio). Se incluyeron pacientes hospitalizados en el Complejo Asistencial de Ávila (hospital de segundo nivel) por FC por fragilidad con edad igual o superior a 75 años y se excluyeron aquellos con fracturas patológicas, periprotésicas, secundarias a traumatismo de alta energía y enfermos oncológicos terminales (tabla 1).
Como fuentes de información se empleó la historia clínica electrónica del paciente, el sistema de información de actividad hospitalaria y el conjunto mínimo básico de datos.
Las variables recogidas abarcaron información epidemiológica, clínica, funcional, situación social, grado de dependencia, eficiencia funcional y terapia farmacológica al ingreso y al alta. Así mismo se registró la existencia de demora quirúrgica superior a 72 horas, complicaciones, mortalidad intrahospitalaria y el cambio de ubicación al alta.
La información se recogió en un cuestionario generado para tal fin por dos de los investigadores (traumatólogo y geriatra).
Las variables cuantitativas se expresaron mediante la media y la desviación estándar, las cualitativas fueron descritas mediante tablas de frecuencia y porcentajes. El análisis bivariado permitió comparar ambos grupos. Para comparar las variables cualitativas se emplearon tablas de contingencia con el estadístico Chi cuadrado con corrección de Yates en caso necesario. Se analizó el comportamiento de las variables cuantitativas mediante test paramétricos (t-Student) en caso de que las variables se ajustaran a una distribución normal o test no paramétricos en caso contrario. La fuerza y precisión de la asociación se calculó mediante la «odds ratio» y su intervalo de confianza del 95%.
El análisis, se realizó mediante la aplicación SPSS® versión 15.0 (SPSS Inc, Chicago IL), asumiéndose la existencia de diferencias estadísticamente significativas con un error alfa<0,05.
Liderado por Geriatría y Traumatología, durante 2011 se constituyó un equipo multidisciplinar al que se sumaron otros profesionales relacionados con la asistencia del paciente anciano con fractura de cadera: Anestesiología, Urgencias, Hematología, Rehabilitación y personal de Enfermería de las unidades asistenciales implicadas. De acuerdo a la evidencia científica14 y a los recursos disponibles en el centro, se acordó y documentó la estrategia de mejora15. A lo largo de 2012 se difundió al resto de profesionales implicados iniciando su puesta en marcha en 2013. Posteriormente se evaluó el grado de cumplimiento de cada uno de los protocolos planteados en el grupo intervención.
El modelo de colaboración ortogeriátrica desarrollado en el C.A. Ávila es comparable a una UOG desde el punto de vista de la práctica diaria, con la diferencia de que no ha sido posible disponer de camas reservadas exclusivamente para determinado tipo de pacientes por aspectos organizativos. El plan de mejora de calidad tiene como pilar básico la atención geriátrica diaria y continuada con responsabilidad compartida por geriatra y traumatólogo desde el ingreso hasta el alta.
Se aplicaron una serie de mejoras en forma de protocolos15 (resumidos en la tabla 5):
- 1.
Tromboprofilaxis: en 2010 no se individualizaba la dosis de heparina de bajo peso molecular. En 2013 se ajustó la dosis en pacientes con insuficiencia renal y en los anticoagulados con alto riesgo trombótico, en cuyo caso se suspende la heparina 24 horas antes de la cirugía.
- 2.
Manejo del paciente antiagregado/anticoagulado: en 2010 el tiempo de espera hasta la cirugía era de hasta 7 días con cualquier antiagregante y no se utilizaba vitamina K en anticoagulados. En 2013, como parte de la vía clínica, se elaboró de forma conjunta con el servicio de Anestesiología un protocolo para el manejo de estos pacientes en base a las recomendaciones de la sociedad científica entre otros16. Quedó establecido que no se precisaba demora quirúrgica en caso del AAS, y que esta se reducía a 5 días para clopidogrel y entre 2-3 días para los nuevos anticoagulantes según la función renal. Se empleó vitamina K para revertir el efecto del acenocumarol y reducir el tiempo de espera quirúrgica.
- 3.
Analgesia: en 2013 se instauró un protocolo que alterna paracetamol y metamizol por vía intravenosa. En caso de mal control del dolor se pauta tramadol o cloruro mórfico subcutáneo. Mediante una escala descriptiva de dolor el efecto de dicha pauta fue cuantificado y registrado por turno de Enfermería.
- 4.
Profilaxis antibiótica: en 2010 la profilaxis antibiótica oscilaba de 1 a 5 días dependiendo del cirujano. En 2013 se unificaron criterios quedando establecida dosis única intravenosa preintervención de cefazolina 2 gramos y en caso de alergia a beta-lactámicos, vancomicina 1 gramo.
- 5.
Delirium: no existía un protocolo de tratamiento ni se registraba su presencia en el grupo 2010. En 2013, todos los pacientes reciben una atención multidisciplinar e intervención de geriatría para prevención, tratamiento de complicaciones y consiguiente reducción de la incidencia de delirium, así como tratamiento farmacológico con risperidona y/o haloperidol. En la gráfica de enfermería, quedaba registrado por turno la presencia de delirium, tras aplicar como test de screening el Confusional Assessement Method.
- 6.
Anemia: en 2013 se definió un protocolo de transfusión en caso de anemia posquirúrgica de modo que si la hemoglobina (Hb) es ≥ 10 no está indicado transfundir. Con Hb ≤ 8 g/dl se indicará transfusión de dos concentrados de hematíes. Con cifras de Hb entre 8-10 g/dl se pautará hierro sacarosa 200mg iv 3 veces por semana (de 600 a 1.000mg en total) excepto en caso de insuficiencia cardíaca, respiratoria o isquemia cerebral, en cuyo caso se transfundirá.
- 7.
Desnutrición: ausencia de protocolos en 2010. En 2013 el personal auxiliar y/o familiar registró en un documento elaborado y colocado en la cabecera de la cama, la ingesta de cada comida. Enfermería y geriatría hicieron screening de desnutrición mediante Nutritional Risk Score 2002 y se prescribieron suplementos proteicos en caso preciso.
- 8.
Rehabilitación: si no hay criterio de transfusión según el protocolo descrito previamente y el control radiográfico que se realiza a la mañana siguiente de la intervención es satisfactorio, se procede a la sedestación en las primeras 24 horas. Se inició la bipedestación entre las 36 y 48 horas. La deambulación fue autorizada en todos los casos excepto aquellos casos de fractura extracapsular con patrón de inestabilidad17. Progresivamente, según la tolerancia del paciente se procede a la reeducación de la marcha con ayuda del Servicio de Rehabilitación.
- 9.
Atención multidisciplinar: en 2010 Geriatría trabajaba como consultor a demanda de Traumatología los días laborables, el resto de los días en caso de necesidad se realizaba una interconsulta al especialista de guardia en cuestión. En 2013 se instauró una forma de trabajo mejor coordinada, con pase de visita diario conjunto entre Traumatología, Geriatría y Enfermería y responsabilidad compartida de estos profesionales sobre el paciente desde el ingreso al alta. Se mantuvieron reuniones periódicas formales con Anestesia, Rehabilitación y Trabajo Social. El riesgo social, anestésico y potencial rehabilitador de todos los pacientes también fue evaluado.
- 10.
Oxigenoterapia: durante las primeras 48 horas postoperatorias y si la saturación de oxígeno es menor del 90% de forma protocolizada en 2013.
- 11.
En 2013 se modifica la planificación de la actividad programada, priorizando la cirugía del anciano con fractura de cadera y procurando que esta tenga lugar en las primeras horas desde el ingreso.
- 12.
En 2010 cada traumatólogo a título individual decidía si tratar la osteoporosis tras la fractura. En 2013 se elabora un protocolo siguiendo las recomendaciones del consenso europeo18 y de la SECOT-GEIOS19. Está descrito, al igual que los demás protocolos, en la publicación «Estrategias de tratamiento en la fractura de cadera del anciano»15. En él se describe cómo se repone la vitamina D, el aporte de calcio, la utilidad de cada fármaco y cómo se selecciona el tratamiento en base a la comorbilidad y a la expectativa de vida del paciente según las escalas Nottingham Hip Fracture, Charlson y Parker Mobility. En pacientes con gran discapacidad o una corta esperanza de vida, el tratamiento farmacológico es más discutible, lo que ha demostrado la mejor relación coste beneficio en estos casos, ha sido la asociación calcio con vitamina D20. La determinación de vitamina D se realiza en pacientes con sospecha de déficit por escasa exposición solar (institucionalizados o confinados en domicilio), pero no se realiza de forma sistemática.
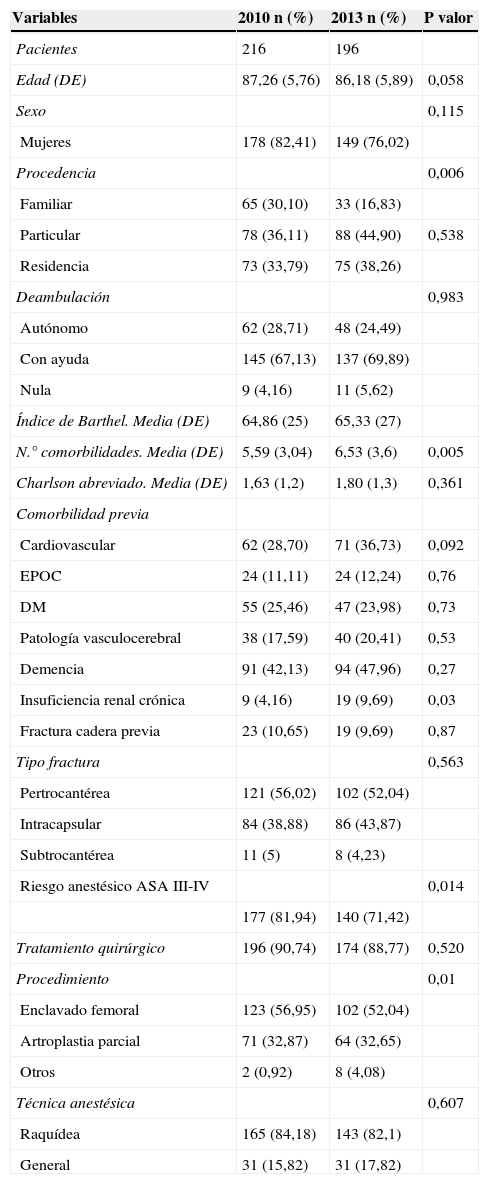
No se registraron diferencias estadísticamente significativas entre grupos en cuanto a las características epidemiológicas basales por lo que se asume que ambos grupos son comparables (tabla 2).
Características epidemiológicas, médico-quirúrgicas y funcionales basales
| Variables | 2010 n (%) | 2013 n (%) | P valor |
|---|---|---|---|
| Pacientes | 216 | 196 | |
| Edad (DE) | 87,26 (5,76) | 86,18 (5,89) | 0,058 |
| Sexo | 0,115 | ||
| Mujeres | 178 (82,41) | 149 (76,02) | |
| Procedencia | 0,006 | ||
| Familiar | 65 (30,10) | 33 (16,83) | |
| Particular | 78 (36,11) | 88 (44,90) | 0,538 |
| Residencia | 73 (33,79) | 75 (38,26) | |
| Deambulación | 0,983 | ||
| Autónomo | 62 (28,71) | 48 (24,49) | |
| Con ayuda | 145 (67,13) | 137 (69,89) | |
| Nula | 9 (4,16) | 11 (5,62) | |
| Índice de Barthel. Media (DE) | 64,86 (25) | 65,33 (27) | |
| N.° comorbilidades. Media (DE) | 5,59 (3,04) | 6,53 (3,6) | 0,005 |
| Charlson abreviado. Media (DE) | 1,63 (1,2) | 1,80 (1,3) | 0,361 |
| Comorbilidad previa | |||
| Cardiovascular | 62 (28,70) | 71 (36,73) | 0,092 |
| EPOC | 24 (11,11) | 24 (12,24) | 0,76 |
| DM | 55 (25,46) | 47 (23,98) | 0,73 |
| Patología vasculocerebral | 38 (17,59) | 40 (20,41) | 0,53 |
| Demencia | 91 (42,13) | 94 (47,96) | 0,27 |
| Insuficiencia renal crónica | 9 (4,16) | 19 (9,69) | 0,03 |
| Fractura cadera previa | 23 (10,65) | 19 (9,69) | 0,87 |
| Tipo fractura | 0,563 | ||
| Pertrocantérea | 121 (56,02) | 102 (52,04) | |
| Intracapsular | 84 (38,88) | 86 (43,87) | |
| Subtrocantérea | 11 (5) | 8 (4,23) | |
| Riesgo anestésico ASA III-IV | 0,014 | ||
| 177 (81,94) | 140 (71,42) | ||
| Tratamiento quirúrgico | 196 (90,74) | 174 (88,77) | 0,520 |
| Procedimiento | 0,01 | ||
| Enclavado femoral | 123 (56,95) | 102 (52,04) | |
| Artroplastia parcial | 71 (32,87) | 64 (32,65) | |
| Otros | 2 (0,92) | 8 (4,08) | |
| Técnica anestésica | 0,607 | ||
| Raquídea | 165 (84,18) | 143 (82,1) | |
| General | 31 (15,82) | 31 (17,82) |
El número de comorbilidades fue mayor en el grupo 2013, siendo de forma global las más frecuentes demencia, patología cardiovascular y diabetes mellitus (tabla 2). Más de la mitad de los casos fueron fracturas pertrocantéreas en los dos grupos y en relación a ello, el enclavado femoral el procedimiento más utilizado. La mayoría de los pacientes (>80%) fueron intervenidos bajo anestesia raquídea (p=0,706).
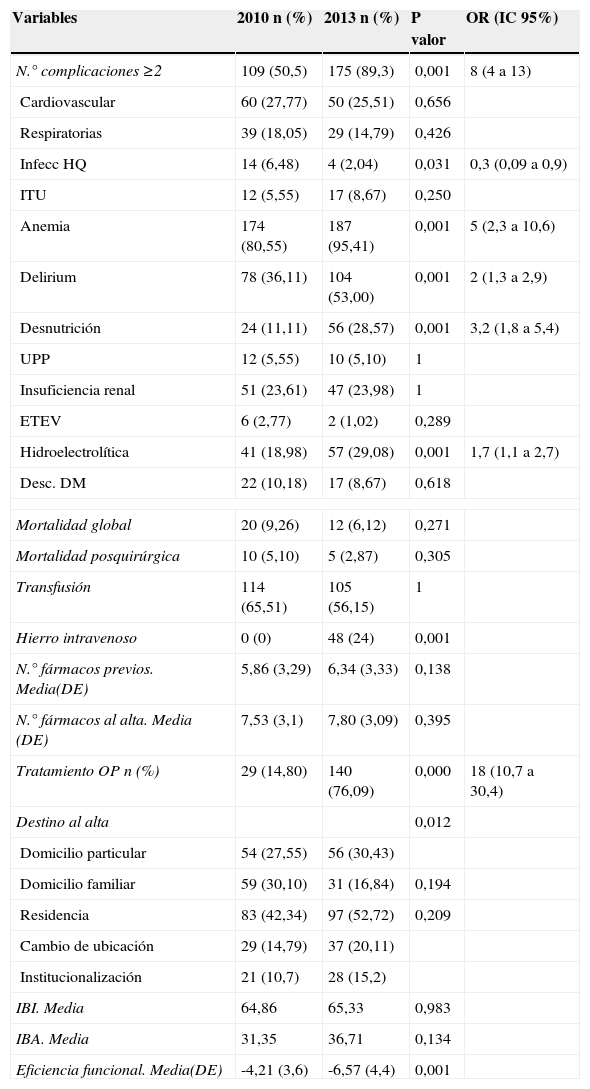
Se detectaron un mayor número de complicaciones en el grupo intervención durante el ingreso (p=0,000) siendo más frecuentes entre ellos los diagnósticos de anemia, delirium, desnutrición y alteraciones electrolíticas (p<0,05). Por otro lado, la incidencia de infección de herida quirúrgica y la necesidad de transfusión fueron inferiores en este grupo (p=0,031).
Tras la intervención la mortalidad hospitalaria de los pacientes intervenidos se reduce en un 2,23% (p=0,305) (tabla 3).
Comparación de las características clínico-terapéuticas, funcionales y asistenciales antes y después de la intervención de calidad
| Variables | 2010 n (%) | 2013 n (%) | P valor | OR (IC 95%) |
|---|---|---|---|---|
| N.° complicaciones ≥2 | 109 (50,5) | 175 (89,3) | 0,001 | 8 (4 a 13) |
| Cardiovascular | 60 (27,77) | 50 (25,51) | 0,656 | |
| Respiratorias | 39 (18,05) | 29 (14,79) | 0,426 | |
| Infecc HQ | 14 (6,48) | 4 (2,04) | 0,031 | 0,3 (0,09 a 0,9) |
| ITU | 12 (5,55) | 17 (8,67) | 0,250 | |
| Anemia | 174 (80,55) | 187 (95,41) | 0,001 | 5 (2,3 a 10,6) |
| Delirium | 78 (36,11) | 104 (53,00) | 0,001 | 2 (1,3 a 2,9) |
| Desnutrición | 24 (11,11) | 56 (28,57) | 0,001 | 3,2 (1,8 a 5,4) |
| UPP | 12 (5,55) | 10 (5,10) | 1 | |
| Insuficiencia renal | 51 (23,61) | 47 (23,98) | 1 | |
| ETEV | 6 (2,77) | 2 (1,02) | 0,289 | |
| Hidroelectrolítica | 41 (18,98) | 57 (29,08) | 0,001 | 1,7 (1,1 a 2,7) |
| Desc. DM | 22 (10,18) | 17 (8,67) | 0,618 | |
| Mortalidad global | 20 (9,26) | 12 (6,12) | 0,271 | |
| Mortalidad posquirúrgica | 10 (5,10) | 5 (2,87) | 0,305 | |
| Transfusión | 114 (65,51) | 105 (56,15) | 1 | |
| Hierro intravenoso | 0 (0) | 48 (24) | 0,001 | |
| N.° fármacos previos. Media(DE) | 5,86 (3,29) | 6,34 (3,33) | 0,138 | |
| N.° fármacos al alta. Media (DE) | 7,53 (3,1) | 7,80 (3,09) | 0,395 | |
| Tratamiento OP n (%) | 29 (14,80) | 140 (76,09) | 0,000 | 18 (10,7 a 30,4) |
| Destino al alta | 0,012 | |||
| Domicilio particular | 54 (27,55) | 56 (30,43) | ||
| Domicilio familiar | 59 (30,10) | 31 (16,84) | 0,194 | |
| Residencia | 83 (42,34) | 97 (52,72) | 0,209 | |
| Cambio de ubicación | 29 (14,79) | 37 (20,11) | ||
| Institucionalización | 21 (10,7) | 28 (15,2) | ||
| IBI. Media | 64,86 | 65,33 | 0,983 | |
| IBA. Media | 31,35 | 36,71 | 0,134 | |
| Eficiencia funcional. Media(DE) | -4,21 (3,6) | -6,57 (4,4) | 0,001 | |
DE: desviación estándar; Desc. DM: descompensación diabetes mellitus; E. global: estancia global; E. preoperatoria: estancia preoperatoria; IBA: índice de Barthel al alta; IBI: Índice de Barthel al ingreso; Infecc HQ: infección de herida quirúrgica; ITU: infección tracto urinario; N.°: número; Tratamiento OP: tratamiento osteoporosis; UPP: úlceras por presión.
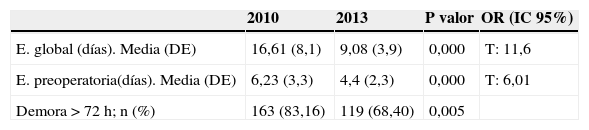
La estancia media global mostró una disminución significativa interanual de 7,53 días (16,61 días en 2010 a 9,08 días en 2013; p=0,000) y la prequirúrgica de 1,83 días (6,23 vs. 4,4 días; p=0,000). El porcentaje de pacientes intervenidos más allá de las 72 horas desde el ingreso disminuyó casi un 15% del 2010 a 2013 (p=0,000) (tabla 4). Destaca la reducción de retraso quirúrgico secundario al tratamiento con antiagregantes plaquetarios tras la aplicación de la vía clínica (p=0,000).
Análisis bivariado en términos de estancia y momento de la cirugía. Comparativa entre grupos
| 2010 | 2013 | P valor | OR (IC 95%) | |
|---|---|---|---|---|
| E. global (días). Media (DE) | 16,61 (8,1) | 9,08 (3,9) | 0,000 | T: 11,6 |
| E. preoperatoria(días). Media (DE) | 6,23 (3,3) | 4,4 (2,3) | 0,000 | T: 6,01 |
| Demora>72h; n (%) | 163 (83,16) | 119 (68,40) | 0,005 |
Según el índice de Barthel no se registraron diferencias entre grupos al alta, no obstante la eficiencia funcional (que incluye la variable estancia) presentó resultados favorables en los pacientes de 2013 (p=0,000).
En el grupo intervención se multiplica por cinco el índice de pacientes que reciben tratamiento farmacológico para osteoporosis (p=0,000).
En 2013 mayor porcentaje de pacientes son derivados a residencias, cambian de ubicación y fueron institucionalizados por primera vez (tabla 3).
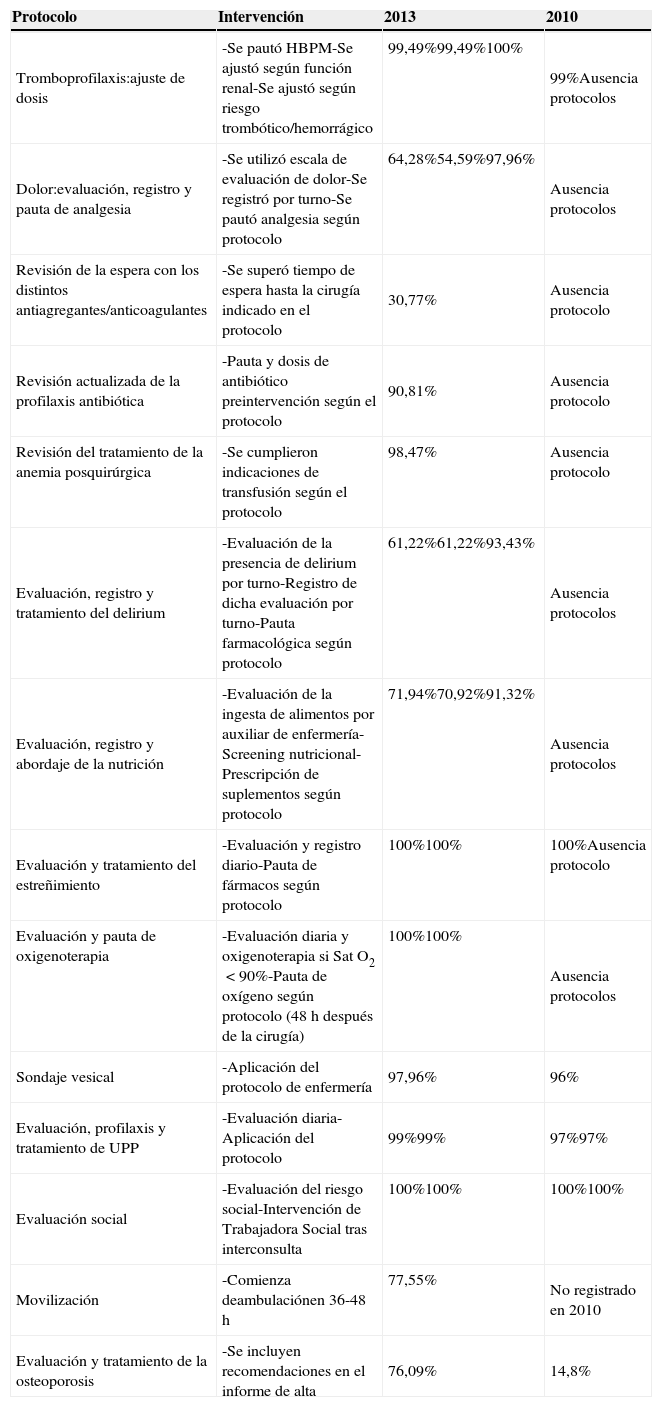
El grado de cumplimiento de los protocolos supera el 90% en la mayoría de los indicadores (tabla 5).
Descripción de los protocolos implantados y distribución del grado de cumplimiento en 2013
| Protocolo | Intervención | 2013 | 2010 |
|---|---|---|---|
| Tromboprofilaxis:ajuste de dosis | -Se pautó HBPM-Se ajustó según función renal-Se ajustó según riesgo trombótico/hemorrágico | 99,49%99,49%100% | 99%Ausencia protocolos |
| Dolor:evaluación, registro y pauta de analgesia | -Se utilizó escala de evaluación de dolor-Se registró por turno-Se pautó analgesia según protocolo | 64,28%54,59%97,96% | Ausencia protocolos |
| Revisión de la espera con los distintos antiagregantes/anticoagulantes | -Se superó tiempo de espera hasta la cirugía indicado en el protocolo | 30,77% | Ausencia protocolo |
| Revisión actualizada de la profilaxis antibiótica | -Pauta y dosis de antibiótico preintervención según el protocolo | 90,81% | Ausencia protocolo |
| Revisión del tratamiento de la anemia posquirúrgica | -Se cumplieron indicaciones de transfusión según el protocolo | 98,47% | Ausencia protocolo |
| Evaluación, registro y tratamiento del delirium | -Evaluación de la presencia de delirium por turno-Registro de dicha evaluación por turno-Pauta farmacológica según protocolo | 61,22%61,22%93,43% | Ausencia protocolos |
| Evaluación, registro y abordaje de la nutrición | -Evaluación de la ingesta de alimentos por auxiliar de enfermería-Screening nutricional-Prescripción de suplementos según protocolo | 71,94%70,92%91,32% | Ausencia protocolos |
| Evaluación y tratamiento del estreñimiento | -Evaluación y registro diario-Pauta de fármacos según protocolo | 100%100% | 100%Ausencia protocolo |
| Evaluación y pauta de oxigenoterapia | -Evaluación diaria y oxigenoterapia si Sat O2<90%-Pauta de oxígeno según protocolo (48h después de la cirugía) | 100%100% | Ausencia protocolos |
| Sondaje vesical | -Aplicación del protocolo de enfermería | 97,96% | 96% |
| Evaluación, profilaxis y tratamiento de UPP | -Evaluación diaria-Aplicación del protocolo | 99%99% | 97%97% |
| Evaluación social | -Evaluación del riesgo social-Intervención de Trabajadora Social tras interconsulta | 100%100% | 100%100% |
| Movilización | -Comienza deambulaciónen 36-48h | 77,55% | No registrado en 2010 |
| Evaluación y tratamiento de la osteoporosis | -Se incluyen recomendaciones en el informe de alta | 76,09% | 14,8% |
El análisis bivariante del total de pacientes (412) demostró que una demora superior a 72 horas de la intervención se asoció con una mayor estancia global (p=0,000), con un mayor número de complicaciones durante la hospitalización (p=0,022) y de fármacos al alta (p=0,023). Así mismo, se ha encontrado relación entre el número de complicaciones y edad avanzada (superior a 85 años), una elevada comorbilidad (índice de Charlson mayor de 3 y más de 5 comorbilidades), entre ellas la demencia, el grado de dependencia al ingreso (IBI <60 puntos), ASA≥ III y el retraso quirúrgico superior a 72 horas (p<0,005). La mortalidad intrahospitalaria se vio influenciada por la edad superior a 85 años, la polimedicación y el deterioro funcional previo (IBI<60 puntos).
DiscusiónLa implantación de una vía clínica en cualquier proceso, mejora y actualiza la práctica clínica de los profesionales, haciéndola más uniforme. En este trabajo, en el que se describen detalles de la vía clínica utilizada, se han encontrado diferencias tanto en datos clínicos como de gestión que se comentan a continuación.
Estancia globalLa estancia global es una variable estudiada con mucha frecuencia. Puede hacer referencia a la fase aguda como es el caso del trabajo expuesto o bien incluir el periodo subagudo que engloba la estancia en centros de recuperación funcional.
El tiempo de hospitalización en pacientes con FC ha ido disminuyendo de forma progresiva desde finales de los noventa para situarse en un promedio de 13,34 días21 existiendo grandes diferencias no solo a lo largo del periodo analizado, sino también entre comunidades autónomas. Un reciente trabajo desarrollado en Castilla- León22 que valora la actividad ortogeriátrica de esta Comunidad, registra una media de estancia hospitalaria de 10 días (rango de 8 a 13 días). Estas cifras son inferiores a las de publicaciones nacionales recientes que oscilan entre los 10 y 19 días3,6,21,23. Los valores obtenidos en el C.A. Ávila muestran una disminución del 45,3% del tiempo de estancia hospitalaria tras el plan de mejora aplicado (p=0,000). El grupo intervención ha presentado una estancia global inferior a la media del país, a la de la Comunidad y a la del grupo control estableciéndose una relación positiva gracias al manejo multidisciplinar y protocolizado instaurado.
La estancia hospitalaria en planta representa la principal fracción de los costes de la fase aguda del proceso de la fractura de cadera23. En base a esto, se podría deducir que la mejor forma de reducir el gasto en la fase aguda pasa por acortar el tiempo de ingreso en la fase aguda. Pero también es sabido que si se acorta en exceso habrá una repercusión negativa en los resultados funcionales a corto y largo plazo, con una mayor tasa de ingresos en residencias con el consiguiente aumento de los gastos o desplazamiento de los mismos24. Por ello, deberíamos atender al concepto de estancia eficiente23 que es aquella en la que se consigue el mejor resultado clínico y funcional en un periodo de tiempo lo más corto posible, siendo lo ideal recortar el tiempo de espera hasta la cirugía que es lo que se ha conseguido tras aplicar la vía clínica en 2013. Decimos que la vía clínica resulta eficiente porque en términos económicos supone un ahorro en el consumo de recursos. El coste medio diario de una cama de hospitalización de traumatología en nuestro centro se estima en 177,55 € y teniendo en cuenta que en 2013 la estancia hospitalaria se redujo en 7,5 días, se puede calcular un ahorro aproximado de 1.335,2 € por paciente. Dado que los resultados desde el punto de vista clínico también mejoran, podemos considerar la herramienta aplicada no solo efectiva, sino también eficiente (se consigue el mismo resultado clínico y funcional en menos tiempo).
Estancia prequirúrgicaEl manejo multidisciplinar del anciano con fractura de cadera incluye entre sus propósitos aplicar las medidas necesarias para conseguir el tratamiento quirúrgico precoz6.
Por ello, parte del objetivo de esta investigación fue evaluar la influencia del plan de mejora aplicado sobre el tiempo de espera hasta la cirugía, observándose una disminución de un 29,4% (de 6,23 a 4,40 días, p=0,000) lo que ha contribuido a una menor estancia total entre otras cosas.
A nivel nacional las cifras están en torno a 4,31 días21 y en Castilla y León es de 3 días22.
La literatura médica no aclara qué entiende por cirugía urgente o precoz en la fractura de cadera. Mientras que unos trabajos25,26 consideran óptima una demora quirúrgica menor o igual a 24 horas y 48 horas, otros acortan el periodo de espera hasta 12 horas o lo amplían más allá de las 72 horas25,26. Algunos autores subrayan la importancia de mejorar los sistemas de identificación de los pacientes que realmente se beneficiarían de una cirugía precoz más que en determinar el efecto de la precocidad de la intervención en todos los pacientes indiscriminadamente27,28. En este sentido los pacientes con mayor riesgo de desarrollar complicaciones y de fallecer durante el ingreso fueron los más ancianos, los de mayor grado de comorbilidad (entre ellas la demencia), los de mayor grado de dependencia, polimedicados, ASA ≥III y demora quirúrgica superior a 72 horas (en este último caso sin relación con la mortalidad). Es en este grupo de pacientes donde deberíamos insistir en nuestros esfuerzos por una cirugía precoz.
En cuanto a las causas de retraso quirúrgico según los criterios de Orosz29, en ambos grupos predomina la falta de disponibilidad quirúrgica, seguida del ingreso en festivo y el tratamiento con antiagregantes plaquetarios. La implantación de la vía clínica, la modificación de la programación quirúrgica, la sensibilización de todo el personal de la importancia de la cirugía precoz y la revisión de tiempos de espera de antiagregantes/anticoagulantes ha conseguido reducir la demora quirúrgica en casi dos días.
Actualmente no existe consenso en la literatura en cuanto a la técnica anestésica para el paciente anciano con fractura de cadera30. Pero cuando es posible se suele preferir la anestesia regional porque ha demostrado mayor beneficio que la anestesia general, especialmente en pacientes ASA III y IV31,32. Evaluar riesgo/beneficio significa elegir el momento en el que la demora quirúrgica sea la mínima imprescindible que permita mantener el beneficio de la anestesia regional sin aumentar los riesgos hemorrágicos y trombótico. Por todo esto, la mayoría de los facultativos se inclinan por la anestesia regional en el paciente geriátrico33, la cual está contraindicada con la toma de determinados antiagregantes16. Ambos hechos, la urgencia diferida y la preferencia por la anestesia regional, conllevan una espera, hasta que el efecto antiagregante y antitrombótico de los fármacos deje de suponer un riesgo intolerable de sangrado. En cuanto a esto, existen trabajos al respecto que afirman que una pauta corta de suspensión del antiagregante no se asocia a un mayor sangrado intraoperatorio34 y otros que afirman que sí aumenta la proporción de trasfusiones35,36 junto con la incidencia de episodios trombóticos37.
Tampoco hay consenso en lo que se refiere al periodo de espera con los distintos antiagregantes36, de hecho es muy variable según hospitales y profesionales. Teniendo en cuenta que el 17,4% de la muestra total estaban anticoagulados y el 18,9% antiagregados, el protocolo elaborado de forma conjunta con el Servicio de Anestesia y las recomendaciones de su Sociedad científica ha conseguido reducir el retraso quirúrgico sin aumentar las complicaciones.
Sabemos que las principales guías de práctica clínica consideran óptima una demora quirúrgica menor o igual a 24 horas10–13. Estas cifras se alejan bastante de nuestros resultados, que si bien han mejorado tras la aplicación de la vía clínica, lográndose una reducción de la estancia prequirúrgica de un 29,37% con respecto al grupo control, presentan como principal obstáculo la que ha sido definida por todas las publicaciones en las que se evalúa esto como la causa más frecuente de demora quirúrgica independientemente de las características de cada centro: las razones organizativas o falta de disponibilidad de quirófano25,27,28.
El tratar de disminuir la estancia preoperatoria es nuestro mayor problema. En el periodo a estudio el Servicio de Traumatología del C.A. Ávila tenía asignadas 32 de las 350 camas totales. Disponía solamente de un quirófano diario de mañana y excepcionalmente alguno de tarde, tanto para cirugía electiva como para traumatología, por lo que no sorprende el porcentaje de casos con retraso quirúrgico por esta razón. La cirugía de urgencia a menudo es desestimada por la pluripatología acompañante, prefiriéndose la espera hasta la estabilización del paciente28. Por otro lado, en la actualidad, se está intentando «reservar» sistemáticamente la primera hora en el quirófano de urgencias para operar fracturas de cadera y cumplir los protocolos consensuados en caso del paciente antiagregado/anticoagulado.
Consecuencias del retraso quirúrgicoNo existe consenso acerca de considerar la estancia prequirúrgica como una medida del nivel de eficiencia en el manejo de los pacientes ingresados por fractura de cadera, dado los pobres resultados y la variabilidad existente27. En el presente estudio se registra una relación entre la demora quirúrgica superior a 72 horas y mayor número de complicaciones, de fármacos al alta y de estancia hospitalaria, pero no con la mortalidad. Existe discrepancia en la literatura sobre la asociación entre dichas variables, de hecho, aunque algunos autores no establecen relación entre la estancia prequirúrgica y la mortalidad al año27,28,38–40 recomiendan la cirugía temprana con el fin de evitar complicaciones médicas y mejorar la confortabilidad del paciente, entrando dentro de lo razonable el posponer la cirugía hasta la estabilización de las comorbilidades27,28,38–40.
MortalidadEn España, la mortalidad hospitalaria en ancianos con fractura de cadera está en torno al 5%21. Tras la intervención de mejora de calidad se consigue reducir la mortalidad hospitalaria en un 44% en los pacientes operados, sin significación estadística probablemente por disponer de un número insuficiente de casos. Factores como la inclusión de pacientes más jóvenes, exclusión de pacientes con demencia y cortas estancias hospitalarias contribuyen a bajas cifras de mortalidad en algunos estudios6,26,41. La mortalidad hospitalaria en este trabajo, a pesar de contar con pacientes muy ancianos, con alta prevalencia de demencia y de comorbilidades es comparable a la de otros autores24,41.
ComorbilidadLos pacientes de ambos grupos presentan una media de edad, de comorbilidades (en concreto demencia y patología cardiovascular) y de polimedicación (60-70%) superior a la mayoría de las series nacionales6,7,42, en probable relación con el alto índice de envejecimiento de la provincia con un 25% de habitantes mayores de 65 años.
Entre el 15 y 30% de los pacientes con fractura de cadera presentan complicaciones graves durante la fase aguda, observándose una gran variabilidad en la frecuencia de unos autores a otros43. En el grupo intervención, se registraron mayor número de complicaciones que en el grupo control, a pesar de lo cual se logró reducir la estancia hospitalaria. Con la instauración de la vía clínica se ha revisado y actualizado el manejo de la tromboprofilaxis, antiagregación/anticoagulación, analgesia, profilaxis antibiótica, delirium, anemia, nutrición, osteoporosis y rehabilitación. El hecho de que se entrenara al personal sanitario en la prevención y abordaje de estos problemas, facilitó la detección de los mismos en el grupo intervención, por lo que pudo cometerse un sesgo de observación. Por otro lado, la asociación estadística encontrada entre un mayor número de complicaciones y: edad elevada, mayor comorbilidad, riesgo quirúrgico (ASA≥III), mayor grado de dependencia previo y demora quirúrgica es coherente con los resultados de otros estudios28,44. Así, a pesar de que el grupo 2013 aparentemente tuvo más complicaciones, no presentó peor situación funcional al alta, ni mayor estancia hospitalaria, ni mortalidad, lo que confirma la llamada estancia eficiente.
Colaboración ortogeriátricaEn comparación con el manejo tradicional, la colaboración ortogeriátrica, ya sea como modelo consultor o como unidad de ortogeriatría, registra mejores datos en lo que refiere a tiempo de espera hasta la cirugía7,8,40,45 estancia hospitalaria global7,8,40,43,46 detección de complicaciones8,9,45 menores tasas de readmisión y de incapacidad9,45,47, mortalidad intrahospitalaria y a largo plazo7, junto con una reducción de los costes sanitarios3,47. Además con respecto a los modelos más clásicos el abordaje integral incide sobre la prevención secundaria de las fracturas, aumentando los pacientes que son dados de alta con una prescripción de calcio/vitamina D (67 frente al 2% en los modelos básicos) y tratamiento antirresortivo (10 frente al 1%)24,48. Todos estos resultados están en la línea de lo obtenido en la presente investigación.
Si bien es cierto, la colaboración ortogeriátrica no siempre consigue reducir la estancia hospitalaria48,49.
En 2013 cambian de ubicación al alta casi un 6% más de pacientes que en el grupo control. Este cambio se traduce en mayor derivación de pacientes a residencias, probablemente influido por la nueva estructura de las familias, con menos apoyo al anciano dependiente. La ausencia de Unidades de Recuperación Funcional como recurso específico de Geriatría en esta provincia, hace que al alta las únicas opciones disponibles sean la vuelta al domicilio o la residencia de ancianos50. A menudo, una de las razones de reducción de estancia hospitalaria se encuentra en la posibilidad de derivación a Unidades de Recuperación Funcional51 y en otros casos su ausencia tras la fase aguda impide el alta52. Sin embargo, en nuestra experiencia se ha logrado reducir la estancia global del grupo intervención, sin disponer de ese nivel asistencial.
SesgosAdemás del ya mencionado posible sesgo observacional, entre las limitaciones de esta investigación, cabe considerar la dificultad de aplicar la vía clínica en otros centros, por las características de cada hospital. Como ventajas, se apunta la actualización sobre los problemas clínicos por los propios investigadores y por el grupo de colaboración, provocando un consenso para mejorar la atención de los pacientes. El conocimiento actualizado del manejo multidisciplinar de los múltiples problemas de estos pacientes facilita la aplicación de los protocolos individualizados en cada centro, mejorando así la calidad asistencial.
ConclusionesLa complejidad de estos pacientes y la multiplicidad de los factores que influyen en su recuperación, justifican la creación de grupos interdisciplinarios funcionales en los centros asistenciales, para ofrecer a los pacientes una atención de calidad y mayor esperanza de vida tras la fractura, disminuyendo las complicaciones médicas y las estancias hospitalarias.
La instauración de una vía clínica en un hospital de segundo nivel favorece el manejo multidisciplinar del paciente geriátrico con fractura de cadera por fragilidad. Además contribuye a actualizar, unificar criterios y mejorar la atención de estos pacientes.
Entre los beneficios obtenidos destacan una menor estancia prequirúrgica y global, todo ello sin repercusión negativa a nivel clínico, funcional o de supervivencia. La mayor detección de complicaciones permite un tratamiento más precoz, evitando la conocida cascada de complicaciones, que conlleva peor evolución clínica, funcional y mayor mortalidad. Por tanto, la puesta en marcha de una vía clínica de estas características resulta no solo efectiva sino también eficiente desde el punto de vista de consumo de recursos.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al personal de Enfermería de la Unidad de Traumatología del C.A. Ávila.