Se ha demostrado que tras practicar una meniscectomía se produce un daño del cartílago articular precoz e irreversible1-6. La meniscectomía lateral acelera el proceso más que la medial7, pues en el compartimento externo el menisco soporta casi toda la carga a compresión, mientras que en el compartimento interno, ésta se reparte entre el menisco y el cartílago articular8. Con todo, una meniscectomía puede incrementar la magnitud de dicha carga entre un 40% y un 700%9. Por lo tanto, la tendencia actual para el manejo de las lesiones meniscales tiende a ser conservadora, ya sea mediante reconstrucción meniscal, siempre que sea factible, bien haciendo meniscectomías lo más económicas posible, o bien sustituyéndolo, por implantes meniscales o por trasplantes de aloinjerto, que son el motivo de esta revisión bibliográfica.
Los aloinjertos meniscales
Sin duda, el tipo de implante más empleado y con más apoyo científico tanto desde el punto experimental como desde el clínico, es el trasplante meniscal con aloinjerto. Milachowski et al10 realizaron un trasplante meniscal en humanos, en 1984, en el Hospital Universitario de Munich-Grosshaden. Posteriormente, Keene et al11 fueron los primeros en hacer un trasplante meniscal por artroscopia. Sólo en 1995, se practicaron en Estados Unidos 200 alotrasplantes de menisco y, entre 1990 y 1995, cerca de 900.
Métodos de conservación
Existen cuatro tipos de aloinjertos: fresco, congelado, liofilizado y crioconservado12. Los injertos frescos se obtienen bajo condiciones de esterilidad y tienen un período limitado de disponibilidad, por lo que resulta complicado hacer las mediciones meniscales previas y las pruebas serológicas preoperatorias. Los injertos congelados se almacenan a 80° C, siendo un método simple, barato, fácil de conservar y transportar. Los liofilizados se congelan inicialmente y se deshidratan posteriormente para ser almacenados; antes de realizar su implantación deben rehidratarse. Las ventajas fundamentales son, que se pueden almacenar indefinidamente a temperatura ambiente y que se disminuye sustancial aunque no totalmente la posibilidad de transmisión de enfermedades, como el SIDA. El principal problema de estos aloinjertos es que disminuyen de tamaño con todo el proceso. Los crioconservados se depositan en una solución de DMSO (dimetilsulfóxido)13 o glicerol12 y se congelan progresivamente; se conservan en un congelador de nitrógeno líquido a 196° C y su viabilidad celular oscila entre el 10%5 y el 40%14.
La elección del injerto es difícil y a menudo depende de la disponibilidad que tengamos de uno u otro tipo. Fabbricianni et al13 hicieron un trabajo experimental para comparar los aloinjertos crioconservados y los congelados y no encontraron diferencias significativas entre ambos. Los crioconservados, que mantienen cierta viabilidad celular, tampoco parecen mejorar las características morfológicas y biomecánicas del trasplante.
Esterilización
En cuanto al método de esterilización secundaria, actualmente hay tres técnicas: la liofilización, el óxido de etileno y la radiación gamma. La primera de ellas ya se ha discutido. El óxido de etileno produce sinovitis y fibrosis sinovial. La radiación gamma continúa siendo el método más empleado para la esterilización secundaria de los aloinjertos tisulares. A una dosis de 2,4 mrads se destruyen la mayoría de los patógenos, excepto el VIH-1, que puede requerir 3 mrads para su eliminación, pero a esta dosis se altera la mecánica del aloinjerto de menisco12,15.
Inmunología
El aloinjerto meniscal es un tejido «inmunológicamente privilegiado»16 porque tanto el cartílago articular como el meniscal son relativamente acelulares y los sistemas celular y de histocompatibilidad están protegidos por la matriz extracelular. Tampoco se ha encontrado aumento de la concentración de antígenos en sangre del receptor del trasplante meniscal10. Sin embargo, se ha descrito un caso de rechazo de injerto contra huésped, en el que se evidenció necrosis central e infiltrados de leucocitos y células gigantes en la periferia17. Tanto el método de congelación, como el de crioconservación, son capaces de destruir los componentes celulares y disminuir la respuesta inmunológica18.
Estudios experimentales y clínicos
Dado que al realizar una meniscectomía se ha visto que se aceleran los procesos degenerativos de la rodilla, el argumento para trasplantar un menisco debe ser evitar la progresión de la artrosis posmeniscectomía. Para ello, todo trabajo que se realice a este respecto debe demostrar si el trasplante meniscal es viable y funcional a largo plazo y si es capaz de proteger el cartílago de la rodilla. Para valorar la viabilidad del trasplante meniscal, es necesario hacerlo de tres aspectos: vascularización, morfología (macro y microscópica) y estado inmunológico.
Jackson et al14 demostraron que, a los 6 meses de la cirugía, la vascularización periférica del menisco era completamente normal. También era normal alrededor de las pastillas óseas y en el ligamento colateral interno. Los vasos periféricos penetran en el menisco de forma radial en aproximadamente un tercio de su anchura19.
En cuanto a la morfología macroscópica, el aloinjerto de menisco ofrece un aspecto normal entre los 6 y los 8 meses13,14,20,21, si bien puede observarse como único hallazgo el desflecamiento del borde libre del menisco en los trabajos de experimentación animal14. Microscópicamente, hay que valorar el componente celular, el extracelular y las fibras colágenas. En cuanto al componente celular, se sabe que entre los 4 y los 6 meses, la parte periférica del menisco sufre un proceso de hipercelularidad, sin embargo, la parte central es hipocelular tanto en el caso de los aloinjertos frescos como en los crioconservados14,22. Aunque hay evidencia histológica de una respuesta inmune dirigida contra el injerto por la existencia de antígenos de histocompatibilidad, ésta no afecta a la evolución clínica23. A los 4 meses, Szomor et al24 encontraron en todos los aloinjertos, evidencia de degeneración fibrinoide con áreas de hipocelularidad y multiplicación de células condrales. Hasta los 8 meses, cada vez encontramos mayor celularidad21. Algunos autores18 se preguntan si estas células son capaces de sobrevivir a largo plazo; sin embargo, otros, han demostrado que el DNA de las células trasplantadas es idéntico al del receptor en un 95%, lo que sugiere un fenómeno de repoblación25. Jackson et al14 hallaron variaciones de la concentración de agua y proteoglicanos (ácido urónico) tanto en los autoinjertos como en los aloinjertos frescos y crioconservados, transcurridos seis meses del trasplante. En los aloinjertos la concentración de agua era mayor que en los autoinjertos, lo que indica que los primeros tienen menor resistencia mecánica. Por otra parte, la menor concentración de proteoglicanos (ácido urónico) indica una mayor tasa de degradación tisular en los aloinjertos que en los autoinjertos. Los autores se preguntan si estos cambios en la matriz extracelular pueden comprometer la función de los trasplantes meniscales a largo plazo. A las 26 semanas del trasplante, el patrón para la expresión de las fibras de colágeno progresa hacia la normalidad, lo que también indica la adaptación que sufren las células que invaden el aloinjerto26.
Como se ha mencionado, los meniscos son relativamente inertes con respecto a su sistema inmunológico y, aunque hay respuesta inmune con un infiltrado linfocitario alrededor del aloinjerto, ésta no afecta a la evolución clínica del trasplante ni es capaz de inducir una reacción sistémica16,18,27,28. No se ha propuesto ningún tratamiento especial para disminuir la inmunogenicidad del injerto27.
Efecto condroprotector
Una vez probada la viabilidad del trasplante, interesaría comprobar su posible efecto condroprotector, lo cual por el momento sólo ha podido ser estudiado en trabajos experimentales, ya que en los clínicos los resultados deben valorarse a largo plazo. Hay estudios en los que los trasplantes meniscales con aloinjertos disminuyeron la presión de contacto entre un 55 y un 65% en cualquier grado de flexión. Asimismo, aumentaron el área de contacto entre un 42 y un 65%, y disminuyeron la presión de contacto entre el 55 y el 65%29. Se conoce que los cambios degenerativos más evidentes se hallan en el cartílago expuesto que en el cubierto por el trasplante13,29. En un estudio experimental en cadáver humano se demostró que el aloinjerto de menisco interno no restablecía el contacto mecánico normal, pero disminuye significativamente (75%) la presión de contacto comparándola con la rodilla tras la meniscectomía. Sin embargo, se desconoce si este nivel de protección es suficiente para prevenir la osteoartrosis30. Mora et al31 en un trabajo experimental con aloinjertos frescos, llegaron también a la misma conclusión. Szomor et al24 afirman en un estudio animal que los trasplantes meniscales (alo y autoinjertos) protegen el cartílago tras realizar una meniscectomía, aunque no por completo. Además se sabe que no existen diferencias estadísticamente significativas entre el empleo del auto y del aloinjerto. Por otra parte, tanto los alotrasplantes realizados precozmente como los diferidos, ofrecieron una protección inicial del cartílago de la rodilla32. Sin embargo, otros autores encontraron que el trasplante primario protege más que el realizado a los 3 meses, aunque nunca igualaron la función del menisco normal33.
Indicaciones
Hay que considerar la edad del paciente y su nivel de actividad, así como la estabilidad, la alineación y el grado de daño condral que presenta la rodilla12. Veltri et al34 reservan el trasplante meniscal para aquellos pacientes con dolor, asociado a cambios artrósicos precoces en el compartimiento de referencia. El paciente debe tener menos de 45 años con una rodilla estable o susceptible de ser estabilizada mediante reconstrucción ligamentosa. Si hay desaxaciones, estos autores no recomiendan la osteotomía. Sin embargo, otros35,36 son partidarios de corregir el eje mediante osteotomías proximales de tibia. Otro grupo de pacientes susceptible de ser tratados con injertos meniscales sería el compuesto por deportistas jóvenes sometidos a una meniscectomía, antes de que surja sintomatología alguna, con objeto de evitar la artrosis precoz12. Es la situación que genera más discusión porque al no haber sintomatología es difícil ofrecerle al paciente la posibilidad quirúrgica; sin embargo, si se difiere demasiado el trasplante, puede que se hayan desarrollado ya cambios artrósicos graves. Debido a que actualmente no hay pruebas de que este procedimiento prevenga o disminuya el riesgo de gonartrosis, hay autores que no recomiendan esta cirugía de forma profiláctica37. Un tercer grupo de indicación estaría constituido por aquellos pacientes con inestabilidad anterior o posterolateral, con el fin de incrementar la estabilidad al realizar la reconstrucción ligamentosa35-39. La mayor parte de los autores considera que se deben intervenir los pacientes con condropatía precoz ya que los resultados son mejores12,34,35,38,40,41.
Estudio prequirúrgico
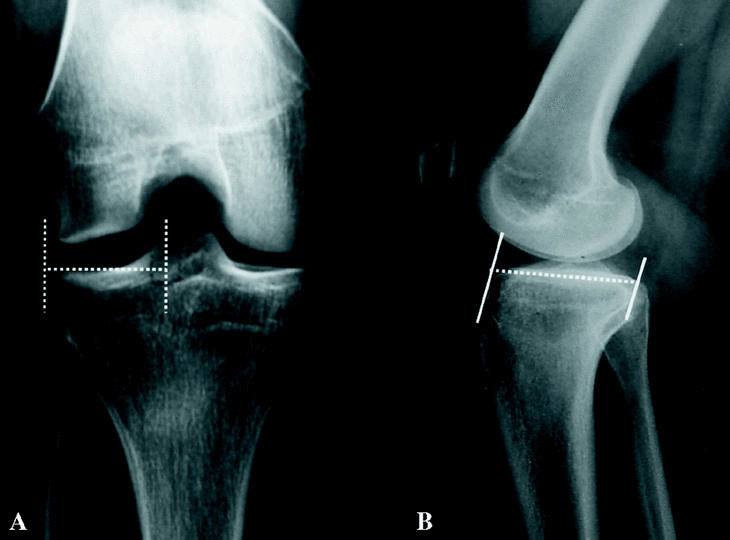
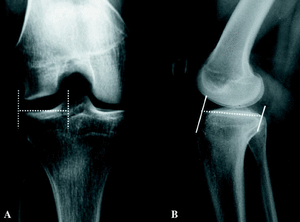
Una vez indicado el trasplante, hay que establecer el tamaño del aloinjerto mediante un estudio radiológico simple de la rodilla afectada en dos proyecciones. La anchura (proyección anteroposterior, equivale a la distancia entre el pico de la espina tibial y el margen de la metáfisis tibial correspondiente, descartando los osteofitos (Fig.1A). La longitud (proyección lateral) sería la distancia entre dos líneas, una paralela a la superficie anterior de la tibia por encima de la tuberosidad tibial y otra tangente al borde marginal posterior del platillo tibial correspondiente (Fig.1B). Se ha comprobado que la longitud del menisco interno y del externo supone el 80 y el 70% de la longitud sagital de los platillos tibiales interno y externo, respectivamente42. La RM es ligeramente más precisa que la radiología convencional43.
Fig. 1. A) En el plano coronal, se mide la distancia entre el pico de la espina y el margen de la metáfisis tibial correspondiente, en este caso, la lateral. B) En el plano sagital, se mide entre una línea paralela a la superficie anterior de la tibia y otra tangente al margen posterior del platillo tibial correspondiente, en este caso el medial.
Hay autores que creen que no es suficiente el estudio preoperatorio con dos proyecciones radiológicas simples, ya que habría que conocer la sección coronal del injerto para que se adapte anatómicamente a la articulación30. Para eso, la RM es mejor que la radiología convencional para predecir la geometría tridimensional del menisco, por lo que se recomienda para el tallaje del injerto antes de la cirugía44. La TAC sirve para medir tanto la articulación donante como la del receptor45. El tamaño del injerto no debe diferir más del 5% del tamaño del menisco original, con objeto de satisfacer los requerimientos mecánicos tras el trasplante28.
Técnicas quirúrgicas
Desde que se empezaron a realizar estos injertos, se han descrito básicamente dos tipos de técnicas quirúrgicas, por cirugía abierta y por artroscopia. La cirugía abierta se ha reservado especialmente para casos que requieren una cirugía combinada, como la reconstrucción adicional del LCA28, o bien si se emplean injertos con pastillas óseas28. En el menisco externo se ha empleado con más frecuencia la artroscopia, mientras que en el interno se ha hecho indistintamente mediante cirugía abierta o artroscópica46. Garret y Stevensen38 recomiendan, en caso de cirugía abierta, realizar una incisión pararotuliana interna o externa, con desinserción del ligamento colateral ipsilateral y osteotomía de la tuberosidad tibial anterior en caso de trasplante de menisco externo. Diversos autores47,48 han descrito la técnica artroscópica introduciendo el injerto por medio de una miniartrotomía anterior.
Hoy en día se discute el modo de fijar el injerto: debe anclarse su periferia y ambos cuernos, anterior y posterior. En general, se está de acuerdo en que la fijación periférica debe realizarse mediante suturas verticales; sin embargo la reinserción de los cuernos se puede hacer con o sin pastilla ósea. También se ha recomendado la creación de un surco que rodee circunferencialmente todo el reborde externo del platillo tibial donde se vaya a insertar el aloinjerto meniscal, con el fin de acelerar su cicatrización49. Para insertar el cuerno anterior y el posterior, se realizan dos túneles desde la metáfisis contralateral con el fin de fijarlos por medio de suturas que atraviesen dichos túneles; de esta forma se logra una mayor divergencia entre ambos (habrá más puente óseo y menos probabilidad de estallido del techo del túnel), además se disminuye el ángulo entre la interfaz pastilla ósea-raíz meniscal41. Es importante el correcto anclaje de ambas astas meniscales ya que se ha comprobado que, al desinsertarlas experimentalmente, la presión de contacto resultante es equivalente a la que se produce tras una meniscectomía total29,45,50. Debido a que las ventajas mecánicas que se obtienen al practicar un trasplante de menisco se pierden si no se fijan las pastillas óseas, la técnica con pastillas óseas es la más recomendada actualmente47,51-53. Garret y Stevensen38 aconsejan conservar el puente óseo del injerto donante e insertarlo en un túnel que labremos en la tibia del receptor, fijándolo con un tornillo de esponjosa de 4 mm o con suturas transóseas a través de túneles en la tibia46. El hecho de conservar un puente óseo entre el cuerno anterior y el posterior, se indica especialmente para el trasplante de menisco externo, sin embargo para el menisco interno se independizan el cuerno anterior y el posterior46. Por otra parte, hay autores que le dan más importancia a la inserción posterior del menisco añadiendo en esa zona un mayor número de suturas (cuatro o cinco)54. En la Universidad de Pittsburgh, Harner es partidario de insertar el injerto con pastillas óseas, individualizándolas para el menisco interno y dejando un puente óseo para el externo; sin embargo, Fu, tiene resultados similares sin pastilla ósea, por lo que la técnica quirúrgica se simplifica notablemente.
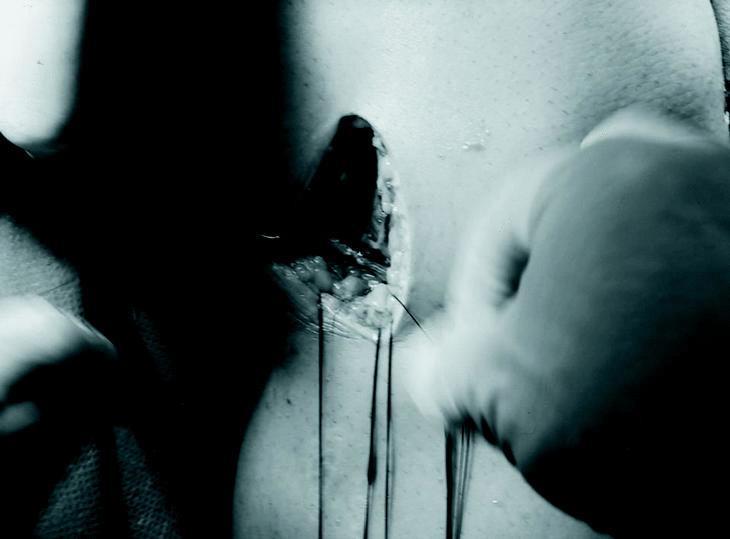
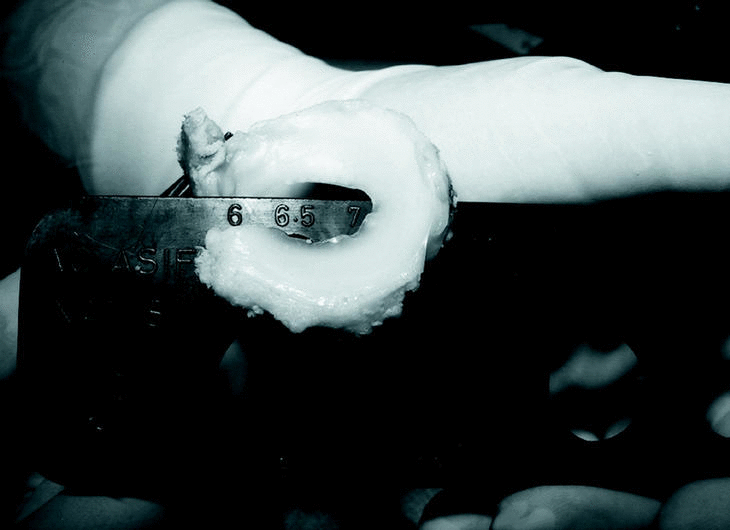
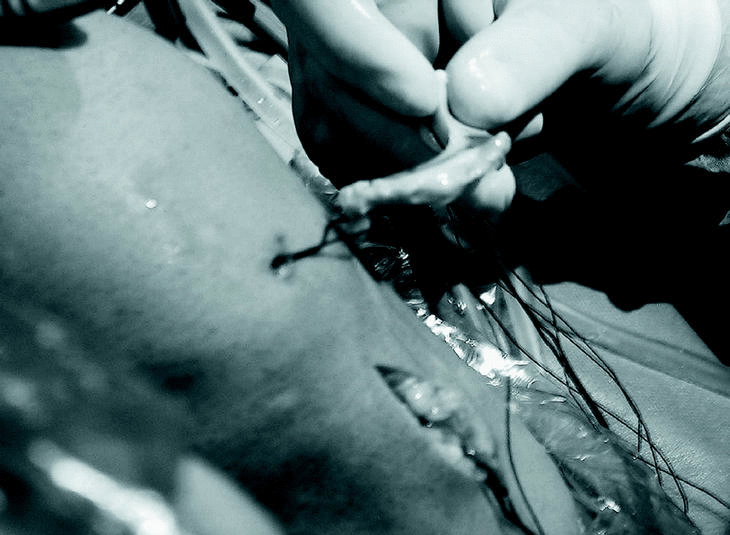
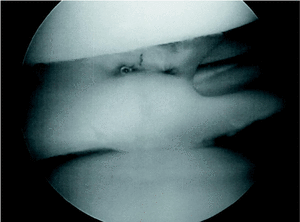
En septiembre de 2001, los dos primeros autores, J.A.A. y J.D.A.M, realizaron un trasplante de menisco externo por medio de cirugía artroscópica, utilizando aloinjerto crioconservado, con anclaje periférico mediante suturas de dentro a fuera para el cuerpo y cuerno posterior del injerto (Fig. 2), y de fuera a dentro para el cuerno anterior. El hiato poplíteo se respeta dando un punto por delante y otro por detrás del mismo. Se labra un surco por toda la periferia del platillo tibial externo. Se tallan cilindros óseos individualizados, de 6 mm, en el asta anterior y posterior del injerto (Fig. 3) incluso para el menisco externo porque, de esta forma, abriendo o cerrando la distancia entre las astas, se pueden corregir pequeñas diferencias de tamaño del injerto, que se adaptará mejor a la articulación (Fig. 4). Se practican dos túneles con salida a la metáfisis anterointerna tibial, que sirven para traccionar de las suturas que, previamente colocamos en los cilindros óseos del menisco y que sirven para introducirlo dentro de la articulación (Fig. 5). Primero, se fijan los cilindros mediante una grapa de ligamentos que atrapa las suturas a la salida de ambos túneles, se anudan entre sí y, posteriormente, se realiza la sutura periférica. Finalmente, se revisa artroscópicamente la situación y estabilidad del menisco trasplantado, moviendo pasivamente la rodilla y palpando minuciosamente el trasplante (Fig. 6).
Fig. 2. Aloinjerto crioconservado de menisco externo. Marcaje de las zonas de anclaje más importantes, a saber, las pastillas óseas y el cuerno posterior.
Fig. 3. Suturas meniscales de dentro a fuera. Para exponer y anudar dichas suturas, se hace una incisión vertical posterior al ligamento colateral externo de unos 4 cm de longitud.
Fig. 4. Medición de las pastillas óseas con el calibrador de ligamentos. Obsérvese que la pastilla atraviesa fácilmente el agujero de 6 mm.
Fig. 5. Introducción del trasplante a través del portal antero-medial.
Fig. 6. Aspecto intraarticular del trasplante una vez colocados los puntos de sutura horizontales.
Evaluación posquirúrgica y complicaciones
Para valorar la evolución clínica del trasplante existen dos opciones: la RM y la artroscopia. La RM muestra la morfología y la posición del menisco trasplantado y detecta las complicaciones a corto y a largo plazo55, como son las desinserciones (meniscales y de la pastilla ósea)56, los derrames, los hematomas y las infecciones de partes blandas10 (existe un caso publicado de infección de bajo grado del injerto51). Como complicaciones a largo plazo se pueden mencionar la reducción de tamaño, los signos degenerativos y las roturas del aloinjerto. Por otro lado, para medir el volumen meniscal in vivo, se ha empleado de forma experimental una técnica de RM tridimensional, precisa y reproducible pero que no es útil para ese fin, porque infravalora el volumen real del menisco57. Sin embargo, Van Arkel et al demuestran que existe una mejor correlación entre los resultados clínicos y la artroscopia que entre los resultados clínicos y la RM58.
Protocolo posquirúrgico y rehabilitación
En el postoperatorio, se inmoviliza la rodilla con una férula articulada a 30° de flexión y se comienza a ejercitar la flexión entre 30° y 60° con una férula de movilización pasiva continua durante 2 semanas. Hasta la sexta semana, se permite un arco de movilidad entre 30° y 90° de flexión, y las siguientes 6 semanas, entre 20° y 120° de flexión. La carga parcial se autoriza entre la sexta y la duodécima semanas, y después completa28. Existen tendencias más agresivas que permiten la carga que tolere el paciente desde el primer momento, protegiendo la rodilla con una rodillera bloqueada en extensión59. Otros autorizan la extensión completa de forma activa y pasiva sin carga de 0° a 60° ó 90°, desde la cuarta a la sexta semana34,35,58.
Aproximadamente a las 6 semanas de postoperatorio se comienza con los ejercicios para la marcha con carga, los ejercicios de cadena cerrada con flexión de la rodilla de más de 60°. Es muy importante la potenciación muscular, especialmente del cuádriceps, ya que este músculo absorbe de forma secundaria las solicitaciones de apoyo, por lo que atenúa la tensión que soporta el menisco. Entre los seis y los doce meses se debe haber logrado la máxima movilidad, con carga completa60. El retorno a la actividad máxima previa se difiere hasta pasado un año de la cirugía aproximadamente59.
Resultados clínicos
Se han publicado series de trasplantes meniscales con aloinjerto a corto y medio plazo con resultados esperanzadores, especialmente en lo que se refiere a la mejoría de los síntomas y a la viabilidad de los injertos (Tabla 1).
En 1993, Garret61 utilizó 43 aloinjertos frescos y crioconservados, mediante artrotomía abierta, interna o externa, desinsertando los ligamentos colaterales o, incluso, la tuberosidad anterior de la tibia y presentó sus resultados con más de dos años de seguimiento, revisando artroscópicamente el aspecto de los trasplantes y halló una tasa de cicatrización completa del 72% de los casos, sin observar ningún caso de rechazo. Asimismo, describió mejores resultados en pacientes con menor daño condral degenerativo. Sólo siete fueron trasplantes meniscales aislados.
En otra serie, Veltri et al34, estudiaron 14 aloinjertos congelados y crioconservados, seis laterales, dos mediales y dos bilaterales. Diez de ellos asociaban ligamentoplastias de LCA y uno de LCA y LCP conjuntamente. La edad media de los pacientes fue de 35,3 años (mínimo: 24 y máximo: 46 años) con una meniscectomía 11,3 años (mínimo: 1,3 y máximo: 33 años) antes del trasplante. Se practicaron por cirugía abierta si se asociaban a una ligamentoplastia y asistidos por artroscopia con una incisión posterior, si eran trasplantes aislados. El seguimiento medio fue de 8 meses, no hubo complicaciones postoperatorias. Sólo 2 de los 14 pacientes se quejaban de dolor en la zona del trasplante. Siete pacientes fueron sometidos a una artroscopia de revisión para valorar el estado de los aloinjertos: cinco mostraban una curación completa y en dos no cicatrizaron las astas posteriores .
Kuhn y Wojtys51 trasplantaron 10 aloinjertos meniscales mediales, 8 de ellos con dolor en interlínea articular medial secundario a artrosis postmeniscectomía y 2 en deportistas relativamente asintomáticos. Todos tenían una rotura del LCA que fue reconstruida mediante una ligamentoplastia. Se utilizaron injertos crioconservados y nueve de ellos fueron irradiados. Un menisco fue resecado a los cuatro meses de la cirugía por una posible infección de bajo grado. En el grupo de causa degenerativa, se estudiaron 7 pacientes con un seguimiento medio de 39 meses, y se observó que el dolor disminuyó de 5,7 a 1,7 puntos, en una escala del 1 al 10. Hay que destacar que ninguno de estos pacientes hacía saltos, giros bruscos ni deportes de contacto.
Recientemente, McNally et al62 publicaron los resultados de un estudio multicéntrico sobre aloinjertos crioconservados que comenzaron a implantarse en 1989. Se practicaron 1.023 trasplantes en 1.015 pacientes, con un seguimiento mínimo de dos años. En el 73% de los casos se trataba del menisco interno. En 728 (71%) se habían insertado con pastillas óseas. En las artroscopias de revisión se halló una tasa de viabilidad del trasplante del 91%. Las causas de fallo más frecuente, en los 65 injertos que precisaron nuevas cirugías por fracaso de la primera, fueron: la rotura en 24 casos (37%), la progresión de la artrosis en 20 (31%) y la pérdida del injerto en 12 (18%); en 9 casos (14%), no se pudo establecer la causa del fallo.
Cameron y Sahsa35 evaluaron 67 injertos frescos, sin pastilla ósea, y los implantaron por cirugía abierta, obteniendo 14 resultados excelentes, 8 muy buenos, 36 buenos, 2 regulares y 7 malos. La tasa global de buenos a excelentes resultados fue del 87%. Subjetivamente 60 pacientes estaban satisfechos con su cirugía y 7 no. La demora media posmeniscectomía fue de 16,7 años. Se realizaron artroscopias después del trasplante en los diez primeros casos y en todos ellos se evidenció una curación completa. En los pacientes en los que se realizó una osteotomía valguizante de tibia además del trasplante de menisco interno (25 casos), se pasó de 7,1° de varo a 5,5° de valgo y en los 16 pacientes que fueron sometidos a una osteotomía varizante de tibia además del trasplante de menisco externo, se pasó de un valgo medio de 5,9° a un varo medio de 4,7°. Sólo se practicaron 21 trasplantes de menisco aislado.
Verdonk et al36 publicaron, en 1998, los resultados de 51 trasplantes de aloinjertos frescos con un seguimiento mínimo de cuatro años. Los meniscos frescos se insertaron en un cultivo de DMEM (Dulbeco Modificado en Medio de Eagle) inmediatamente después de la toma del aloinjerto; este medio de cultivo contiene L-glutamina, estreptomicina-penicilina-fungizona y suero de músculo de pantorrilla fetal. Se mantuvieron en recipientes especiales de plástico con 70 ml del medio de cultivo y se introdujeron en una cámara de incubación a 37° C, con flujo continuo de aire (95% aire y 5% CO2), cambiándose el medio cada tres días. La indicación más frecuente para el trasplante fue el dolor resistente a tratamiento médico. En 13 pacientes se comprobó la viabilidad meniscal, tanto macroscópica como microscópica, mediante el empleo de la artroscopia. Algunas artroscopias se hicieron al poco tiempo tras el trasplante, pero otras después de más de dos años. En todos los casos se corroboró la supervivencia del aloinjerto y se confirmó con RM. A medida que pasa el tiempo (hasta 8 años y 5 meses), la puntuación en escala del HSS va disminuyendo lenta y ligeramente. Se trata de una escala que valora cinco parámetros, la sintomatología, inestabilidad, la función, la exploración clínica y funcional, estableciendo resultados excelentes, entre 90 y 100 puntos; buenos, entre 80 y 89; regulares, entre 70 y 79 y, malos, por debajo de 70 puntos. En el primer año se obtuvieron un 62% de buenos resultados, pero a los 7 años, disminuyó al 25%, siendo regulares un 50% y malos otro 25%. Se practicaron 13 osteotomías valguizantes de tibia y siete ligamentoplastias de LCA.
Stollsteimer et al53 diseñaron un estudio sobre 22 pacientes que fueron sometidos a trasplante de aloinjerto crioconservado, con un seguimiento de uno a cinco años. Utilizaron aloinjertos con pastillas óseas y vieron que la media de discordancia con el tamaño del menisco normal fue del 63% (mínimo: 31% y máximo: 100%), si bien todos los pacientes mejoraron de su dolor preoperatorio, así como en el test de Lysholm pasando de una puntuación de 47,2 a 75,6. Los pacientes con lesiones condrales de grado ≤ 2 de Outerbridge mejoraron significativamente en los tests de Lysholm y de Tegner; sin embargo, los pacientes con un grado ≥ 3 no obtuvieron una mejoría significativa. Hubo un caso de infección del injerto que requirió la exéresis del mismo, también se produjo una desinserción de pastilla ósea y cinco meniscectomías parciales postquirúrgicas.
En la Universidad de Pittsburgh, tienen nueve años de experiencia con más de 100 casos, de los que han publicado 34 en 31 pacientes. El seguimiento medio es de 36 meses (mínimo: 24 y máximo: 72 meses); la edad media de 28 años (mínimo: 15 y máximo: 45 años), 11 fueron trasplantes aislados y 20 se asociaban a inestabilidad ligamentosa. Tras la cirugía, 30 pacientes desarrollaron las actividades funcionales con normalidad, el arco de movilidad es de 134° (mínimo: 0° y máximo: 140°). En 20 pacientes se realizó artrometría con el KT-1000, siendo la diferencia media entre las rodillas de 2 mm. No se apreció pinzamiento articular en ningún caso y las complicaciones observadas son el déficit para la extensión (3° de media), el déficit para la flexión (9° de media), una complicación de la herida quirúrgica, un fallo del injerto y un caso de síndrome infrapatelar.
Incertidumbres y perspectivas de futuro
Como afirmó Noyes6, «la insuficiencia meniscal es el problema número uno en la ortopedia actual». Ésta puede producir dolor, inflamación, cambios artrósicos y limitación de la actividad física importante. Para el cirujano, es un motivo de preocupación porque actualmente no existen soluciones ideales que ofrecer al paciente. Para la economía, las secuelas posmeniscectomía pueden disminuir de forma significativa la productividad del trabajador y ocasionan unos gastos a la Sanidad nada despreciables63. Toda vez que se ha demostrado claramente, de forma experimental, la viabilidad de los trasplantes meniscales con aloinjerto13,14,18,21,22,24-27, independientemente de los métodos de conservación de los mismos13, hay que comprobar si la supuesta protección parcial que ofrecen29-33 es suficiente para controlar o frenar el proceso artrósico que ocurre, casi invariablemente, tras una meniscectomía total.
Debido a que la protección que proporcionan los aloinjertos no es completa, habría que conocer la causa de este hecho y, sobre todo, si con ello se pueden detener los fenómenos degenerativos articulares. En cuanto a la primera incógnita habría que valorar varios parámetros. Para medir el injerto en el preoperatorio, se recomienda emplear radiografías anteroposterior y lateral, pero realmente no se sabe si este método es suficiente, ya que no es posible conocer la morfología frontal del injerto30. A este respecto hay autores que preconizan el empleo de la RM porque puede medir tres dimensiones44. Otro punto importante es el anclaje de las pastillas óseas y si éste influye en el porvenir del trasplante29,45,50. También es básico establecer las indicaciones adecuadas para el alotrasplante12,34,35,37,38,40 y lo que se puede esperar de él si se utiliza como técnica aislada, o como complemento a otras técnicas de corrección del eje35,36 o de estabilización ligamentosa35-39. En cuanto a la segunda cuestión que se plantea, intuitivamente se puede ser optimista porque los resultados experimentales y clínicos, a corto y medio plazo, son esperanzadores pero sólo interpretándolos más a largo plazo se podrán extraer conclusiones válidas.
Las alternativas de futuro para el propósito que nos ocupa podrían ser los «andamiajes» de colágeno propuesto por algunos autores64-66, ya que con ellos se logra que las células meniscales migren al lugar de reparación y participen en el proceso de curación tisular. Estos estudios son esperanzadores, pero la experiencia clínica de los diferentes autores varía. Desde el punto de vista ideal se podría crear un menisco a partir de las propias células del paciente, con la forma y tamaño exactos para que se adapte perfectamente a la rodilla del receptor67. Para ello tendríamos que aprender a controlar los procesos de revitalización y remodelación cuando un tejido no vivo (tras la necrosis inicial) o un «andamio» o soporte es invadido por células extrínsecas. También habría que estudiar el desarrollo meniscal pre y posnatal y los factores de crecimiento y hormonales que intervienen en el proceso68.
La ingeniería tisular puede ser aplicada para conseguir reproducir la forma del menisco natural. Se ha demostrado que las matrices de polímeros tienen la capacidad de proporcionar células a los «andamios» organizados y a los lugares de inserción, de forma que son capaces de crecer, mantener la diferenciación celular y recrear sus estructuras nativas. Estos polímeros pueden ser recubiertos o construidos con factores que promuevan la diferenciación y el anclaje celular67,69. Otra posible vía de investigación es la combinación de la ingeniería tisular y las técnicas de terapia génica. Las células podrían ser transferidas cuando se encuentran en cultivos con genes que promueven la proliferación, la diferenciación y la síntesis de matriz, contribuyendo a la creación de un tejido construido por ingeniería tisular tras haber «sembrado» las células en «andamios» o soportes de polímeros biodegradables70.
Por todo lo expuesto, la vía más aceptada y utilizada actualmente para intentar resolver esta contrariedad, es el trasplante meniscal con aloinjerto de cadáver. Aparte de los estudios experimentales realizados, muchos de los cuales se exponen en el presente trabajo, se han diseñado otros de carácter clínico con unas perspectivas halagüeñas por los resultados a corto y medio plazo que exhiben. Sin embargo, es indudable que, como se ha dicho anteriormente, estamos ante el «nacimiento» de una nueva alternativa terapéutica y no es posible establecer conclusiones hasta que no existan trabajos con seguimientos a largo plazo que demuestren que el trasplante meniscal es capaz per se de frenar o, en última instancia, de prevenir los fenómenos artrósicos. Las técnicas de ingeniería tisular y de terapia génica representan un futuro prometedor pero todavía en desarrollo.