La asociación de fracturas ipsilaterales de tibia presenta una baja incidencia, siendo hasta el 3,2% de las fracturas totales de tibia. Actualmente no existe un patrón oro en cuanto al tratamiento quirúrgico idóneo.
El objetivo de este estudio es analizar el tratamiento quirúrgico y los resultados radiográficos, funcionales, así como la tasa asociada de complicaciones de las fracturas bifocales de tibia ipsilaterales.
Material y métodosEstudio retrospectivo observacional de 24 pacientes intervenidos de fractura bifocal de tibia ipsilateral en nuestro hospital desde 2010 hasta 2022. Se incluyeron datos demográficos, quirúrgicos y complicaciones durante el seguimiento.
ResultadosLos 24 pacientes se clasificaron en grupo 1 cuando presentaban fractura de meseta y tibial distal (25%), grupo 2 con fractura de meseta y diáfisis (33%) y grupo 3 con fractura de diáfisis y tibia distal (42%). Tres pacientes fueron intervenidos mediante un implante y 21 pacientes mediante 2 implantes. El tiempo medio de seguimiento en consultas externas fue de 2 años y medio; 22 pacientes (92%) presentaron al año carga completa y 2 pacientes carga parcial (8%) debido a las secuelas de las fracturas. El tiempo medio de consolidación de la diáfisis fue de 7,75±2 meses, sin observarse diferencias significativas entre el grupo 2 y el grupo 3 (p=0,06). El tiempo medio de consolidación de la metáfisis fue de 3,50±1,5 meses, sin observarse diferencias significativas entre el grupo 1 y el grupo 2 (p=0,065); 7 pacientes (30%) tuvieron complicaciones durante el seguimiento.
ConclusionesLas fracturas bifocales de tibia son fracturas infrecuentes que en ocasiones requieren la combinación de varios tipos de osteosíntesis para obtener una reducción adecuada. En nuestra serie las fracturas más frecuentes fueron del tipo 3 (fractura de diáfisis y tibia distal). Cuando la diáfisis tibial estaba implicada se precisó de osteosíntesis combinada mediante clavo intramedular junto con placas y tornillos, obteniéndose unas tasas de consolidación, resultados funcionales a largo plazo y complicaciones similares a los descritos en la literatura.
The association of ipsilateral tibia fractures has a low incidence, being up to 3.2% of total tibia fractures. Currently there is no gold standard regarding the ideal surgical treatment.
The objective of this study is to analyze the surgical treatment and the radiographic and functional results, as well as the associated complication rate of ipsilateral bifocal tibia fractures.
Material and methodsRetrospective observational study in our hospital from 2010 to 2022 of 24 patients who underwent bifocal fracture of the ipsilateral tibia. Demographic and surgical data and complications during follow-up were included.
ResultsThe 24 patients were classified into group 1 when they presented a fracture of the plateau and distal tibia (25%), group 2 with a fracture of the plateau and diaphysis (33%) and group 3 with a fracture of the diaphysis and distal tibia (42%). 3 patients underwent surgery with 1 implant and 21 patients with 2 implants. The average follow-up time in outpatient clinics was 2 and a half years. At one year, 22 patients (92%) had full weight bearing and 2 patients had partial weight bearing (8%) due to the sequelae of the fractures. The average time for consolidation of the diaphysis was 7.75±2 months, with no significant differences observed between group 2 and group 3 (p=0.06). The average time for consolidation of the metaphysis was 3.50±1.5 months, with no significant differences observed between group 1 and group 2 (p=0.065). 7 patients (30%) had complications during follow-up.
ConclusionsBifocal tibia fractures can be treated using a combination of intramedullary nailing and plate osteosynthesis with good long-term results, obtaining an optimal union rate and low complications. In addition, it facilitates the reduction of the fracture, thus facilitating the patient's recovery and obtaining good long-term functional results.
Las fracturas diafisarias de tibia y peroné son las fracturas de huesos largos más frecuentes, suponiendo hasta el 17% del total de las fracturas de miembro inferior1. Sin embargo, la asociación de fracturas ipsilaterales de tibia presenta una baja incidencia, siendo hasta el 3,2%2 de las fracturas totales de tibia. Concretamente, la combinación de fracturas ipsilaterales de tibia se asocia a mecanismos de alta energía, y suponen un reto terapéutico debido a la complejidad de estas lesiones. La asociación más frecuente de combinación de las fracturas es de maléolo posterior con fractura de tercio distal de tibia con trazo espiroideo3.
Debido a la baja frecuencia de estas fracturas, no existe un patrón oro en cuanto al tratamiento quirúrgico idóneo. En el caso de la fijación con placas, existen complicaciones asociadas, como la tasa de pseudoartrosis secundaria o la afectación de partes blandas4–6. Por ello, se han desarrollado técnicas MIPO para disminuir la tasa de lesión de partes blandas y de infección. Algunos autores proponen la asociación de placas con clavo intramedular para facilitar la reducción de la fractura y mejorar así la funcionalidad posterior del paciente y permitir una carga precoz7–9.
El objetivo de este estudio es analizar el tratamiento quirúrgico y los resultados radiográficos, funcionales, así como la tasa asociada de complicaciones de las fracturas bifocales de tibia ipsilaterales.
Material y métodosSe realizó un estudio retrospectivo observacional en nuestro hospital de 2010 a 2022, en el cual se intervino aproximadamente 450 fracturas diafisarias de tibia. De este número de fracturas, 24 pacientes tuvieron fractura bifocal de tibia asociadas en diferentes niveles. Los criterios de inclusión fueron: que los pacientes tuvieran más de 18 años, que tuvieran un seguimiento mínimo de un año, y que presentaran fractura bifocal con combinación a nivel proximal-diáfisis, proximal-distal o bien diáfisis-distal. Los criterios de exclusión fueron las fracturas bifocales segmentarias de la diáfisis, fracturas Gustilo y Anderson tipo IIIC y que tuvieran un seguimiento inferior a un año. Las fracturas fueron clasificadas según el sistema AO, según la clasificación de Gustilo y Anderson10 en el caso de ser una fractura abierta y por combinación de fractura según la clasificación de Keating et al.3.
La fractura se presentaba en sesión clínica, y el cirujano decidía dependiendo de las pruebas de imagen si realizar osteosíntesis mediante tornillos canulados, placas o bien clavo intramedular, así como si realizaba la osteosíntesis mediante un implante o 2 implantes. Los pacientes que presentaban fractura de meseta tibial o fractura a nivel distal de tobillo o pilón se les solicitaba TC para valoración de la articulación. Normalmente en la secuencia de la intervención se estabilizaba primero la meseta o el tobillo o pilón previo a la diáfisis. Si se intervenía mediante clavo intramedular, se empleaba la técnica quirúrgica del clavo suprapatelar fresado.
El estudio se realizó de conformidad con los estándares éticos reconocidos por la Declaración de Helsinki y la resolución 008430 de 1993 y que cuenta con la aprobación del Comité Ético de la Institución y, por otro lado, se obtuvo el consentimiento informado de los pacientes que participaron en dicho estudio.
Técnica quirúrgicaSe colocaba al paciente en decúbito supino en una mesa radiotransparente y convencional. Cuando la fractura afectaba la zona lateral de la meseta se realizaba un abordaje anterolateral, que no interfería con la incisión de la entrada del clavo. Cuando se obtenía la reducción articular provisional con AK, se colocaba una placa (placa bloqueada de tibia proximal LCP o placa bloqueada de tobillo media o anterolateral en el caso de que se abordara primero el tobillo) para estabilizar la articulación de forma temporal para mantener la reducción a la hora de insertar el clavo. Se colocaban sábanas debajo de la rodilla para mantener una flexión de rodilla de 10-30°. Posteriormente, se realizaba una incisión suprapatelar a 1cm de 2cm de longitud, con posterior incisión transcuadricipital para la entrada del clavo (Clavo suprapatelar T2 Stryker) y se aseguraba que la entrada del clavo no fuera por la zona de la fractura de la meseta en caso de presentarla. Se colocaba la guía y se fresaba el canal hasta 1,5mm mayor que el grosor finalmente deseado del clavo. Se reducía la fractura diafisaria mediante tracción y manipulación para realizar una alineación correcta. Cuando finalmente se insertaba el clavo y se colocaban los bloqueos distales, se modificaban los tornillos unicorticales que mantenían en la reducción de forma provisional de la meseta y se cambiaban por las zonas donde podían emplearse tornillos bicorticales. En el caso de que la fractura fuera de meseta medial se empleaba un abordaje medial o posteromedial.
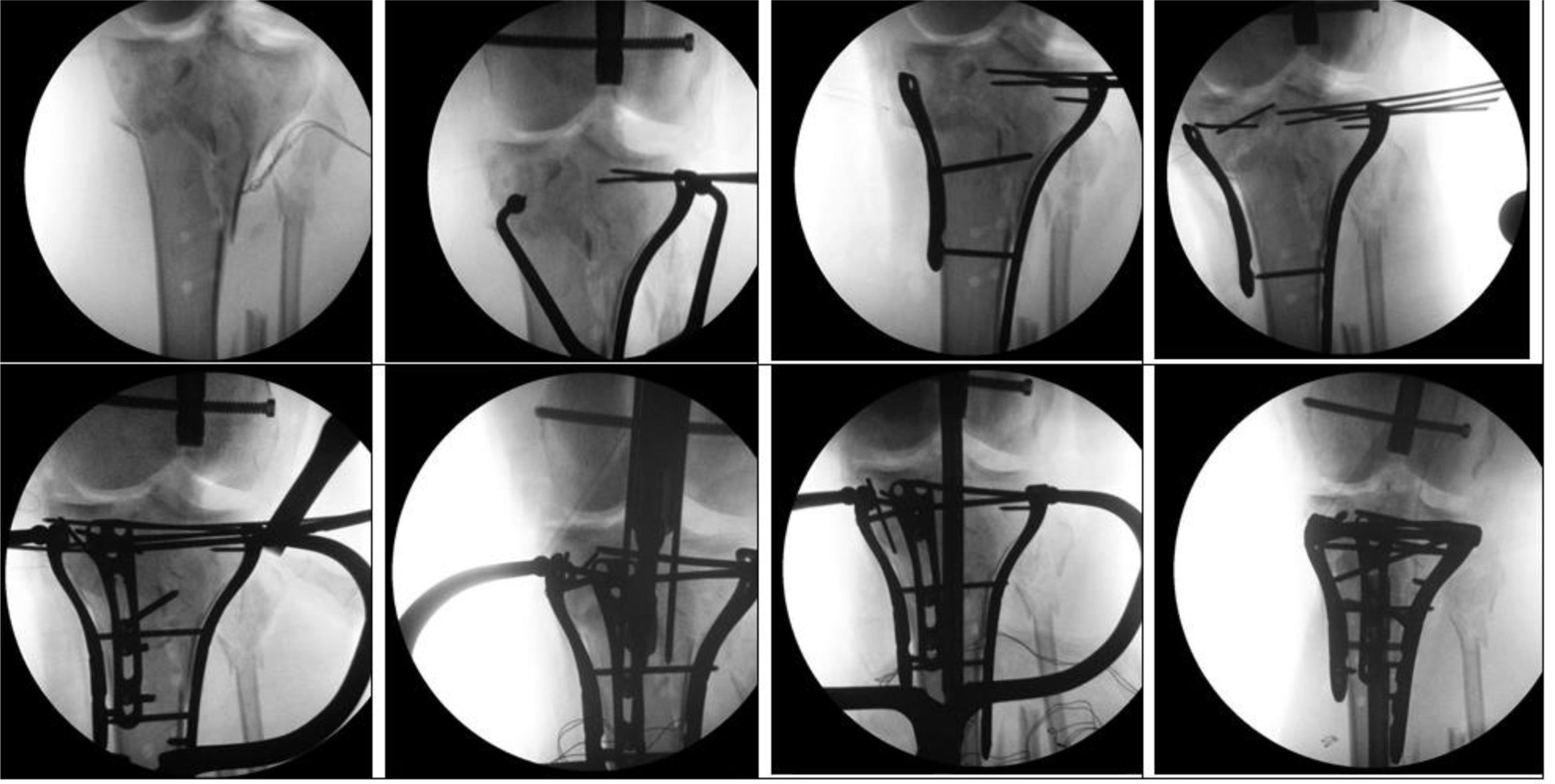
Los casos de combo clavo placa, 1° placa con reducción de la articulación (meseta/pilón o tibia distal) intentando dejar libre el trayecto del clavo tanto en la parte anterior de la meseta/centro del tobillo como con tornillos unicorticales, o bien si lo permite anteriores o posteriores al trayecto del clavo en la diálisis (fig. 1).
En el caso de que el paciente tuviera asociada diáfisis y tobillo-pilón, se empleaban en algunos casos tornillos canulados para obtener la reducción de los fragmentos de forma previa sin que interfiriera con el clavo, o bien se colocaban placas.
Postoperatorio y seguimientoSe iniciaba un protocolo de rehabilitación precoz con inicio de rango de movilidad de la rodilla tras la cirugía, e inicio de fortalecimiento de cuádriceps. En todos los pacientes se permitió inicio de carga completa a partir de los 2 meses tras la cirugía.
Los pacientes fueron seguidos en consultas externas valorándose parámetros clínicos, radiográficos y funcionales. Se realizó una radiografía de control con seguimiento a las 2 semanas, al mes y medio, al 3.er mes, al 6.o mes, al 9.o mes y al año. Se determinaba la alineación radiográfica en la proyección lateral y anteroposterior. La mal alineación se definió como la deformidad de más de 5° en el plano de coronal o bien más de 10° en el plano sagital. La consolidación de la fractura se definía con las radiografías seriadas solicitadas mediante la presencia de callo en 3 de 4 corticales en las radiografías, y si existía dudas se solicitaba un TC para valorar correctamente el callo de fractura. Se definió como ausencia de consolidación aquellas fracturas que no tuvieran presencia de estos criterios pasados 9 meses. Se determinó la presencia de infección si existía aparición de fístula o bien persistencia de drenaje por herida quirúrgica según los criterios definidos por IMC 2018.
La funcionalidad del paciente se determinaba gracias a si utilizaba productos de apoyo y el nivel de movilidad que presentaba tanto de rodilla como de tobillo tras un año de la intervención quirúrgica.
EstadísticaSe utilizó el programa estadístico R-commander v 3.4.3 para Mac. Primero se determinó si los parámetros seguían una distribución normal mediante el test de Lilliefors. El nivel de significación se estableció en p<0,05.
ResultadosEn total, tuvimos 24 pacientes con fractura bifocal de tibia, de los cuales 19 pacientes eran de sexo masculino (79%) y 5 pacientes eran de sexo femenino (21%). La edad media de los pacientes fue de 49 años (28 a 77 años); 17 pacientes no tenían antecedentes patológicos de interés. De los 6 pacientes restantes, 2 pacientes tenían antecedentes de neoplasia, un paciente era trasplantado hepático, 2 pacientes tenían diabetes mellitus y un paciente presentaba alcoholismo.
Con respecto al riesgo anestésico (ASA), 6 pacientes eran ASA 1 (25%), 16 pacientes eran ASA 2 (67%) y 2 pacientes eran ASA 3 (8%). El IMC medio fue de 25. Un total de 22 pacientes tuvieron fractura por alta energía y 2 pacientes fractura por baja energía, siendo el mecanismo de fractura de 12 pacientes accidente de tráfico, 6 pacientes fueron atropellados, 2 pacientes tuvieron un intento autolítico, 2 pacientes caída casual y 2 pacientes sufrieron caída en patinete.
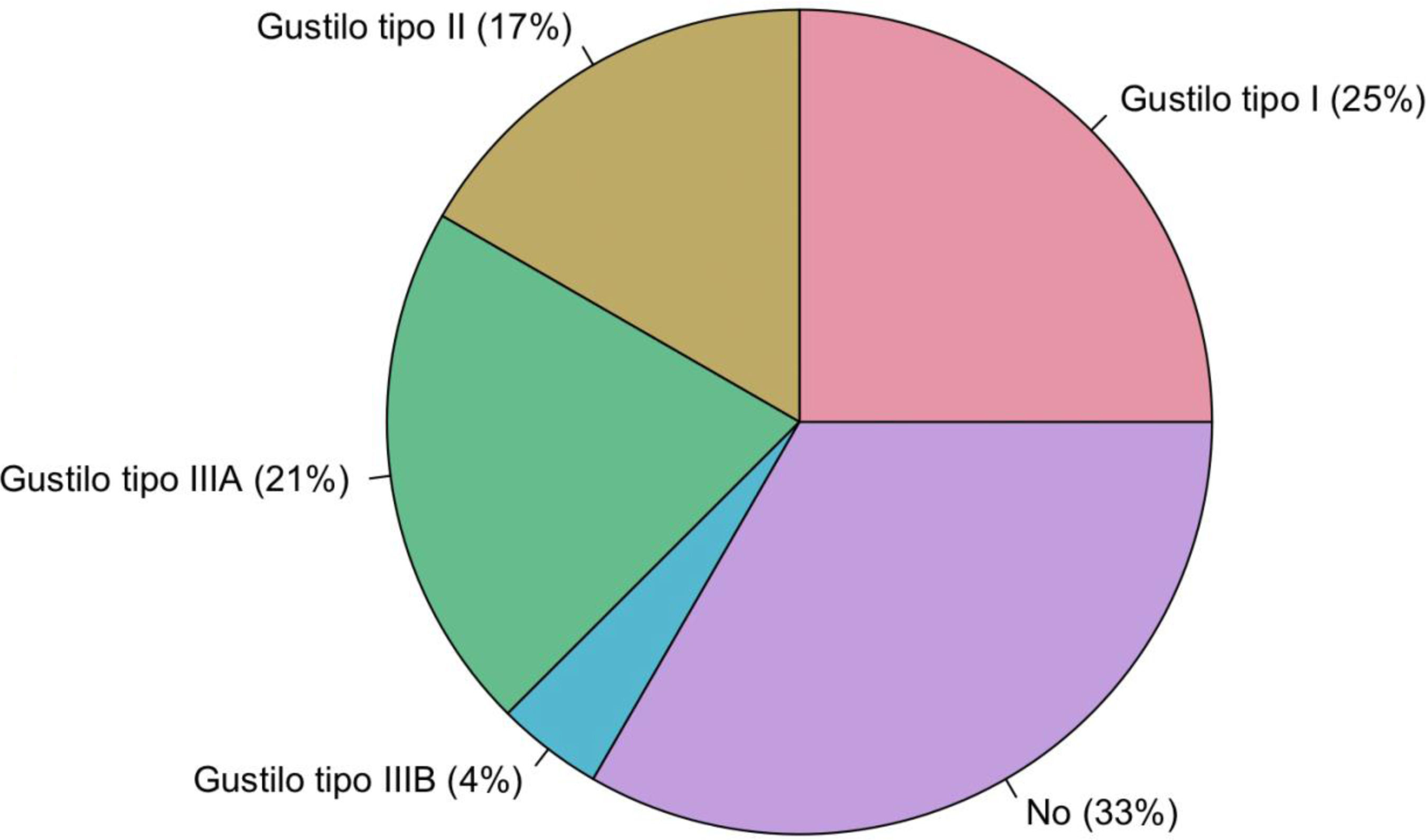
Ocho pacientes tuvieron fractura cerrada (33%), frente a 18 pacientes que tuvieron fractura abierta (67%), siendo Gustilo tipo 1 en 6 pacientes (25%); Gustilo tipo 2 en 4 pacientes (17%); Gustilo tipo IIIA en 5 pacientes (21%) y Gustilo IIIB en un paciente (4%) (fig. 2). Diez pacientes tuvieron además asociación con otras lesiones orgánicas o fracturas. Dos pacientes fallecieron por causas ajenas al traumatismo.
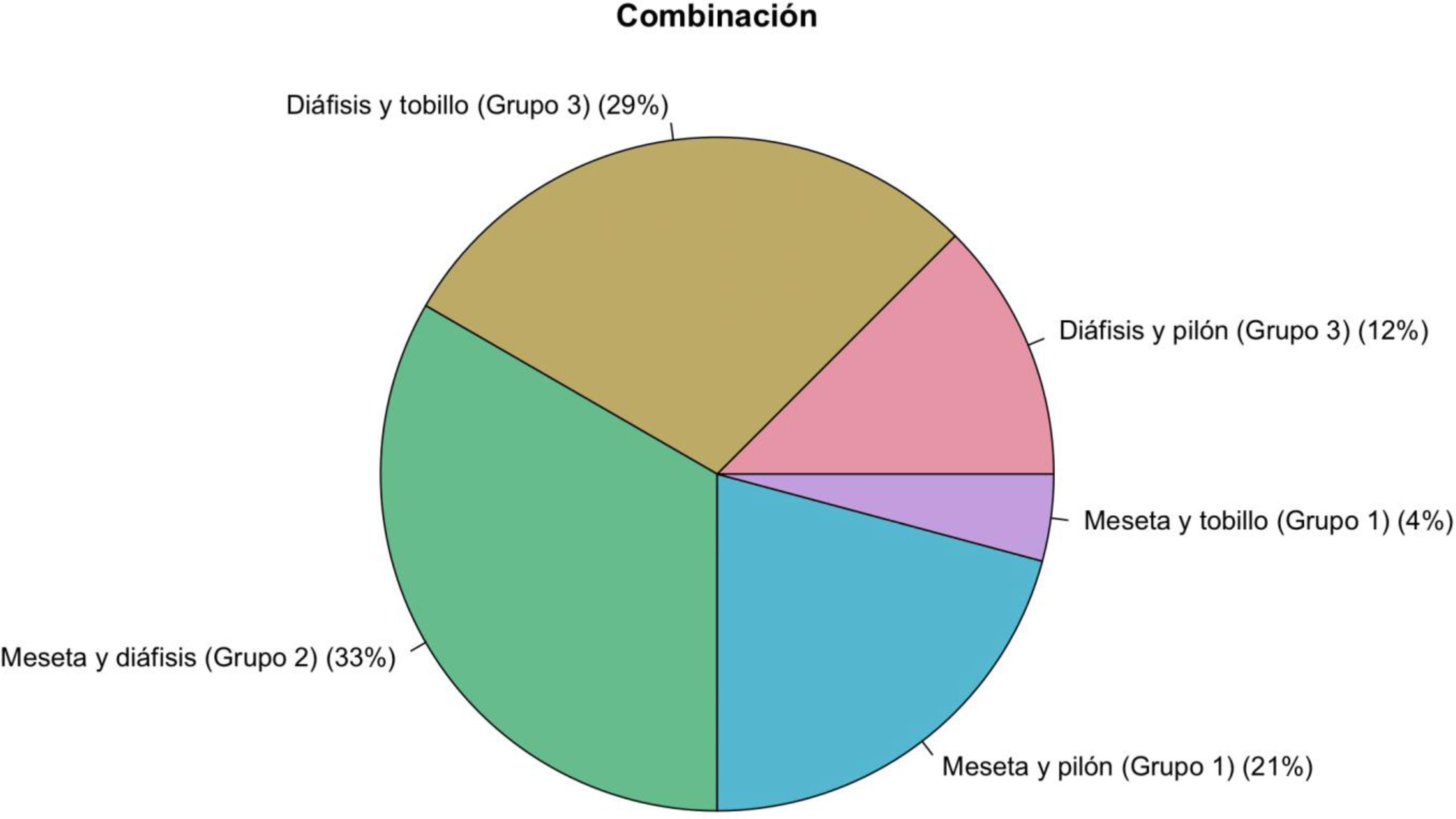
Referente al tipo de fracturas bifocales, 8 fracturas (34%) fueron combinación de meseta junto con diáfisis, 5 pacientes (21%) de meseta con pilón, 3 pacientes (12,5%) fractura diafisaria con pilón, 7 pacientes (30%) diafisaria y tobillo, y un paciente (2,5%) meseta y tobillo. Los números de implante requeridos para reducir las fracturas fueron de un implante en 3 pacientes (12,5%) y de 2 implantes en 21 pacientes (87,5%). Se estudiaron y clasificaron las fracturas según tres grandes grupos:
- -
Grupo 1: fractura meseta y tibia distal (tobillo/pilón)
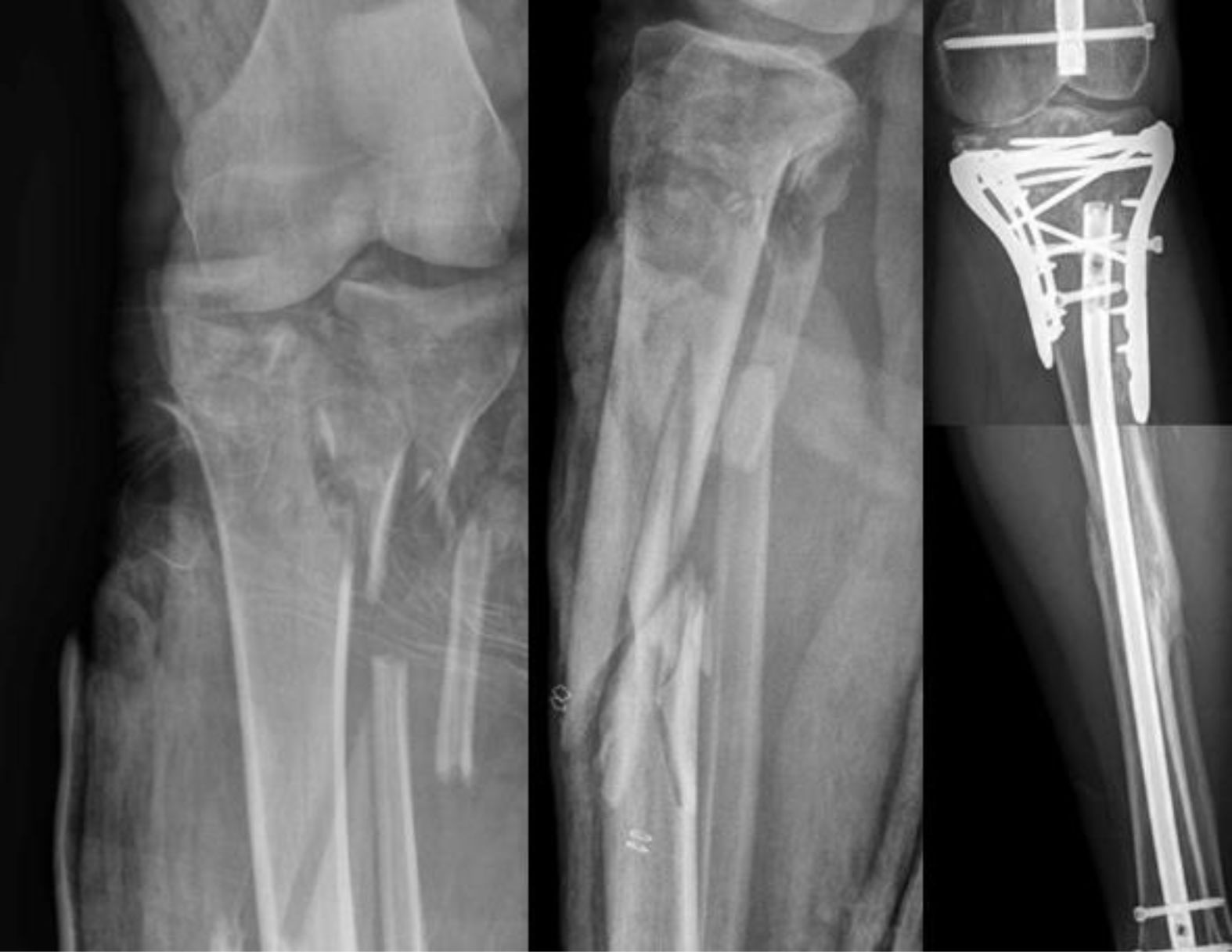
Este grupo consiste en la combinación de fracturas proximales y distales intraarticulares con 6 pacientes (25%) (fig. 3), entre los que se encuentran 5 pacientes con combinación meseta-pilón y un paciente con combinación meseta-tobillo. Dos pacientes tuvieron fractura cerrada, un paciente fractura Gustilo y Anderson tipo 1, un paciente Gustilo y Anderson tipo II y 2 pacientes Gustilo y Anderson tipo IIIA. De fractura de meseta, 3 pacientes tuvieron un tipo AO 41B1, 2 pacientes un tipo AO 41C1 y un paciente tipo AO41B3. De las fracturas distales de pilón, 3 pacientes tuvieron una tipo AO 43A3, y paciente una tipo 43B1 y un paciente una 43C2. En cuanto a las fracturas distales de tobillo, el paciente que la presentaba tenía una fractura tipo AO 44A1 de tobillo.
- -
Grupo 2: fractura meseta y diáfisis
Este grupo consiste de la combinación entre fractura diafisaria de tibia con fractura de meseta tibial, entre los que se encuentran 8 pacientes (33%). Cinco pacientes tuvieron fractura cerrada, un paciente Gustilo tipo I, un paciente Gustilo tipo II y un paciente Gustilo tipo IIIB. De fractura de meseta, un paciente tuvo un tipo AO 41B1, un paciente un tipo AO 41C3, un paciente un tipo AO 41C1, 2 pacientes tipo AO41A3 y 3 pacientes un tipo AO41A2. De fractura diafisaria, un paciente tuvo una fractura tipo AO 42C2, 4 pacientes tuvieron tipo AO 42A2, un paciente un tipo 42A3, un paciente un tipo AO42B2 y un paciente una fractura tipo AO42C3.
- -
Grupo 3: fractura diáfisis y tibia distal (tobillo/pilón)
Este grupo consiste en la combinación de fractura diafisaria y distal intraarticular, del cual puede ser o bien de pilón tibial o bien de tobillo, en los que se encuentran 10 pacientes (42%). Tres pacientes tuvieron la combinación diáfisis pilón y 7 pacientes la combinación de diáfisis con tobillo. Un paciente tuvo fractura cerrada, 4 pacientes fractura Gustilo tipo 1, 2 pacientes fractura Gustilo tipo 2, 3 pacientes fractura Gustilo tipo 3A. En cuanto al tipo de fractura diafisaria, 4 pacientes presentaban una tipo AO 42A2, un paciente una tipo AO 42C2, un paciente una tipo AO42B2, y 4 pacientes una tipo AOA3. De las fracturas distales de pilón, un paciente tuvo una fractura tipo 43B1 y 2 pacientes una AO 43A1. En cuanto a las fracturas distales de tobillo, 5 pacientes presentaron una AO 44A1, un paciente una AO 44C1 y un paciente una AO44C3 (tabla 1).
Resumen de los datos incluidos en nuestro estudio
| Edad media | 49 |
| Sexo | Hombre: 19 (79%)Mujer: 5 (21%) |
| Mecanismo | |
| Accidente tráfico | 12 |
| Precipitación | 2 |
| Atropello | 6 |
| Caída casual | 2 |
| Caída patinete | 2 |
| IMC medio | 25 |
| ASA | ASA 1: 6ASA 2: 16ASA 3: 2 |
| Fracturas asociadas | 10 pacientes (42%) |
| Fractura | |
| Abierta | 16 pacientes (67%) |
| Cerrada | 8 pacientes (33%) |
| Fractura abierta (67%) | |
| Gustilo tipo 1 | 6 pacientes (25%) |
| Gustilo tipo 2 | 4 pacientes (17%) |
| Gustilo tipo 3 | 6 pacientes (25%) |
| Tipo de fractura de meseta | 41A2: 3 pacientes (12,5%)41A3: 2 pacientes (9%)41B1.: 4 pacientes (17%)41B3: 1 paciente (2,5%) |
| Tipo de fractura diáfisis tibial | 42A2: 8 pacientes (33%)42A3: 5 pacientes 21%)42C2: 2 pacientes (9%)42C3: 1 paciente (2,5%) |
| Tipo fractura distal | |
| Pilón | 43A1: 2 pacientes (9%)43A3: 3 pacientes (12,5%)43B1: 2 pacientes (9%)43C2: 1 paciente (2,5%) |
| Tobillo | 44A1: 6 pacientes (25%)44C1: 1 paciente (2,5%)44C3: 1 paciente (2,5%) |
| Combinación tipo de fractura | Grupo 1: meseta + tibia distal (6 pacientes, 25%)Grupo 2: diáfisis + meseta (8 pacientes, 33%)Grupo 3: diáfisis + tibia distal (10 pacientes, 42%) |
| Número de implantes empleados | Grupo 1: 5 pacientes: 2 implantes1 paciente: 1 implanteGrupo 2: 6 pacientes: 2 implantes2 pacientes: 1 implanteGrupo 3: 9 pacientes: 2 implantes1 paciente: 1 implante |
| Tiempo medio hasta cirugía | 4 días |
| Seguimiento | 2,44 años |
| Tiempo hasta consolidación | |
| Diáfisis | 7,75±2 meses (p=0,06) |
| Meseta | 3,50±1,5 meses (p=0,065) |
| Pilón/tobillo | 6,40±1,4 meses (p=0,058) |
| Complicaciones | 7 pacientes (30%)- Problemas partes blandas: 3 pacientes- Lesión CPE: 1 paciente- Pseudoaneurisma: 1 paciente- Retardo consolidación: 1 paciente- Infección: 1 paciente |
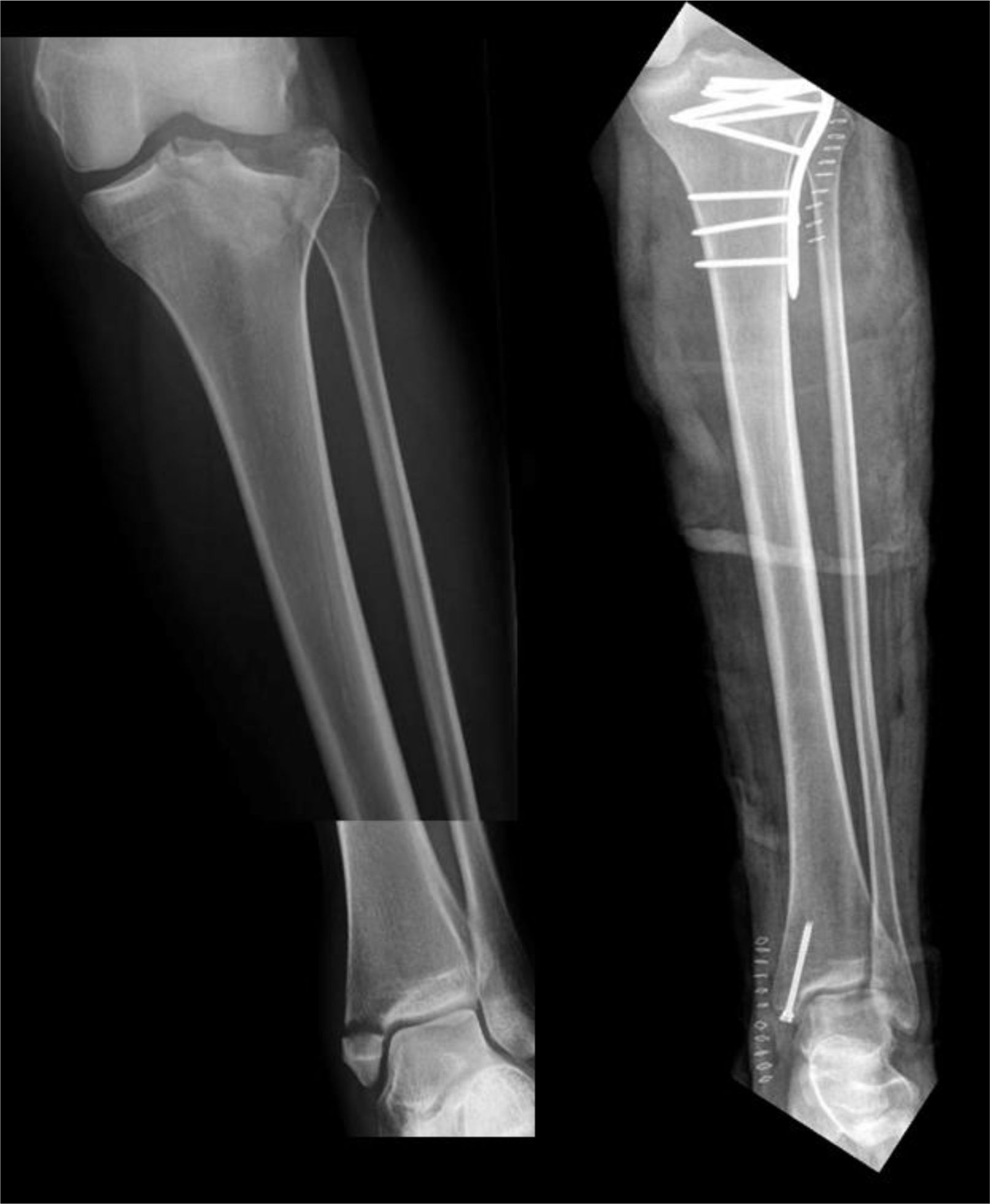
Grupo 1 (n=6, 25%): 5 pacientes fueron intervenidos de la meseta mediante placas, y un paciente fue intervenido con tornillos canulados. A nivel distal, de los 5 pacientes con pilón, 4 fueron intervenidos con placa y uno con tornillos, concretamente, el paciente con asociación de meseta y tobillo (fig. 4).
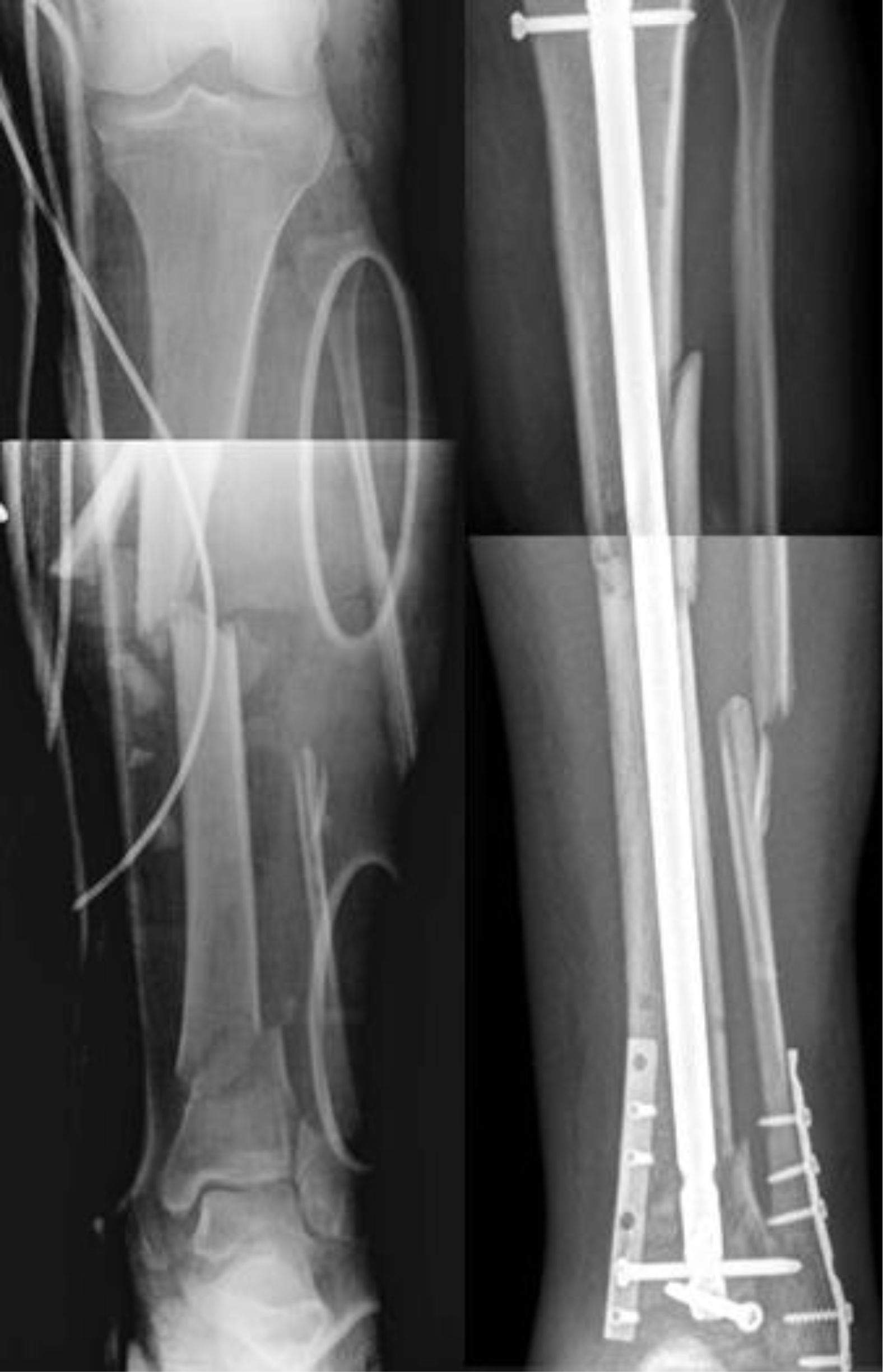
Grupo 2 (n=8, 33%): 2 pacientes fueron intervenidos de ambas fracturas mediante un solo implante; clavo intramedular. Los 6 pacientes restantes fueron intervenidos mediante combinación de diferentes implantes. Cuatro pacientes fueron intervenidos a nivel de meseta tibial con placas y 2 pacientes con tornillos canulados. A nivel de diáfisis, 3 pacientes fueron intervenidos mediante clavo intramedular, 3 pacientes con placas y un paciente con fijador externo circular (fig. 5).
Grupo 3 (n=10, 42%): 9 pacientes fueron intervenidos de ambas fracturas mediante 2 implantes y un paciente fue intervenido mediante un implante. Ocho pacientes fueron intervenidos mediante clavo intramedular T2 a nivel de diáfisis y 2 mediante placas. A nivel distal para el pilón (3 pacientes), un paciente fue intervenido mediante un T2 y 2 pacientes mediante placas. A nivel de tobillo (7 pacientes), 4 pacientes fueron intervenidos mediante tornillos canulados, 2 pacientes mediante placas y a un paciente se le realizó tratamiento conservador (tabla 2) (fig. 6).
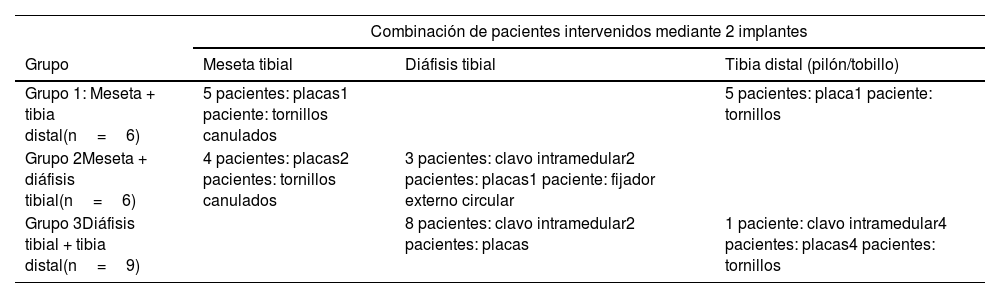
Combinación de pacientes intervenidos mediante 2 implantes
| Combinación de pacientes intervenidos mediante 2 implantes | |||
|---|---|---|---|
| Grupo | Meseta tibial | Diáfisis tibial | Tibia distal (pilón/tobillo) |
| Grupo 1: Meseta + tibia distal(n=6) | 5 pacientes: placas1 paciente: tornillos canulados | 5 pacientes: placa1 paciente: tornillos | |
| Grupo 2Meseta + diáfisis tibial(n=6) | 4 pacientes: placas2 pacientes: tornillos canulados | 3 pacientes: clavo intramedular2 pacientes: placas1 paciente: fijador externo circular | |
| Grupo 3Diáfisis tibial + tibia distal(n=9) | 8 pacientes: clavo intramedular2 pacientes: placas | 1 paciente: clavo intramedular4 pacientes: placas4 pacientes: tornillos | |
El tiempo medio de seguimiento en consultas externas fue de 2 años y medio. Un total de 22 pacientes (92%) presentaron al año carga completa y 2 pacientes carga parcial (8%). El tiempo medio de consolidación de la diáfisis fue de 7,75±2 meses, sin observarse diferencias significativas entre el grupo 2 y el grupo 3 (p=0,06). El tiempo medio de consolidación de la metáfisis fue de 3,50±1,5 meses, sin observarse diferencias significativas entre el grupo 1 y el grupo 2 (p=0,065). El tiempo medio de consolidación del pilón/tobillo fue de 6,40±1,4 meses, sin observarse diferencias significativas entre los grupos 1 y 3 (p=0,058).
Con respecto a la movilidad de la rodilla, 5 pacientes (21%) sufrieron disminución del rango de flexo-extensión, de los cuales 3 pacientes fueron del grupo 3, 2 pacientes fueron del grupo 2 y un paciente del grupo 1. Con respecto a la movilidad del tobillo, 8 pacientes (34%) tuvieron secuelas de movilidad completa de tobillo, de los cuales, 3 pacientes fueron del grupo 1, un paciente del grupo 2 y 4 pacientes fueron del grupo 3.
En cuanto a las complicaciones, 7 pacientes (30%) tuvieron complicaciones durante el seguimiento: un paciente tuvo un pseudoaneurisma del tronco poplíteo, un paciente parálisis del CPE, 2 pacientes precisaron de colgajo para cobertura posterior, un paciente injerto de piel, un paciente infección del material de osteosíntesis y un paciente retardo de consolidación que acabó consolidando.
Hubo dos fallecimientos no relacionados con las fracturas.
DiscusiónLas fracturas bifocales de tibia son infrecuentes, sin embargo, suponen un reto terapéutico para el cirujano por el aumento de la complejidad a la hora de tratarlas. Debido a la baja frecuencia que presentan, no existe un consenso en cuanto a cuál es el tratamiento idóneo de las mismas. Habitualmente cuando se dan este tipo de fracturas suele estar asociado a pacientes jóvenes y mecanismos de alta energía. Nuestro estudio demuestra que, a pesar de la baja frecuencia, son más frecuentes en la práctica habitual de lo esperable, suponiendo hasta el 5% de las fracturas totales de tibia. Normalmente existe una alta tasa de fracturas abiertas, hasta el 54,2% del total según la literatura3,5,11, datos inferiores a los encontrados en nuestro estudio en el que supone hasta el 67% del total de las fracturas.
Existen pocos estudios que aborden esta combinación de fracturas. Keating et al.3 clasificaron las fracturas en tres grandes grupos, dependiendo de las combinaciones a las que se asociaban las mismas. En nuestro caso, la combinación más frecuente fue el grupo número 3, correspondiendo a la combinación de fractura diafisaria de tibia junto con fractura a nivel distal (42%), bien de tobillo o de pilón tibial, correspondiendo también a lo que Keating et al. observaron en su estudio.
La estabilización óptima de estas fracturas es fundamental y requiere de una planificación quirúrgica meticulosa, especialmente si se combina la utilización del clavo junto con placas a nivel proximal o distal. En la mayoría de ocasiones se inicia la reducción de la fractura a nivel de la articulación para reducir los fragmentos y estabilizar la misma, dando prioridad a una reducción anatómica12,13. En nuestro caso, realizamos primero una fijación provisional de la fractura articular, con fijación definitiva del segmento diafisario y posteriormente fijación definitiva del segmento articular, modificando en muchas ocasiones los tornillos unicorticales por bicorticales a nivel de la meseta. En algunos estudios, como el de Vendeuvre y Gayet14, proponen una reducción percutánea para la meseta para intentar mantener la vascularización perióstica y disminución de la tasa de infección. Esto se ha podido observar también en otros estudios, en los que las fracturas de Schatzker tipo I, II y III tienen buenos resultados con la reducción percutánea15,16. En nuestro caso, 2 pacientes pudieron intervenirse mediante tornillos percutáneos, sin embargo, la complejidad de las fracturas requería el uso de placas o incluso de clavo.
En algunos pacientes se pudo resolver la reducción de la fractura mediante el mismo implante, dándose este caso en aquellos pacientes que presentaban una fractura metafisaria sin implicación articular, o bien que con las placas pudiera resolverse también el fragmento diafisario. Hay que tener en cuenta que la resolución de un foco bifocal con un implante requiere que pueda realizarse por el patrón de fractura y una alta exigencia por parte del cirujano para una reducción óptima de las mismas. Existen estudios que demuestran que el uso de clavo en las fracturas tipo V y VI de Schatzker junto con fijación con tornillos canulados puede ser empleado con resultados funcionales satisfactorios a largo plazo17–20, gracias al papel de la ligamentotaxis para la realineación del miembro en el eje y la reducción de los fragmentos.
Una de las ventajas que posee el clavo intramedular es que mediante una incisión suprapatelar o infrapatelar, alejado del foco de fractura, se puede obtener una estabilidad relativa sin necesidad de acceder sobre el foco de fractura en muchas ocasiones y respetando las partes blandas21-23. Hay que tener en cuenta que un mal estado de las partes blandas condiciona en muchas ocasiones el tiempo y la decisión del tipo de implante a decidir. Respetar el estado de las mismas es fundamental, dado que disminuye la tasa de complicaciones, como la infección del material de osteosíntesis, o la necesidad de cirugía plástica24.
Con respecto a la tasa de consolidación, en nuestro estudio la media fue de 7,75±2 meses de la zona diafisaria y 3,50±1,5 meses de la meseta. Estos datos no distan mucho de los encontrados en la literatura, en los cuales la media de consolidación varía entre 3 y 4 meses para la meseta21,25,26 y 8 meses para la diáfisis tibial21,26,27. No hemos encontrado diferencias significativas en la consolidación de la fractura metafisaria ni diafisaria, independientemente del tipo de grupo al que pertenecía la fractura.
Cabe destacar como limitaciones de este estudio que es una revisión retrospectiva de los pacientes. Por otra parte, no disponemos de un grupo control en el cual poder realizar una comparativa adecuada. Aunque los criterios de inclusión y exclusión fueron escogidos de forma cuidadosa, existe cierta heterogeneidad de las fracturas. Hay que tener en cuenta que el patrón de este tipo de fracturas, excluyendo las fracturas bifocales diafisarias de tibia, es raro y por tanto es complejo obtener una muestra mayor.
ConclusionesLas fracturas bifocales de tibia son fracturas infrecuentes que en ocasiones requieren la combinación de varios tipos de osteosíntesis para obtener una reducción adecuada. En nuestra serie las fracturas más frecuentes fueron del tipo 3 (fractura de diáfisis y tibia distal). Cuando la diáfisis tibial estaba implicada se precisó de osteosíntesis combinada mediante clavo intramedular junto con placas y tornillos, obteniéndose unas tasas de consolidación, resultados funcionales a largo plazo y complicaciones similares a las descritas en la literatura.
Nivel de evidenciaNivel de evidencia IV.
Consideraciones éticasNinguna.
FinanciaciónNinguna.
Conflicto de interesesNinguno.