Determinar la incidencia de luxación después de una artroplastia total de cadera primaria utilizando un abordaje posterior con reparación capsular y reinserción transósea de rotadores externos.
Material y métodoEstudio de una cohorte histórica entre enero del 2009 y diciembre del 2015 de todos los casos de luxación de artroplastia total de cadera primaria intervenidos mediante un abordaje posterior con reparación capsular y reinserción transósea de rotadores externos. Se recogieron y analizaron los datos demográficos y los datos clínicos referentes al paciente, a la cirugía y a la luxación. Se realizaron un análisis descriptivo y un estudio de supervivencia y función de riesgo por el método de Kaplan-Meier considerando como evento final la aparición de una luxación de cadera.
ResultadosLa incidencia de luxación en nuestro estudio fue del 1,2% (23 casos). En nuestro estudio, la mayor probabilidad de luxación ocurrió en los primeros 120 días. El 43,5% de pacientes luxados necesitaron cirugía de revisión.
ConclusionesLa reparación capsular y la reinserción transósea de los rotadores externos pueden contribuir a reducir la incidencia de luxación en los pacientes operados de una artroplastia total de cadera mediante una vía posterior.
To determine the incidence of dislocation after primary total hip arthroplasty using a posterior approach with repair of capsule and transosseous external rotators.
Material and methodHistorical cohort study between January 2009 and December 2015 of all the cases of dislocation of primary total hip arthroplasty operated using a posterior approach with repair of capsule and transosseous external rotators. Demographic and clinical data concerning the patient, surgery and dislocation were collected and analyzed. A descriptive analysis and a study of survival and risk function were performed by Kaplan Meier's method considering the appearance of a hip dislocation as the final event.
ResultsThe incidence of dislocation in our study was 1.2% (23 patients). In our study, the highest probability of dislocation occurred in the first 120 days. Forty-three point 5percent of the dislocated patients needed revision surgery.
ConclusionsCapsular repair and transosseous reattachment of the external rotators can help to reduce the incidence of dislocation in patients undergoing primary total hip arthroplasty through a posterior approach.
La artroplastia total de cadera (ATC) ha sido definida como la cirugía más exitosa del siglo xx, ya que permite tratar eficazmente el dolor y restablece el nivel de actividad física acorde con la edad del paciente1,2. Sin embargo, a pesar de numerosos avances en la ATC, la luxación sigue siendo una complicación importante. La luxación de cadera es la segunda complicación más frecuente de una ATC, presentando una incidencia del 0,3-10% en procedimientos primarios y una incidencia de hasta el 28% en cirugías de revisión3,4. Además, es la primera causa de revisión en la ATC durante los primeros 5 años postoperatorios5. Esta complicación a la que se enfrenta el cirujano ortopédico tiene una gran morbilidad, así como un coste económico elevado. La mayoría de los pacientes que presentan estos problemas requieren ingresar al hospital para una o más reducciones cerradas y en ocasiones necesitan de cirugía de revisión4.
Numerosos factores de riesgo de luxación se han identificado tanto relacionados con el paciente, como con el diseño de los implantes y la técnica quirúrgica. Entre estos últimos se incluye el tipo de abordaje5. Hay múltiples abordajes para la realización de una ATC. Cada uno presenta ventajas y desventajas. Actualmente, no existe un consenso sobre cuál es el mejor abordaje6,7. El abordaje posterior es el más utilizado, ya que permite una exposición completa del fémur y acetábulo, no hay daño de la musculatura abductora y presenta una curva de aprendizaje más corta8. Algunas series han reportado tasas de luxación 2 a 3 veces mayor después de una ATC primaria mediante abordaje posterior respecto a una ATC primaria mediante un abordaje anterior7. No obstante, algunos autores han indicado que el riesgo de luxación con este abordaje disminuye de manera significativa con la reparación capsular y la reinserción de los músculos rotadores externos cortos9. La falta de estudios clínicos comparativos y la controversia sobre la integridad de esta reparación en el postoperatorio hace que en la actualidad algunos cirujanos ortopédicos no la practiquen de forma habitual10,11.
El objetivo de este estudio es determinar la incidencia de luxación después de una ATC primaria utilizando el abordaje posterior con reparación capsular y reinserción transósea de los rotadores externos. Además, comparamos nuestra incidencia de luxación con la literatura descrita y analizamos los factores de riesgo, tiempo de luxación y tratamiento recibido en nuestros pacientes.
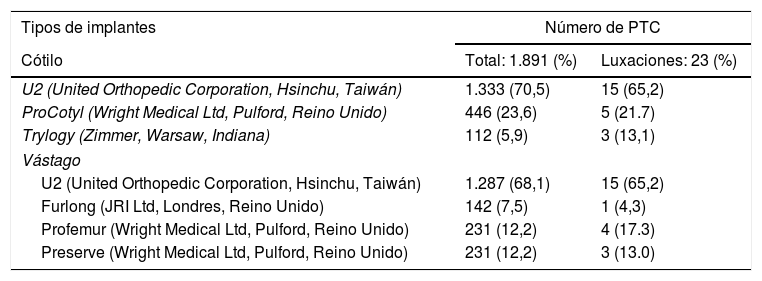
Material y métodoDiseño del estudioSe evaluó una cohorte histórica de todos los pacientes intervenidos de forma programada de ATC primaria en la unidad de cadera de nuestra institución mediante un abordaje posterior con reparación capsular y reinserción transósea de la musculatura rotadora externa entre enero del 2009 y diciembre del 2015. Se excluyó a los pacientes operados de ATC por displasia o fractura, pacientes operados con prótesis de superficie y pacientes que presentaban enfermedades neuromusculares o enfermedades mentales. Se identificaron 1.891 cirugías de caderas en 1.437 pacientes; 651 hombres (45,3%) y 786 mujeres (54,7%). Edad media 69 años (rango 36-89 años). En ningún caso se cemento el cótilo. En el 16,3% (308 caderas) se colocó un vástago cementado (tabla 1). De estos pacientes, se identificó a los pacientes que presentaron luxación. Para el análisis final se evaluó solo a los pacientes que cumplían los siguientes criterios de inclusión: pacientes operados por cirujanos especialistas en cadera con diagnóstico de luxación temprana de la ATC. La luxación temprana se definió como la luxación que ocurrió en los primeros 12 meses12.
Tipos de implantes colocados en el estudio
| Tipos de implantes | Número de PTC | |
|---|---|---|
| Cótilo | Total: 1.891 (%) | Luxaciones: 23 (%) |
| U2 (United Orthopedic Corporation, Hsinchu, Taiwán) | 1.333 (70,5) | 15 (65,2) |
| ProCotyl (Wright Medical Ltd, Pulford, Reino Unido) | 446 (23,6) | 5 (21.7) |
| Trylogy (Zimmer, Warsaw, Indiana) | 112 (5,9) | 3 (13,1) |
| Vástago | ||
| U2 (United Orthopedic Corporation, Hsinchu, Taiwán) | 1.287 (68,1) | 15 (65,2) |
| Furlong (JRI Ltd, Londres, Reino Unido) | 142 (7,5) | 1 (4,3) |
| Profemur (Wright Medical Ltd, Pulford, Reino Unido) | 231 (12,2) | 4 (17.3) |
| Preserve (Wright Medical Ltd, Pulford, Reino Unido) | 231 (12,2) | 3 (13.0) |
PTC: prótesis total de cadera.
En los pacientes que cumplieron los criterios de inclusión y exclusión, se recogieron y analizaron los datos demográficos (edad, sexo), los datos clínicos referentes al paciente (índice de masa corporal, escala de la Sociedad Americana de Anestesiología [ASA]) y los referentes a la cirugía y luxación (etiología de la ATC, tiempo en días entre cirugía y 1.er episodio de luxación, mecanismo del luxación, número de luxaciones, tipo de tratamiento y complicaciones).
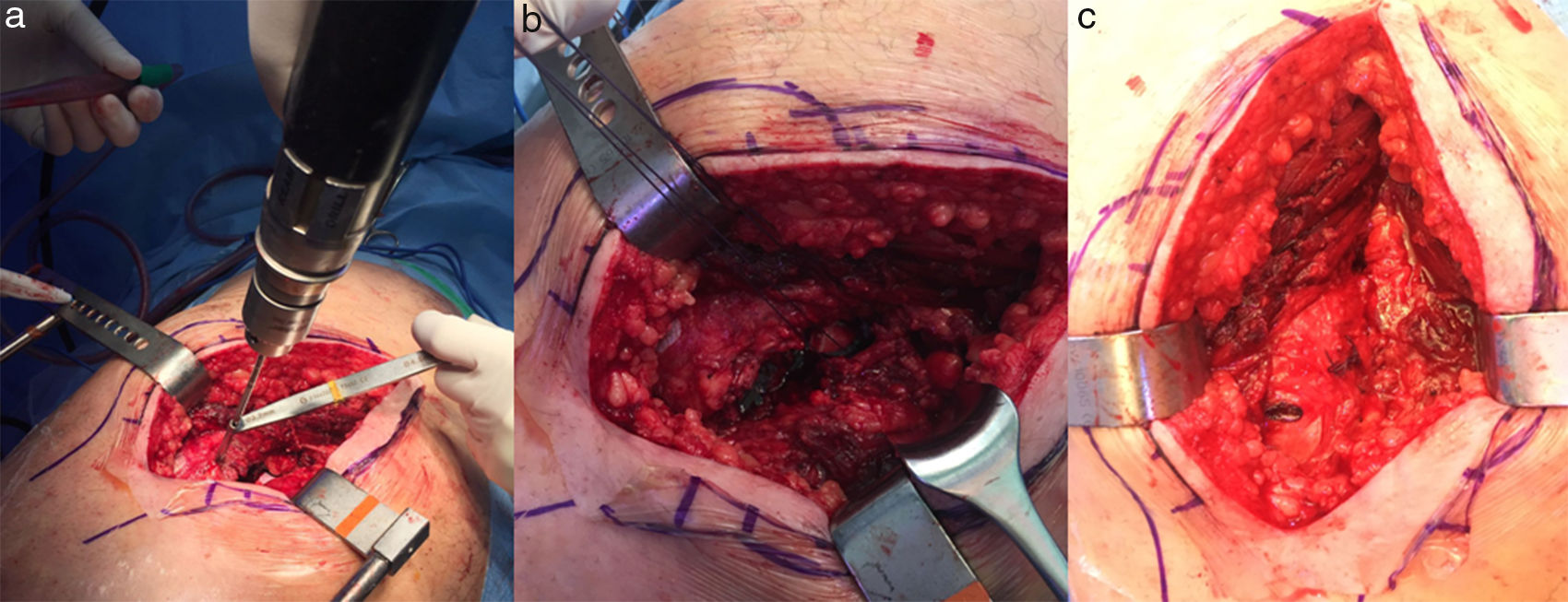
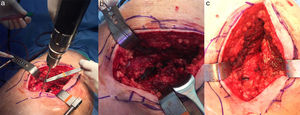
Descripción de la técnica quirúrgicaLa técnica quirúrgica fue la misma en todos los casos. Las cirugías fueron realizadas por el mismo equipo de cirujanos especialistas en cadera. Todos los pacientes recibieron una profilaxis antibiótica y una terapia de anticoagulación con heparina de bajo peso molecular. Se colocó al paciente en decúbito lateral con soportes a nivel de la sínfisis del pubis y del sacro para estabilizar la cadera. Se realizó un abordaje posterior de cadera. Posteriormente, se abrió el tensor de la fascia lata y se disecaron las fibras del glúteo mayor realizándose una desinserción de los músculos rotadores externos de la cadera que incluían el músculo piramidal, géminos superior e inferior, obturadores interno y externo y cuadrado femoral. Se realizaron las desinserciones tan cerca como fue posible de su inserción trocantérica. Antes de la luxación de la cadera se colocó un Steinmann a 2-3cm por encima del borde superior del acetábulo midiendo y marcando la distancia entre el Steinmann y la superficie lateral del trocánter mayor, este paso fue útil para marcar la longitud de la pierna y el offset de la cadera, los cuales se volvieron a medir con los implantes de prueba. A continuación, se realizó una capsulotomía posterior en T y luxación coxofemoral posterior. Se realizó una preparación de los componentes acetabular y femoral siguiendo la técnica quirúrgica habitual e intentando reproducir la anteversión femoral y acetabular, así como el offset entre el eje diafisario y el centro de la cabeza femoral. Una vez comprobada la estabilidad de la prótesis, se realizó una reparación capsular y reparación de la musculatura rotadora mediante la colocación de 2 puntos transóseos en el borde posterior del trocánter mayor (fig. 1a-c). El punto más proximal incluyó el tendón del piramidal y el punto más distal incluyó el resto de la musculatura rotadora. El cierre se realizó por planos de la fascia lata, plano subcutáneo y piel.
Reparación de la musculatura rotadora mediante la colocación de 2 puntos transóseos en el borde posterior del trocánter mayor. a) Preparación de agujeros transóseos en el borde posterior del trocánter mayor. b) Dos puntos transóseos. El punto más proximal incluyo el tendón del piramidal y el punto más distal incluyo el resto de la musculatura rotadora. c) Resultado final de la reparación.
En el postoperatorio todos los pacientes recibieron el mismo protocolo de rehabilitación. La deambulación se inició a las 24 h postoperatorias y se les recomendó específicamente para evitar la hiperflexión de la cadera durante los primeros 3 meses. El uso de muletas para deambular se recomendó al menos durante las 3 primeras semanas postoperatorias. Posteriormente, el uso de muletas fue utilizado de forma irregular en función de las necesidades de los pacientes.
Análisis estadísticoLos datos obtenidos durante el seguimiento fueron incluidos en una base de datos con introducción protegida, realizada con el programa informático MS-ACCESS 2013. Para presentar las características de la cohorte se utilizó estadística descriptiva. El análisis estadístico, para evaluar las diferencias entre los pacientes con y sin luxación, se realizó mediante la prueba T de Student para las variables continuas y la prueba de la chi al cuadrado de Pearson para comparar las variables categóricas. Asimismo se realizó un estudio de supervivencia y función de riesgo por el método de Kaplan-Meier considerando como evento final la aparición de una luxación de la prótesis total de cadera, con un intervalo de confianza (IC) del 95%. Un valor de p < 0,05 se consideró estadísticamente significativo. El análisis estadístico se realizó mediante el programa SPSS 20 (Australia, 2012, SPSS Inc.) (IBM Corp., IBM SPSS Statistics for Windows, Version 20.0, Armonk, NY).
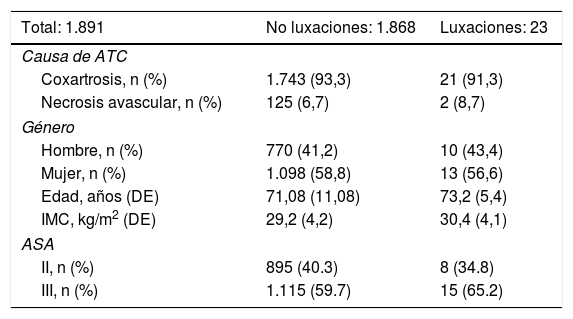
ResultadosSe presentaron 23 luxaciones tempranas, que cumplían los criterios de inclusión, de 1.891 caderas operadas de ATC mediante vía posterior con reparación capsular y de rotadores externos (incidencia: 1,21%). Al comparar los datos demográficos, los datos clínicos referentes al paciente y los referentes a la cirugía entre los pacientes que no presentaron luxación precoz y entre los que sí presentaron, no hubo diferencias estadísticamente significativas (tabla 2).
Datos demográficos de los pacientes del estudio
| Total: 1.891 | No luxaciones: 1.868 | Luxaciones: 23 |
|---|---|---|
| Causa de ATC | ||
| Coxartrosis, n (%) | 1.743 (93,3) | 21 (91,3) |
| Necrosis avascular, n (%) | 125 (6,7) | 2 (8,7) |
| Género | ||
| Hombre, n (%) | 770 (41,2) | 10 (43,4) |
| Mujer, n (%) | 1.098 (58,8) | 13 (56,6) |
| Edad, años (DE) | 71,08 (11,08) | 73,2 (5,4) |
| IMC, kg/m2 (DE) | 29,2 (4,2) | 30,4 (4,1) |
| ASA | ||
| II, n (%) | 895 (40.3) | 8 (34.8) |
| III, n (%) | 1.115 (59.7) | 15 (65.2) |
ASA: escala de la Sociedad Americana de Anestesiología; ATC: artroplastia total de cadera; DE: desviación estándar; IMC: índice de masa corporal.
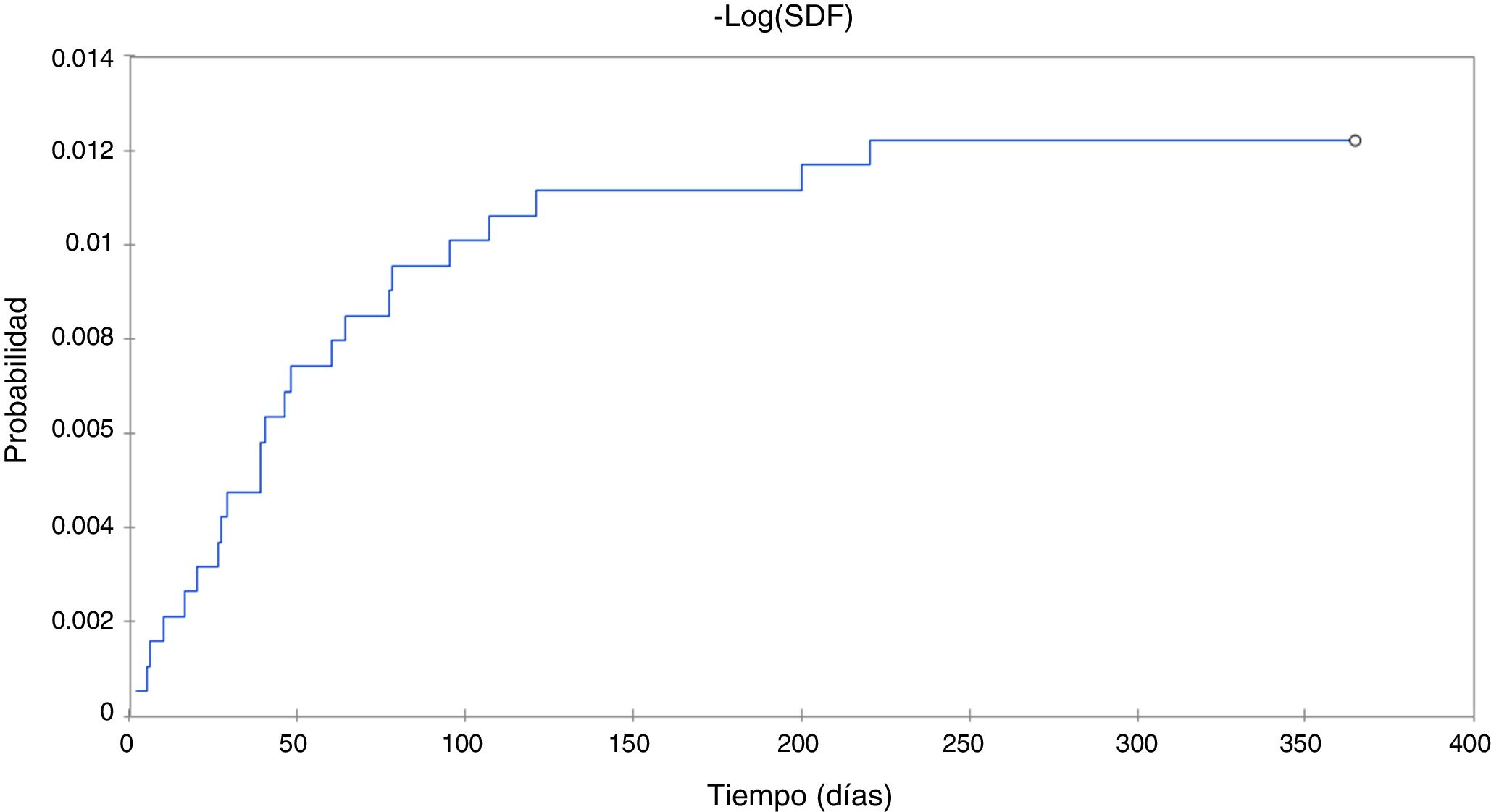
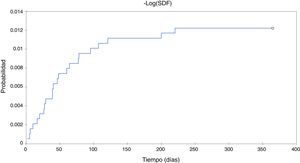
En los pacientes con luxación temprana, el mecanismo de luxación en 3 pacientes fue traumático (13,1%) y en 20 pacientes fue casual tras un movimiento intempestivo (86,9%). En todos los casos la luxación fue posterior. Se presentó, en un caso traumático, una fractura periprotésica ipsolateral asociada. Las luxaciones ocurrieron entre los 2 y 220 días postoperatorios (media 35 días, DE 43,6). La media global de supervivencia tomando como evento final la luxación en nuestra muestra (1.891 caderas) fue de 218 días (DE 0,4, IC del 95%). En nuestro estudio, la mayor probabilidad de luxación ocurrió en los primeros 120 días (fig. 2). El 86,6% de las luxaciones se produjeron durante los primeros 120 días.
El primer tratamiento en todos los casos fue la reducción cerrada y el uso de dispositivo antiluxación, ortesis con limitación de flexión de cadera y abducción de cadera, durante 3 meses, excepto en el caso con fractura periprotésica asociada, en el que se indicó una cirugía de revisión en primera instancia. De los 22 pacientes restantes, con la reducción cerrada y el uso de dispositivo antiluxación, 9 pacientes no volvieron a presentar ningún episodio de luxación (40,9%). En 13 casos la luxación recidivó; 10 pacientes presentaron 2 episodios de luxación y 3 pacientes presentaron 3 o más episodios de luxación. Se reintervino a 9 pacientes; en todos estos casos previo a la intervención se realizó una tomografía axial computarizada, en donde se evaluó la orientación del componente acetabular. Cuatro pacientes con recidiva de luxación fueron tratados de forma conservador ya que no deseaban una nueva cirugía, presentaban una orientación adecuada de los componentes en la tomografía y no presentaron nuevo episodios de luxación (tabla 3).
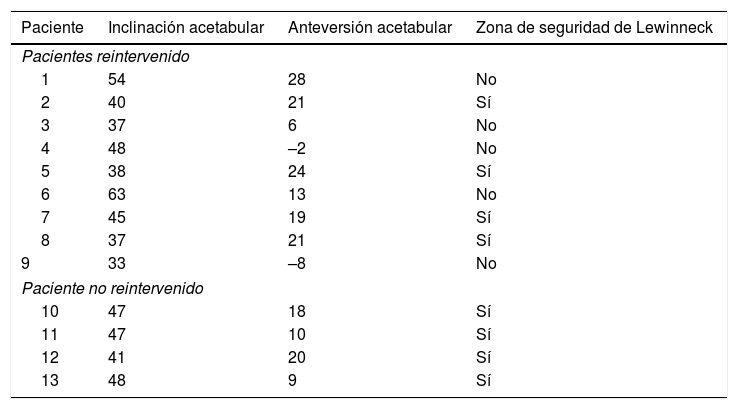
Mediciones tomográficas del componente acetabular en los pacientes con más de un episodio de luxación de la artroplastia total de cadera en nuestro estudio, evaluando su localización en la zona de seguridad de Lewinneck
| Paciente | Inclinación acetabular | Anteversión acetabular | Zona de seguridad de Lewinneck |
|---|---|---|---|
| Pacientes reintervenido | |||
| 1 | 54 | 28 | No |
| 2 | 40 | 21 | Sí |
| 3 | 37 | 6 | No |
| 4 | 48 | –2 | No |
| 5 | 38 | 24 | Sí |
| 6 | 63 | 13 | No |
| 7 | 45 | 19 | Sí |
| 8 | 37 | 21 | Sí |
| 9 | 33 | –8 | No |
| Paciente no reintervenido | |||
| 10 | 47 | 18 | Sí |
| 11 | 47 | 10 | Sí |
| 12 | 41 | 20 | Sí |
| 13 | 48 | 9 | Sí |
La cirugía de revisión consistió sobre todo en la corrección de la orientación de los componentes. En un caso se utilizó un cótilo constreñido. Como complicaciones postoperatorias se presentaron 2 infecciones periprotésicas, una aguda y otra crónica, 3 luxaciones de cirugía de revisión y una muerte por shock séptico por neumonía intrahospitalaria. En las luxaciones tras la cirugía de revisión, 2 pacientes presentaron luxación tras un movimiento intempestivo y otro paciente tras una caída. Todos fueron tratados mediante reducción cerrada y no presentaron nuevo episodio de luxación. El seguimiento medio fue de 34 meses (rango 12-66 meses).
DiscusiónLa luxación después de una ATC primaria es la segunda complicación más frecuente después del aflojamiento. Sin embargo, es una complicación devastadora tanto para el paciente como para el cirujano, ya que puede requerir hospitalización o rehabilitación prolongada, o tratamiento quirúrgico adicional13. La incidencia global de luxación en nuestro estudio fue del 1,2%. En nuestro estudio, la mayor probabilidad de luxación ocurrió en los primeros 120 días. El 43,5% de los pacientes luxados necesitaron cirugía de revisión.
La tasa de luxación publicada en prótesis de cadera primaria mediante un abordaje posterior es muy variable situándose entre el 0,3 y el 9,7%14,15. La comparación de las tasas de luxación en la literatura es difícil, ya que la luxación después de una ATC es un evento multifactorial14,16. Al comparar nuestros resultados con otros estudios de reinserción transósea de los rotadores externos14,17-21, encontramos una incidencia de luxación muy similar (tabla 4). Robinson et al. reportaron por primera vez que la reparación capsular y la reinserción de los rotadores externos podría reducir la incidencia de luxación del 7,5 al 1% en pacientes operados de ATC mediante una vía posterior22. Kwon et al. reportaron en su metaanálisis un riesgo relativo de luxación 8 veces mayor si no se realiza reparación de tejidos blandos23. Sin embargo, se han descrito factores del paciente, implantes y la técnica quirúrgica que pueden afectar a la tasa de luxación14. Se ha reportado que una edad superior a 70 años, el sexo femenino, las comorbilidades médicas, el estado muscular y la educación del paciente son factores que influyen en la luxación5,21. En nuestro estudio la edad media fue de 73 años (DE 11 años), siendo 16 pacientes de los 23 luxados mayores 70 años (69,5%). También se presentaron más casos de luxación en mujeres 13/23 (56,5%); sin embargo, las tasas de luxación global fueron muy similares tanto en mujeres (1,28%) y hombres (1,14%). El ASA III también se presentó en la mayoría de pacientes luxados (65,2%). Otro punto relevante también son los implantes y la técnica quirúrgica para su correcta colocación. Lewinnek et al., describió la zona seguridad en 40 ± 10° de inclinación acetabular y 15 ± 10° de anteversión acetabular, señalando que una correcta colocación de los componentes debería evitar la luxación de la ATC24. Sin embargo, algunos estudios demuestran que, a pesar de tener una correcta colocación del acetábulo, las luxaciones se producen. Abdel et al. reportaron en su estudio que el 58% de sus luxaciones, los componentes presentan una correcta colocación acetabular25. En nuestro estudio, de los pacientes luxados con tomografía, el 61,5% de los pacientes presentaron luxación a pesar de estar en la zona de seguridad de Lewinnek. Ante este problema, han surgido en los últimos años nuevos conceptos, como la anteversión combinada, la anteversión combinada dinámica y el balance lumbo-pélvico-femoral26,27. Por ende, la reparación de los tejidos blandos es solo uno de los factores involucrados.
Actualmente, no existe un consenso sobre la mejor manera de realizar esta reparación de los rotadores externos14,17-21. Spaans et al., en su estudio donde comparaban la reparación transósea y la reparación transmuscular, no mostraron diferencias en la tasa de luxación ni en otro tipo de complicaciones, concluyendo que ambas técnicas de reconstrucción son adecuadas e igualmente eficaces21. En nuestro estudio, todas las reparaciones se realizaron mediante una reinserción transósea, ya que nosotros concordamos con la literatura que refiere que la reinserción transósea es más fuerte que la reinserción transmuscular y que es una reparación más anatómica14,20. Cabe señalar que, según se ha reportado, la reinserción transósea puede debilitar el hueso, lo cual puede causar fallos en la reinserción y las fracturas por avulsión trocantérica18,21.
El tiempo de seguimiento es otro problema, ya que desempeña un papel importante en la incidencia final de la luxación; este difiere entre los estudios, sin embargo, se aprecia mayor incidencia dentro de los primero 6 meses14,17-21. En nuestro estudio, el mayor riesgo de luxación ocurrió en los primeros 120 días. Solo 3 pacientes presentaron luxación pasados los 120 días. La luxación de una ATC, además de ser clínicamente importante para el paciente, a nivel económico también tiene mucha trascendencia. Esto hace que una luxación sea gasto significativo para el sistema sanitario. Más importante aún es que casi la mitad de los casos de luxación requieren de una revisión quirúrgica4,28. En nuestro estudio, 10 casos necesitaron una revisión (43,7%), uno de ellos por una fractura periprotésica asociada. Es por ello que creemos que todo factor que puede reducir la incidencia de luxación es importante.
Según nuestro conocimiento, este es el estudio con la mayor muestra de pacientes operados de ATC primaria utilizando el abordaje posterior con reparación capsular y reinserción transósea de los rotadores externos. Como limitaciones del trabajo, hay que señalar que, aunque se parte de una base prospectiva, la recolección se hizo retrospectivamente, con las limitaciones que este tipo de estudios tiene. Además, que no hubo un grupo control de pacientes operados de una ATC sin reparación de tejidos blandos o con reparación transmuscular.
Nuestro estudio concuerda con la literatura en que la reparación capsular y la reinserción transósea de los rotadores externos puede reducir la incidencia de luxación en pacientes operados de una ATC mediante una vía posterior, Además, concordamos con la literatura que la luxación es un evento multifactorial. Por eso resaltamos la importancia de la reparación capsular y reinserción de rotadores, ya que es un factor que puede ser fácilmente controlado por el cirujano.
Nivel de evidenciaNivel de evidencia II.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.