El tratamiento tradicional del menisco discoide sintomático inestable ha sido la meniscectomía total o subtotal. Sin embargo, estudios a largo plazo demuestran que los resultados son pobres. El objetivo de este estudio fue evaluar los resultados clínicos y supervivencia de la remodelación artroscópica combinada con la reparación periférica para el tratamiento del menisco discoide sintomático en niños.
MétodosSe analizaron todos los pacientes≤18 años con menisco discoide y una lesión periférica tratados entre enero 2012 y enero 2018. Las reparaciones se llevaron a cabo con una combinación de técnicas de dentro-fuera y fuera-dentro según lo dictado por la configuración de la lesión. Los resultados clínicos se evaluaron utilizando las escalas de Ikeuchi, Pedi-IKDC y Lysholm. El análisis de supervivencia se realizó con el método de Kaplan-Meier.
ResultadosEn el período evaluado se trataron 18 pacientes (18 rodillas). El promedio de edad al momento de la cirugía fue 11,1±3,8 años. El promedio de seguimiento fue 40,4±21,2 meses. Se utilizó un promedio de 3,4±1 suturas (rango, 2-6). Dieciséis pacientes pudieron ser evaluados funcionalmente (2 pérdidas de seguimiento). Cuatro pacientes presentaron síntomas mecánicos. Uno fue tratado de manera conservadora con fisioterapia que alivió los síntomas y 3 (18,8%) requirieron una nueva cirugía (meniscectomía subtotal). De acuerdo a la escala de Ikeuchi, 12 (75%) tuvieron resultados excelentes, uno (6,2%) bueno y 3 (18,8%) malos (falla de la reparación). Las puntuaciones promedio Pedi-IKDC y Lysholm fueron 98,3±2 y 98,7±2,9 respectivamente al último seguimiento. Las probabilidades generales de supervivencia de Kaplan-Meier después de la reparación fueron del 93,7% a un año y del 85,9% a los 2 años.
ConclusionesLos resultados a mediano plazo de la saucerización asociada a la reparación periférica son alentadores en niños y adolescentes con menisco discoide inestable sintomático.
The traditional treatment of unstable symptomatic discoid meniscus has been total or subtotal meniscectomy. However, long-term studies show that the results are poor. The aim of this study was to evaluate the clinical outcomes and survival of arthroscopic saucerization combined with peripheral repair for the treatment of symptomatic discoid meniscus in children.
MethodsPatients≤18 years with discoid meniscus and a peripheral lesion treated between January 2012 and January 2018 were analyzed. Clinical results were evaluated using the Ikeuchi, Pedi-IKDC and Lysholm scales. The survival analysis was performed with the Kaplan-Meier method.
ResultsEighteen patients (18 knees) were treated in the evaluated period. The average age at the time of surgery was 11.1±3.8 years. The average follow-up was 40.4±21.2 months. An average of 3.4±1 meniscal sutures (range, 2 to 6) was used. Repairs were carried out with a combination of inside-out and outside-inside techniques as dictated by the configuration of the injury. Sixteen patients could be evaluated functionally (2 lost of follow-up). Four patients presented mechanical symptoms. One was treated conservatively with physical therapy and 3 (18.8%) required further surgical treatment (subtotal meniscectomy). According to the Ikeuchi scale 12 (75%) had excellent results, one (6.2%) good and 3 (18.8%) poor (repair failure). The average Pedi-IKDC and Lysholm scores were 98.3±2 and 98.7±2.9 respectively at the last follow-up. The overall Kaplan-Meier survival probabilities after repair were 93.7% at one year, and 85.9% at 2 years.
ConclusionsMid-term outcomes of saucerization in conjunction with meniscal repair are encouraging for children with a symptomatic unstable discoid meniscus.
El menisco discoide (MD) es una alteración estructural caracterizada por el aumento del espesor como también por la disminución y desorganización de fibras colágenas que afectan la forma y estabilidad meniscal1,2. La frecuencia de presentación varía del 0,4-20%3–5. Esta patología puede ser detectada de manera incidental en pacientes asintomáticos o presentarse con un cuadro clínico de dolor, derrame y resalte intraarticular6.
Los pacientes que son diagnosticados con MD pero no presentan síntomas no requieren tratamiento. En aquellos casos en los que el MD es estable pero sintomático, el tratamiento de elección es la saucerización (meniscectomía parcial). Este tratamiento tiene por objetivo obtener un menisco de una forma más similar a la normal y permite obtener resultados satisfactorios a corto y mediano plazo7–9. Aproximadamente un tercio de los pacientes que requieren tratamiento quirúrgico suelen presentar lesiones periféricas inestables10. El tratamiento tradicional para el MD sintomático inestable ha sido la meniscectomía total o subtotal. Sin embargo, estudios a largo plazo demuestran que los resultados son pobres debido a la inestabilidad y a los cambios degenerativos del compartimiento lateral11–15. Acompañando los avances en las técnicas artroscópicas de reparación meniscal, estudios más recientes recomiendan la preservación del menisco a través de la saucerización y estabilización periférica8,13,14,16. Existe escasa información en la literatura sobre la eficacia de esta técnica aplicada a pacientes pediátricos.
El objetivo de este estudio fue evaluar los resultados clínicos y supervivencia de la remodelación artroscópica combinada con la reparación periférica para el tratamiento del MD sintomático en niños.
Material y métodosDiseño del estudioEste estudio fue aprobado por el comité de ética de nuestra institución previo al inicio del mismo. Se revisaron retrospectivamente las historias clínicas de todos los pacientes≤18 años con diagnóstico artroscópico de MD externo tratados entre enero de 2012 y enero de 2018 en los que se realizó remodelación (meniscectomía central) y reparación periférica por artroscopia. Todos los niños fueron intervenidos en la misma institución, por el mismo especialista. Se excluyeron para el análisis a aquellos pacientes con lesiones ligamentarias asociadas y seguimiento menor a un año.
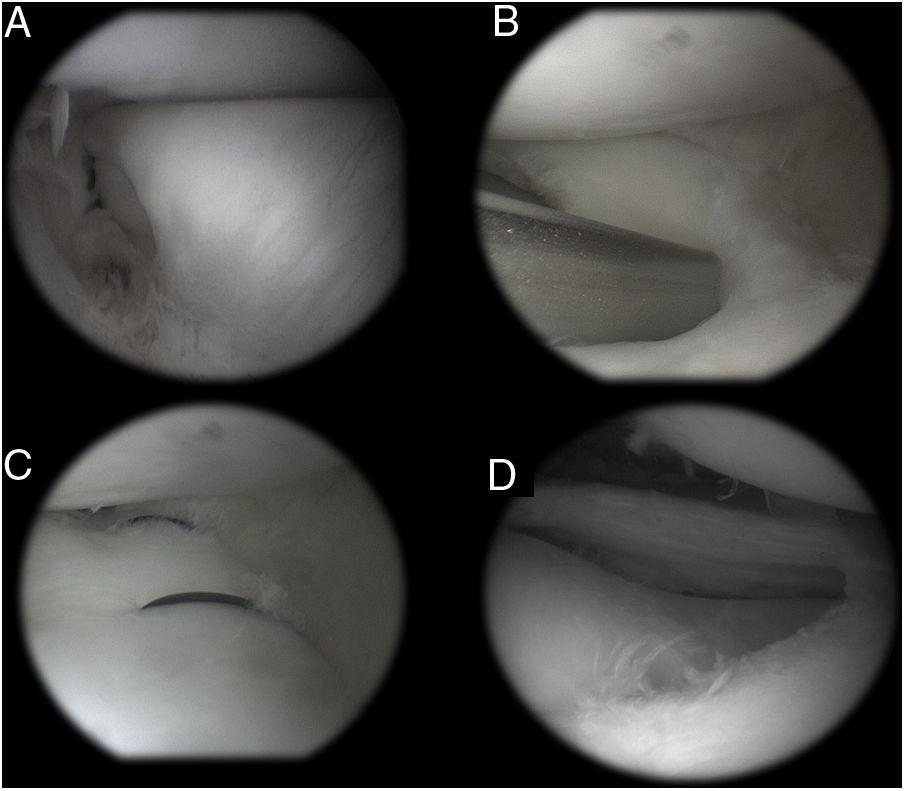
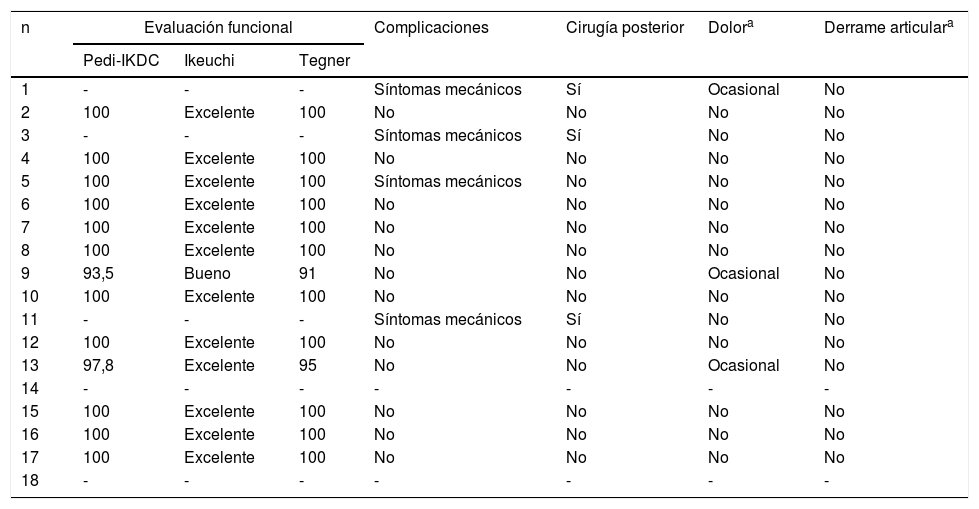
Técnica quirúrgicaEl procedimiento se realizó en quirófano, bajo anestesia raquídea o general y con internación ambulatoria. Se administró una dosis profiláctica de cefazolina intravenosa, según el peso del paciente, 30min antes de la incisión. El procedimiento artroscópico se realizó a través de portales pararrotulianos medial y lateral. La lesión es identificada y caracterizada de acuerdo a su tamaño, localización y la calidad del tejido. Si la lesión puede ser reducida anatómicamente y el tejido meniscal es de buena calidad se decide llevar a cabo la reparación. Inicialmente se realiza la remodelación meniscal dejando 6-8mm libres de menisco en la periferia. Los bordes de la lesión son cruentados con sinoviostotomo. Una vez reducido, el menisco se estabilizó con 2-6 sistemas dentro-fuera o fuera-dentro de acuerdo al patrón de la lesión y predominantemente en un patrón vertical. Cuando la lesión se localizó en el cuerno posterior del menisco externo se asoció un abordaje posterolateral para protección del nervio peroneo común (fig. 1). Una vez que se ha logrado la reparación final, se utiliza un punzón de microfractura o una clavija de 2mm en la escotadura intercondílea para realizar 2 perforaciones para promover un entorno favorable para la reparación.
En el postoperatorio se indicó un inmovilizador de rodilla durante 4 semanas sin apoyo y un rango de movilidad de 0-60°. Entre las semanas 4-6 se indica descarga de peso parcial (50%) y un rango 0-90°. A partir de la semana 6 se autoriza el apoyo completo y progresión a rango completo de movilidad. El retorno al deporte se autoriza luego de los 6 meses.
Evaluación de los pacientesSe documentaron datos demográficos (edad, sexo, rodilla afectada, madurez esquelética), el tiempo desde el inicio de los síntomas hasta la cirugía, las complicaciones postoperatorias relacionadas con el procedimiento (dolor, infección, bloqueo, derrame, etc.) y la necesidad de reintervención. La morfología del MD fue descrita como completo o incompleto dependiendo si cubrían completamente o no el platillo tibial17. Los hallazgos artroscópicos se clasificaron en 3 tipos en términos de estabilidad del borde periférico y la localización de la lesión de acuerdo al sistema de Ahn et al.18: 1) unión meniscocapsular del cuerno anterior (tipo MC-A), 2) unión meniscocapsular del cuerno posterior (tipo MC-P) y 3) esquina posterolateral.
Los resultados funcionales fueron valorados con las escalas de Lysholm19 y Pedi-IKDC20. Los criterios para el éxito clínico se basaron en la escala de Ikeuchi21. Un resultado excelente indica ausencia de síntomas mecánicos, ausencia de dolor y un rango completo de movilidad. Un resultado bueno indica ausencia de síntomas mecánicos, dolor leve y ocasional con el ejercicio, y un rango completo de movilidad. Un resultado regular indica síntomas mecánicos, dolor de leve a moderado con el ejercicio y un rango de movimiento completo. Un resultado pobre indica la presencia de síntomas mecánicos, dolor de moderado a severo con el ejercicio y limitación en el rango de movilidad de la articulación.
Análisis estadísticoLas variables cuantitativas se describen como promedio y desviación estándar. Para describir las variables cualitativas se utilizaron frecuencias absolutas. El análisis de supervivencia se realizó con el método de Kaplan-Meier. El tiempo hasta la falla de la reparación se definió como el intervalo entre la reparación meniscal hasta la revisión (meniscectomía subtotal). Para el análisis de supervivencia se utilizó el software MedCalc® versión 12.7.8.
ResultadosEntre enero de 2012 y enero de 2018 se realizaron un total de 375 artroscopias de rodilla en pacientes≤18 años. Cuarenta y cinco pacientes tenían diagnóstico artroscópico de MD externo, de los cuales 18 pacientes tuvieron una lesión periférica tratada con meniscectomía central asociada a reparación periférica. Todos presentaban dolor, resalte y/o bloqueos articulares. La edad media al momento de la operación fue de 11,1 años (rango, 3-16). El tiempo de evolución de los síntomas fue de 93,1 días (rango, 21-360). La media de seguimiento fue de 40,4 meses (rango, 10-75). Los datos demográficos de los pacientes evaluados se muestran en la tabla 1.
Datos demográficos de la muestra
| n | Edad | Sexo | Rodilla | Madurez esquelética | MD | Lesión (17) | Técnica de reparación | Número de suturas | Procedimientos asociados | Seguimiento (meses) |
|---|---|---|---|---|---|---|---|---|---|---|
| 1 | 16 | M | I | C | I | PLC | Dentro-fuera | 3 | No | 25 |
| 2 | 15 | M | I | A | C | MC-A | Fuera-dentro | 3 | No | 37 |
| 3 | 13 | F | D | A | C | MC-P | Dentro-fuera | 2 | No | 67 |
| 4 | 12 | F | D | A | C | MC-A | Dentro-fuera | 2 | No | 75 |
| 5 | 12 | F | D | A | C | PLC | Fuera-dentro | 3 | No | 63 |
| 6 | 11 | M | I | A | C | PLC | 3 Dentro-fuera, 1 fuera-dentro | 4 | No | 42 |
| 7 | 11 | F | D | A | C | PLC | Dentro-fuera | 4 | No | 12 |
| 8 | 11 | M | D | A | I | MC-A | Fuera-dentro | 3 | No | 48 |
| 9 | 8 | M | D | A | C | MC-A | 1 Dentro-fuera, 1 fuera-dentro | 2 | No | 54 |
| 10 | 8 | M | I | A | C | MC-A | 3 Dentro-fuera, 1 fuera-dentro | 4 | No | 55 |
| 11 | 6 | F | I | A | C | PLC | Dentro-fuera | 4 | No | 35 |
| 12 | 5 | F | D | A | C | PLC | Dentro-fuera | 3 | No | 49 |
| 13 | 3 | F | I | A | C | PLC | Dentro-fuera | 3 | No | 18 |
| 14 | 12 | F | D | A | C | PLC | 3 Dentro-fuera, 1 fuera-dentro | 4 | Crecimiento guiado | PS |
| 15 | 16 | M | D | C | I | MC-A | Dentro-fuera | 4 | Resección QPM | 12 |
| 16 | 11 | F | I | A | C | MC-P | Dentro-fuera | 4 | No | 51 |
| 17 | 14 | M | D | A | C | PLC | Dentro-fuera | 6 | No | 12 |
| 18 | 15 | F | I | C | I | MC-A | Fuera-dentro | 3 | No | PS |
PS: pérdida de seguimiento; QPM: quiste parameniscal.
Madurez esquelética: A: fisis abierta; C: fisis cerrada.
Menisco discoide (MD) I: incompleto; C: completo.
Lesión: tipo MC-A: unión meniscocapsular del cuerno anterior; tipo MC-P: unión meniscocapsular del cuerno posterior, PLC: esquina posterolateral.
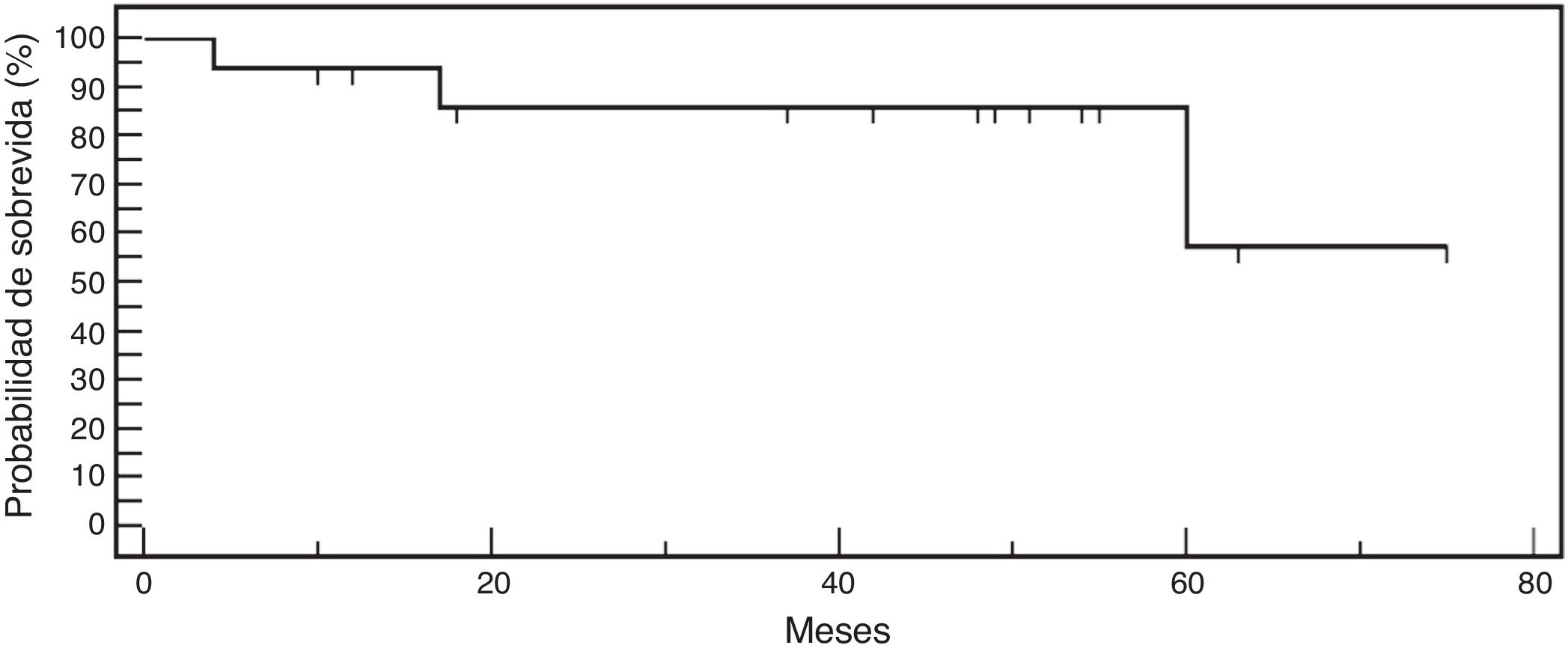
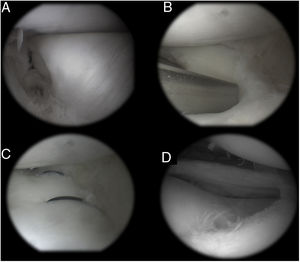
Dieciséis pacientes pudieron ser localizados y evaluados funcionalmente (2 pacientes fueron perdidos en el seguimiento). De acuerdo a la escala de Ikeuchi, 12 tuvieron resultados excelentes, uno bueno y 3 malos (falla de la reparación). Cuatro pacientes presentaron síntomas mecánicos. Uno fue tratado de manera conservadora con fisioterapia, cediendo los síntomas y 3 requirieron cirugía (meniscectomía subtotal). Estos pacientes no presentaron diferencias estadísticamente significativas en cuanto a edad, sexo, tipo de menisco (completo/incompleto) pero presentaron una tendencia a un mayor tiempo de evolución de los síntomas (3,83 meses vs. 2,9 meses; p=0,58). Una paciente presentó una falla aguda (a los 4 meses) y los otros 2 de forma diferida durante la práctica deportiva (17 y 60 meses). Las puntuaciones promedio Pedi-IKDC y Lysholm en aquellos pacientes que no requirieron revisión fueron de 98,3±2 y 98,7±2,9 puntos respectivamente al último seguimiento (tabla 2). Las probabilidades generales de supervivencia de Kaplan-Meier después de la reparación fueron del 93,7% a un año y del 85,9% a los 2 años (fig. 2). Todos los pacientes, incluso aquellos que requirieron revisión, pudieron regresar a sus actividades diarias con poca o ninguna limitación.
Resultados funcionales y complicaciones
| n | Evaluación funcional | Complicaciones | Cirugía posterior | Dolora | Derrame articulara | ||
|---|---|---|---|---|---|---|---|
| Pedi-IKDC | Ikeuchi | Tegner | |||||
| 1 | - | - | - | Síntomas mecánicos | Sí | Ocasional | No |
| 2 | 100 | Excelente | 100 | No | No | No | No |
| 3 | - | - | - | Síntomas mecánicos | Sí | No | No |
| 4 | 100 | Excelente | 100 | No | No | No | No |
| 5 | 100 | Excelente | 100 | Síntomas mecánicos | No | No | No |
| 6 | 100 | Excelente | 100 | No | No | No | No |
| 7 | 100 | Excelente | 100 | No | No | No | No |
| 8 | 100 | Excelente | 100 | No | No | No | No |
| 9 | 93,5 | Bueno | 91 | No | No | Ocasional | No |
| 10 | 100 | Excelente | 100 | No | No | No | No |
| 11 | - | - | - | Síntomas mecánicos | Sí | No | No |
| 12 | 100 | Excelente | 100 | No | No | No | No |
| 13 | 97,8 | Excelente | 95 | No | No | Ocasional | No |
| 14 | - | - | - | - | - | - | - |
| 15 | 100 | Excelente | 100 | No | No | No | No |
| 16 | 100 | Excelente | 100 | No | No | No | No |
| 17 | 100 | Excelente | 100 | No | No | No | No |
| 18 | - | - | - | - | - | - | - |
Los casos 1, 3 y 11 presentaron falla de la reparación. Los casos 14 y 18 fueron perdidos de seguimiento.
El objetivo del tratamiento quirúrgico de una lesión meniscal es restaurar la biomecánica de la rodilla, aliviar los síntomas y minimizar la progresión a la artrosis. La implementación de la reparación meniscal ha demostrado reducir la incidencia de la artrosis a largo plazo en comparación a la meniscectomía total o parcial22,23. Si bien existen múltiples trabajos que demuestran resultados favorables en meniscos no-discoideos en la población pediátrica-adolescente24, la información disponible sobre reparación meniscal en MD es escasa.
Ahn et al.18 analizaron los resultados de esta técnica en 28 rodillas de 23 pacientes. La edad promedio fue de 9 años (rango, 4-15 años). Ningún paciente requirió revisión a un seguimiento promedio de 51 meses. Las puntuaciones promedio de Lysholm mejoraron de 78,5 (rango, 69-89) a 95,5 (rango, 85-100) en el seguimiento final (p<0,001), y HSS mejoró de 80,3 (rango, 69-89) a 95,9 (rango, 90-100) en el seguimiento final (p<0,001). Más recientemente, los mismos autores25 analizaron los resultados de 18 rodillas que pudieron ser analizadas a un mayor seguimiento. Mas del 90% fueron calificadas como «excelentes» o «buenas» en un seguimiento promedio de 10 años. Sin embargo, un 39% de los pacientes presentó evidencia de cambios degenerativos en las radiografías de seguimiento. Este hallazgo indica que la aparición temprana de cambios radiográficos sugestivos de artrosis no se correlaciona necesariamente con el desarrollo de los síntomas de la rodilla, aunque el seguimiento a largo plazo de estos pacientes hasta la edad adulta es claramente necesario. Carter et al.25 evaluaron 57 rodillas con MD estables e inestables que se sometieron a remodelación aislada o asociada a estabilización del borde periférico respectivamente. En un seguimiento promedio a corto plazo (15 meses), ambas poblaciones de pacientes tuvieron resultados equivalentes, siendo la tasa de complicaciones del segundo grupo del 12%. Los autores concluyeron que la estabilización periférica no afectaría negativamente los resultados si se reconoce y trata la inestabilidad. Shieh et al26,27 evaluaron 46 procedimientos de remodelación y estabilización. A una media de 40 meses, el 15% de la cohorte requirió un procedimiento de revisión.
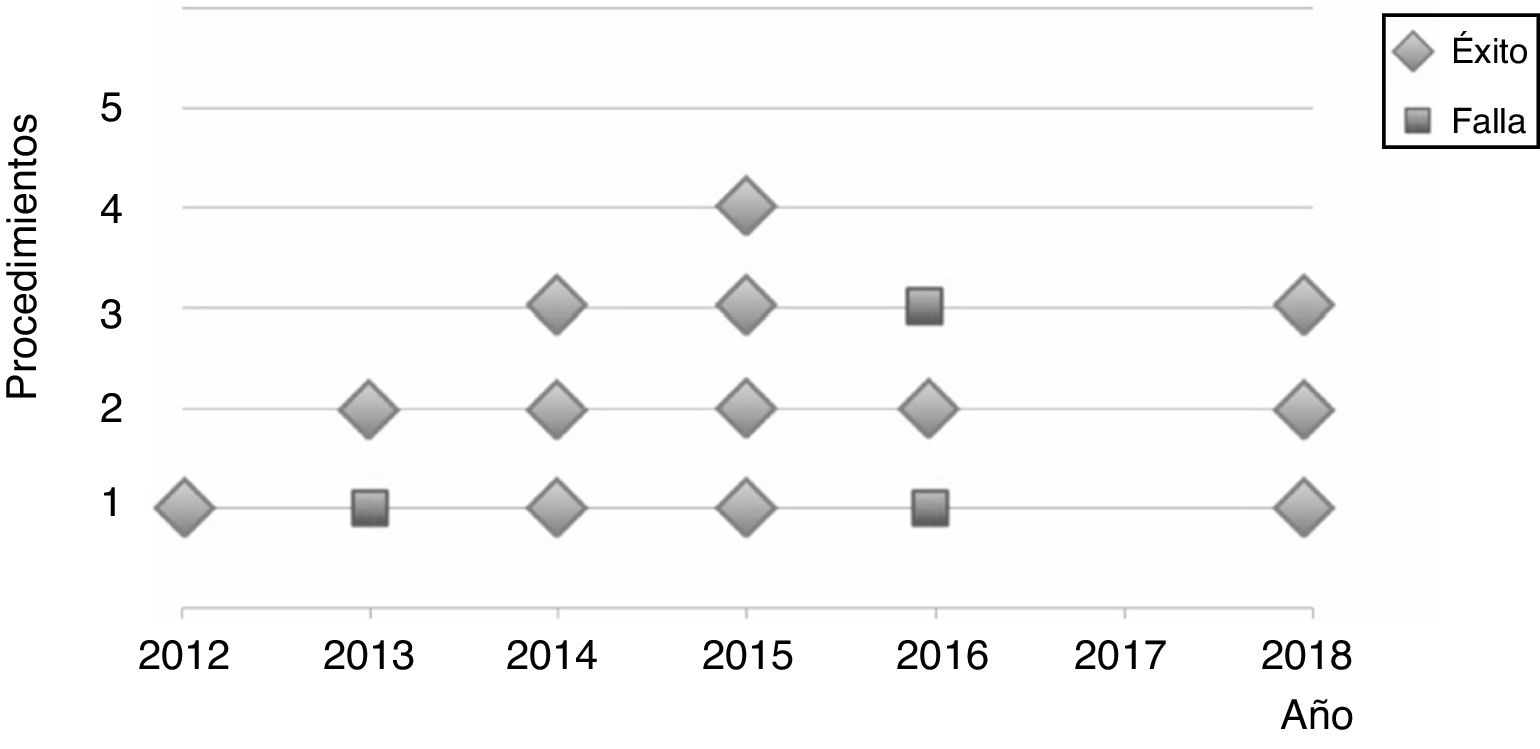
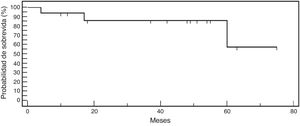
En nuestro estudio observamos resultados funcionales excelentes o buenos en más del 80% de la muestra. Cuatro pacientes presentaron síntomas mecánicos tras la cirugía. Uno fue tratado de manera conservadora con remisión de los síntomas y 3 requirieron revisión (meniscectomía subtotal). Estos pacientes presentaban una tendencia a un mayor tiempo de evolución de los síntomas, aunque no presentaron diferencias en otras características demográficas lo que podría deberse al tamaño reducido de la muestra. Estos 3 fallos tampoco estarían relacionados con la experiencia del cirujano (fig. 3). Al analizar la supervivencia, casi el 86% de los pacientes intervenidos mantenían su menisco externo con buena función a los 2 años de operado. Este porcentaje disminuyó al 57,3% a los 5 años, aunque este último valor es poco representativo y debe ser tomado con reserva ya que solo el 19% de la muestra tenía 5 años de seguimiento al momento de la evaluación.
Los resultados de este estudio deben ser interpretados en el contexto de un estudio de diseño retrospectivo. Si bien el tamaño de la muestra es limitado, lo cual no nos permite establecer factores predisponentes a la falla de la reparación, es comparable al de otros estudios de características similares28,29. Para poder realizar un análisis multivariado se requeriría de un estudio que incluya varios centros con cirujanos que tengan un nivel de entrenamiento, volumen quirúrgico y experiencia similar. Por otra parte, las escalas funcionales utilizadas, si bien fueron traducidas al español, no se encuentran validadas en nuestro idioma. El tiempo de evolución de los síntomas fue registrado de acuerdo a la anamnesis indirecta (padres) en los pacientes más pequeños. Estos datos podrían presentar algunas inconsistencias ya que algunos no recordaban exactamente el momento del inicio de los síntomas. Finalmente el seguimiento mínimo de un año es relativamente corto. Si bien nos permite detectar las fallas tempranas, los resultados en pacientes con MD tienden a decaer con un seguimiento a largo plazo30. Consideramos que el estudio ideal sería de tipo multicéntrico con evaluación clínico-radiográfica y un seguimiento mínimo de 5 años.
ConclusiónLos resultados a mediano plazo de la remodelación artroscópica asociada a la reparación periférica son alentadores en niños y adolescentes con MD inestable sintomático.
Nivel de evidenciaNivel de evidenciaiv – Serie de casos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos a la Lic. Silvia Barzón (Bioq. Esp.) por su ayuda en la interpretación de los datos y análisis estadístico.