El dolor es un síntoma muy prevalente en los pacientes geriátricos oncológicos, apareciendo hasta en el 90% en las fases finales de la enfermedad. Requiere de un manejo multidimensional, con un alto porcentaje de valoración y tratamiento inadecuado. El dolor no reconocido o tratado deficientemente en la población geriátrica, y especialmente en los pacientes oncológicos, conlleva la aparición de síntomas invalidantes como depresión, ansiedad, aislamiento, alteraciones del sueño y del apetito, y muy especialmente pérdida de la capacidad funcional y de la calidad de vida. En esta revisión pretendemos analizar los estudios más relevantes sobre el diagnóstico y manejo del dolor en población de edad avanzada con patología oncológica.
Pain is a prevalent symptom in cancer geriatric patients, appearing in up to 90% of patients with terminal cancer. This requires a multidimensional approach, as there is a high percentage of inappropriate assessments and treatments. Unrecognized or poorly treated pain in the geriatric population, especially in cancer patients, leads to the development of disabling symptoms such as depression, anxiety, isolation, sleep disturbances, and appetite, and very especially, loss of functional capacity and quality of life. In this review an analysis is made on the most relevant studies on the diagnosis and management of cancer pain in the geriatric population.
El cáncer se ha convertido en la actualidad en la segunda causa de mortalidad en los países desarrollados, si bien las estimaciones mundiales sobre incidencia y mortalidad sobre los 27 tipos de cáncer más importantes recogidos en la serie GLOBOCAN de la Agencia Internacional para la Investigación sobre el Cáncer1 predicen que en los próximos años el cáncer puede ocupar el primer lugar, sobrepasando a las enfermedades cardiovasculares, con el cáncer de pulmón (1,6 millones de muertes por cáncer) a la cabeza, seguido y a distancia del de hígado y el de estómago (743.000 y 720.000 muertes, respectivamente). La edad es un factor de riesgo para la mayoría de neoplasias. En el año 2000, el 50% de todos los cánceres ocurrían en mayores de 65 años (el 12% de la población), y se estima que para el año 2030 el porcentaje aumente hasta el 70%1-3.
Aunque el cáncer suele ser indoloro en las primeras fases de su desarrollo, conforme avanza la enfermedad la relación dolor-cáncer parece algo inevitable, con cifras de prevalencia de dolor oncológico variables dependiendo del tipo de tumor, de la localización y del estadio de la enfermedad; muy alta en tumores óseos, broncogénicos, de páncreas o de estómago y baja en linfomas/leucemias4-6. La prevalencia de dolor en pacientes con cáncer no hospitalizados oscila entre el 20 y el 60%4. El 41% de los pacientes expresan 3 o más dolores diferentes, el 68% 2 o más, y solo el 19% expresan un dolor único6. Una revisión sistemática7 identifica una prevalencia del dolor oncológico que va desde el 64% en pacientes con metástasis, en fase avanzada o terminal, al 59% en pacientes que siguen tratamiento curativo y al 33% en los pacientes tras dichos tratamientos curativos. Estos datos, junto con los ya conocidos de que hasta un 43% de los pacientes con cáncer reciben tratamientos inadecuados para el manejo del dolor8, han llevado a Ripamonti et al.9 a realizar un importante llamamiento en una reciente revisión sobre el manejo del dolor derivado del tratamiento curativo y diagnóstico del cáncer, con el objetivo de evitar que dicho dolor «caiga en tierra de nadie», sin el adecuado tratamiento.
Estos mismos autores, en la línea de la de otros muchos, reclaman que el dolor crónico —y cómo no, el oncológico— debe ser considerado como el 5.° signo vital9, una enfermedad en sí misma y un verdadero síndrome geriátrico10. Las consecuencias del dolor crónico oncológico y su inadecuado manejo en el anciano son múltiples: ansiedad, depresión, trastornos del sueño, inquietud, agitación, pérdida de apetito, malnutrición, y muy especialmente inmovilidad que empeora la alta pluripatología (infecciones, úlceras por presión, trombosis venosa profunda…), con pérdida de relaciones sociales y aislamiento, que le conduce finalmente a una significativa pérdida funcional y disminución de la calidad de vida, con sobrecarga del cuidador e incremento del uso de los recursos tanto sanitarios como sociales10-13.
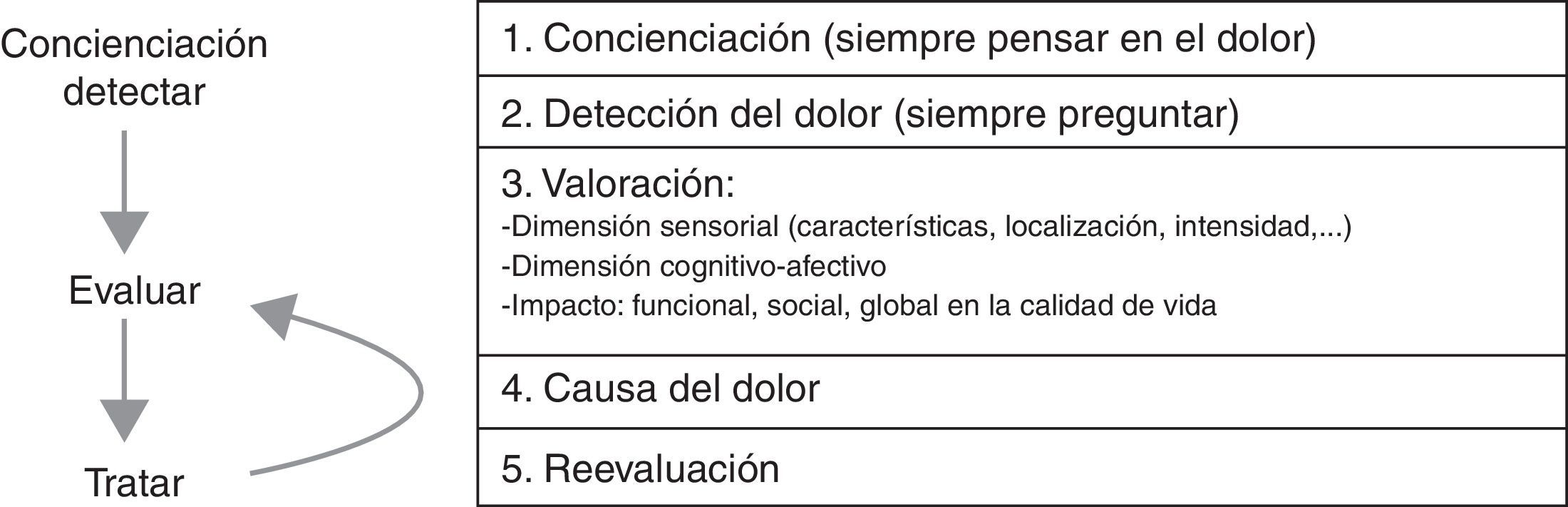
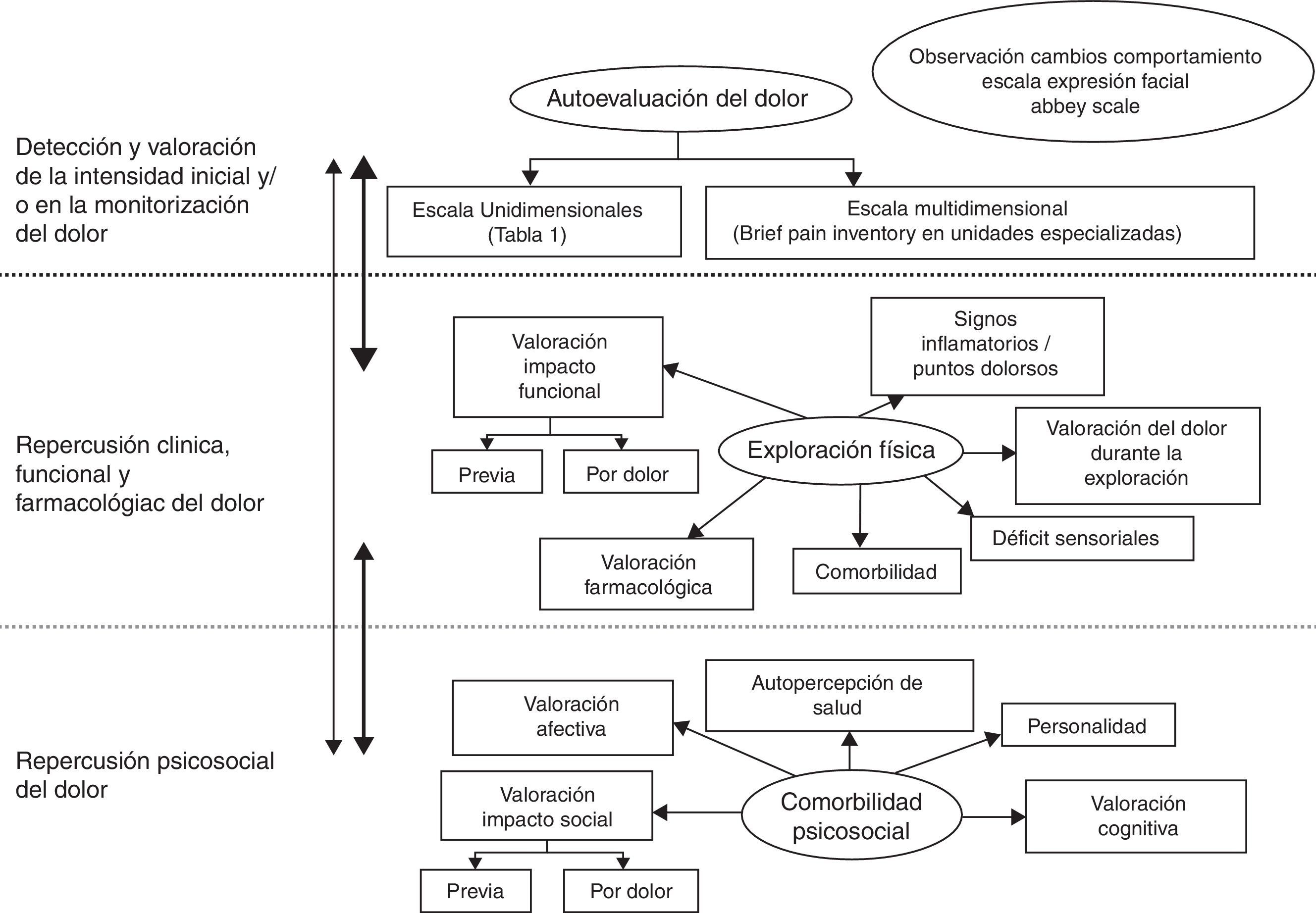
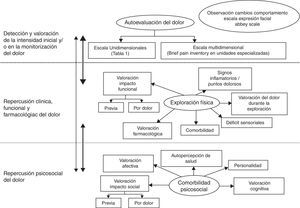
Valoración del dolor oncológico en ancianosLa evaluación del dolor crónico oncológico sigue las mismas directrices del dolor crónico en el anciano, basándose en una valoración geriátrica integral exhaustiva y sistematizada (tabla 1 y figs. 1 y 2)10–13. En cada consulta, independientemente del motivo de la misma, se debe pensar y preguntar siempre por la presencia de dolor, determinar sus posibles causas, incidiendo en sus características, síntomas y signos acompañantes, factores agravantes y atenuantes, respuesta a los tratamientos previos e interferencia con las actividades de la vida diaria, ánimo, sueño, apetito… De igual modo es necesario evaluar las creencias, las actitudes, la forma en que perciben los ancianos «su» dolor oncológico. Los ancianos con cáncer pueden no referir dolor por miedo a que el mismo implique un estado avanzado de su enfermedad o que consideren que no hay solución.
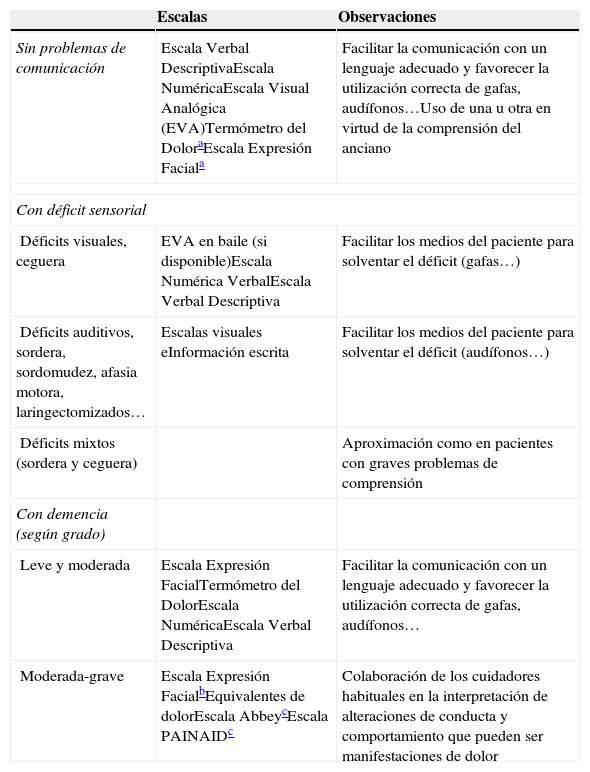
Escalas de evaluación de la intensidad del dolor según las características del anciano10
| Escalas | Observaciones | |
|---|---|---|
| Sin problemas de comunicación | Escala Verbal DescriptivaEscala NuméricaEscala Visual Analógica (EVA)Termómetro del DoloraEscala Expresión Faciala | Facilitar la comunicación con un lenguaje adecuado y favorecer la utilización correcta de gafas, audífonos…Uso de una u otra en virtud de la comprensión del anciano |
| Con déficit sensorial | ||
| Déficits visuales, ceguera | EVA en baile (si disponible)Escala Numérica VerbalEscala Verbal Descriptiva | Facilitar los medios del paciente para solventar el déficit (gafas…) |
| Déficits auditivos, sordera, sordomudez, afasia motora, laringectomizados… | Escalas visuales eInformación escrita | Facilitar los medios del paciente para solventar el déficit (audífonos…) |
| Déficits mixtos (sordera y ceguera) | Aproximación como en pacientes con graves problemas de comprensión | |
| Con demencia (según grado) | ||
| Leve y moderada | Escala Expresión FacialTermómetro del DolorEscala NuméricaEscala Verbal Descriptiva | Facilitar la comunicación con un lenguaje adecuado y favorecer la utilización correcta de gafas, audífonos… |
| Moderada-grave | Escala Expresión FacialbEquivalentes de dolorEscala AbbeycEscala PAINAIDc | Colaboración de los cuidadores habituales en la interpretación de alteraciones de conducta y comportamiento que pueden ser manifestaciones de dolor |
Principales recomendaciones en el manejo del dolor crónico en el anciano10.
Dominios de la valoración geriátrica integral del dolor en el paciente anciano10.
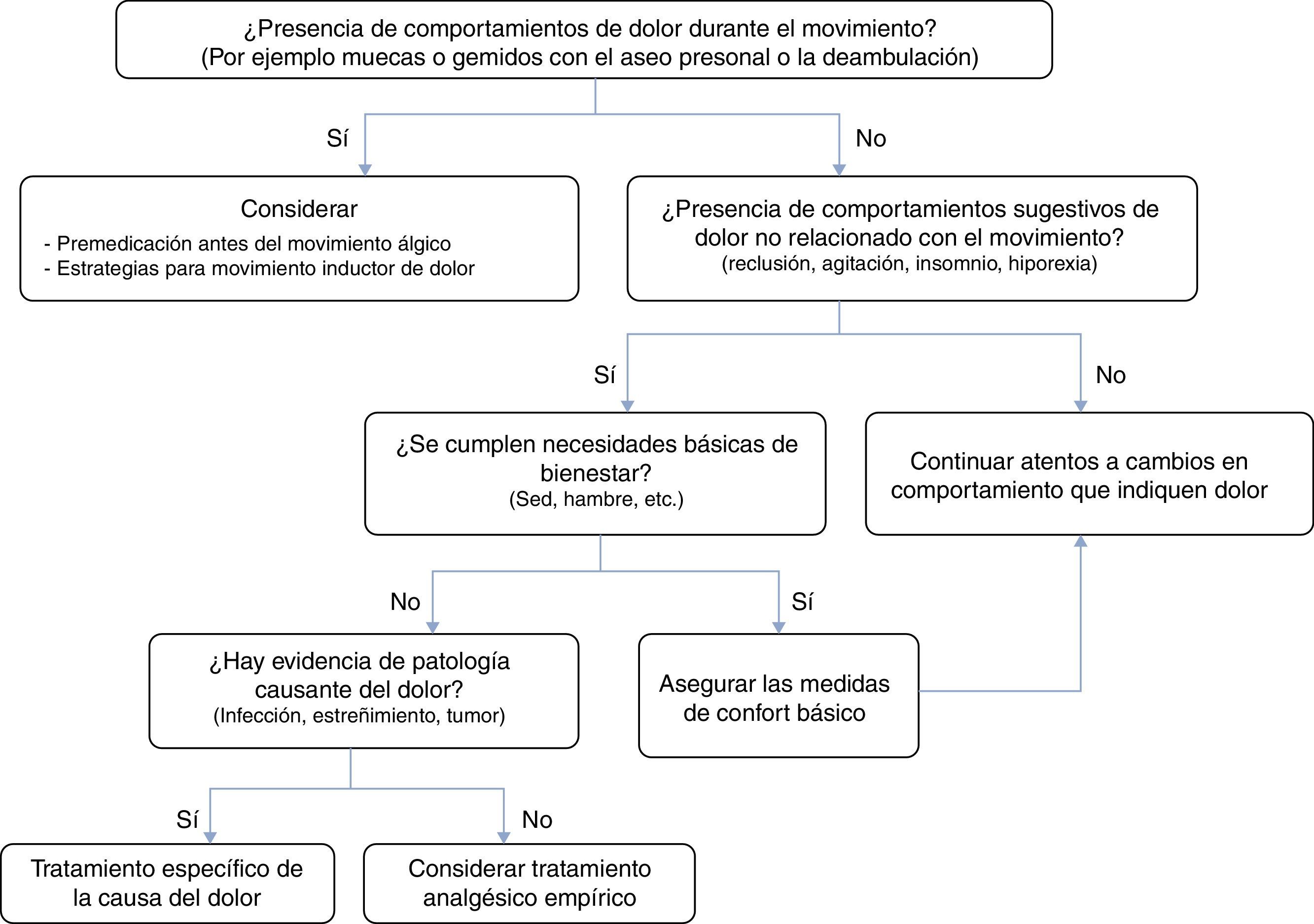
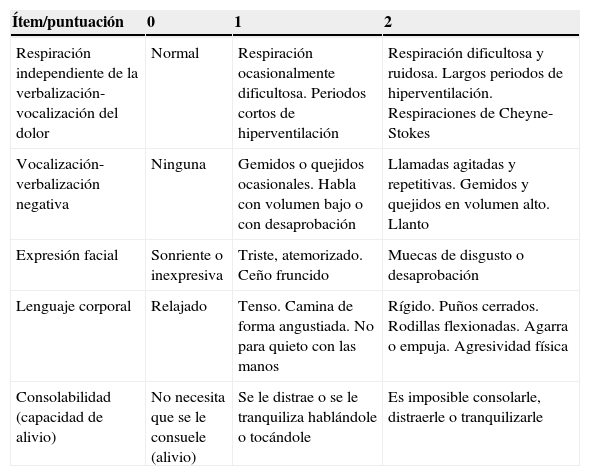
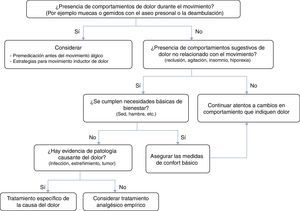
En aquellos casos con deterioro cognitivo moderado-grave, en los que la capacidad de comunicación verbal está disminuida o es nula, el dolor y otros síntomas son a menudo muy difíciles de identificar y pueden presentarse como «equivalentes de dolor» con trastornos afectivos, agitación, gritos, gemidos, aumento de la confusión y/o disminución de la movilidad13,14. Existen escalas específicas observacionales para valorar el dolor o las molestias en el anciano con demencia avanzada, destacando la escala PAINAD (Anexo 2)15 y la de Abbey (Anexo 3)16. La figura 3 resume un algoritmo para la evaluación del dolor oncológico en ancianos con deterioro cognitivo severo17.
Algoritmo para la evaluación del dolor en ancianos con demencia severa o graves problemas de comunicación (modificado de Marin Carmona17).
La mayoría de los autores están de acuerdo con el empleo de la distintas guías clínicas existentes para el manejo del dolor oncológico, como la de la Organización Mundial de la Salud (OMS), la del Agency for Health Care Policy and Research (AHCPR) o la del National Comprehensive Cancer Network (NCCN). De esta forma, el dolor oncológico puede ser aliviado en aproximadamente el 90% de los casos mediante el uso correcto, y a menudo combinado, de los tratamientos tanto farmacológicos como no farmacológicos.
Principios generales de manejo farmacológico de analgésicos en ancianos10-14Aunque los ancianos se asocian a un alto riesgo de reacciones adversas a medicamentos por los analgésicos, estos son seguros y efectivos cuando la comorbilidad y el resto de factores de riesgo son considerados cuidadosamente:
- -
La principal regla farmacológica es comenzar despacio y ajustar lentamente la dosis de acuerdo a una continua reevaluación, ya sea presencial o telefónica (de 24 a 72h, dependiendo del analgésico) con objetivos realistas del alivio del dolor que en muchas ocasiones no será completo sino parcial, y sin o con la menor presencia de efectos secundarios. En este sentido serían necesarias nuevas preparaciones farmacológicas de bajas dosis (presentaciones farmacéuticas «geriátricas»).
- -
Planificación adecuada de la prescripción con información precisa y de fácil comprensión para el anciano. El médico debe ser capaz de transmitir de la manera más clara y sencilla posible la forma de tomar la medicación, su duración, y advertir sobre la presencia de los efectos secundarios más frecuentes. Por parte de las farmacias, deberían mantener siempre el mismo genérico, para evitar errores de toma, eficacia y toxicidad.
- -
Utilizar siempre la vía menos invasiva y de fácil posología. La vía oral es la preferida en el anciano por su facilidad y relativas concentraciones plasmáticas estables. La vía intravenosa es la vía más rápida de alivio del dolor, y aunque no contraindicada en el anciano, su mayor riesgo de reacciones adversas a medicamentos (RAM) con control y monitorización continua la hace de uso reservado a unidades hospitalarias o especializadas. La vía subcutánea es, junto con la oral, una de las vías más utilizadas en el anciano; su principal desventaja son las fluctuaciones plasmáticas, con «picos» y una brusca pérdida del efecto analgésico. La vía transdérmica, de fácil aplicación y sin modificaciones significativas en la absorción de la piel del anciano, es indispensable en los trastornos del tránsito y/o absorción intestinal, con buena estabilidad en las concentraciones plasmáticas.
- -
No usar la dosis máxima de un analgésico, pasar al siguiente escalón o añadir otro analgésico. Es la llamada polifarmacia racional, importante en algunos medicamentos dosis dependientes como los opiáceos y adyuvantes. Además, la combinación de 2 o más analgésicos con mecanismos de acción complementarios y sinérgicos muestra mejores resultados y menos toxicidad que altas dosis de un solo medicamento.
- -
No es ético el uso de placebos para el manejo del dolor persistente en el anciano.
Tras estas consideraciones generales de manejo específico en el paciente anciano, el planteamiento terapéutico del dolor oncológico consta fundamentalmente de 4 fases:
- 1.
Reducir o eliminar, en la medida de lo posible, las causas del dolor oncológico (cirugía, quimioterapia, radioterapia, inmunoterapia, etc.).
- 2.
Aumentar el umbral del dolor neutralizando la angustia, la ansiedad y/o la depresión asociadas.
- 3.
Bloqueo eficaz de los receptores opiáceos del SNC con agonistas opiáceos puros, evitando los agonistas parciales.
- 4.
Reconocimiento y tratamiento específico del componente neuropático del dolor oncológico.
La OMS elaboró en 1986 la famosa escalera analgésica sobre el uso de los fármacos analgésicos. Posteriormente se modificó dicha escala analgésica acuñando el término «ascensor» analgésico18, ya que no es necesario pasar por los pasos previos para llegar al 3.er o 4.° escalón, sino que, en función de la intensidad y del tipo de dolor, se puede comenzar la analgesia por el escalón que corresponda.
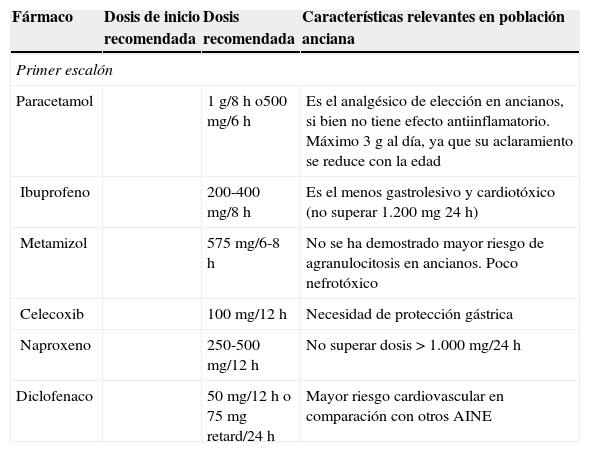
Manejo del dolor leve/moderado (EVA ≤ 6)El dolor leve es aquel definido por una intensidad en la escala visual analógica (EVA)<4, considerándose moderado aquel con EVA entre 4-6. La base de su tratamiento (tabla 2)10-14 se centra en el paracetamol y en los antiinflamatorios no esteroideos (AINE), siendo de utilidad los opiáceos menores en caso de dolor moderado.
Principales fármacos analgésicos con recomendaciones específicas en el anciano10-12
| Fármaco | Dosis de inicio recomendada | Dosis recomendada | Características relevantes en población anciana |
|---|---|---|---|
| Primer escalón | |||
| Paracetamol | 1g/8h o500mg/6h | Es el analgésico de elección en ancianos, si bien no tiene efecto antiinflamatorio. Máximo 3g al día, ya que su aclaramiento se reduce con la edad | |
| Ibuprofeno | 200-400mg/8h | Es el menos gastrolesivo y cardiotóxico (no superar 1.200mg 24h) | |
| Metamizol | 575mg/6-8h | No se ha demostrado mayor riesgo de agranulocitosis en ancianos. Poco nefrotóxico | |
| Celecoxib | 100mg/12h | Necesidad de protección gástrica | |
| Naproxeno | 250-500mg/12h | No superar dosis >1.000mg/24h | |
| Diclofenaco | 50mg/12h o 75mg retard/24h | Mayor riesgo cardiovascular en comparación con otros AINE | |
| Fármaco | Dosis de inicio recomendada | Características relevantes en población anciana | |
|---|---|---|---|
| Opiáceos «menores» | |||
| Tramadol | 12,5-25mg/6-8h | No apurar dosis máxima. Cambio a opiáceos potentes si dosis de 200-300mg/día y sin control del dolor. Si uso concomitante con inhibidores de la recaptación de serotonina pueden precipitar síndrome serotoninérgico | |
| Codeína | 15-30mg/6-8h | En el anciano frágil es menos emetizante que el tramadol pero mayor estreñimiento y somnolencia | |
| Opiáceos «mayores» | |||
| Morfina | Liberación inmediata | 5-10mg/4h | Metabolitos activos pueden acumularse en población anciana con insuficiencia renal |
| Liberación retardada | 5-10mg/12h | ||
| Hidromorfona | 4mg/24h | Si se utiliza en rotación de opiáceos la equivalencia es de 5:1 con respecto a morfina | |
| Oxicodona | Liberación inmediata | 5mg/4-6h | Reducción de su aclaramiento en personas con insuficiencia renal |
| Liberación retardada | 5-10mg/12h | ||
| Buprenorfina transdérmica | ½ o ¼ de parche 35μg/h 2 veces a la semana | No necesita de ajuste en la insuficiencia renal y en caso de supresión brusca no produce síndrome de abstinencia | |
| Fentanilo transdérmico | 12-25μg/h en parche/72h | No suelen alcanzarse niveles séricos estacionarios en población anciana hasta pasados 6-9días | |
| Oxicodona/Naloxona | 10/5mg/12h | Reducción de su aclaramiento en personas con insuficiencia renal y de su eficacia en pacientes con insuficiencia hepática moderada/severa | |
| Tapentadol | Liberación inmediata | No disponible en España50mg/4-6h | 50mg de tapentadol equivalen a 20mg de sulfato de morfina y a 10mg de oxicodona |
| Liberación retardada | 25-50mg/12h | ||
| Dolor neuropático: antidepresivos | |||
| Duloxetina | 30mg/24h en desayuno | Insomnio. Control síntomas al inicio (náuseas, mareo, inestabilidad) | |
| Venlafaxina | 25mg/12h o 37,5mg (retardada)/24h | Control de la presión arterial y sedación | |
| Dolor neuropático: anticomiciales | |||
| Gabapentina | 100mg al acostarse | Monitorizar sedación y ataxia. Reducción aclaramiento del fármaco en la insuficiencia renal | |
| Pregabalina | 25mg al acostarse | ||
| Lamotrigina | 25mg al acostarse | Monitorizar sedación, ataxia y rash | |
El metaanálisis realizado por Eisenberg et al.19 en 1994 sobre de la eficacia de los AINE en el tratamiento del dolor oncológico (25 estudios que investigaban una o múltiples dosis de 16 AINE distintos en 1.545 pacientes con cáncer) destaca entre sus conclusiones más relevantes que no hay grandes diferencias de eficacia entre la aspirina y otros AINE, que existe una relación dosis-respuesta, que presentan techo analgésico y que los efectos secundarios más frecuentes son los gastrointestinales y se incrementan con la edad, con la dosis y con la duración del tratamiento. En la población anciana, aunque sea un fármaco útil, por sus efectos no solo gastrointestinales sino cardiacos y renales se desaconseja su uso, y en caso de uso necesario sin contraindicaciones absolutas, usar el menos lesivo, en bajas dosis, no más de 10-12días y siempre con la correspondiente protección gástrica20.
Para el dolor moderado son de utilidad los opiáceos menores —tramadol y codeína—, disponibles prácticamente en todas las presentaciones útiles geriátricas (gotas, comprimidos retard, subcutáneas). Sin embargo, en el dolor oncológico en fase avanzada de enfermedad se utilizan con menor frecuencia debido a un mejor inicio de la analgesia con dosis bajas de opiáceos mayores ante la frecuente necesidad de escalar dosis de manera más precoz que en el dolor crónico no oncológico. Así se evita un segundo escalón con opiáceos de techo analgésico (200mg de tramadol equivalen ya a 40mg de sulfato de morfina de liberación retardada-MST) y presentar en dichas dosis efectos secundarios más llamativos que los opiáceos mayores (estreñimiento y molestias gástricas, en el caso de la codeína, y mareos/náuseas en el caso del tramadol).
A este respecto, Marinangeli et al.21 realizaron en 2004 un ensayo clínico prospectivo y aleatorizado en el que evaluaron la eficacia y la seguridad de los opiáceos potentes como tratamiento de primera línea analgésica en comparación con el régimen recomendado por la OMS (fármacos de primer y segundo escalón) en 100 pacientes con cáncer terminal y dolor leve/moderado. Se analizó tanto la intensidad del dolor como la necesidad de cambio en el tratamiento, la calidad de vida, la situación funcional evaluada por el Índice de Karnofsky, el estado general del paciente y los efectos adversos. Los pacientes en los que se inició tratamiento con opiáceos potentes obtuvieron beneficio estadísticamente significativo en comparación con los pacientes que fueron tratados de acuerdo con las directrices de la OMS en los siguientes parámetros (mayor alivio del dolor, menor necesidad de modificación terapéutica y mayor satisfacción con el tratamiento). Por el contrario, no se observaron diferencias estadísticamente significativas en la calidad de vida ni en la situación funcional entre los 2 grupos.
Manejo del dolor intenso (EVA ≥ 7)A pesar de la clara indicación de opiáceos mayores, existe un alto porcentaje de pacientes con cáncer en los que la prescripción de opiáceos dista mucho de la prevalencia del dolor intenso, especialmente en la población más envejecida. Esta situación la refleja claramente un estudio canadiense realizado en pacientes oncológicos mayores de 65años en el que hasta un tercio de los que presentaron dolor intenso no recibieron tratamiento con opiáceos al menos durante el mes siguiente de seguimiento, es decir, fueron infratratados22. Datos similares son expuestos en una reciente revisión sistemática23 con 11 estudios prospectivos del manejo del dolor oncológico y síntomas asociados en residencias geriátricas que muestran la alta prevalencia del dolor intenso (cerca del 45%) y su baja prescripción de opiáceos (menos del 40%).
La tabla 2 resume las dosis iniciales de opiáceos, incluyendo las últimas novedades terapéuticas en opiáceos mayores en población anciana a destacar:
- •
Asociación oxicodona/naloxona24. Es la asociación de un agonista y antagonista opiáceo. La dosis de naloxona es la mitad que la de oxicodona, siendo la máxima dosis utilizada en ensayos clínicos la de 40/20mg cada 12h. La ventaja que aporta la asociación respecto a la oxicodona en monoterapia es la reducción en la disfunción intestinal asociada a opiáceos (estreñimiento, náuseas, dolor abdominal, etc.), debido al bloqueo que ejerce la naloxona a nivel de los receptores intestinales opiáceos, evitando el efecto agonista de la oxicodona a dicho nivel. No obstante, el potencial beneficio a nivel intestinal del fármaco es menor aunque útil en población anciana, siendo necesario el tratamiento concomitante de laxante25.
- •
Tapentadol de liberación prolongada26. Se trata de una molécula con un mecanismo de acción dual (MOR-NRI): por una parte es agonista puro del receptor opiáceo mu, y por otra inhibe la recaptación de noradrenalina. No es un pro-fármaco, y su metabolismo hepático se realiza por glucuronización (bajo riesgo de interacciones farmacológicas), lo que le convierte en un opiáceo mayor muy atractivo en población anciana polimedicada. En los diferentes estudios, incluyendo subpoblaciones >65años, se ha asociado a una mejor tolerabilidad gastrointestinal, con una menor incidencia e intensidad de estreñimiento, náuseas y vómitos27. Debido a su acción en la inhibición de la recaptación de noradrenalina, es además un fármaco útil en el manejo del componente neuropático del dolor oncológico26.
- •
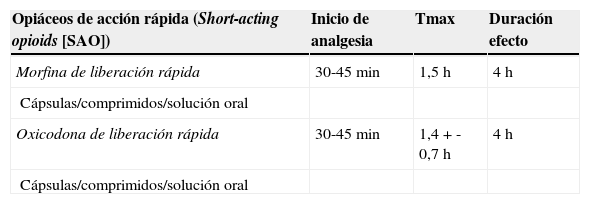
Fentanilo de acción rápida por mucosas. Opiáceos lipofílicos, que presentan un comienzo de acción rápido de 5 a 15min, gran potencia analgésica y duración desde 2h hasta 4-5h. Se dispone de diferentes presentaciones (tabla 3), y su indicación fundamental es el dolor irruptivo (DI), por definición oncológico. La prevalencia real del DI oncológico es muy variable, con un abanico que abarca del 19 al 93%28-31. Las características del DI oncológico32 son que aparece específicamente sobre un dolor oncológico de base controlado con opiáceos, tiene un inicio rápido (promedio de 3-5min), en la mayoría de los casos es paroxístico, de alta intensidad (EVA≥7), de corta duración (entre 10-30min) y con una frecuencia variable, si bien la media se sitúa entre 1-4 episodios diarios. Aunque, como suele ocurrir, los ancianos están muy poco representados en los ensayos clínicos33, el tratamiento del DI en las personas mayores se podría resumir de la siguiente manera32-40:
- -
DI sin factor precipitante (dolor episódico o DI idiopático): considerar utilizar fentanilo de acción rápida por mucosas.
- -
DI con factor precipitante (dolor incidental):
Tabla 3.Opiáceos disponibles en España y recomendados en el tratamiento del dolor irruptivo en el anciano
Opiáceos de acción rápida (Short-acting opioids [SAO]) Inicio de analgesia Tmax Duración efecto Morfina de liberación rápida 30-45 min 1,5 h 4 h Cápsulas/comprimidos/solución oral Oxicodona de liberación rápida 30-45 min 1,4+- 0,7 h 4 h Cápsulas/comprimidos/solución oral Opiáceos de acción rápida (Fast-acting opioids [FAO]) Inicio de analgesia Tmax Duración efecto Citrato de fentanilo (transmucosa) 5-10 min 14-240 min 1-2 h Aplicador transmucoso oral 15 min 20-40 min 2,5-5h Comprimido intramucoso/bucal 10-15 min 46,8 min 4h Espray intranasal 3-5 min 14-21 min 1-2h Comprimido sublingual 10-15 min 22,5-240 min 4h Tmax: tiempo en alcanzar el pico máximo de concentración plasmática.
- -
- •
Predecible (por ejemplo, movimiento, aseo, cura de úlceras, etc.): considerar utilizar opiáceos de liberación rápida tipo morfina, oxicodona, dependiendo del opiáceo de base del paciente.
- •
Impredecible (por ejemplo, tos, micción, digestiva, etc.): considerar utilizar fentanilo de acción rápida por mucosas.
- •
Insuficiencia renal (IR). Se ha demostrado acumulación de determinados metabolitos potencialmente tóxicos en el caso de muchos opiáceos, como la morfina (M3G y M6G), la oxicodona, la hidromorfona y la codeína. En pacientes con IR los opiáceos de elección son el fentanilo y la buprenorfina41. El fentanilo es metabolizado a nivel hepático esencialmente en metabolitos inactivos. La buprenorfina es metabolizada en la pared del intestino y el hígado a buprenorfina 3 glucurónico (sustancia inactiva) y norbuprenorfina, un analgésico activo pero de menor potencia, eliminándose ambos a nivel biliar. La farmacocinética de la buprenorfina no se modifica en la IR; por ello se considera la primera línea de tratamiento en pacientes con IR. Incluso en pacientes en hemodiálisis, es un fármaco seguro al no existir diferencias en las concentraciones plasmáticas de buprenorfina antes y después de la hemodiálisis42. Se debe comenzar con dosis iniciales bajas y amplios intervalos de dosificación.
- •
Insuficiencia hepática (IH). La mayor parte de los opiáceos se metabolizan en el hígado por oxidación, con excepción de la morfina, la buprenorfina y el tapentadol, que lo hace por glucuronización y desalquilación. Teóricamente los opiáceos más seguros serían el tapentadol (si bien no existen datos en pacientes con IH moderada/severa), la buprenorfina y el fentanilo. La relativa seguridad del fentanilo en pacientes con fallo hepático o cirrosis está sustentada por el estudio de Haberer et al.43, en el que se demuestra la escasa alteración en la farmacocinética del fentanilo. Al igual que en la IR, se recomienda comenzar con dosis bajas y ampliar los intervalos de dosificación.
- •
Delirium. El delirium es una complicación frecuente en los ancianos44. Aunque los opiáceos se citan a menudo como los culpables de la aparición del delirium en los ancianos, estudios minuciosamente realizados han demostrado que el control eficaz del dolor disminuye la incidencia de delirium en los pacientes con función cognitiva intacta45. Este hallazgo puede explicarse por el hecho de que el dolor no controlado es, en sí mismo, un factor de riesgo para el desarrollo de delirium. Para evitar el delirium, así como el resto de efectos secundarios de los opiáceos (fecaloma, incontinencia urinaria, somnolencia), se recomiendan las siguientes 5 pautas generales, individualizando según las necesidades del paciente10-13:
- 1.
Comenzar con la mínima dosis de opiáceo con una adecuada valoración riesgo/beneficio.
- 2.
Exquisita titulación. Controles cada 24-48h hasta establecer la dosis adecuada.
- 3.
Monitorizar los efectos secundarios (estreñimiento, deshidratación, retención urinaria, hipotensión ortostática, caídas, sedación) y la suma de efectos con otros fármacos, como benzodiacepinas, antidepresivos, etc.
- 4.
Anticiparse a efectos secundarios con pre-medicación con antieméticos las primeras 48-72h, y con laxantes, ya que el estreñimiento es un efecto secundario en el que no se genera tolerancia. Asegurar una correcta hidratación (puede ser útil asociar la hipodermoclisis nocturna). Existe una mayor toxicidad al inicio del tratamiento y en cada subida de dosis.
- 5.
Si efectos secundarios: no insistir, lavar el fármaco y, según decisión individual, puede intentarse la bajada de dosis o rotar a otro opiáceo, especialmente indicado en el síndrome de neurotoxicidad por opiáceos (tabla 4).
Tabla 4.Rotación de opiáceos, principales recomendaciones en el paciente mayor10
Actitud prudente: es preferible iniciar una dosis baja y titular que comenzar por dosis altas Preguntar al paciente y familia sobre experiencias previas con otros opiáceos En el cálculo de la dosis, redondear siempre a la baja Pasos a seguir: Calcular la dosis diaria del opiáceo inicial: dosis basal diaria más el consumo de dosis de rescate que ha necesitado en las 24h previas al cambio Basándonos en una tabla equianalgésica, calcular la dosis conversión de morfina oral diaria Calcular en dicha tabla equianalgésica la dosis de conversión del nuevo opiáceo a rotar De dicha dosis calculada del nuevo opiáceo a rotar, reducir entre un 25 a un 50%, y otro 15-30% (especialmente en edad avanzada, insuficiencia hepática y renal, comorbilidad cardiopulmonar) Pautar analgesia de rescate para el dolor episódico, utilizando el mismo opiáceo de liberación rápida, las veces que precise: Oral: dosis de 5-15% de la dosis total diaria. Las veces que precise en intervalo máximo de 1-2 h Infusión parenteral (subcutánea-intravenosa): 25-50% de la dosis total. En intervalo máximo de 30-60 min Ajuste de dosis diarias: teniendo en cuenta la dosis basal más la suma de todas las dosis extras en esas 24 h
- 1.
Se estima de forma global una prevalencia del dolor neuropático de hasta 2/3 del total de los pacientes oncológicos con dolor. Una de las principales causas del mismo es la iatrogenia ocasionada por los tratamientos antineoplásicos, sobre todo por el daño directo ocasionado sobre las fibras nerviosas (fundamentalmente oxaliplatino, taxanos, alcaloides de la vinca, lenalidomida, bortezomid y radioterapia). Sin embargo, la principal causa de dolor neuropático oncológico (DNO) es el propio tumor, fundamentalmente por infiltración de las fibras nerviosas/médula espinal, siendo especialmente frecuente en neoplasias con afectación metastásica ósea (próstata, mama, riñón, pulmón, mieloma, etc.).
Las actuales recomendaciones de la guía americana NCCN sobre el manejo del DNO46 enfatizan en realizar una analgesia centrada en las necesidades del paciente, en este caso anciano, seleccionando el fármaco en función de otros síntomas/comorbilidad (por ejemplo, depresión y/o insomnio concomitante) educando al paciente en cuanto a la dinámica acierto/error de dicha medicación y la latencia en su efecto, con el objetivo de evitar el desánimo y el abandono terapéutico. Gaskella et al.47, en una reciente revisión de la literatura, afirman que debido a la falta de estudios en el manejo del dolor neuropático en el anciano, las recomendaciones son extrapolaciones de las guías48 correspondientes a pacientes más jóvenes, con el tamiz de las consideraciones de expertos10-13,47,49:
- •
Como primera línea, si no está tomando opiáceos con acción sobre el dolor neuropático, bien usar la duloxetina o la venlafaxina (cuando se asocia depresión), o bien la pregabalina o la gabapentina (si no se asocia a depresión, pero útiles si se asocian a ansiedad o insomnio). No están recomendados los antidepresivos tricíclicos por presentar, sobre todo en el anciano, importantes interacciones farmacológicas, trastornos extrapiramidales, xerostomía (sumada a la de los opiáceos), estreñimiento y sedación.
- •
Entre los opiáceos menores y mayores con mayor evidencia científica en dolor neuropático, destacar la metadona (se reserva para una tercera línea debido a su complejo manejo en el anciano50 y equivalencia con otros opiáceos por la elevada lipofilia y volumen de distribución del fármaco); la oxicodona (efecto receptor kappa); el tapentadol (inhibición de la recaptación de noradrenalina) y el tramadol (inhibición de la recaptación de serotonina). Si el paciente toma dichos opiáceos se puede optar por incrementar la dosis, o si el dolor neuropático está asociado a un dolor nociceptivo, iniciar tratamiento con dichos opiáceos.
- •
Si no cede con esta primera línea, lo indicado una vez alcanzados niveles farmacológicos no tóxicos sería la combinación del opiáceo con los antidepresivos o los anticomiciales, con titulación y seguimiento estrecho para evitar la aparición de efectos secundarios.
- •
En aquellos casos con afectación nerviosa localizada (radiculopatías selectivas y plexopatías) son especialmente eficaces las técnicas del 4.° escalón de la OMS (bloqueo nervioso selectivo por unidades del dolor), evitando altas dosis de fármacos sistémicos analgésicos y sus respectivos efectos secundarios. Como alternativa o como paso previo al bloqueo nervioso, es de utilidad el tratamiento tópico con apósitos de lidocaína transdérmicos al 5%, principalmente en pacientes con afectación tumoral ósea con infiltración local y selectiva de una/varias raíces nerviosas con 1-2 dermatomos afectos.
Los fármacos coadyuvantes son aquellos que no tienen efecto analgésico intrínseco pero que mejoran la acción de los propiamente indicados para el dolor; o bien minimizan o evitan sus efectos secundarios, mientras que los co-analgésicos son fármacos que no tienen como principal indicación clínica la analgesia pero que en determinadas situaciones sí actúan contra el dolor. Los tratamientos antineoplásicos específicos (quimioterapia, hormonoterapia, inmunoterapia, radioterapia, terapia dirigida, etc.) presentan un efecto analgésico indirecto debido a su acción sobre la noxa principal del dolor. En oncología, los fármacos coadyuvantes más utilizados en cualquier escalón de la OMS son51:
- –
Bifosfonatos (zolendronato) y denosumab. Ambos previenen los eventos óseos relacionados con el esqueleto (fractura patológica, necesidad de radioterapia ósea, compresión de la médula espinal o cirugía ósea) en adultos con metástasis óseas de tumores sólidos, y por consiguiente evitan el dolor que ocasionan dichas complicaciones. Además, distintos estudios postulan cierto efecto antitumoral de ambos fármacos.
- –
Corticoides. El más utilizado en oncología es la dexametasona, tanto por su potencia como por su ausencia de efecto mineralocorticoide (evitando así la retención hídrica). Se utiliza fundamentalmente como analgésico coadyuvante en las siguientes situaciones: dolor óseo por afectación metastásica52 y dolor cólico visceral por obstrucción intestinal53 (cáncer de colon, ovario y gástrico, principalmente).
- –
Radioisótopos. Existen múltiples radiofármacos, siendo los más utilizados con este fin el estroncio-89 y el samario-153, con datos prometedores no solo analgésicos sino antitumorales en el caso del radium-223. Indicados en caso de metástasis osteoblásticas múltiples sintomáticas en las que el uso de otros tratamientos no alivia el dolor o bien son muy tóxicos (por ejemplo, amplios campos de irradiación externa)54.
- –
Radioterapia antiálgica. El efecto antitumoral directo ejerce efecto analgésico directo al reducir la masa tumoral y la infiltración de tejidos adyacentes. En este contexto, la radioterapia selectiva sobre regiones dolorosas no controladas con medicación ejerce un efecto analgésico sustancial.
El dolor oncológico en el anciano, por sus características específicas, requiere una aproximación diferente al adulto joven. En el momento actual se dispone de suficientes herramientas para ser adecuadamente evaluado y tratado, tanto con fármacos antiálgicos como por técnicas específicas invasivas, así como por tratamientos coadyuvantes, con un manejo que siempre debe ser multidisciplinar, centrado e individualizado en las necesidades del paciente anciano con el objetivo final de mejoría de la calidad de vida.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses. La Fundación Ghünenthal patrocina las reuniones del Comité de Expertos del dolor en el anciano, facilitando el viaje de los miembros en cada reunión.
- •
José Antonio López Trigo. Geriatra. Ayuntamiento de Málaga. Presidente de la SEGG
- •
Pedro Gil Gregorio. Jefe de Servicio de Geriatría del Hospital Clínico San Carlos de Madrid
- •
Javier Gómez Pavón. Servicio de Geriatría. Hospital Central de la Cruz Roja. Madrid
- •
Aurora Viloria Jiménez. Servicio de Geriatría. Unidad de Cuidados Paliativos. Hospital Clínico Universitario San Carlos. Madrid. Miembro Grupo de Trabajo Cuidados Paliativos de la SEGG
- •
Juan Pérez Cajaraville. Responsable de la Unidad del Dolor. Clínica Universidad de Navarra. Pamplona
- •
Cecilio del Álamo González. Catedrático de Farmacología. Facultad de Medicina. Universidad de Alcalá de Henares. Madrid
- •
Luis Cabezón Gutiérrez. Servicio de Oncología Médica. Hospital Universitario de Torrejón. Torrejón de Ardoz, Madrid
- •
José Gutiérrez Rodríguez. Servicio de Geriatría. Hospital Monte Naranco. Oviedo
- •
Cesáreo Fernández Alonso. Geriatra. Servicio de Urgencias. Hospital Clínico San Carlos de Madrid
- •
Rosa López Mongil. Geriatra. Centro Asistencial Dr. Villacián. Valladolid. Miembro Grupo de Trabajo Asistencia Sanitaria en Residencias de la SEGG
- •
José María Gómez Argu¿elles. Servicio de Neurología. Hospital Virgen de la Cruz. Cuenca. Coordinador Grupo de Trabajo Dolor Neuropático de la SEN
- •
Enrique Zamorano Bayarri. Medicina Familiar y Comunitaria. Centro de Salud Sant Antoni de Vilamajor (Barcelona). Miembro Grupo de Trabajo de Dolor de la SEMERGEN
| Ítem/puntuación | 0 | 1 | 2 |
|---|---|---|---|
| Respiración independiente de la verbalización-vocalización del dolor | Normal | Respiración ocasionalmente dificultosa. Periodos cortos de hiperventilación | Respiración dificultosa y ruidosa. Largos periodos de hiperventilación. Respiraciones de Cheyne-Stokes |
| Vocalización-verbalización negativa | Ninguna | Gemidos o quejidos ocasionales. Habla con volumen bajo o con desaprobación | Llamadas agitadas y repetitivas. Gemidos y quejidos en volumen alto. Llanto |
| Expresión facial | Sonriente o inexpresiva | Triste, atemorizado. Ceño fruncido | Muecas de disgusto o desaprobación |
| Lenguaje corporal | Relajado | Tenso. Camina de forma angustiada. No para quieto con las manos | Rígido. Puños cerrados. Rodillas flexionadas. Agarra o empuja. Agresividad física |
| Consolabilidad (capacidad de alivio) | No necesita que se le consuele (alivio) | Se le distrae o se le tranquiliza hablándole o tocándole | Es imposible consolarle, distraerle o tranquilizarle |
| Vocalización: lamentos, gruñidos, llanto | Ausente 0 | Leve 1 | Moderado 2 | Grave 3 |
| Expresión facial: expresión tensa, fruncida, lamentándose, aspecto asustado | Ausente 0 | Leve 1 | Moderado 2 | Grave 3 |
| Cambios de lenguaje corporal: movimientos de nerviosismo, de vaivén, protegiendo una parte del cuerpo, retraído | Ausente 0 | Leve 1 | Moderado 2 | Grave 3 |
| Cambios de comportamiento: aumento de confusión, rehúsa comer, alteración de patrones usuales | Ausente 0 | Leve 1 | Moderado 2 | Grave 3 |
| Cambios fisiológicos: temperatura, pulso o de tensión sanguínea fuera de los límites normales, sudor, enrojecimiento facial o palidez | Ausente 0 | Leve 1 | Moderado 2 | Grave 3 |
| Cambios físicos: cortes en la piel, áreas de presión, artritis, contracturas, heridas anteriores | Ausente 0 | Leve 1 | Moderado 2 | Grave 3 |
Suma de la puntuación total: 0-2, sin dolor; 3-7, dolor leve; 8-13, dolor moderado; 14+, dolor severo.