el ingreso hospitalario por enfermedad aguda supone para determinados ancianos de riesgo una pérdida de autonomía no siempre relacionada con la enfermedad causante de dicha hospitalización. La importancia de este problema en nuestro medio sanitario, y si existen diferencias según el servicio en que se produzca el ingreso, no se conocen suficientemente.
Objetivoestudiar la incidencia de deterioro funcional, factores asociados y diferencias entre los servicios de medicina interna y geriatría, en ancianos hospitalizados por enfermedad aguda.
Material y métodosestudio prospectivo de cohortes. Analizamos las características sociodemográficas, la comorbilidad motivo de ingreso y gravedad, el uso de varias prácticas hospitalarias, la tasa de mortalidad y de pérdida funcional durante el ingreso. Se definió deterioro funcional como la pérdida de autonomía para al menos una de las actividades básicas de la vida diaria, con respecto a la situación previa al ingreso. La influencia del servicio se analizó mediante un modelo de regresión logística múltiple.
Resultadosestudiamos a 379 pacientes (140 en el servicio de geriatría [SG] y 239 en medicina interna [MI]). Los pacientes ingresados en SG eran mayores (87 frente a 81,5 años; p<0,001), había en ellos mayor porcentaje de demencia y alteraciones visuals y eran más dependientes. La proporción de pacientes que permanecían en cama más de 48 h o recibían medicación nocturna era menor en el SG. La incidencia de deterioro funcional fue mayor en MI que en el SG (el 60,2 frente al 48%; p=0,04), con una estancia hospitalaria similar (7,7 frente a 8,1; p=0,37). La edad, el síndrome confusional, la ausencia de movilización, el encamamiento > 48 h, el uso de psicofármacos y sujeciones o de medicación nocturna se asociaron a deterioro funcional. En el análisis multivariable, el ingreso en MI se asoció a mayor riesgo de deterioro funcional.
Conclusionesel deterioro funcional durante la hospitalización es frecuente en los pacientes frágiles. Determinados factores asociados con la práctica clínica y, por tanto, modificables se asocian a ese deterioro. El ingreso de estos pacientes en el SG conlleva menor pérdida de autonomía que su ingreso en MI.
in some elderly individuals, hospital admission for acute illness represents a possible loss of autonomy not always related to the reason for hospitalization. The importance of this problem and the possible existence of differences among services are not sufficiently well known.
Objectiveto compare the incidence of functional decline and associated risk factors during hospitalization between an acute care geriatric unit (GU) and an internal medicine (IM) ward.
Material and methodswe performed a prospective, cohort study. Sociodemographic characteristics, comorbidity, cause of admission, severity, use of several hospital practices, mortality rate and functional decline were analyzed. Functional decline was defined as the loss of independence to perform at least one of the basic activities of daily living with respect to preadmission status. The influence of the admitting service was evaluated by a multiple logistic regression model.
Resultsa total of 379 patients were included (140 in the GU and 239 in IM). Compared with IM, patients in the GU were older (87vs 81.5; P<.001), had a greater prevalence of dementia and visual alterations and worse previous functional status. The proportion of patients who spent > 48 hours in bed and who received nocturnal medication was lower in the GU. The functional decline rate was greater in IM than in the GU (60.2% vs 48%; P=.04). Length of hospital stay was similar in both groups (7.7vs 8.1 days; P=.37). Functional decline was associated with age, delirium, lack of mobilization, bed rest for > 48h, psychotropic drugs, nocturnal medication and physical restraints. In the multivariate analysis, admission to IM was associated with a greater risk of functional decline.
ConclusionsFunctional decline during hospitalization for acute diseases is frequent among frail patients. Many modifiable clinical practices are associated with this complication. In patients at risk of delirium, admission to geriatric wards may be associated with less functional deterioration than admission to internal medicine wards.
Los pacientes ancianos que ingresan en los hospitales son un grupo especialmente vulnerable para presentar los efectos adversos de la hospitalización debido a múltiples factores, entre los que se incluyen la existencia de enfermedades crónicas, distintos grados de discapacidad o limitaciones físicas, alteraciones cognitivas, múltiples medicaciones o disminución de la capacidad de reserva. Uno de los principales efectos adversos es el deterioro funcional asociado al ingreso, definido como la pérdida de autonomía o capacidad en el funcionamiento físico que ocurre durante la estancia hospitalaria. Numerosos estudios han demostrado la pérdida de capacidad para realizar con independencia las actividades básicas de la vida diaria (ABVD), que ocurre durante el ingreso hospitalario por enfermedad aguda, con cifras de incidencia que oscilan entre el 35 y el 50% de los ancianos; las cifras más altas corresponden a servicios quirúrgicos1-7. Además, este deterioro está más relacionado con determinadas características del anciano que con la gravedad de la enfermedad aguda6,8-11.
Distintos modelos de intervención geriátrica han abordado el problema del deterioro funcional durante la hospitalización, modelos con intervención del equipo de geriatría como interconsultor3,12,13, unidades específicas de evaluación geriátrica (CEUS)14,15 o de enfermos agudos (ACE)16 y programas multidisciplinarios específicos como el HELP17,18, con múltiples áreas de intervención con muy buenos resultados en la reducción de éste, así como en la prevención del síndrome confusional agudo muy directamente relacionado con el deterioro funcional.
Aunque se conoce el beneficio de estas intervenciones, el grado de implementación de éstas entre los distintos hospitales y sistemas sanitarios es muy variable19. Por otro lado, la mayoría de los ancianos hospitalizados por enfermedad aguda en nuestro país no ingresa en unidades o servicios especializados en el manejo y tratamiento del anciano, en ocasiones por la escasa disponibilidad de éstos y en otras porque se asume de algún modo que en el tratamiento de la enfermedad aguda no existen grandes diferencias entre los servicios tradicionales más generales, como los servicios de medicina interna (MI) y los especializados en geriatría (SC).
En este sentido, el propósito fundamental de este estudio es describir el grado de deterioro funcional asociado a la hospitalización por enfermedad aguda en nuestro centro, en pacientes ancianos de riesgo, y analizar si existen diferencias según los pacientes sean ingresados en los servicios de MI o en el SC.
MATERIAL Y MÉTODOSAnálisis descriptivo de la fase piloto de un estudio más amplio sobre una intervención para prevenir el síndrome confusional agudo (SCA) en ancianos hospitalizados por enfermedad aguda. Este estudio se llevó a cabo en la unidad de agudos del SC y en las plantas de hospitalización de 2 de los servicios de MI de un hospital universitario, que da cobertura sanitaria a un área de 750.000 habitantes, de los cuales más de 100.000 son ancianos.
La fase piloto se realizó antes de comenzar el protocolo de intervención, para describir las poblaciones que ingresan en esos servicios, así como las diferencias en la práctica clínica habitual y el uso de algunos de los procedimientos y factores de riesgo sobre los que se realizará la intervención. Son los resultados de esta fase, realizada de abril de 2006 a enero de 2007, los que se presentan en este artículo.
Criterios de inclusiónTodos los pacientes de 70 o más años que ingresaron en uno de los servicios descritos anteriormente, que no presentaban SCA en el momento del ingreso en la planta y con alguno de los siguientes criterios de riesgo: deterioro cognitivo, definido como un MMS<24; disminución de la agudeza visual definida como una capacidad visual<20% en una prueba de agudeza visual global, con visión binocular y utilización de las gafas habituales; deshidratación según el cociente urea/creatinina>40; y enfermedad grave definida como una puntuación>16 en la escala Apache II al ingreso.
La presencia de uno de estos criterios fue definida como criterio de riesgo para desarrollo de SCA y deterioro funcional durante la hospitalización por Inouye et al20. Los autores clasifican a los pacientes en de riesgo bajo cuando presentaban 1 o 2 criterios y de riesgo alto si presentaban más de 2 criterios.
Los principales criterios de exclusión fueron: la existencia de demencia muy severa con afasia completa, el estado de coma o agonía y la previsión al ingreso de una estancia en el hospital menor de 48h (ingresos programados para una determinada prueba).
En todos los pacientes incluidos en el estudio se recogieron datos para la evaluación al ingreso (variables basales), diariamente durante la evolución y al alta hospitalaria. Las principales variables basales fueron: datos demográficos, datos de ubicación basal, valoración funcional de las ABVD; se evaluó la capacidad de completar 6 ABVD (baño, vestido, uso del WC, transferencia de la cama a la silla, continencia y alimentación). Para cada ABVD se asigna 0 para la dependencia completa y 1 para la independencia, según el índice de Katz21. La valoración del estado basal se refiere a la capacidad para realizar las ABVD antes de que comenzara el proceso médico que provocó el ingreso (como media 2 semanas antes del ingreso). La valoración de la marcha se realizó según la escala Functional Ambulation Classification (FAC)22.Esta escala tiene 6 grados, de 0 a 5: el 0 indica nula deambulación; 1, marcha con gran ayuda física de otra persona; 2, marcha con ligero contacto manual de otra persona; 3, marcha con supervisión sin necesidad de contacto físico; 4, marcha independiente en superficie llana, y 5, marcha independiente en llano y escaleras. Las actividades instrumentales se evaluaron según la escala de Lawton y Brody23, que evalúa la independencia para 8 actividades (uso del teléfono, compras, preparación de comida, cuidado de la casa, lavado ropa, uso de medios de transporte, control de medicación, manejo de dinero.) La puntuación varía de 0 (máxima dependencia) a 8 (independencia total). Se realizaron además preguntas básicas sobre vida social e independencia en la calle (si salía a la calle sin necesidad de la presencia de otra persona para ayuda o compañía).
La comorbilidad se midió según el índice de Charlson24, y se midió también el número de fármacos consumidos habitualmente por el paciente y el consumo de psicofármacos.
Las variables recogidas durante la estancia hospitalaria fueron: el encamamiento mayor de 48h, la utilización de sueroterapia y de sonda vesical continuas más de 48h, la movilización por la planta durante el ingreso (considerada como la realización de un paseo diario al menos, solo o con la ayuda de otra persona), el uso de psicofármacos, el uso de restricciones mecánicas, la utilización de medicación nocturna (utilización de cualquier tipo de medicación en el horario comprendido entre las 22 y las 7 horas) y la presencia de familiares acompañando al enfermo durante la noche. Se midió el tiempo de estancia hospitalaria y el desarrollo de SCA durante el ingreso según el algoritmo diagnóstico CAM (Confussion Assessment Method)25.
La variable deterioro funcional se definió como la pérdida de autonomía para la realización de al menos una de las ABVD, es decir la puntuación en la escala de independencia para las ABVD era menor en el momento del alta que basalmente. Se excluyó de este análisis a todos aquellos pacientes con puntuación basal 0, totalmente dependientes, por no ser susceptibles de empeorar según este criterio.
Todas las evaluaciones las realizó un becario entrenado y habituado a la valoración geriátrica.
Análisis estadísticoSe realizó un estudio estadístico básico para comparar las características de los enfermos entre ambos servicios y las principales variables relacionadas con la práctica clínica. Las variables categóricas se analizaron mediante la prueba de la x2 y las variables continuas se compararon mediante pruebas paramétricas o no paramétricas, según correspondiera. En un análisis univariado se analizaron los factores que se asocian a deterioro funcional y cómo se distribuyen en ambos servicios y, posteriormente, en un análisis de regresión logística múltiple se analizó si el ingreso en uno u otro servicio se asociaba a mayor deterioro funcional de forma independiente al resto de los factores intrínsecos del paciente.
Todos los análisis estadísticos se realizaron con la versión 13.0 del SPSS software (SPSS Inc., Chicago, IL).
RESULTADOSSe incluyó a 379 pacientes ingresados, 140 en el SC y 239 en el servicio de MI, procedentes de urgencias en el 90% de los casos. Se excluyó a 74 pacientes en el SC y 109 en MI, principalmente por demencia muy severa o previsión de ingreso<48h.
La edad media±desviación estándar de los pacientes fue de 87±6,7 años en el SC y de 81,5±6,3 en MI. Las principales características basales se describen en la tabla 1. Como se observa en esa tabla, los sujetos ingresados en el SC eran pacientes con riesgo más alto de deterioro: mayor porcentaje de pacientes tenía demencia y alteraciones de la visión. La situación funcional basal era peor en los pacientes del SC, con menor número de actividades realizadas de forma independiente y sólo un 15% eran independientes para todas las ABVD frente al 36% en MI. Asimismo, los pacientes ingresados en el SC tenían una comorbilidad mayor y un índice de gravedad también mayor. El 22% de los pacientes del SG y el 9,5% de MI vivían previamente en una residencia.
Características basales
| SG n=140 | MI n=239 | p | |
| Edad (años) | 87 | 81,5 | < 0,001 |
| Demencia (%) | 37 | 15,5 | < 0,001 |
| Alteración de la visión (%) | 63,3 | 45,8 | 0,001 |
| Índice Apache II | 12,3 | 11,3 | 0,01 |
| Índice de Charlson | 2,98 | 2,47 | 0,02 |
| Independientes para ABVD (n) | 2,74 | 44 | < 0,001 |
| Marcha independiente (%) | 51 | 77 | < 0,001 |
| Independencia en la calle (%) | 19,4 | 50,2 | 0,001 |
| Riesgo de SCA (%) | 42 | 27,6 | 0,004 |
ABVD: actividades básicas de la vida diaria; SCA: síndrome confusional agudo; MI: medicina interna; SG: servicio de geriatría.
Las principales causas de ingreso fueron: enfermedades infecciosas en el 41% de los pacientes, que fundamentalmente fueron infecciones respiratorias y urinarias; insuficiencia cardíaca en el 25% de los casos y síndrome constitucional o neoplasias en el 8% de los casos, sin diferencias significativas entre los servicios en la distribución de esas afecciones.
El 48,1% de los pacientes ingresados en el SG y el 60,2% de los ingresados en MI presentaron deterioro funcional durante el ingreso hospitalario (p=0,04). Si analizamos sólo a aquellos pacientes que eran independientes para caminar en la prueba basal, encontramos que en el SG (n=40) se deterioraba el 41,4 frente al 58,8% en MI (n=177) (p=0,014).
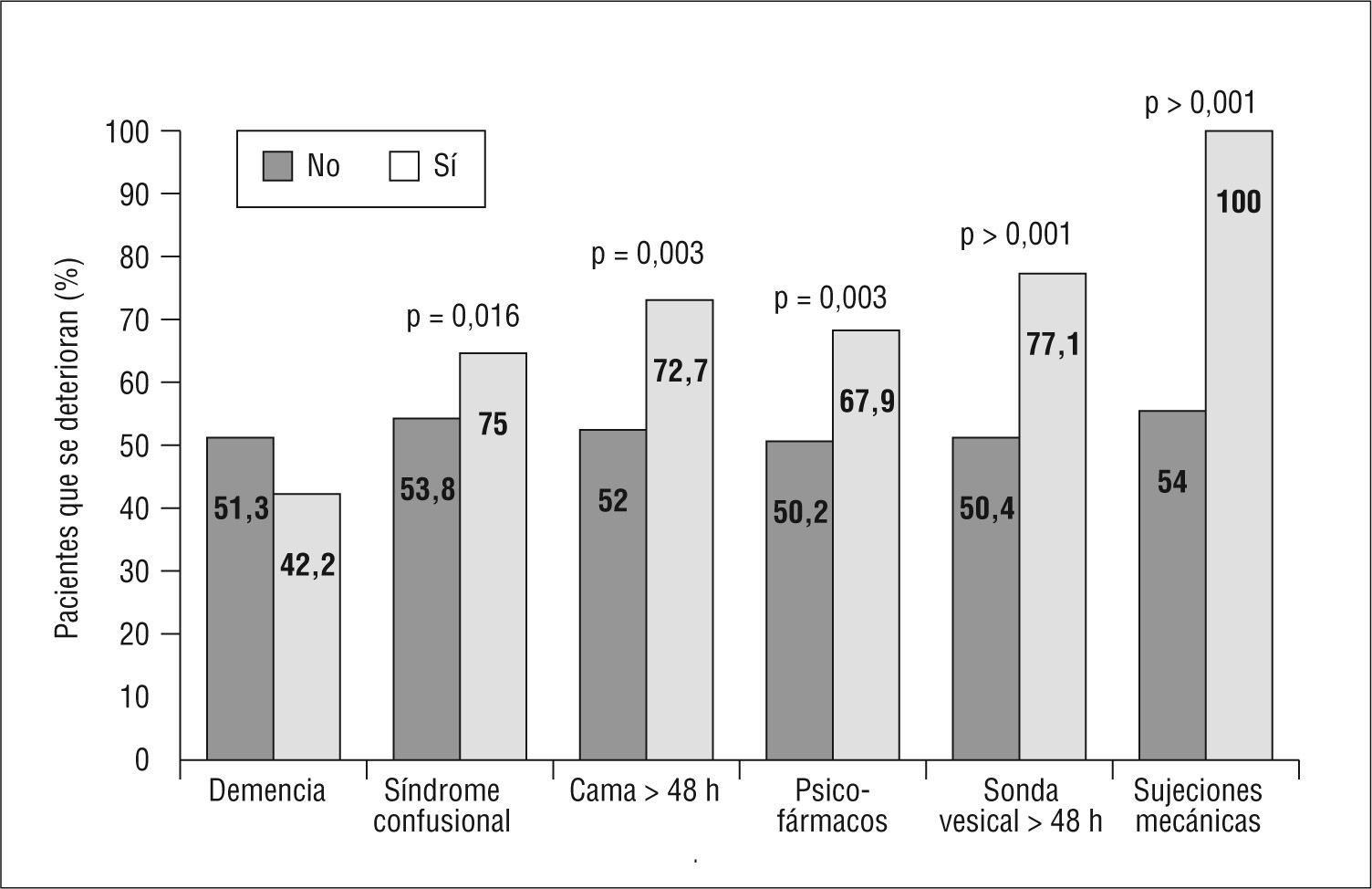
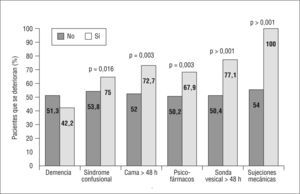
Entre los factores fundamentalmente asociados a deterioro funcional durante el ingreso se encontraron: edad más avanzada, alteraciones de la visión, desarrollo de SCA durante la hospitalización y determinadas prácticas hospitalarias, como el encamamiento>48h, la utilización de psicofármacos, la utilización de sonda vesical durante más de 48h, el uso de sujeciones mecánicas y la ausencia de movilización por la planta (fig. 1).
Cuando estudiamos la frecuencia de uso de estos procedimientos o prácticas en ambos servicios (tabla 2), encontramos fundamentalmente: mayor porcentaje de pacientes con estancia en cama prolongada, mayor porcentaje de utilización de medicación nocturna y menor número de pacientes con acompañamiento familiar en MI que en el SG, así como mucha menor utilización de medidas básicas de orientación (calendarios, reloj). No encontramos diferencias entre servicios en la utilización de sonda vesical durante más de 48h o la utilización de psicofármacos.
Diferencias en la práctica clínica
| Pacientes (%) | |||
| SG n=140 | MI n=239 | p | |
| Medidas orientación | 66 | 1 | < 0,001 |
| Sonda vesical>48h | 29,5 | 25,1 | 0,35 |
| Encamamiento>48h | 20,1 | 28,9 | 0,06 |
| Presencia familia | 30,2 | 17,6 | 0,004 |
| Sujeciones mecánicas | 4,3 | 6,7 | 0,34 |
| Control ingesta | 18 | 0,4 | < 0,001 |
| Psicofármacos | 34,5 | 39,5 | 0,35 |
| Fármacos nocturnos | 60,4 | 72,8 | 0,01 |
MI: medicina interna; SG: servicio de geriatría.
La estancia hospitalaria fue similar en ambos servicios, 8,15 y 7,69 días en el SG y en MI, respectivamente, y la tasa de mortalidad fue del 5,7% en el SG y el 3,8% en MI (p=0,38).
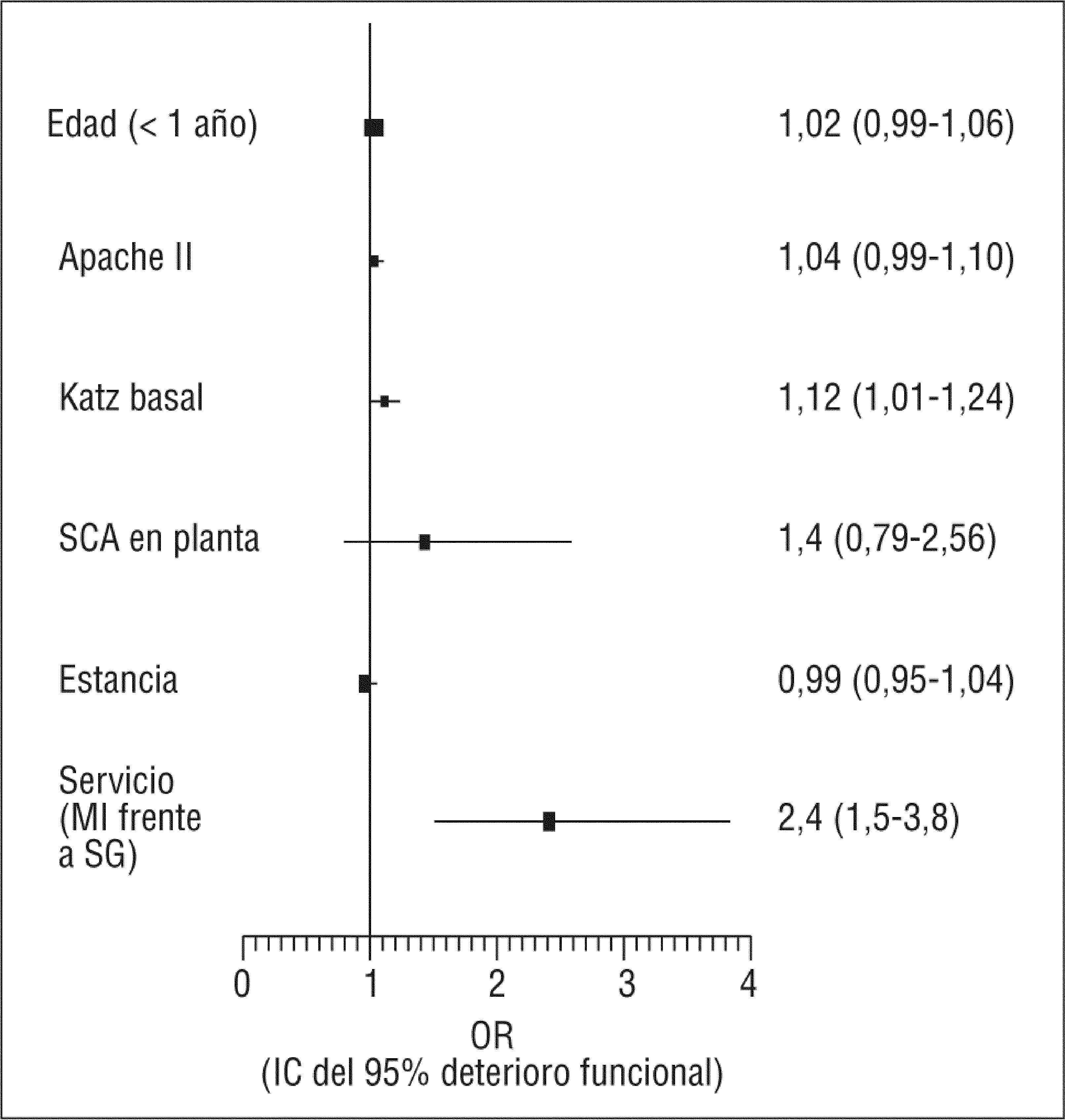
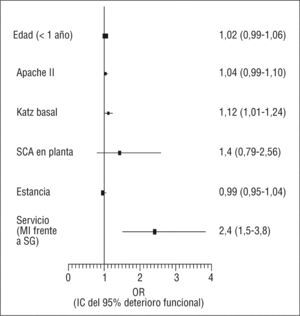
En un análisis de regresión logística múltiple se incluyeron la variable servicio, la estancia hospitalaria y otra serie de factores del paciente asociados a deterioro funcional. Este análisis demostró que el ingreso en MI se asocia a mayor riesgo de deterioro funcional con una odds ratio (OR)=2,4 (intervalo de confianza [IC] del 95%, 1,5-3,8), como se ve en la figura 2; esta asociación es independiente de la edad, la situación funcional previa, la gravedad de la enfermedad o la duración del ingreso hospitalario.
Análisis de regresión logística múltiple de distintos factores que en el análisis univariado estaban asociados a la aparición de deterioro funcional durante la hospitalización. La variable servicio analiza el riesgo que supone el ingreso en medicina interna (MI) frente al ingreso en el servicio de geriatría (SG). SCA: síndrome confusional agudo; IC: intervalo de confianza: OR: odds ratio.
Este estudio descriptivo demuestra que un 53,5% de los pacientes ancianos con determinadas características de riesgo, que ingresan en el hospital por enfermedad aguda, presentan un deterioro funcional durante el ingreso hospitalario. Este deterioro es además más frecuente en los servicios de MI que en el SG.
La incidencia global de deterioro funcional es algo más alta que la descrita por otros autores1,5,7,26, pero se trata de una población de riesgo (es uno de los criterios de selección en este estudio), muy anciana, especialmente en el SG, con alto grado de dependencia previa.
Los factores asociados a deterioro funcional en nuestro estudio (la edad, la situación funcional previa o las alteraciones de la visión) habían sido ya descritas por otros autores5,7,9,10,27 y algunas de las prácticas o procedimientos hospitalarios que hemos encontrado asociados a pérdida de capacidad funcional también coinciden con las mencionadas en estudios previos28,29.
Lo más llamativo de nuestro estudio son las diferencias encontradas entre el SG y el servicio de MI. La tasa de deterioro funcional por hospitalización es mayor en este último, a pesar de que los pacientes ingresados en el SG poseen más factores de riesgo intrínsecos. Existe pues, como lo demuestra el análisis multivariable, un riesgo de deterioro asociado al servicio y debido a diferencias en la práctica clínica habitual. En algunas de estas medidas demostradas beneficiosas, como evitar la permanencia en cama prolongada, utilizar medidas de orientación y evitar medicación nocturna, encontramos diferencias significativas entre los servicios de MI y los SG en nuestro estudio. Existen, probablemente, otras muchas, relacionadas con la educación implícita a la práctica de la geriatría, la existencia de sesiones multidisciplinarias y muchos detalles de la tarea diaria de auxiliares y enfermeras, que no han sido controladas en este estudio pero que, sin duda, pueden contribuir a las diferencias.
Las unidades especializadas en geriatría han demostrado beneficio en cuanto a reducción de la pérdida funcional en otros sistemas sanitarios14-16,30, al igual que programas de intervención geriátrica multidisciplinaria con actuaciones sobre distintos factores y prácticas como el HELP17. Ambos modelos se encuentran con la dificultad de su expansión a otros sistemas sanitarios, porque o bien son caros, como el HELP, para ser replicados con exactitud en nuestro medio o bien por la definición de qué grupo de pacientes se beneficiarán más de su uso. Nuestro estudio describe la forma habitual de trabajo en un SG y los beneficios en un subgrupo de pacientes con criterios de riesgo.
El beneficio del ingreso en el SG respecto a MI, en cuanto a menor pérdida funcional, se mantenía en el subgrupo de pacientes más independientes (datos no mostrados sobre los pacientes independientes para 3 o más ABVD básicas), lo cual tiene todavía mayor importancia clínica dadas las consecuencias que la pérdida de autonomía representa y las dificultades en la recuperación posterior26.
Este estudio tiene algunas limitaciones: fue diseñado para estudiar el beneficio de una intervención en la prevención del SCA durante la hospitalización, los criterios de inclusión, por tanto, son los de riesgo de desarrollarlo que, aunque en gran medida coinciden con los criterios de riesgo de deterioro funcional, son quizá algo más restrictivos. Creemos, sin embargo, que la consistencia de los resultados minimiza el efecto de esta limitación.
Otra potencial limitación sería que en la definición de deterioro funcional se ha considerado sólo la pérdida de autonomía para la realización de alguna de las ABVD básicas, perdiendo sensibilidad probablemente con respecto a la utilización además de la escala de ABVD instrumentales6. Se hizo de esta forma por la dificultad que supone valorar la independencia para ABVD instrumentales en el momento del alta; de hecho, esta escala se ha utilizado también y se empleará para evaluar el seguimiento tras el alta de estos enfermos. En cualquier caso el empleo de una escala más sensible aumentaría el número de casos con deterioro funcional y probablemente la magnitud de la diferencia.
Este trabajo demuestra, en nuestro medio sanitario, una mejor calidad de cuidados hospitalarios en ancianos vulnerables o de riesgo cuando éstos ingresan por enfermedad aguda en un servicio especializado, que se traduce en menor pérdida de autonomía durante el ingreso. La repercusión clínica de ello es mucho más importante en los pacientes que mantienen cierto grado de independencia para las ABVD antes de ingresar que en los que ya han perdido toda autonomía y, por tanto, son totalmente dependientes al ingreso. Sugiere, además, la necesidad de establecer planes de control y mejora de calidad en la asistencia hospitalaria al anciano, adaptados a las circunstancias de cada centro pero liderados en mayor o menor medida por equipos especializados en geriatría.
Se necesitan investigaciones futuras sobre distintas intervenciones que mejoren todavía los resultados actuales y reduzcan la pérdida funcional asociada a la hospitalización en ancianos, que continúa siendo alta.
Queremos agradecer a los servicios de medicina interna que han permitido la recogida de datos y colaborado con los investigadores facilitando esa tarea.
Este trabajo forma parte del proyecto de investigación «Intervención multidisciplinar en la prevención del síndrome confusional agudo durante la hospitalización en pacientes ancianos», que recibió el IV Premio de Investigación SEGG 2006, y ha sido financiado con los fondos de ese premio