INTRODUCCIÓN
La diarrea secundaria a la administración de antibióticos es un problema frecuente que suele durar poco tiempo y no tiene gran trascendencia clínica, salvo la molestia que ocasiona al paciente. En la mayoría de los casos se producen episodios de diarreas no complicados, sin colitis, que se resuelven normalmente con rapidez al suspender el fármaco. Un pequeño porcentaje (15-20%) presenta un cuadro clínico más grave caracterizado por fiebre, dolor abdominal y diarrea que con frecuencia es debido a la colonización del colon por Clostridium difficile1. El cuadro puede comenzar durante el tratamiento antibiótico o hasta 8 semanas después de haberse suspendido1,2. En estos individuos suele observarse en la exploración endoscópica una mucosa inflamada que, en ocasiones, se asocia a la presencia de seudomembranas (colitis seudomembranosa).
Clostridium difficile es un bacilo anaerobio, grampositivo y esporulado descrito por primera vez en 1935, aunque la relación entre este germen y la diarrea asociada a antibióticos no se realizó hasta finales de la década de los setenta3. Desde entonces, la incidencia de infección por C. difficile ha ido aumentado y actualmente se considera la primera causa de diarrea nosocomial en los países desarrollados, con grandes dificultades para su erradicación del medio hospitalario4-6.
PATOGENIA Y EPIDEMIOLOGÍA
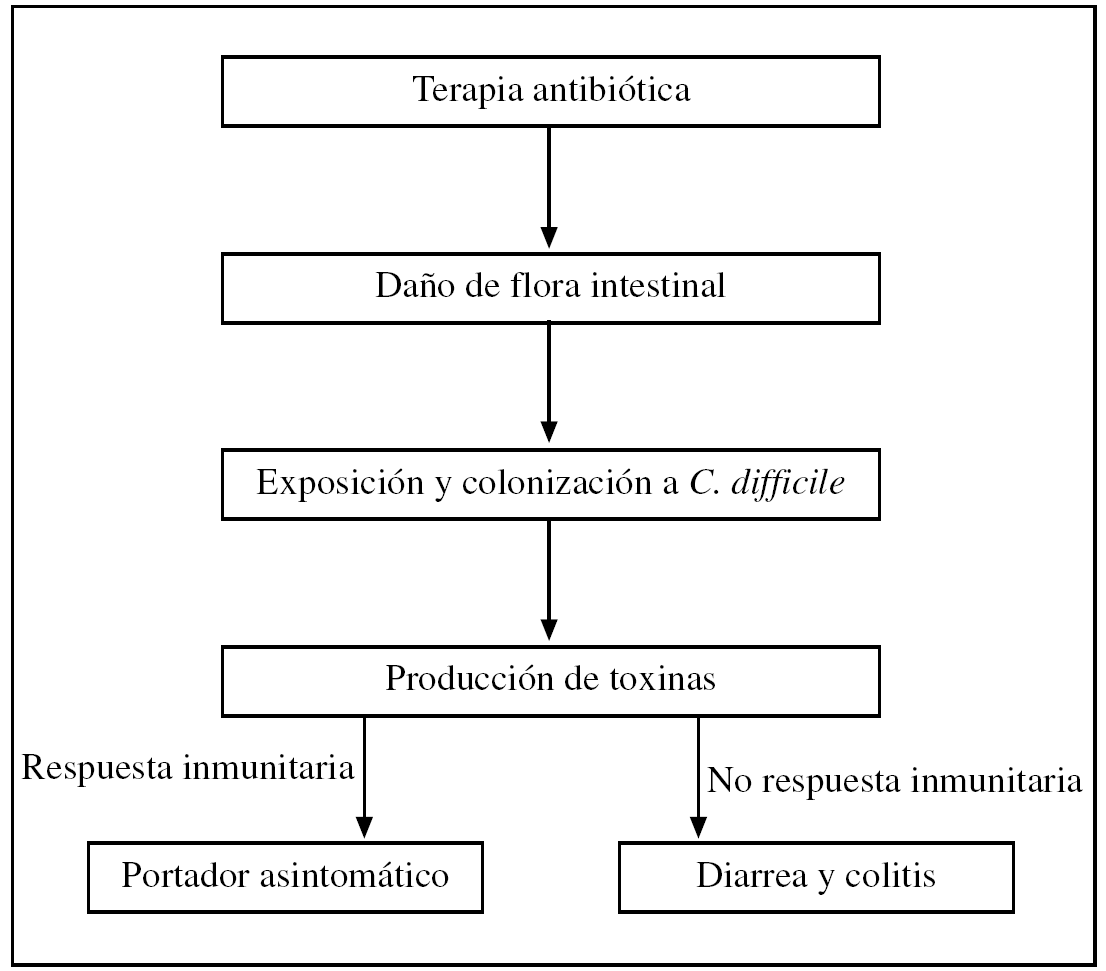
La secuencia para el desarrollo de diarrea por C. difficile es la siguiente: alteración de la flora intestinal, exposición y colonización por C. difficile y, finalmente, producción de toxinas que inducen reacción inflamatoria aguda. Dependiendo de los factores del portador, especialmente, de la respuesta inflamatoria, el resultado de la colonización va desde portador asintomático hasta el desarrollo de un amplio espectro de afecciones (desde diarrea hasta colitis seudomembranosa) (fig. 1).
Figura 1.Patogenia de diarrea por C. difficile.
Alteración de la flora normal intestinal
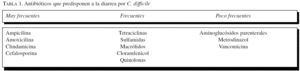
Es el principal factor predisponente para la infección por C. difficile2,7. Esta reducción de la flora intestinal está normalmente producida por los tratamientos antibióticos (este antecedente está presente en el 90% de los casos)8. Aunque la mayoría de los antibióticos se han relacionado con diarrea por C. difficile, los implicados con más frecuencia son la ampicilina y otras penicilinas, las cefalosporinas y la clindamicina1,9 (tabla 1).
Exposición y colonización
La mayoría de los casos de diarrea por C. difficile se producen en instituciones (hospitales, unidades de larga estancia, residencias, etc.) y son poco frecuentes los casos ambulatorios (en Estados Unidos, 1 de cada 100 pacientes hospitalizados desarrolla diarrea por C. difficile, mientras que la incidencia en la comunidad es de 1 por cada 100.000)1,10. La tasa de portadores sanos en la población adulta es del 0 al 3%, mientras que alcanza el 15 o el 20% en los pacientes hospitalizados y tratados con antibiótico7,11-13. Las esporas de C. difficile se adquieren por transmisión fecal-oral. Las fuentes principales de contagio en el medio hospitalario son los pacientes infectados, las superficies ambientales, los objetos y las manos del personal sanitario10,14.
Aproximadamente un tercio de los pacientes colonizados presenta diarrea por C. difficile15,16. Los principales factores de riesgo de contraer una diarrea por C. difficile son, además del tratamiento con antibióticos, la edad avanzada, la enfermedad grave subyacente (pacientes oncológicos, la inmunodepresión, la desnutrición, la hemodiálisis, la colitis ulcerosa) una mayor estancia hospitalaria, y el empleo de antiácidos, inhibidores de la bomba de protones, enemas o sonda nasogástrica2,7,17-19.
La diarrea por C. difficile tiene una alta incidencia en la población anciana, y un 80% de los casos corresponde a pacientes mayores de 65 años8. En un estudio sueco realizado a lo largo de 1 año en 21 hospitales del país, la incidencia de diarrea por C. difficile era 10 veces superior en sujetos de 60-90 años que en los adultos más jóvenes20. Este hecho se relaciona con las características específicas de los pacientes ancianos (comorbilidad, inmunosenescencia, alto consumo de antibióticos, polifarmacia y mayor frecuentación hospitalaria con mayor estancia media)8,21. Según algunos autores, C. difficile afecta de forma especial a los ancianos por los cambios fisiológicos asociados a la edad en el aparato digestivo (disminución de la acidez gástrica, predomino de flora aerobia en el tubo digestivo, y alteración con menor respuesta humoral y celular frente a este germen)22,23.
Actividad de las toxinas de C. difficile
Una vez colonizado el colon, estos microorganismos producen 2 toxinas, A y B (tabla 2), que resultan nocivas para la mucosa intestinal, induciendo una reacción inflamatoria aguda y estimulando la secreción intestinal y la aparición de la diarrea24,25.
MANIFESTACIONES CLÍNICAS
La infección por C. difficile puede producir un amplio abanico de manifestaciones clínicas, desde portadores asintomáticos hasta diarrea leve-moderada, colitis seudomembranosa e incluso megacolon tóxico1,2. El período de incubación de la enfermedad tras la colonización no está claro, pero se estima en menos de 1 semana7. La existencia de portadores asintomáticos es frecuente entre los pacientes hospitalizados (hasta un 10-16% de éstos)15,11,12. El estado de portador garantiza la supervivencia del organismo y su dispersión. Se ha postulado que el estado de portador es debido a la presencia de anticuerpos séricos IgG frente a la toxina A, evitando de esta manera la diarrea y la colitis11. El tratamiento de portadores sanos es ineficaz en la erradicación del microorganismo y no esta recomendado24.
Las principales manifestaciones clínicas de la infección son diarrea, fiebre y dolor abdominal. La diarrea es el síntoma cardinal, suele ser acuosa, con moco, verdosa y maloliente. Sólo rara vez aparece francamente sanguinolenta. En la mayoría de los casos se observa un gran número de leucocitos polimorfonucleares en el frotis fecal1. La fiebre también es frecuente y aparece en un 80% de los casos2, generalmente de poca intensidad. El dolor abdominal se presenta en un 70% de los pacientes y puede oscilar entre leves retortijones a un dolor intenso similar al del abdomen agudo. La leucocitosis es frecuente y, en ocasiones, pueden observarse reacciones leucemoides con recuentos leucocitarios totales del orden de 20.000-40.000/μl26,27. En el 50% de los casos se observan claras seudomembranas en la sigmoidoscopia. Excepcionalmente aparecen manifestaciones extraintestinales, como artritis sépticas, abscesos esplénicos o bacteriemias7,28-30.
Las complicaciones de la diarrea por C. difficile son poco frecuentes pero deben tenerse en cuenta, pues precisan de un tratamiento rápido para evitar su alta mortalidad, de un 65%, sobre todo en la población anciana. Entre ellas se incluyen la deshidratación, las alteraciones hidroelectrolíticas, la acidosis, la hipotensión, el shock séptico, la anasarca hipoalbuminémica grave, el megacolon tóxico y la perforación de colon1. Esta última complicación precisa tratamiento quirúrgico urgente. Los casos de megacolon tóxico también suelen requerir cirugía con colectomía3,10.
DIAGNÓSTICO
Hay que tener presente el diagnóstico de diarrea por C. difficile en cualquier paciente que haya recibido tratamiento antibiótico durante los 3 meses previos o en aquellos en los que la diarrea aparece 72 h después de ser hospitalizados.
El diagnóstico definitivo se obtiena con la demostración de la presencia de citotóxinas de C. difficile en las muestras de heces (tabla 3). El método de referencia es el test de citotoxicidad de la toxina B en cultivos celulares («patrón oro»), que es capaz de detectar una pequeña cantidad de toxina (10 pg) en las heces, con una sensibilidad (94-100%) y una especificidad (99%) elevadas24,31. Los principales inconvenientes son la necesidad de cultivos celulares no disponibles en todos los laboratorios de microbiología y que precisa un período de incubación de 48-72 h. Por rapidez (de 2-6 h) y por motivos económicos, el método más utilizado en la clínica es el enzimoinmunoanálisis (ELISA) para la toxina A o B, que tiene una sensibilidad de 71-94% (detecta cantidades de toxina superiores a 100-1.000 pg) y una especificidad de 92-98%32-34. Ante un paciente con diarrea y sospecha de C. difficile se realiza el diagnóstico con sólo una muestra fecal positiva y se descarta su presencia con, al menos, 3 muestras negativas. Entre el 5 y el 20% de los pacientes pueden requerir más de una muestra para detectar la toxina, por lo que en situaciones con elevado grado de sospecha clínica debe repetirse la prueba y comenzar tratamiento empírico8,27. Si la sospecha clínica sigue siendo alta y la detección de toxina en heces (al menos 3) sigue siendo negativa, es necesario proseguir el diagnóstico con la realización de una colonoscopia.
El test de aglutinación de látex tiene una sensibilidad insuficiente (48-59%) para el diagnóstico de diarrea por C. difficile31. La reacción en cadena de la polimerasa (PCR), aunque con una sensibilidad (100%) y una especificidad (96,7-100%) elevadas, es una técnica muy compleja y con un alto coste, por lo que su utilización no está recomendada para el diagnóstico de C. difficile de forma sistemática7,35.
Johals et al36, en un estudio prospectivo realizado en el hospital de Nottingham, en 136 pacientes con diarrea asociada a C. difficile, concluyen que el diagnóstico endoscópico (sigmoidoscopia flexible) es superior al diagnóstico por toxina en las heces (el 86,8 frente al 57,1%; p < 0,001). No obstante, el diagnóstico endoscópico debe reservarse para situaciones clínicas en que existen dudas diagnósticas (clínica compatible y 3 resultados negativos de toxina en heces) o bien para cuadros clínicos graves que requieran de un diagnóstico rápido1,31,36. Los hallazgos endoscópicos varían desde una forma muy leve, caracterizada por eritema, edema y friabilidad, hasta una forma difusa, ulcerativa y grave, asociada a membranas adherentes. Además, en un tercio de los casos no se encuentran seudomembranas visibles en la sigmoidoscopia; no obstante, si se realiza una colonoscopia, en la mayoría de los pacientes se observan seudomembranas en zonas más proximales del colon. Por tanto, la ausencia de seudomembranas en la sigmoidoscopia no debe excluir el diagnóstico de colitis seudomembranosa2,7,35,36.
Las técnicas de imagen tampoco están indicadas de forma sistemática. La tomografía computarizada (TC) de abdomen puede ayudar al diagnóstico y detectar posibles complicaciones (megacolon, perforación). El enema baritado no está recomendado, dado el riesgo de originar perforaciones o la posibilidad de desencadenar un megacolon tóxico37,38. En la tabla 4 se muestra una guía práctica para el diagnóstico de diarrea por C. difficile.
TRATAMIENTO
El primer paso en el tratamiento de diarrea por C. difficile es interrumpir, si es posible, el antibiótico precipitante1,31. Si no es posible, por infección activa, se intentará cambiar a otro grupo antibiótico con menor probabilidad de empeorar la diarrea por C. difficile (tabla 1)39. Es importante, especialmente en los ancianos, una adecuada hidratación y la corrección de las alteraciones hidroelectrolíticas. Deben evitarse el uso de agentes antiperistálticos y opioides, ya que favorecen la permanencia de las esporas en la luz del colon1,40.
Terapia antimicrobiana
Las indicaciones para el tratamiento incluyen los casos leves-moderados (diarrea importante, fiebre, leucocitosis), los cuadros graves (cualquier complicación asociada a diarrea por C. difficile: sepsis, shock hipovolémico, íleo paralítico, megacolon tóxico, etc.); la diarrea persistente a pesar de la eliminación del agente implicado, o la necesidad de continuar tratando la infección original (osteomielitis, endocarditis)8,24,35.
Los fármacos de primera línea para el tratamiento del C. difficile son el metronidazol y la vancomicina. Tienen similar grado de eficacia, con tasas de respuesta en torno al 90-97%35,41-44, y se recomienda su administración oral, ya que el C. difficile está restringido a la luz del colon.
Hay 2 estudios41,42 que comparan el tratamiento inicial con metronidazol (500 mg 3 veces al día o 250 mg 4 veces al día) y con vancomicina oral (500 mg 4 veces al día) durante 10 días. En el primer estudio41, 101 pacientes con diarrea por C. difficile recibieron tratamiento con metronidazol 250 mg 4 veces al día o vancomicina 500 mg 4 veces al día. En los resultados se hallaron fracaso del tratamiento en 2 de los 42 pacientes tratados con metronidazol frente 0 de 52 pacientes que recibieron vancomicina (no significativo [NS]) y recaídas en 2 de los 42 pacientes tratados con metronidazol frente a 6 de 52 pacientes que recibieron vancomicina (NS). El coste del tratamiento fue de 43 veces superior con vancomicina que con metronidazol (520 frente a 12 dólares). En el segundo estudio42, realizado en Viena, se comparaba el uso de metonidazol oral, 500 mg 3 veces al día, vancomicina oral, 500 mg 3 veces al día, ácido fusídico, 500 mg 3 veces al día, y teicoplanina, 400 mg 2 veces al día, para el tratamiento de diarrea por C. difficile. Se realizó una endoscopia en 72% de los pacientes y se hallaron signos de colitis seudomembranosa en más del 80% de los sujetos en cada una de las ramas del estudio. Se evaluó a 119 pacientes con una tasa de curación del 93-96% en cada régimen de tratamiento. La curación clínica se evidenció en el 94% de los pacientes tratados con metronidazol y vancomicina, en el 93% del grupo de ácido fusídico y en el 96% del grupo tratado con teicoplanina (NS). La tasa de recaídas fue del 16, 16, 28 y 7%, respectivamente, y se encuentran sólo diferencias significativas (p = 0,042) entre el ácido fusídico y la teicoplanina. Los autores concluyen que, dado que el metronidazol es mucho menos costoso, debería considerarse el tratamiento de elección, como primera línea de tratamiento, aunque los estudios que comparan vancomicina con metronidazol contienen un número relativamente pequeño de pacientes y podrían tener poca potencia para detectar pequeñas diferencias en su efectividad. La revisión Cochrane43 sobre la eficacia curativa del tratamiento antibiótico en la diarrea asociada a C. difficile concluye, ante los estudios aleatorizados revisados entre 1996 y 2003, que en términos de eficacia de curación sintomática el metronidazol, como el ácido fusídico o la bacitracina, no son menos efectivos que la vancomicina. Por otro lado, la teicloplanina sería ligeramente más efectiva que la vancomicina, con un riesgo relativo de 1,21 (intervalo de confianza [IC] del 95%, 1,00-1,46) y un valor de p = 0,06.
El tratamiento oral con metronidazol suele ser bien tolerado, aunque pueden aparecer efectos sistémicos. En un estudio realizado en un medio institucional durante un período de 10 años, más de 600 pacientes con diarrea por C. difficile fueron tratados con metronidazol y sólo un 1% presentó efectos adversos significativos45. Entre los efectos adversos pueden aparecer náuseas, sabor metálico, reacción disulferam-like con alcohol se puede potenciar el efecto de anticoagulantes. Cabe recordar, igualmente, aunque no es el caso que nos atañe en esta revisión, que no debe utilizarse en pacientes menores de 10 años ni en mujeres embarazadas.
Ante estos datos, el metronidazol es el primer fármaco de elección para el tratamiento antibiótico de la diarrea por C. difficile, tanto en términos de eficacia de curación sintomática como de coste de tratamiento. Se recomiendan dosis orales (boca-sonda nasogástrica) entre 250 mg 4 veces al día o 500 mg 3 veces al día durante 10-14 días46. La vancomicina es actualmente considerada la segunda línea de tratamiento. Puede administrarse por vía oral, incluida la sonda nasogástrica, en dosis de 125 mg 4 veces al día o 500 mg 3 veces al día, o por vía rectal en enemas (disolución 1 g en 1 l de agua destilada, administrando 250 ml cada 6 h reteniéndolo durante 3 h); no es útil la vía intravenosa, ya que sólo se producen moderadas concentraciones en el colon8,35. En un estudio47 se comparó la administración de vancomicina 125 mg 4 veces al día con 500 mg 4 veces al día en 46 pacientes hospitalizados que presentaban diarrea por C. difficile. No se encontraron diferencias significativas en la tasa de respuestas o recaídas entre los 2 regímenes de tratamientos. Después de 1 semana de tratamiento, la respuesta en el grupo de 125 mg fue del 87,5% y en el grupo que recibió 500 mg del 95,4%. Todos respondieron a los 12 días. Se produjeron 5 recaídas en el grupo de menor dosis y 4 en el otro grupo de mayor dosis. El tratamiento con vancomicina, como ya se ha expuesto antes, incluso a dosis bajas es más costoso que con metronidazol. Los efectos sistémicos de la vancomicina oral son raros. Los principales inconvenientes son su elevado coste, el riesgo de desarrollo de enterococos resistentes48 y la falta de actividad terapéutica para el C. difficile cuando se administra por vía intravenosa8.
Los casos de infección grave, con colitis seudomembranosa graves, ocurren sólo en el 3-5% de los pacientes con diarrea por C. difficile, pero presentan una alta mortalidad, del 65%7,49,50. Aunque no existen datos publicados que indiquen que la vancomicina sea superior al metronidazol para el tratamiento de la diarrea por C. difficile grave, se recomienda la vancomicina como fármaco de primera línea en los pacientes críticos, al presentar unos valores altos predecibles en el colon1,35. Esta recomendación está basada en experiencias clínicas donde los pacientes parecen responder más rápidamente con la vancomicina que con el metronidazol. El metronizadol intravenoso en dosis de 500 mg cada 8 h, debido a que al excretarse por vía biliar alcanza valores terapéuticos en el colón, se reserva para los pacientes, críticos o no, en lo que no es posible la vía oral1,7,51.
La duración del tratamiento antibiótico (metronidazol o vancomicina) recomendada en la diarrea por C. difficile es de 10-14 días, tanto en el tratamiento inicial como en las recaídas8,35. En los pacientes en los que no es posible suspender el antibiótico precipitante de la diarrea por C. difficile, se recomienda asociar metronidazol o vancomicina y mantenerlos hasta una semana después de suspender el mismo, aunque no hay datos concluyentes en la bibliografía35. Las pruebas para la detección de la toxina de C. difficile son normalmente innecesarias inmediatamente después de la finalización del tratamiento y los resultados pueden resultar contradictorios y confusos, ya que aproximadamente un tercio de los pacientes cuya terapia ha sido eficaz tiene resultados positivos8. La falta de respuesta clínica al tratamiento refleja habitualmente un mal cumplimiento terapéutico, un diagnóstico erróneo o la presencia de otras causas de diarrea, ya que hasta la fecha no se han publicado resistencias del C. difficile frente a metronidazol o vancomicina. La respuesta clínica es el principal marcador para establecer el alta hospitalaria, aunque no hay estudios al respecto, pudiendo continuar el tratamiento antibiótico en el domicilio, excepto si en el entorno familiar cuidador hay familiares inmunodeprimidos.
Por último, determinados pacientes con diarrea por C. difficile desarrollan una diarrea intensa con signos de toxicidad sistémica importante a pesar de recibir el tratamiento específico con metronidazol. En estos casos es necesario descartar la presencia de megacolon tóxico, suspender la anterior pauta antimicrobiana e iniciar la terapia con la vancomicina en dosis de 125 mg cada 6 h por vía oral, y aumentarla cada 48 h hasta 500 mg cada 6 h si la situación persiste. Los pacientes que no responden a la vancomicina oral podrían beneficiarse del metronizadol intravenoso51 o de la teiclopanina intravenosa42,43. En estos pacientes es precisa la valoración clínica continua junto con la cirugía, debido a la gravedad y al alto riesgo de perforación.
Otras terapias
Antibióticos alternativos
La administración oral de bacitrocina para el tratamiento de la diarrea por C. difficile parece tener una eficacia similar que la vancomicina para la resolución de los síntomas, pero es menos efectiva para la erradicación de las toxinas, por lo que no se recomienda su uso, reservándose sólo para situaciones donde esté contraindicado el uso de metronidazol y vancomicina35.
La rimfapicina se ha estudiado en el tratamiento de las recidivas de diarrea por C. difficile asociada a la vancomicina. Existen varios estudios52-54 donde se demuestra su efectividad en la resolución de los síntomas, pero todos los pacientes volvieron a presentar cultivos de heces positivos para C. difficile en un período menor de 1 mes. Por este motivo, y dado que estos estudios carecen de datos suficientes, no se recomienda el uso de rimfapicina35.
El ácido fusídico no es menos efectivo que el metronidazol o la vancomicina, pero se asocia con mayor porcentaje de recurrencia (aproximadamente el 28%)42,43. La teicoplanina, como se ha expuesto previamente43, tiene una eficacia ligeramente superior a la vancomicina, pero su coste es aún más elevado42.
Resinas de intercambio aniónico (colestipol y colestiramina)
Estos agentes se unen a la toxina de C. difficile y la absorben. En general, se utilizan como coadyuvante en el tratamiento de las recurrencias1,7,35. En una serie de 11 pacientes con diarrea por C. difficile recurrente se administró colestipol junto con vancomicina; la resolución de los síntomas se mantuvo al menos durante 6 semanas55. Como pueden unirse tanto a la vancomicina como a las toxinas y los ácidos biliares, deben administrarse con un intervalo de al menos 3 h antes de la toma del antibiótico y de 2 a 3 h después de las comidas. Entre los efectos adversos destacan el mal sabor de boca y el estreñimiento.
Terapias biológicas (Saccharomyces boulardii, Lactobacillus)
Estas terapias están basadas en la restauración de la flora intestinal. Suelen utilizarse para el tratamiento de las recurrencias de diarrea por C. difficile. Saccharomyces boulardii es una levadura no patógena utilizada para reducir la incidencia de diarrea asociada a antibióticos56,57. Un estudio doble ciego y aleatorizado valoró la eficacia de S. boulardii (500 mg 2 veces al día durante 4 semanas) asociado a metronidazol o vancomicina, en 124 pacientes con diarrea por C. difficile58. S. boulardii redujo significativamente, comparado con placebo, las recurrencias en los pacientes con múltiples episodios de diarrea por C. difficile (tasa de recurrencia del 35 frente al 65%; p = 0,04), pero esto no sucedía en el primer episodio de diarrea por C. difficile (tasa de recurrencia del 19 frente al 24%; p = 0,86)59. En varios estudios posteriores, se ha evidenciado también que el uso de agentes probióticos (S. boulardii y Lactobacillus GG) en el tratamiento de diarrea por C. difficile disminuye el número de recurrencias y se produce mejoría sintomática más precozmente59,60.
Cirugía
Entre el 0,45 y el 3% de los pacientes con diarrea por C. difficile requieren tratamiento quirúrgico. Las indicaciones quirúrgicas son peritonitis, riesgo inminente de perforación, íleo con megacolon o sepsis refractaria al tratamiento conservador61-63. Los pacientes que con mayor probabilidad pueden requerir tratamiento quirúrgico son los enfermos oncológicos, en tratamiento inmunodepresor, con insuficiencia renal o los que hayan recibido tratamiento con agentes antiperistálticos. La colectomía subtotal con ileostomía, con mantenimiento de la porción distal del recto, y la realización posterior de una anastomosis ileorectal tras la desaparición del proceso infeccioso, es la técnica más comúnmente empleada64.
TRATAMIENTO DE LAS RECURRENCIAS DE DIARREA POR C. DIFFICILE
La recurrencia de la diarrea por C. difficile se define como la aparición de síntomas, signos y tests diagnósticos positivos para C. difficile a las pocas semanas o meses de haber recibido un tratamiento eficaz para la infección. Se produce en un 20% de los pacientes, independientemente de que hayan sido tratados con metronidazol o vancomicina46,59. Aunque no está claramente definida la causa de la recurrencia, se cree que es debida a reinfecciones con cepas de la misma o distinta estirpe de C. difficile, más que a la permanencia de esporas en la luz intestinal o a resistencia al tratamiento antibiótico17. Por ello, la medida fundamental para evitar la recurrencia es la adecuada prevención y las medidas de control de la diarrea por C. difficile.
Los factores asociados a un riesgo mayor de recurrencia son el número previo de episodios de diarrea por C. difficile, el sexo femenino, mayor edad, el antecedente de cirugía abdominal reciente y el uso de antibióticos asociados para el tratamiento de otras infecciones65. El cambio de un antibiótico a otro para el tratamiento y/o el empleo de ciclos prolongados de estos fármacos no parecen influir en la frecuencia de las recidivas. En un estudio66 se realizó el seguimiento de 33 pacientes que habían sido tratados de un primer episodio de diarrea por C. difficile con vancomicina o metronidazol y se observó que 8 de los 33 pacientes (24%) tuvieron una recaída. La odds ratio de recurrencia se incrementaba en 1,6 para cada episodio que el paciente presentaba.
El tratamiento del primer episodio de recurrencia es repetir un segundo ciclo del mismo antibiótico utilizado en el episodio inicial (metronidazol o vancomicina). En este punto parecen coincidir todos los estudios y autores. En lo que no existe clara evidencia es en qué hacer cuando se producen múltiples recurrencias. La mayoría de las recidivas responden a otro ciclo de antibiótico a dosis estándar durante 10-14 días, pero un 3-5% de los pacientes tiene más de 6 recaídas67. En el caso de recidivas repetidas hay diferentes pautas de actuación, pero no existe todavía nada concluyente a favor de una de ellas (tabla 5). Se ha propuesto un tratamiento durante un tiempo más prolongado (4-6 semanas) para controlar la infección por C. difficile, hasta que la flora vuelva a normalizarse. Algunas alternativas a este tratamiento prolongado son el empleo de dosis pulsadas de vancomicina67,68, la administración de resinas de intercambio iónico para absorber las toxinas de C. difficile o el uso de agentes recolonizadores, como S. boulardii o Lactobacillus8. Otros autores proponen la utilización de inmunoglobulinas intravenosas, basándose en los datos que demuestran que los pacientes con recidivas tienen menos concentraciones de IgG frente a la toxina A69.
PREVENCIÓN Y MEDIDAS DE CONTROL
Para prevenir el problema de forma eficaz es importante incidir en que los pacientes no mantengan los factores de riesgo más allá de lo necesario y que los hospitales no favorezcan el establecimiento de la infección.
Es imprescindible que los hospitales cuenten con una clara política de antibióticos, que debe incluir reglas para su utilización, un informe apropiado de las sensibilidades antimicrobianas desde el laboratorio de microbiología, programas de formación continuada para el personal facultativo, fechas de finalización de tratamientos automáticas, necesidad de consulta al microbiólogo en situaciones especiales, evitar el uso innecesario de antibióticos de amplio espectro cuando sea posible, y revisar con regularidad la prescripción para asegurar la suspensión del tratamiento lo más rápidamente posible.
Otro factor importante es el lavado de manos por el personal hospitalario. La ausencia del lavado de manos o su realización con baja frecuencia desempeña un papel importante en la dispersión de la infección en los hospitales. El lavado con agua y jabón parece reducir de forma significativa la carga microbiana de las manos; sin embargo, la utilización de sustancias como la clorhexidina o soluciones alcohólicas aumenta la eficacia de la descontaminación70. El uso de guantes es eficaz para reducir la incidencia de la diarrea por C. difficile, siempre y cuando sean recambiados con cada paciente.
Es obligada la recomendación de aplicar medidas de aislamiento para los pacientes infectados, así la higiene meticulosa del medio ambiente hospitalario del paciente. Se ha aislado con frecuencia C. difficile en diferentes superficies de la habitación o incluso del instrumental médico (termómetros, estetoscopios)68,71,72. La desinfección de las habitaciones y del material utilizado con los pacientes es fundamental. Es muy importante, para el control de la enfermedad, la información y la educación, tanto del personal sanitario como de los pacientes y sus familias, de la enfermedad y de sus mecanismos de transmisión. En la figura 2 se exponen las medidas generales de precauciones universales de contacto.
Figura 2.Precauciones universales de contacto.
CONCLUSIONES
C. difficile es una de las principales causas de infección nosocomial y conlleva un incremento del gasto sanitario en relación con el aumento de la estancia hospitalaria, con todos los aspectos diagnósticos y terapéuticos que esto implica. Los hospitales deberían desarrollar estrategias para la prevención y el control de la infección por C. difficile, que deberían incluir un adecuado uso de los antibióticos. En la tabla 6 se expone una guía práctica final de manejo de la diarrea por C. difficile.
Tabla 6. Guía práctica de manejo hospitalario de la diarrea por C. difficile