A pesar de que la implementación de unidades geriátricas de agudos (UGA) tiene un nivel de recomendación A, la cobertura geriátrica más completa que incluye estas UGA en hospitales generales es del 12% en España y se estima que la necesidad de camas hospitalarias especializadas para la atención de ancianos frágiles con patología aguda es de 2,6 por cada 1.000 habitantes mayores de 75 años. Las UGA han demostrado reducir la pérdida funcional asociada al ingreso hospitalario y aumentar el porcentaje de mayores que pueden volver a su domicilio, sin suponer un aumento en la mortalidad ni en los costes. En la revisión se aborda el perfil del paciente subsidiario de ingreso en una UGA, la cartera de servicios, la estructura y el funcionamiento de la unidad, el rol de los profesionales que trabajan en ella y los indicadores de calidad asistencial que deben primar.
Although the implementation of acute geriatric units (AGUs) in general hospitals has a grade A of evidency, in Spain, only 12% of them have this resource. The estimation of geriatric especializad beds for the care of acute frail elderly people is of 2.6/1000 inhabitants older than 75 years. AGUs have demonstrated to reduce the functional loss associated with the hospitalization and to increase the percentage of older people that can return home, without increases in mortality nor costs. In this review we present the characteristics of patients who benefit from AGUs, the services offered, the structure and functioning of the unit, the role of the professionals that work in it and the quality indicators that must be acomplished.
Los mayores de 65 años representan más del 37% de las altas y más del 50% de las estancias hospitalarias. En el período 1996–2006 se ha producido un incremento en el porcentaje de participación de este grupo de edad sobre el total de las altas hospitalarias, con tasas de ingreso que se duplican para los mayores de 65 años y se triplican en los mayores de 80 años. Asimismo, los mayores de 85 años son los responsables del 6,3% de las altas hospitalarias1. Se ha descrito además una mayor adecuación de los ingresos en los mayores de 65 años respecto a grupos poblacionales más jóvenes, sin que se haya demostrado asociación entre el porcentaje de estancias inadecuadas y la edad. A pesar de ello, las estructuras hospitalarias y la práctica hospitalaria habitual siguen estando orientadas a una población más joven, ignorando las necesidades específicas que tienen los ancianos en su proceso de atención sanitaria, de lo que suelen derivarse consecuencias negativas durante el proceso de hospitalización.
Un sistema sanitario que sea capaz de dar respuesta a los pacientes de edad debe incluir la atención en la fase aguda de la enfermedad, pero debe también garantizar la atención a largo plazo de ancianos con patología crónica, integrando intervenciones precoces que eviten o disminuyan el desarrollo de limitación funcional y discapacidad, fomentando la gestión individual de casos y garantizando la continuidad de la asistencia durante el episodio completo de cuidados.
La afirmación de que “la atención sanitaria a los ancianos es cara” es un axioma absolutamente falso y que ha marcado políticas sanitarias erróneas, afortunadamente obsoletas. Se estima que el gasto sanitario derivado de la atención a mayores de 65 años supone el 40% del gasto en sanidad, concentrando este grupo poblacional un mayor consumo de recursos en los años previos y cercanos a la edad de la muerte. Pese a la impresión generalizada, no es el envejecimiento per se la principal causa de consumo de recursos hospitalarios y del aumento de la frecuentación hospitalaria, sino que otros factores contribuyen en mayor grado a esta realidad. Aunque se ha descrito que los costes sanitarios aumentan con la edad hasta los 80 años, posteriormente decrecen hasta los 95 debido al efecto de la institucionalización y a la racionalidad de los médicos en la utilización de recursos sanitarios en este grupo etario2. La cercanía a la muerte puede ser el principal factor determinante de los costes en cuidados de salud3. En los 5 años antes de la muerte aumentan los costes 10 veces, mientras que entre los 65 y los 85 años sólo aumentan un 30%2. Los costes de la atención sanitaria son inherentes a la propia enfermedad de las personas, a la tecnificación y a las mejoras en la calidad de la medicina actual y no al envejecimiento de las personas.
Situación actual en EspañaEn el informe de la Sociedad Española de Geriatría y Gerontología (SEGG) “Nivel de adecuación de los recursos geriátricos en los hospitales generales españoles: periodo 2003–2005” la cobertura geriátrica más completa que incluye las unidades geriátricas de agudos (UGA) en hospitales generales se estima en un 12% (25 hospitales generales de más de 100 camas). El mayor porcentaje de estas unidades aparece en Castilla-La Mancha (30%), Madrid (28%), Cataluña (23%) y Aragón (22%), mientras que en 6 comunidades autónomas, La Rioja, Murcia, Baleares, Canarias, País Vasco y Cantabria, así como en las ciudades autónomas de Ceuta y Melilla, no existe este nivel asistencial en hospitales generales4.
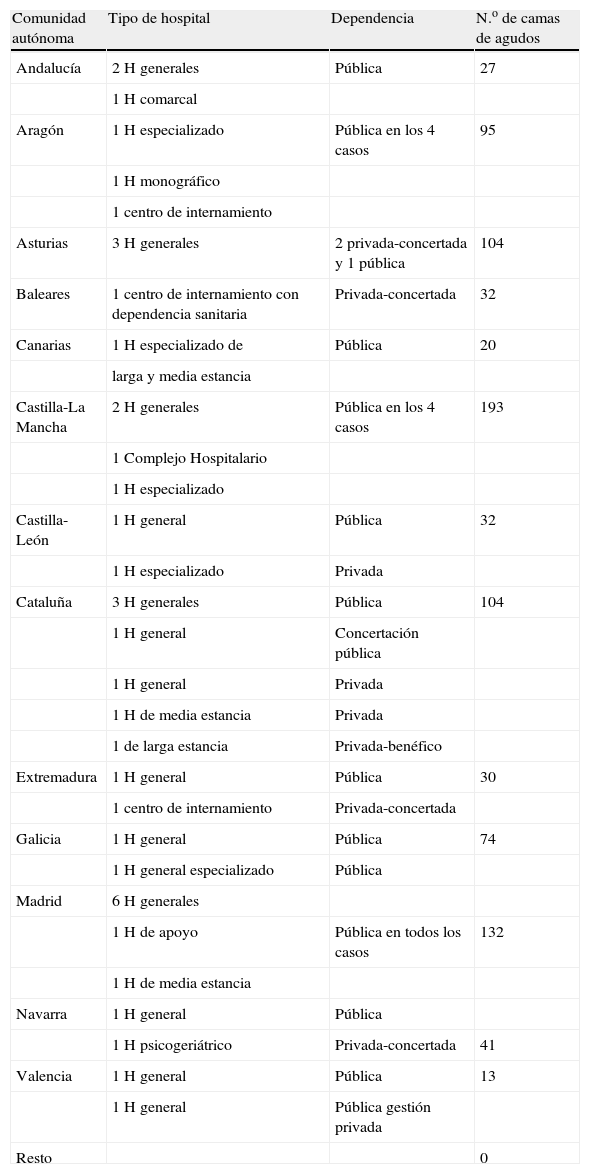
Los datos reseñados en el observatorio de la SEGG en febrero de 20085 estiman el número de camas de las UGA en 897 en todo el territorio nacional (tabla 1). En esta base de datos no se incluyen solamente datos de hospitales generales, sino también hospitales “de apoyo”, así como otros con dependencia privada-concertada. Como ocurría con el número de las UGA referido anteriormente, el mayor número de camas se encuentra en Castilla-La Mancha (193 camas), Madrid (132), Cataluña (104) y Aragón (95). Por el contrario, no se informa de la existencia de este tipo de camas en las comunidades autónomas de Murcia, País Vasco, La Rioja y Cantabria, ni en las ciudades autónomas de Ceuta y Melilla.
Camas en unidades geriátricas de agudos en España
| Comunidad autónoma | Tipo de hospital | Dependencia | N.o de camas de agudos |
| Andalucía | 2 H generales | Pública | 27 |
| 1 H comarcal | |||
| Aragón | 1 H especializado | Pública en los 4 casos | 95 |
| 1 H monográfico | |||
| 1 centro de internamiento | |||
| Asturias | 3 H generales | 2 privada-concertada y 1 pública | 104 |
| Baleares | 1 centro de internamiento con dependencia sanitaria | Privada-concertada | 32 |
| Canarias | 1 H especializado de | Pública | 20 |
| larga y media estancia | |||
| Castilla-La Mancha | 2 H generales | Pública en los 4 casos | 193 |
| 1 Complejo Hospitalario | |||
| 1 H especializado | |||
| Castilla-León | 1 H general | Pública | 32 |
| 1 H especializado | Privada | ||
| Cataluña | 3 H generales | Pública | 104 |
| 1 H general | Concertación pública | ||
| 1 H general | Privada | ||
| 1 H de media estancia | Privada | ||
| 1 de larga estancia | Privada-benéfico | ||
| Extremadura | 1 H general | Pública | 30 |
| 1 centro de internamiento | Privada-concertada | ||
| Galicia | 1 H general | Pública | 74 |
| 1 H general especializado | Pública | ||
| Madrid | 6 H generales | ||
| 1 H de apoyo | Pública en todos los casos | 132 | |
| 1 H de media estancia | |||
| Navarra | 1 H general | Pública | |
| 1 H psicogeriátrico | Privada-concertada | 41 | |
| Valencia | 1 H general | Pública | 13 |
| 1 H general | Pública gestión privada | ||
| Resto | 0 |
H: hospital.
Pese a la necesidad de estas unidades, éste sigue siendo uno de los niveles asistenciales menos desarrollados e implantados en nuestro sistema sanitario, donde parece existir una tendencia a la búsqueda de alternativas a la hospitalización de teórico menor coste económico y claramente más ineficaces. Teniendo en cuenta la estimación de necesidades de camas de agudos que se expone posteriormente, se precisarían en el momento actual entre 4.200 y 12.000, aproximadamente. Esto implica un déficit estimado entre el 78 y el 93% de camas de este recurso asistencial según el parámetro estimado para el cálculo de las necesidades.
Estimación de necesidad de camasDe forma tradicional, las estimaciones de camas para las UGA han estado basadas en opiniones de expertos expresadas en diferentes documentos. La British Geriatric Society en 1988, el antiguo INSALUD en el documento “Criterios de ordenación de servicios de atención sanitaria a las personas mayores 1996”6 y la SEGG en el texto “Geriatría XXI: análisis de necesidades y recursos en la atención a las personas mayores en España”7 establecen como ratios de necesidad de camas de UGA 2,5; 0,4 y 1,25 por cada 1.000 habitantes mayores de 65 años, respectivamente.
El grupo de trabajo de la Sociedad de Medicina Geriátrica8 publica en el año 2004 el “Informe sobre la necesidad de unidades geriátricas de agudos y unidades geriátricas de recuperación funcional como parte de los recursos hospitalarios especializados para personas mayores”, con el objetivo, entre otros, de estimar las necesidades de camas hospitalarias especializadas para la atención de ancianos frágiles con patología aguda. Esta estimación se realiza a través de diferentes estrategias de cálculo que de forma común tienen en cuenta la frecuentación hospitalaria y la demanda atendida, calculando los ratios para mayores de 75 años, momento en que la presencia de síndromes geriátricos, la fragilidad o la incidencia de deterioro funcional durante el ingreso aumentan.
En el primer modelo la estimación se realiza en función de la prevalencia de fragilidad en mayores de 65 años ingresados en el hospital (el 30% según estudios de cohortes hospitalarios de otros países) o del número de altas médicas de mayores de 75 años, estimándose la necesidad en 2 camas por cada 1.000 habitantes mayores de 65 años y 4,3 camas por cada 1.000 habitantes mayores de 75 años, respectivamente.
Un segundo modelo tiene en cuenta el registro de los grupos relacionados con el diagnóstico (GRD) de las altas hospitalarias de mayores de 75 años en el año 1999 del Sistema Nacional de Salud (seleccionan aquellos GRD que explican más del 50% de la mortalidad e incapacidad asociada a la hospitalización), siendo en este caso la necesidad de 1,5 camas por cada 1.000 habitantes mayores de 75 años.
En último lugar, realizan el cálculo de necesidades a partir de los ingresos hospitalarios de pacientes diana (ancianos con riesgo de incapacidad o pacientes geriátricos) en la cohorte poblacional del estudio Toledo de envejecimiento, siendo en este caso la estimación de 2,6 camas por cada 1.000 habitantes mayores de 75 años, que posiblemente se aproxime más a la realidad que los datos extraídos desde los GRD o sólo mediante criterio de edad.
Razón de ser: prevención del deterioro funcionalLos pacientes ancianos hospitalizados con patología médica aguda presentan una incidencia de deterioro funcional en actividades de la vida diaria (AVD) de alrededor de un tercio, superando el 50% en aquéllos de más de 85 años. Diferentes estudios han descrito incidencias de deterioro funcional al ingreso por enfermedad médica, medidas por discapacidad en AVD, entre el 19 y el 92,6%9–11. Si es importante el deterioro funcional al ingreso, la recuperación posterior es lenta y a lo sumo la mitad de los pacientes retornan a la situación basal previa a los 3 meses. La pérdida funcional al alta se estima entre el 35 y el 73% comparado con el nivel previo, siendo al mes entre el 31% en el estudio HOPE12 y del 42,8% en el estudio de Abizanda et al11.
El origen del deterioro funcional durante un proceso de hospitalización es multidimensional, influyendo factores como la reserva fisiológica del paciente, los estados de inflamación crónica de bajo grado, la enfermedad que motiva el ingreso y el proceso de atención hospitalaria durante éste. Se han señalado como predictores de deterioro funcional la edad, el sexo, la situación funcional previa, el deterioro cognitivo, el delirium, el diagnóstico médico y la institucionalización previa, aunque en modelos multivariantes los procesos de enfermedad no suelen ser buenos predictores del declinar funcional, siendo enmascarados por los propios factores funcionales, mentales y de edad11.
Se han descrito diversos modelos para medir el riesgo de deterioro funcional durante un ingreso hospitalario basados en las características de los pacientes, aunque ninguno de ellos ha demostrado funcionar como un “patrón oro”13. El modelo del grupo de Yale New-Haven (programa HELP) incluye la dependencia en una o más actividad básica de la vida diaria (ABVD), un MMSE (Mini-mental State Examination) inferior a 20 puntos, la presencia de úlceras por presión y una actividad social baja. Tres o más factores suponen un alto riesgo de deterioro funcional y de muerte. En este programa, la intervención multidisciplinar demostró prevenir el deterioro funcional en ancianos de alto riesgo ingresados14,15. El modelo HARP (Hospital Admission Risk Profile) evalúa tres parámetros: la edad, un MMSE modificado inferior a 15 puntos y la dependencia en dos o más actividades de autocuidado, y permite clasificar a los sujetos dentro de tres grupos de riesgo de deterioro funcional16. Otras herramientas son el ISAR (Identification of Seniors at Risk), el TRST (Triage Risk Screening Tool), el Complexity Prediction Instrument y el SHERPA (Score Hospitalier d’Evaluation du Risque de Perte d’Autonomie). Una reciente revisión de estas herramientas concluye que son necesarios estudios que exploren o mejoren su exactitud predictiva y su generalizabilidad13.
El deterioro funcional originado como consecuencia de un ingreso hospitalario tiene consecuencias para el paciente derivadas de la pérdida de independencia y del riesgo de institucionalización, para el cuidador por la consiguiente sobrecarga de cuidar a una persona previamente independiente y, lógicamente, para el sistema sanitario por la prolongación de estancias, la necesidad de rehabilitación, el uso de otros sistemas de atención y, en definitiva, el aumento del coste sanitario17.
La posibilidad de que se deriven peores resultados en términos de salud y de función en ancianos tras un episodio de hospitalización depende no solo de la enfermedad que motiva el ingreso, sino de múltiples factores entre los que se incluyen el modo en que se ha envejecido, la fragilidad, la comorbilidad y el modelo de atención sanitaria prestado. Son múltiples los malos resultados, muchos de ellos potencialmente evitables, descritos en la literatura médica8:
- •
Incidencia de reacciones adversas a fármacos del 15%.
- •
Incidencia de infecciones nosocomiales entre 5,9 y 16,9 por cada 1.000 habitantes.
- •
Incidencia de cuadros confusionales que supera el 15% en unidades médicas.
- •
Incidencia elevada de deterioro funcional.
González-Montalvo et al18 realizan una revisión sobre las UGA, analizando estudios con muestras históricas (reducción de la estancia media entre el 30 y el 50%), estudios de bases de datos y servicios de gestión hospitalaria (con reducción de la estancia media superior al 10% en la mayoría de los casos), así como estudios retrospectivos de casos y de controles, y estudios controlados-aleatorizados.
Más recientemente, Baztán et al19 publicaron un metaanálisis sobre la efectividad de las UGA en el declinar funcional, la posibilidad de vivir en el domicilio y la mortalidad al alta. Se incluyen 11 estudios, 5 ensayos clínicos randomizados, mostrando un claro beneficio de estas unidades en la funcionalidad y el vivir en domicilio comparadas con la hospitalización convencional, sin cambios en la mortalidad ni en la estancia media, incluso con costes menores, aunque este último dato no es concluyente.
Entre los estudios retrospectivos de casos y de controles que estudian la eficacia de las UGA, el de Jayadevapaa et al20 compara los resultados de 680 pacientes ingresados en una unidad de agudos con un grupo control de 680 enfermos mayores de 65 años ingresados en otros servicios médicos del hospital, ajustado por GRD, edad e índice de comorbilidad de Charlson durante el período comprendido entre 1999–2002. En sus resultados obtuvieron una reducción de la estancia media en 1 día (17%), del 21% en los costes de hospitalización, del 11% en el número de reingresos y del 9% en la institucionalización al alta.
En cuanto a los estudios controlados y aleatorizados, los datos publicados muestran beneficios en las UGA atendidas por un especialista en Geriatría y con aplicación de una dinámica de trabajo específica, incluyendo pacientes con patología médica aguda o crónica reagudizada, con edades medias superiores a los 80 años, y utilizando como grupo control a pacientes ingresados en otros servicios médicos del hospital. Landefeld et al21 comparan 327 pacientes ingresados en una UGA con 324 atendidos de manera convencional, obteniendo una reducción de la estancia media del 12% (7,3 días frente a 8,3 en el grupo control), del 9% en los costes hospitalarios, del 8% en la institucionalización al alta y una mejoría funcional del 19% respecto al grupo control. Counsell et al22 analizan 746 pacientes en el grupo de intervención frente a 736 en el grupo control, encontrando una reducción de la estancia media del 3% (6,1 frente al 6,3%), del 2% en los costes de hospitalización y del 3% en la institucionalización al alta. En términos de función consiguen una mejoría del 5% respecto al grupo control. Finalmente, Asplund et al23 demuestran una reducción del 19% en la estancia media (5,9 frente al 7,3%), del 16% en costes hospitalarios y del 2% en la institucionalización al alta en 190 pacientes ingresados en una UGA frente a 223 en el grupo control.
En el estudio de Zelada et al9 se compara la incidencia de deterioro funcional de pacientes ingresados en una UGA frente a pacientes atendidos en unidades de hospitalización convencional durante un período de 9 meses. En el grupo de ancianos ingresados en una UGA, el deterioro funcional al alta medido mediante el índice de Katz fue del 19 frente al 40% de los ingresados en unidades convencionales. Este beneficio se obtuvo además con una menor estancia media (7,5 días en UGA frente a 9,9 días en unidades convencionales).
Asimismo, un reciente estudio en nuestro medio de Vidán et al encontró una reducción del 12% en el deterioro funcional de ancianos dados de alta de una UGA con respecto a aquellos que lo eran de una unidad de medicina interna del mismo hospital, siendo especialmente eficaz la intervención sobre el delirium24. El deterioro funcional se asoció a la edad, al delirium, a la falta de movilización, al encamamiento mayor de 48h, al uso de psicotropos y al uso de medidas de restricción de la movilidad.
Estos resultados demuestran que la atención de ancianos en las UGA por patología médica aguda, aplicando metodología específica de atención geriátrica, es un recurso asistencial de evidente utilidad. La SEMEG en su texto “Bases de la atención sanitaria al anciano” establece un grado A de recomendación para su implantación por el beneficio objetivado bien en estudios randomizados o bien en metanaanálisis19 tanto para el paciente (menor deterioro funcional e institucionalización al alta) como para el sistema sanitario (reducción de estancia media y de costes hospitalarios)17.
Perfil del pacienteUn punto importante en la implantación de las UGA es determinar el tipo de paciente que más se beneficia del ingreso en estas unidades. Se han propuesto diversos criterios, como el estado de fragilidad25,26, el riesgo de deterioro funcional, la comorbilidad, la edad avanzada o una combinación de todos ellos27–29.
En España, el estudio Toledo considera que el perfil del paciente susceptible de ingreso en una UGA es el que cumple las siguientes características8:
- •
Paciente de 80 años de edad o superior.
- •
Edad inferior a 80 años con alguna de las siguientes características:
- ○
Deterioro cognitivo.
- ○
Dependencia en dos o más actividades en el índice de Katz.
- ○
Dependencia en una actividad del índice Katz junto con dependencia en el transporte, teléfono o medicación del índice de Lawton.
- ○
Alta comorbilidad o polifarmacia.
- ○
En concordancia con el estudio Toledo, Zelada et al describen un mayor beneficio en la reducción de incidencia de deterioro funcional al alta en los mayores de 80 años frente a los ancianos más jóvenes (el 40 frente al 12%)9. Igualmente, Abizanda et al objetivan que la situación funcional previa y la pérdida funcional al ingreso son las principales variables explicativas de pérdida funcional o de mortalidad al alta, mientras que la edad, la presencia de demencia y la pérdida funcional al ingreso lo son de pérdida funcional y de mortalidad al mes. La posibilidad de recuperación funcional al alta y al mes se reduce de manera lineal a medida que los pacientes tienen mayor deterioro funcional previo, por lo que son los mayores con discapacidad previa nula o leve (índice de Barthel >60) y con enfermedad aguda potencialmente discapacitante los que obtienen mejores resultados tras una hospitalización en una UGA11. Lang et al describen que la edad no es un factor independiente de pérdida de independencia tras una hospitalización y que la pérdida de ésta tras el alta hospitalaria se relaciona con la pérdida de autonomía, la dificultad en la marcha, el balance corporal y con el riesgo de malnutrición10.
Cartera de serviciosLas UGA son unidades de encamación de área médica que ofertan una atención sanitaria completa e integrada dentro de un servicio de geriatría con otros niveles asistenciales a ancianos con patología médica aguda y que no precisan cuidados intensivos ni técnicas diagnósticas o terapéuticas específicas de otras especialidades como única vía para resolver un problema de salud (por ejemplo, cateterismo, marcapasos, diálisis, broncoscopia, endoscopia digestiva, quimioterapia o radioterapia, entre otras). De lo expuesto, se puede inferir que los pacientes que más podrían beneficiarse del ingreso en una UGA serían:
- •
Todos los mayores de 80 años.
- •
Mayores de 75 años con alguna de las siguientes características:
- ○
Demencia.
- ○
Pérdida de función al ingreso mayor de 20 puntos de índice de Barthel, especialmente aquéllos con discapacidad previa nula o leve (índice de Barthel mayor de 60).
- ○
Alta comorbilidad.
- ○
El equipo básico interdisciplinar que es imprescindible para el correcto funcionamiento de una UGA está compuesto por geriatras, enfermeras, trabajadores sociales, fisioterapeutas y terapeutas ocupacionales. Son también componentes importantes las auxiliares de enfermería, los celadores y los administrativos y pueden colaborar puntualmente el nutricionista, el farmacéutico y el logopeda.
Las funciones del geriatra son:
- •
Asistencial
- ○
Valoración geriátrica integral.
- ○
Asistencia clínica directa: incluye la realización de la historia clínica y el plan de cuidados multidimensional, la puesta en marcha del programa de rehabilitación precoz, el análisis de la evolución, la información al paciente o, en su defecto, a los familiares de primer grado o al tutor legal y la realización del informe de alta con datos de seguimiento para facilitar la continuidad de cuidados.
- ○
Instaurar y coordinar los protocolos de prevención de síndromes geriátricos específicos.
- ○
Educación para la salud a cuidadores sobre el manejo de problemas específicos.
- ○
Realización de sesiones interdisciplinarias periódicas sobre pacientes ingresados.
- ○
Coordinación entre los diferentes niveles de asistencia intra y extrahospitalaria.
- ○
- •
Docente
- ○
Pregrado y posgrado para residentes de la especialidad y de otras especialidades, fundamentalmente de Medicina familiar y comunitaria.
- ○
Formación continua.
- ○
- •
Investigadora
- ○
Fomento de las principales líneas de investigación en Geriatría: mecanismos celulares y moleculares del envejecimiento, marcadores y predictores de fragilidad en el envejecimiento, efecto diferencial de situaciones y de enfermedades sobre la fragilidad, la discapacidad y la dependencia, efecto de la intervención sobre dichas situaciones y enfermedades y evaluación de la calidad de los cuidados y de la gestión de los dispositivos asistenciales para los ancianos.
- ○
Las funciones de la enfermera son:
- •
Realizar la valoración integral y del estado de salud.
- •
Emplear los instrumentos diagnósticos y las técnicas habituales de enfermería.
- •
Elaborar y desarrollar un plan de cuidados que garantice la atención individualizada, priorizando problemas e intentando alcanzar metas realistas.
- •
Evaluar las intervenciones y determinar el grado de consecución de los objetivos.
- •
Desarrollar actividades de prevención y participar en la elaboración de protocolos específicos de actuación geriátrica.
- •
Trabajar en equipo interdisciplinar con participación en sesiones programadas.
- •
Investigación en enfermería geriátrica.
- •
Docencia con formación de otros profesionales y educación sanitaria a cuidadores.
Las funciones del fisioterapeuta son:
- •
Realizar una historia clínica propia del paciente, un diagnóstico funcional, un plan de tratamiento y elaborar unos objetivos específicos individualizados, todo ello supervisado por el médico rehabilitador.
- •
Aplicar terapias específicas (kinesiterapia, movilizaciones articulares, reeducación postural, manipulaciones, fisioterapia respiratoria, electroterapia, ultrasonidos, magnetoterapia, crioterapia, hidroterapia o termoterapia, entre otras), cuando convenga.
- •
Participar en las sesiones del equipo interdisciplinar.
- •
Docencia a estudiantes de pregrado y a otros profesionales así como participar en la educación sanitaria de los familiares y del propio paciente.
- •
Investigación en aspectos propios de su disciplina.
Las funciones del terapeuta ocupacional son:
- •
Realizar la valoración ocupacional: recogida, análisis e interpretación de la información, estableciendo la idoneidad de la incorporación del paciente al tratamiento.
- •
Establecer objetivos y prioridades.
- •
Iniciar el tratamiento funcional de forma precoz cuando la condición clínica lo permita.
- •
Recuperar/mantener la mayor independencia funcional posible e intentar asegurar su permanencia en el entorno más adecuado para ella, poniendo en juego sus capacidades sensoperceptivas, motoras, cognitivas y psicoafectivas.
- •
Enseñar a la familia y/o al cuidador el manejo del paciente en domicilio.
- •
Valoración y asesoramiento del uso de ayudas técnicas y enseñanza de su manejo.
- •
Asesoramiento de la adecuación del entorno.
- •
Asistir a reuniones del equipo y participar en la preparación del alta.
- •
Educación a las familias y/o a los cuidadores y a los profesionales en el fomento de la independencia de los pacientes durante la estancia hospitalaria.
- •
Intervenir en los programas de investigación y de docencia.
Las funciones del trabajador social son:
- •
Valoración social de pacientes ingresados, evaluando sus necesidades y su red de apoyo.
- •
Conocimiento de los recursos sociales disponibles, información al paciente y familiares, así como la gestión para el acceso a ellos en algún momento de la evolución.
- •
Planificar el alta y desarrollar un plan de soporte y de ayuda social en caso de necesidad.
Para una UGA de 30 camas, las necesidades de especialistas en Geriatría en base al ratio 1/10 camas de agudos establecido por el antiguo INSALUD para otras especialidades médicas, sería de tres geriatras más un jefe de sección. Son necesarias una enfermera y una auxiliar de enfermería por cada 10 camas (ajustando el número a la turnidad) y un fisioterapeuta, un terapeuta ocupacional y un trabajador social por cada 30 camas. Son también necesarios dos celadores y un administrativo a tiempo completo.
Recursos materialesLos recursos materiales que se precisan son los propios de cualquier sala de hospitalización haciendo énfasis en algunos puntos como:
- •
Ausencia de barreras arquitectónicas.
- •
Puertas que permitan el paso con el bastón, el andador o la silla de ruedas. Puertas de baño sin cerrojo y apertura hacia afuera.
- •
Equipo para la prevención de caídas: pasamanos en los pasillos, suelos antideslizantes e iluminación adecuada.
- •
Camas de altura regulable para facilitar la autoayuda y la labor de los trabajadores.
- •
Sillones geriátricos: apoyabrazos, respaldo anatómico duro y fijo con orejeras y altura que permita el apoyo de pies en el suelo, entre 42 y 50cm.
- •
Adaptaciones en el baño: taza del inodoro al menos a 45cm, duchas o baños geriátricos con grúa para pacientes con grave dificultad para la movilización.
- •
Material para la prevención y tratamiento de las úlceras por presión (colchones).
- •
Sistemas de sujeción.
- •
Andadores, bastones ingleses e instrumental para terapia ocupacional.
- •
Sala de estar, sala de reuniones y sala de terapia ocupacional.
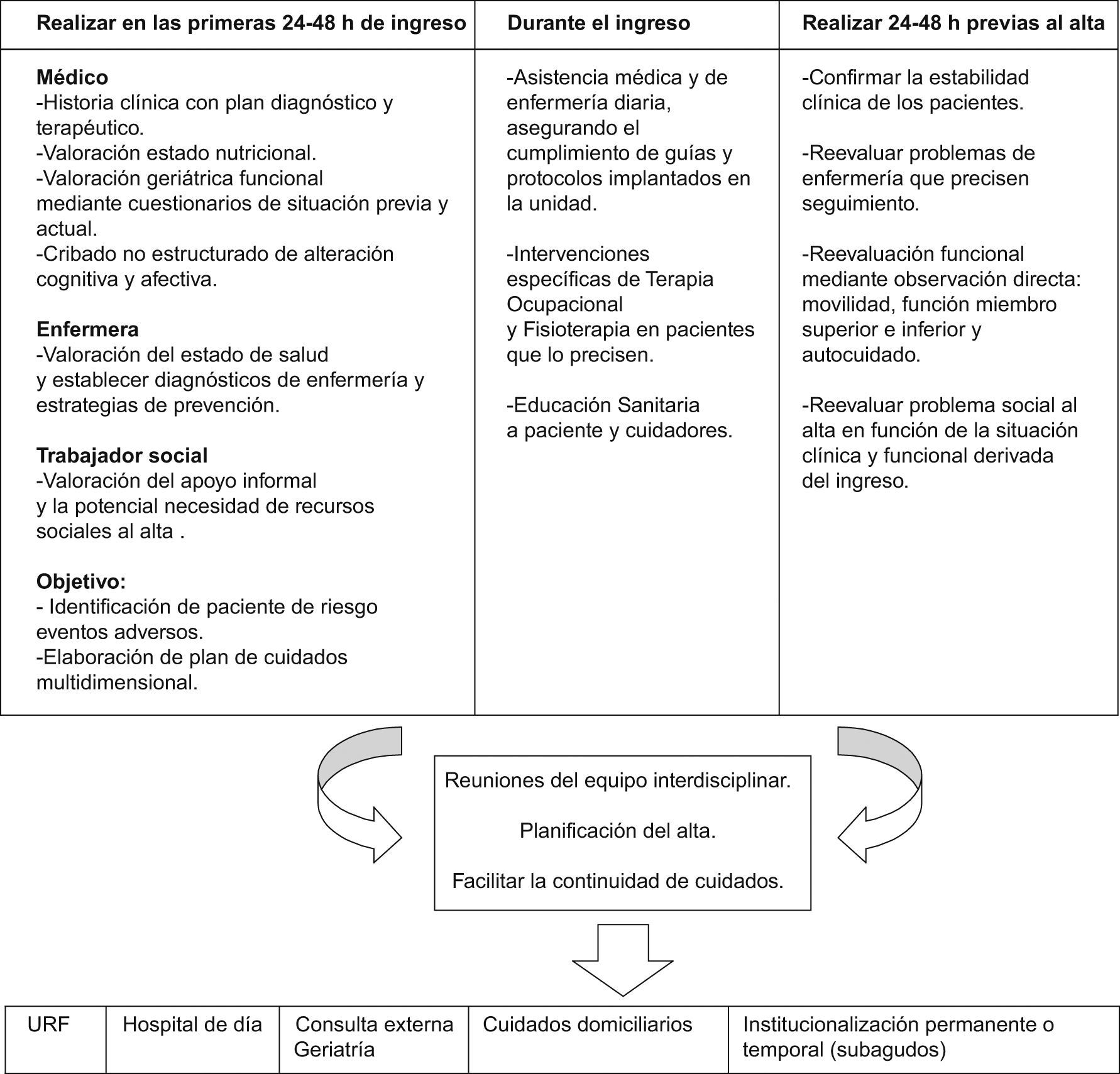
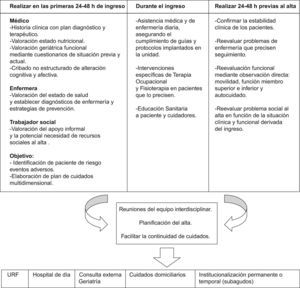
Como en cualquier unidad de encamación médica, es necesario protocolizar las intervenciones para mejorar la calidad asistencial. En Geriatría, debido a la complejidad de manejo de los pacientes y a la participación de varios profesionales en el proceso asistencial, la protocolización se hace si cabe más imprescindible. La figura 1 presenta una propuesta de régimen de funcionamiento de una UGA y las tablas 2–4 presentan un algoritmo de trabajo de la enfermera, del terapeuta ocupacional y del fisioterapeuta, respectivamente, según los días de hospitalización. A continuación se detallan los procedimientos más relevantes.
- 1.
Valoración geriátrica integral
- •
Valoración funcional: se recomienda incluir escalas con buen índice pronóstico y que midan el declinar funcional en relación con el proceso de enfermedad detectando cambios respecto al nivel previo, con el objetivo de determinar qué pacientes se pueden beneficiar de una actuación rehabilitadora interdisciplinar más intensa y planificar los cuidados al alta30. Se aconseja su realización al ingreso, lo antes posible, y nunca más tarde de las primeras 48h, mediante el uso de cuestionarios validados de movilidad (escala FAC [Funcional Ambulation Classification]), ABVD (índice de Katz o índice de Barthel) y actividades instrumentales de la vida diaria (AIVD) (índice de Lawton y Brody). Se ha descrito que el deterioro por observación directa de 4 funciones de miembro superior (coger un vaso lleno, tocarse el omoplato, cortar con un cuchillo y desabrochar un botón) es un predictor independiente de eventos adversos en ancianos hospitalizados y puede ser una medida indirecta de la función global durante la hospitalización, evitando los sesgos de los datos facilitados por cuidadores31. En pacientes que pueden ser candidatos a unidades de recuperación funcional, pueden ser útiles instrumentos más exhaustivos, como el FIM (Functional Independence Measure), entre otros. Estos instrumentos deben ser administrados de nuevo al alta para cuantificar la ganancia o la pérdida funcional acontecida durante el ingreso, siendo ésta la variable principal que determina la elección del nivel asistencial más adecuado para continuar la atención sanitaria a cada paciente.
- •
Valoración mental: se recomienda el cribado del síndrome confusional agudo con el uso de instrumentos específicos, destacando por su simplicidad y difusión el CAM (Confusion Assessment Method). Asimismo, es necesario realizar un cribado de alteración de funciones cognitivas. El empleo de escalas cognitivas no está indicado durante un proceso de hospitalización, por lo que se recomienda una evaluación no estructurada de memoria, de orientación, de lenguaje y de capacidades ejecutivas para identificar a pacientes de riesgo. Aquéllos con quejas subjetivas de memoria u otras funciones cognitivas, depresión de comienzo tardío, deterioro de función no explicable por otras enfermedades y los que presenten un cuadro confusional durante el ingreso serán evaluados en consulta externa de geriatría para establecer la existencia o no de demencia o de deterioro cognitivo leve.
- •
Valoración social: bien de forma no estructurada de la necesidad de apoyo social durante el ingreso y al alta o bien mediante el empleo de escalas validadas, como la OARS o la Gijón.
- •
Otras dimensiones: valoración nutricional mediante parámetros antropométricos, bioquímicos o escalas validadas, como el MNA (Mini-Nutritional Assessment).
- •
- 2.
Cada paciente debe tener claramente elaborada una lista de problemas y un plan de cuidados multidimensional desde el primer día de ingreso, recogiendo las actuaciones y las funciones específicas de cada uno de los miembros del equipo interdisciplinar (tablas 2–4).
- 3.
La práctica clínica diaria debe estar basada en el uso de guías de práctica clínica con evidencia científica en la literatura médica, haciendo especial hincapié en los problemas de alta prevalencia en población anciana (tabla 5) y en protocolos dirigidos a la prevención de síndromes geriátricos específicos.
Tabla 5.Indicadores de calidad para ancianos en hospitalización de agudos. INSALUD, 1996
Indicadores de calidad asistenciales Indicadores de estructura Ratio camas/habitantes Ratio personal/camas Indicadores de proceso Uso de instrumentos objetivos y validados de valoración geriátrica Protocolo para manejo de síndromes geriátricos: Manejo del paciente con delirium Manejo del paciente inmovilizado Protocolo de registro y prevención de caídas Protocolo de úlceras por presión Prevención, diagnóstico y manejo del anciano malnutrido Prevención riesgo iatrogenia farmacológica Prevención del deterioro funcional evitable Protocolo de sondaje vesical Protocolo de manejo de vías periféricas Plan documentado de información a familiares Plan de acogida al paciente y familiares del servicio Plan de acogida del personal de nueva incorporación Pruebas especiales que realiza a pacientes ingresados Reuniones formales del equipo interdisciplinario Programación del alta Cumplimentación de consentimiento informado Indicadores de resultado N.o de ingresos (urgentes, programados y traslados) Porcentaje de GRD inespecíficos Porcentaje de adecuación de ingresos Índice de ocupación (N.o estancias período x 100/N.o camas servicio x N.o días período) Índice de rotación (N.o de ingresos período/N.o de camas) Estancia media Porcentaje de complicaciones intrahospitalarias. Prevalencia de infección nosocomial Tasa de mortalidad Tasa de necropsias (total de necropsias x 100/total muertes período) Adecuación de informes de alta Porcentaje de muertes con informe definitivo a los dos meses Situación funcional previo-ingreso-alta Satisfacción del usuario Porcentaje de institucionalización al alta Porcentaje de reingresos <3 días y 1.er mes Porcentaje de reingresos urgentes en misma CDM (<1 día) N.o de reclamaciones al servicio N.o de reclamaciones contestadas en menos de 30 días Indicadores de calidad docencia/formación N.o de sesiones clínicas del servicio N.o de sesiones con otros servicios N.o de comunicaciones a congresos N.o de artículos para ser publicados Existencia de tutores de formación médico/personal de enfermería N.o de comisiones clínicas en las que participa el servicio N.o de médicos/personal de enfermería que participa en comisiones clínicas N.o de cursos de formación realizados N.o de proyectos de investigación o de ensayos clínicos en que participa el servicio Indicadores de gestión de calidad Existe un agente de calidad del servicio Compromiso de conocimiento y de colaboración con el plan de calidad Elaboración del plan de calidad del servicio Elaboración de la memoria de calidad del servicio CDM:categoría diagnóstica médica; GRD: grupos relacionados con el diagnóstico.
- 4.
Debe plantearse el inicio de la rehabilitación temprana, cuando las circunstancias clínicas lo permitan, quedando reflejado en el plan de cuidados.
- 5.
La información diaria a pacientes, a familiares y a cuidadores debe estar protocolizada, con un lugar y un tiempo prefijados. Es conveniente que el equipo médico esté familiarizado con técnicas de entrevista y de información, especialmente de transmisión de malas noticias.
- 6.
Debe estimularse la educación para la salud dirigida al manejo de problemas específicos, en busca de la promoción del autocuidado así como de la orientación a la familia y a cuidadores con el objetivo de su participación activa.
- 7.
Deben establecerse reuniones del equipo interdisciplinar, al menos una vez a la semana.
- 8.
El alta debe planificarse desde las primeras 48h del ingreso por el equipo interdisciplinar, garantizando la continuidad de cuidados. El objetivo es identificar pacientes que pueden requerir estancia hospitalaria prolongada, pacientes que pueden necesitar ingreso en unidades rehabilitadoras, cuidados de soporte domiciliario o institucionalización como consecuencia de un inadecuado soporte social32.
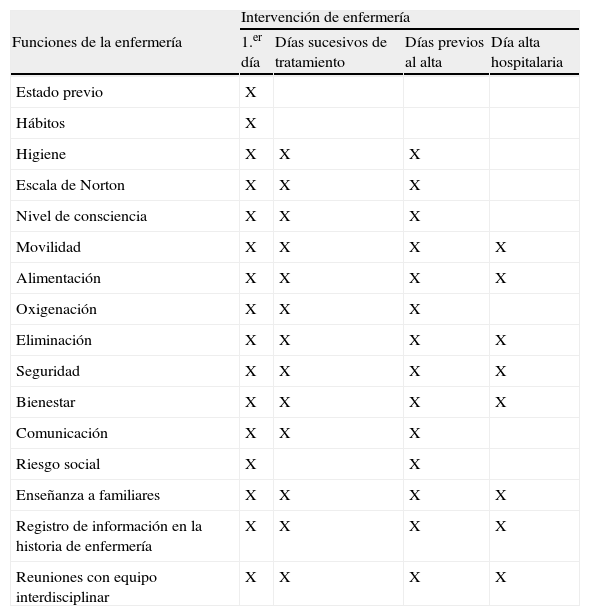
Actividades de enfermería en unidades geriátricas de agudos
| Intervención de enfermería | ||||
| Funciones de la enfermería | 1.er día | Días sucesivos de tratamiento | Días previos al alta | Día alta hospitalaria |
| Estado previo | X | |||
| Hábitos | X | |||
| Higiene | X | X | X | |
| Escala de Norton | X | X | X | |
| Nivel de consciencia | X | X | X | |
| Movilidad | X | X | X | X |
| Alimentación | X | X | X | X |
| Oxigenación | X | X | X | |
| Eliminación | X | X | X | X |
| Seguridad | X | X | X | X |
| Bienestar | X | X | X | X |
| Comunicación | X | X | X | |
| Riesgo social | X | X | ||
| Enseñanza a familiares | X | X | X | X |
| Registro de información en la historia de enfermería | X | X | X | X |
| Reuniones con equipo interdisciplinar | X | X | X | X |
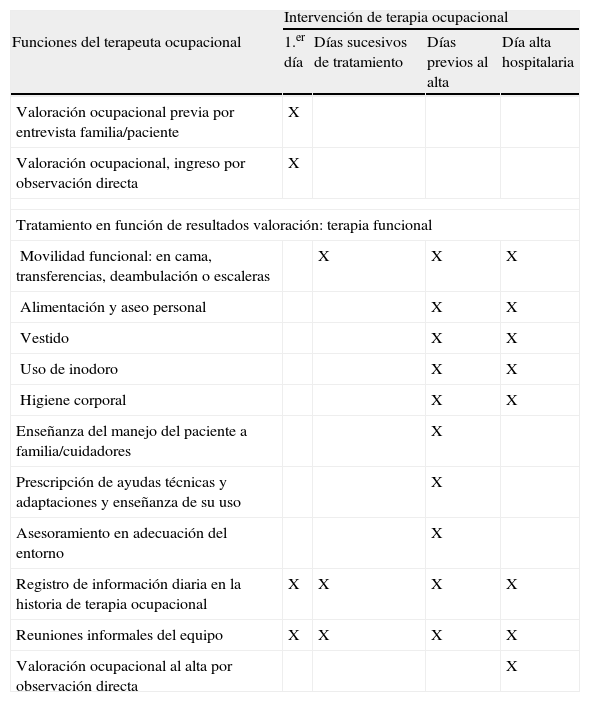
Actividades de terapia ocupacional en una unidad geriátrica de agudos
| Intervención de terapia ocupacional | ||||
| Funciones del terapeuta ocupacional | 1.er día | Días sucesivos de tratamiento | Días previos al alta | Día alta hospitalaria |
| Valoración ocupacional previa por entrevista familia/paciente | X | |||
| Valoración ocupacional, ingreso por observación directa | X | |||
| Tratamiento en función de resultados valoración: terapia funcional | ||||
| Movilidad funcional: en cama, transferencias, deambulación o escaleras | X | X | X | |
| Alimentación y aseo personal | X | X | ||
| Vestido | X | X | ||
| Uso de inodoro | X | X | ||
| Higiene corporal | X | X | ||
| Enseñanza del manejo del paciente a familia/cuidadores | X | |||
| Prescripción de ayudas técnicas y adaptaciones y enseñanza de su uso | X | |||
| Asesoramiento en adecuación del entorno | X | |||
| Registro de información diaria en la historia de terapia ocupacional | X | X | X | X |
| Reuniones informales del equipo | X | X | X | X |
| Valoración ocupacional al alta por observación directa | X | |||
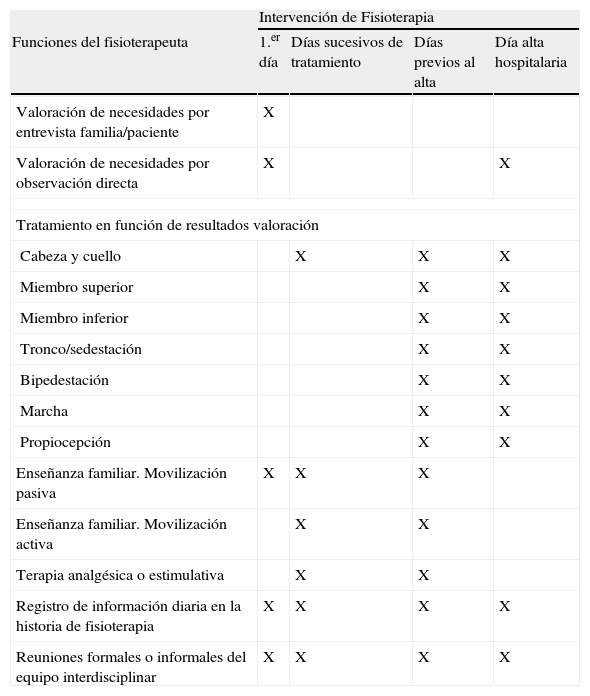
Actividades del fisioterapeuta en una unidad geriátrica de agudos
| Intervención de Fisioterapia | ||||
| Funciones del fisioterapeuta | 1.er día | Días sucesivos de tratamiento | Días previos al alta | Día alta hospitalaria |
| Valoración de necesidades por entrevista familia/paciente | X | |||
| Valoración de necesidades por observación directa | X | X | ||
| Tratamiento en función de resultados valoración | ||||
| Cabeza y cuello | X | X | X | |
| Miembro superior | X | X | ||
| Miembro inferior | X | X | ||
| Tronco/sedestación | X | X | ||
| Bipedestación | X | X | ||
| Marcha | X | X | ||
| Propiocepción | X | X | ||
| Enseñanza familiar. Movilización pasiva | X | X | X | |
| Enseñanza familiar. Movilización activa | X | X | ||
| Terapia analgésica o estimulativa | X | X | ||
| Registro de información diaria en la historia de fisioterapia | X | X | X | X |
| Reuniones formales o informales del equipo interdisciplinar | X | X | X | X |
Una de las principales misiones del equipo interdisciplinar es planificar el alta para garantizar la continuidad de cuidados. La transición entre los diferentes niveles asistenciales es uno de los puntos débiles del sistema sanitario, puesto que la información en numerosas ocasiones se pierde o se malinterpreta. El 20% de los ancianos dados de alta de un hospital reingresa antes de 6 semanas o presenta problemas relacionados con los tratamientos prescritos33 y hasta en el 25% de las altas, los cuidados son complicados34. Más aún, los ancianos dados de alta reciben entre 1,5 y 4,1 fármacos que no consumían previamente al ingreso como media35,36, con errores de continuidad hasta en el 42% de los casos37. Es por ello aconsejable realizar una visita médica o una llamada telefónica en las primeras 6 semanas tras el alta para evaluar el estado del paciente y revisar el cumplimiento de los cuidados y de los tratamientos prescritos33.
Se han descrito numerosas intervenciones para mejorar los resultados de salud posthospitalización. Algunos estudios con visitas de seguimiento o “alta asistida” han demostrado reducción de la institucionalización, mejoras en la función, menor número de reingresos y menores costes34,38–41. Sin embargo, las intervenciones basadas sólo en la planificación del alta sin realizar visitas domiciliarias no obtuvieron evidencia de mejoría en los resultados de salud en 11 ensayos clínicos42.
De manera individualizada, se establecerán las opciones de cuidados tras el alta hospitalaria, que pueden ser:
- 1)
Seguimiento por su facultativo de medicina familiar y comunitaria, estableciendo revisiones programadas en consulta externa de geriatría. Se incluirían en este apartado pacientes con independencia en AVD, con proceso de enfermedad autolimitado, con enfermedad crónica estable y con adecuado soporte social informal.
- 2)
Traslado a unidad de rehabilitación funcional en pacientes con deterioro funcional potencialmente reversible (sobre todo enfermedad cerebrovascular y fractura de cadera), que precisen rehabilitación intensiva en régimen de ingreso hospitalario y que dispongan de un buen soporte informal domiciliario.
- 3)
Hospital de día geriátrico en los pacientes anteriores, en caso de deterioro funcional leve a moderado tras el proceso de enfermedad.
- 4)
Cuidados formales domiciliarios, con seguimiento inicial por parte del equipo de atención domiciliaria dependiente del servicio de geriatría y posteriormente por parte de los servicios médicos comunitarios. Se incluirían pacientes con enfermedad médica crónica terminal, necesidad de nuevas medicaciones (insulina y antibióticos por vía parenteral), implantación de sondas de gastrostomía, presencia de úlceras por presión con curas complejas u otros cuidados de enfermería, siempre que disponga de adecuado soporte social informal y haya retornado a su situación basal previa.
- 5)
Institucionalización: se procederá a ella en el caso de pacientes con síndrome de inmovilidad y de dependencia en AVD no reversibles, demencia severa y con escaso soporte por parte de la red de apoyo informal.
- 6)
Se valorará la posibilidad de institucionalización temporal para aquellos pacientes con buen soporte social pero que precisen cuidados subagudos, por un tiempo que teóricamente no vaya a exceder los 2–3 meses (postoperados y procesos médicos de difícil manejo médico domiciliario).
Ofertar una atención sanitaria de calidad supone identificar las necesidades de salud de los individuos o de un grupo poblacional y destinar los recursos necesarios para satisfacer estas necesidades de forma tan efectiva como el resultado actual del conocimiento permita. El motivo por el que en muchos países se han desarrollado iniciativas para la creación de estándares de calidad es intentar reducir la variabilidad y mejorar la calidad asistencial al paciente anciano, reduciendo la discriminación en el acceso y la calidad de los procedimientos clínicos que precisan estos pacientes.
El proyecto ACOVE fue diseñado para detectar grupos de ancianos comunitarios con alto riesgo de muerte o declinar funcional, para detectar procesos médicos sobre los que se pueda ofertar un adecuado manejo y prevención y para desarrollar en base a la evidencia científica y a la opinión de expertos indicadores de calidad de los cuidados proporcionados (IQs ACOVE [Assessing Care of Vulnerable Elders])43.
Estos indicadores de calidad han sido revisados y aumentados en posteriores versiones. Así, los IQ ACOVE-3 fueron completados en el año 2006 y revisados por un comité clínico para la aplicación y la evaluación del proceso de cuidados en población comunitaria mayor de 75 años. Se incluyeron 392 indicadores de calidad distribuidos a lo largo de un total de 26 condiciones específicas, describiendo en cada uno de los dominios, indicadores de cribado y de prevención, diagnóstico, tratamiento y seguimiento44:
- •
Condiciones médicas generales: hipertrofia benigna de próstata, cáncer de mama, enfermedad pulmonar obstructiva crónica (EPOC), cáncer colorrectal, depresión, diabetes, deterioro auditivo, fallo cardíaco, hipertensión, isquemia cardíaca, malnutrición, uso de medicación, osteoartrosis, osteoporosis, manejo del dolor, accidente cerebrovascular, fibrilación auricular, trastornos del sueño y alteraciones visuales.
- •
Procesos geriátricos específicos: demencia, caídas y trastornos de la movilidad, úlceras por presión, cuidados preventivos e incontinencia urinaria.
- •
Procesos de atención: continuidad y coordinación de cuidados, cuidados al final de la vida, cuidados hospitalarios y cirugía.
Existen referencias del uso de estos indicadores de calidad en los cuidados hospitalarios. Arora et al adaptan este proceso de medición a pacientes ingresados en servicios clínicos hospitalarios en la Universidad de Chicago que cumplen criterios de “anciano vulnerable”, seleccionando 16 indicadores divididos en cuidados médicos generales y condiciones geriátricas prevalentes45.
En España se han publicado indicadores de calidad específicos para ancianos en unidades de hospitalización de agudos. Entre ellos cabe destacar en primer lugar los publicados en el texto del antiguo INSALUD en el año 19966, en el que se incluyen indicadores de calidad asistenciales (indicadores de estructura, de proceso y de resultado), de calidad de docencia y de formación e indicadores de gestión de la calidad (tabla 5).
La SEGG elaboró en 2007 un método Delphi para desarrollar estándares con el objetivo de mejorar la calidad asistencial de la Geriatría en España46. Los estándares de calidad se presentan en tablas estructuradas en 7 grandes epígrafes: aspectos generales, prevención y exámenes de salud, unidades de agudos, unidades de media estancia, consultas, caídas y demencia. A diferencia de los indicadores establecidos en estudios como el ACOVE y aunque se incluyen indicadores referentes a caídas y a demencia, se eliminaron indicadores que hacían referencia a patologías médicas prevalentes en anciano, para las que aconsejan la utilización de las ya existentes guías de práctica clínica. Con respecto a las UGA, se incluyen estándares de estructura, de proceso (estándares de organización, de calidad y de tiempo) y de resultado (tabla 6).
Estándares de calidad en Geriatría. Unidades geriátricas de agudos, Sociedad Española de Geriatría y Gerontología 2007
| I. Estándares de estructura |
| N.o de camas que tiene que tener asignadas un geriatra: 10 |
| N.o de camas/1.000 habitantes ⩾ 65 años: 5,2 |
| N.o máximo de camas que debe atender una enfermera: 9 |
| II. Estándares de proceso |
| Proceso: estándares de organización |
| Coordinación con atención primaria y unidades de media estancia |
| Coordinación con el servicio de urgencias |
| Proceso: estándares de calidad |
| Los ancianos con patología médica aguda deben ingresar inmediatamente, independientemente de la edad |
| Desde urgencias ingresarán en UGA ⩾ 75 años si además cumple: |
| Deterioro funcional o riesgo de éste |
| Pluripatología |
| Polifarmacia |
| Problemas mentales |
| Problema social en relación con la salud |
| Los ancianos deben recibir recuperación funcional si lo precisan |
| Deben ser valorados en sus áreas funcional, mental, social y sensorial |
| Deben ser informados por escrito de actividades dentro del hospital |
| La información que deben recibir, comprende: |
| Nombre del médico |
| Diagnóstico y plan terapéutico |
| Objetivos del ingreso |
| Nombre de la planta |
| Nombre de las enfermeras que lo atienden |
| Funcionamiento del servicio, de la estructura y de las visitas |
| Derechos y obligaciones |
| Nombre del responsable del servicio y de la supervisora |
| Tiempo previsible de estancia |
| Información sobre los menús |
| Forma de reclamar |
| Nombre del resto del personal de la planta |
| Deben disponer de protocolos dirigidos a ancianos: |
| Delirium |
| Demencia |
| Cuidados de la piel (úlceras por presión) |
| Prevención de caídas |
| Deterioro funcional |
| Incontinencia |
| Fractura de cadera |
| Manejo del dolor |
| Accidente cerebrovascular |
| Cuidados paliativos |
| Restricciones físicas |
| Nutrición |
| Directrices avanzadas |
| Neumonía |
| Insuficiencia cardíaca |
| Reacciones adversas a medicamentos |
| Control de infecciones |
| EPOC reagudizado |
| Depresión |
| Acogida y valoración social |
| Control de constantes |
| Cardiopatía isquémica |
| Malos tratos |
| Hemorragia digestiva |
| Presión arterial |
| Trastorno del equilibrio hidroelectrolítico |
| Cáncer |
| Proceso: estándares de tiempo |
| Estancia media en UGA debe oscilar entre 7,9 y 12,9 |
| Establecer reuniones formales del equipo interdisciplinar |
| III. Estándares de resultado |
| Se deberá medir la incidencia y hacer reevaluación periódica de: |
| Úlceras por presión |
| Caídas |
| Infecciones hospitalarias |
| Delirium |
| Incontinencia urinaria y fecal |
| Reacciones adversas a medicamentos |
| Porcentaje de nueva institucionalización tras ingreso (<12% de media) |
| Porcentaje de mortalidad <13,5% |
EPOC: enfermedad pulmonar obstructiva crónica; UGA: unidad geriátrica de agudos.
Los sistemas de clasificación de pacientes (SCP) son herramientas diseñadas para medir el producto sanitario y asignar recursos económicos, permitiendo la comparación de la calidad que prestan los diferentes servicios y la identificación de pacientes con riesgo de complicaciones o de uso de los servicios sanitarios.
En España se utilizan en la hospitalización de agudos los GRD, que toman en consideración para la clasificación la edad, el diagnóstico principal y secundario, los procedimientos usados y sus complicaciones. Sin embargo, los GRD no son el mejor sistema de clasificación para la práctica geriátrica porque sólo evalúan el episodio aislado de hospitalización sin tener en cuenta la carga asistencial que supone la necesaria continuidad de cuidados y porque no tienen en cuenta la presencia de síndromes geriátricos y la existencia de deterioro cognitivo o funcional, que incrementan los costes de atención.
Otros SCP para pacientes hospitalizados, como el APACHE II (Acute Physiology And Chronic Health Evaluation) o el PMC (Patient Management Categories), están en desuso o nunca se han aplicado en nuestro país, como el DS (Disease Staging).
Los sistemas RUG (Resource Utilization Groups), ACME (Admission Case-Mix System) o PLAISIR (Planification Informatisée des Soins Infirmiers Requis) están más acorde a las características de la población anciana, pero su uso en España no está implantado. El sistema RUG se usa en centros de media y larga estancia en EE. UU., mientras que en nuestro país sólo se utiliza de forma obligatoria en Cataluña para financiación y comparación de unidades de media y de larga estancia y en algunas residencias públicas de otras comunidades autónomas. Se han utilizado también en algunas UGA, pero su uso no se ha generalizado en este nivel de asistencia.
Por tanto, mientras se generalizan otros sistemas más válidos para medir y comparar el resultado de la atención geriátrica en la hospitalización de agudos, deberemos seguir usando los GRD en nuestra práctica clínica, aunque se recomienda introducir variables de funcionalidad, como el índice de Barthel para completar la correcta clasificación47. Los GRD deben pasar a formar parte de nuestra práctica clínica habitual y aunque defendamos la función como covariable imprescindible, debemos luchar por conseguir parámetros cada vez más efectivos y eficientes48. Los indicadores funcionales son predictores igualmente robustos de resultados de salud que los índices de comorbilidad complejos y pueden ser incorporados a la Clasificación Internacional de Funcionamiento de la OMS49.
Controversias. Perspectivas de futuroEs misión de los geriatras españoles, ante la evidencia disponible, seguir luchando por convencer a los planificadores sanitarios de que las UGA deben ser consideradas como un recurso asistencial imprescindible en todas las áreas sanitarias y la base para la creación de servicios sanitarios hospitalarios completos que presten atención sanitaria a los ancianos. Es cierto, como menciona García Navarro50, que los ancianos de áreas sanitarias en las que no existen estas unidades también son atendidos cuando padecen una enfermedad aguda, pero peor. Los autores estamos convencidos de que este objetivo se conseguirá a medio plazo, conforme siga aumentando el nivel cultural de una sociedad cada vez más reivindicativa en la consecución de mejoras sociales y sanitarias.
Mientras tanto, los geriatras españoles debemos dar una respuesta unificada y consensuada que contemple las siguientes actuaciones:
- 1)
Creación de UGA coordinadas de forma eficaz con otros recursos de atención geriátrica, aportando una atención integral al anciano.
- 2)
Selección adecuada de candidatos a una UGA.
- 3)
Especialización de los profesionales para atender a los ancianos con importante comorbilidad y deterioro funcional.
- 4)
Intervención especializada que incluya la valoración geriátrica integral, el trabajo en equipo interdisciplinar, la planificación del alta y las revisiones periódicas.
- 5)
Adecuación de nuestra manera de trabajar a los estándares de calidad aceptados en la literatura médica, presentando buenos resultados en los indicadores de actividad asistencial, por los que somos regularmente evaluados.
- 6)
Investigación de calidad sobre los beneficios en nuestro medio de la intervención geriátrica, así como sobre envejecimiento y fragilidad.
- 7)
Docencia pregrado y posgrado para difundir los contenidos y las habilidades de la especialidad.
Los autores declaran no tener ningún conflicto de intereses.
A la Dra. Carmen Luengo Márquez por la revisión crítica del manuscrito y a Encarnación Monteagudo Pérez (supervisora de enfermería de la UGA del Hospital Perpetuo Socorro de Albacete), a Laura Domínguez Martín (terapeuta ocupacional de la UGA del Hospital Perpetuo Socorro de Albacete) y a José Gómez López (fisioterapeuta de la UGA del Hospital Perpetuo Socorro de Albacete) por sus contribuciones.