El sistema actual de salud debe transformarse para responder a las necesidades reales de la población mayoritaria que atiende, la población mayor: adaptar el hospital a sus necesidades y no al revés. Ese es el objetivo del Hospital Universitario Infanta Leonor: «Hospital amable para la persona mayor». El proyecto se constituyó como un proceso dentro del mapa de gestión por procesos del hospital. Se definieron 4 subprocesos sobre los que se sustentan todas las actividades y tareas: la asistencia sanitaria (prevención del deterioro funcional, prevención del delirium y detección del anciano frágil), la formación, el entorno y sus estructuras y la implicación del paciente y sus familiares. El liderazgo corresponde al servicio de geriatría que coordina un equipo transversal de referentes del proyecto. Las acciones se sustentan en la evidencia científica, son rigurosas, evaluables y deben auditarse. El objetivo final es cambiar mentalidades, rutinas y hábitos establecidos para hacer del hospital un lugar más amable para la persona mayor.
The current health system must be revolutionized to meet the specific and real requirements of the largest population attended, older adults, and tailor the hospital to their needs, not the other way round. This is the goal of Hospital Universitario Infanta Leonor: senior-friendly hospital. The project was established as a business process management system integrated into the management's hospital map. Four subprocesses were defined, as were all activities and tasks to be performed. The subprocesses are health care (delirium and functional decline prevention and the identification of frail older patients), training, the environment and its structures, and patient and family involvement. The leadership corresponds to the geriatricians who coordinate a multidisciplinary team of the project's referents. Actions must be scientific, evidence-based, rigorous, and evaluable, and they should be audited. The final aim is to change established mentalities, routines, and habits to convert the hospital to a friendlier place for older adults.
La Organización Mundial de la Salud (OMS) viene llamando la atención desde hace años sobre la importancia de desarrollar entornos amigables para las personas mayores1. En particular el informe de la OMS sobre el envejecimiento y la salud del 20152 ofrece un marco adecuado para guiar a los países en la definición de acciones concretas para mejorar las vidas de las personas mayores y de forma específica en el entorno sanitario, la OMS anima a desarrollar lo que denomina «Age-Friendly Hospital (AFH) Care Network»3,4, y que define como un sistema que se acomode a las necesidades de las personas mayores en el hospital facilitando el envejecimiento activo y la movilidad sin barreras. Sin embargo, no establece políticas específicas a implementar ni estándares de calidad que definan la buena práctica de la AFH y que permitan su evaluación. Son pocos los países que han puesto en marcha iniciativas en este sentido. Algunos como Taiwán con iniciativas promovidas desde el ministerio de sanidad del gobierno de la nación y con unos estándares de certificación5,6, y otros como Chile7, Canadá8, Australia9 y Gran Bretaña10 con proyectos locales de instituciones sanitarias particulares y/o sociedades científicas.
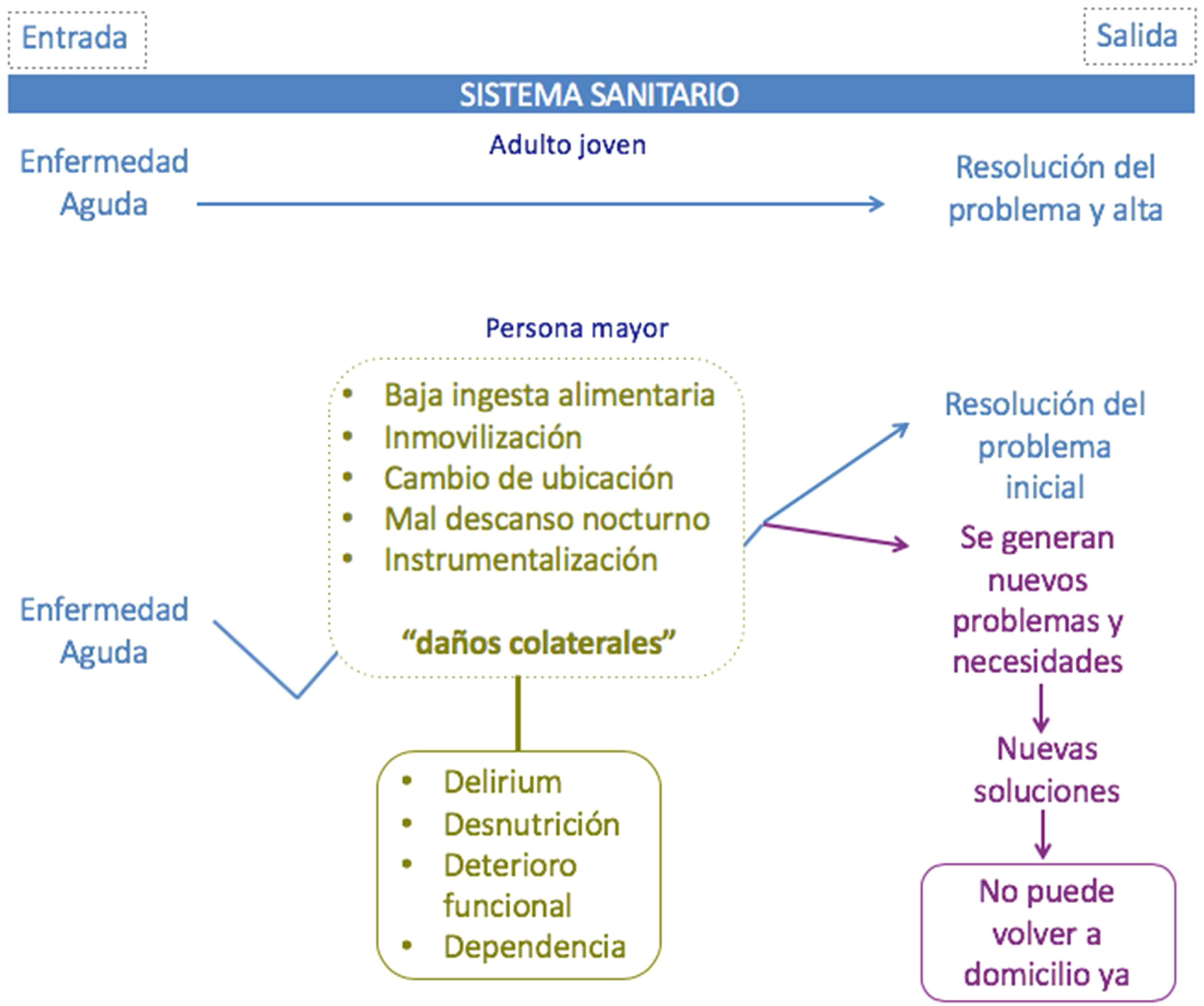
España es el segundo país del mundo con la esperanza de vida más alta por detrás de Japón, y la esperanza de vida de la población de la Comunidad de Madrid es la más alta de la Unión Europea, con una esperanza de vida global de 83,6 años11. La pirámide poblacional española presenta la forma característica de las poblaciones envejecidas, estrechamiento de la base y ensanchamiento de la cúpula. El 19% de la población española actual es mayor de 65 años y se consolida el fenómeno de la cuarta edad o sobre-envejecimiento, el grupo de personas con 80 años o más, y que alcanza ya un 6,02% del total de la población12. El principal usuario del sistema sanitario es la persona mayor. El porcentaje de personas mayores que necesitan atención en las urgencias hospitalarias va en aumento, representando un 20% del total de los pacientes atendidos13. Siendo los mayores de 65 años uno de cada 5 del total de los pacientes que acuden a urgencias, los ingresos en este grupo suponen cerca de la mitad del total de ingresos14. Además de su protagonismo cuantitativo, el paciente mayor tiene unas características cualitativas —enfermedades crónicas que se superponen con procesos agudos y con el propio proceso de envejecimiento subyacente que inciden en su capacidad funcional— que reclaman estrategias distintas de las que se adoptan para tratar los problemas agudos en los adultos jóvenes. Nuestro sistema sanitario está diseñado de forma lineal con una entrada «la enfermedad aguda» que se diagnostica, trata y genera una salida «resolución del problema agudo y alta». La persona mayor además de la enfermedad aguda puede presentar otros problemas que condicionan su recuperación incluso cuando la enfermedad aguda está resuelta. De hecho, la propia hospitalización genera una serie de «daños colaterales» que pueden llegar a tener mayor impacto y peores consecuencias que la enfermedad en sí misma (fig. 1). El sistema actual de salud debe transformarse para poder responder a las características reales de la población mayoritaria que atiende, la población mayor2.
Por todo ello, es preciso un cambio de enfoque que permita adaptar el hospital a las necesidades de las personas mayores en lugar de intentar forzar la adaptación de la persona mayor a una estructura y a una dinámica hospitalaria que le es hostil y en ocasiones perjudicial. Este es el objetivo del proyecto «Hospital amable para la persona mayor» del Hospital Universitario Infanta Leonor de Madrid. Hasta donde nosotros conocemos, es el primer proyecto de la Comunidad de Madrid y de España de estas características que se integraría perfectamente en los principios que rigen el Plan de Humanización de la Asistencia Sanitaria 2016-2019 de la Comunidad de Madrid15, al que le falta una línea estratégica específica para la atención a la persona mayor.
Hospital Universitario Infanta Leonor: Hospital amable para la persona mayorEl objetivo del proyecto es hacer del Hospital Universitario Infanta Leonor un «Hospital amable para la persona mayor». Por eso, trasciende el ámbito de un servicio concreto, no se circunscribe únicamente al paciente en planta de hospitalización, y va más allá de la mera mejora estructural o de la intervención exclusivamente desde el punto de vista asistencial.
Constitución del proyecto como proceso de gestiónPara dotar al proyecto de la entidad institucional necesaria se constituyó como un proceso dentro del mapa de gestión por procesos del Hospital Universitario Infanta Leonor en marzo de 201816. Esto supone que el proceso tiene: un líder o propietario; un equipo de trabajo con asignación nominal de sus miembros del que forman parte: médicos, enfermeras, auxiliares de enfermería, farmacéuticos, fisioterapeutas y terapeutas ocupacionales; una dinámica de trabajo definida con reuniones periódicas, objetivos comunes compartidos y actividades y tareas concretas a realizar para alcanzar dichos objetivos y comunicación directa y fluida con la dirección gerencia del centro por parte de la propietaria del proceso para rendir cuenta de resultados y para plantear nuevas áreas de mejora lo que asegura que el proyecto es dinámico, se reevalúa periódicamente y se afianza el respaldo de la dirección.
LiderazgoEl liderazgo corresponde a la jefa del servicio de geriatría que es la persona de quien surgió la iniciativa. Lo que el proyecto pretende es que los principios de la medicina geriátrica impregnen el modo de actuar de todos los profesionales sanitarios en el abordaje de los pacientes mayores. Para alcanzar el objetivo hay 2 premisas básicas: la formación, que es uno de los pilares del proyecto y se detalla a continuación y que el servicio de geriatría tenga una posición sólida dentro del hospital con unidad de agudos (UGA) para el ingreso de pacientes frágiles porque las UGA han demostrado en ensayos clínicos17, metaanálisis9 y numerosos estudios18,19 beneficios en la línea de los objetivos del proceso: reducir significativamente la incidencia de deterioro funcional al alta en un 13%, aumentar la proporción de pacientes que regresan a sus domicilios en un 25% y reducir la estancia media y los costes directos de la hospitalización un 10%.
AlcanceTodas las actividades comprendidas desde que un paciente mayor entra en contacto con el hospital a través de cualquiera de sus áreas hasta que se termina la relación paciente-hospital por alta, fallecimiento o fin de la atención.
Es un proceso transversal en el que están implicadas todas las áreas del hospital: hospitalización, urgencias, unidades especiales (UCI y reanimación), área quirúrgica, hospital de día, rehabilitación y consultas externas); los servicios asistenciales (médicos y quirúrgicos, todas las categorías profesionales) y no asistenciales (concesionaria: limpieza, mantenimiento, restauración) y la dirección del centro.
SubprocesosSe definen 4 áreas de acción o subprocesos sobre los que se sustentan todas las acciones (actividades y tareas) a llevar a cabo: la asistencia sanitaria, la formación, el entorno y sus estructuras y la implicación del paciente y sus familiares.
Subproceso 1: la asistencia sanitariaDesde el punto de vista asistencial se establecen 3 líneas estratégicas de acción por su prevalencia e impacto en términos de salud para el paciente y en términos de gestión para la institución. Los principios que rigen las actuaciones son los principios de la medicina geriátrica, están centrados en el paciente y son: intervenciones precoces centradas en la prevención, intensidad de la intervención adecuada para que sea eficaz, protocolización de las actuaciones para que sea el «modus operandi» de la institución asumible por cualquier persona que se incorpore al hospital, trabajo en equipo multidisciplinar e implicación del paciente y sus familiares en el autocuidado y la toma de decisiones.
Líneas estratégicasDetección y prevención del deliriumEl riesgo de presentar delirium o cuadro confusional agudo aumenta con la edad, por una menor reserva fisiológica para combatir un estrés cerebral adicional. Es la complicación más frecuente en los pacientes ancianos hospitalizados. Un 10-15% de los pacientes presentan delirium a su llegada al hospital, el 30-40% lo presentan en algún momento del ingreso y más del 50% de los pacientes quirúrgicos lo presentan en algún momento. Es factor predictor de mortalidad duplicando la mortalidad intrahospitalaria, aumenta el número de complicaciones médicas, aumenta la estancia media, es factor de riesgo para no poder volver al domicilio tras el alta y genera deterioro funcional20,21. Además del impacto que tiene en la salud del paciente y en los indicadores de resolutividad y efectividad clínica, el impacto económico del delirium es alto, rivalizando con los costes debidos a la diabetes y a las caídas (152 billones de dólares/año en EE. UU.)22. El delirium es altamente prevalente, potencialmente grave, reversible y en un 30-40% de los casos se puede prevenir.
Detección y prevención del deterioro funcionalLa incidencia de deterioro funcional al alta hospitalaria es exponencialmente creciente con la edad al ingreso y sus consecuencias son devastadoras para el paciente, para su entorno y para las instituciones ya que genera dependencia e institucionalización, es factor pronóstico independiente de mortalidad y es el principal factor pronóstico independiente de consumo de recursos sanitarios y sociales23–25.
La OMS al definir salud en la persona mayor pone el acento en preservar y mantener la capacidad funcional que permita el bienestar en la vejez y no en la enfermedad en sí misma5. Si abordamos con éxito la enfermedad aguda pero no el deterioro funcional del paciente mayor durante el ingreso hospitalario, que le impide regresar a su entorno habitual o ser independiente para las actividades de la vida diaria, impactaremos negativamente en su calidad de vida generando discapacidad.
Detección y abordaje del paciente mayor frágilEn todas las especialidades médicas y quirúrgicas la edad media de los pacientes está aumentando y se plantean pruebas diagnósticas y tratamientos agresivos tanto médicos como quirúrgicos que hace años era impensable plantearse a partir de cierta edad, lo que supone un gran avance en la atención sanitaria de las personas mayores pues la edad cronológica no es un índice fiable para uniformar a un grupo poblacional con distintas capacidades funcionales, expectativas en salud y calidad de vida26–28. Por otra parte, es importante detectar a aquellos pacientes en los que estas intervenciones van a generar un claro beneficio en salud y a aquellos en los que la intervención aumentará su supervivencia, pero con discapacidad por múltiples complicaciones. La fragilidad es el síndrome clínico que nos permite detectar a aquellos en riesgo de presentar eventos adversos en salud29–31. Existe evidencia científica abundante que demuestran la necesidad de que determinados pacientes mayores de riesgo reciban una valoración geriátrica integral previa a la cirugía o al tratamiento médico agresivo que ayude en la toma de decisiones32–39.
Subproceso 2: la formaciónLa formación del personal es la estrategia crucial para que el proyecto pueda desarrollarse con éxito. La afirmación «aquí siempre se ha hecho así» tan frecuente en nuestro medio, pone de manifiesto la falta de actualización, formación y criterios científicos que sustentan en ocasiones las actuaciones. Cambiar estructuras y obtener más recursos no siempre es posible. Sin embargo, cambiar el enfoque, la visión de los profesionales siempre es posible a través del conocimiento, de la formación. La formación en este proceso tiene 2 vertientes: formación general a todo el personal y formación específica para crear una escuela de formadores y que la formación sea en cascada. A través de la formación detectamos a las personas que pueden estar más implicadas con el proyecto en cada unidad para que sean ellas las que formen a sus propios compañeros, mantengan la adherencia al proyecto en el día a día y propongan objetivos de mejora.
Subproceso 3: el entorno y sus estructurasExiste evidencia científica que demuestra cómo el entorno, las diferentes estructuras, el diseño de los elementos arquitectónicos pueden afectar a la independencia funcional y a la seguridad de las personas mayores hospitalizadas40. El Hospital Universitario Infanta Leonor es un hospital joven, han pasado 12 años desde su apertura. Esto es positivo desde el punto de vista estructural: las habitaciones son espaciosas y luminosas, con baños adaptados, camas articuladas de fácil manejo, los pasillos son amplios. La distribución del hospital se hace por colores y hay líneas en el suelo que conducen a las distintas áreas del centro según los colores que resultan muy facilitadoras. Sin embargo, hay adaptaciones estructurales menores que los profesionales detectan en el trabajo del día a día, que no suponen un gran gasto añadido, se pueden implementar con facilidad y que hacen el hospital más amable para la persona mayor y generan una mejora importante en la calidad percibida.
Subproceso 4: la implicación del paciente y sus familiaresEl paciente mayor es el centro del proyecto. Si queremos hacer el hospital más amable para la persona mayor es imprescindible conocer su visión, sus necesidades y sus sugerencias, y al mismo tiempo hacerle partícipe de su proceso de abordaje de la enfermedad y de su recuperación. En el proyecto es prioritario recuperar los valores del respeto a la persona mayor, a su intimidad, su autonomía, sus valores y creencias. Implicar al paciente en su autocuidado y a sus familiares.
Acciones: actividades y tareas
Se enuncian de forma escueta las acciones llevadas a cabo hasta el momento en cada subproceso.
Acciones de puesta en marcha
- –
Constitución del proyecto como un proceso dentro del mapa de gestión por procesos del hospital. Confirmación del líder del proceso por parte de la dirección gerencia.
- –
Configuración del equipo de trabajo inicial por parte del líder (13 personas de distintas categorías profesionales).
- –
Análisis situacional, detección de áreas de mejora y definición de tareas concretas para llevar a cabo por parte del equipo de trabajo.
- –
Presentación del proceso por parte del líder en cada una de las unidades de enfermería y servicios médicos para favorecer la interacción, la implicación y el feedback.de 29 sesiones a un total de 286 profesionales en 2 meses.
- –
Concurso para la elección del logotipo del proceso entre los profesionales. El proyecto debía tener su propio logotipo que es la imagen que define lo que somos y lo que queremos ser como hospital. Se presentaron 12 logos. El ganador se presenta en la figura 2.
- –
Inclusión del logotipo en toda la papelería que se utiliza en los documentos oficiales del centro. Vinilos con el logotipo en las 2 entradas principales del hospital para visibilizar el proyecto.
- –
Vídeo promocional del proyecto para que lo conocieran todos los profesionales del centro, los pacientes y para llegar a toda la sociedad. Está disponible en la intranet del hospital y en: https://www.youtube.com/watch?v=xVtVEY1qQN4
- –
Apertura de un canal de comunicación para sugerencias y aportaciones al proyecto para todos los profesionales: Hospitalamable.hvll@salud.madrid.org
- –
Acto de presentación oficial del proyecto el 1 de octubre de 2018, Día Internacional de las Personas mayores en un acto institucional.
- –
Constitución del equipo de referentes del proyecto. Tras la puesta en marcha del proyecto con el equipo inicial y con el objetivo de que el proyecto fuera transversal e implicar al mayor número de profesionales del centro se solicitó a cada unidad y servicio un referente voluntario para el proyecto constituyéndose así el equipo de referentes: un total de 72 referentes médicos, enfermeras, farmacéuticos, auxiliares de enfermería, fisioterapeutas y terapeutas ocupacionales.
- –
Reuniones periódicas con todos los referentes para detección de áreas de mejora, definición de objetivos a corto, medio y largo plazo y concretar de tareas a realizar.
- –
Reunión de la líder del proceso con la directora gerente cuatrimestral para priorización de tareas a realizar y evaluación de las ya realizadas.
Acciones subproceso 1: la asistencia sanitaria
El modelo de prevención del delirium que implantamos está basado en la estrategia multicomponente: muchas intervenciones no farmacológicas específicas (orientación, nutrición e hidratación apropiadas, ritmo sueño-vigilia, alteraciones sensoriales y movilidad) que han demostrado beneficio en la prevención23,41,42,43. Hemos utilizado la misma estrategia con la prevención del deterioro funcional asociado a la hospitalización. Las acciones concretas han sido:
- –
Relojes y calendarios en todas las habitaciones de hospitalización convencional, unidades especiales y urgencias para mejorar la orientación.
- –
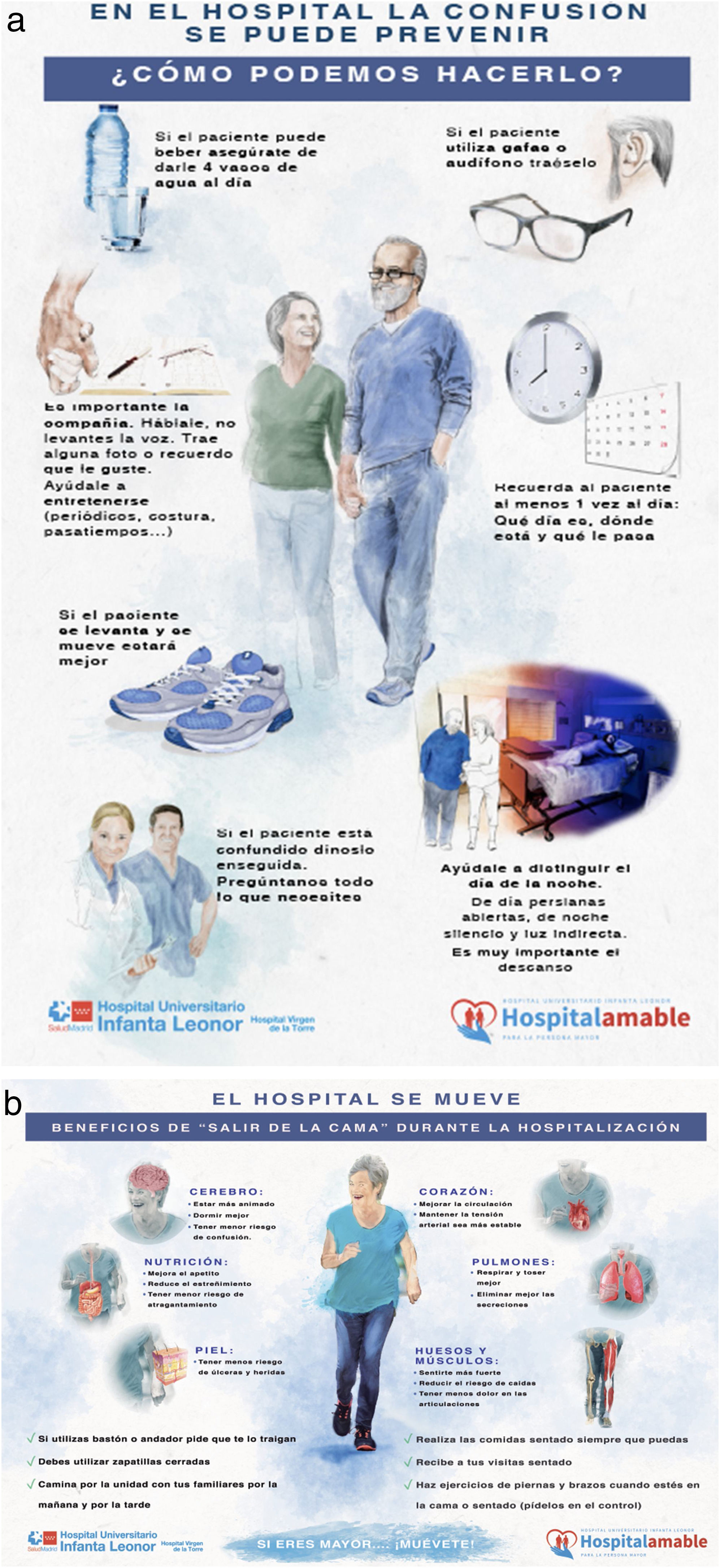
Carteles de prevención de la inmovilidad y el delirium (fig. 3). Diseño de texto e imágenes y colocación en un lugar visible en cada unidad. Esta acción tiene una doble finalidad: formación del personal, pacientes y familiares en las líneas estratégicas asistenciales y consecuentemente mejorar su abordaje.
- –
Análisis de la prevalencia de deterioro funcional asociado a la hospitalización y de delirium mediante un corte transversal realizado el 20 de febrero de 2019. Se evaluó su presencia en todos los pacientes con edad mayor o igual a 65 años ingresados ese día. El trabajo se realizó de forma coordinada por los referentes de cada unidad tras una formación específica y los resultados se dieron a conocer a todas las unidades y servicios.
- –
Definición y colocación en cada unidad de enfermería de un decálogo de actuación dirigido a los profesionales con acciones concretas de «NO» hacer para mejorar el descanso nocturno y favorecer la humanización en la atención al paciente mayor.
- –
En cuanto a la línea estratégica de detección y abordaje del paciente mayor frágil las acciones concretas son el resultado del trabajo de colaboración del servicio de geriatría con otros servicios del hospital. Se ha puesto en marcha la consulta de valoración geriátrica integral (VGI) de todas las pacientes mayores diagnosticadas de cáncer de mama y/o cáncer ginecológico y la aportación de dicha valoración al comité de tumores semanal para ayudar a la toma de decisiones de modo que se adecuen a la situación global y funcional del paciente, a sus necesidades y expectativas, además de diseñar un plan de optimización previo a la cirugía/QMT/RDT y seguimiento posterior. Así mismo se ha puesto en marcha la consulta de VGI de todos los pacientes mayores diagnosticados de enfermedad tumoral hematológica con los mismos objetivos y modo de proceder.
Acciones subproceso 2: la formación
Además de las acciones formativas en el contexto de la puesta en marcha del proceso se han realizado las siguientes acciones:
- –
Calendario formativo dirigido a todos los médicos del hospital ofreciendo 4 fechas posibles en 2 meses para asistir a una sesión de prevención del delirium y a otra de prevención del deterioro funcional. Este calendario ha sido difundido desde gerencia para poner de manifiesto la importancia de asistir.
- –
Sesión general dentro del programa oficial de sesiones generales del hospital con el tema «Hospital amable para la persona mayor también desde la prescripción» en la que se presentó a todos los facultativos las líneas que estamos trabajando en el proceso: dosis máximas de algunos fármacos en personas mayores y fármacos cuya biodisponibilidad es similar por vía oral y por vía intravenosa (para reducir vías periféricas si la vía oral está disponible).
Acciones subproceso 3: el entorno y sus estructuras
Se han realizado numerosas acciones de mejora detectadas por los referentes que pueden parecer menores pero que tienen un gran impacto en el bienestar del paciente mayor. Algunas de ellas son:
- –
Mejora de la señalización de toda la primera planta (quirófanos, laboratorio, consultas, urgencias, rayos, UCI) con cartelería clara y con letra grande facilitando la accesibilidad.
- –
Cambio del horario del paso de la máquina de limpieza por las plantas de hospitalización retrasándolo por la mañana para favorecer el descanso nocturno.
- –
Dotación de andadores y bastones trípodes suficientes para facilitar la movilidad de todos los pacientes que los necesiten en las plantas de hospitalización.
- –
En urgencias en la zona de pre-ingresos se ha facilitado una silla por paciente para que puedan levantarse de la cama y en la unidad de corta estancia (UCE) también situada en urgencias, se ha habilitado un sofá y una pequeña librería donde pacientes y familiares pueden descansar y estar más confortables.
- –
Colocación de un vinilo oscurecido protector frente a la luz solar en la sala de espera de oftalmología donde muchos pacientes, la mayoría mayores, esperan con las pupilas dilatadas.
Acciones subproceso 4: implicación del paciente y familiares
- –
Grabación y emisión a diario de 2 audios que invitan a pacientes, familiares y personal a fomentar la movilidad de los pacientes en unos rangos horarios específicos y a fomentar el descanso durante la noche.
- –
Carteles formativos e informativos para la prevención de la inmovilidad y el delirium.
- –
Diseño y distribución de programas de ejercicios adaptados a la movilidad del paciente en todas las plantas de hospitalización.
- –
Señalización en el suelo de cada unidad de hospitalización de líneas indicativas de distancia (metros) para favorecer la prescripción de la movilidad por parte de los facultativos y motivar a los pacientes.
- –
Encuesta a pacientes de distintas unidades para conocer sus opiniones y sugerencias.
El proyecto «Hospital amable para la persona mayor» es dinámico y está en proceso de mejora continua utilizando la sistemática de planificar-hacer-verificar-actuar (ciclo de Deming o PDCA), por lo que una vez se pone en marcha no hay vuelta atrás, siempre se detectan áreas y acciones de mejora. Para su implantación y desarrollo es imprescindible que exista un líder real, con un profundo conocimiento de los principios de la medicina geriátrica y experiencia clínica asistencial, así como el apoyo efectivo de la dirección del centro. Sin un equipo de trabajo transversal no es posible alcanzar el objetivo. La mayoría de los profesionales quieren atender mejor al paciente mayor, pero para poder hacerlo necesitan el conocimiento que se adquiere a través de una formación sólida. Las acciones que se definan en el proceso, especialmente las referidas a las líneas estratégicas asistenciales deben sustentarse sobre la evidencia científica disponible, tienen que ser rigurosas, ser evaluables y auditarse. Las acciones no estrictamente asistenciales que dan visibilidad al proyecto y facilitan la adherencia al mismo también son importantes pero la clave de este proyecto es conseguir cambiar mentalidades, rutinas y hábitos establecidos mediante acciones eficaces para hacer del hospital un lugar más amable para la persona mayor.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Nuestro agradecimiento se dirige muy especialmente a todos los pacientes mayores que han pasado por el Hospital Universitario Infanta Leonor en estos 12 años y han sido la inspiración y la razón de este proyecto.
Agradecemos también a los 13 profesionales sanitarios y no sanitarios que participaron en el concurso del logotipo su sensibilidad y su creatividad y a todos los profesionales del hospital que de un modo u otro están facilitado el desarrollo del proyecto.
Referentes médicos: María Alcantud, Paula Fernández, Elena Baeza, Brian Vásquez (Geriatría), Ana María Tirado, Ruth Salvachua (Anestesia), Cristina Beltrán (Cardiología), Patricia Ortega (Cirugía general), Cristina Mauleón (Dermatología), María Zafra (Ginecología), Isabel González Gascón (Hematología), Patricia de Sequera (Nefrología), Silvia Martín (Neumología), Esther Aragón (Neurología), Eva Moya, Fuensanta Gil (Medicina interna), Eva Jiménez (Medicina preventiva), Emma Ausín (Oftalmología), Berta Obispo (Oncología médica), Rosalía de Dios (Rehabilitación), Laura Cebrián (Reumatología), Fernando Oñorbe (Traumatología) y María Mir (Urgencias).
Referente farmacéutico: Ana Such (Farmacia).
Referentes enfermera y TCAE de unidades de hospitalización, urgencias, hospital de día, unidades especiales (UCI y reanimación), área quirúrgica, consultas externas, diálisis: Ana del Cerro, María Huertas, Francisco Javier Díaz, Alma Guerrero, Ana María Hortal, Elizabeth Valencia, Margarita Gallego, Diana López, Osvaldo Luciano de Negri, Angeles Robledo, Marina Fernández, Joel Becquer, Miguel González, Laura Triguero, Marta Martínez, Teresa Sánchez-Moreno, María Consolación Aranda, Amalia López, María Pilar García, David Fernández, Ana Belén Quiñones, Cristina Márquez, Álvaro Ataz, Ana Isabel Costa, Maina Núñez, Yolanda de Lamo, Silvia Vergara, M. Adelfa Carballo, José María Garretas, Catalina María Viejo, Rebeca Expósito, Laura Gonzalo, María Soledad Domínguez, María Aránzazu López, Lorena del Val, Raquel Cerrajero, Pilar Díaz de Argote, Pilar María Ullán, Irene Martínez, Estefanía Torres e Idoya de la Fuente.
Referentes del área de rehabilitación: Esther Sánchez, Ana Isabel Sevillano y Renata Peroy (fisioterapeutas), y Ana Belén Barrero y Cristina García Vila (terapeutas ocupacionales).