Desde el Grupo de Trabajo de Osteoporosis, Caídas y Fracturas (GOCF) de la Sociedad Española de Geriatría y Gerontología (SEGG), se creó una comisión de trabajo con vistas a realizar una revisión de la evidencia en cuanto a la detección, los factores de riesgo y las herramientas de valoración de caídas, así como las pautas de actuación frente a las mismas en residencias e instituciones. Igualmente, se definen los distintos perfiles de usuarios de estas instituciones para efectuar una aproximación exhaustiva respecto a un fenómeno y a una subpoblación tan heterogéneos, ofreciendo una clasificación de riesgo y unas recomendaciones específicas de acuerdo a dicha clasificación.
The Workshop on Osteoporosis, Falls and Fractures (GCOF) of The Spanish Geriatrics and Gerontology Society (SEGG) formed a committee in order to review the state of the art on the detection, risk factors and assessment tools for falls, and intervention protocols when falls occurs in nursing homes, long-term hospitals or medium-stay units. The different patient profiles are described in order to make a comprehensive approach to this heterogeneous topic and population, offering a risk classification and specific advice according to these categories.
Las caídas suponen uno de los síndromes geriátricos más importantes, dada la alta proporción de lesiones directas, incapacidad e incluso muerte que generan dentro de la población anciana1. Son además uno de los indicadores más fiables a la hora de identificar al anciano frágil2. La elevada prevalencia de las caídas entre la población anciana ha sido puesta de manifiesto en múltiples estudios3,4; se estima que un tercio de los ancianos que residen en la comunidad sufre, al menos, una caída al año. Estas cifras aumentan con la edad, en los ancianos frágiles y entre los que viven institucionalizados5,6.
Con el desarrollo de las autonomías han ido apareciendo diversos decretos de ámbito autonómico que legislan respecto a los mínimos exigibles en cuanto a prevención, detección y registro de caídas dentro de los establecimientos sanitarios y sociales7,8. La prevención de caídas como objetivo concreto en la población anciana en general también se recoge en la cartera de Servicios Comunes del Sistema Nacional de Salud9.
Las diversas instituciones que ofrecen servicios sociosanitarios para usuarios geriátricos se enfrentan por ley con el problema de las caídas en el anciano y con la necesidad de cuantificarlas, analizarlas e intervenir para evitarlas. En dicho proceso entran en juego diferentes factores:
El perfil de la instituciónLas circunstancias no son las mismas cuando hablamos de residencias asistidas (población bastante estable y conocida por los equipos asistenciales), centros de día (logística de transporte específica y control discontinuo de la situación del usuario) o unidad de media estancia (rotación de usuarios mayor y situación más cambiante).
La estructura del centro concretoSu diseño, espacios, equipamientos materiales y personales y logística de funcionamiento. Cumpliendo la normativa legal muchas veces no garantizamos suficientemente la prevención de las caídas.
El perfil de los usuariosLa problemática es distinta en usuarios que caminan de forma autónoma, en aquellos que solo lo hacen de forma asistida o en los que están completamente discapacitados para caminar. Ofrecen diversas perspectivas del problema de las caídas con muy diferentes situaciones funcionales o cognitivas.
Con frecuencia la institución se enfrentará a situaciones mixtas con diferentes perfiles de usuarios conviviendo en el mismo centro, precisando un abordaje mixto del problema.
Objetivos y población diana. División conceptual del usuario en riesgoLa población a la que va dirigida estas recomendaciones es todo aquel usuario a tiempo parcial o total de más de 65 años de residencias o centros de día.
Los objetivos perseguidos son:
- -
Identificar a los individuos con riesgo incrementado de caída, detectando aquellas cualidades, tanto inherentes al propio paciente como a las instalaciones, que puedan actuar como factor de riesgo.
- -
Reducir el número de eventos mediante estrategias de prevención sobre los factores de riesgo detectados.
- -
Proporcionar herramientas útiles de valoración de este síndrome en pacientes institucionalizados o usuarios a tiempo parcial.
- -
Estandarizar el registro de las caídas una vez éstas se produzcan.
- -
Sensibilizar tanto a residentes como a trabajadores sobre la importancia de la detección precoz de este síndrome geriátrico.
El objeto último del análisis de las caídas que ocurren en los pacientes institucionalizados es intervenir sobre las situaciones de riesgo, minimizando sus consecuencias.
A partir del análisis inicial de nuestra problemática veremos rápidamente que, en realidad, nos encontramos ante dos situaciones bien diferenciadas, constituidas por «dos grandes grupos de caídas» con relación al grado de dependencia de los pacientes:
- A)
Caídas ocurridas en aquellas personas que son autosuficientes para la deambulación (aún a expensas de muletas, andador, etc.).
- B)
Caídas ocurridas en personas imposibilitadas para caminar autónomamente (incluye a los encamados, a los usuarios de silla de ruedas y a aquellos que caminan, pero tan solo asistidos por terceras personas).
El problema está fundamentalmente en el anciano y en sus enfermedades, aunque pueden existir además factores ajenos al propio sujeto (extrínsecos) que favorezcan las caídas.
Hay que valorar el riesgo en nuestros usuarios que caminan autónomos, aunque puedan no ser la mayoría, para prevenir en lo posible estos acontecimientos. Es importante también poner de manifiesto los posibles riesgos «ambientales» de caídas para intentar subsanarlos.
El grupo «B» (caídas en personas incapaces de caminar por sí solas)Las caídas en estas personas no son en principio imputables a los propios ancianos (no es imputable la caída a alguien que es incapaz de no caerse; no es imputable a un demente agitado que se caiga de la cama).
Estas caídas las debemos entender —siempre con espíritu constructivo— como imputables a factores de nuestra propia «organización». No son pacientes que se caen (en cuanto a lo que se refiere la literatura) sino pacientes que «se nos caen».
De lo que hablamos en este caso, no es de caídas-síndrome geriátrico sino de una problemática organizativa en residencias y hospitales geriátricos. Debemos profundizar en la mejora de estas cuestiones organizativas, o de carencias si las hubiera, para avanzar en la disminución de este riesgo.
Procede diferenciar en lo sucesivo, de forma más nítida, entre estos dos tipos potenciales de caídas, ya que el tipo de intervención es absolutamente dispar.
Factores de riesgo e intervenciones a realizar en instituciones geriátricasFactores de riesgoRespecto a los factores de riesgo para caídas en el anciano —entendidas éstas como las acontecidas en pacientes que se desplazan por sí solos— se dividen clásicamente en factores extrínsecos e intrínsecos11.
Entre los «factores extrínsecos» o ambientales caben destacar todas aquellas situaciones con las que el anciano se pueda tropezar o que le obliguen a hacer maniobras no habituales, los sitios desde donde se puede caer, los suelos deslizantes o el calzado inadecuado, las barreras arquitectónicas, el defecto o exceso de iluminación, y la frecuente reorganización del entorno.
Entre los «factores intrínsecos», nos referimos a las enfermedades relacionadas habitualmente con las caídas, que son en general las neurológicas, las psiquiátricas a las que se asocia la yatrogenia de su farmacología, las enfermedades del aparato locomotor, las cardiovasculares, la deprivación sensorial y las enfermedades sistémicas, agudas o crónicas, que produzcan gran debilidad, anemia o hipoxia.
La osteoporosis la incluiremos no como riesgo de caída, sí de fractura cuando esta acontece.
Finalmente, hay que hacer mención aparte del papel de los «fármacos» en la génesis de las caídas o como coadyuvantes de las mismas. Pueden producir caídas por efectos colaterales de los mismos, por efectos tóxicos o bien por interacciones medicamentosas. Hablamos de cualquier fármaco con efecto sedativo o depresor del sistema nervioso central (SNC), que pueda causar hipoglucemia o bajo gasto cerebral por bradicardia o hipotensión12,13.
Un caso especial es el que llamamos «anciano frágil», de edad avanzada, con deterioro cognitivo, debilidad muscular, alteración del equilibrio y la marcha, discapacidad funcional y polifarmacia. Este es especialmente vulnerable y de alto riesgo de caídas14. En el caso del anciano institucionalizado los factores más importantes son: polifarmacia, debilidad muscular, deterioro funcional y cognitivo, delirium (en hospitales) e incontinencia urinaria (en residencias)15.
Intervenciones a realizar en instituciones geriátricasCabrían dos tipos principales de medidas de prevención:
Genéricas sobre el entorno del centroAunque las instalaciones de la institución cumplan la normativa legal, es adecuado crear un pequeño equipo de trabajo, con representación de los diferentes profesionales asistenciales del centro (Equipo de Mejora de Caídas) que elabore un informe sobre los elementos que se consideran implicados o potencialmente implicados en caídas de los ancianos.
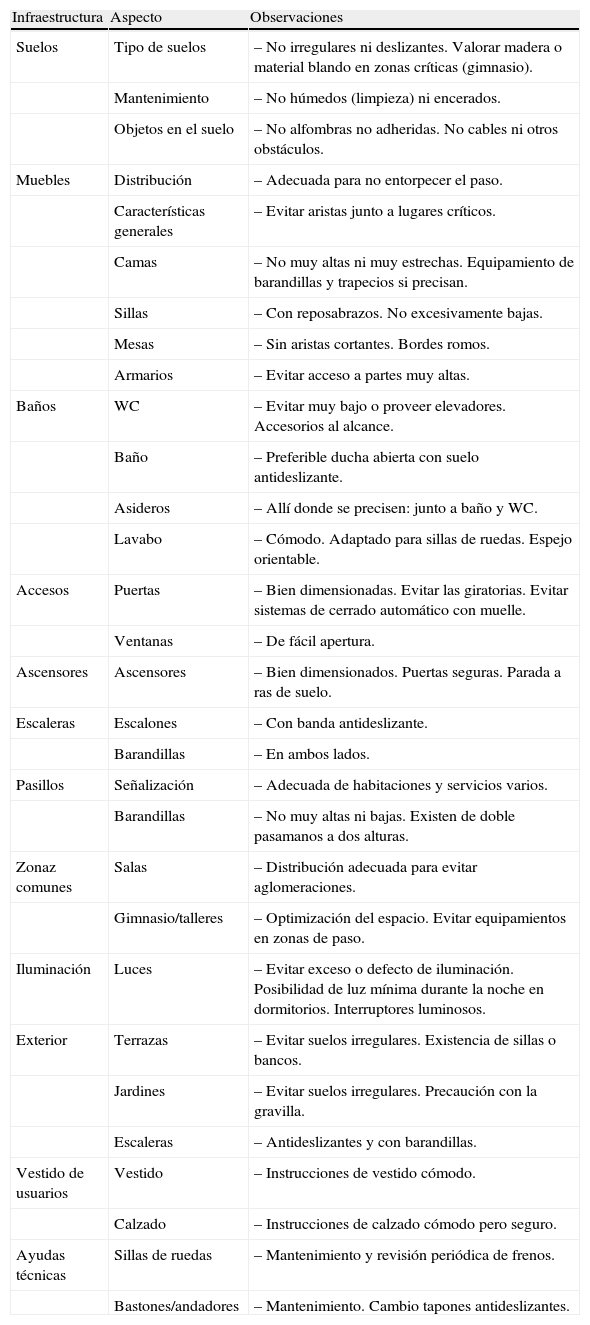
Cabe analizar no solo los elementos puramente arquitectónicos o estructurales, sino también la manera en que se usan. Las dinámicas propias de cada centro, sus rutinas de trabajo, las carencias desde una óptica posibilista y los momentos o lugares críticos donde suelen ocurrir las caídas. Como guía, proponemos considerar los ítems sistematizados en la tabla 1.
Sistematización de los riesgos en infraestructuras y rutinas dentro de las instituciones
| Infraestructura | Aspecto | Observaciones |
| Suelos | Tipo de suelos | – No irregulares ni deslizantes. Valorar madera o material blando en zonas críticas (gimnasio). |
| Mantenimiento | – No húmedos (limpieza) ni encerados. | |
| Objetos en el suelo | – No alfombras no adheridas. No cables ni otros obstáculos. | |
| Muebles | Distribución | – Adecuada para no entorpecer el paso. |
| Características generales | – Evitar aristas junto a lugares críticos. | |
| Camas | – No muy altas ni muy estrechas. Equipamiento de barandillas y trapecios si precisan. | |
| Sillas | – Con reposabrazos. No excesivamente bajas. | |
| Mesas | – Sin aristas cortantes. Bordes romos. | |
| Armarios | – Evitar acceso a partes muy altas. | |
| Baños | WC | – Evitar muy bajo o proveer elevadores. Accesorios al alcance. |
| Baño | – Preferible ducha abierta con suelo antideslizante. | |
| Asideros | – Allí donde se precisen: junto a baño y WC. | |
| Lavabo | – Cómodo. Adaptado para sillas de ruedas. Espejo orientable. | |
| Accesos | Puertas | – Bien dimensionadas. Evitar las giratorias. Evitar sistemas de cerrado automático con muelle. |
| Ventanas | – De fácil apertura. | |
| Ascensores | Ascensores | – Bien dimensionados. Puertas seguras. Parada a ras de suelo. |
| Escaleras | Escalones | – Con banda antideslizante. |
| Barandillas | – En ambos lados. | |
| Pasillos | Señalización | – Adecuada de habitaciones y servicios varios. |
| Barandillas | – No muy altas ni bajas. Existen de doble pasamanos a dos alturas. | |
| Zonaz comunes | Salas | – Distribución adecuada para evitar aglomeraciones. |
| Gimnasio/talleres | – Optimización del espacio. Evitar equipamientos en zonas de paso. | |
| Iluminación | Luces | – Evitar exceso o defecto de iluminación. Posibilidad de luz mínima durante la noche en dormitorios. Interruptores luminosos. |
| Exterior | Terrazas | – Evitar suelos irregulares. Existencia de sillas o bancos. |
| Jardines | – Evitar suelos irregulares. Precaución con la gravilla. | |
| Escaleras | – Antideslizantes y con barandillas. | |
| Vestido de usuarios | Vestido | – Instrucciones de vestido cómodo. |
| Calzado | – Instrucciones de calzado cómodo pero seguro. | |
| Ayudas técnicas | Sillas de ruedas | – Mantenimiento y revisión periódica de frenos. |
| Bastones/andadores | – Mantenimiento. Cambio tapones antideslizantes. |
| Rutina | Aspecto | Observaciones |
| LevantarseAcostarseSiestasComidasBañosUso del WCUso del gimnasioTerapiasEntretenimientoDesplazamientos | Valorar por actividades atendiendo a cuáles son los momentos y lugares críticos. |
Por último, procedería remitir ese informe con las correspondientes propuestas de mejora a la dirección del centro.
Sobre el usuario dependiendo de su situaciónSalvo excepciones, entre los usuarios habituales de las instalaciones objeto de nuestra revisión no se da la situación de riesgo inexistente de caída.
Hay un riesgo que podemos considerar «Bajo», (o «Normal» para su contexto de edad y situación). Son aquellas personas entre las que caminan, que lo hacen con destreza, con estabilidad y soltura y sin caídas previas. Entre los encamados, aquellos que ni se mueven (situación de coma o de máxima inactividad). Entre los usuarios de silla de ruedas, aquellos que mantienen una buena postura, estable, con el tronco erguido, sin movilidad excesiva o incontrolada. Les llamaremos RC-1.
Hay otro grupo que llamamos de «Riesgo elevado». Son aquellos de entre los que caminan autónomos, que lo hacen de forma insegura o inestable, con poca soltura, que ya se hayan caído o en los que se estima probable que puedan caerse. También aquellos que, estando encamados, tienen bastante movilidad y parece probable que pudieran caerse de la cama. Los que estando en silla de ruedas controlan mal su postura o tienen una movilidad excesiva o inadecuada que pudiera precipitar su caída. Los difíciles de manipular por cualquier motivo. Finalmente, los que caminando solo con ayuda de otras personas, pueden tomar la iniciativa de querer hacerlo solos, con riesgo por tanto para caerse. Les llamaremos RC-2.
El tercer grupo al que llamaremos «Riesgo muy elevado» o extremadamente alto para caídas, incluiremos a personas que se obcecan en caminar en situación de extrema inestabilidad o torpeza (a las que habría que impedir por tanto que lo hagan solas). También a encamados agitados, confusos o dementes que presenten exceso de movilidad con riesgo muy manifiesto de caerse de la cama. Asimismo los usuarios de silla con extremo descontrol postural, o exageradamente hiperactivos o agitados. También los absolutamente incapaces de caminar, pero que por agitación o agnosia intentan repetidamente levantarse. Les llamamos RC-3.
En definitiva el riesgo de caídas es categorizable como:
- •
RC-1: Riesgo de caídas «Normal-bajo».
- •
RC-2: Riesgo de caídas «Elevado».
- •
RC-3: Riesgo de caídas «Muy elevado».
Este concepto de valoración es cambiante en el tiempo hacia la mejoría o el empeoramiento, y por lo tanto siempre es susceptible de revisión. No se asimila con otros conceptos de valoración ya que puede darse el caso de que un usuario-paciente haya empeorado su situación clínica, funcional y mental, y sin embargo haya mejorado respecto a su riesgo de caídas.
Las situaciones posibles respecto a movilidad de los usuarios, y por lo que atañe a este problema de las caídas pueden ser:
- A)
Capaz de caminar autónomo.
- B)
En silla de ruedas.
- C)
En encamamiento.
- D)
Muy difícil de manejar o manipular por el personal, por causa especial.
Según esto, cabe considerar los siguientes subgrupos y sus correspondientes propuestas de intervención recogidos en la tabla 2. De esta manera y bajo dicha perspectiva, la prevención de caídas en instituciones geriátricas pasa necesariamente por determinar para cada usuario su riesgo específico.
Categorización del riesgo de caída de los usuarios dentro de las instituciones
| Clasificación de riesgo | Situación usuario | Valorar la intervención |
| Normal | ||
| RC-1.A | ✓ Camina con destreza, estabilidad, soltura | Recomendar ejercicio regular: paseos, grupos de gimnasia, TaiChi o similares.Revisiones médicas periódicas.Revisión de fármacos.Valorar riesgo de osteoporosis y su tratamiento.Valoraciones standard de riesgo de caídas: fuerza, equilibrio y marcha.Si hay problemas, asimilarlo al grupo RC-2.A. |
| RC-1.B | ✓ Usuario de silla de ruedas, con buena postura, estable, con el tronco erguido, sin movilidad excesiva ni incontrolada | Valorar gimnasia en grupo en silla de ruedas, orientada a mejora de control postural de tronco. |
| RC-1.C | ✓ Encamado que ni-se-mueve | No intervención para caídas (prevención de UPP). |
| RC-2.A | ✓ Camina autónomo, pero inseguro o inestable, sin soltura. Se estima probable una caída✓ De hecho, ha tenido caídas de repetición✓ Camina solamente con ayuda de otros, pero toma iniciativa de querer hacerlo solo | Estudio puntos débiles en la marcha: Tinetti.Valorar mejora/tratamiento de enfermedades osteomusculares o neurológicas.Valorar calcio, Vit D3.Valorar tratamiento para osteoporosis.Rehabilitación:reeducación de la marcha, trabajo sobre equilibrio, control postural.Balance muscular.Valorar programa de marchas vigiladas.Indicación ayudas técnicas u ortopédicas: bastones, andador, antiequino etc.Recomendación de calzado. Podología.Valorar protectores de cadera.Para los que no caminan solos:programa de marcha asistida y restricción mecánica si precisan (especialmente al subgrupo ✓ 3°). |
| RC-2.B | ✓ Usuario de silla de ruedas con mal control postural, o bien con movilidad excesiva o inadecuada. Se estima probable una caída | Silla de ruedas adecuada:respaldo anatómicorevisión de frenos.Valorar sujeción con arnés.Valorar intervención farmacológica. |
| RC-2.C | ✓ Encamado con bastante movilidad. Parece probable que pueda caer de la cama | Barandillas en la cama. Cama baja.Valorar cinchas en cama. |
| RC-2.D | ✓ Difícil de manipular por el personal por cualquier motivo | Levantar con dos personas+grúa. |
| Riesgo «muy alto» | ||
| RC-3.A | ✓ Se obceca en caminar a pesar de extrema inestabilidad o torpeza | Restricción mecánica a silla.Programa de marcha asistida para prevenir inmovilidad.Valorar calcio, Vit D3.Valorar tratamiento para osteoporosis. |
| RC-3.B | ✓ Usuario de silla de ruedas con extremo descontrol postural, o exageradamente hiperactivo o agitado✓ Absolutamente incapaz de caminar pero por agitación, confusión o agnosia, intenta repetidamente levantarse | Sujeción a silla con arnés.Valorar intervención farmacológica. |
| RC-3.C | ✓ Encamado agitado, confuso o demente, con exceso de movilidad y riesgo muy manifiesto de caerse de la cama | Restricción con cinchas en la cama.Barandillas. Cama baja.Intervención farmacológica. |
| RC-3.D | ✓ «Extremadamente» difícil de manipular o movilizar por el personal | Levantar con dos personas+grúa. |
Para el grupo de usuarios que camina, escogeremos para determinar su riesgo de caídas y según se describe más adelante la herramienta que más se ajuste a las peculiaridades de nuestro centro y en base al mismo plantear intervenciones específicas sobre sus enfermedades, su medicación, programas de ejercicio o rehabilitación, protectores de cadera, etc.
Para quienes no caminan de forma autónoma es preciso también estimar su riesgo, categorizarlo, y en base al mismo plantear medidas personalizadas. Estaremos hablando entonces de equipamientos adecuados, de personal bien formado, de procedimientos de actuación y movilización del residente, de medidas de restricción física.
Entendemos por restricción física-mecánica la utilización de cualquier aparato o dispositivo que limite la movilidad de un residente que muestre un comportamiento peligroso y se utilice con fines médicos o con el propósito de protegerle, a él y/o a su entorno, en una situación que no pueda manejar por sí solo. En concreto nos referimos a las barandillas para la cama y los cinturones abdominales para cama o silla. Dichas medidas de restricción serán indicadas únicamente tras una valoración individualizada de cada caso para los del grupo RC-3 (Riesgo muy alto de caídas), siendo cuando menos discutibles para los del grupo RC-2 (Riesgo alto).
La revisión de la literatura médica muestra que las restricciones físicas no disminuyen las caídas en las residencias, y esto nos genera confusión y colisiona con nuestra práctica cotidiana. El uso racional de las medidas restrictivas implica un delicado equilibrio que sólo se puede mantener desde la valoración reflexiva y personalizada de cada paciente16.
El procedimiento general que se propone es estadiar el grupo de riesgo para cada paciente, residente o usuario en general, y registrar las medidas que se implementan en el plan de cuidados para ese usuario.
En las reuniones interdisciplinares periódicas, los equipos analizarán las caídas ocurridas en sus usuarios y adoptarán las medidas de prevención que consideren necesarias. Asimismo decidirán si procede cambiar al los usuarios caedores de grupo de riesgo.
Herramientas de valoración dentro de las institucionesMúltiples herramientas han sido desarrolladas a lo largo las últimas décadas para valorar el riesgo de caídas en el conjunto de la población anciana, con el fin de identificar y actuar de forma preventiva sobre aquellos sujetos en situación de riesgo17–19.
Obviamente, no con toda valoración efectuada obtenemos la misma cantidad de información sensible acerca del riesgo de caídas y dada la heterogeneidad del grupo a estudio, no todos los test son igualmente válidos y aplicables a la totalidad de dicha población20.
Ya en las primeras revisiones sobre el tema se puso de manifiesto la diferencia entre subpoblaciones y escalas; en la orquestada por Rubenstein en el 2001, se hizo una revisión de 21 artículos publicados en 16 años, en los que se diferenciaron tres tipos de valoraciones respecto al problema de las caídas21:
- –
La aproximación exhaustiva, en la cual, un paciente que en ocasiones ya ha sufrido una primera caída, es evaluado en profundidad, generalmente por el clínico, realizándose una valoración exhaustiva indagando las características de la caída, el estado cognitivo, movilidad, equilibrio, marcha, fuerza muscular, enfermedades crónicas concomitantes, fármacos y estado nutricional. Esta aproximación entronca directamente con el concepto de valoración geriátrica integral, en este caso de un paciente con problemática específica debida a un síndrome geriátrico que ya se ha manifestado. Dicha evaluación exhaustiva consume un tiempo y unos recursos de los que en muchas ocasiones no disponemos en nuestras instituciones.
- –
La valoración de enfermería por escalas, llevada a cabo en hospitales de agudos, residencias asistidas y establecimientos sanitarios de otras índoles, en donde un personal sanitario entrenado, generalmente enfermería, utiliza una serie de instrumentos específicos. Su uso está ampliamente extendido en las unidades de media y larga estancia, centros de día y residencias, y tienden a ser cortas, de manera que sean fáciles de incluir en la valoración al ingreso y ser periódicamente actualizadas.
- –
La valoración funcional, que se centra en aspectos que limitan funcionalmente al individuo, su marcha y equilibrio, y que suponen la estandarización de las observaciones realizadas por fisioterapeutas, terapeutas ocupacionales y otros especialistas implicados en procesos de recuperación funcional. Mayoritariamente se encuentran disponibles para valoración de pacientes ambulatorios y en hospitales de media estancia destinados a la recuperación funcional.
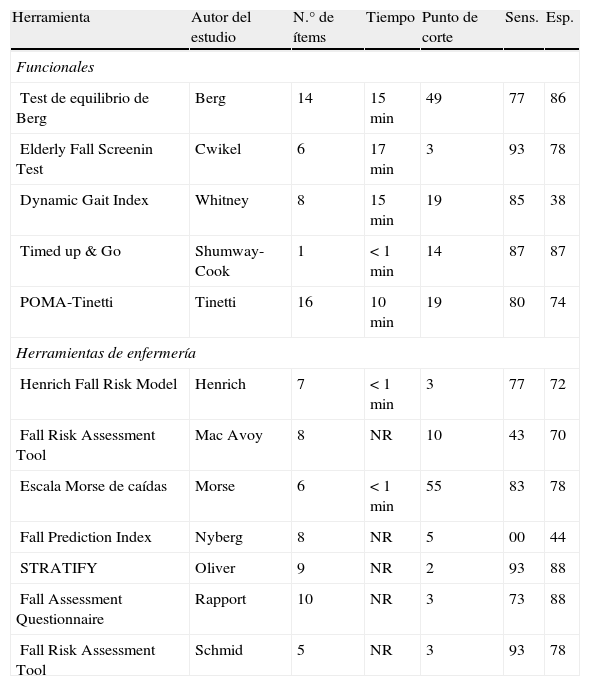
Respecto a las herramientas de valoración de enfermería, muchas de ellas incluyen dentro de sus ítems factores de riesgo intrínsecos de caídas que están ampliamente demostrados en la literatura, como son la situación mental, la movilidad actual, la incontinencia, el déficit sensorial o la medicación asociada22.
En la tabla 3, modificada de Perell et al., se muestran una serie de escalas tanto funcionales como de enfermería con sus correspondientes sensibilidad y especificidad asociadas en los estudios que las avalan23.
Escalas de valoración funcionales y herramientas de enfermería para la evaluación de movilidad y riesgo de caídas en residencias
| Herramienta | Autor del estudio | N.° de ítems | Tiempo | Punto de corte | Sens. | Esp. |
| Funcionales | ||||||
| Test de equilibrio de Berg | Berg | 14 | 15min | 49 | 77 | 86 |
| Elderly Fall Screenin Test | Cwikel | 6 | 17min | 3 | 93 | 78 |
| Dynamic Gait Index | Whitney | 8 | 15min | 19 | 85 | 38 |
| Timed up & Go | Shumway-Cook | 1 | <1min | 14 | 87 | 87 |
| POMA-Tinetti | Tinetti | 16 | 10min | 19 | 80 | 74 |
| Herramientas de enfermería | ||||||
| Henrich Fall Risk Model | Henrich | 7 | <1min | 3 | 77 | 72 |
| Fall Risk Assessment Tool | Mac Avoy | 8 | NR | 10 | 43 | 70 |
| Escala Morse de caídas | Morse | 6 | <1min | 55 | 83 | 78 |
| Fall Prediction Index | Nyberg | 8 | NR | 5 | 00 | 44 |
| STRATIFY | Oliver | 9 | NR | 2 | 93 | 88 |
| Fall Assessment Questionnaire | Rapport | 10 | NR | 3 | 73 | 88 |
| Fall Risk Assessment Tool | Schmid | 5 | NR | 3 | 93 | 78 |
Esp.: especificidad; NR: no recogido; Sens.: sensibilidad.
Fuente: Modificado de Perell et al.23.
El grupo de Rubenstein ya apunta que la gran mayoría de usuarios de residencias e instituciones debería de ser considerado como de alto riesgo, pues así es como puntúan en la mayoría de escalas. Proponen una utilización racional de las mismas sugiriendo, más que un uso como cribado, su aplicación como detectoras de factores potencialmente evitables, estériles si no ponen en marcha medidas preventivas encaminadas a corregir los riesgos detectados.
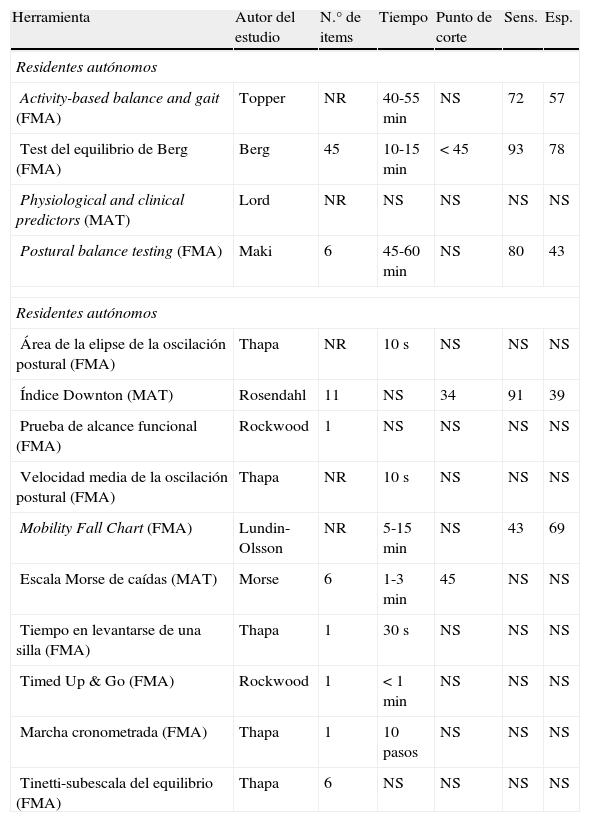
El grupo de Scott también defiende que los pacientes institucionalizados, salvo en contadas ocasiones y en residencias de válidos con perfiles funcionales muy concretos, no están exentos del riesgo de caída24. Argumenta que no hay que perder de vista el propósito de la herramienta que queremos utilizar: en cribados generales de población en riesgo, la herramienta debe ser rápida y sencilla de aplicar; si buscamos reducir riesgo de caída, sensible a aquellos riesgos sobre los que se puede actuar. Recogen las escalas de valoración dividiéndolas en dos subgrupos (tabla 4):
- –
Las FMA, o Functional Movility Assessment. Son herramientas que se centran en limitaciones funcionales a la marcha, equilibrio y fuerza muscular y que suelen precisar de una demostración física por parte del paciente de determinada destreza; dichos test pueden ser desde sencillas pruebas físicas hasta análisis más exhaustivos que requieren de aparataje específico rara vez a disposición del médico general, excepto en unidades de caídas especializadas.
- –
Las MAT o Multifactorial Assessment Tools. Son herramientas que recogen una lista de situaciones bien conocidas como factores de riesgo asociados a caídas.
Herramientas de valoración de residentes autónomos y dependientes
| Herramienta | Autor del estudio | N.° de items | Tiempo | Punto de corte | Sens. | Esp. |
| Residentes autónomos | ||||||
| Activity-based balance and gait (FMA) | Topper | NR | 40-55min | NS | 72 | 57 |
| Test del equilibrio de Berg (FMA) | Berg | 45 | 10-15min | <45 | 93 | 78 |
| Physiological and clinical predictors (MAT) | Lord | NR | NS | NS | NS | NS |
| Postural balance testing (FMA) | Maki | 6 | 45-60min | NS | 80 | 43 |
| Residentes autónomos | ||||||
| Área de la elipse de la oscilación postural (FMA) | Thapa | NR | 10 s | NS | NS | NS |
| Índice Downton (MAT) | Rosendahl | 11 | NS | 34 | 91 | 39 |
| Prueba de alcance funcional (FMA) | Rockwood | 1 | NS | NS | NS | NS |
| Velocidad media de la oscilación postural (FMA) | Thapa | NR | 10 s | NS | NS | NS |
| Mobility Fall Chart (FMA) | Lundin-Olsson | NR | 5-15min | NS | 43 | 69 |
| Escala Morse de caídas (MAT) | Morse | 6 | 1-3min | 45 | NS | NS |
| Tiempo en levantarse de una silla (FMA) | Thapa | 1 | 30 s | NS | NS | NS |
| Timed Up & Go (FMA) | Rockwood | 1 | <1min | NS | NS | NS |
| Marcha cronometrada (FMA) | Thapa | 1 | 10 pasos | NS | NS | NS |
| Tinetti-subescala del equilibrio (FMA) | Thapa | 6 | NS | NS | NS | NS |
Esp.: especificidad; FMA: Functional Movility Assessment; MAT: Multifactorial Assessment Tools; NR: no registrado; Sens.: sensibilidad.
Fuente: Modificado de Scott V et al.24.
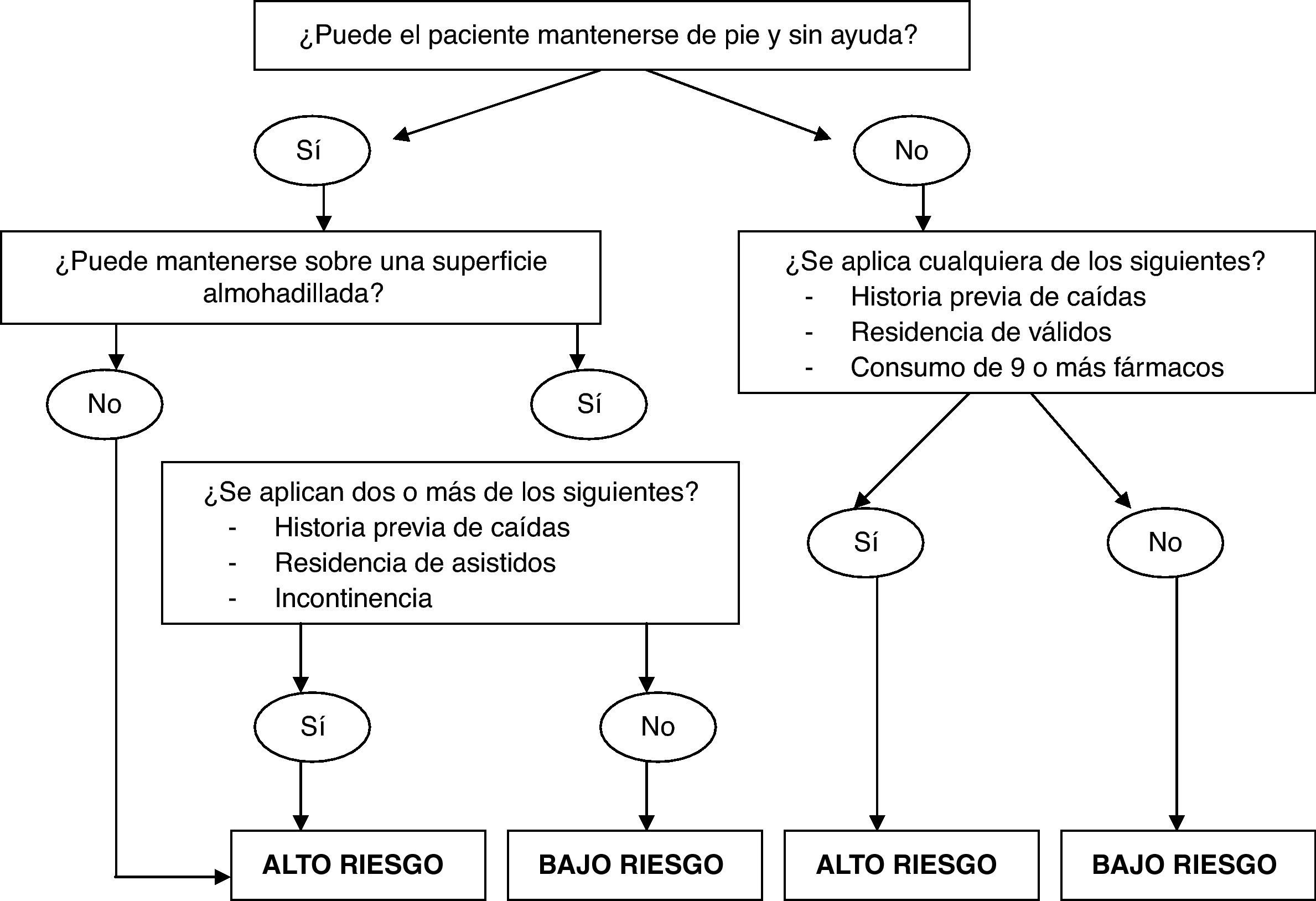
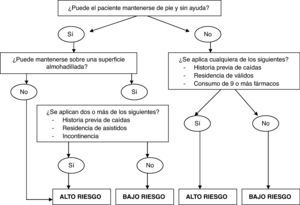
Por último, incluimos una propuesta interesante llevada a cabo por el grupo de Lord. Ante la creciente necesidad de elaborar herramientas sencillas y útiles para su aplicación en residencias, en base a los resultados obtenidos mediante observación del comportamiento en bipedestación, sobre superficie almohadillada y con una escueta anamnesis, elaboraron el siguiente algoritmo de clasificación, aplicado a más de 2.000 usuarios de instituciones australianas con residentes autónomos o dependientes25 (fig. 1).
Algoritmo de clasificación rápida del riesgo de caídas dentro de las instituciones (Lord et al.25).
Como podemos comprobar, la última palabra en cuanto a herramientas de valoración dentro de las instituciones aún no está dicha. Muchas son las alternativas disponibles y cada centro deberá escoger de acuerdo a sus necesidades concretas.
Cuando la caída se produce: pautas de actuación y registros de caídasNo hay que olvidar que, como decíamos al principio de este documento, existe normativa legal vigente que obliga a realizar un registro sistemático de las caídas que ocurren en las instituciones geriátricas, lo cual nos permite entre otras cuestiones:
- •
Conocer la incidencia del riesgo de caídas en las diferentes unidades.
- •
Identificar los factores contribuyentes más relevantes en el riesgo de caídas entre nuestros usuarios.
- •
Elaborar e implantar estrategias de mejora conjuntas y personalizadas.
- •
Crear un sistema de información ágil que permita intervenir en un tiempo lo más próximo a la caída.
- •
Impulsar la gestión del conocimiento en la prevención de caídas.
Los registros deberían ser cumplimentados por personal sanitario o el personal que se establezca, siempre que tengan entrenamiento y se encuentren familiarizados con los parámetros que pide el registro.
Por mucho empeño que pongamos en evitar las caídas, es altamente improbable que consigamos erradicar las mismas en nuestro medio asistencial. Ante esto, es importante dar a conocer a nuestros residentes las pautas de actuación que deben seguir en caso de producirse una caída cuando ésta no es presenciada por terceros que puedan socorrer o sencillamente dar la voz de alarma.
Cuando un anciano cae al suelo, debe intentar ponerse por sí mismo en posición de decúbito prono, y posteriormente, ayudado por sus miembros, alcanzar la posición de «gateo». Se desplazará sobre la superficie hasta encontrar un mueble o similar al que poder agarrarse, comprobando previamente que esté bien anclado al suelo, firme, y no existe riesgo de volcarlo cuando ejerza sobre el mismo una fuerza. Una vez comprobado, se asirá con fuerza a dicho objeto, que le servirá de guía para alcanzar de nuevo la bipedestación.
En el caso de que sea imposible alcanzar la bipedestación por sus medios, el equipo asistencial debe tener en cuenta que el tiempo de permanencia en el suelo es crucial en el desarrollo de comorbilidad asociada a la caída, no solo física sino también psicológica26. La atención al anciano tras una caída es, por tanto, una urgencia que no admite demoras.
Las pautas de actuación son las siguientes:
- 1.
Valorar el estado general del anciano y las posibles lesiones en una primera inspección.
- 2.
Avisar al médico o persona responsable de la Unidad en la que nos encontremos, llamando al Servicio de Urgencias si fuera necesario.
- 3.
Si hay sospecha de lesiones severas o incluso fracturas, más aún si la caída no ha sido presenciada, no incorporar o movilizar al paciente. En todo caso se debe realizar una movilización correcta entre dos o más personas, en bloque, fijando tanto columna como posibles miembros fracturados, por el riesgo de mayor dolor con la movilización y, sobre todo, por el riesgo de provocar otras lesiones mayores o agravar las ya existentes.
- 4.
Realizar el tratamiento y observación en base a la lesión que la caída haya producido.
Todos estos supuestos deben realizarse sistemáticamente una vez se haya comprobado que el entorno es seguro para las personas que acudan a socorrer al caído, y no antes. No hay que olvidar que la caída puede estar condicionada por factores de riesgo extrínsecos que podrían seguir actuando en el momento de nuestra atención.
El registro que proponemos a continuación es un modelo que puede ser modificado adaptándolo según las características de cada centro (tabla 5).
A todos los componentes del Grupo de Trabajo de Osteoporosis, Caídas y Fracturas (GTOCF) de la Sociedad Española de Geriatría y Gerontología (SEGG) por su participación.