REVISION
Rev Esp Geriatr Gerontol 1998;33(6):363-373
Envejecimiento y sistemas de clasificación de pacientes (II)
Juan J. Solano Jaurrieta y Eva López Álvarez.
Servicio de Geriatría. Hospital Monte Naranco. Oviedo.
RESUMEN
Los problemas planteados en el ámbito de los servicios especializados dirigidos al anciano por los sistemas clásicos de clasificación de pacientes (fundamentalmente problemas de acceso y financiación), han inducido el desarrollo de sistemas alternativos más acordes con las características de la enfermedad en ese sector de población. Aunque diferentes entre sí, entre sus características comunes se encuentra la de considerar la incapacidad como un factor de variabilidad importante en este grupo. Entre ellos, el más conocido es el de los «Grupos de Utilización de Recursos» (RUG), de cuya aplicación se cuenta ya con experiencia en nuestro país.
Palabras clave
Asistencia geriátrica. Grupos seleccionados con el diagnóstico (GRD). Valoración geriátrica.
Aging and patient classification systems
SUMMARY
The problems of using classic patient classification systems in specialized services targeting the elderly (mainly problems of access and financing) have led to the development of alternative systems that are more suitable for the characteristics of disease in this population group. Although these systems vary, one of their common features is that they consider disability as a factor of variable importance in this group. The best known of these systems is the «Resource Utilization Groups», with which there is experience in Spain on its application.
Key words
Geriatric care. Diagnosis related group (DRG). Geriatric assessment.
SISTEMAS DE CLASIFICACION DE PACIENTES EN LAS ORGANIZACIONES DE CUIDADO CONTINUADO Y EN LOS SERVICIOS SANITARIOS ESPECIALIZADOS DE ATENCION AL ANCIANO
Como hemos expuesto en la primera parte de esta revisión, los sistemas de clasificación de pacientes se han convertido en un instrumento imprescindible para la gestión moderna de las instituciones sanitarias. Sin embargo, se ha demostrado que la selección de sistemas que no se ajustan a las características de una determinada población en situación de necesidad (como puede ser el caso de la población anciana) puede poner a la misma en riesgo de exclusión de la estructura de servicios (1-10).
En definitiva, la pregunta que debemos responder es: ¿qué características especiales, además de las generales ya conocidas, que compartirían con los sistemas hoy en vigor, debería reunir un sistema de clasificación de pacientes adecuado para los servicios específicamente dirigidos a la población anciana? En la actualidad disponemos de algunas evidencias al respecto:
1.º No debe depender exclusivamente del diagnóstico, ya que la variabilidad tanto en la severidad como en las consecuencias de la enfermedad, y por lo tanto en la utilización de recursos, dentro de cada uno de ellos es enorme.
2.º Debe considerar las consecuencias funcionales de la enfermedad, ya que las mismas van a condicionar el tipo de enfoque diagnóstico y terapéutico, hospitalario y posthospitalario, que se lleve a cabo en cada caso, y los resultados del mismo. De este modo, secundariamente, se establece una relación con el consumo de recursos global.
3.º Debe igualmente tener en cuenta el objetivo del ingreso en una determinada institución, sanitaria o social, o del seguimiento en un determinado nivel comunitario, ya que el mismo va a tener igualmente una influencia decisiva en el tipo de recursos que se ponga en juego, incluso ante la presencia de un mismo diagnóstico. La finalidad curativa, rehabilitadora, paliativa o custodial condiciona situaciones muy diferentes.
4.º Debe ser aplicable, es decir, debe poseer una capacidad explicativa suficiente de las diferencias en la intensidad de utilización de recursos a lo largo de todo el continuo asistencial de una determinada organización. Debe, pues, ser capaz de «seguir al paciente» a través de todos los niveles potencialmente utilizables por el mismo, facilitando el establecimiento de criterios objetivos de acceso a cada uno de ellos, y el desarrollo de adecuados sistemas de monitorización de la calidad basados en la «evolución esperada» para cada tipo de pacientes en cada tipo de institución (11-34).
A pesar de los diversos intentos realizados por los distintos grupos de investigación para acercarse a estas características ideales, aún estamos lejos de la solución final del problema que nos hemos planteado, aunque se han producido indudables avances que han conducido al desarrollo e implantación de sistemas alternativos de clasificación específicamente diseñados para los servicios de atención al anciano.
Al menos, parte de las dificultades que deben ser superadas en este campo parten de la concepción de los cuidados agudos y continuados como áreas absolutamente independientes (35-38). Ello ha conllevado la aplicación de instrumentos diferentes para la categorización de pacientes, y secundariamente para la definición de instituciones, en cada uno de ellos, dificultando las comparaciones (así, los sistemas de clasificación que discutiremos en este apartado se han diseñado específicamente para las NH) (11-34). Sin embargo, una observación más atenta de la realidad, mediante la utilización de un mismo sistema de clasificación en los dos medios, podría demostrar una significativa redundancia entre ambos, de modo que pacientes de características semejantes pueden encontrarse tanto en hospitales como en instituciones de cuidados a largo plazo. ¿Pueden los resultados ser comparables en ambos casos? Y si es así, ¿cuál es la alternativa más coste-efectiva?
La demostración de que algunos de estos sistemas, independientemente de su origen inicial, son aplicables tanto en el medio hospitalario como en las instituciones de cuidados continuados, puede ayudar a obviar estos obstáculos iniciales, facilitando instrumentos para una organización más racional de un sistema de servicios por lo demás muy complejo (21-22).
A partir de este momento, realizaremos una breve descripción de algunos de estos sistemas, inicialmente acerca de sus características generales, y posteriormente analizando las variables que cada uno toma en consideración, deteniéndonos con mayor interés en las diferentes versiones de los denominados «Grupos de Utilización de Recursos», que han conseguido una mayor generalización y han sido validados y utilizados en nuestro país, y sobre los que nuestro grupo viene trabajando desde hace algunos años.
Características generales
La práctica totalidad de estos instrumentos de clasificación adoptan, como variable dependiente para establecer la agrupación de casos, los tiempos de atención directa (en 24 horas) invertidos en la atención de cada paciente, de modo que cada grupo generado debe ser lo más homogéneo posible respecto a este parámetro. Es decir, que los pacientes incluidos en un grupo deben consumir tiempos de atención lo más similares posible, y éstos, a su vez, deben ser lo más diferentes posible de los consumidos por aquellos pacientes que, por sus características, se incluyen en los restantes grupos de la clasificación. Aunque es evidente que los costes generados por un paciente concreto dependen de otras variables, además de la propuesta, se ha demostrado que éstos permanecen constantes para los individuos ingresados en una determinada institución, o bien se encuentran en estrecha relación (directa) con dichos tiempos de atención directa, por lo que pueden no considerarse en el análisis final (12-14, 17-20).
Como variables independientes, aquellas características de los pacientes que deben permitir predecir las variaciones en el consumo final de recursos, los diferentes sistemas desarrollados hasta el momento toman en consideración alguna de las que se resumen en la tabla I (11-34).
TABLA I. Variables consideradas por los sistemas de clasificación diseñados para las unidades de cuidados continuados |
| Diagnóstico clínico. |
| Forma de presentación de la enfermedad. |
| Presencia de deterioro cognitivo y/o alteraciones de la conducta. |
| Tipo de tratamiento indicado. |
| Objetivo del ingreso. |
Entre ellas, las dos variables que más uniformemente se incluyen en los diferentes sistemas son la situación funcional y el tipo de tratamiento indicado en el plan de cuidados de cada paciente. Ambas son codificadas, en general, según la situación en la que el paciente se encuentra en cada momento y en función de los tratamientos que el paciente realmente recibe, lo que plantea algunos problemas.
Si el sistema de financiación que, como hemos visto, se asocia a los instrumentos de clasificación prima aquellas situaciones de gran incapacidad, inicialmente no existirían incentivos para mejorar la situación funcional de los ancianos en una determinada institución.
Se ha intentado subsanar esta deficiencia estudiando la evolución esperada de cada grupo de pacientes en cada sistema, lo que primaría los cuidados más eficientes desde el punto de vista funcional, tomando como referencia distintos puntos en la evolución de la enfermedad (se incentivaría la mejoría funcional entre ingreso y alta, por ejemplo) (39-42).
Sin embargo, nuestros conocimientos en estas áreas se encuentran aún en sus fases iniciales, sin existir aún un consenso suficiente acerca de cuál es la evolución funcional espontánea de cada enfermedad en cada paciente concreto, de cuáles son los instrumentos más adecuados para su evaluación, o de cómo los distintos tipos de tratamiento posibles modifican esa evolución (43).
En segundo lugar, si la codificación se realiza en función de lo que el paciente recibe, y no en función de su necesidad, las posibilidades de manipular el sistema crecen exponencialmente, ya que aumenta la probabilidad de que un paciente reciba tratamientos de los que no se beneficia (si el sistema de financiación los prima), o de que un paciente no reciba los tratamientos que realmente necesita (si el sistema de financiación los penaliza) (5).
Por último, la consideración de los tiempos de atención directa en 24 horas como medida de la carga de cuidados no afecta las políticas de ingreso y alta, lo que igualmente pone en peligro la efectividad de las organizaciones de servicios. Actualmente se investiga en la definición de «episodios de cuidados», en función de la evolución esperada de los distintos grupos de pacientes sometidos a las alternativas de tratamiento más coste efectivas (en función de los conocimientos disponibles), cuya utilización permita incentivar el alta de aquellos pacientes para los que se ha obtenido el máximo beneficio posible (35-38).
En definitiva, todo sistema se encuentra sometido a la manipulación, y sólo un conocimiento progresivamente más profundo de los marcadores que se relacionan en cada paciente con su evolución previsible, en un sistema de servicios determinado, puede permitirnos ajustar más nuestros juicios. Aun así, es indudable que la implantación de los sistemas de clasificación que describiremos individualmente a continuación ha supuesto un avance en el conocimiento y en la ordenación de los servicios, tanto sanitarios como sociales, dirigidos a la población anciana.
Características específicas
Camerón (California, 1985) (16)
El primer paso de la clasificación divide a los pacientes en función de la presencia o ausencia de déficit neurológico severo.
Dentro de cada grupo se realiza una subdivisión posterior según la siguiente sistemática: aquellos pacientes que no presentan déficit neurológico son clasificados según presenten úlceras de decúbito y/o sondaje urinario, o en función de su dependencia para mantener la continencia, para la alimentación y/o los traslados, mientras que aquellos que presentan déficit neurológico severo son distribuidos a su vez en distintos subgrupos en función de que presenten sondaje nasogástrico y/o urinario, incontinencia y de su grado de movilidad.
La utilización de estos ítems da origen a 13 grupos finales mutuamente excluyentes, que explican un 68,5% de la varianza en la utilización de recursos en la muestra en la que se llevó a cabo su desarrollo.
Arling et al (Virginia, 1987) (17)
La división inicial se lleva a cabo en función de la necesidad o no de cuidados de enfermería especializados.
En aquellos pacientes en necesidad de cuidados especializados, se realiza una subdivisión según presenten catéteres y/o ostomías, mientras que aquellos sin necesidad de cuidados especializados se distribuyen según su situación de dependencia para las actividades de la vida diaria.
La clasificación final da lugar a seis grupos independientes, y la inclusión de un determinado paciente en uno de ellos consigue explicar un 53% de su consumo de recursos de enfermería.
Morris et al (1987): FRED (Functionally Ranked Explanatory Designation) (15)
Se basa en la situación funcional y en la presencia de alteraciones del comportamiento para llevar a cabo su distribución en grupos. Considera las siguientes actividades: deambulación, continencia, alimentación, aseo y capacidad para vestirse, dando origen a siete grupos jerárquicos desde la dependencia absoluta a la completa independencia, que se asocian a la presencia o ausencia de alteraciones en la esfera comportamental, cuya gravedad justifica los tres últimos grupos de la clasificación.
Arling et al (Wisconsin, 1989) (18)
La primera etapa para la creación de los grupos de pacientes deriva del nivel de necesidades de enfermería, estableciéndose criterios para la definición de necesidad intensiva, especial o de rutina, creándose posteriores subgrupos derivados de la situación de dependencia para las actividades de la vida diaria y en función de la presencia de trastornos de conducta. De este modo se describen 10 grupos que explican un 48% de la variación en la utilización de recursos.
Dunstan et al (Reino Unido, 1996): ACME (Admission Case-Mix System for the Elderly) (40)
Tiene en cuenta dos variables para llevar a cabo la agrupación, la forma de presentación de la enfermedad y su impacto funcional, dando origen a las categorías que se relacionan en la tabla II. Posteriormente se realiza una subdivisión en función del grado de dependencia detectado al ingreso.
TABLA II. Categorías consideradas en el sistema ACME |
| 1. Enfermedad aguda sin incapacidad asociada. |
| 2. Enfermedad directamente incapacitante. |
| 3. Enfermedad que origina un empeoramiento de una situa-ción de incapacidad previa. |
| 4. Incapacidad crónica. |
A diferencia de los anteriores, procedentes de las Nursing Homes de Estados Unidos, ha sido desarrollado en los Servicios de Geriatría del Reino Unido, tomando como variable dependiente relacionada con el consumo global de recursos la estancia media hospitalaria, y consiguiendo la explicación de un 19,5% en su varianza.
Tilquin et al (Canadá, 1987): Sistema PLAISIR (43)
Parte de la evaluación de la necesidad, en lugar de considerar, como los anteriores, los cuidados que el paciente recibe en situación real. Para ello establece una lista estructurada de acciones de enfermería, terapia ocupacional, fisioterapia y asistencia social, con equivalentes temporales para cada acción establecidos por grupos de expertos (estimación de la necesidad), cuyo valor se pone en relación con variables como la edad, el sexo, el tiempo de estancia, la incapacidad para funciones físicas, psicomotrices y sensoriales, y las compensaciones utilizadas para cada paciente.
Armstrong-Esther et al (Canadá, 1993): Alberta Resident Classification System (44-45)
Al igual que el anterior, pretende reflejar los servicios requeridos, y no los recibidos, por cada tipo de paciente.
Establece siete categorías (A-G), dependientes de las siguientes variables: datos demográficos, diagnóstico, memoria y orientación, requerimientos de programas especiales de atención, dependencia para actividades de la vida diaria, presencia de alteraciones del comportamiento, necesidades de tratamiento y evaluación de las demandas externas.
Fries et al (EUA, 1985-1994): Resource Utilization Groups (RUG)
Se trata del sistema de clasificación más extendido (al margen de los más clásicos, comentados en el apartado anterior), tanto a nivel internacional como en nuestro propio país, y ha demostrado su capacidad para explicar las variaciones en los costes diarios de atención, tanto a nivel residencial como hospitalario, lo que le ha convertido en el mejor instrumento disponible hasta el momento para la ordenación de los servicios específicamente dirigidos a la población anciana.
Existen diferentes versiones de los RUG: RUG (1985), RUG-II (1988), RUG-T18 (1989), RUG-III (1994), pero la lógica de la clasificación se mantiene en todas ellas. La inclusión de cada paciente en un determinado grupo se lleva a cabo en primer lugar en función de una serie de características clínicas que le confieren un determinado rango jerárquico, de modo que si el paciente reúne al menos un criterio para ser incluido en una categoría de rango superior no es necesario buscar criterios que permitan incluirlo en categorías inferiores. Posteriormente se realiza una subclasificación dentro de cada grupo según un índice de actividades de la vida diaria.
Los criterios utilizados en cada uno de estos ejes de la clasificación varían, como veremos a continuación, en cada una de las versiones de los Grupos de Utilización de Recursos.
a) RUG (13)
Se trata de la primera versión de esta clasificación, y la única que se basa de manera prácticamente exclusiva en la situación funcional para llevar a cabo la agrupación de pacientes. Toma en consideración la capacidad para el vestido, la deambulación y la alimentación, y una sola característica clínica, la monitorización del balance hídrico, para originar nueve grupos finales.
b) RUG-II (12)
En esta versión se establecen ya las características básicas previamente comentadas, que permanecerán invariables en los posteriores desarrollos del sistema.
Los grupos clínicos considerados son los siguientes:
Rehabilitación (R). Pacientes que reciben terapéutica física u ocupacional, durante al menos 30 minutos diarios, y durante cinco días a la semana, con el objetivo de restablecer la funcionalidad.
Cuidados especiales (S). Este grupo se define por la presencia de coma, alimentación por sonda nasogástrica o alimentación parenteral, cuadriplejía, diagnóstico de esclerosis múltiple, úlceras por presión estadio IV y/o necesidad de aspiración.
Clínicamente complejos (C). Caracterizado por la necesidad de oxigenoterapia, cuidados de heridas, quimioterapia o transfusiones, o por los siguientes diagnósticos: parálisis cerebral, infección del tracto urinario, hemiplejia, deshidratación, sangrado interno, úlceras de estasis o situación terminal. Igualmente se incluyen en el mismo aquellos pacientes que por cualquier motivo reciben una o más visitas médicas semanales.
Alteraciones de conducta (B). Incluye individuos que presentan conductas agresivas o regresivas, de abuso verbal, o alucinaciones.
Funciones físicas reducidas (P). Compuesto por aquellos sujetos que no presentan ninguna característica que permita incluirlos en los grupos anteriores.
La subdivisión final que se realiza en cada uno de los grupos citados depende del grado de incapacidad presente en tres actividades de la vida diaria (aseo, alimentación y transferencias), originando 16 grupos finales (RA, RB, SA, SB, CA, CB, CC, CD, BA, BB, BC, PA, PB, PC, PD, PE), en los que el grado de incapacidad señalado como A en cada caso representa la situación de menor incapacidad en cada grupo clínico inicial. Esta sistemática de clasificación consigue un 53% de explicación de la varianza en los tiempos de atención directa consumidos.
c) RUG-T18 (20)
Esta versión explica un 55,5% de la varianza en los tiempos de atención directa, mediante el desarrollo de 20 grupos finales. Mantiene la lógica, y la práctica totalidad de los criterios de la anterior, pero se ve incrementado el número de grupos de Rehabilitación (R), realizándose una subdivisión previa a la final, que se sigue llevando a cabo según el grado de incapacidad, en función del número de terapias que cada sujeto recibe (fisioterapia y/o terapia ocupacional y/o logoterapia), que da lugar a los grupos R1 (una terapia), R2 (dos) y R3 (tres). Las directrices concretas para la utilización de este sistema han sido publicadas previamente por nuestro grupo.
d) RUG-III (19)
Explica igualmente un 55,5% de la varianza en tiempos de atención directa, tras generar 44 grupos finales. Gran parte de los nuevos grupos generados en esta versión se han visto incluidos en la misma, con el objetivo de mejorar su validez facial y permitir la identificación de determinados tipos de pacientes, con el objetivo de poder incentivar mejoras en su cuidado. En contrapartida, ello complica la clasificación para conseguir tan sólo un incremento marginal en la explicación de la varianza en los costes de atención.
Los grupos clínicos incluidos son los siguientes: rehabilitación (muy intensiva, intensiva, de mediana y de baja intensidad), cuidados «extensivos», cuidados especiales, clínicamente complejos, deterioro cognitivo, trastornos de conducta y funciones físicas reducidas. Igualmente se realizan subdivisiones previas a las finales (que se siguen llevando a cabo en función de incapacidad), según la presencia o no de sintomatología depresiva (dentro del grupo de los clínicamente complejos), o de la implantación de algún tipo de rehabilitación no especializada por parte del personal auxiliar (dentro de los grupos de deterioro cognitivo, trastornos de conducta y funciones físicas reducidas).
En la escala de actividades de la vida diaria empleada se incluyen en este caso cuatro actividades: movilidad en cama, transferencias, aseo y alimentación.
Al igual que en el caso anterior, nuestro grupo ha publicado previamente el instructivo para llevar a la práctica esta clasificación (Anexo I).
La información requerida para completar estas clasificaciones se obtiene del llamado Resident Assessment Instrument (RAI), compuesto a su vez del Minimum Data Set (MDS), de los Resident Assessment Protocols (RAPs) y de un apartado de directrices de manejo (46-52). La utilidad de los mismos no se reduce en modo alguno a posibilitar la clasificación en base al sistema RUG, sirviendo de base a los sistemas de financiación, sino que gracias a ellos se ha conseguido una mayor individualización del cuidado, una mejor comunicación entre el personal encargado del mismo, una mayor implicación del propio residente y de su familia en dichos cuidados y una documentación más clara acerca de todo el proceso, influyendo de modo decisivo en las políticas de calidad de las estructuras de cuidado continuado, contribuyendo a estandarizar la práctica (5366).
a) Minimum Data Set (46, 67)
Se completa al ingreso del paciente en una determinada institución (durante los 14 primeros días de su estancia), anualmente y siempre que se detecte un cambio significativo en la situación previa del mismo (éste se define como aquella situación que no se considera autolimitada, que afecta más de un área clínica y/o funcional, o que requiere una reevaluación multidisciplinaria o una revisión del plan de cuidados).
Incluye varias secciones, que recogen información relativa a la diversas áreas de interés en la planificación de los cuidados (tabla III).
b) Resident Assessment Protocols (RAPs) (67)
TABLA III. Secciones incluidas en el Minimum Data Set |
| 1. Identificación y antecedentes. |
| 2. Situación cognitiva. |
| 3. Comunicación y audición. |
| 4. Visión. |
| 5. Humor y comportamiento. |
| 6. Bienestar psicosocial. |
| 7. Situación funcional y barreras arquitectónicas. |
| 8. Continencia. |
| 9. Diagnósticos. |
| 10. Sintomatología asociada. |
| 11. Situación nutricional. |
| 12. Salud oral y dental. |
| 13. Estado de la piel. |
| 14. Actividades. |
| 15. Tratamientos farmacológicos. |
| 16. Tratamientos y procedimientos especiales. |
| 17. Planificación del alta. |
Una vez se haya completado el MDS, se habrán identificado los problemas, las potencialidades y las necesidades de cada paciente. En función de la situación en cada área, es posible que se haga necesaria una valoración más profunda de determinados aspectos, de la que un determinado individuo pueda obtener un beneficio.
Para ello se han diseñado los RAPs, cuya necesidad de utilización se señala a través de determinados «gatillos (triggers)», combinación de signos, síntomas y situaciones detectadas en el MDS que señalan la necesidad de una evaluación completa de los problemas. Las diferentes áreas cubiertas por estos protocolos de valoración se reflejan en la tabla IV.
TABLA IV. Resident Assessment Protocols (RAPs) |
| 1. Síndrome confusional. |
| 2. Deterioro cognitivo y demencia. |
| 3. Déficit visual. |
| 4. Alteraciones en la comunicación. |
| 5. Deterioro funcional y potencial rehabilitador. |
| 6. Incontinencia y cateterización urinaria. |
| 7. Bienestar psicosocial. |
| 8. Alteraciones del humor. |
| 9. Trastornos del comportamiento. |
| 10. Patrón de actividades. |
| 11. Caídas. |
| 12. Desnutrición. |
| 13. Alimentación enteral. |
| 14. Deshidratación. |
| 15. Cuidado dental. |
| 16. Úlceras por presión. |
| 17. Utilización de psicotropos. |
| 18. Contención física. |
APLICACION EN ESPAÑA DE LOS GRUPOS DE UTILIZACION DE RECURSOS. APORTACIONES A LA COMPRENSION DE NUESTRO SISTEMA DE SERVICIOS
Tanto Serrano, et al como Carrillo, et al y nuestro grupo han utilizado las distintas versiones de este sistema de clasificación (RUG-II, RUG-T18, RUG-III) (68-73) en un intento de clarificar la tipología de los pacientes que son tratados en diversos tipos de centros y unidades de nuestro medio, guiados por la idea de que una más adecuada definición de las mismas a través del tipo de población que manejan puede constituir un primer paso para la comparación de resultados, el establecimiento de criterios de admisión y ubicación y la implantación de estrategias de financiación acordes con la complejidad de cada institución.
Las características de este tipo de clasificaciones, que han demostrado un elevado índice de reproductibilidad interobservador (0,91 en nuestra serie) (73), su capacidad para poner de manifiesto diferencias en la intensidad de recursos requerido por los diversos grupos de pacientes (tabla V y figura 1) (68-74), y su aplicabilidad tanto en el medio hospitalario (unidades de agudos, rehabilitación, cuidados paliativos, larga estancia, hospitales de día, equipos de valoración y cuidados geriátricos) (22, 73-74) como residencial (75), nos hacen disponer de unos instrumentos suficientemente objetivos que nos permiten avalar la solidez de nuestras conclusiones, a pesar del menor poder de discriminación de este instrumento a nivel de las unidades hospitalarias de agudos, especialmente durante los primeros días del ingreso.
TABLA V. Diferencias en la intensidad de recursos (medida a través de la utilización de tiempos de atención directa) para diferentes grupos de la clasificación RUG-T18 | ||||
| Grupos | Fisioterapia | ATS | Auxiliar | Sanitario |
| R1A | 22,85 + 7,6 | 27,66 + 10,83 | 45,9 + 18,22 | 11,04 + 12,04 |
| R1B | 22,22 + 8,15 | 30,5 + 11,68 | 79,72 + 28,29 | 21,72 + 14,24 |
| SB | 56,29 + 21,3 | 81,87 + 20,41 | 23,79 + 9,25 | |
| CA | 44,21 + 25,05 | 54,01 + 26,55 | 11,78 + 11,78 | |
| CB | 42,98 + 22,88 | 78,65 + 37,77 | 17,72 + 16,37 | |
| CC | 47,29 + 24,38 | 97,5 + 36,26 | 26,14 + 14,67 | |
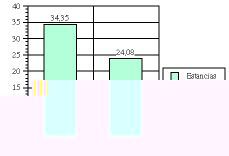
Figura 1.Diferencias en el consumo de recursos (en función del número de estancias generado) para dos de los grupos clínicos de la clasificación RUG-T18, en pacientes ingresados en el hospital de día de un servicio de geriatría (p< 0,05 para la comparación).
Ya a nivel internacional se han puesto de manifiesto en repetidas ocasiones las deficiencias y los problemas de ordenación que aquejan a los servicios diseñados para los ancianos, gran parte de los cuales provienen de la escasa definición de la población diana hacia la que se dirige cada una de esas estructuras, lo que posibilita que pacientes de características y necesidades semejantes puedan encontrarse en centros de muy diferente dotación estructural y humana, condicionando que no siempre los individuos en mayor situación de necesidad sean los que acceden a una determinada prestación (73, 76-78).
Si a ello añadimos la ausencia de estándares de calidad, adecuados para esta población, que permitan monitorizar los resultados de un tipo concreto de organización, la oportunidad para la confusión, la redundancia entre los servicios, las dificultades de acceso y la ineficacia es evidente (79-80).
¿De dónde parten las dificultades que han aquejado a todos los sistemas de bienestar social occidentales? ¿Se trata sólo de situaciones de escasez de recursos para una población que envejece rápidamente, en situación de necesidad, o existe un componente organizacional que conlleva que aquellos recursos de los que se dispone no se utilicen de la mejor manera posible?
Son bastantes los datos de que disponemos, derivados de la utilización de la clasificación RUG, que nos indican que el mencionado componente organizacional no es en absoluto despreciable. Así, algunos estudios realizados en EUA han puesto de manifiesto que, entre los ancianos institucionalizados, un considerable número de pacientes con una elevada carga de cuidados recibe atención de menor complejidad (en las denominadas Intermediate Care Facilities ICF), mientras un segmento de los de menor carga de cuidados recibe su atención en centros de mayor complejidad (Skilled Nursing Facilities SNF). Incluso cuando la disponibilidad de camas de SNF es menor, ello no se corresponde con un incremento paralelo en la proporción de pacientes de elevada complejidad en esas camas (12, 14).
Igualmente, un estudio de las instituciones cerradas suecas ha demostrado que hasta un 40% de los ancianos ingresados en ellas se encontraba inadecuadamente ubicado. Una proporción de ellos hubiera requerido mayor nivel de cuidados del que efectivamente le estaba siendo proporcionado, mientras que la mayoría podría haber vivido en su domicilio con un mayor desarrollo del sistema de atención a ese nivel.
Esta situación es paralela a la detectada por nosotros en nuestro país, en el que la similitud en las necesidades de cuidados entre los pacientes ingresados en residencias de válidos (centros de menor complejidad) y asistidos (de mayor dotación estructural y de personal) se pone fácilmente de manifiesto (75). Incluso la comparación entre distintos tipos de unidades hospitalarias (servicios de Geriatría y equipos de valoración, p. ej.) y entre unidades hospitalarias y residenciales proporciona en algunos casos resultados semejantes (81) (tabla VI).
TABLA VI.Distribución de pacientes, en función de la clasificación RUG-T18 en distintos tipos de unidades de atención al anciano de nuestro país. | ||||
| Grupo | UH (%) | RA (%) | RV (%) | EVCG (%) |
| R1A | 7,36 | 2,73 | 5 | |
| R1B | 15,4 | 2,39 | 9 | |
| R2A | 0,35 | 3 | ||
| R2B | 0,70 | 19 | ||
| R3A | ||||
| R3B | 4,66 | |||
| SA | 0,70 | 0,66 | ||
| SB | 8,42 | 11,33 | ||
| CA | 29,1 | 1,36 | 4,49 | 3,66 |
| CB | 19,3 | 7,87 | 1,03 | 4,33 |
| CC | 15,1 | 5,82 | 2,07 | 13,66 |
| CD | ||||
| BA | 0,35 | 2,7 | 1,03 | |
| BB | 0,35 | 0,68 | 0,34 | 0,33 |
| BC | 0,7 | 0,33 | ||
| PA | 0,7 | 33,8 | 79,2 | 7 |
| PB | 0,7 | 11,3 | 7,61 | 4 |
| PC | 0,7 | 18,5 | 3,11 | 7,66 |
| PD | 0,35 | 10,6 | 1,03 | 6 |
| PE | 0,33 | |||
Como se ha comentado previamente, parece razonable suponer que, al poner en marcha recursos diferentes para el tratamiento de un determinado tipo de pacientes los resultados obtenidos no sean idénticos, y aunque lleguemos a la conclusión de que lo son, siempre podremos seleccionar para su desarrollo e implantación masiva la alternativa más eficiente. Aunque el trabajo que queda por hacer es muy superior al que ya hemos realizado, es obvio que las posibilidades para mejorar la ordenación de nuestros recursos son enormes.
Por último, este tipo de sistemas, al permitir la utilización de un lenguaje común en distintos países, ponen de manifiesto que todos ellos deben enfrentarse a problemas semejantes, como los ya comentados, a los que en cada medio se han aportado soluciones diferentes, posibilitando la comparación transnacional de las organizaciones de servicios, y de sus resultados (76-78) (tabla VII).
TABLA VII. Distribución global de pacientes, en función de diversas clasificaciones, en distintas series internacionales | |||||||
| RUG-II (NY) (%) | RUG-II (Suecia) (%) | RUG-III (USA) (%) | RUG-III (UK) (%) | RUG-T18 (USA) (%) | RUG-T18 (Asturias) (%) | RUG-III (Japón) (%) | |
| R | 3,95 | 9,1 | 7,2 | 26,4 | 60,6 | 9,56 | 13,7 |
| S | 6,36 | 4,2 | 12,1 | 22,4 | 14,8 | 3 | 19,6 |
| C | 14,78 | 10 | 31,4 | 35,3 | 16,8 | 28,49 | 22,6 |
| B | 6,73 | 32 | 1,6 | 1 | 0,6 | 2,07 | 1,4 |
| P | 81,64 | 44,7 | 47,7 | 20,1 | 7,2 | 56,79 | 42,7 |
La perspectiva local y las soluciones a corto plazo no son suficientes. Aún nos queda mucho por aprender. Entre tanto, no olvidemos que el error es, con frecuencia, más impetuoso que la verdad.
BIBLIOGRAFIA
1. Neu CR, Harrison S. Prospective payment for medicare posthospital services. Some empirical considerations. The RAND Corporation. Santa Mónica; 1986.
2. Neu CR, Palmer A, Henry DP, Olson GT, Harrison S. Extending the medicare prospective payment system to posthospital care. Planning a demonstration. The RAND Corporation. Santa Mónica; 1986.
3. Hosek S, Kane R, Caney M, Hartman J, Reboussin D, Serrato C, Melvin J. Charges and outcomes for rehabilitative care. Implications for the prospective payment system. The RAND Corporation. Santa Mónica; 1986.
4. Neu CR, Harrison SC. Posthospital care before and after the medicare prospective payment system. The RAND Corporation. Santa Mónica; 1988.
5. Vladeck BC. Medicare, medicaid fraud and abuse. JAMA 1995; 273:766.
6. Horn SD, Buckley G, Sharpey PD, Chambers AF, Horn RA, Schramm CJ. Interhospital differences in severity of illness. Problems for prospective payment based on diagnostic related groups (DRGs). N Engl J Med 1985;313:20-4.
7. Siu AL, Sonnenberg FA, Manning WG, Goldberg GA, Bloomfield ES, Newhouse JP, Brook RH. Inappropriate use of hospitals in a randomized trial of health insurance plans. N Engl J Med 1986;315:1259-66.
8. Fitzgerald JF, Moore PS, Dittius RS. The care of elderly patients with hip fracture. Changes since implementation of the prospective payment system. N Engl J Med 1988;319:1392-7.
9. Rosko MD, Carpenter CE. The impact of intra DRG severity of illness on hospital profitability: implications for payment reform. J Health Politics, Policy and Law 1994;19:729-51.
10. Meiners MR, Coffey RM. Hospital DRGs and the need for long-term care services: an empirical analysis. Health Services Research 1985;20: 359-84.
11. Fetter RB, Shin Y, Freeman JL, Averill RF, Thompson JD. Case-mix definition by Diagnostic Related Groups. Med Care 1980;18(suppl):1-53.
12. Schneider DP, Fries BE, Foley WJ, Desmond M, Gormley WJ. Case-mix for nursing home payment: Resource Utilization Groups, version II. Health Care Financing Review 1988;annual suppl:39-52.
13. Cooney LM, Fries BE. Validation and use of resource utilization groups as a case-mix measure for long term care. Med Care 1985;23:110-22.
14. Fries BE, Cooney LM. Resource Utilization Groups. A patient classification system for long term care. Med Care 1985;23:110-22.
15. Morris JN, Sherwood S, May MI, Bernstein E. FRED: an innovative approach to nursing home level of care asignments. Health Care Services Research 1987;22:117-38.
16. Cameron JM. Case-mix and resource use in long-term care. Med Care 1985;23:296-309.
17. Arling G, Nordquist RH, Brant B, Capitman JA. Nursing home case-mix. Patient classification by nursing resource use. Med Care 1987;25:9-19.
18. Arling G, Zimmerman D, Updike L. Nursing home case-mix in Wisconsin. Findings and policy implications. Med Care 1989;27:164-81.
19. Fries BE, Schneider DP, Foley WJ, Gavazzi M, Burke R, Cornelius E. Refining a case-mix measure for nursing homes: Resource Utilization Groups (RUG-III). Med Care 1994;32:668-85.
20. Fries BE, Schneider DP, Foley WJ, Dowling M. Case-mix classification of medicare residents in skilled nursing facilities: Resource Utilization Groups (RUG-T18). Med Care 1989;27:843-58.
21. Turner GF, Main A, Carpenter GI. Case-mix, resource use and geriatric medicine in England and Wales. Age Ageing 1995;24:1-4.
22. Carpenter GI, Main A, Turner GF. Case-mix for the elderly inpatient: Resource utilization groups (RUGs) validation project. Age Ageing 1995;24:5-13.
23. Knaus WA, Wagner DP, Draper EA. The value of measuring severity of disease in clinical research on acutally ill patients. J Chron Dis 1984; 37:455-63.
24. Rosenthal GE, Halloran EJ, Kiley M, Landefeld CS. Predictive validity of the nursing severity index in patient with musculoskeletal disease. J Clin Epidemiol 1995;48:179-88.
25. Birnbaum H, Bishop C, Lee AJ, Jensen G. Why do nursing home costs vary? The determinants of nursing home costs. Med Care 1981;19: 1095-107.
26. O''Donnell JF, Hannan EL. An analysis of case-intensity-adjusted nursing staff patterns in New York sate skilled nursing facilities. Med Care 1983;21:82-91.
27. McGinnis GE, Osberg JS, DeJong G, Seward ML, Branch LG. Predicting charges for inpatient rehabilitation using severity, DRG, age and function. Am J Public Health 1987;77:826-29.
28. Wilkerson DL, Batavia Al, DeJong G. Use of functional status measures for payment of medical rehabilitation services. Arch Phys Med Rehabil 1992;73:111-9.
29. Alén JJ. Sistemas de clasificación de pacientes en rehabilitación y enfermos crónicos. Todo Hospital 1997;135:31-6.
30. Smith DW, Hogan AJ, Rohrer JE. Activities of daily living as quantitative indicators of nursing efforts. Med Care 1987;25:120-30.
31. Manton KG, Newcomer R, Vertrees JC, Lowrimore GR, Harrington C. A method for adjusting capitattion payments to managed care plans using multivariate patterns of health and functioning. The experience of social/health maintenance organizations. Med Care 1994;32:277-97.
32. Phillips CD, Hawes C. Nursing home case-mix classification and residents suffering from cognitive impairment: RUG-II and cognition in the Texas case-mix database. Med Care 1992;30:105-16.
33. Fries BE, Mehr DR, Schneider D, Foley WJ, Burke R. Mental dysfunction and resource use in nursing homes. Med Care 1993;31:898-920.
34. Vallbona MC. Revisión bibliográfica de sistemas de clasificación de enfermos crónicos. Una aplicación en nuestro entorno. Hospital 2000 1995;3:99-104.
35. Gerety MB. Health care reform: benefits or hazards for the frail and their doctors. J Am Geriatr Soc 1995;43:718-9.
36. Kane RL. Health care reform and the care of the older adults. J Am Geriatr Soc 1995;43:702-6.
37. Gerety MB. Health care reform from the view of a geriatrician. Gerontologist 1995;34:590-7.
38. Kane RL, Kane RA. Effects of the Clinton health reform on older persons and their families: a health care systems perspective. Gerontologist 1994;34:598-605.
39. Carpenter GI, Turner GF, Fowler RW. Case-mix for inpatient care of elderly people: rehabilitation and postacute care. Age Ageing 1997; 26:123-31.
40. Dunstan EJ, Amar K, Watt A, Seymour DG. First step in building ACME an admission case-mix system for the elderly. Age Ageing 1996; 25:102-8.
41. Rohrer JE, Yesalis C, Laughlin PR, Wiley R. Patterns of change in functional status in extended care. Health Services Research 1988;23: 495-509.
42. Ljungreen G, Brandt L. Predicting nursing home length of stay and outcome with a resource based classification system. Intl J of Technology assessment in Health Care 1996;12:72-9.
43. Tilquin Ch, Sicotte C, D''Hoore W, Portella E. Evaluación de las necesidades de las personas dependientes para ofrecerles unos cuidados y servicios apropiados. Rev Gerontol 1996;6:294-303.
44. Semradek J, Hornbrook M, McKenzie D, Giovanetti P, Charles C, Schalm C. Long term care reform in Alberta, Canada. Alberta''s resident classification system: fact, fiction and future prospects. J Advanced Nursing 1994;20:1182-5.
45. Armstrong-Esther CA. Long term care reform in Alberta, Canadá: the role of the resident classification system. J Advanced Nursing 1994; 20:105-13.
46. Health Care Financing Administration. MDS users manual, version 2.0. Eliot Press ed; 1995.
47. Hawes C, Morris JN, Phillips CD, Fries BE, Murphy K, Mor V. Development of the nursing home Resident Assessment Instrument in the USA. Age Ageing 1997;26(suppl 2):19-26.
48. Sgadari A, Morris JN, Fries BE, Ljunggren G, Jonsson PV, DuPaquier JN, Schroll M. Efforts to stablish the reliability of the Resident Assessment Instrument. Age Ageing 1997;26(suppl 2):27-30.
49. Bernabei R, Murphy K, Frijters D, DuPaquier JN, Gardent H. Variation in training programmes for Resident Assessment Instrument Implementation. Age Ageing 1997;26(suppl 2):31-6.
50. Ouslander JG. The Resident Assessment Instrument (RAI): Promise and Pitfalls. J Am Geriatr Soc 1997;45:975-6.
51. Phillips CD, Morris JN, Hawes C, Fries BE, Mor V, Nennstiel M, Iannacchione V. Association of the Resident Assessment Instrument (RAI) with changes in function, cognition and psychosocial status. J Am Geriatr Soc 1997;45:986-93.
52. Morris JN, Nonemaker S, Murphy K, Hawes C, Fries BE, Mor V, Phillips C. A commitment to change: Revision of HCFA''s RAI. J Am Geriatr Soc 1997;45:1011-6.
53. Sgadari A, Topinkova E, Bjorbson J, Bernabei R. Urinary incontinence in Nursing Home residents: a cross national comparison. Age Ageing 1997;26(suppl 2):49-54.
54. Steel RK, Sherwood S, Ribbe MW. The future: a person specific standardized assessment instrument. Age Ageing 1997;26(suppl 2):83-5.
55. Frijters DH, Mor V, DuPaquier JN, Berg K, Carpenter GI, Ribbe MW. Transitions across various continuing care settings. Age Ageing 1997; 26(suppl 2):73-6.
56. Ikegami N, Morris JN, Fries BE. Low-care cases in long term care settings: variations across nations. Age Ageing 1997;26(suppl 2):67-72.
57. Carpenter GI, Ikegami N, Ljunggren G, Carrillo E, Fries BE. RUG-III and resource allocation: comparing the relationship of direct care time with patient characteristics in five countries. Age Ageing 1997;26(suppl 2):61-6.
58. Ljunggren G, Phillips CD, Sgadari A. Comparisons of restraint use in nursing homes in eight countries. Age Ageing 1997;26(suppl 2):43-8.
59. Berg K, Sherwood S, Murphy K, Carpenter GI, Gilgen R, Phillips CD. Rehabilitation in nursing homes: a cross national comparison of recipients. Age Ageing 1997;26(suppl 2):37-42.
60. Ribbe MW, Ljungreen G, Steel K, Topinkova E, Hawes C, Ikegami N, Henrard JC, Jonnson PV. Nursing homes in 10 nations: a comparison between countries and settings. Age Ageing 1997;26(suppl 2):3-12.
61. Fries BE, Schroll M, Hawes C, Gilgen R, Jonsson PV, Park P. Approaching cross national comparisons of nursing home residents. Age Ageing 1997;26(suppl 2):13-8.
62. Hawes C, Mor V, Phillips CD, Fries BE, Morris JN, Steele-Friedlob E, Greene A, Nennstiel M. The OBRA-87 nursing home regulations and the implementation of the Resident Assessment Effect on process quality. J Am Geriatr Soc 1997;45:977-85.
63. Fries BE, Hawes C, Morris JN, Phillips C, Mor V, Park PS. Effect of the National Resident Assessment Instrument on selected health conditions and problems. J Am Geriatr Soc 1997;45:994-1001.
64. Mor V, Intrator O, Fries BE, Phillips C, Teno J, Hiris J, Hawes C, Morris J. Changes in hospitalization associated with intriducing the Resident Assessment Instrument. J Am Geriatr Soc 1997;45:1002-10.
65. Schnelle J. Can nursing homes use the MDS to improve quality? J Am Geriatr Soc 1997;45:1027-8.
66. Phillips C, Zimmeman D, Bernabei R, Jonsson PV. Using the Resident Assessment Instrument for quality enhancement in nursing homes. Age Ageing 1997;26(suppl 2):77-82.
67. Morris JN, Fries BE, Mehr DR, Hawes C, Phillips C, Mor V. Lipsitz LA. MDS cognitive performance scale. J Gerontol 1994;49:M174-M182.
68. Solano Jaurrieta JJ, Jiménez Muela F, Álvarez Darriba E, López Álvarez E, San Cristóbal Velasco E. Grupos de utilización de recursos (RUG-T18). Relación con tiempos de atención directa (fisioterapeutas, ATS, auxiliares, sanitarios). Rev Gerontol 1997;7:100-5.
69. Serrano M, Francés I, Midón J, Perlado F. Sistema de clasificación RUG-II. Utilización en un servicio de Geriatría y en una residencia asistida. Rev Gerontol 1996;6:269-75.
70. Carrillo E, García A, Peiró S, Portella E, Mediano C, Fries BE. Sistema de clasificación de pacientes en centros de media y larga estancia. Los resource utilization groups. Version III. Rev Gerontol 1996;6:269-75.
71. Carrillo E, Burgueño A, Abad F, García-Altés A, DuPasquier JN, Fries B. Comparaciones internacionales de residentes en centros de media y larga estancia y clasificación en case-mix: perspectivas actuales. Rev Gerontol 1996;6:285-93.
72. Álvarez E, Jiménez F, López E, San Cristóbal E, Solano JJ. Utilización de recursos de atención directa a ancianos en unidades hospitalarias. Rev Esp Geriatr Gerontol 1997;32:132-8.
73. Álvarez E, Jiménez F, López E, Solano JJ. Sistema de clasificación RUG-T18: aplicación en dos unidades hospitalarias de atención al anciano del Principado de Asturias. Rev Esp Geriatr Gerontol 1997;32:100-8.
74. Jiménez Muela F, González González J, Álvarez Darriba E, López Álvarez E, Virgós Soriano MJ, Solano Jaurrieta JJ. Hospital de Día de Geriatría. Distribución de pacientes en función de Grupos de Utilización de Recursos (Clasificaciones RUG-T18 y RUG-III). Rev Esp Geriatr Gerontol (En prensa).
75. Jiménez F, Suárez MI, Baztán JJ, Alarcón MT, Hornillos M, et al. EVCG y servicios de geriatría. Comparación en función de grupos de utilización de recursos. Rev Esp Geriatr Gerontol 1997;32(SI):121.
76. Ikegami N, Fries BE, Takagi Y, Ikeda S, Ibe T. Applying RUG-III in Japanese long-term care facilities. Gerontologist 1994;34:628-39.
77. Clauser SB, Fries BE. Nursing home resident assessment and case-mix classification: cross national perspectives. Health Care Financing Review 1992;13:135-55.
78. Fries BE, Ljungreen G, Winblad B. International comparisons of long term care: the need for a resident level classification. J Am Geriatr Soc 1991;39:10-6.
79. Gillick MR. Doing the right thing: quality assurance in the elderly. J Am Geriatr Soc 1994;42:1024-6.
80. Rudberg MA, Bar G, Cassell CK, Hayward RSA, Sussmann EJ, Roizen MF. Guidelines, practice policies, and parameters. The case for geriatrics. J Am Geriatr Soc 1994;42:1214-6.
81. Solano Jaurrieta JJ, Jiménez Muela F, Álvarez Darriba E, López Álvarez E. Clasificación RUG-T18. Niveles sanitarios y sociales de atención al anciano en el Principado de Asturias. Comparación con otras series internacionales. Rev Gerontol (En prensa).
ANEXO I. PROTOCOLO DE CLASIFICACION RUG-III
1. Índice AVD. RUG-III
a) Movilización en la cama:
Independiente o supervisión ( ) 1
Asistencia limitada ( ) 3
Asistencia continuada ( ) 4
Asistencia de dos personas ( ) 5
b) Uso del retrete:
Independiente o supervisión ( ) 1
Asistencia limitada ( ) 3
Asistencia continuada ( ) 4
Asistencia de dos personas ( ) 5
c) Transferencias:
Independiente o supervisión ( ) 1
Asistencia limitada ( ) 3
Asistencia continuada ( ) 4
Asistencia de dos personas ( ) 5
d) Alimentación:
Independiente o supervisión ( ) 1
Asistencia limitada ( ) 2
Dependiente, sonda NG o parenteral ( ) 3
Índice AVD ( )
2. Clasificación clínica RUG-III
a) Rehabilitación:
RVA: Más de 450 min./sem. con Índice AVD de 4 a 7
RVB: Más de 450 min./sem. con Índice AVD de 8 a 13
RVC: Más de 450 min./sem. con Índice AVD de 14 a 18
RHA: De 300 a 450 min./sem. con Índice AVD de 4 a 7
RHB: De 300 a 450 min./sem. con Índice AVD de 8 a 11
RHC: De 300 a 450 min./sem. con Índice AVD de 12 a 14
RHD: De 300 a 450 min./sem. con Índice AVD de 15 a 18
RMA: De 150 a 300 min./sem. con Índice AVD de 4 a 7
RMB: De 150 a 300 min./sem. con Índice AVD de 8 a 15
RMC: De 150 a 300 min./sem. con Índice AVD de 16 a 18
RLA: De 45 a 150 min./sem. con Índice AVD de 4 a 11
RLB: De 45 a 150 min./sem. con Índice AVD de 12 a 18
b) Cuidados intensos:
( ) Alimentación parenteral ( ) Aspiración
( ) Ventilador/Respirador ( ) Traqueostomía
SE1: Una técnica de las indicadas
SE2: Dos técnicas de las indicadas
SE3: Tres o más técnicas de las indicadas
c) Cuidados especiales
( ) Coma ( ) Esclerosis múltiple ( ) Úlcera grado 3-4
( ) Quemaduras ( ) Cuadripléjico ( ) SNG
( ) Fiebre (más vómitos, neumonía o deshidratación)
( ) Septicemia ( ) Medicación IV ( ) Radioterapia
SSA: Cuidado Especial con Índice AVD de 7 a 13
SSB: Cuidado Especial con Índice AVD de 14 a 16
SSC: Cuidado Especial con Índice AVD de 17 6 18
d) Clínicamente complejos:
( ) Oxigenoterapia ( ) Ulceras/Lesiones ( ) Quimioterapia
( ) Transfusiones ( ) Parálisis cerebral ( ) Inf. urinaria
( ) Hemipléjico ( ) Deshidratación ( ) Sangrado inter.
( ) Enf. terminal ( ) Ulcera de estasis ( ) Visita médica
( ) Afasia ( ) Broncoaspiración ( ) Neumonía
( ) Diálisis ( ) Protecciones
CA1: Clínicamente complejo con Índice AVD de 4 6 5 y no deprimido.
CA2: Clínicamente complejo con Índice AVD de 4 ó 5 con depresión.
CB1: Clínicamente complejo con Índice AVD de 6 a 10 y no deprimido.
CB2: Clínicamente complejo con Índice AVD de 6 a 10 con depresión.
CC1: Clínicamente complejo con Índice AVD de 11 a 16 y no deprimido.
CC2: Clínicamente complejo con Índice AVD de 11 a 16 con depresión.
CD1: Clínicamente complejo con Índice AVD de 17 ó 18 y no deprimido.
CD2: Clínicamente complejo con Índice AVD de 17 ó 18 con depresión.
e) Deterioro cognitivo:
IA1: Deterioro cognitivo con Índice AVD de 4 ó 5 y no rehabilita con enfermería.
IA2: Deterioro cognitivo con Índice AVD de 4 ó 5 rehabilitación por enfermería.
IB1: Deterioro cognitivo con Índice AVD de 6 a 10 y no rehabilita con enfermería.
IB2: Deterioro cognitivo con Índice AVD de 6 a 10 rehabilitación por enfermería.
f) Alteraciones de la conducta:
( ) Agresión ( ) Insultos ( ) Vagabundeo ( ) Alucinaciones
BA1: Alteración conducta con Índice AVD de 4 ó 5 y no rehabilita con enfermería.
BA2: Alteración conducta con Índice AVD de 4 ó 5 rehabilitación por enfermería.
BB1: Alteración conducta con Índice AVD de 6 a 10 y no rehabilita con enfermería.
BB2: Alteración conducta con Índice AVD de 6 a 10 rehabilitación por enfermería.
g) Funciones físicas reducidas:
PA1: Índice AVD de 4 ó 5 y no rehabilita con enfermería.
PA2: Índice AVD de 4 ó 5 rehabilitación por enfermería.
PB1: Índice AVD de 6 a 8 y no rehabilita con enfermería.
PB2: Índice AVD de 6 a 8 rehabilitación por enfermería.
PC1: Índice AVD de 9 ó 10 y no rehabilita con enfermería.
PC2: Índice AVD de 9 ó 10 rehabilitación por enfermería.
PD1: Índice AVD de 11 a 15 y no rehabilita con enfermería.
PD2: Índice AVD de 11 a 15 rehabilitación por enfermería.
PE1: Índice AVD de 16 a 18 y no rehabilita con enfermería.
PE2: Índice AVD de 16 a 18 rehabilitación por enfermería.
Correspondencia: Juan J. Solano Jaurrieta. Servicio de Geriatría. Hospital Monte Naranco. Vázquez de Mella, final. 33012 Oviedo.
Recibido el 12-11-97; aceptado el 18-3-98.