Diversas intervenciones han demostrado que reducen la polimedicación y la prescripción potencialmente inapropiada (PPI). El objetivo del estudio fue evaluar el número de fármacos y PPI antes y después de una intervención educativa sobre el médico de atención primaria (MAP), con identificación electrónica de la PPI y revisión estructurada de la medicación, en ancianos con polimedicación excesiva (≥10 fármacos).
Material y métodosEstudio de intervención antes-después, en la Comarca Guipúzcoa (Osakidetza), en una muestra aleatoria de mayores de 80 años con ≥10 fármacos, cuyos MAP recibieron formación. Variables principales: cambio en el número de fármacos y PPI, evaluados por historia clínica. Variables secundarias: descripción del balance beneficio-riesgo evaluado por el MAP, problemas de seguridad y decisión terapéutica.
ResultadosDe los 591 pacientes elegibles, se excluyó a 88 (41: sus MAP no asistieron a la formación, 47: fallecimiento/traslado/ingreso) y se incluyó a 503, con una edad media de 84,9 años; el 67,7% eran mujeres. El número medio de fármacos y de PPI por paciente disminuyó significativamente: −0,88 (IC 95%: −1,04 a −0,72) y −0,19 (IC 95%: −0,29 a −0,09), respectivamente (p<0,0001), con una reducción del 25,8% en el número de pacientes con polimedicación excesiva. Variables secundarias: se emplearon hojas de recogida de datos de 365 pacientes y de 4.168 prescripciones. El balance beneficio-riesgo fue favorable para el 75% de las prescripciones y la decisión terapéutica mayoritaria fue mantenerlas (83%). Se mantuvieron el 47,3% de las 911 prescripciones con balance desfavorable/incierto.
ConclusionesLa intervención se asocia con una reducción en la polimedicación excesiva y de la PPI en condiciones de práctica clínica habitual.
Several interventions have been shown to reduce polypharmacy and potentially inappropriate prescription (PIP). The objective of the study was to evaluate the number of drugs and PIP before and after an educational intervention with the Primary Care physician (PCP), with electronic identification of PIP and structured medication review, in elderly patients with excessive polypharmacy (≥10 drugs).
Material and methodsA before-after intervention study was conducted in the Gipuzkoa district of Osakidetza (Basque Country Health System), in a random sample of patients older than 80 years taking ≥ 10 drugs, and whose PCP attended training sessions. Primary outcomes: change in the number of drugs and PIP, registered in computerised health records. Secondary outcomes: benefit/risk ratio assessed by the PCP, safety problems, and therapeutic decision.
ResultsOf the 591 eligible patients, 88 were excluded (41: PCP did not attend training sessions, 47: death/transfer/admission), including a total of 503 patients with mean age of 84.9 years, with 67.7% women. The mean number of drugs and PIP per patient decreased significantly, −0.88 (95% CI: −1.04 to −0.72) and −0.19 (95% CI: −0.29 to −0.09), respectively (p<.0001), with a 25.8% reduction in the number of patients with excessive polypharmacy. Secondary outcomes: data collection sheets of 365 patients and 4,168 prescriptions were collected. The benefit-risk ratio was favourable for 75% of the prescriptions, with the most frequent decision being to maintain them (83%). Among the 911 prescriptions with an unfavourable/uncertain benefit/risk ratio, 47.3% were maintained.
ConclusionsThe intervention is associated with a reduction in excessive polypharmacy and PPI under real-world conditions.
La multimorbilidad, el envejecimiento, la dificultad en la conciliación de las guías de práctica clínica y una atención sanitaria fragmentada determinan que los pacientes ancianos acumulen múltiples tratamientos1,2. La polimedicación generalmente se define en términos cuantitativos como la prescripción concomitante de 5 o más fármacos1-3 y la «polimedicación excesiva», la de 10 o más4.
La polimedicación es el principal determinante de la prescripción potencialmente inapropiada (PPI)5, entendida como aquella que puede conllevar un riesgo significativo de efectos adversos superior al beneficio clínico3,6. La PPI incluye también una mayor duración o frecuencia de la indicada, elevado riesgo de interacciones o fármacos duplicados6.
La polimedicación y la PPI producen un mayor riesgo de efectos adversos, interacciones, falta de adherencia, pérdida funcional, hospitalización y gasto innecesario1,2,5,7,8. La PPI afecta a una de cada 5prescripciones en Atención Primaria (AP) en personas mayores7.
En España, la prevalencia de la polimedicación se acerca al 50% en pacientes mayores de 65 años9. En un reciente estudio realizado en Lérida, el 58,1% de los pacientes ancianos atendidos en AP presentaron al menos un criterio de PPI, medido con la herramienta STOPP-START, cifra que aumentó con la edad y con la polimedicación10.
Los pacientes muy ancianos y con polimedicación excesiva son más vulnerables a los efectos adversos de los fármacos1 y su seguimiento en nuestro contexto se produce mayoritariamente en AP.
La Comarca Guipúzcoa atiende a una población de 385.060 personas mayores de 14 años. Está formada por 25 unidades de Atención Primaria (UAP), con más de 250 médicos (MAP) y 3 farmacéuticas de Atención Primaria (FAP). En el momento de la realización del estudio, el 49% de los pacientes mayores de 65 años recibía 5 o más fármacos y el 12%, 10 o más.
Diversas intervenciones han demostrado que reducen la polifarmacia y la PPI en pacientes ancianos3. Seleccionar las mejores intervenciones y evaluar su impacto es una prioridad para los sistemas de salud.
El objetivo principal de este trabajo fue evaluar la polimedicación y la PPI antes y después de una intervención que incluyó educación de profesionales, identificación de PPI y revisión estructurada de la medicación en ancianos mayores de 80 años con polimedicación excesiva (10 o más fármacos).
Los objetivos secundarios fueron describir el balance beneficio-riesgo de los medicamentos evaluados por los MAP, las decisiones terapéuticas tomadas tras la revisión y sus motivos.
Material y métodosDiseño del estudioSe trata de un estudio de intervención con medida de resultados antes y a los 3meses de la intervención formativa, sin grupo control, realizado en una muestra de pacientes ancianos con 10 o más fármacos.
Participantes y población a estudioLa población diana la formaron las personas mayores de 80 años con 10 o más fármacos prescritos de forma crónica o a demanda, de todas las UAP de la Comarca Guipúzcoa. Al inicio del estudio, reunían estos criterios 4.269 pacientes (correspondientes a 281 plazas médicas), a partir de los cuales se obtuvo una muestra representativa para realizar el estudio. Para ello, tras el cálculo del tamaño muestral, se obtuvieron, a través de la herramienta de explotación de la historia clínica Osakidetza Business Intelligence (OBI), los identificadores de los pacientes de la población diana, con su correspondiente código de plaza médica. Para garantizar la representatividad de los MAP se estableció que cada uno de ellos revisaría hasta 3 pacientes de su cupo. Por eso, en una primera fase se seleccionó a un máximo de 3 pacientes por MAP. La selección fue aleatorizada para los MAP que tenían más de 3pacientes con las características de interés, mientras que en esta lista entraron todos los pacientes de los MAP con 3o menos pacientes. A continuación, considerando el porcentaje de población mayor de 80 años en cada UAP, se seleccionó una muestra aleatorizada estratificada por UAP con el fin de establecer el número de sujetos que cada UAP proporcionaría a la muestra total. La aleatorización se realizó 3meses antes de la formación, ya que el proceso de diseño y validación inicial de consultas para identificar de forma automática los criterios de PPI consume tiempo.
IntervenciónLa intervención incluyó 3componentes: identificación electrónica de PPI, formación a los MAP y revisión estructurada de la medicación por el MAP.
El grupo promotor del estudio estaba formado por farmacéuticos (FAP y de hospital), médicos (MAP, un geriatra y un internista) y 2profesionales de enfermería. Este grupo, liderado por FAP, preparó los materiales docentes y priorizó 15 criterios de PPI explícitos, entre los STOPP-START, Beers11 y alertas de seguridad de la Agencia Española de Medicamentos y Productos Sanitarios, con base en su relevancia y factibilidad en la obtención de datos (anexo A, descripción de PPI). Además, diseñó y pilotó la hoja de recogida de datos (HRD) para la revisión estructurada de la medicación, que incluía las principales dimensiones del cuestionario MAI11 (apéndice B, HRD e instrucciones). Las FAP diseñaron y validaron las consultas informáticas necesarias para obtener y automatizar los datos de PPI.
Miembros del grupo promotor (farmacéuticos y médicos de AP) impartieron un taller de formación de formadores de 6 h sobre revisión de la polimedicación y mejora de PPI, dirigido a un grupo de MAP referentes de sus UAP en seguridad del paciente. Estos MAP formadores impartieron en sus UAP 2sesiones de 1,5 h cada una. La primera abordó las herramientas de valoración de la adecuación de la prescripción y las recomendaciones para mejorar los criterios PPI seleccionados y la segunda, la resolución de un caso clínico de revisión estructurada de la medicación, utilizando la HRD.
Durante la formación, en cada UAP, el formador entregó a cada MAP un sobre cerrado que contenía la información de los pacientes que le correspondía revisar (los identificadores, sus prescripciones y sus PPI), para que procedieran a la revisión (anexo B). Cada MAP revisó a pacientes correspondientes a su cupo.
Tamaño muestralSe estimó que 350 sujetos proporcionarían una potencia del 80% para detectar un efecto de 0,15-0,20, en el número total de fármacos y en el de PPI, usando la prueba de t de Student para muestras emparejadas, con un nivel de significación bilateral de 0,05.
Se asumió que un 30% de los MAP no asistirían a la formación, por lo que el tamaño muestral se incrementó en 105 pacientes. Asimismo, se consideró un 30% de no respuesta o de respuesta no evaluable en las HRD, por lo que el tamaño muestral total se aumentó a 591 sujetos. El cálculo se realizó con el N Query Advisor 7.0.
VariablesSe recogió información demográfica (edad y sexo) de los participantes, en el momento basal.
Las variables de resultado principales fueron el cambio en el número total de fármacos y en el número de PPI por paciente tras la intervención, obtenidas de la herramienta OBI.
Las variables secundarias, recogidas en la HRD, fueron las siguientes: adecuación de indicación, dosis y duración, balance beneficio-riesgo, problemas de seguridad, las decisiones terapéuticas (intención de mantener, retirar, modificar o añadir fármacos) y sus causas.
En cuanto a las variables principales, se excluyó a los pacientes ingresados en centros residenciales, trasladados o fallecidos durante el estudio. También se excluyó a aquellos pacientes cuyos médicos no asistieron a ninguna de las 2sesiones de formación ofrecidas.
El análisis de las variables secundarias se realizó sobre los pacientes con HRD cumplimentadas y evaluables: al menos el 50% de los fármacos debían tener cumplimentados los apartados de balance beneficio-riesgo y decisión terapéutica.
Fuente de datosLos datos se obtuvieron de 2fuentes: de la historia clínica informatizada a través de la herramienta OBI y de las HRD.
La extracción basal a través de OBI se realizó en julio de 2014. La formación se realizó entre el 1 de septiembre y el 15 de octubre de 2014, y la revisión de la medicación entre octubre y diciembre. La extracción final de OBI se realizó el 7 de enero de 2015. Las HRD recibidas de los MAP se analizaron al finalizar el estudio.
Análisis estadísticoEl número total de fármacos y PPI se presenta con medias y desviaciones estándar (DE). Las diferencias antes-después de estas variables se presentan como medias con intervalos de confianza al 95% (IC 95%). Las comparaciones se realizaron mediante las pruebas t de Student y los rangos con signo de Wilcoxon para muestras emparejadas. Las variables categóricas se describen con frecuencias y porcentajes (%). La aleatorización y los análisis estadísticos se realizaron con el software SPSS v. 23.
El Comité Ético de Investigación Clínica de Guipúzcoa aprobó el estudio (acta 08/2014). El procesamiento de los datos se realizó de acuerdo con la Ley Orgánica 15/1999 de Protección de Datos de Carácter Personal.
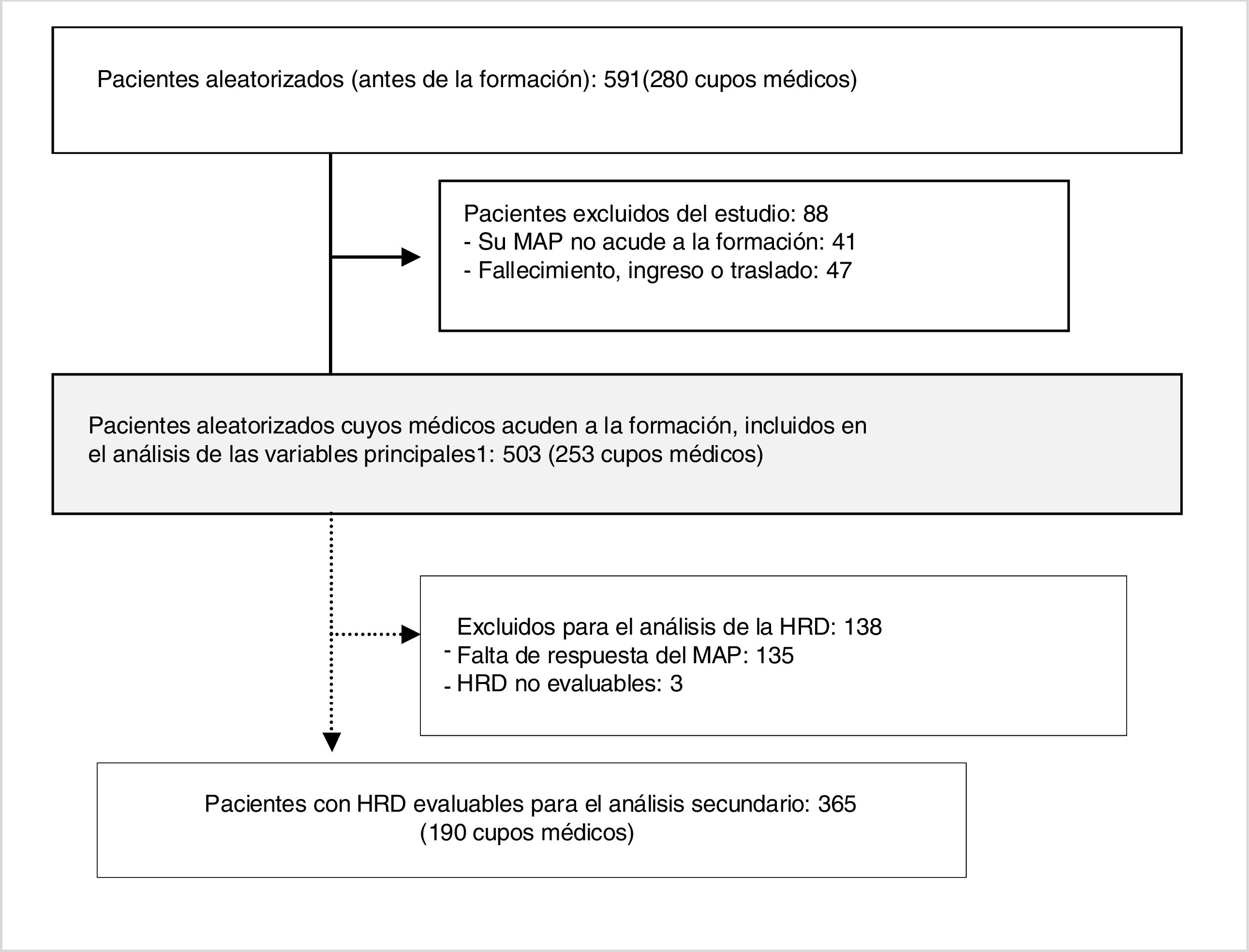
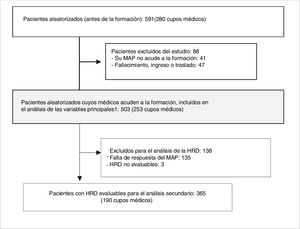
ResultadosParticiparon en el estudio las 25 UAP de la comarca. Veintisiete MAP (9,6%) no acudieron a ninguna de las 2sesiones, por lo que sus 41 pacientes fueron excluidos. Se excluyó a otros 47 pacientes por fallecimiento, traslado o ingreso en centros residenciales. Así, de los 591 pacientes aleatorizados antes de la formación, se incluyó a 503 en el análisis de las variables principales. La figura 1 muestra el flujograma de los participantes.
Flujograma de los pacientes en el estudio El análisis de las variables principales incluye a todos los pacientes aleatorizados vigentes cuyos MAP recibieron la formación, independientemente de que tuvieran o no HRD cumplimentadas y de que los pacientes fueran o no revisados por su MAP, y se realizó mediante la explotación de la historia clínica electrónica. HRD: hoja de recogida de datos. MAP: médico de Atención Primaria.
La edad media de las personas incluidas en el análisis principal fue de 84,9 años (DE: 3,8); el 68% eran mujeres. El número medio de fármacos por paciente en el momento basal fue 11,92 (DE: 2,07). El número medio de PPI por paciente fue 0,7; 271 pacientes (53,9%) no presentaron ningún PPI, 147 (29,2%) uno, 57 (11,3%) 2, 23 (4,6%) 3y 5 (1%) presentaron 4 PPI.
Se recopilaron las HRD de 365 pacientes: el 72% de los que cumplían los criterios para el análisis de las variables primarias. El 75,1% de los MAP que acudieron a la formación entregaron al menos una HRD.
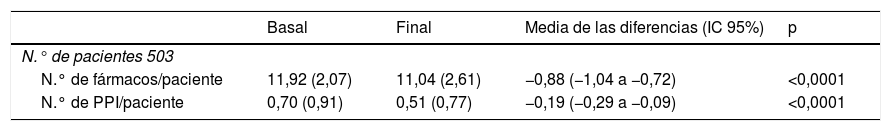
Variables principalesTras la intervención, el porcentaje de pacientes con polimedicación excesiva se redujo un 25,8% (de 503 a 373) y el de pacientes con al menos un PPI pasó del 46,1% al 36,6% (de 232 a 184). El número medio de fármacos y de PPI por paciente disminuyó de manera significativa, −0,88 y −0,19, respectivamente (tabla 1), que se trasladó, en términos relativos, a la reducción global del número de fármacos del 7,4% y a la de los PPI, del 27,1%.
Número total de fármacos y prescripciones potencialmente inapropiadas por paciente en las extracciones basal y final
| Basal | Final | Media de las diferencias (IC 95%) | p | |
|---|---|---|---|---|
| N.° de pacientes 503 | ||||
| N.° de fármacos/paciente | 11,92 (2,07) | 11,04 (2,61) | −0,88 (−1,04 a −0,72) | <0,0001 |
| N.° de PPI/paciente | 0,70 (0,91) | 0,51 (0,77) | −0,19 (−0,29 a −0,09) | <0,0001 |
Los datos son medias (DE) de fármacos y prescripciones potencialmente inapropiadas (PPI), salvo si se indica lo contrario. Las diferencias se calcularon como: valor final-basal por paciente.
Los valores de p se basan en la prueba t de Student para muestras emparejadas. Los datos se han obtenido de la herramienta de explotación de la historia clínica electrónica. Los niveles de significación con la prueba de Wilcoxon fueron p<0,0001 y p=0,001 para fármacos y PPI/paciente, respectivamente. IC 95%: intervalo de confianza al 95%.
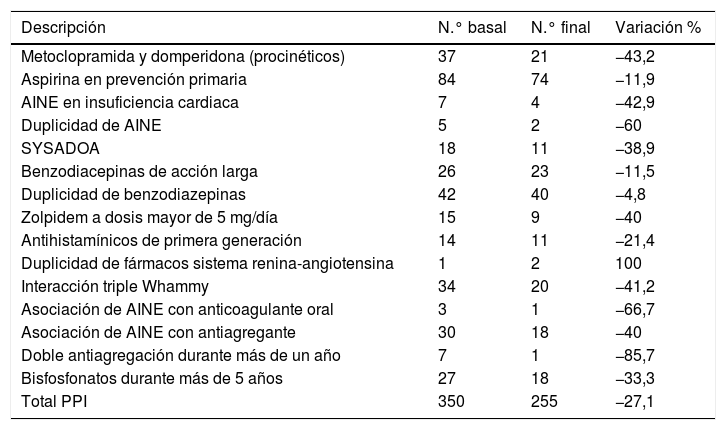
Con relación a los PPI, los criterios relacionados con AINE, SYSADOA, doble antiagregación, bisfosfonatos o la triple Whammy se redujeron más que los relacionados con las benzodiazepinas o la aspirina (tabla 2).
Frecuencias y variaciones observadas en los criterios de prescripciones potencialmente inapropiadas en las extracciones basal y final
| Descripción | N.° basal | N.° final | Variación % |
|---|---|---|---|
| Metoclopramida y domperidona (procinéticos) | 37 | 21 | −43,2 |
| Aspirina en prevención primaria | 84 | 74 | −11,9 |
| AINE en insuficiencia cardiaca | 7 | 4 | −42,9 |
| Duplicidad de AINE | 5 | 2 | −60 |
| SYSADOA | 18 | 11 | −38,9 |
| Benzodiacepinas de acción larga | 26 | 23 | −11,5 |
| Duplicidad de benzodiazepinas | 42 | 40 | −4,8 |
| Zolpidem a dosis mayor de 5 mg/día | 15 | 9 | −40 |
| Antihistamínicos de primera generación | 14 | 11 | −21,4 |
| Duplicidad de fármacos sistema renina-angiotensina | 1 | 2 | 100 |
| Interacción triple Whammy | 34 | 20 | −41,2 |
| Asociación de AINE con anticoagulante oral | 3 | 1 | −66,7 |
| Asociación de AINE con antiagregante | 30 | 18 | −40 |
| Doble antiagregación durante más de un año | 7 | 1 | −85,7 |
| Bisfosfonatos durante más de 5 años | 27 | 18 | −33,3 |
| Total PPI | 350 | 255 | −27,1 |
AINE: antinflamatorios no esteroideos; PPI: prescripción potencialmente inapropiada; SYSADOA: fármacos sintomáticos de acción lenta para la artrosis.
La variación muestra, en términos porcentuales, las diferencias en el número de pacientes con cada PPI antes-después. Un mismo paciente puede tener más de un PPI. Variación % total se deriva de las respectivas frecuencias totales. Los datos se han obtenido de la herramienta de explotación de la historia clínica OBI.
Los 365 pacientes con HRD cumplimentadas tenían una edad media de 84,88 años (DE: 3,69)y el 67,7% fueron mujeres. El número medio de fármacos por paciente en el momento basal fue de 11,42 (DE: 2,14).
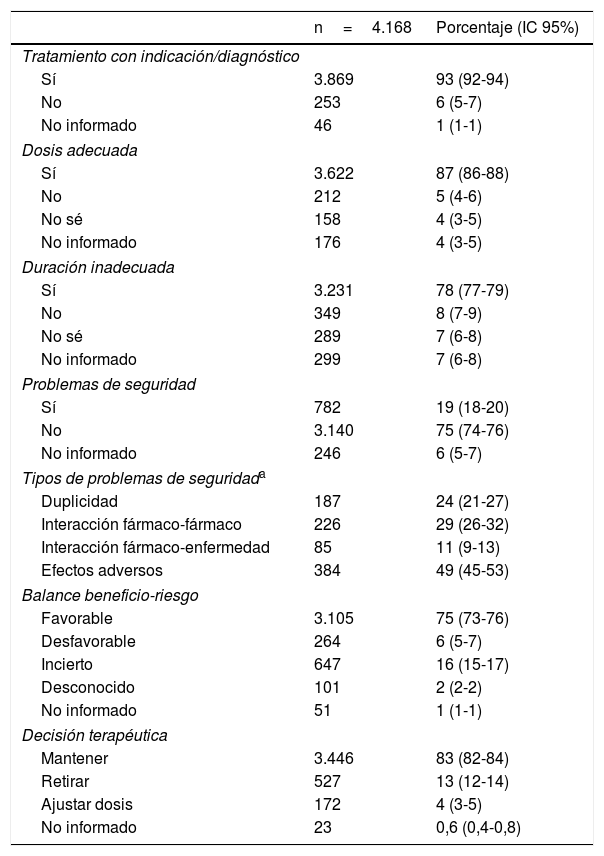
La tabla 3 presenta los datos de las 4.168 prescripciones de las HRD cumplimentadas.
Prescripciones recogidas en la hoja de recogida de datos, de 365 pacientes
| n=4.168 | Porcentaje (IC 95%) | |
|---|---|---|
| Tratamiento con indicación/diagnóstico | ||
| Sí | 3.869 | 93 (92-94) |
| No | 253 | 6 (5-7) |
| No informado | 46 | 1 (1-1) |
| Dosis adecuada | ||
| Sí | 3.622 | 87 (86-88) |
| No | 212 | 5 (4-6) |
| No sé | 158 | 4 (3-5) |
| No informado | 176 | 4 (3-5) |
| Duración inadecuada | ||
| Sí | 3.231 | 78 (77-79) |
| No | 349 | 8 (7-9) |
| No sé | 289 | 7 (6-8) |
| No informado | 299 | 7 (6-8) |
| Problemas de seguridad | ||
| Sí | 782 | 19 (18-20) |
| No | 3.140 | 75 (74-76) |
| No informado | 246 | 6 (5-7) |
| Tipos de problemas de seguridada | ||
| Duplicidad | 187 | 24 (21-27) |
| Interacción fármaco-fármaco | 226 | 29 (26-32) |
| Interacción fármaco-enfermedad | 85 | 11 (9-13) |
| Efectos adversos | 384 | 49 (45-53) |
| Balance beneficio-riesgo | ||
| Favorable | 3.105 | 75 (73-76) |
| Desfavorable | 264 | 6 (5-7) |
| Incierto | 647 | 16 (15-17) |
| Desconocido | 101 | 2 (2-2) |
| No informado | 51 | 1 (1-1) |
| Decisión terapéutica | ||
| Mantener | 3.446 | 83 (82-84) |
| Retirar | 527 | 13 (12-14) |
| Ajustar dosis | 172 | 4 (3-5) |
| No informado | 23 | 0,6 (0,4-0,8) |
Los datos son frecuencias y porcentajes con sus respectivos intervalos de confianza al 95%. No informado: indica la frecuencia de los ítems de la HRD sin rellenar. Los porcentajes están redondeados, por lo que en algunos casos las respectivas sumas pueden sobrepasar el 100%.
Entre las 911 prescripciones en las que el balance se consideró desfavorable o incierto, la decisión indicada por el MAP fue la de mantener en 431 casos (47,3%), retirar en 419 (46%) y modificar la dosis en 61 (6,6%). Como consecuencia de la revisión, se añadieron 53 fármacos. Las razones principales para mantener la prescripción a pesar del balance desfavorable o incierto fueron la prescripción por atención especializada (n=241) y las relacionadas con los pacientes (n=173).
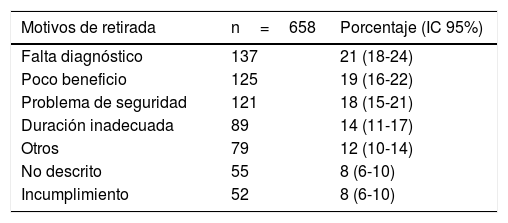
Por último, los motivos de retirada y mantenimiento informados por el MAP se describen en la tabla 4.
Motivos de retirada y mantenimiento de prescripciones, n (%)
| Motivos de retirada | n=658 | Porcentaje (IC 95%) |
|---|---|---|
| Falta diagnóstico | 137 | 21 (18-24) |
| Poco beneficio | 125 | 19 (16-22) |
| Problema de seguridad | 121 | 18 (15-21) |
| Duración inadecuada | 89 | 14 (11-17) |
| Otros | 79 | 12 (10-14) |
| No descrito | 55 | 8 (6-10) |
| Incumplimiento | 52 | 8 (6-10) |
| Motivos para mantener | n=3.928 | Porcentaje (IC 95%) |
|---|---|---|
| Balance favorable | 2.697 | 69 (67-70) |
| Balance incierto con prescripción de atención especializada | 237 | 6 (5-7) |
| Seguimiento exclusivo por atención especializada | 431 | 11 (10-12) |
| Miedo a recaídas | 142 | 4 (3-4) |
| Expectativas de los pacientes | 172 | 4 (4-5) |
| Otras | 208 | 5 (5-6) |
| No informado | 41 | 1 (1-1) |
Los datos son frecuencias y porcentajes con sus respectivos intervalos de confianza al 95% (IC 95%). Puede existir más de un motivo de retirada o mantenimiento para una misma prescripción.
Además de los fármacos implicados en los PPI, se retiraron o se modificó la dosis con más frecuencia en los siguientes medicamentos: 94 (13,5%) fármacos para el dolor (paracetamol, metamizol, tramadol-paracetamol, pregabalina), 41 (5,9%) inhibidores de la bomba de protones, 32 (4,6%) diuréticos (furosemida, torasemida, espironolactona), 21 (3%) calcio-vitamina D y hierro, 20 (2,9%) estatinas, 15 (2,1%) antidepresivos, 14 (2%) alopurinol y 11 (1,6%) metformina.
DiscusiónEl presente estudio muestra que una intervención que combina formación, identificación electrónica de PPI y la revisión estructurada de la medicación por el MAP puede obtener resultados favorables. Se observa una reducción relevante en el número de pacientes con polimedicación excesiva y en el de pacientes expuestos a PPI, tras una intervención factible en la práctica clínica habitual con los recursos disponibles.
Estos resultados son consistentes con los de diversas revisiones sistemáticas3,12,13, que muestran que es posible reducir la polimedicación y la prescripción inapropiada. No obstante, la mayoría de los estudios publicados evalúan intervenciones de atención farmacéutica y se desarrollan de forma predominante en los ámbitos hospitalario y residencial.
Respecto a experiencias en el ámbito de AP en España, un estudio antes-después evaluó un programa de revisión de medicación realizada por FAP en Galicia, y mostró una reducción del 22% en el número de pacientes con polimedicación excesiva14, similar a la observada en nuestro estudio. En otro estudio realizado en León, una intervención educativa dirigida a MAP mostró una reducción de 1,5 fármacos por paciente, con mejoría en la calidad de vida15. En un ensayo clínico realizado en Cataluña, la revisión de la medicación por el FAP redujo el número de fármacos y de PPI, sin diferencias en las visitas a urgencias y hospitalizaciones16.
La forma en que se realiza la revisión de la medicación y quién la realiza son aspectos relevantes12,17. En el trabajo actual, la revisión fue realizada por el MAP, ya que en nuestra organización la revisión por el FAP es poco viable actualmente fuera del contexto de la investigación o de experiencias piloto, debido a la limitación de recursos. Sin embargo, la estrecha colaboración FAP-MAP, con el apoyo de Geriatría y de Medicina Interna, facilitó el consenso y el proceso de revisión de la medicación.
Este estudio exploró las razones que llevan al MAP a modificar o no los tratamientos. Los MAP decidieron no modificar la mitad de las prescripciones en las que consideraron un balance desfavorable o incierto, esgrimiendo como razones principales la prescripción inducida por atención especializada y las relacionados con el paciente (miedo a recaídas, fragilidad, creencias y expectativas). Estos motivos coinciden con los de los estudios sobre barreras para reducir la prescripción inapropiada en otros ámbitos18-23.
La mejora en la comunicación entre los diferentes profesionales es reclamada tanto por los MAP como por los pacientes21,23 y es más necesaria aún en nuestro medio debido a la alta prevalencia de la denominada prescripción inducida24 y a los conflictos que genera25.
Médicos y pacientes reconocen la dificultad de la toma de decisiones en el contexto de la polimedicación. Las expectativas del paciente deberían abordarse mejorando la toma de decisiones compartida. Jansen et al.23 señalan también que una de las razones que mejor explica el comportamiento de los prescriptores de mantener los tratamientos es el statu quo o inercia terapéutica.
La principal limitación del estudio es la ausencia de un grupo control. Esta viene dada por su diseño pragmático, en el que se evaluó una intervención en medio asistencial real. No obstante, el corto intervalo de tiempo entre la intervención (formación e identificación de PPI, para su revisión) y la extracción de datos y la consistencia en la disminución de todos los criterios de PPI hacen que sea improbable que los cambios observados se deban a causas distintas a la intervención. Cabe aquí mencionar que los datos recogidos de la población de interés en el conjunto de la comarca, correspondientes a los 6 meses previos de este estudio (en ausencia de intervención) no mostraron una modificación en el número de fármacos por paciente (media de 11,79 en enero y 11,84 en julio de 2014). Además, la tendencia temporal en el número de polimedicados, monitorizada mensualmente desde 2016 en nuestra organización, es al alza, al igual que ocurre en otros trabajos realizados en España26 y en otros países27.
Una segunda limitación es la de los instrumentos utilizados para evaluar y mejorar la adecuación de la prescripción y su comparabilidad con otros trabajos11,28. La utilización de instrumentos implícitos validados como el MAI, frecuentes en los trabajos de investigación3, consumen mucho tiempo y son difíciles de utilizar en condiciones de práctica clínica habitual en AP. Por ello, se optó por utilizar una selección de criterios explícitos y el número de fármacos como variables principales. Para la revisión estructurada de la medicación se utilizó una HRD de diseño propio como instrumento implícito, acompañada de instrucciones para su implementación. Su explotación ha proporcionado información relevante para profundizar en el proceso de la revisión de la medicación y para mejorar el diseño de futuras intervenciones en el contexto clínico. Los criterios de PPI utilizados son una selección, a criterio del grupo promotor, de los criterios STOPP-START, Beers y de las alertas de la Agencia Española de Medicamentos y Productos Sanitarios automatizables en OBI. Por lo tanto, no son directamente comparables con otros trabajos de nuestro entorno, que utilizan sobre todo criterios STOPP-START, obtenidos de forma manual en contextos de investigación. En Osakidetza, en la actualidad, no es posible obtener de forma automática estos últimos.
Una tercera limitación es que los datos de las variables secundarias corresponden a los pacientes con HRD, es decir, presumiblemente a aquellos revisados por el MAP y no a la totalidad de los pacientes incluidos en el estudio. No obstante, el objetivo era tratar de cuantificar el balance beneficio-riesgo evaluado por el propio MAP y explorar las causas que conducen a sus decisiones. La información disponible ofrece una primera aproximación sobre estas variables.
Por otro lado, el impacto sobre la polimedicación y las PPI se mide sobre la totalidad de los pacientes, hayan sido o no revisados por su MAP. Aunque ello puede diluir el efecto de la intervención, se aproxima más a la práctica clínica, ya que los MAP pueden implementar o no los conocimientos adquiridos en la formación o las propuestas de los FAP de revisar los pacientes con PPI.
Las principales fortalezas del estudio son el carácter multidisciplinar del grupo, la alta participación de los MAP, el carácter aleatorizado de la muestra y la factibilidad de la intervención en la práctica asistencial habitual en AP. A diferencia de otros estudios, en los que tienden a participar MAP o centros con alta motivación, en este estudio el 90% de los MAP recibieron formación, por lo que los resultados son aplicables a una amplia proporción de pacientes. La intervención es extensible a otras poblaciones diana, organizaciones sanitarias y criterios de PPI, y puede ser sostenible en el tiempo con los recursos disponibles.
Se requieren estudios cualitativos que exploren las actitudes de los profesionales de atención especializada con relación a la polimedicación inapropiada en nuestro medio, así como estudios que evalúen el impacto clínico de la revisión de la medicación. Es necesario diseñar y evaluar herramientas que faciliten la identificación automatizada de PPI en la revisión de la medicación, en el momento de la prescripción y en su renovación, así como intervenciones que fomenten la colaboración entre diversos ámbitos asistenciales (AP, atención especializada, centros residenciales).
Fuente de financiaciónCuenta con financiación procedente del Departamento de Salud, convocatoria de proyectos Bottom up 2014 (10.000 euros). Proyecto 14BU404, «Programa de polimedicación, uso prudente del medicamento y desprescripción en la Comarca Guipúzcoa: ampliación del programa e implementación de intervenciones en problemas priorizados».
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A los formadores de las UAP: Aizpurua E., Aldanondo J.A., Carrere Y., Colera N., Fernandino J., Gago M., Garin G., González I., Herranz J., Linazisoro A., Mitxelena X., Muñoa M., Pérez M., Pérez C., Sáenz P., Sáez M., Salaverria A., Suñé M., Uria G. A otros colaboradores en el pilotaje: Bustillo A., Adanez T., Altuna M, Urreiztieta P. Al equipo de dirección de la OSI Donostialdea por su apoyo al proyecto.
I. Barral, A. Etxeberria, X. Etxeberria, M. Barandiaran, O. Frias, J.L. Garcés, I. Idarreta, J. Iribar, B. López, I. Makazaga, B. Morcillo, C. Mozo, R. Rotaeche, I. Vergara, K. Vrotsou, X. Zubeldia
See Appendix A.
Este trabajo ha sido presentado como comunicación oral en el XXXVII Congreso de semFYC, que tuvo lugar en Madrid, del 4 al 6 de mayo de 2017.