Describir la evolución del perfil de pacientes atendidos por una unidad de atención geriátrica domiciliaria (AGD) y su actividad asistencial desde en las últimas dos décadas.
MétodosSe registraron los datos de la actividad histórica de la unidad de AGD desde 2001 hasta 2020, agrupados en quinquenios. Se recogieron variables sociodemográficas, clínicas, funcionales (escala de Cruz Roja funcional e índice de Barthel) y mentales (escala de Cruz Roja mental), en condiciones basales y al inicio de la atención en AGD. También el tiempo de espera hasta la 1.ª visita, la duración de la intervención, la procedencia de los pacientes y el destino al alta junto con el motivo de consulta y el motivo principal de dependencia funcional. Se realizó un análisis descriptivo con el programa SPSS® v.23.
ResultadosDiez mil seiscientos cincuenta y cuatro pacientes atendidos en AGD (1-1-2001 hasta el 31-12-2020). Se observa un incremento progresivo de la edad y de síndromes geriátricos. Los pacientes presentan mayor deterioro funcional y mental, aumentando los pacientes que viven solos y la necesidad de ayuda privada. Disminuye la duración de la intervención y atención primaria se mantiene como la principal procedencia y destino al alta, destacando la demencia como principal causa de dependencia funcional.
ConclusiónEl paciente geriátrico domiciliario, en las últimas dos décadas, es cada vez más vulnerable: de mayor edad, más síndromes geriátricos, mayor dependencia funcional y mental y de gran fragilidad social; se necesitan más trabajos que aborden la función de estas unidades de soporte al manejo de la complejidad en la comunidad, así como su coordinación con los equipos de atención primaria referentes de la atención.
To describe the evolution of the profile of patients attended by a Geriatric Home Care (GHC) Unit and its care activity in the last two decades.
MethodsData on the historical activity of the AGD Unit from 2001 to 2020, grouped into 5-year periods, were recorded. Sociodemographic, clinical, functional (Functional Red Cross Scale and Barthel index) and mental (Mental Red Cross Scale) variables were collected, baseline and at inclusion to AGD. Also the waiting time until first visit, mean follow-up, origin of referral, destination at the end of the intervention, reason for consultation and cause of functional dependence were also included. A descriptive analysis was performed with the SPSSv.23 program.
ResultsTen thousand six hundred fifty-four patients attended in AGD (1 January 2001 to 31 December 2020). A progressive increase in age and in the number of geriatric syndromes was observed. Patients presented higher functional and cognitive decline, and the number of patients living alone and in need of private assistance increased. The duration of the intervention decreases and Primary Care remains the main source and destination at the end of the intervention, with dementia standing out as the main cause for functional dependence.
ConclusionThe vulnerability of the populations in need of specialised geriatric care is increasing: patients are older, and have more geriatric syndromes, high functional and cognitive decline, and suffer social frailty; more work is needed to address the role of these support units in the community, as well as their coordination with Primary Care teams.
El incremento de la esperanza de vida y el aumento de la prevalencia de las enfermedades crónicas, especialmente en las personas mayores, conlleva una importante repercusión en la calidad de vida de esta población. La atención primaria (AP) atiende y resuelve la mayor parte de los problemas de salud de los más mayores en el medio comunitario1, pero las características de estos pacientes, junto con su complejidad clínica, pueden hacer que la AP necesite el apoyo de la atención especializada (AE) para atenderlos en su entorno habitual2. En este contexto, la asistencia geriátrica domiciliaria (AGD) se desarrolló como un nivel asistencial especializado de apoyo a la AP, proporcionando valoración geriátrica y cuidados integrales (VGI) en el domicilio de pacientes ancianos frágiles, habitualmente con incapacidad funcional3, con el propósito de promover, mantener y/o restaurar la salud o, en su caso, minimizar el efecto de la enfermedad y discapacidad4. De esta manera, los programas de atención domiciliaria pretenden proporcionar atención sanitaria a aquellos pacientes que no pueden desplazarse para una valoración ambulatoria y que no requieren hospitalización para resolverlas. Esta actividad mejora el grado de comunicación y coordinación entre ambos niveles, evita el uso de hospitalizaciones, resulta más cómodo para pacientes y familiares, y mejora el grado de satisfacción de los profesionales5.
Sin embargo, a pesar de la relevancia de este abordaje domiciliario a los más vulnerables, sigue siendo una práctica con un desarrollo y distribución geográfica desigual, heterogéneo en la dotación de recursos. Entre los modelos de actuación, tanto en la Comunidad Autónoma de Madrid (CAM) como en el resto de España5 se dispone de pocos estudios que ilustren la coordinación de la AP con la AE, principalmente en la atención de pacientes geriátricos2,6,7.
El Hospital Central de la Cruz Roja «San José y Santa Adela» (HCCR) de Madrid, puso en funcionamiento el primer equipo hospitalario de AGD de España en 19788. Actualmente, es uno de los niveles asistenciales dentro del servicio de geriatría que extiende su actividad al sector sanitario de la antigua Área 5 de la CAM. Está especializado en proporcionar cuidados integrales domiciliarios a ancianos frágiles en coordinación con AP y con otros niveles asistenciales intrahospitalarios y pretende mejorar la eficacia y eficiencia en la atención del paciente recluido en su domicilio. Otros objetivos son facilitar el alta hospitalaria a pacientes con elevada complejidad clínica, favoreciendo la continuidad de cuidados en el domicilio; tratar de evitar ingresos hospitalarios y derivaciones innecesarias a urgencias9,10 y facilitar, cuando son necesarios, los ingresos directos sin pasar por la urgencia. Igualmente, se intenta prevenir la institucionalización precoz y asegurar el control sintomático en el domicilio en los casos de terminalidad, habiéndose demostrado en otras series (modelos de cuidados paliativos) la utilidad en la reducción de la carga de los cuidadores con una mejoría en la calidad de vida y en la satisfacción11.
En España, este modelo de AGD se circunscribe a algunos servicios, especialmente en la CAM y Castilla-La Mancha12,13. Otro modelo de atención domiciliaria es el llevado a cabo por el programa catalán de atención sociosanitaria «Vida als anys» con los equipos de soporte (PADES), que también dan apoyo a AP14. Los equipos de soporte de atención domiciliaria (ESAD) fueron desarrollados por el antiguo INSALUD (1998)15 y dependen de la AP con una función de apoyo asistencial, formación y coordinación, centrándose actualmente en la atención a los pacientes en situación de terminalidad. Por último, la implantación de la hospitalización a domicilio (HD), también dependiente de servicios hospitalarios, es una alternativa asistencial capaz de realizar, en el domicilio del paciente, procedimientos diagnósticos, terapéuticos y cuidados similares a los dispensados en los hospitales, siendo Valencia, Cataluña y Galicia las comunidades autónomas donde hay un mayor desarrollo de estos recursos16.
El objetivo de este estudio es realizar un análisis de la evolución de los pacientes atendidos por AGD, así como de sus parámetros asistenciales en los últimos 20 años.
Material y métodosEstudio retrospectivo de los datos registrados desde el 1-01-2001 hasta el 31-12-2020 de la actividad histórica de la unidad de AGD del Servicio de Geriatría del HCCR, Hospital Universitario de apoyo de nivel II de la CAM, agrupados en quinquenios. La unidad está compuesta por 2 equipos multidisciplinares, formados cada uno por un geriatra, un profesional de enfermería, con variedad de funciones específicas y en continua coordinación con enfermería de AP, uno o 2 rotantes (médicos y/o enfermeros internos residentes de geriatría o medicina de familia) y un conductor, disponiendo de dos vehículos para sus desplazamientos. Cuenta con soporte administrativo a cargo de secretaría y con el apoyo de trabajo social, en horario de 8 a 15h.
Para cada paciente se concreta un plan de cuidados individualizado, que se establece mediante discusión entre los miembros del equipo tras la primera visita y se reevalúa posteriormente en sesiones multidisciplinares. Las modificaciones y actuaciones del mismo se comunican y discuten con el equipo de AP de forma directa, en las sesiones en el centro de salud (mensuales) o vía telefónica.
La recogida de datos se realizó a partir de la base de datos hospitalaria del servicio. Se analizaron variables sociodemográficas como la edad, el sexo, la convivencia, la disponibilidad de ayuda social domiciliaria y la presencia de polifarmacia y de síndromes geriátricos. La situación funcional se registró mediante la escala funcional de Cruz Roja (CRF)17, el índice de Barthel (IB) modificado18 y la situación mental a través de la escala mental de Cruz Roja (CRM) (considerando una puntuación ≥2 como demencia)19. De ambas variables se recogió la situación previa, al ingreso y al alta de AGD. Asistencialmente se registraron: el tiempo de espera hasta la primera visita, la duración de la intervención, la procedencia y destino al alta, el motivo de consulta y la causa principal de dependencia funcional.
Las variables continuas se describieron mediante la media y desviación estándar, y las categóricas con frecuencias y porcentajes. La comparación de datos agrupados por periodos en quinquenios, se realizó utilizando ANOVA de un factor para comparación de medias y Chi-cuadrado para comparación de porcentajes, considerando un margen de error del 0,05 y un intervalo de confianza del 95%. Los datos fueron analizados con el programa estadístico SPSS® versión 23.
Este trabajo forma parte del análisis de situación previa, de un plan de mejora de calidad de la unidad de AGD, que ha sido aprobado por el Comité de Ética Asistencial de IdiPaz con el número PI-4642.
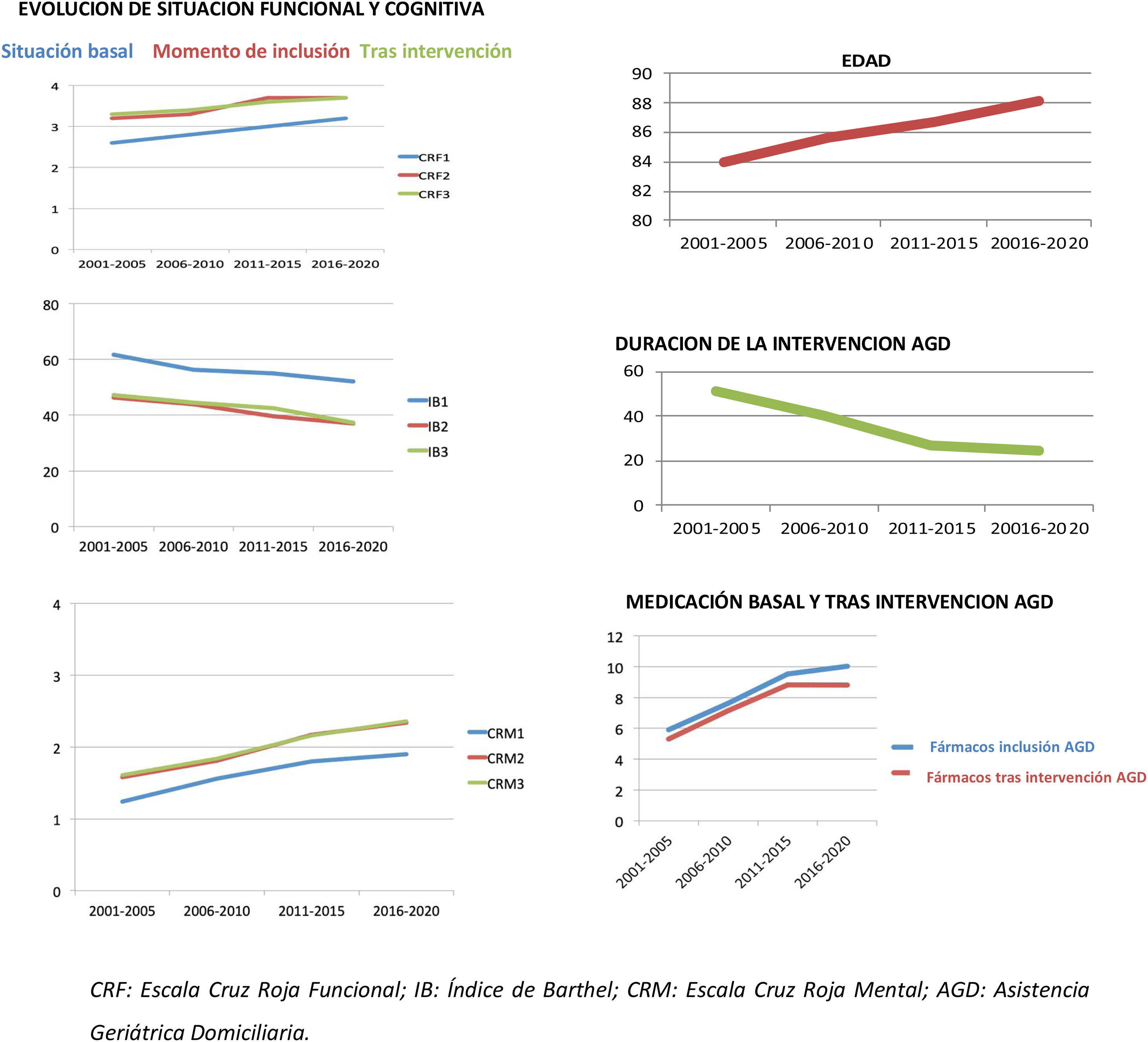
ResultadosEl programa de AGD ha atendido en veinte años a un total de 10.654 pacientes (72% a petición de AP) con un importante aumento en la demanda en los últimos años (de 429 pacientes/año en 2001 a 607 en 2020). Sus características y resultados asistenciales agrupados por quinquenios, se reflejan en la tabla 1. La edad media ha ido en aumento, manteniéndose una mayoría de mujeres (67,5%), más pacientes que viven solos, con algún tipo de ayuda social domiciliaria en más de la mitad de la población (de predominio privada).
Características de los pacientes atendidos en la Unidad de Atención Geriátrica Domiciliaria desde 2001 hasta 2020 agrupados por quinquenios. CRF: Escala Cruz Roja Funcional; IB: Índice de Barthel; CRM: Escala Cruz Roja Mental. VGI: Valoración Geriátrica Integral; SPCD: Síntomas Psicológicos y Conductuales Asociados a la Demencia. EAP: Equipo de Atención Primaria; UGA: Unidad de Geriatría de Agudos. Otros GRT: otros niveles asistenciales del servicio de Geriatría
| N=10654 | 2001-2005n= 2406 | 2006-2010n= 2639 | 2011-2015n= 2810 | 2016-2020n=2799 | P |
|---|---|---|---|---|---|
| Edad (años) | 83,9±7,3 | 85,6±6,9 | 86,7±6,3 | 88,1±6,1 | <0,001 |
| Sexo (% mujer) | 68,2 | 67,4 | 68,7 | 65,6 | 0,07 |
| Síndromes Geriátricos (%):Incontinencia UrinariaIncontinencia FecalInsomnioSobrecargaDolorÚlceras por PresiónDisfagia | 65,534,240,146,638,818,116 | 72,343,852,550,848,819,225,2 | 8152,76061,865,425,741,7 | 82,655,855,952,653,523,342,4 | <0,001<0,001<0,001<0,001<0,001<0,001<0,001 |
| Número de FármacosInclusión AGDTras intervención AGD | 5,9±2,95,3±3,1 | 7,6±3,47,1±3,2 | 9,5±3,88,8±3,8 | 10±4,58,8±4,9 | <0,001<0,001 |
| Polifarmacia (%)Inclusión AGDNo5-9≥10Tras intervención AGDNo5-9≥10 | 33,255,211,540,7509,3 | 18,25427,821,854,523,7 | 8,643,847,612,345,841,8 | 10,435,853,81639,944,1 | <0,001<0,001 |
| ConvivenciaSoloCónyugeFamilia | 14,131,954 | 17,527,124,4 | 2324,452,6 | 26,925,947,2 | <0,001 |
| Ayudas domiciliariasNoPúblicaPrivada | 50,216,233,6 | 32,428,938,7 | 26,120,753,1 | 24,11956,9 | <0,001n.s.<0,001 |
| FuncionalCRF basalCRF inclusión AGDCRF tras intervención AGDIB basalIB inclusión AGDIB tras intervención AGDIB<40 inclusión (%) | 2,6±1,33,2±1,13,3±2,461,7±32,246,3±31,147,2±3219 | 2,8±1,23,3±1,13,4±1,656,3±32,243,9±30,444,5±31,322,9 | 3±1,23,7±13,6±1,155±30,339,6±27,742,5±29,428,1 | 3,2±1,33,7±13,7±1,152,1±31,437±29,137,3±30,230 | <0,001<0,001<0,001<0,001<0,001<0,001<0,001 |
| MentalCRM basalCRM inclusión AGDCRM tras intervención AGD | 1,2±1,41,6±1,51,6±1,5 | 1,5±1,51,8±1,51,8±1,6 | 1,8±1,42,1±1,52,1±1,5 | 2±1,52,3±1,52,3±1,5 | <0,001<0,001<0,001 |
| Motivo consulta (%)Control clínicoVGIDeterioro funcionalDemencia y SPCD | 36,12417,59,6 | 46,422,514,19,4 | 45,332,49,18,8 | 45,829,48,78,3 | <0,001 |
| Causa principal de dependencia funcional (%)DemenciaOsteoarticularCardiopatíaCerebrovacularParkinsonismos | 23,322,912,1135 | 28,120,212,86,33,9 | 30,419,714,85,73,8 | 31,617,313,73,25,5 | <0,001 |
| Procedencia (%)EAPUGAOtros GRTUrgencias | 70,717,211,40,8 | 73,816,99,10,2 | 73,518,47,80,3 | 72,518,88,30,5 | <0,001 |
| Destino al alta (%)EAPUGAOtros GRTResidenciaUrgenciasÉxitus | 48,914,512,13,82,58,2 | 52,414,911,73,34,15,7 | 62,215,46,72,14,95,5 | 56,617,97,51,26,26,8 | <0,001 |
| Duración de la intervención (días) | 51,1 ± 78,2 | 40 ± 53,6 | 26,6 ± 24,5 | 24,6 ± 30,3 | <0,001 |
| Tiempo de espera (días) | 5,1 ± 4,3 | 5,1 ± 5,1 | 7,2 ± 7,7 | 10,3 ± 12,5 | <0,001 |
CRF: escala Cruz Roja funcional; CRM: escala Cruz Roja mental; EAP: equipo de atención primaria; IB: índice de Barthel; SPCD: síntomas psicológicos y conductuales asociados a la demencia; UGA: unidad de geriatría de agudos; VGI: valoración geriátrica integral; Otros GRT: otros niveles asistenciales del servicio de geriatría.
Funcionalmente, el paciente actual se define por un mayor grado de dependencia, constatado tanto por la escala CRF como por el IB. Se objetiva un porcentaje creciente en la prevalencia de deterioro cognitivo (CRM≥2 al ingreso en 2016-2020 del 30,3%, que supone casi el doble del periodo 2001-2005 (18,1%). Es reseñable el aumento de todos los síndromes geriátricos evaluados, en particular de la disfagia y el dolor.
Como motivo principal de consulta predominan la derivación para control clínico (43,6%) y la VGI (27,3%), que pasan a ser los más frecuentes, seguido del deterioro funcional (12,1%) y la demencia con trastornos de conducta (SPCD) (9%) con resultados similares en los diferentes quinquenios. En relación a las causas principales de dependencia funcional, se observa un incremento continuado de la demencia en los últimos años y un descenso de la enfermedad cerebrovascular.
En cuanto a los datos asistenciales, se observan un descenso progresivo de la duración de la intervención y un aumento del tiempo de espera hasta la primera visita. En los últimos 20 años, la AP sigue siendo la principal procedencia y destino al alta de los pacientes atendidos en AGD, aumentando ligeramente el número de pacientes remitidos desde la unidad geriátrica de agudos (UGA) para control clínico post-alta hospitalaria, y los ingresos directos en nuestro centro, evitando el paso por la urgencia. En la figura 1 se muestra un resumen gráfico de las principales variables del estudio.
DiscusiónEl presente estudio describe la actividad de una unidad especializada de AGD consultora y coordinada con AP y la evolución del perfil de pacientes valorado por la misma en los últimos 20 años. Actualmente, el paciente atendido es más vulnerable, de mayor edad, con más síndromes geriátricos, polifarmacia, mayor deterioro funcional y mental y fragilidad social. Todo ello muestra la evolución de las necesidades sanitarias del envejecimiento poblacional, que han requerido una adaptación de la organización de los sistemas sanitarios, y en particular, una nueva estrategia20 para el abordaje de los pacientes crónicos. Estos datos probablemente justifiquen los principales cambios asistenciales en las 2 últimas décadas. Se trata de pacientes de elevada complejidad clínica, cuyas características dificultan la asistencia a los profesionales de AP, beneficiándose de la coordinación interdisciplinar entre recursos comunitarios y hospitalarios20,21, objetivos prioritarios del plan de atención a la cronicidad, vigente en la CAM22. Es un tema fundamental y muy debatido en los últimos años en el ámbito de la atención al paciente mayor en España23, y también en otros países, como EE. UU., donde también se ha detectado ese aumento de mayores de 65 años, con alta carga de comorbilidad y situaciones sociales complejas, que están permanentemente confinados en sus hogares. Reconociendo las barreras de atención que esto puede suponer a la AP, surgen varios programas de «Home Based Primary Care» (HBPC) con el objetivo de proporcionar a estos pacientes una AP integral y continua en el hogar, maximizando la independencia en el domicilio, la función y la calidad de vida, destacando la importancia de componentes como son la atención interprofesional integrada, las reuniones multidisciplinares periódicas o las valoraciones geriátricas exhaustivas24, como hace nuestro programa.
Es relevante destacar, que los profesionales que trabajan de manera conjunta en la unidad de AGD, están especializados en geriatría (médicos, enfermería, trabajo social), cuya herramienta de trabajo fundamental es la VGI. Realizan una evaluación y planificación de cuidados en coordinación con AP y por el perfil de paciente atendido, podría decirse que llevan la consulta externa al domicilio. La principal diferencia con los dispositivos de HD, individualizando cada uno con sus características, es que, en estos, los facultativos pueden ser médicos de familia, geriatras y/o internistas, atienden a pacientes mayores, pero también de menor edad, con un enfoque más centrado en la enfermedad (en este caso, llevan el hospital al domicilio). Tienen además, equipos multidisciplinares ampliados (incluyendo fisioterapeutas, terapeutas ocupaciones, auxiliares, nutricionistas, etc.)25,26 y recursos variados para realizar técnicas más invasivas, siendo posible la terapia funcional y los tratamientos intravenosos, con un seguimiento más exhaustivo, debido a una mayor cobertura horaria.
En este trabajo se observa un aumento en la demanda de AGD en relación a los datos iniciales en nuestro mismo centro3,6 de hasta casi el doble de pacientes atendidos por cada 5 años. Destaca un perfil de paciente más añoso, (82-83 años de media en los primeros estudios6,8, o en programas de atención domiciliaria de AP27 o HD25,28) en comparación con una media de 88 años en el último quinquenio. Se mantiene el predominio del grupo femenino en la mayoría de los trabajos, probablemente debido a la mayor esperanza de vida de la mujer.
La comorbilidad no se recogió explícitamente, sí los síndromes geriátricos, con un aumento significativo de todos ellos en el tiempo, con similar proporción de úlceras por presión pese al mayor deterioro físico de la muestra29 y destacando el incremento de la disfagia y del dolor en los últimos años, 2 problemas prevalentes en la población muy anciana. En programas de hospitalización a domicilio nacionales, dentro de sus objetivos, el plan de cuidados también incluía el manejo de cambios agudos de síndromes geriátricos25, y a nivel internacional, se objetivó que la asistencia por equipos de valoración domiciliaria afectaron positivamente al cribado de los mismos24. La prevalencia de la polifarmacia ha aumentado en los ancianos españoles >80 años de un 11,7% (2005) a un 36,7% (2015) y la polifarmacia extrema de un 0,63 a un 4,76%30. En nuestra muestra se objetiva un incremento progresivo del número de fármacos, superando prácticamente el triple de los valores de series previas (3-3 fármacos/paciente)17,31.
Los datos en cuanto a la situación funcional y cognitiva son muy variados según los modelos de atención domiciliaria y los distintos métodos de valoración e interpretación. En nuestro trabajo se observa un grado de dependencia para las actividades básicas de la vida diaria (ABVD) que ha ido progresando en el tiempo, subrayando la presencia de un deterioro funcional moderado-severo al ingreso en AGD (IB<40)32 del 47,6%; el paciente con discapacidad funcional severa es ligeramente inferior al registrado en el estudio de Salmerón Ríos et al.7 con una dependencia total para las ABVD (Katz G) en el 34,8% y dependencia severa (IB 28,8) con nula deambulación en el 63,4%. Nuestros resultados, de acuerdo con series previas de nuestra propia unidad donde destacaba una incapacidad física grave en el 52,9%, lo cual creemos que está directamente relacionado con el perfil de fragilidad progresiva de esta población y con el curso natural de las enfermedades crónicas y degenerativas. Algunos estudios, aunque difieren en cuanto al perfil del paciente (mejor situación funcional previa o problemas médicos-ortopédicos específicos), recursos (disponibilidad rehabilitador, fisioterapeutas y/o terapeutas ocupacionales) y objetivos concretos, han mostrado beneficios de los programas de atención domiciliaria sobre el declinar funcional, respecto a la rehabilitación en medio hospitalario25. A falta de más análisis prospectivos, en nuestro estudio se objetiva una mínima mejoría en los parámetros de evaluación funcional, tras la intervención de AGD.
Desde el punto de vista cognitivo, es significativo el aumento paulatino de la prevalencia de demencia según nuestro criterio (CRM≥2), similares a la serie comentada31 y al estudio de Segura et al.27 con una prevalencia del 29,5% (9,7% deterioro cognitivo moderado, 19,8% severo). Salmerón Ríos et al.7 evalúan la demencia con la escala GDS registrando un 22,3% con una demencia severa (GDS 7) y un 21,4% demencia moderada-severa (GDS 6), y el estudio de Mas et al.25, el 41%. No se objetivan grandes cambios a nivel cognitivo tras la intervención de AGD y, al igual que ocurre con la situación funcional, se necesitan más estudios con valoraciones homogéneas para poder hacer una comparación del perfil de paciente.
En el modelo de AGD de Toledo13 parejo al nuestro, la duración de la intervención es de aproximadamente 6 meses; un 50% de los pacientes padecían enfermedades oncológicas precisando atención paliativa. En nuestro mismo centro, estudios anteriores registran intervenciones más prolongadas a las actuales (45 días)31 debido posiblemente a la heterogeneidad en el funcionamiento y/o tipos de intervenciones estandarizadas para cada programa, datos cambiantes en la fecha actual debido a las mejoras en la organización de la unidad. Hay pocos estudios que analicen el tiempo de espera hasta la primera visita domiciliaria: los que lo contemplan difieren en sus características asistenciales y en el perfil de paciente atendido por lo que no son comparables. Respecto a nuestros resultados en los últimos años, creemos que la posibilidad más plausible de su aumento es la mayor demanda de AGD.
En nuestro programa han ido modificándose los motivos principales de consulta, con una distribución más homogénea hacia la VGI o el control clínico de múltiples procesos agudos o reagudizaciones de enfermedades crónicas en pacientes dependientes, y controles de seguimiento al alta hospitalaria. Ricauda et al.33, analizaron un dispositivo integral de HD, similar al de Mas et al.34, ambos demostrando resultados eficientes en pacientes de edad avanzada con agudizaciones médicas de patologías crónicas, y en pacientes con deterioro cognitivo, tanto al final de la intervención como durante el seguimiento comunitario.
Pese a estos datos descriptivos, no se ha analizado su implicación con la reducción de la estancia hospitalaria, ni tampoco la relación de esta atención domiciliaria con la disminución de los reingresos hospitalarios y los costes, como sí han demostrado otros estudios28,35,36.
Pese a la coexistencia en nuestro entorno de otros equipos de soporte domiciliario (ESAD) y la HD en otras comunidades, la pertinencia de equipos geriátricos de apoyo con base hospitalaria como el aquí evaluado, que se desplacen al domicilio a petición y en coordinación con AP sigue vigente. Cabe destacar que, a nivel internacional, los equipos de HBPC, liderados por AP, con objetivos similares a los nuestros, también afectan positivamente a resultados importantes del individuo, del cuidador y del sistema24,36, lo que suma la relevancia a la coordinación interdisciplinar y la formación bidireccional en este campo. De los resultados presentados, el aumento de la actividad y del porcentaje de derivaciones desde AP en los últimos 20 años6,29,31refleja tanto la efectividad de este nivel asistencial como la percepción desde AP de su utilidad. Hemos aumentado las visitas domiciliarias tras el alta hospitalaria desde nuestra UGA, favoreciendo altas precoces, asegurando la continuidad de cuidados y estableciendo mecanismos de coordinación entre la atención hospitalaria y la comunitaria. Estas actuaciones han demostrado también reducir la tasa de institucionalización (4,2 vs. 1,2%), especialmente en enfermos frágiles37. Así lo demuestran estudios, nacionales e internacionales38: cada vez son más los trabajos que afirman que programas diseñados específicamente para adultos mayores confinados en domicilio, pueden reducir hospitalizaciones, institucionalizaciones y mejorar la calidad de vida de pacientes y cuidadores24. Para lograr este efecto, se recomienda que se lleven a cabo por equipos que hayan valorado al paciente antes del alta, y que aseguren la continuidad de los cuidados más allá de la simple planificación del alta y del proceso agudo38,39.
La AP continúa siendo el principal destino al final de la intervención de AGD, al igual que en otros dispositivos transicionales similares25. Los fallecimientos durante el seguimiento, también se mantienen estables en los últimos años, con datos similares a los de otros dispositivos transicionales postagudos25,40. Ha disminuido el alta de AGD a otras unidades de nuestro centro31 (7,5 vs. 30%) en probable relación con el mayor deterioro funcional, muchas veces establecido, y cognitivo, que limita la derivación a niveles asistenciales ambulatorios o de recuperación funcional activa. En este sentido, sí ha aumentado significativamente el alta a la UGA (9,9 vs. 18%), facilitando el ingreso directo y evitando el paso por urgencias, como en otros estudios mencionados10,24,36.
Finalmente, comentar que, la salud y calidad de vida en la tercera edad, en términos de independencia, bienestar e integración en la comunidad, están cada vez más relacionadas con la permanencia en el hogar40. De ahí la importancia de la adaptabilidad del mismo y la influencia de la unidad de convivencia. En nuestro trabajo, se registra una prevalencia mantenida de la convivencia familiar o con el cónyuge, resaltando el incremento de pacientes que viven solos, superior al registrado en el estudio de Baztán et al.31 (10,1%) e inferior a los datos del último informe del IMSERSO del año 2018 (22,9%)42,43. En España el apoyo y cuidado a los mayores se fundamenta socialmente en la familia, con un papel del Estado alternante en los últimos años a raíz de la crisis económica43. Los datos sobre ayudas sociales en nuestro estudio están ausentes, de cualquier tipo, hasta en un 24% de los pacientes, en contraste con los registros del Ministerio41,44 donde a nivel nacional hay alta cobertura de diferentes servicios para personas mayores (en Madrid, en >80 años: teleasistencia 72,8%, ayuda a domicilio (prestada por entidades o empresas acreditadas): 73,7% [54,8% cuidados y 45,2% tareas domésticas]). Destacar el predominio de la ayuda privada en nuestra muestra, como posible resultado de la sobrecarga familiar por la mayor vulnerabilidad y necesidad de cuidados de estos pacientes. Los estudios sobre el modelo de HBPC revelan el uso exitoso de equipos interdisciplinares con resultados positivos en la atención domiciliaria10, a la vez que pone de manifiesto la relativa escasez de literatura sobre el uso y el impacto de los mismos a pesar de reducir los costes, siendo necesarios programas innovadores que combinen dicha atención con sistemas de apoyo social45.
A pesar de la relevancia de estos resultados, con una amplia muestra de población y con el abordaje multidisciplinar implicado, similar a los equipos de soporte integral a la complejidad (ESIC) en Cataluña46 el estudio no está exento de limitaciones. Los equipos de AGD siguen siendo escasos, heterogéneos y con una distribución geográfica irregular. Hasta la fecha, ha sido posible la coexistencia con otros equipos de soporte y atención domiciliaria, favoreciendo las transiciones entre niveles asistenciales37, pero esta diversidad dificulta la comparación de los resultados. Lo mismo se constata en estudios internacionales, donde a pesar de la creciente población mayor confinada en sus hogares y los beneficios objetivados en diferentes programas de atención domiciliaria, revisiones exhaustivas demuestran una relativa escasez de literatura sobre el uso y el impacto de estos dispositivos, en su caso en posible relación con la división asociada entre la atención médica y la atención social, en lugar de su integración en la atención domiciliaria24,36,46. Se trata de un estudio observacional, unicéntrico, sin un grupo control, lo que limita la extrapolación de los resultados. Así mismo, se evalúan los datos de la actividad histórica de la unidad, en el que no se han registrado la resolución de los cuadros clínicos y sus posibles factores pronósticos asociados, como en otras series34, ni tampoco resultados de coste-eficiencia o de impacto en el consumo de estancias hospitalarias o institucionalizaciones, como sí han demostrado en otros trabajos, donde objetivan mejores resultados en salud, reducción en la morbilidad y estancias hospitalaria y en consecuencia, de los costes28,32,47. A pesar de que, en el momento actual se han considerado estas variables y está en marcha un estudio prospectivo para su análisis, en el trabajo actual su carencia limita las conclusiones del impacto del dispositivo. Igualmente, el inicio de la pandemia de COVID-19 y los cambios en la prestación de servicios de salud, particularmente en los ancianos, han producido cambios de paradigma en la atención sanitaria y concretamente en la domiciliaria, reflejado también en la literatura. Por todo ello, creemos necesario profundizar en estas consideraciones, incluyéndolas en futuros estudios, así como la necesidad de nuevos diseños, incluyendo pacientes de otros centros u otras áreas que no dispongan de este nivel asistencial, para poder validar los resultados y así facilitar la posible implementación de esta intervención geriátrica en nuestro entorno.
Como conclusión, en nuestro medio, hemos evidenciado que, en los últimos 20 años, el paciente geriátrico atendido por AGD es cada vez más vulnerable, de mayor edad, presenta mayor dependencia funcional y mental, y gran fragilidad social. La evolución asistencial de AGD, con una demanda creciente desde AP, constata el apoyo que suponemos para ellos en el complejo abordaje a los pacientes ancianos frágiles, proporcionándoles una respuesta ágil, favoreciendo ingresos hospitalarios directos sin pasar por la urgencia y manteniendo al anciano en su domicilio con una menor tasa de institucionalización.
Consideramos que nuestros datos aportan resultados al conocimiento de este nivel asistencial dirigido a complementar la acción de la AP, siendo necesarios más trabajos que aborden la asistencia y la eficacia y eficiencia de estas unidades. Todo ello puede ser útil en la búsqueda de oportunidades de mejora para la planificación de la asistencia a las personas de edad avanzada constituyendo una proyección del hospital en forma de cuidados especializados domiciliarios junto con una coordinación con los distintos niveles sanitarios intra y extrahospitalarios del área desempeñando así un importante papel en el sistema de atención integrada sanitaria y social presente y futuro.
FinanciaciónLos autores declaran no haber recibido financiación para la realización de este trabajo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al Dr. Baztán Cortés por su inestimable ayuda y revisión del artículo. A todo el equipo multidisciplinar de Atención Geriátrica Domiciliaria del Hospital Central de la Cruz Roja.