La complejidad del concepto de sobrecarga del cuidador del paciente con demencia ha dado lugar a gran número de pruebas de evaluación, empleando diferentes enfoques. Por ello, puede resultar de utilidad para el clínico o el investigador disponer de una revisión de las mismas.
ObjetivoEfectuar una revisión actualizada de los instrumentos disponibles, clasificándolos según el criterio de sobrecarga, estudiando sus características y propiedades psicométricas y presentando con más detalle aquellos más relevantes para su aplicación.
MétodoLa metodología aplicada ha sido la búsqueda en bases de datos −Pubmed, PsycINFO, Embase y Psicodoc (1980-2012).
ResultadosSe han seleccionado 31 instrumentos de evaluación, que han sido agrupados en función de 3 enfoques: sobrecarga objetiva/subjetiva, sobrecarga desde un enfoque multidimensional y sobrecarga como estrés asociado al deterioro del paciente.
ConclusionesEste trabajo proporciona una recopilación de instrumentos, clasificados de forma que facilite la selección y uso de los mismos. Se constata la necesidad de establecer consensos sobre el concepto de sobrecarga y los métodos de evaluación utilizados para desarrollar un marco de conocimiento uniforme y de aplicación a la práctica asistencial.
The complexity of dementia caregiver burden concept has led to a significant number of assessment tests using various approaches. For this reason, a review of these measurementss could be useful for clinical or research purposes.
ObjectiveThe objective of the study is to perform an updated review on the tools available, classifying them according to the burden criterion by studying their characteristics and psychometric properties, and providing those most relevant for application.
MethodThe method applied consisted of a database search −Pubmed, PsycINFO, Embase and Psicodoc (1980-2012).
ResultsA total of 31 assessment tools were selected, grouped on the basis of the burden concept evaluated: objective/subjective burden, burden from a multidimensional approach, and as distress associated with patient impairment.
ConclusionsThis study provides a suitable tool for using caregiver burden assessment tools accurately. A marked conclusion is the need to establish agreements in the assessment methods, in order to develop standard knowledge and application to healthcare practice.
La familia es la principal fuente de cuidado para los pacientes con demencia, un dato corroborado tanto en estudios nacionales como internacionales1,2. En comparación con otros tipos de patologías que generan dependencia, el cuidado informal en las demencias es una de las situaciones que más estrés genera en el cuidador, dando lugar en un 40-75% de los casos a algún tipo de diagnóstico psiquiátrico, y en un 15-32% de casos al diagnóstico de depresión mayor3.
La evaluación del impacto del cuidado en el familiar se ha realizado a través de diferentes medidas como la calidad de vida, el estado de salud, la repercusión económica, social o emocional, entre otras4–8. Hoy en día está ampliamente aceptado el concepto de sobrecarga (burden) como elemento clave en la medición de las consecuencias negativas del cuidado.
Hay que señalar que la medición de la sobrecarga es importante no solo para conocer el estado global del cuidador, sino también para determinar las áreas específicas en las que este puede requerir asistencia y para estudiar la eficacia de las intervenciones realizadas. Por último, y dadas las consecuencias negativas que tiene la sobrecarga del cuidador sobre el propio paciente con demencia, también se ha señalado la utilidad de incluir medidas de sobrecarga en los ensayos clínicos de fármacos antidemencia o en otras intervenciones terapéuticas efectuadas sobre las personas afectadas9.
El concepto de sobrecarga y su medidaEl uso de este concepto en gerontología se remonta a los años 80 del pasado siglo, a partir de los trabajos de Zarit10, quien elaboró una de las primeras y más utilizadas escalas de medida. En su trabajo examinó la sobrecarga asociada al deterioro funcional y cognitivo del paciente con demencia atendido en la comunidad, incluyendo las principales áreas problemáticas referidas por los cuidadores. De manera muy general, podemos considerar la sobrecarga, de acuerdo con George y Gwyther11, como el conjunto de problemas físicos, psicológicos o emocionales, sociales y económicos que pueden ser experimentados por una persona que realiza tareas de cuidado. Sin embargo, sobre esta definición emitida en 1986 se han ido sucediendo nuevas aportaciones, que han dado lugar a una diversidad de enfoques y, por consiguiente, de estrategias de evaluación.
Una de las primeras aportaciones consistió en diferenciar las dimensiones objetiva y subjetiva de la sobrecarga, separando por un lado los eventos, hechos y actividades y, por otro, los sentimientos, actitudes y emociones12. La primera dimensión se refiere a las repercusiones concretas sobre la vida del cuidador, como el tiempo de cuidado, las tareas realizadas, el impacto en el ámbito laboral, el coste económico, las limitaciones en la vida social y los conflictos de rol. La segunda dimensión considera las actitudes o reacciones emocionales del cuidador hacia la experiencia del cuidado (por ejemplo, culpa, tensión, preocupación), un aspecto que había sido considerado por Zarit en sus trabajos iniciales como el fundamental, por lo que una serie de instrumentos se centran exclusivamente en su medición.
Por otra parte, Poulshock y Deimling13 propusieron un enfoque multidimensional de la sobrecarga, señalando que el impacto que la demencia tiene sobre la vida del cuidador es una experiencia subjetiva, pero modulada por las condiciones del cuidado; estos autores propusieron varias dimensiones interrelacionadas: los problemas del paciente, la sobrecarga y el impacto. De esta visión se han derivado otro grupo de instrumentos que estudian aspectos como el impacto del cuidado en la salud física y mental, en la vida social y en las condiciones de vida del cuidador, entre otros.
Por último, otra corriente de análisis del concepto de sobrecarga lo liga sobre todo al malestar (distrés) experimentado por el cuidador ante los problemas del paciente y su deterioro. Este aspecto destacado ya en los estudios de Zarit10 es considerado como el factor que mejor predice la institucionalización del paciente8. Según el modelo de Pearlin14, el cuidador se enfrenta a dos tipos de estresores, que en función del orden de aparición se pueden dividir en primarios y secundarios. Los estresores primarios hacen referencia, por un lado, a las exigencias objetivas de la tarea de cuidar relacionadas con el deterioro físico y cognitivo, la incapacidad funcional y los problemas de comportamiento del enfermo; que constituyen uno de los factores que más se correlacionan con la sobrecarga15,16. Por otro lado, los estresores subjetivos provienen de la valoración que realiza el cuidador de estas exigencias y que puede ser generadora de sentimientos de carga, pérdida, y ruptura de la relación. Los estresores secundarios suelen derivarse de los primarios y se manifiestan en forma de conflictos familiares, laborales, económicos e intrapsíquicos (pérdida de autoestima, indefensión aprendida, etc.). Desde este enfoque, el cuidado se entiende como un proceso de estrés y la sobrecarga sería una dimensión subjetiva; de aquí también se han derivado un conjunto de instrumentos que tratan de cuantificar la sobrecarga específica ante determinados factores estresantes primarios del paciente.
Desde la primera medida de sobrecarga llevada a cabo por Zarit, se han desarrollado una gran variedad de instrumentos con una heterogénea conceptualización, lo que ha dificultado la comparación de resultados en la investigación y la obtención de un cuerpo de conocimiento uniforme con relación a la sobrecarga. En los últimos 20 años se han publicado diversas revisiones sobre este tema5,7,17–19, que o bien se encuadran dentro de un contexto más amplio recogiendo otras medidas sobre el cuidador (calidad de vida, síntomas, depresión), o bien no son específicas para un grupo de población tan diferenciado como es el cuidador de la persona con demencia o personas mayores dependientes. La sobrecarga del cuidador del paciente con demencia presenta especificidades frente a otros tipos de sobrecarga3, por lo que parece relevante diferenciar los instrumentos en función de la población afectada.
Por otra parte, a lo largo de los años se han desarrollado instrumentos de mayor complejidad y que han sido sometidos a un mayor rigor psicométrico7. La bondad psicométrica de una prueba, y por tanto su idoneidad a la hora de su elección, se ha avalado no solo con la validez de contenido y consistencia interna sino también estudiando la fiabilidad y la sensibilidad al cambio. En este contexto de renovación constante y gran dinamismo en este campo se hace necesario realizar periódicamente una nueva revisión definida para este ámbito de interés.
Por ello, el propósito de este estudio es ofrecer una revisión actualizada de los instrumentos de medición de la sobrecarga en los cuidadores informales del paciente con demencia, incluyendo también a cuidadores de personas mayores dependientes, clasificándolos según el concepto de sobrecarga que empleen. Considerando los diferentes enfoques teóricos con relación al concepto de sobrecarga que subyacen en cada prueba, hemos aportado una clasificación no identificada en la literatura revisada. Por otra parte, en nuestra población esta cuestión tiene un interés complementario, dada la escasez de instrumentos bien adaptados o desarrollados que existen para la población española. El conocer qué pruebas específicas existen, sus propiedades psicométricas, su encuadre teórico y cuál es su aplicabilidad puede ser de gran importancia para el clínico y el investigador.
MétodoSe realizó una búsqueda de instrumentos para la medición de la sobrecarga o de trabajos relacionados con los mismos en las siguientes bases de datos: Pubmed, PsycoINFO y Embase desde 1980 hasta junio de 2012. Los términos empleados fueron: «caregiver», «burden», «dementia», «measurement», «assessment», «instruments», «scales», y «outcomes». Realizamos también una búsqueda específica de instrumentos en castellano, traducidos y validados en nuestro país basándonos en la misma búsqueda y a través de la base de datos Psicodoc con los términos: «medida» y «sobrecarga». Se seleccionaron aquellos artículos escritos en inglés o castellano, originales y de revisión y se accedió a otros estudios a partir de las referencias bibliográficas contenidas en los artículos seleccionados. A partir de los resultados, se seleccionaron los instrumentos que cumplieran los siguientes criterios de inclusión:
- •
Tener como objetivo de medición la sobrecarga del cuidador, independientemente de su denominación o enfoque.
- •
Tener como población diana a cuidadores informales de pacientes con demencia (o mayores dependientes con y sin demencia) que viven en la comunidad o se encuentran institucionalizados.
- •
No estar validados exclusivamente en muestras de pacientes con otras patologías distintas a la demencia.
Se amplió el rango de revisión a cuidadores de mayores dependientes dado que un número significativo de pruebas clásicas han sido desarrolladas para este grupo poblacional, si bien posteriormente se han utilizado también para cuidadores de pacientes con demencia.
Los instrumentos identificados fueron categorizados, de acuerdo al criterio de sobrecarga que manejaron los autores, en 3 grupos: en el primer grupo las pruebas de sobrecarga objetiva/subjetiva, tanto unidimensionales como bidimensionales; en el segundo grupo se clasificaron las pruebas que utilizan el concepto de sobrecarga desde un enfoque multidimensional, y por último, en el tercer grupo se incluyeron medidas de sobrecarga que relacionan el distrés del cuidador con las complicaciones comportamentales y psicopatológicas de la demencia. Si alguna prueba cumplía criterios para estar asignada a más de un grupo, se consideró el enfoque que más peso había tenido en la elaboración de la misma para ser asignada solo a una categoría, de forma que cada prueba únicamente está asignada a un grupo.
Cada instrumento fue estudiado, siguiendo la propuesta de Salvador et al.20, con los criterios de referencia de la publicación original y validaciones en castellano, contenido o propósito por el que fue creada la prueba, muestra en la que fue validada, grado de complejidad de la prueba (formato, subescalas e ítems), tipo de administración, sistema de codificación de las respuestas y características psicométricas (fiabilidad, validez y otras). También se analizó si la publicación índex ofrecía la prueba original para su uso.
ResultadosSe identificaron un total de 31 instrumentos originales que cumplen los criterios de inclusión, 23 han sido desarrollados para el grupo de cuidadores de pacientes con demencia y 8 para cuidadores de mayores dependientes. En ocasiones, existen diferentes versiones más breves de alguno de ellos, que han sido referenciadas dentro de las tablas de análisis.
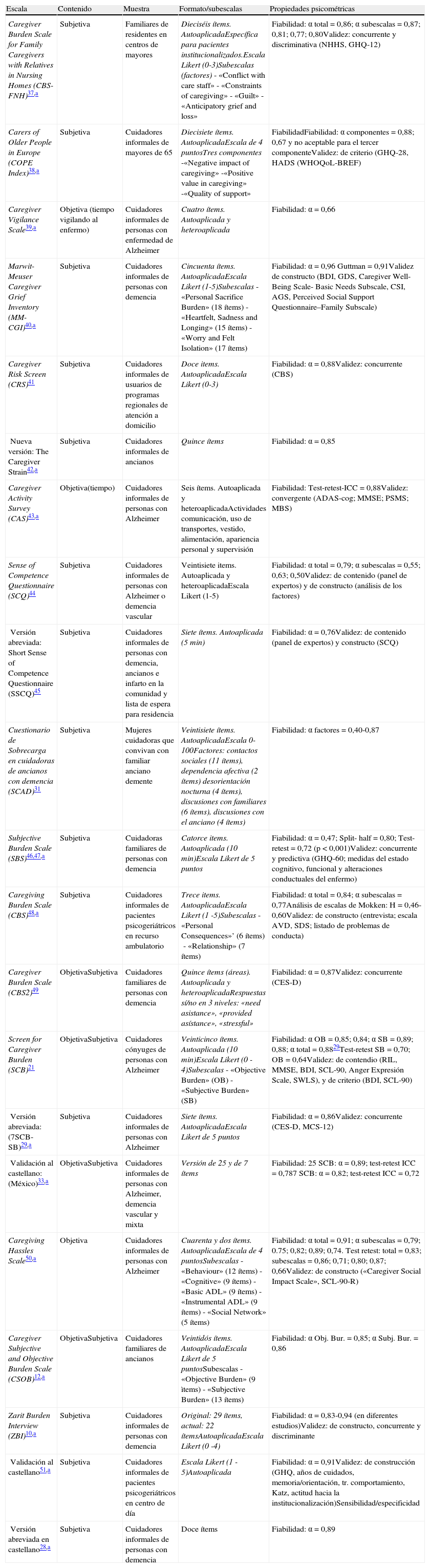
El primer grupo (tabla 1) se compone de 15 pruebas originales que miden sobrecarga subjetiva/objetiva, o ambas. La mayoría son pruebas sencillas, breves y autoaplicadas. El rango de ítems va de 4 a 42, puntuados en escala tipo Likert. Ofrecen siempre una puntuación total, y algunas aportan subescalas o agrupación de puntuaciones. No existen estudios de baremación en estas pruebas, si bien todas ellas tienen estudios de fiabilidad, bien de tipo test-retest bien de consistencia interna. En general, el estudio de la validez es más complejo y se observa una diversidad en la metodología elegida. Hay pocos instrumentos que analicen las sensibilidad y no hemos encontrado ninguna prueba con estudios de especificidad de la medida.
Escalas de sobrecarga objetiva/subjetiva
| Escala | Contenido | Muestra | Formato/subescalas | Propiedades psicométricas |
| Caregiver Burden Scale for Family Caregivers with Relatives in Nursing Homes (CBS-FNH)37,a | Subjetiva | Familiares de residentes en centros de mayores | Dieciséis ítems. AutoaplicadaEspecífica para pacientes institucionalizados.Escala Likert (0-3)Subescalas (factores)- «Conflict with care staff»- «Constraints of caregiving»- «Guilt»- «Anticipatory grief and loss» | Fiabilidad: α total=0,86; α subescalas=0,87; 0,81; 0,77; 0,80Validez: concurrente y discriminativa (NHHS, GHQ-12) |
| Carers of Older People in Europe (COPE Index)38,a | Subjetiva | Cuidadores informales de mayores de 65 | Diecisiete ítems. AutoaplicadaEscala de 4 puntosTres componentes-«Negative impact of caregiving»-«Positive value in caregiving»-«Quality of support» | FiabilidadFiabilidad: α componentes=0,88; 0,67 y no aceptable para el tercer componenteValidez: de criterio (GHQ-28, HADS (WHOQoL-BREF) |
| Caregiver Vigilance Scale39,a | Objetiva (tiempo vigilando al enfermo) | Cuidadores informales de personas con enfermedad de Alzheimer | Cuatro ítems. Autoaplicada y heteroaplicada | Fiabilidad: α=0,66 |
| Marwit-Meuser Caregiver Grief Inventory (MM-CGI)40,a | Subjetiva | Cuidadores informales de personas con demencia | Cincuenta ítems. AutoaplicadaEscala Likert (1-5)Subescalas- «Personal Sacrifice Burden» (18 ítems)- «Heartfelt, Sadness and Longing» (15 ítems)- «Worry and Felt Isolation» (17 ítems) | Fiabilidad: α=0,96 Guttman=0,91Validez de constructo (BDI, GDS, Caregiver Well-Being Scale- Basic Needs Subscale, CSI, AGS, Perceived Social Support Questionnaire–Family Subscale) |
| Caregiver Risk Screen (CRS)41 | Subjetiva | Cuidadores informales de usuarios de programas regionales de atención a domicilio | Doce items. AutoaplicadaEscala Likert (0-3) | Fiabilidad: α=0,88Validez: concurrente (CBS) |
| Nueva versión: The Caregiver Strain42,a | Subjetiva | Cuidadores informales de ancianos | Quince ítems | Fiabilidad: α=0,85 |
| Caregiver Activity Survey (CAS)43,a | Objetiva(tiempo) | Cuidadores informales de personas con Alzheimer | Seis ítems. Autoaplicada y heteroaplicadaActividades comunicación, uso de transportes, vestido, alimentación, apariencia personal y supervisión | Fiabilidad: Test-retest-ICC=0,88Validez: convergente (ADAS-cog; MMSE; PSMS; MBS) |
| Sense of Competence Questionnaire (SCQ)44 | Subjetiva | Cuidadores informales de personas con Alzheimer o demencia vascular | Veintisiete items. Autoaplicada y heteroaplicadaEscala Likert (1-5) | Fiabilidad: α total=0,79; α subescalas=0,55; 0,63; 0,50Validez: de contenido (panel de expertos) y de constructo (análisis de los factores) |
| Versión abreviada: Short Sense of Competence Questionnaire (SSCQ)45 | Subjetiva | Cuidadores informales de personas con demencia, ancianos e infarto en la comunidad y lista de espera para residencia | Siete ítems. Autoaplicada (5min) | Fiabilidad: α=0,76Validez: de contenido (panel de expertos) y constructo (SCQ) |
| Cuestionario de Sobrecarga en cuidadoras de ancianos con demencia (SCAD)31 | Subjetiva | Mujeres cuidadoras que convivan con familiar anciano demente | Veintisiete ítems. AutoaplicadaEscala 0-100Factores: contactos sociales (11 ítems), dependencia afectiva (2 ítems) desorientación nocturna (4 ítems), discusiones con familiares (6 ítems), discusiones con el anciano (4 ítems) | Fiabilidad: α factores=0,40-0,87 |
| Subjective Burden Scale (SBS)46,47,a | Subjetiva | Cuidadoras familiares de personas con demencia | Catorce items. Autoaplicada (10min)Escala Likert de 5 puntos | Fiabilidad: α=0,47; Split- half=0,80; Test-retest=0,72 (p<0,001)Validez: concurrente y predictiva (GHQ-60; medidas del estado cognitivo, funcional y alteraciones conductuales del enfermo) |
| Caregiving Burden Scale (CBS)48,a | Subjetiva | Cuidadores informales de pacientes psicogeriátricos en recurso ambulatorio | Trece items. AutoaplicadaEscala Likert (1 -5)Subescalas- «Personal Consequences»’ (6 ítems)- «Relationship» (7 ítems) | Fiabilidad: α total=0,84; α subescalas=0,77Análisis de escalas de Mokken: H=0,46-0,60Validez: de constructo (entrevista; escala AVD, SDS; listado de problemas de conducta) |
| Caregiver Burden Scale (CBS2)49 | ObjetivaSubjetiva | Cuidadores familiares de personas con demencia | Quince ítems (áreas). Autoaplicada y heteroaplicadaRespuestas sí/no en 3 niveles: «need asistance», «provided asístance», «stressful» | Fiabilidad: α=0,87Validez: concurrente (CES-D) |
| Screen for Caregiver Burden (SCB)21 | ObjetivaSubjetiva | Cuidadores cónyuges de personas con Alzheimer | Veinticinco ítems. Autoaplicada (10min)Escala Likert (0 -4)Subescalas- «Objective Burden» (OB)- «Subjective Burden» (SB) | Fiabilidad: α OB=0,85; 0,84; α SB=0,89; 0,88; α total=0,8829Test-retest SB=0,70; OB=0,64Validez: de contendio (RIL, MMSE, BDI, SCL-90, Anger Expresión Scale, SWLS), y de criterio (BDI, SCL-90) |
| Versión abreviada: (7SCB-SB)29,a | Subjetiva | Cuidadores informales de personas con Alzheimer | Siete ítems. AutoaplicadaEscala Likert de 5 puntos | Fiabilidad: α=0,86Validez: concurrente (CES-D, MCS-12) |
| Validación al castellano: (México)33,a | ObjetivaSubjetiva | Cuidadores informales de personas con Alzheimer, demencia vascular y mixta | Versión de 25 y de 7 ítems | Fiabilidad: 25 SCB: α=0,89; test-retest ICC=0,787 SCB: α=0,82; test-retest ICC=0,72 |
| Caregiving Hassles Scale50,a | Objetiva | Cuidadores informales de personas con Alzheimer | Cuarenta y dos ítems. AutoaplicadaEscala de 4 puntosSubescalas- «Behaviour» (12 ítems)- «Cognitive» (9 ítems)- «Basic ADL» (9 ítems)- «Instrumental ADL» (9 ítems)- «Social Network» (5 ítems) | Fiabilidad: α total=0,91; α subescalas=0,79; 0.75; 0,82; 0,89; 0,74. Test retest: total=0,83; subescalas=0,86; 0,71; 0,80; 0,87; 0,66Validez: de constructo («Caregiver Social Impact Scale», SCL-90-R) |
| Caregiver Subjective and Objective Burden Scale (CSOB)12,a | ObjetivaSubjetiva | Cuidadores familiares de ancianos | Veintidós ítems. AutoaplicadaEscala Likert de 5 puntosSubescalas- «Objective Burden» (9 ìtems)- «Subjective Burden» (13 ítems) | Fiabilidad: α Obj. Bur.=0,85; α Subj. Bur.=0,86 |
| Zarit Burden Interview (ZBI)10,a | Subjetiva | Cuidadores informales de personas con demencia | Original: 29 ítems, actual: 22 ítemsAutoaplicadaEscala Likert (0 -4) | Fiabilidad: α=0,83-0,94 (en diferentes estudios)Validez: de constructo, concurrente y discriminante |
| Validación al castellano51,a | Subjetiva | Cuidadores informales de pacientes psicogeriátricos en centro de día | Escala Likert (1 -5)Autoaplicada | Fiabilidad: α=0,91Validez: de construcción (GHQ, años de cuidados, memoria/orientación, tr. comportamiento, Katz, actitud hacia la institucionalización)Sensibilidad/especificidad |
| Versión abreviada en castellano28,a | Subjetiva | Cuidadores informales de personas con demencia | Doce ítems | Fiabilidad: α=0,89 |
ADAS-cog: Alzheimer's Disease Assessment Scale-cognitive subscale; AGS: Anticipatory Grief Scale; AVD: actividades de la vida diaria; BDI: Beck Depression Inventory; CBS: Caregiver Burden Screen; CES-D: Center for Epidemiologic Studies Depression Scale; CSI: Caregiver Strain Index; GDS: Geriatric Depression Scale; GHQ-12: The General Health Questionnaire-12-item version; GHQ-28: The General Health Questionnaire-28-item version; GHQ-60: The General Health Questionnaire-60-item version; HADS: The 14-item Hospital Anxiety and Depression Scale; ICC: intraclass correlation coefficient; MBS: Montgomery Burden Scale; MCS-12: Medical Outcomes Short Form 12-item Mental Health Subscale; MMSE: Mini Mental State Examination; NHHS: The Nursing home Hassles Scale; PSMS: Physical Self Maintenance Scale; RIL: The Record of Independent Living; SCL-90: Symptom Checklist-90 Anxiety Scale; SCQ:Sense of Competence Questionnaire; SDS: Zung Self-Rating Depression Scale; SWLS: Satisfaction with Life Scale; WHOQoL-BREF: The World Health Organization Quality Of Life.
El instrumento con más referencias es la Escala de Sobrecarga del Cuidador, identificada principalmente en la literatura como Zarit Burden Interview (ZBI)10 seguida de la denominada The Screen for Caregiver Burden (SCB)21. La ZBI tiene el valor de ser la primera medida de sobrecarga subjetiva, por lo que ha servido como criterio de validación de otras muchas pruebas y está validada en castellano en población española. Por otro lado, la SCB maneja tanto el concepto de sobrecarga subjetiva como el de objetiva y tiene una versión en castellano para población mexicana. Recientemente se ha publicado la escala Caregiver Burden Scale for Family Caregivers with Relatives in Nursing Homes22, una medida de sobrecarga del cuidador del paciente con demencia que está siendo atendido en residencias, lo que supone una novedad interesante, dado que hasta ahora todos los instrumentos se aplicaban exclusivamente sobre cuidadores de pacientes que residían en la comunidad.
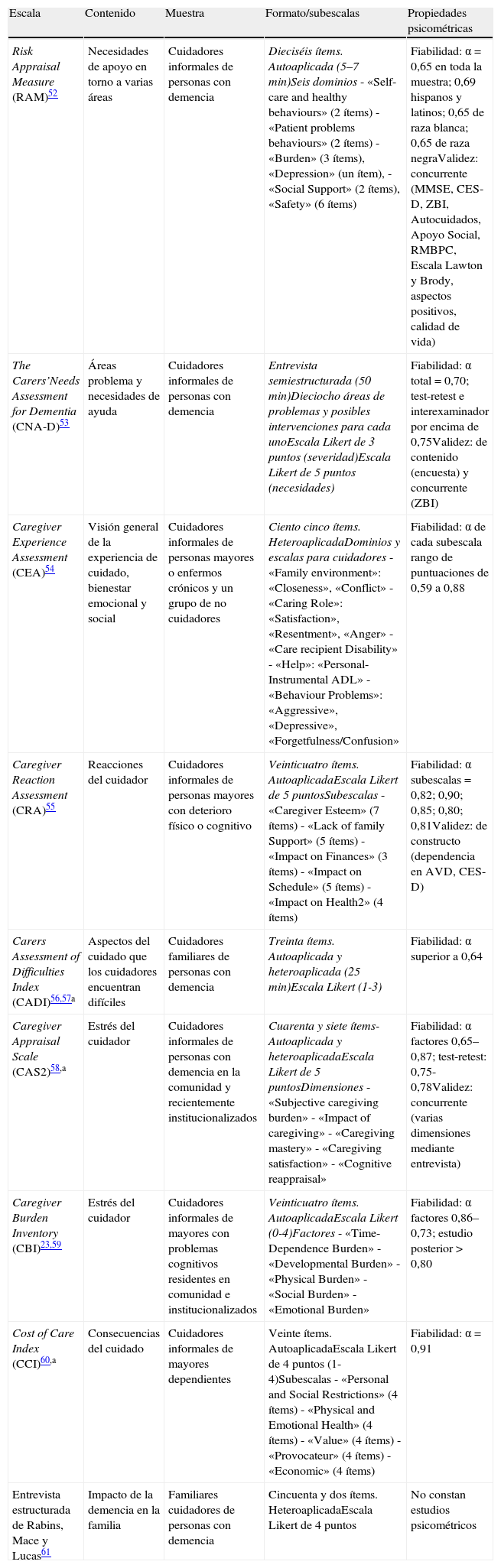
El segundo grupo (tabla 2) se compone de pruebas que miden la sobrecarga como fenómeno multidimensional. Hemos hallado 9 pruebas que por su naturaleza y contenido pueden ser clasificadas bajo este epígrafe. Las dimensiones o dominios evaluados incluyen: sobrecarga propiamente dicha; alteraciones cognitivas, trastornos conductuales y deterioro funcional del paciente; salud física y mental del cuidador, e impacto social, económico y legal. Suelen ser pruebas más largas, con mayor número de ítems (de 16 a 105) y heteroaplicadas. Las propiedades psicométricas están menos estudiadas, lo que resulta lógico dada su complejidad; en general se ha estudiado la fiabilidad, y solo la mitad presenta algún estudio de validez. Este tipo de instrumentos aportan información que ayuda a definir el concepto de sobrecarga de forma más operativa y más orientada a la práctica asistencial. La prueba más referenciada en los estudios revisados es la Caregiver Burden Inventory23.
Escalas multidimensionales de sobrecarga
| Escala | Contenido | Muestra | Formato/subescalas | Propiedades psicométricas |
| Risk Appraisal Measure (RAM)52 | Necesidades de apoyo en torno a varias áreas | Cuidadores informales de personas con demencia | Dieciséis ítems. Autoaplicada (5–7min)Seis dominios- «Self-care and healthy behaviours» (2 ítems)- «Patient problems behaviours» (2 ítems)- «Burden» (3 ítems), «Depression» (un ítem),- «Social Support» (2 ítems), «Safety» (6 ítems) | Fiabilidad: α=0,65 en toda la muestra; 0,69 hispanos y latinos; 0,65 de raza blanca; 0,65 de raza negraValidez: concurrente (MMSE, CES-D, ZBI, Autocuidados, Apoyo Social, RMBPC, Escala Lawton y Brody, aspectos positivos, calidad de vida) |
| The Carers’Needs Assessment for Dementia (CNA-D)53 | Áreas problema y necesidades de ayuda | Cuidadores informales de personas con demencia | Entrevista semiestructurada (50min)Dieciocho áreas de problemas y posibles intervenciones para cada unoEscala Likert de 3 puntos (severidad)Escala Likert de 5 puntos (necesidades) | Fiabilidad: α total=0,70; test-retest e interexaminador por encima de 0,75Validez: de contenido (encuesta) y concurrente (ZBI) |
| Caregiver Experience Assessment (CEA)54 | Visión general de la experiencia de cuidado, bienestar emocional y social | Cuidadores informales de personas mayores o enfermos crónicos y un grupo de no cuidadores | Ciento cinco ítems. HeteroaplicadaDominios y escalas para cuidadores- «Family environment»: «Closeness», «Conflict»- «Caring Role»: «Satisfaction», «Resentment», «Anger»- «Care recipient Disability»- «Help»: «Personal-Instrumental ADL»- «Behaviour Problems»: «Aggressive», «Depressive», «Forgetfulness/Confusion» | Fiabilidad: α de cada subescala rango de puntuaciones de 0,59 a 0,88 |
| Caregiver Reaction Assessment (CRA)55 | Reacciones del cuidador | Cuidadores informales de personas mayores con deterioro físico o cognitivo | Veinticuatro ítems. AutoaplicadaEscala Likert de 5 puntosSubescalas- «Caregiver Esteem» (7 ítems)- «Lack of family Support» (5 ítems)- «Impact on Finances» (3 ítems)- «Impact on Schedule» (5 ítems)- «Impact on Health2» (4 ítems) | Fiabilidad: α subescalas=0,82; 0,90; 0,85; 0,80; 0,81Validez: de constructo (dependencia en AVD, CES-D) |
| Carers Assessment of Difficulties Index (CADI)56,57a | Aspectos del cuidado que los cuidadores encuentran difíciles | Cuidadores familiares de personas con demencia | Treinta ítems. Autoaplicada y heteroaplicada (25min)Escala Likert (1-3) | Fiabilidad: α superior a 0,64 |
| Caregiver Appraisal Scale (CAS2)58,a | Estrés del cuidador | Cuidadores informales de personas con demencia en la comunidad y recientemente institucionalizados | Cuarenta y siete ítems- Autoaplicada y heteroaplicadaEscala Likert de 5 puntosDimensiones- «Subjective caregiving burden»- «Impact of caregiving»- «Caregiving mastery»- «Caregiving satisfaction»- «Cognitive reappraisal» | Fiabilidad: α factores 0,65–0,87; test-retest: 0,75-0,78Validez: concurrente (varias dimensiones mediante entrevista) |
| Caregiver Burden Inventory (CBI)23,59 | Estrés del cuidador | Cuidadores informales de mayores con problemas cognitivos residentes en comunidad e institucionalizados | Veinticuatro ítems. AutoaplicadaEscala Likert (0-4)Factores- «Time-Dependence Burden»- «Developmental Burden»- «Physical Burden»- «Social Burden»- «Emotional Burden» | Fiabilidad: α factores 0,86–0,73; estudio posterior>0,80 |
| Cost of Care Index (CCI)60,a | Consecuencias del cuidado | Cuidadores informales de mayores dependientes | Veinte ítems. AutoaplicadaEscala Likert de 4 puntos (1-4)Subescalas- «Personal and Social Restrictions» (4 ítems)- «Physical and Emotional Health» (4 ítems)- «Value» (4 ítems)- «Provocateur» (4 ítems)- «Economic» (4 ítems) | Fiabilidad: α=0,91 |
| Entrevista estructurada de Rabins, Mace y Lucas61 | Impacto de la demencia en la familia | Familiares cuidadores de personas con demencia | Cincuenta y dos ítems. HeteroaplicadaEscala Likert de 4 puntos | No constan estudios psicométricos |
AVD: actividades de la vida diaria; CES-D: Center for Epidemiologic Studies Depression Scale; MMSE: Mini Mental State Examination; RMBPC: Revised Memory and Behaviour Problems Checklist; ZBI: Zarit Burden Interview.
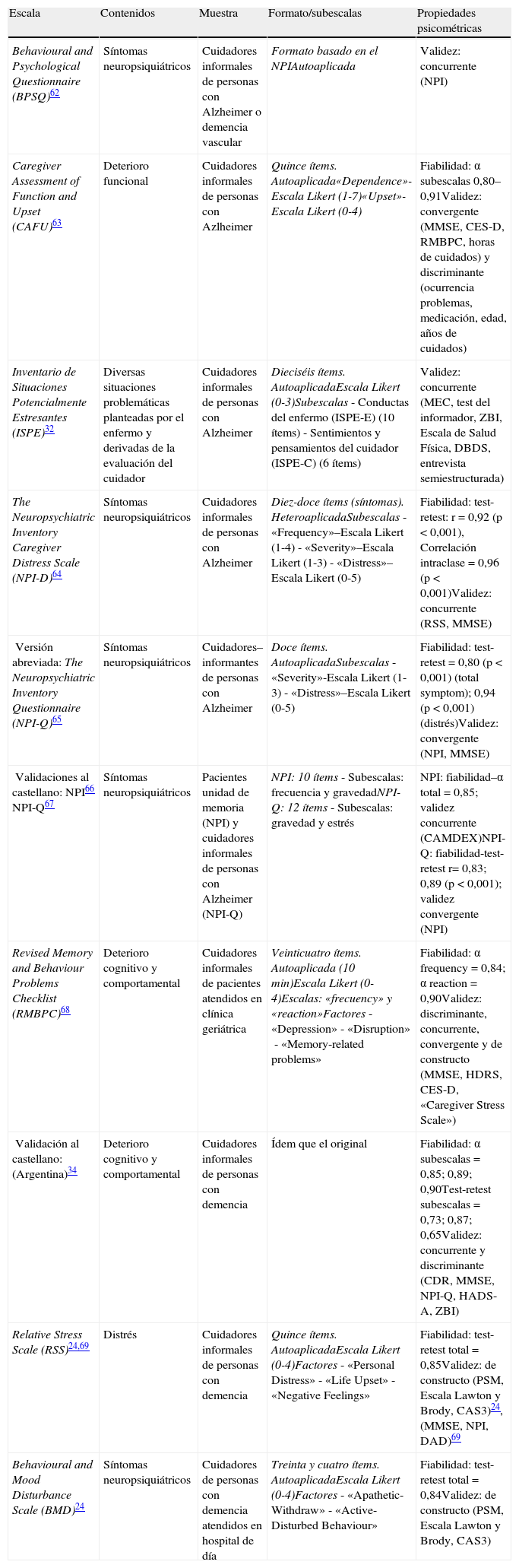
El tercer grupo (tabla 3) lo componen las pruebas que hemos clasificado como relacionadas con el distrés asociado al deterioro del paciente con demencia en áreas específicas. Se han recopilado 7 pruebas cuyo contenido analiza el impacto que el deterioro cognitivo, comportamental, funcional y los síntomas neuropsiquiátricos del paciente con demencia tienen sobre el cuidador. Son pruebas de fácil y rápida aplicación, generalmente autoaplicadas, tienen entre 10 y 24 ítems y sus propiedades psicométricas no han sido suficientemente desarrolladas; la escala más referenciada en este grupo es la Relative Stress Scale24.
Escalas de sobrecarga como distrés asociado al deterioro del paciente
| Escala | Contenidos | Muestra | Formato/subescalas | Propiedades psicométricas |
| Behavioural and Psychological Questionnaire (BPSQ)62 | Síntomas neuropsiquiátricos | Cuidadores informales de personas con Alzheimer o demencia vascular | Formato basado en el NPIAutoaplicada | Validez: concurrente (NPI) |
| Caregiver Assessment of Function and Upset (CAFU)63 | Deterioro funcional | Cuidadores informales de personas con Azlheimer | Quince ítems. Autoaplicada«Dependence»-Escala Likert (1-7)«Upset»-Escala Likert (0-4) | Fiabilidad: α subescalas 0,80–0,91Validez: convergente (MMSE, CES-D, RMBPC, horas de cuidados) y discriminante (ocurrencia problemas, medicación, edad, años de cuidados) |
| Inventario de Situaciones Potencialmente Estresantes (ISPE)32 | Diversas situaciones problemáticas planteadas por el enfermo y derivadas de la evaluación del cuidador | Cuidadores informales de personas con Alzheimer | Dieciséis ítems. AutoaplicadaEscala Likert (0-3)Subescalas- Conductas del enfermo (ISPE-E) (10 ítems)- Sentimientos y pensamientos del cuidador (ISPE-C) (6 ítems) | Validez: concurrente (MEC, test del informador, ZBI, Escala de Salud Física, DBDS, entrevista semiestructurada) |
| The Neuropsychiatric Inventory Caregiver Distress Scale (NPI-D)64 | Síntomas neuropsiquiátricos | Cuidadores informales de personas con Alzheimer | Diez-doce ítems (síntomas). HeteroaplicadaSubescalas- «Frequency»–Escala Likert (1-4)- «Severity»–Escala Likert (1-3)- «Distress»–Escala Likert (0-5) | Fiabilidad: test-retest: r=0,92 (p<0,001), Correlación intraclase=0,96 (p<0,001)Validez: concurrente (RSS, MMSE) |
| Versión abreviada: The Neuropsychiatric Inventory Questionnaire (NPI-Q)65 | Síntomas neuropsiquiátricos | Cuidadores–informantes de personas con Alzheimer | Doce ítems. AutoaplicadaSubescalas- «Severity»-Escala Likert (1-3)- «Distress»–Escala Likert (0-5) | Fiabilidad: test-retest=0,80 (p<0,001) (total symptom); 0,94 (p<0,001) (distrés)Validez: convergente (NPI, MMSE) |
| Validaciones al castellano: NPI66 NPI-Q67 | Síntomas neuropsiquiátricos | Pacientes unidad de memoria (NPI) y cuidadores informales de personas con Alzheimer (NPI-Q) | NPI: 10 ítems- Subescalas: frecuencia y gravedadNPI-Q: 12 ítems- Subescalas: gravedad y estrés | NPI: fiabilidad–α total=0,85; validez concurrente (CAMDEX)NPI-Q: fiabilidad-test-retest r= 0,83; 0,89 (p<0,001); validez convergente (NPI) |
| Revised Memory and Behaviour Problems Checklist (RMBPC)68 | Deterioro cognitivo y comportamental | Cuidadores informales de pacientes atendidos en clínica geriátrica | Veinticuatro ítems. Autoaplicada (10min)Escala Likert (0-4)Escalas: «frecuency» y «reaction»Factores- «Depression»- «Disruption»- «Memory-related problems» | Fiabilidad: α frequency=0,84; α reaction=0,90Validez: discriminante, concurrente, convergente y de constructo (MMSE, HDRS, CES-D, «Caregiver Stress Scale») |
| Validación al castellano: (Argentina)34 | Deterioro cognitivo y comportamental | Cuidadores informales de personas con demencia | Ídem que el original | Fiabilidad: α subescalas=0,85; 0,89; 0,90Test-retest subescalas=0,73; 0,87; 0,65Validez: concurrente y discriminante (CDR, MMSE, NPI-Q, HADS-A, ZBI) |
| Relative Stress Scale (RSS)24,69 | Distrés | Cuidadores informales de personas con demencia | Quince ítems. AutoaplicadaEscala Likert (0-4)Factores- «Personal Distress»- «Life Upset»- «Negative Feelings» | Fiabilidad: test-retest total=0,85Validez: de constructo (PSM, Escala Lawton y Brody, CAS3)24, (MMSE, NPI, DAD)69 |
| Behavioural and Mood Disturbance Scale (BMD)24 | Síntomas neuropsiquiátricos | Cuidadores de personas con demencia atendidos en hospital de día | Treinta y cuatro ítems. AutoaplicadaEscala Likert (0-4)Factores- «Apathetic-Withdraw»- «Active-Disturbed Behaviour» | Fiabilidad: test-retest total=0,84Validez: de constructo (PSM, Escala Lawton y Brody, CAS3) |
CAMDEX: Cambridge Mental Disorder of the Elderly Examination; CAS3: Clifton Assessment Schedule; CDR: Clinical Dementia Rating; CES-D: Center for Epidemiologic Studies Depression Scale; DAD: Disability Assessment for Dementia; DBDS: Escala de Alteraciones Conductuales; HADS: The 14-item Hospital Anxiety and Depression Scale; HDRS: Hamilton Depression Rating Scale; MEC: Mini Examen Cognoscitivo; MMSE: Mini Mental State Examination; NPI: Neuropsychiatric Inventory; NPI-Q: Neuropsychiatric Inventory Questionnaire; PSM: Physical Self Maintenance Scale; RMBPC: Revised Memory and Behaviour Problems Checklist; RSS: Relative Stress Scale; ZBI: Zarit Burden Interview.
En nuestro trabajo hemos podido identificar 31 pruebas dirigidas a la medida de sobrecarga en cuidadores de personas con demencia, incluyendo también algunas de ellas muestras de mayores con dependencia. Ha sido una búsqueda amplia y selectiva, que nos ha permitido estudiar de forma rigurosa un volumen significativo de instrumentos y no específicos de habla inglesa, lo que supone un avance sobre trabajos de revisión previos. Como ya se ha comentado, en general se trata de estudios poco selectivos en la identificación de pruebas válidas, bien por la población de estudio bien porque añadían otras variables indirectas de medida de sobrecarga4,5.
El número de pruebas halladas para la medición de un concepto, por complejo que pueda ser, es demasiado alto. En otros trabajos7,18,25,17 hemos identificado entre 7 y 21 escalas dedicadas a medir sobrecarga en cuidadores de pacientes con demencia o mayores dependientes. Este hecho puede deberse a que muchas pruebas surgen en el contexto de una investigación concreta, y a que en gran medida son pruebas secundarias, que utilizan ítems o partes de pruebas desarrolladas previamente, principalmente de la ZBI.
De las 31 pruebas estudiadas 15 pertenecen al primer grupo –sobrecarga subjetiva/objetiva– y dentro de él prevalecen las medidas de sobrecarga subjetiva. La necesidad de contar con una medida libre de carga cultural llevó a desarrollar la medida de sobrecarga objetiva, cuantificando las tareas o el tiempo de dedicación a las mismas. La escala Caregiver Activity Survey representa la medida más clara de sobrecarga objetiva. Pero el concepto de sobrecarga arrastra en sí mismo una valoración personal, y por tanto subjetiva, del impacto que el cuidado tiene en cada persona, y esta puede ser la razón por la que en general han prevalecido las escalas subjetivas. Dentro de este grupo destacamos la ZBI, que es el instrumento más utilizado en el campo de investigación, por lo cual su empleo permite una comparación de resultados y una mayor homogeneidad. Esta prueba cuenta con distintas versiones, está traducida a múltiples idiomas y ha sido adaptada al castellano. Posee buenas propiedades psicométricas y permite discriminar entre diferentes niveles de sobrecarga. En un trabajo reciente ha sido utilizada como medida que refleja bien la sensibilidad al cambio26, a pesar de que hay evidencia que no apoya esta idea27. Recientemente se ha desarrollado una versión abreviada de 12 ítems en nuestro país28.
Dentro de este grupo también destaca la escala SCB. Se trata de un instrumento de cribado desarrollado para evaluar sobrecarga objetiva y subjetiva. La subescala sobrecarga objetiva hace referencia a la ocurrencia de determinadas experiencias relacionadas con el cuidado de la persona con demencia, mientras que la subescala sobrecarga subjetiva evalúa el distrés asociado a cada una de esas experiencias. Existe una versión reducida de 7 ítems centrada en la sobrecarga subjetiva29. Posee buenas propiedades psicométricas y ha sido utilizada con cierta frecuencia en estudios de sobrecarga de cuidadores30. Se aplica de forma rápida, y es útil para comparar ambos tipos de sobrecarga y establecer qué situaciones producen mayor malestar en el cuidador.
Las pruebas multidimensionales han permitido una visión más integral de la sobrecarga, analizando los factores que explican este fenómeno. En las 9 escalas identificadas, los principales factores se refieren a las necesidades de apoyo en diversas áreas de la vida del cuidador como problemas de salud física y psicológica, apoyo social, impacto emocional, impacto en la vida familiar y en la economía, y sentimientos negativos y positivos con relación al cuidado. Resulta de interés la escala Caregiver Burden Inventory, con sus 5 factores: el factor 1 hace referencia a las restricciones en el tiempo del cuidador, el factor 2 la percepción de la falta de tiempo y la pérdida del rol social, el factor 3 aborda aspectos de fatiga y daños sobre la salud, el factor 4 se refiere a los conflictos en la vida social (matrimonio, trabajo, otros familiares…) y el factor 5 aborda la sobrecarga emocional. Permite, por un lado, discriminar patrones de sobrecarga según tipo de cuidadores (esposos versus hijos y de pacientes institucionalizados versus atendidos en la comunidad), por otro lado, también permite elaborar un perfil de sobrecarga reflejando en una gráfica la puntuación ponderada de cada factor. Dos personas con la misma puntuación total pueden mostrar distinta sobrecarga al puntuar diferente en alguno de los factores analizados. Esta medida ayudaría a definir el ámbito de ayuda más específico para cada individuo, desde unidades de respiro, intervenciones psicoeducativas, counselling, etc. Destaca también la escala Carers’ Needs assessment for dementia, porque utiliza un formato de entrevista frente a otras pruebas de lápiz y papel. Es un instrumento diseñado para evaluar de forma integral las necesidades de los cuidadores de pacientes con demencia que consiste en una entrevista semiestructurada manualizada, que evalúa 18 áreas de problema −más un área opcional libre−, junto con las intervenciones posibles para cada problema. Puede utilizarse para evaluar de manera más amplia y detallada la situación concreta del cuidador y orientar la intervención en función de las necesidades encontradas.
En cuanto a las medidas que relacionan la sobrecarga con el distrés asociado al deterioro del paciente con demencia, son las menos numerosas. Provienen de estudios que han identificado una correlación fuerte entre ambos fenómenos. Tienen una utilidad complementaria dado que informan sobre la situación del enfermo y, por tanto, pueden ser aplicadas para conocer la repercusión que la gravedad de la enfermedad tiene sobre el cuidador.
Por último, constatamos un escaso número de pruebas adaptadas o desarrolladas en población española. No obstante, los 2 instrumentos más referenciados −ZBI y Neuropsychiatric Inventory Cargiver Distress Scale− están validados en nuestro medio. Además, hemos identificado otras 2 pruebas creadas específicamente para población española: el Cuestionario de Sobrecarga en cuidadoras de ancianos con demencia31 y el Inventario de Situaciones Potencialmente Estresantes32. También existen validaciones al castellano realizadas en países de Latinoamérica para la SCB33 y la escala Revised Memory and Behaviour Problems Checklist34.
ConclusionesEn este trabajo se ha llevado a cabo una revisión de instrumentos para evaluar la sobrecarga en el cuidador del paciente con demencia, y se han ordenado y agrupado para su análisis según el concepto de sobrecarga que manejan.
Uno de los propósitos del artículo, además de actualizar el tema, era aportar una clasificación que ayudase al clínico e investigador en la selección de pruebas en función de los objetivos de la tarea. Se han identificado medidas útiles para el screening poblacional o para detectar la necesidad de intervención y también para ser utilizadas en intervenciones específicas y como medida de resultado.
A la hora de seleccionar las escalas es importante tener en cuenta cuál es el motivo de la evaluación. Los 3 tipos de medidas de sobrecarga pueden responder a diferentes momentos de la evaluación del cuidador. El primer grupo contiene medidas más propias de cribado, por su rapidez de administración e interpretación más sencilla; el segundo grupo responde a pruebas multidimensionales que pueden ayudar a la identificación y planificación de intervenciones para el cuidador, y el tercer tipo de medidas informa de manera complementaria también en este segundo aspecto y nos da una información sobre la problemática específica asociada a la demencia y la repercusión en el cuidado.
Dada la importancia del distrés en el cuidador como un factor predictor de la institucionalización del paciente8,35,36, parece lógico incluir esta área de forma habitual en la valoración clínica del paciente y su entorno para prevenir estos problemas.
Los instrumentos en evaluación de sobrecarga cada vez son más rigurosos y sólidos desde una perspectiva psicométrica, con una base conceptual bien definida y con un coste bajo de aplicación. Dentro de este contexto debemos destacar que para mejorar la calidad de la investigación en sobrecarga del cuidador es necesario hacer un esfuerzo por llegar a acuerdos sobre las medidas e instrumentos a utilizar. Un buen ejemplo de ello es el Consenso Europeo llevado a cabo por el grupo Interdem4, aunque sus conclusiones están lejos de ser definitivas.
Por último, desde un enfoque psicosocial no debemos olvidar que es necesario tener en cuenta también otras medidas complementarias estrechamente relacionadas con la sobrecarga como la calidad de vida, el bienestar asociado al cuidado, las estrategias de afrontamiento del cuidador y medidas de salud mental. Esta información permitirá una aproximación más precisa al cuidador, pilar fundamental en el abordaje de las personas con demencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de interés.