Rev Esp Geriatr Gerontol 1998; 33 (NM2): 41-47
Lesiones blancas bucales en el paciente geriátrico
R. Cerero Lapiedra*, J. M. Aguirre Urizar** y R. Martínez-Conde**.
* Facultad de Odontología. Universidad Complutense. Madrid. ** Facultad de Medicina y Odontología. Universidad del País Vasco EHU. Leioa.
Correspondencia: Dr. J. M. Aguirre Urizar. Medicina Bucal. Departamento de Estomatología. Facultad de Medicina y Odontología. Universidad del País Vasco EHU. Apartado 699. 48080 Bilbao. E-mail: otpagurj@lg,ehu.es.
RESUMEN
Las lesiones blancas de la cavidad bucal son frecuentes en los pacientes geriátricos. Un correcto diagnóstico y una actitud terapéutica acertada en estas enfermedades son fundamentales para poder descartar los procesos considerados precancerosos e incluso el cáncer oral. Las lesiones blancas más prevalentes en este grupo de pacientes son las queratosis irritativas (leucoplasia), las candidiasis y el liquen plano. En esta revisión exponemos los principales datos clinicopatológicos de estas enfermedades.
Palabras clave
Lesión blanca. Leucoplasia. Candidiasis. Liquen.
Buccal white lesions in the geriatric patient
SUMMARY
White oral lesions are very frequent in geriatric people. It is very important to make a good diagnosis and management in this illness by leave out oral precancer and cancer. The white lesions more prevalent in this group of patients are reactive keratosis (leukoplakia), candidiasis and lichen planus. In this review we show the main clinicopathological limits of these lesions.
Key words
White lesion. Leukoplakia. Candidiasis. Lichen.
Rev Esp Geriatr Gerontol 1998;33(NM2):41-47
INTRODUCCION
Las alteraciones del color son las lesiones más características de la mucosa bucal y dentro de este grupo, las lesiones blancas son las más frecuentes. Esta patología puede deberse a muy variadas causas, aunque en la mayoría de los casos, estas lesiones se deben a fenómenos irritativos como el consumo de tabaco o a traumatismos crónicos dentarios o protésicos. No obstante, pueden existir alteraciones genéticas, enfermedades mucocutáneas o procesos infecciosos capaces de aparecer como una lesión blanca bucal. En muchas ocasiones no se encuentra ninguna causa aparente de la lesión, y en otras, aunque se establece una relación con algún agente, no se comprende bien el mecanismo exacto por el cual se produce.
La apariencia de las lesiones blancas se debe a la difracción de la luz que se produce en la superficie alterada de la mucosa bucal, que se suele corresponder con un engrosamiento de alguna de las capas o de todo el epitelio de la mucosa. Así, cuanto menos transparente sea el epitelio (por su espesor, cantidad de queratina, etc.) menos componente «rojo» de la vascularización del conectivo subyacente se podrá apreciar y, por lo tanto, más blanco será el aspecto de la mucosa bucal afectada. Los exudados y restos superficiales adherentes también aparecen como zonas blancas, con la diferencia de que se eliminan al rasparlas.
De un modo simple podemos dividir a las lesiones blancas bucales en dos grandes grupos: las que pueden ser eliminadas con el raspado (ej. candidosis) y las que no (ej. leucoplasia o liquen). Las lesiones blancas que no pueden ser removidas, se deben generalmente a uno o a varios de los siguientes mecanismos: 1. engrosamiento de la capa superficial de queratina (hiperqueratosis), 2. acantosis epitelial (engrosamiento de la capa de células espinosas), y 3. edema de las células epiteliales (1).
En las personas de edad las lesiones blancas bucales más comunes son las queratosis irritativas (leucoplasia), las de base inmunológica (liquen), y las infecciosas (candidosis). Es importante reconocer los principales parámetros diferenciadores de estas patologías y la actitud más correcta frente a ellas, ya que no debemos olvidar que el carcinoma de células escamosas bucal puede aparecer también como una lesión blanca, por lo que resulta imprescindible investigar correctamente todos los casos.
En esta revisión exponemos los principales datos clinicopatológicos de las lesiones blancas bucales y su manejo mas correcto.
CLASIFICACION
Las lesiones blancas bucales se pueden clasificar de diferentes maneras. En la tabla I aparece una clasificación basada en la etiopatogenia de las lesiones. De ese modo distinguimos lesiones hereditarias, reactivas, infecciosas, inmunitarias, neoplásicas y no epiteliales.
| Tabla I. Clasificación de las lesiones blancas bucales. | |
| A) Lesiones hereditarias | |
| Nevo blanco esponjoso de Cannon. | |
| Disqueratosis folicular-Disqueratosis intraepitelial benigna hereditaria. | |
| Paquioniquia congénita-Disqueratosis congénita. | |
| Poroqueratosis. | |
| Síndromes de hiperqueratosis palmo-plantar con leucoplasia. | |
| B) Lesiones reactivas | |
| Queratosis friccional. | |
| Mucosa mordisqueada. | |
| Línea alba. | |
| Lesiones blancas relacionadas con restauraciones metálicas. | |
| Quemaduras. | |
| Lesiones blancas relacionadas con el tabaco. | |
| Paladar del fumador. | |
| Lesiones blancas relacionadas con otros hábitos de consumo de tabaco. | |
| Leucoedema. | |
| Queilitis actínica. | |
| Leucoplasia. | |
| C) Lesiones infecciosas | |
| Candidosis. | |
| Leucoplasia vellosa. | |
| Papiloma. | |
| D) Lesiones inmunitarias | |
| Liquen plano. | |
| Lupus eritematoso. | |
| E) Lesiones neoplásicas | |
| Carcinoma de células escamosas. | |
| F) Lesiones no epiteliales | |
| Gránulos de Fordyce. | |
| Fibrosis submucosa. | |
| Quistes gingivales. | |
Desde el punto de vista de la tercera edad las lesiones más interesantes son las reactivas, las infecciosas y las inmunitarias, siendo sus representantes genuinos la leucoplasia, la candidosis pseudomembranosa y el liquen plano.
Las lesiones hereditarias son muy poco frecuentes y se agrupan bajo la denominación de genodermatosis, aunque también se les ha dado la equívoca denominación de leucoplasias congénitas. De todas ellas la más frecuente y la más típica en la mucosa bucal es el nevo esponjoso blanco de Cannon. Este proceso se transmite de un modo autosómico dominante y clínicamente se caracteriza por la aparición de una lesión blanca asintomática de consistencia esponjosa, que suele distribuirse de modo bilateral y simétrico, generalmente en la mucosa de los carrillos (yugal). La lesión es tan característica, que la biopsia frecuentemente es innecesaria; el diagnóstico de certeza se establece cuando hay una historia familiar positiva. No requiere tratamiento y no se ha descrito ningún caso de malignización (2).
Los gránulos de Fordyce corresponden a glándulas sebáceas ectópicas que aparecen preferentemente en la mucosa yugal y en el borde bermellón del labio superior, generalmente de un modo simétrico. Son unos pequeños nódulos submucosos amarillos o blanquecinos que se suelen disponer en grupos, con un patrón concluyente. Es una anomalía que no requiere tratamiento.
La fibrosis submucosa en una enfermedad que observa sobre todo en la India y en otras zonas del sudeste asiático y se ha relacionado con ciertos hábitos de la población de estas latitudes como ingerir comidas picantes y masticar tabaco solo o con nuez de betel. La mucosa afectada, sobre todo el paladar blando y mucosas yugales, con el paso del tiempo va perdiendo sus resistencia y elasticidad características, aparecen trazos fibrosos y puede producirse retracción de la úvula y rigidez lingual. El proceso es irreversible y se la considera como una condición precancerosa (3).
Los quistes gingivales son proliferaciones quísticas de restos epiteliales de la lamina dental que aparecen en la encía o en el paladar.
LESIONES REACTIVAS
Dentro de las lesiones blancas que consideramos reactivas debemos destacar tres: la queratosis friccional, las lesiones relacionadas con el tabaco y la leucoplasia. Estas lesiones se encuentran estrechamente relacionadas entre sí y es difícil en ocasiones señalar qué factor o factores etiopatogénicos se encuentran involucrados en su génesis.
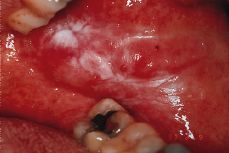
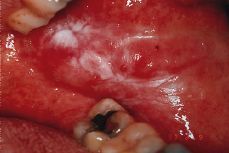
Cuando se frota o fricciona la superficie de la mucosa bucal de manera crónica, se produce una lesión hiperqueratósica de color blanco análoga a las callosidades cutáneas denominadas «queratosis friccional». Es una reacción del epitelio que se protege de un traumatismo de poca intensidad pero repetido durante períodos prolongados. Estas lesiones se localizan en cualquier zona de la cavidad oral en donde se produzca la irritación, ya sea en la mucosa alveolar desdentada por el traumatismo de la masticación o por prótesis removibles mucosoportadas, ya en los labios o en la mucosa yugal por algún borde agudo de un diente o por el traumatismo de las muelas del juicio o incluso en la encía por un cepillado excesivamente enérgico (Fig. 1).
Figura 1.Queratosis traumática.
El diagnóstico de esta lesión es clínico y se basa en el descubrimiento del factor traumático. El diagnóstico diferencial se debe establecer fundamentalmente con la leucoplasia, de la que puede ser clínicamente indistinguible y se realiza fácilmente observando si desaparece la lesión una vez eliminada la posible fuente de irritación.
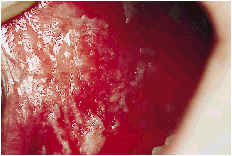
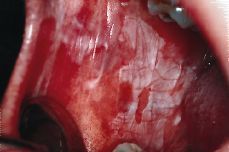
Otras lesiones de carácter traumático-irritativo son la mucosa mordisqueada y la línea alba. La mucosa mordisqueada suele presentarse en sujetos sometidos a tensión emocional y/o bruxómanos (apretadores), y consiste en un mordisqueo de la mucosa, generalmente la del carrillo, labio inferior y borde lateral de la lengua (Fig. 2). Las lesiones blanquecinas tienen un contorno irregular, observándose zonas de desprendimiento del epitelio, dejando superficies erosionadas e incluso úlceras. El tacto de la superficie es áspero y rugoso. En general es fácil identificar el antecedente de mordisqueo y no suele presentar problemas de diagnóstico diferencial aunque clínicamente es muy similar, en el caso de los bordes laterales de la lengua, a la leucoplasia vellosa.
Figura 2.Mucosa mordisqueada.
La línea alba es una lesión lineal de color blanquecino, de un trazo más o menos grueso, que aparece centralmente en la mucosa yugal a nivel del plano de oclusión de los dientes. Parece deberse al efecto de succión de esta mucosa contra las superficies de los dientes y adopta la forma alargada de la línea de oclusión. Se podría confundir, en algunos casos, con lesiones de liquen plano reticular. No obstante, en esta patología las lesiones son únicas y longitudinales, a lo largo de la mucosa del carrillo.
Unas lesiones blancas bucales controvertidas son las relacionadas con restauraciones metálicas, anteriormente denominadas «lesiones por electrogalvanismo». No obstante, nunca se ha podido probar que tales lesiones se produjeran por diferencias de potencial eléctrico. Aparece una lesión blanca pequeña, circunscrita y generalmente situada en la mucosa yugal, en estrecha relación con una obturación de amalgama de plata. En muchas ocasiones la lesión desaparece al sustituir este material por una resina compuesta. A pesar de que no se conoce la verdadera naturaleza de las lesiones blancas que aparecen en contacto con las restauraciones metálicas, en un gran porcentaje exhiben características clinicopatológicas de liquen plano oral (4).
El capítulo de las lesiones blancas bucales relacionadas con el hábito del tabaco muestra un amplio abanico de procesos que van desde el leucoedema o el paladar del fumador, a la leucoplasia o incluso al carcinoma de células escamosas.
El paladar del fumador o «palatitis nicotínica» es una lesión específica de grandes consumidores de cigarrillos y sobre todo de los fumadores de pipa y cigarros puros. Actualmente se cree que aparece más bien como una respuesta ante la agresión térmica del humo y que la nicotina no juega un papel importante. Clínicamente se observa un paladar de color blanquecino-grisáceo con un aspecto cuarteado y un punteado rojizo que corresponde a los conductos hipertrofiados de las glándulas salivales inflamadas. Histológicamente la mucosa palatina muestra una hiperqueratosis sin displasia. A diferencia de la leucoplasia no se considera a esta lesión como precancerosa y si se abandona el hábito, la lesión suele regresar. Sin embargo, en algunos países de Asia y Sudamérica donde se fuma de forma invertida o con utensilios específicos se han descrito casos de transformación carcinomatosa de lesiones palatinas (5).
Otros hábitos de consumo de tabaco no fumado, como el «snuff» y el mascado, pueden producir también lesiones blancas bucales en los lugares donde se coloca el tabaco (6, 7).
El leucoedema, que puede ser considerada una variante de la normalidad, aparece como un velamiento gris de la mucosa yugal (aunque puede extenderse a los labios), generalmente bilateral y que desaparece al estirarla. A pesar de que se considera al tabaco como el principal factor etiológico (8), parece existir otros factores como el consumo de cannabis (9) o aspectos étnicos, ya que es más prevalente en los negros que entre los blancos y es muy poco frecuente en la India pese al gran consumo de tabaco existente (10).
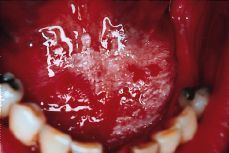
La leucoplasia es la lesión blanca bucal por excelencia y la que sirve de referencia en el diagnóstico diferencial por su carácter precanceroso. Se define a la leucoplasia cono «una lesión predominantemente blanca de la mucosa oral que no puede ser caracterizada como ninguna otra lesión definible» (11). El tabaco, y en menor grado el alcohol, son los dos factores etiológicos más comunes, aunque en muchos casos faltan, por lo que se considera que es una enfermedad multifactorial en la que existen factores predisponentes irritativos, infecciosos (papilomavirus, Candida), etc.
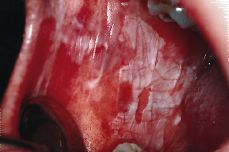
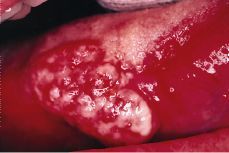
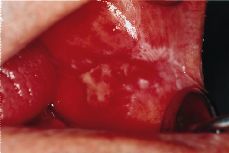
Clínicamente es importante distinguir dos tipos principales de leucoplasia: la leucoplasia homogénea y la no homogénea. La homogénea es una lesión blanca y uniforme, de consistencia firme, poco espesor, superficie lisa o arrugada y que en un ocasiones presenta surcos poco profundos, semejantes a los observados en la «tierra seca y resquebrajada» (Fig. 3). Por el contrario la leucoplasia no homogénea muestra un color no uniforme (blanco y rojo) y/o una forma no homogénea (exofítica o verrugosa) (Fig. 4). Dentro de este tipo de leucoplasia podemos distinguir la eritroleucoplasia con zonas blancas que alternan con rojas, la nodular con áreas rojas y en la que además la superficie es irregular formando como nódulos y la exofítica o verrugosa con múltiples proyecciones.
Figura 3.Leucoplasia homogénea.
Figura 4.Leucoplasia no homogénea.
Histopatológicamente se observa un epitelio engrosado a expensas del estrato queratinizado (hiperqueratosis) y/o del estrato espinoso (acantosis) y puede presentar o no displasia. La leucoplasia se puede clasificar según un criterio histopatológico en leucoplasia sin displasia y leucoplasia con displasia, que se puede cuantificar en leve, moderada y severa.
La importancia del correcto diagnóstico y tratamiento de la leucoplasia proviene de que se trata de la lesión precancerosa bucal más frecuente. Los porcentajes de malignización varían mucho en las distintas series publicadas aunque llegan a cifras de un 16% en EE. UU. (12) y de un 17,5% en nuestro país (13).
Entre las características que parecen asociarse a un incremento del riesgo de malignización (11) se sitúan: el tipo clínico no homogéneo, la localización en el suelo de la boca y/o cara ventral y laterales de la lengua y la presencia de displasia epitelial. Otros factores serían el tamaño, el tiempo de evolución y curiosamente aquellas leucoplasias no directamente relacionadas con el tabaco.
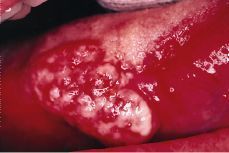
Como hemos señalado anteriormente, el hecho de que la leucoplasia se pueda malignizar incluso desde el principio, hace que nos podamos encontrar con carcinomas orales de células escamosas como lesiones blancas (14, 15) (Fig. 5).
Figura 5.Carcinoma de células escamosas.
Por estos motivos es conveniente formular en primer lugar un diagnóstico provisional de leucoplasia cuando se observa clínicamente una lesión blanca que no puede ser diagnosticada claramente como otra entidad. El diagnóstico definitivo se puede establecer como resultado de la identificación, y posterior eliminación, de los posibles factores etiológicos, siendo necesario en todos los casos y más en los persistentes, realizar un examen histopatológico tras la toma de biopsias representativas.
El diagnóstico diferencial se debe establecer fundamentalmente, con el carcinoma escamoso, las queratosis fricionales y el liquen plano. En todos los casos debe realizarse una biopsia.
El tratamiento de la leucoplasia exige en primer lugar eliminar los posibles factores etiológicos como el tabaco, alcohol, irritaciones, traumas, etc. A pesar de que se han ensayado diferentes tratamientos médicos los resultados no han sido muy satisfactorios, por lo que actualmente el tratamiento de elección de la leucoplasia es su eliminación quirúrgica. Si la lesión es pequeña o es extensa y tiene displasia, se extirpará completamente con técnica convencional (16, 17). En caso de que no exista displasia pero la lesión sea grande, se puede optar por la observación periódica cada 3 o 6 meses o la extirpación con láser de CO2 criocirugía.
La queilitis actínica es una frecuente alteración de la mucosa labial (generalmente la inferior) debida a la exposición habitual y prolongada a la luz solar. Esta patología es más frecuente en varones y se corresponde con la queratosis actínica cutánea. Se trata de una lesión precancerosa que en muchos casos adopta un aspecto leucoplásico. El labio afectado presenta una mucosa pálida (casi blanca), atrófica y brillante con unos límites mal definidos. En casos avanzados, se pueden producir erosiones, fisuras, costras y placas y puede transformarse en un carcinoma de células escamosas (17, 18). Se hace necesario que las personas de edad utilicen lápices protectores labiales para evitar el daño solar. Las lesiones instauradas deben ser vigiladas extrechamente y ante cualquier señal de cancerificación deben ser eliminadas.
Las quemaduras bucales más comunes suelen estar causadas por la aplicación de sustancias químicas como la aspirina o por el empleo de colutorios que contengan alcohol. A medida, que aumenta la concentración o el tiempo de exposición a estas sustancias, es más probable que ocurra necrosis por coagulación de la superficie epitelial, lo que determina la formación de un esfacelo o membrana de color blanco que cubre la zona. El tratamiento consiste en eliminar el agente lesivo y en la ingesta de abundantes líquidos, colocando a lo sumo una pomada cicatrizante sobre la lesión.
LESIONES INFECCIOSAS
Diferentes infecciones pueden provocar lesiones blancas en la cavidad oral. No obstante, existe la creencia popular que identifica a todas las lesiones blancas de la mucosa bucal, al menos inicialmente, con un muguet o candidosis pseudomembranosa, lo cual es totalmente incierto. La candidiosis pseudomembranosa es una lesión poco prevalente en la actualidad y sólo aparece en individuos que presentan algún factor predisponente. La existencia de un cultivo oral positivo para Candida en ausencia de clínica no tiene valor diagnóstico.
En la mayoría de los sujetos sanos Candida abicans es un microorganismo comensal habitual de la microbiota bucal. Su transformación en agente patógeno depende de factores locales o generales como la depresión de la inmunidad celular, como ocurre en la infección por VIH, o en tratamientos quimioterápicos o inmunomoduladores o por interferencia con la flora normal microbiana por el uso de antibióticos. Asimismo, son muy, importantes los factores locales en los pacientes geriátricos como la xerostomía (medicamentosa) o las prótesis removibles inadecuadas (19).
Las dos formas en las que se pueden producir lesiones blancas son la candidosis pseudomembranosa y la hiperplásica. La primera, de curso agudo o crónico, se presenta como unos grumos blanquecinos, pequeños, redondeados, que tienden a confluir, y se desprenden fácilmente al raspado dejando un área rojiza. La candidosis hiperplásica es mucho menos frecuente y ha sido descrita sobre todo en pacientes VIH (+), apareciendo clínicamente como una placa blanca en la zona retrocomisural con zonas rojas y nodulares, que no puede ser desprendida con el raspado y tiene un curso crónico. Esta lesión se corresponde con la denominada leucoplasia candidiásica, que para algunos autores representa únicamente una sobreinfección de una leucoplasia preexistente (3). Muchas de las lesiones hiperqueratósicas de la cavidad bucal están sobreinfectadas por Candida y es muy difícil precisar qué ha sido primero, si la candidosis o la hiperqueratosis (20). En general, estas lesiones responden bien al tratamiento tópico con nistatina o miconazol, siempre y cuando solucionemos el factor o factores facilitadores de la infección.
La leucoplasia vellosa es una lesión bucal que se presenta clínicamente como un conjunto de líneas blancas, localizadas de forma bilateral a lo largo de los bordes laterales de la lengua y no pueden ser desprendidas con el raspado. Esta lesión parece estar causada por el virus de Epstein-Barr y fue considerada patognomónica de los pacientes VIH (+). Hoy conocemos que puede aparecer en otras situaciones de inmunosupresión como trasplantados, pacientes con quimioterapia, etc. La denominación es incorrecta, ya que no es una leucoplasia en el sentido estricto, por lo que debería recibir otra denominación como «enfermedad de Greenspan» en honor a sus descubridores. Histopatólogicamente se observa hiperqueratosis, pseudocoilocitosis, sin inflamación y sin displasia. La importancia del diagnóstico de esta lesión radica en que se la considera predictiva respecto al desarrollo del Sida, mas rápido en estos pacientes (21).
Los papilomas bucales constituyen una frecuente lesión en la cavidad oral asociada a la infección por papilomavirus humano (PVH). Aparecen como unas lesiones exofíticas hiperplásicas epiteliales con un color blanco o rosado, y múltiples proyecciones superficiales. Es más común en la mucosa masticatoria del paladar y lengua, aunque puede aparecer en cualquier localización. Junto a los papilomas existe un gran grupo de lesiones blancas bucales que se está tratando de relacionar con los PVH, entre las que conviene destacar a la leucoplasia, liquen plano, el carcinoma verrugoso, la leucoplasia verrugosa, proliferativa y el carcinoma escamoso (21-23).
El diagnóstico de las lesiones orales por PVH es clínico e histológico. El diagnóstico diferencial debe establecerse preferentemente entre las propias lesiones y el carcinoma de células escamosas. El tratamiento de los papilomas es quirúrgico y se puede realizar de un modo convencional o con láser o crioterapia.
LESIONES INMUNITARIAS
Entre las lesiones blancas con base inmunológica debemos destacar al liquen plano, tanto por su frecuencia como por las múltiples formas y aspectos que puede adquirir. El liquen es una enfermedad mucocutánea crónica de etiología desconocida que, de acuerdo a los conocimientos actuales, representa una respuesta inmune mediada por células, respecto a determinados cambios antigénicos inducidos en el epitelio de la piel y mucosas. Esta enfermedad es relativamente frecuente, sobre todo en mujeres postmenopáusicas, y las lesiones orales tienen una evolución muy larga y clásicamente en brotes.
Como hemos señalado la principal característica clínica del liquen plano oral es su gran polimorfismo, pudiendo aparecer bajo muy variados aspectos. Fundamentalmente se pueden distinguir dos: el liquen blanco (reticular) y el liquen rojo (atrófico-erosivo).
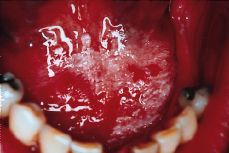
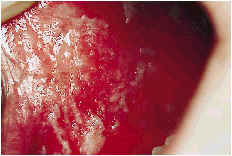
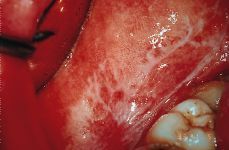
El liquen blanco es el más típico y aparece como un conjunto de líneas blancas, que se denominan estrías de Wickham y que dibujan una red o retículo que podemos comparar a hojas de helecho, encaje, etc. (Fig. 6). En algunas ocasiones podemos encontrar lesiones de liquen blanco que adoptan una forma de placa, sobre todo en la lengua y encía, siendo entonces muy difícil el diagnóstico diferencial con la leucoplasia. En general el liquen blanco es asintomático y suele ser un hallazgo casual.
Figura 6.Liquen plano reticular.
El liquen rojo corresponde a lesiones atrófico/erosivas que, en la mayoría de los casos, coexisten con lesiones blancas (24) (Fig. 7). A diferencia del blanco el liquen rojo es sintomático y puede aparecer por reactivación a brotes de un liquen blanco silente. Se ha demostrado que en muchos de estos casos existe una hepatopatía de base. Este tipo atrófico-erosivo es el que en ocasiones puede transformarse en un carcinoma de células escamosas, sobre todo en la lengua (25). Existe una reacción liquenoide producida por diferentes medicamentos (sales de oro, AINES, etc.) indistinguible del liquen.
Figura 7.Liquen plano atrófico-erosivo.
Histopatológicamente existen dos hallazgos característicos: la degeneración hidrópica de la capa basal y un infiltrado inflamatorio en banda compuesto principalmente por linfocitos T.
La posible malignización del liquen oral es una cuestión muy controvertida y los porcentajes de malignización de las distintas series publicadas, varían mucho (0-12,5%). Como hemos señalado anteriormente los liquenes atrófico-erosivos, los de larga duración y los situados en la lengua son los que tienen una mayor posibilidad de malignizarse (17).
Por regla general el liquen blanco no suele tratarse por varias razones: no produce sintomatología, no parece ser el que se maligniza y no responde a los corticoides. En estos casos el control periódico es el mejor procedimiento. El liquen rojo se trata a base de corticoides, ya sea por vía tópica, sistémica o perilesional (25).
Las lesiones orales del lupus eritematoso pueden en ocasiones plantear dificultades en el diagnóstico de las lesiones blancas. Las clásicas lesiones discoides aparecen constituidas por un área central atrófica eritematosa enmarcada por una zona con estrías radiantes blancas y telangiectasias periféricas. Las lesiones labiales típicamente invaden el límite de la piel (26).
ELEMENTOS DIAGNOSTICOS
En el diagnóstico de cualquier lesión blanca oral la anamnesis y la exploración bucal son los dos pilares fundamentales (tabla II). Junto a ellos, la biopsia es el análisis complementario más importante en esta patología.
| Tabla II. Datos guía de las lesiones blancas bucales |
| Anamnesis: |
| Hábitos: mordeduras, cepillado enérgico, etc. -------- queratosis. |
| Irritación química: alcohol, medicamentos tópicos, -------- quemadura. |
| Irritación mecánica: prótesis, cúspides cortante, -------- queratosis. |
| Grupo de riesgo de SIDA -------- leucoplasia vellosa, candidosis. |
| Lesiones en la piel, -------- liquen, lupus. |
| Consumo de tabaco -------- leucoplasia. |
| Déficits -------- candidosis. |
| Medicamentos (corticoides, antidepresivos) -------- candidosis. |
| Medicamentos (sales de oro, AINEs,) -------- reacción liquenoide. |
| Exploración: |
| ¿Se desprende? -------- candidiasis, quemadura. |
| Bilateral yugal posterior -------- liquen. |
| Forma reticular -------- liquen plano |
| En placa -------- leucoplasia, liquen. |
| Forma exofítica -------- papiloma, leucoplasia. |
| Forma verrugosa -------- leucoplasia verrugosa (carcinoma). |
| Color blanco homogéneo -------- leucoplasia homogénea, queratosis. |
| Zonas rojas y blancas -------- liquen rojo, eritroleucoplasia, carcinoma. |
| Múltiples lesiones -------- nevo blanco, candidosis. |
| Induración -------- carcinoma de células escamosas. |
La biopsia en la cavidad oral es técnicamente sencilla y no tiene contraindicaciones excepto las lesiones vasculares y la posible existencia de una hemorragia. Si tenemos la sospecha de que pueda tratarse de una enfermedad de base inmunitaria (liquen, lupus, etc.) es importante enviar tejido en fresco para realizar las técnicas de inmunofluorescencia.
Otras exploraciones complementarias como analítica hemática, estudio citológico, cultivo microbiológico, etc., pueden ser importantes para el diagnóstico.
BIBLIOGRAFIA
1. Regezi JA, Sciubba J. Patología Bucal. México DF: Nueva Editorial Interamericana SA; 1995.
2. Bascones A, Cerero R, Esparza G. Lesiones blancas de la mucosa bucal. Madrid: Ed. Avances Médico-Dentales SL; 1992.
3. Neville BW, Damm DD, Allen CA, Bouquot JE. Oral and Maxillofacial Pathology. Philadelphia: WB Saunders Company; 1995.
4. Östman PO, Anneroth G, Skoglund A. Amalgam-associated oral lichenoid reactions. Clinical and histologic changes after removal of amalgam fillings. Oral Surg Oral Med Oral Pathol 1996;81:459-65.
5. Moreno LA, Cerero R, Esparza G. Lesiones en mucosa oral y consumo de tabaco, la situación actual. Rev Europea Odontoestomatol 1996; VIII:373-82.
6. Kaugars GE, Riley WT, Brandt RB, Burns JC, Svirsky JA. The prevalence of oral lesiones in smokeless tobacco users and an evaluation of risk factors. Cancer 1999;70:2579-85.
7. Little SJ, Stevens VJ, Lachance PA, Severson HH, Bartley MH, Lichtenstein E, Leben JR. Smokeless tobacco habits and oral mucosal lesions in dental patients. J Public Health Dent 1992;52(5):269-76.
8. Meklemburg RE, Greenspan D, Kleinman DV, Manley MW, Niessen LC, Robertson PB, Winn DE. Tobaceo effects in the mouth. National Cancer Institute and National Institute of Dental Research. US Department of Health and Human Services. NIH publication No 92-333; 1992.
9. Darling MR, Arendorf TM. Effects of cannabis smoking on oral soft tissues. Commun Dent Oral Epidemiol 1993;21:78-81.
10. Van Mik CW. An investigation into the association between leukoedema and smoking. J Oral Pathol 1985;14:491-9.
11. Axell T, Pindborg JJ, Sm van der Waal I and an International Collaborative Group on Oral White Lesions. Oral white lesions with special reference to precancerous and tobacco-related lesions: of an internacional symposium held in Uppsala, Sweden, May 18-21 1994. J Oral Pathol Med 1996;25:49-54.
12. Silverman S Jr, Gorsky M, Lozada F. Oral leukoplakia and malignant transformation, a follow-up study of 257 patients. Cancer 1984;53: 563-8.
13. García-Pola MJ, López JS. Criterios clínicos para calcular el riesgo de malignización de la lesión leucoplásica. Av Odontoestomatol 1991; 7:89-102.
14. Hogewin WFC, Van der Kwast WAM, Van der Waal I, Snow GB. The association of withe lesions with oral squamous cell carcinoma. A retrospective study of 212 patients. Int J Oral Maxillofac Surg 1989; 18:163-4.
15. Aguirre JM, Martínez-Conde R. Lesiones blancas de la cavidad oral. JANO 1992;43:61-73.
16. Abbey LM, et al. Intraexaminer and interexaminer reliability in the diagnosis of oral epithelial dysplasia. Oral Surg 1995;80:188-91.
17. Aguirre JM, Echebarria MA, Martínez-Conde R. El odontólogo-estomatólogo frente al precáncer oral. Rev Actual Odontoestomatol Esp 1994;44:47-64.
18. Piscascia DD, Robinson JK. Actinic cheilitis: A review of the etiology, differential diagnosis, and treatment. J Am Acad Dermatol 1987;17: 255-64.
19. Delgado W, Aguirre JM. Las micosis orales en la era del sida. Rev Iberoam Micol 1997;14:14-22.
20. Lipperheide V, Quindós G, Jiménez Y, Pontón J, Bagán JV, Aguirre JM. Candida biotypes in patients with oral leukoplakia and lichen planus. Mycopathologia 1996;134:75-82.
21. Bagán JV, Aguirre JM, Ceballos A. Infecciones víricas en la cavidad oral. En: Liébana J, Bagán JV. Terapéutica Antimicrobiana en Odontoestomatología. Madrid: IM&C 1996:333-67.
22. Miller CS. Herpes simplex virus and human papillomavirus infections of the oral cavity. Sem Dermatol 1994;13:108-17.
23. Eversole LR, Laipis PJ. Oral squamous papillomas: detection of HPV DNA by in situ hybridization. Oral Surg Oral Med Oral Pathol 1988; 65:54-50.
24. Cerero R, García-Nuñez JA, García-Pola MJ. Liquen Plano Oral. RCOE 1997;2:645-62.
25. Bagán JV, Cerero R. Liquen plano oral. En: Bagán JV, Ceballos A, Bermejo A, Aguirre JM, Peñarrocha M. Barcelona: Masson 1995:202-19.
26. Bermejo A. Medicina Bucal. Madrid: Síntesis 1998:203-11.