Analizar la prescripción según criterios de idoneidad de STOPP (Screening Tool of Older Person's Prescriptions) y de Beer's y los factores asociados en personas de 85 años.
Pacientes y métodosEstudio transversal de prescripción inadecuada a los 85 años. Se registraron: variables sociodemográficas, factores de riesgo cardiovascular, enfermedades crónicas, polifarmacia (4 o más) y valoración geriátrica. La prescripción inadecuada (PI) se valoró según prescripción total y cardiovascular.
ResultadosLa media de fármacos en el total de 78 sujetos fue 6,1 (3,3). El 34,6% de pacientes tenían un fármaco de PI; el 19,2% tenían dos; el 15,4% tenían tres o más, y en total, el 69,2% de pacientes presentaban algún fármaco de PI; el 37,2% tenía uno o más fármacos de PI cardiovascular. Los grupos terapéuticos responsables del total de PI fueron benzodiazepinas (BZP) 23,1%, diuréticos del asa 17,9%, inhibidores de recaptación de la serotonina (ISRR) 16,7% y los antiinflamatorios no esteroideos (AINE) representaron un 10,3% del total de criterios. El análisis bivariado halló asociación de número de fármacos y polifarmacia (p=0,030 en ambos) con PI total; no se halló significación en PI cardiovascular. El análisis multivariante mostró asociación de polifarmacia (OR: 1,22; IC 95% 1,02-1,47; p=0,031) para la PI total y de dislipemia (OR: 0,30; IC 95% 0,10-0,87; p=0,026) y de HTA (OR: 0,15; IC 95% 0,03-0,78; p=0,024) para la PI cardiovascular.
ConclusionesMás de la mitad de los pacientes de 85 años recibió una prescripción inapropiada. Dislipemia e HTA se asociaron a prescripción inapropiada cardiovascular y los grupos más frecuentes fueron BZP, diuréticos, ISRR y AINE.
To analyse the prescription according to the STOPP (Screening Tool of Older Person's Prescriptions) and Beer's suitability criteria, and associated factors in patients over 85 years-old.
Patients and methodsCross-sectional study of inappropriate prescribing to over 85 year-olds. The data recorded were: sociodemographic variables, cardiovascular risk factors, chronic illnesses, multiple medication (or polypharmacy) (4 or more) and geriatric assessment. The inappropriate prescription (IP) was evaluated according to total and cardiovascular prescription.
ResultsThe mean number of drugs in the total of 78 subjects was 6.1 (3.3). Of the total number, 34.6% patients had 1 IP drug; 19.2% had 2; 15.4% had 3 or more, and in total 69.2% of patients had at least one IP drug, and 37.2% had 1 or more IP cardiovascular drugs. The therapeutic groups involved in the overall IP were benzodiazepines (BZP) 23.1%, loop diuretics 17.9%, selective serotonin reuptake inhibitors (SSRIs) 16.7%, and non-steroidal anti-inflammatory drugs (NSAIDs) made up 10.3% of the total criteria. The bivariate analyse found a relationship between the number of drugs and multiple medication (P=.030 in both) and total IP, with no significance found in cardiovascular IP. The multivariate analysis showed an association between multiple medication (OR: 1.22; 95% CI: 1.02-1.47; P=.031) and total IP, and dyslipaemia (OR: 0.30; 95% CI: 0.10-0.87; P=.026) and AHT (OR: 0.15; 95% CI: 0.03-0.78; P=.024) for cardiovascular IP.
ConclusionsMore than half the over 85 year-old patients received an inappropriate prescription. Dyslipaemia and AHT are associated with an inappropriate cardiovascular prescription, and the most frequent drug groups were, BZP, diuretics, SSRIs, and NSAIDs.
Los mayores de 65 años constituyen el 17% de la población en España y consumen el 73% del gasto farmacéutico1. A su vez los mayores de 85 años son en la actualidad el segmento de población de mayor expansión demográfica y la creencia de que el envejecimiento es un proceso modificable parece extenderse en este principio del siglo xxi por cuanto las personas vivirían más años y con menor discapacidad2.
Aún así en estas personas muy mayores coexisten múltiples enfermedades, entre las que destaca la patología cardiovascular como principal causa de mortalidad y para la que se prescribe un elevado número de medicamentos con el riesgo consiguiente de prescripción inapropiada (PI), que podría contribuir a su vez a aumentar la morbimortalidad del grupo3. En las últimas dos décadas existe un creciente interés para definir la adecuación de los tratamientos farmacológicos y se han desarrollado por ello diferentes grupos de criterios en pacientes mayores4. Entre los más conocidos se encuentran los criterios de Beer's,5 los de STOPP (Screening Tool of Older Person's Prescriptions)6, los de IPET (Improvet Prescribing in the Elderly Tool) o los de MAI (Medication Appropriateness Index)7. Sin embargo los criterios aplicados son controvertidos y dispares según el nivel asistencial o el criterio aplicado, describiéndose entre un 14%5 de prescripción inapropiada con los criterios de Beer's en la comunidad, un 40%6 según criterios STOPP en consulta hospitalaria de geriatría o un 92%4 de prescripción inapropiada según los criterios MAI en estudios hospitalarios.
Por todo ello, el objetivo de este trabajo ha sido analizar la PI en los tratamientos prescritos de forma crónica según criterios de idoneidad de STOPP y de Beer's en pacientes de 85 años, escasamente descrita en nuestro medio o en las personas más mayores.
Material y métodosSe trata de un estudio descriptivo en el marco de un ensayo clínico multicéntrico de caídas y malnutrición en personas de 85 años, de tres años de duración, descrito previamente (estudio Octabaix)2. Se eligieron inicialmente 328 sujetos entrevistados en el centro de Atención Primaria (CAP) o domicilio por investigadores previamente formados, que cumplían obligatoriamente todos los criterios de inclusión: 1) Haber nacido en el año 1924, 2) Vivir en la comunidad (no en instituciones geriátricas), 3) Estar asignados a los centros de AP según datos extraídos del Registro Central del Sistema Informático en AP, y 4) Residir en la zona durante más de 6 meses.
Para el cálculo del tamaño muestral inicial como la variable resultado era el índice de caídas y del riesgo nutricional, se asumió una proporción de caídas y riesgo de malnutrición cercano al 30% y se planteó una disminución de los nombrados índices 10 en un 15%. Aceptando un riesgo “a” de 0,10 y un riesgo “b” de 0,20 en un contraste unilateral, se calcula una muestra de 164 sujetos en el grupo intervención y 164 en el grupo control para detectar una diferencia igual o superior al 15% entre ambos (riesgo relativo=0,50), estimándose una tasa de reposición del 50%.
Para el presente estudio se eligió uno de los municipios incluidos en el ensayo clínico descrito, por disponer dicho municipio de una mayor colaboración de profesionales médicos interesados y entrenados. Así, en este corte transversal se completó la revisión de adecuación terapéutica en la totalidad de los 78 participantes asignados a todos los centros de AP de la ciudad, mediante una extensa revisión de prescripción crónica según datos de historia clínica informatizada y corroborados en entrevista presencial. El comité de ética local del “Institut d’Investigació i Recerca en Atenció Primària (IDIAP Jordi Gol)” dio su aprobación en la realización del estudio.
Las variables registradas fueron las habituales en evaluación clínica y geriátrica: datos sociodemográficos (género, estado civil, convivencia, estudios), factores de riesgo cardiovascular como hipertensión arterial (HTA) con cifras superiores a 140/90mmHg o tratamiento antihipertensivo actual, diabetes mellitus (DM) y dislipemia. Según interrogatorio y registro en historia clínica se incluyó los antecedentes de accidente vascular cerebral (AVC), cardiopatía isquémica (CI), anemia, fibrilación auricular (ACXFA), insuficiencia cardiaca (IC) y demencia, así como el número de fármacos de prescripción crónica, considerándose polifarmacia ≥ 4 fármacos. La capacidad funcional para actividades básicas de la vida diaria se midió con el índice de Barthel (IB) con un rango de valores de 0-100, donde una puntuación inicial de más de 60 representa un límite donde casi todas las personas son independientes8. El estado cognitivo se valoró con versión española adaptada por Lobo et al del mini-examen cognitivo (MEC) que puntúa sobre 35 (menos de 24 sugiere deterioro cognitivo en mayores de 65 años)9. Se utilizó el índice de Charlson para evaluar la comorbilidad (con una puntuación máxima de gravedad de 37 puntos)10. El riesgo nutricional se valoró mediante el mini-nutritional assessment (MNA) que identifica pacientes con riesgo de malnutrición para valores de 17-23,5 e individuos con malnutrición para valores inferiores < 1711. Además fue evaluada la calidad de vida mediante el test de calidad de vida (Euroqol-5D) con escala visual analógica (EQ-EVA) de salud percibida, con una puntuación entre 0 y 100 (donde 0 era el peor estado de salud que podía imaginarse y 100 el mejor)12, y para la valoración social en los pacientes que vivían en la comunidad se utilizó la escala de Gijón que puntúa sobre 24 puntos (considerándose bajo riesgo social < 10, riesgo social entre 10-14 y existencia de problemática social con puntuaciones > 15)13.
Valoración de prescripción crónica inapropiadaSe registraron dos variables como variables principales PI total y, también PI de fármacos cardiovasculares. Para ello se eligieron empíricamente por ser los más representativos de la prescripción existente en Atención Primaria, en primer lugar 39 criterios en el análisis de PI total de los 65 existentes en ambos grupos, correspondiendo 16 de los criterios exclusivamente al grupo STOPP, 6 exclusivamente al grupo de criterios Beer's y 17 criterios presentes en ambos grupos5,6. En segundo lugar para la variable de PI cardiovascular se eligieron 15, del total elegido de criterios, correspondientes a fármacos cardiovasculares; de éstos existían 7 criterios compartidos, y 8 pertenecían al grupo STOPP. No se incluyó la prescripción de fármacos duplicados como criterio de inapropiación debido a la activación existente en los centros de salud estudiados de un sistema informatizado de “self-audit” orientado específicamente a detectar dicho efecto.
Análisis estadísticoSe realizaron dos análisis paralelos, en el primero de ellos la variable resultado fue PI total y en el segundo fue PI de fármacos cardiovasculares. Los resultados se expresan mediante número y proporciones para las variables cualitativas; media y desviación estándar (DE) para las variables cuantitativas de distribución normal y mediante mediana, y rango intercuartílico para las variables cuantitativas de distribución no normal. La significación estadística de las diferencias se valoró mediante el test de la t de Student para la comparación de las variables cuantitativas y el test no paramétrico U. de Mann-Whitney en caso de distribución no normal de la variable. La prueba de la χ2 o el test exacto de Fisher se utilizó en la comparación de variables cualitativas. Las variables significativas en el análisis bivariado con valores de p < 0,05, y otras clínicas relevantes (género, tabaco, HTA, diabetes mellitus, dislipemia, anemia y número que caídas) fueron exploradas mediante regresión logística por pasos hacia atrás con razón de verosimilitud. Los resultados se consideraron significativos cuando p<0,05. Para la recogida de información se emplearán tablas confeccionadas mediante programa Access y para el análisis estadístico se utilizará el programa SPSS versión 15.1.
ResultadosDe los 78 pacientes evaluados, 55 (70,5%) eran mujeres. Respecto al estado civil: 46 (59,0%) eran viudos, 25 (32,1%) casados, y 7 (9,0%) eran solteros. Respecto a los estudios: 40 (51,3%) tenían estudios primarios, 23 (29,5%) no tenían, y 15 (19,2%) tenían estudios de > 6 años. De ellos 23 (29,5%) vivían solos.
Respecto a los factores de riesgo cardiovascular y la comorbilidad: 60 (76,9%) eran hipertensos, 35 (44,9%) presentaban dislipemia, 4 (5,1%) IAM, 12 (15,4%) IC, 9 (11,5%) AVC, 8 (10,3%) DM, 10 (12,8%) tenían ACxFA, y 10 (12,8%) demencia.
En la valoración geriátrica destacó respecto a la funcionalidad una mediana (rango intercuartílico) del IB de 95,0 (75,0; 100,0), respecto a la cognición un MEC de 28,0 (22,0; 32,0), la comorbilidad mostró un índice Charlson de 1,0 (0,0; 2,0), para el MNA se obtuvo 24,0 (21,5; 27,0), la puntuación en calidad de vida (EVA) de 60,0 (50,0; 75,0) y el riesgo social según Escala Gijón fue de 10,0 (8,0; 11,0).
Datos farmacológicosLa media (DE) de fármacos de prescripción crónica fue de 6,1 (3,3). El 34,6% de pacientes tenían un fármaco de PI total (37% de los fármacos con criterios de STOPP en exclusiva, 37% de STOPP y Beer's a la vez y 26% con criterios exclusivos de Beer's), el 19,2% de pacientes tenían dos fármacos (50% de los fármacos con criterios de STOPP en exclusiva, 30% de STOPP y Beer's a la vez, y 20% con criterios exclusivos de Beer's) y el 15,4% tres o más fármacos (62,7% de los fármacos con criterios de STOPP, 25,5% de STOPP y Beer's a la vez, y 11,8% con criterios de Beer's); con el 69,2% de pacientes que tenían uno o más fármacos de PI total. Asimismo el 19,2% de pacientes tenían un fármaco cardiovascular de PI (66,7% de los fármacos con criterios de STOPP, y 33,3% de STOPP y Beer's a la vez), el 7,7% dos fármacos (100% de los fármacos con criterios de STOPP), y el 10,3% tres o más fármacos (79,2% de los fármacos con criterios de STOPP, y 20,8% de STOPP y Beer's a la vez); el 37,2% había presentado una prescripción inadecuada para el grupo cardiovascular. El grupo terapéutico más prescrito de forma inapropiada eran las benzodiazepinas con un 23,1%, seguido de los diuréticos de asa con el 17,9%, posteriormente el grupo de inhibidores de la recaptación de la serotonina (IRSS) con el 16,7%, y los antiinflamatorios no esteroideos (AINE) en dolor crónico representaron un 10,3% de los criterios de PI.
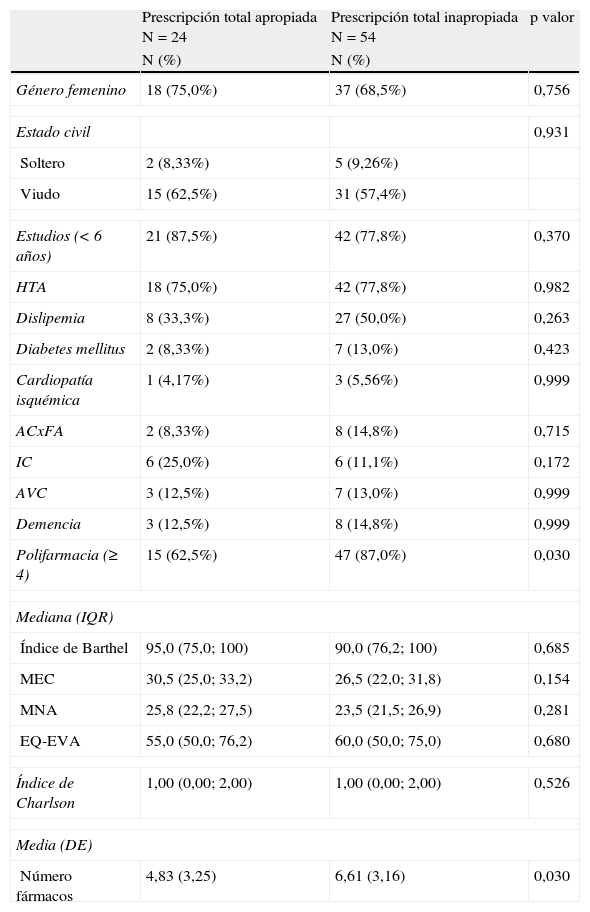
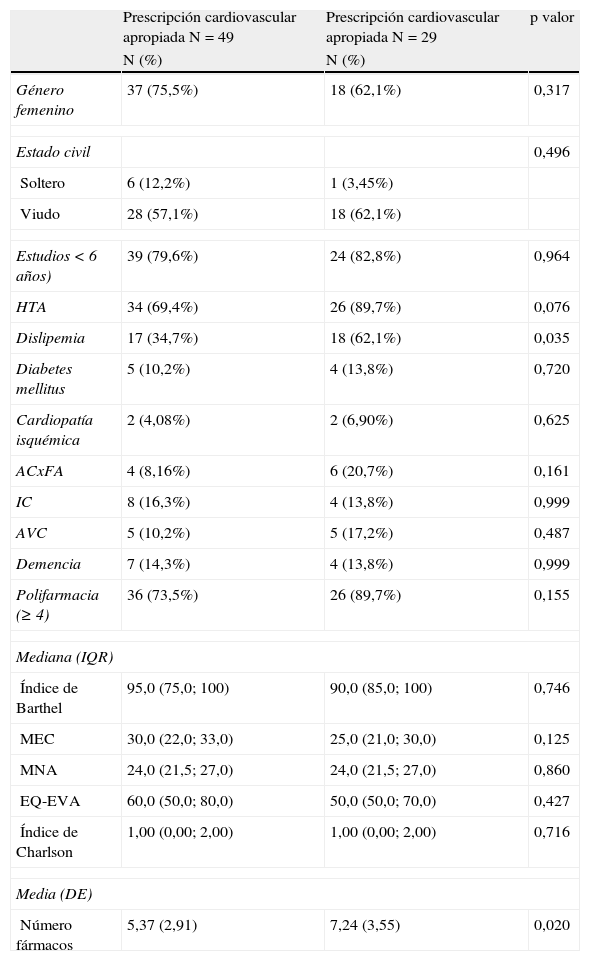
En el análisis bivariado la PI total (tabla 1) mostró asociación con polifarmacia y con número de fármacos (p=0,030 en ambos). En cuanto al análisis bivariado para el grupo de PI cardiovascular (tabla 2) se observó asociación significativa con el diagnóstico de dislipemia y también con la polifarmacia. En el análisis de regresión logística, el modelo final resultó ser aquel que sólo contenía la polifarmacia como variable significativa, como ya se había observado en el análisis bivariante. Se obtuvo un Odds ratio de 1,22 y un intervalo de confianza del 95% de (1,02–1,47) con p=0,031. En la regresión logística con el grupo de PI cardiovascular se obtuvo un modelo final con el diagnóstico dislipemia (OR: 0,30; IC 95% 0,10-0,87; p=0,026) y de HTA (OR: 0,15; IC 95% 0,03-0,78; p=0,024) como variables significativas.
Características sociodemográficas y variables clínicas de personas de 85 años según prescripción total inapropiada
| Prescripción total apropiada N=24 | Prescripción total inapropiada N=54 | p valor | |
| N (%) | N (%) | ||
| Género femenino | 18 (75,0%) | 37 (68,5%) | 0,756 |
| Estado civil | 0,931 | ||
| Soltero | 2 (8,33%) | 5 (9,26%) | |
| Viudo | 15 (62,5%) | 31 (57,4%) | |
| Estudios (< 6 años) | 21 (87,5%) | 42 (77,8%) | 0,370 |
| HTA | 18 (75,0%) | 42 (77,8%) | 0,982 |
| Dislipemia | 8 (33,3%) | 27 (50,0%) | 0,263 |
| Diabetes mellitus | 2 (8,33%) | 7 (13,0%) | 0,423 |
| Cardiopatía isquémica | 1 (4,17%) | 3 (5,56%) | 0,999 |
| ACxFA | 2 (8,33%) | 8 (14,8%) | 0,715 |
| IC | 6 (25,0%) | 6 (11,1%) | 0,172 |
| AVC | 3 (12,5%) | 7 (13,0%) | 0,999 |
| Demencia | 3 (12,5%) | 8 (14,8%) | 0,999 |
| Polifarmacia (≥ 4) | 15 (62,5%) | 47 (87,0%) | 0,030 |
| Mediana (IQR) | |||
| Índice de Barthel | 95,0 (75,0; 100) | 90,0 (76,2; 100) | 0,685 |
| MEC | 30,5 (25,0; 33,2) | 26,5 (22,0; 31,8) | 0,154 |
| MNA | 25,8 (22,2; 27,5) | 23,5 (21,5; 26,9) | 0,281 |
| EQ-EVA | 55,0 (50,0; 76,2) | 60,0 (50,0; 75,0) | 0,680 |
| Índice de Charlson | 1,00 (0,00; 2,00) | 1,00 (0,00; 2,00) | 0,526 |
| Media (DE) | |||
| Número fármacos | 4,83 (3,25) | 6,61 (3,16) | 0,030 |
ACXFA: fibrilación auricular; AVC: accidente vascular cerebral; DE: desviación estándar; EQ-EVA: escala visual analógica; HTA: hipertensión arterial; IC: insuficiencia cardiaca; IQR: rango intercuartílico; MEC: mini-examen cognitivo; *MNA: mini-nutritional assessment; p:<0,05 significación estadística.
Características sociodemográficas y variables clínicas de personas de 85 años según prescripción cardiovascular inapropiada
| Prescripción cardiovascular apropiada N=49 | Prescripción cardiovascular apropiada N=29 | p valor | |
| N (%) | N (%) | ||
| Género femenino | 37 (75,5%) | 18 (62,1%) | 0,317 |
| Estado civil | 0,496 | ||
| Soltero | 6 (12,2%) | 1 (3,45%) | |
| Viudo | 28 (57,1%) | 18 (62,1%) | |
| Estudios < 6 años) | 39 (79,6%) | 24 (82,8%) | 0,964 |
| HTA | 34 (69,4%) | 26 (89,7%) | 0,076 |
| Dislipemia | 17 (34,7%) | 18 (62,1%) | 0,035 |
| Diabetes mellitus | 5 (10,2%) | 4 (13,8%) | 0,720 |
| Cardiopatía isquémica | 2 (4,08%) | 2 (6,90%) | 0,625 |
| ACxFA | 4 (8,16%) | 6 (20,7%) | 0,161 |
| IC | 8 (16,3%) | 4 (13,8%) | 0,999 |
| AVC | 5 (10,2%) | 5 (17,2%) | 0,487 |
| Demencia | 7 (14,3%) | 4 (13,8%) | 0,999 |
| Polifarmacia (≥ 4) | 36 (73,5%) | 26 (89,7%) | 0,155 |
| Mediana (IQR) | |||
| Índice de Barthel | 95,0 (75,0; 100) | 90,0 (85,0; 100) | 0,746 |
| MEC | 30,0 (22,0; 33,0) | 25,0 (21,0; 30,0) | 0,125 |
| MNA | 24,0 (21,5; 27,0) | 24,0 (21,5; 27,0) | 0,860 |
| EQ-EVA | 60,0 (50,0; 80,0) | 50,0 (50,0; 70,0) | 0,427 |
| Índice de Charlson | 1,00 (0,00; 2,00) | 1,00 (0,00; 2,00) | 0,716 |
| Media (DE) | |||
| Número fármacos | 5,37 (2,91) | 7,24 (3,55) | 0,020 |
ACXFA: fibrilación auricular; AVC: accidente vascular cerebral; DE: desviación estándar; EQ-EVA: escala visual analógica; HTA: hipertensión arterial; IC: insuficiencia cardiaca; IQR: rango intercuartílico; MEC: mini-examen cognitivo; *MNA: mini-nutritional assessment; p: < 0,05 significación estadística.
Este estudio aporta un análisis de prescripción farmacológica en personas de 85 años de la comunidad, y halla una elevada proporción de PI poco descrita hasta la actualidad en este grupo de personas tan mayores7,14. Destaca el mayor porcentaje de PI de fármacos como las benzodiazepinas, diuréticos, ISRRS y AINES, todos ellos grupos terapéuticos ampliamente utilizados en la clínica diaria, lo que podría suponer un signo de alarma y un amplio campo de posible optimización terapéutica.
El índice medio de prescripción crónica descrito (6,1) es similar al referido en ancianos jóvenes6 y superior al reportado (4,5) en población nonagenaria en trabajos realizados de la misma área geográfica15. Así mismo como hallazgo en este estudio se describe una elevada proporción (69%) de PI entre los participantes respecto al 30% reportado en personas de 65 años4,6. Esta elevada proporción de PI podría explicarse por el aumento de enfermedades crónicas característico de edades más avanzadas y la existencia de un riesgo inherente de tratar a todos los pacientes por igual según protocolos16. Dicho riesgo conllevaría en ocasiones a entrar en una cascada de prescripción por enfermedades, por el contrario, alejada de la prescripción individualizada que debería ser la norma entre los profesionales sanitarios que intervienen en el acto de la prescripción. También la utilización en este estudio de dos grupos de criterios combinados como son los criterios de STOPP y los de Beer's, podría explicar esta elevada proporción.
Los criterios de Beer's descritos originariamente para detectar PI en residencias de ancianos de Estados Unidos (1991) han predominado en la literatura geriátrica internacional, y han sido completados posteriormente por los STOPP nacidos en Irlanda (2007) más cercanos a la prescripción existente en España. Así, según las diferentes realidades de prescripción, países como Francia17, Canadá5 o Noruega18, han utilizado distintos grupos de criterios de PI. Este estudio ha elegido una selección de criterios STOPP por corresponder a prescripción europea más similar a nuestra realidad y también alguno de los criterios Beer's que no estaban incluidos en el grupo anterior. Entre los criterios Beer's elegidos se han incluido la indicación inadecuada de fármacos de elevada prescripción como son los ISRR responsables del 32% de la prescripción total de psicotropos en nuestro entorno o las benzodiazepinas representantes del 33%19 de dicho total o de más de un 27%20 del consumo total de fármacos a los 75 años, si nos referimos a las de vida media corta. En cuanto al grupo STOPP representado así mismo en este estudio por casi la mitad de los criterios aplicados, el estar organizados por sistemas fisiológicos facilita poder ser aplicados rápidamente (en aproximadamente 5 minutos) y aumenta aceptabilidad de dicho instrumento en las consultas diarias donde el tiempo es una de las limitaciones habituales. Ambos criterios constituyen además medidas orientadas a poder ser aplicadas con escaso o incluso un inexistente juicio clínico, hecho que reforzaría su aplicabilidad en distintos niveles asistenciales tanto por parte de profesional médico, de enfermería o desde indicadores estandarizados informáticamente4.
En el análisis posterior se halló asociación entre polifarmacia y PI. Esta asociación parece lógica y ha sido descrita en publicaciones anteriores6,17, así en un estudio realizado en Irlanda se halló que los pacientes con 5 o menos fármacos presentaban menos ingresos hospitalarios por PI6. Por otro lado, en cuanto a género aunque se ha referido previamente6 mayor porcentaje de PI en mujeres, no comprobamos en el grupo descrito en este trabajo dichas diferencias. Tampoco existió relación entre escolarización u otros factores sociodemográficos, a diferencia de otras publicaciones donde sí se obtiene un asociación significativa entre PI y el antecedente de estudios inferiores a 6 años17,21.
Al analizar por separado la PI cardiovascular destacamos la elevada aportación de los criterios STOPP al detectar más de las tres cuartas partes de la PI cardiovascular hallada en este trabajo. Así mismo, existió en este estudio un riesgo independiente de PI tres veces superior en aquellas personas que tenían dislipemia y 7 veces superior en aquellas personas que presentaban HTA. Tal asociación podría explicarse por la mayor prescripción en presencia de mayor morbilidad cardiovascular22. Otros estudios describen resultados similares de prescripción cardiovascular excesiva en presencia de factores de riesgo como HTA o taquiarritmias que contrasta con una infraprescripción ante insuficiencia cardiaca y diabetes mellitus23.
En la descripción por grupos de mayor PI destacan las BZ como grupo terapéutico que ha presentado mayor proporción de prescripción inadecuada en este estudio. Estos resultados junto con sus efectos secundarios han sido descritos reiteradamente en la literatura científica10,18–20 y aunque existe un incremento conocido del riesgo de fracturas del 50% bajo el tratamiento con hipnóticos que asciende al 80% si dicha prescripción se mantiene más de un mes, estos fármacos siguen indicándose24. Una explicación posible de tal resistencia al cambio por parte de los profesionales de salud podría ser el hecho de que estas personas mayores están bajo el efecto de dependencia de BZ y por ello tienen un riesgo adicional de discontinuidad del tratamiento con un efecto rebote no detectado habitualmente por los profesionales4.
En cuanto al segundo grupo de PI más frecuente hallado, ISRR constituye un grupo escasamente descrito hasta la actualidad25. Es importante el posible impacto de dicha inadecuación por cuanto existen alteraciones descritas del equilibrio sodio/potasio, así como de toxicidad cognitiva, o agitación25 que pueden contribuir a acelerar un deterioro cognitivo previo, existente y poco conocido al inicio en estas edades24. Por ello, si dichos resultados se confirman probablemente debería individualizarse el tratamiento con ISRR a personas con cognición intacta, sin antecedentes de caídas y durante períodos cortos de tratamiento.
Los diuréticos constituyen el tercer grupo más frecuente de PI en este estudio. Estos fármacos gozan de unas indicaciones farmacológicas bien conocidas al igual que sus efectos secundarios (desequilibrio sodio/potasio, nefrotoxicidad en hiperuricemia, inducir la deambulación con multiplicación del riesgo de caídas)24 por lo que la elevada proporción de PI hallada en este trabajo hace sospechar la existencia de un fenómeno “cajón de sastre” como explicación posible. Así siguen observándose a pesar de dichos conocimientos previos referidos en la práctica clínica la repetida sobreutilización de diuréticos de asa en edemas sin signos de insuficiencia cardiaca, de diuréticos en el tratamiento de hipertensión arterial frente a otras recomendaciones, o de diuréticos tiacídicos en presencia de las conocidas contraindicaciones de gota o hiperuricemia de acuerdo a lo recogido en este trabajo.
El grupo de AINE en dolor crónico se presenta también con una elevada proporción de PI coincidiendo con otros estudios6,24 y podría reflejar una probable falta de tiempo en las consultas de Atención Primaria en la búsqueda de tratamientos alternativos frente al dolor crónico, con una excesiva medicalización, ante la aproximación multidimensional y a menudo compleja (enfermedades asociadas, interacciones farmacológicas, análisis del medio social del paciente, la expectativa de vida) que precisa dicho síndrome a estas edades. De esta manera y paralelamente a la conocida disminución del metabolismo hepatorrenal asociada al grupo, junto a su especificidad farmacodinámica (mayor vida media en estas personas más sensibles a algunas drogas)26 consideramos es importante la PI de este grupo de AINE en dolor crónico, pues podría contribuir si no se mejora a aumentar la morbimortalidad de estas personas en la práctica habitual.
Destacar como principal fuerza del estudio el evaluar un grupo poblacional muy homogéneo por la edad y situación geográfica. La elección de los sujetos que residen en el domicilio y no en una institucionalización se ha pensado con la idea de homogenizar resultados. La elección de una cohorte de sujetos nacidos en el mismo año permite que las diferentes experiencias de vida, educación o percepción de salud por la edad, existentes en grupos de edades amplias en población anciana, se minimicen en este efecto cohorte. También destacamos la importancia de la utilización de criterios de dos de las escalas validadas más utilizadas para detectar PI en el anciano. Sin embargo dicho efecto cohorte constituye al mismo tiempo, una limitación por cuanto limita la generalización de resultados. Entre las limitaciones referimos también el pequeño tamaño de la muestra especialmente en lo que hace referencia al número de habitantes del género masculino, característico sin embargo de este grupo de población de edad más avanzada, así como el haberse validado dichos instrumentos de medida en mayores de 65 años4 y no en edades más avanzadas como las descritas, limitación a su vez asumida por la mayoría de estudios y para la mayoría de escalas geriátricas existentes en la actualidad que se aplican en octo y nonagenarios. Por ello, los resultados deben interpretarse con precaución.
En conclusión, más de la mitad de los pacientes de 85 años recibió una prescripción inapropiada de fármacos según el total de criterios de idoneidad seleccionados de STOPP y Beer's. El riesgo de fármacos inapropiados según criterios cardiovasculares se asoció a dislipemia. Respecto a los grupos identificados los más frecuentes fueron BZP, diuréticos, ISRRS y AINES, todos ellos grupos terapéuticos ampliamente utilizados en la clínica diaria, lo que podría suponer un signo de alarma si estos resultados se confirman para dicho grupo de edad.
FinanciaciónEste estudio forma parte del ensayo clínico multicéntrico de caídas y malnutrición en personas de 85 años, financiado este último por el Fondo de Investigación Sanitaria Instituto Carlos III (FIS del año 2009 n.° PS09/00552). Clinical Trial's.gov: NCT0114116.
Declaración de conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
IDIAP Jordi Gol por el soporte a este Grupo de estudio Octabaix.
Miembros del Grupo Estudio-Octabaix: J. Almeda (Unitat de Suport a la Recerca de Costa de Ponent, IDIAP J Gol), T. Badia (ABS Martorell urbano), A. Lobato (ABS St Andreu de la Barca), C. Fernández (Cap Rambla), A. Ferrer (CAP el Plà), F. Formiga (Unidad de Geriatría, Servicio de Medicina Interna, Hospital Universitari de Bellvitge), A. Gil (ABS St Andreu de la Barca), M.J. Megido (ABS Just Oliveras), G. Padrós (Laboratori Clínic L’Hospitalet-Cornellà), M. Sarró (CAP Florida Nord) y A. Tobella (ABS Martorell rural).