El 45% de los pacientes con ictus presenta una estenosis accesible quirúrgicamente. El objetivo de nuestro estudio es describir la respuesta a la endarterectomía (EA) carotídea en pacientes muy ancianos en relación con los más jóvenes.
Material y métodoEvaluación retrospectiva de la historia clínica de todos los pacientes intervenidos de endarterectomía en un hospital de tercer nivel entre enero de 1995 y diciembre de 2006. Los pacientes se agruparon en 75 años o más y los menores de esa edad. Se evaluó la incidencia de complicaciones perioperatorias en el primer mes de la cirugía y la mortalidad a largo plazo mediante un análisis de supervivencia.
ResultadosSe recogieron datos de 147 EA en 134 pacientes de 75 o más años y 201 EA en 177 pacientes menores de 75 años. La incidencia de complicaciones perioperatorias fue similar en ambos grupos con una mortalidad del 2% en el grupo de mayor edad y una incidencia de ictus del 2,6% (la mitad, accidentes isquémicos transitorios). Los pacientes más ancianos tuvieron un seguimiento medio de 4,1 años con una supervivencia al año del 86% y a los 5 años del 54%, siendo la principal causa de muerte la cardiopatía.
ConclusionesLa EA carotídea es una técnica segura y eficaz para el tratamiento de la estenosis carotídea extracraneal en los ancianos, presentando la misma morbimortalidad perioperatoria que en los jóvenes. La edad no debe modificar nuestra actitud terapéutica, aunque, en los ancianos debe realizarse un exhaustivo estudio cardiológico previo a la intervención.
Forty-five per cent of stoke patients have a surgically accessible stenosis. The objective of our study is to describe the response to carotid endarterectomy (EA) in patients of advanced age compared to younger ones.
Material and methodRetrospective evaluation of the clinical history of all patients who underwent an endarterectomy in a tertiary hospital between January 1995 and December 2006. The patients were grouped into those 75years or older and those less than this age. The incidence of peri-operative complications in the first month after surgery, and the long-term mortality was evaluated using a survival analysis.
ResultsData were collected on 147 EA in 134 patients of 75years or more, and on 201 EA in 177 patients less than 75 years-old. The incidence of peri-operative complications was similar in both groups, with a mortality of 2% in the older age group and a stroke incidence of 2.6% (half transient ischaemic accidents). The older patients had a mean follow-up of 4.1years, with a survival of 86% at one year and 54% at 5years and with the main cause of death being heart disease.
ConclusionsCarotid EA is a safe and effective technique for the treatment of extracranial carotid stenosis in the elderly, having the same peri-operative morbidity and mortality as younger ones. Age must not affect our therapeutic attitude, although an exhaustive cardiology study must be made in the elderly prior to the operation.
Desde las primeras intervenciones realizadas por De Bakey y Eascott a mediados del siglo pasado, el tratamiento clásico de la estenosis carotídea ha sido la endarterectomía; sin embargo, en los últimos años ha surgido una nueva alternativa terapéutica endovascular por punción percutánea (en ocasiones mediante un abordaje transcervical bajo anestesia local): la angioplastia carotídea con implante de stent.
Inicialmente las indicaciones del tratamiento endovascular con stent se limitaron a aquellos casos con mal pronóstico para la cirugía abierta, tales como reintervenciones, cuellos irradiados o sometidos a una cirugía radical previa, generalmente por patologías tumorales de etiología orofaríngea1; pero últimamente, el stent carotídeo ha venido presentándose en la literatura médica como una alternativa a la endarterectomía carotídea para el tratamiento de la estenosis carotídea extracraneal severa en los pacientes ancianos, bajo la premisa de que la edad avanzada del paciente incrementa el riesgo, las complicaciones y por tanto, la morbimortalidad y el coste de la cirugía2,4.
El verdadero debate está en saber si la edad por sí misma, sin otros factores de riesgo añadidos como pueden ser las patologías acompañantes, tales como la cardiopatía, nefropatía o bronquitis crónica, constituye una indicación razonable para optar por el tratamiento endovascular en lugar de la cirugía abierta. Es así que en los últimos tiempos han ido apareciendo distintas publicaciones que cuestionan las ventajas del stent sobre la endarterectomía carotídea en los pacientes ancianos, sobre todo por las dificultades que suponen para el acceso de guías y catéteres ciertas características anatómicas del arco aórtico en este grupo de pacientes, tales como la elongación del arco o las calcificaciones y tortuosidades de los troncos supraaórticos, lo que provoca una tasa de fracasos en el abordaje tres veces más alta en los ancianos que en los pacientes jóvenes (6,9 vs 2,2%)5; así como las tasas de ictus y mortalidad peroperatorios que son más elevados en el paciente anciano tratado con stent, que en los jóvenes3,6–10, hasta el punto de que algunos autores afirman abiertamente que la EA es el tratamiento de elección en pacientes mayores de 80 años sin otros factores de alto riesgo añadidos1. Estos hallazgos provocaron que en el estudio CREST (carotid revascularization endarterectomy vs stent trial) los autores se vieran obligados a excluir a los pacientes octogenarios debido a la elevada tasa de ictus que alcanzó el 12,1% en este grupo8.
Exponemos nuestra experiencia con la EA carotídea en pacientes ancianos, mayores de 75 años, a lo largo de 12 años y comparamos los resultados con los de los pacientes jóvenes (de menos de 75 años), operados en ese mismo período de tiempo. El motivo de establecer el corte en los 75 años es debido a que la media de vida en nuestro país en el período que abarca el estudio era de 77 años para los varones y 83 años para las mujeres, siendo la media de edad del grupo estudiado de 79 años.
Material y métodoSe revisaron de forma retrospectiva las historias clínicas de todos los pacientes sometidos a una EA carotídea durante ese período y se registraron los antecedentes, factores de riesgo vascular, patologías asociadas, así como la técnica realizada y los resultados, y complicaciones ocurridas en el postoperatorio inmediato (hasta un mes de la intervención), y el seguimiento tardío, especialmente en lo que se refiere a la incidencia de ictus y a la supervivencia de los pacientes.
Clasificamos los pacientes operados en dos grupos. Asignamos al grupo I a los pacientes ≥ 75 años, objeto del estudio y como grupo II a los pacientes < 75 años.
Los criterios de nuestro servicio para la EA carotídea son: estenosis mayor del 70%, estenosis entre el 50 y 70% sintomáticas y placas ulceradas.
El protocolo seguido en todos los casos fue el siguiente: preoperatoriamente estudio de la lesión carotídea con eco-doppler en todos los pacientes, completado posteriormente con angioRNM o arteriografía de TSA según las necesidades diagnósticas, seguida de una valoración preanestésica general y neurológica. Intraoperatoriamente todos los casos fueron intervenidos bajo anestesia general y con heparinización sistémica previa al clampaje carotídeo mediante la infusión de 5.000 UI de heparina sódica iv, excepto en aquellos casos en los que el elevado peso del paciente requirió una dosis más elevada. El cierre de la arteriotomía se hizo sistemáticamente con un parche de Dacron, excepto en 24 casos realizados todos ellos durante los primeros años del estudio en los que se optó por un cierre directo de la carótida debido al buen calibre de la misma. El uso del shunt intraoperatoriamente se limitó a aquellos casos con estenosis crítica u oclusión de la carótida contralateral (carótida única).
En todos los pacientes se dejó un drenaje de redón en la herida quirúrgica y en las primeras 24 horas del postoperatorio permanecieron en la Unidad de Reanimación para vigilancia intensiva. Posteriormente fueron trasladados a la planta, y antes de su alta domiciliaria todos ellos fueron antiagregados sistemáticamente, manteniéndose dicho tratamiento antiagregante de forma indefinida.
El seguimiento postoperatorio se realizó mediante la revisión clínica en la consulta externa al mes y a los seis meses de la intervención y posteriormente anualmente de forma indefinida y con la realización de un estudio anual con eco-doppler, completándose con otros estudios en función de las necesidades diagnósticas.
Los datos obtenidos fueron introducidos en una base de datos y tratados estadísticamente con el programa SPSS, versión 11.0. Para el análisis bivariante de variables cualitativas se utilizó el test de la χ2, y para variables cuantitativas el test de la t de Student. Para el análisis de mortalidad a largo plazo se obtuvieron las curvas de supervivencia de Kaplan-Meier para ambos grupos de estudio. Finalmente, para evaluar los factores pronósticos de mortalidad en pacientes de 75 y más años se realizó un análisis de Cox calculando los valores del “Hazard ratio” con sus intervalos de confianza al 95% (IC 95%).
ResultadosEntre enero de 1995 y diciembre de 2006 se han realizado en nuestro servicio 348 EA carotídeas, de las cuales 147 intervenciones fueron practicadas en 134 pacientes mayores de 75 años. La edad media fue de 79,24±3,3 años (75-88) y el 76,86% de los pacientes fueron varones.
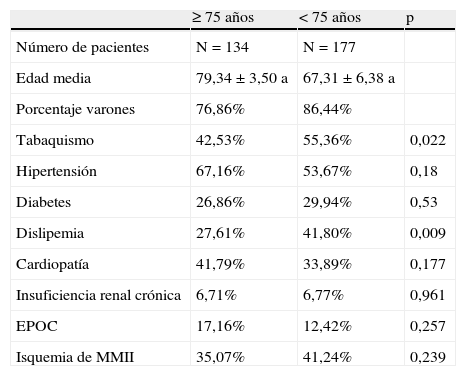
En la tabla 1 se muestran los factores de riesgo y patología asociada en ambos grupos, destacando un mayor porcentaje de hipertensos en el grupo de pacientes más ancianos, aunque sin significación estadística (p=0,18); mientras que en el grupo de los pacientes más jóvenes predominaban el tabaquismo y la dislipemia, ambos con una elevada significación estadística.
Factores de riesgo y patología asociada
| ≥ 75 años | < 75 años | p | |
| Número de pacientes | N=134 | N=177 | |
| Edad media | 79,34±3,50 a | 67,31±6,38 a | |
| Porcentaje varones | 76,86% | 86,44% | |
| Tabaquismo | 42,53% | 55,36% | 0,022 |
| Hipertensión | 67,16% | 53,67% | 0,18 |
| Diabetes | 26,86% | 29,94% | 0,53 |
| Dislipemia | 27,61% | 41,80% | 0,009 |
| Cardiopatía | 41,79% | 33,89% | 0,177 |
| Insuficiencia renal crónica | 6,71% | 6,77% | 0,961 |
| EPOC | 17,16% | 12,42% | 0,257 |
| Isquemia de MMII | 35,07% | 41,24% | 0,239 |
EPOC: enfermedad pulmonar obstructiva crónica: MMII: miembros inferiores.
El motivo de consulta fue un soplo carotídeo en el 18%, AIT en el 32%, ACVA el 30% y claudicación intermitente el 20% restante sin que se aprecien diferencias relevantes entre los grupos I y II.
Se estudió igualmente el eje carotídeo contralateral al operado en ambos grupos comprobándose que éste presentaba, en el grupo I, una estenosis significativa en el 20% (21% en el grupo II), estaba ocluída en el 7% de los casos (9% en el grupo II), y había sido operada previamente en el 11% (11% también en el grupo II), estando arteriográficamente sana en el 62% restante (59% en el grupo II). Consideramos por tanto, que las características arteriográficas del eje carotídeo contralateral son similares en ambos grupos.
La técnica quirúrgica realizada en el grupo de ancianos fue mayoritariamente la EA con plastia con parche de Dacron en 99 casos (67,4%), realizándose el cierre directo de la carótida en 24 pacientes (16,3%) y una EA por eversión tipo I en 24 pacientes (16,3%). Se utilizó shunt en el 11% de los casos, todos ellos eran pacientes con oclusión o estenosis crítica del eje carotídeo contralateral. No hubo diferencias entre los grupos I y II en cuanto a la técnica quirúrgica practicada.
La estancia postoperatoria media fue similar en los ambos grupos: 4,5±2,78 días en los ancianos frente a 5±2,91 días en el grupo de los jóvenes (p=0,73).
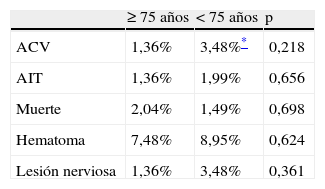
La tasa de complicaciones en el postoperatorio inmediato, hasta un mes desde la intervención se presenta en la tabla 2. Las causas de exitus en el grupo de los ancianos fueron IAM en dos casos e ictus en el tercero.
Resultados a 30 días
| ≥ 75 años | < 75 años | p | |
| ACV | 1,36% | 3,48%* | 0,218 |
| AIT | 1,36% | 1,99% | 0,656 |
| Muerte | 2,04% | 1,49% | 0,698 |
| Hematoma | 7,48% | 8,95% | 0,624 |
| Lesión nerviosa | 1,36% | 3,48% | 0,361 |
ACV: accidente cerebrovascular; AIT: accidente isquémico transitorio.
Otras complicaciones menores en el grupo de los ancianos fueron: hematoma de la herida operatoria que requirió drenaje quirúrgico en 11 ocasiones (7,5%) y paresia del nervio facial en dos casos (1,3%), ambos con recuperación total en los días siguientes a la intervención.
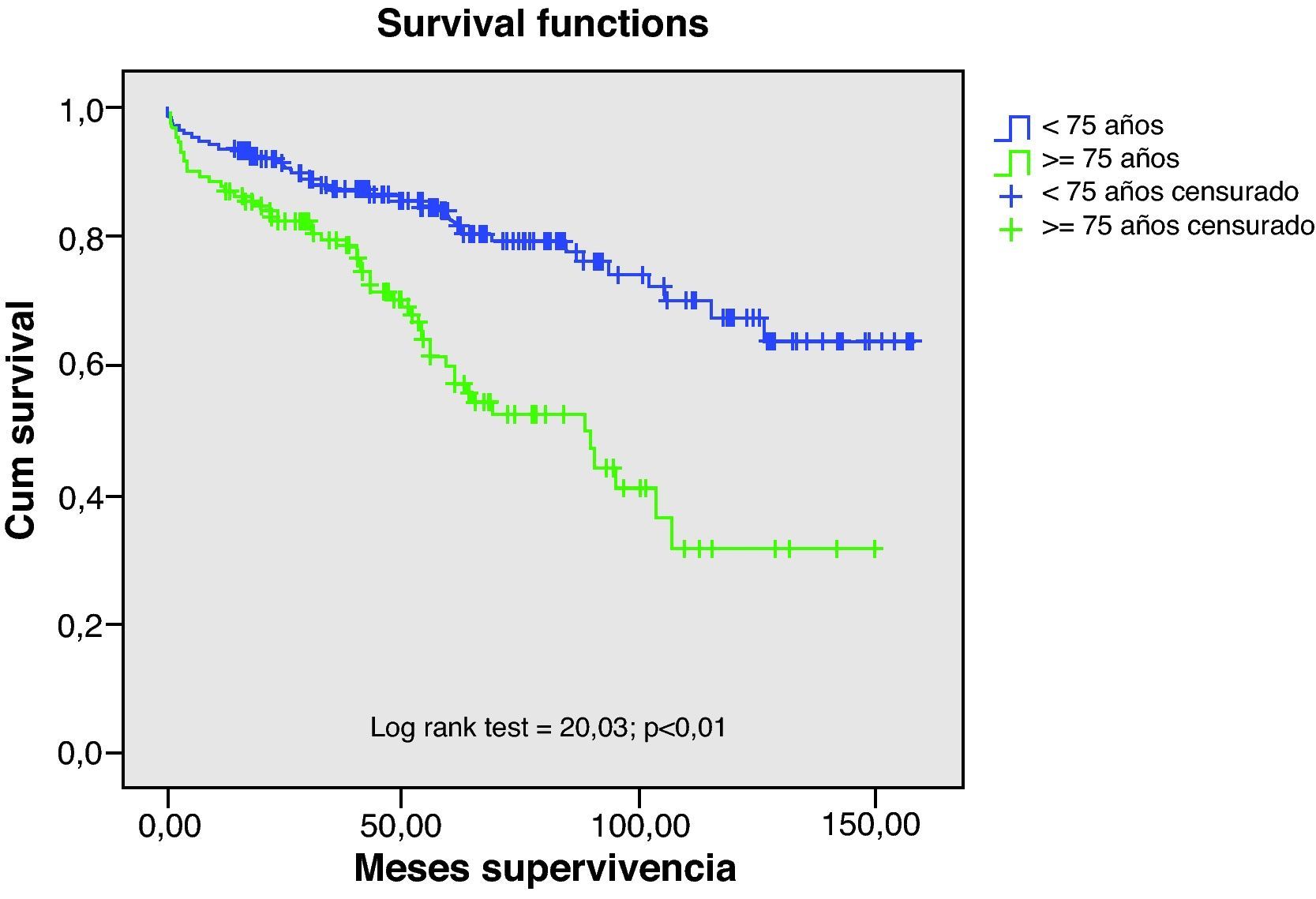
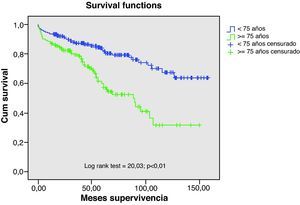
El seguimiento medio fue de 4,1 años en el grupo I, siendo en el grupo II de 5,2 años; la supervivencia a los 12 meses de los pacientes operados en el grupo I fue del 86% y a los 5 años del 54%, siendo sensiblemente mejores en el grupo II tal como se aprecia en la figura 1 lo que es lógico si pensamos que se trata de pacientes más jóvenes y, por tanto, con una mejor expectativa de supervivencia. La causa más frecuente de fallecimiento a lo largo del seguimiento en el grupo de los ancianos fue la cardiopatía en casi un tercio de los casos (30%), la patología broncopulmonar en el 21,5%, ictus en el 18% y cáncer en el 11%.
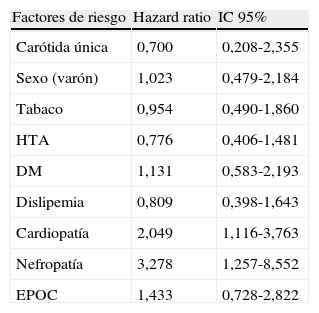
Comparando distintas variables, tales como presencia de carótida única (eje carotídeo contralateral ocluído), sexo, tabaquismo, HTA, diabetes, dislipemia, cardiopatía isquémica ya conocida, nefropatía crónica (creatinina>2mg/dl) y EPOC con la supervivencia de los pacientes y analizando dichas variables mediante un modelo de regresión de Cox, se comprobó que únicamente la cardiopatía y la nefropatía tienen significación estadística como se ve reflejado en la tabla 3.
Análisis bivariante de factores pronósticos de mortalidad a largo plazo en pacientes de 75 y más años
| Factores de riesgo | Hazard ratio | IC 95% |
| Carótida única | 0,700 | 0,208-2,355 |
| Sexo (varón) | 1,023 | 0,479-2,184 |
| Tabaco | 0,954 | 0,490-1,860 |
| HTA | 0,776 | 0,406-1,481 |
| DM | 1,131 | 0,583-2,193 |
| Dislipemia | 0,809 | 0,398-1,643 |
| Cardiopatía | 2,049 | 1,116-3,763 |
| Nefropatía | 3,278 | 1,257-8,552 |
| EPOC | 1,433 | 0,728-2,822 |
Cardiopatía: enfermedad coronaria diagnosticada y tratada previamente por el servicio de Cardiología; Carótida única: oclusión del eje carotídeo contralateral; Nefropatía: insuficiencia renal crónica (creatinina>2mg/dl).
La EA carotídea ha demostrado ser una técnica segura y eficaz para el tratamiento de la estenosis carotídea extracraneal y su uso se ha extendido como una terapéutica rutinaria en los servicios de Cirugía Vascular de todo el mundo, especialmente tras la evidencia demostrada por los estudios multicéntricos NASCET, ECST, ACST y ACAS.
La irrupción de las terapéuticas endovasculares en el territorio carotídeo y la mejora progresiva de los materiales empleados para dichos procedimientos, especialmente en lo que se refiere a los dispositivos de protección cerebral, provocó un gran desarrollo de los mismos y su generalización en la mayoría de los equipos de Cirugía Vascular, así como una ampliación de las indicaciones clásicas: reestenosis postendarterectomía, historial de cirugía radical del cuello o radioterapia cervical previos1, a otros grupos de pacientes como los pacientes ancianos o aquellos que presentan una oclusión de la carótida contralateral, basándose en el supuesto teórico de un menor riesgo peroperatorio para unos resultados similares. Así han ido apareciendo diversos estudios en los últimos años publicando los resultados del stent carotídeo en pacientes de edad avanzada5,11,12, tratando de demostrar que en los pacientes ancianos con estenosis carotídea el tratamiento de elección sería el stent y no la EA.
El estudio SAPPHIRE13 (un estudio multicéntrico, randomizado, diseñado para probar que el stent no es inferior a la endarterectomía en pacientes de alto riesgo), amplió las indicaciones de stent carotídeo considerando como de alto riesgo y de forma un tanto arbitraria a un grupo de pacientes que incluyen: mayores de 80 años, pacientes con enfermedad cardíaca (que hayan sufrido una ICC o un IAM en los seis meses anteriores a la cirugía carotídea o bien una angina de pecho en el mes precedente), pacientes con EPOC severo o bien con factores anatómicos considerados por promotores del estudio como de alto riesgo, tales como oclusión de la carótida interna colateral, parálisis del nervio laríngeo contralateral o cirugía radical o radiación del cuello previas.
En el año 2004 The United States Food and Drug Administration (FDA) aprobó el uso del stent carotídeo para el tratamiento de la estenosis carotídea en pacientes de alto riesgo quirúrgico basándose en los resultados del estudio SAPPHIRE14. Sin embargo, dicho estudio atribuye una tasa de ictus/exitus a 30 días del 5,4% a los pacientes sometidos a EA (entre los cuales>70% eran asintomáticos), una tasa muy superior al 3% recomendado por la American Heart Asociation (AHA) para los pacientes con enfermedad carotídea asintomática.
La aparición de nuevos estudios comparativos revisando los resultados de la EA y el stent en pacientes ancianos han demostrado que la EA puede realizarse en estos pacientes con la misma seguridad y coste que en los pacientes jóvenes15, con las mismas complicaciones peroperatorias en ambos grupos11 e incluso con una mayor supervivencia relativa en el grupo de los pacientes ancianos11,16–19.
Por otra parte, hoy sabemos que el implante de un stent carotídeo en ancianos es más dificultoso que en los jóvenes debido a las características anatómicas del arco aórtico de estos pacientes, lo que conlleva una mayor duración del procedimiento y una tasa más elevada de fracasos de abordaje en el anciano5,6, y el riesgo de ictus ipsilateral y muerte aumenta significativamente con la edad en el grupo del stent, pero no en el de la EA3,5,6. Este mayor número de complicaciones y de fallos de abordaje parece atribuible a la elongación del arco aórtico y a la calcificación de los ostium de los TSA que presentan los pacientes de edad avanzada, lo que llevó a los defensores del stent a realizar la técnica endovascular mediante un abordaje transcervical de la carótida primitiva bajo anestesia local para evitar el arco aórtico4.
Nuestros resultados con la EA carotídea en pacientes ≥ 75 años evidencian que la EA es una técnica segura y efectiva para el tratamiento de la estenosis carotídea severa tanto sintomática como asintomática, de tal manera que en nuestra experiencia no existe ninguna diferencia significativa ni en las características preoperatorias de ambos grupos de pacientes (con la salvedad de que existe una mayor presencia de HTA y cardiopatía isquémica en el grupo de ancianos), ni en la técnica quirúrgica realizada, ni en la estancia postoperatoria, ni en la tasa global de morbimortalidad (por debajo del 3% en ambos grupos), si bien la tasa de ictus es marcadamente peor en los jóvenes (3,4 frente al 1,3% en ancianos) aunque sin llegar a la significación estadística.
Mención especial merece la presencia de cardiopatía isquémica que fue la causa de muerte postoperatoria en casi el 30% de de los exitus en el grupo de ancianos mientras que en los jóvenes no tuvo una repercusión significativa.
A la vista de nuestros resultados podemos concluir, que en la enfermedad carotídea los ancianos se comportan igual que los jóvenes, de tal manera que la edad del paciente no debe modificar nuestra actitud terapéutica ante esta patología, si bien en los pacientes ancianos que van a ser sometidos a una EA carotídea debe realizarse una valoración cardiológica preoperatoria exhaustiva, recomendándose la práctica de un ecocardiograma preoperatorio de forma rutinaria con el fin de descartar la existencia de una cardiopatía isquémica que aunque la mayor parte de las veces de forma subclínica, tiene una prevalencia muy importante en este grupo de pacientes y una gran trascendencia para la supervivencia en el postoperatorio inmediato y tardío de los mismos.
Declaración de conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.